Điều trị báng ở bệnh nhân xơ gan - AASLD 2021 và EASL 2018
Trungtamthuoc.com - Báng là tình trạng ứ đọng dịch trong khoang phúc mạc. Theo nghiên cứu, hiện tượng này do rất nhiều nguyên nhân khác nhau gây nên, nhưng nguyên nhân chủ yếu gây báng bụng là do xơ gan. Bài viết dưới đây giúp cập nhật kiến thức về chẩn đoán và điều trị báng ở bệnh nhân xơ gan.
1 TỔNG QUAN
- Báng là tình trạng ứ đọng dịch trong khoang phúc mạc. Theo một nghiên cứu tại Hoa Kỳ, 85% bệnh nhân có báng bụng là do xơ gan.
- Các nguyên nhân gây báng bụng bao gồm:
- Xơ gan
- Suy tim
- Ung thư
- Viêm tụy cấp
- Hội chứng thận hư
- Lao màng bụng
- • Hội chứng Budd-Chiari
- Viêm gan cấp
- RI bạch huyết sau phẫu thuật
- Phù niêm
Chẩn đoán báng bụng dựa vào kết hợp khai thác tiền sử, thăm khám lâm sàng, siêu âm bụng, các đánh giá cận lâm sàng về chức năng gan, chức năng thận, điện giải đó, máu và nước tiểu đồng thời phân tích dịch báng. CLB Cổ trướng thế giới (International Ascites Club) đề xuất cách lựa chọn điều trị báng không biến chứng theo phân loại định tính báng (Bảng 1). Khuyến cáo của EASL cũng đồng thuận với để xuất này. Chọc dịch, phân tích dịch báng được thực hiện trước điều trị nhằm loại trừ các nguyên nhân khác ngoài xơ gan và giúp loại trừ viêm phúc mạc nhiễm khuẩn tiên phát ở bệnh nhân xơ gan.
Bảng 1: Phân loại báng và cách điều trị cho từng loại
| Phân loại | Định nghĩa | Điều trị |
| Báng độ 1 | Mức độ nhẹ (Chỉ Xác định được bằng siêu âm) | Không điều trị |
| Báng độ 2 | Mức độ trung bình (bụng căng vừa cân xứng) | Hạn chế muối và lợi tiểu |
| Báng độ 3 | Mức độ nặng (bụng căng to) | Chọc báng lượng lớn, hạn chế muối, lợi tiểu nếu bệnh nhân không có báng kháng trị |
Khi không có bằng chứng xơ gan rõ ràng trên lâm sàng, báng do tăng áp cửa có thể được chẩn đoán phân biệt một cách nhanh chóng với các nguyên nhân khác bằng SAAG (Serum Ascites-Albumin Gradient). Nếu SAAG ≥ 1,1 g/dl, báng được quy cho là do tăng áp cửa với độ chính xác 97%. Cần định lượng Protein dịch báng ở bệnh nhân có nguy cơ viêm phúc mạc nhiễm khuẩn tiên phát vì Protein dịch báng < 15 g/L gây tăng nguy cơ xuất hiện biến chứng này.
Nên đếm số lượng bạch cầu để loại trừ viêm phúc mạc nhiễm khuẩn tiên phát. Cấy dịch báng (10 ml) nên được thực hiện tại giường ở tất cả bệnh nhân. Các test khác như là Amylase, tế bào học, PCR và nuôi cấy chỉ nên thực hiện khi chẩn đoán chưa rõ hoặc khi nghi ngờ bệnh lý tụy, bệnh lý ác tính, lao.

2 KHUYẾN CÁO CHẨN ĐOÁN VÀ ĐIỀU TRỊ BÁNG Ở BỆNH NHÂN XƠ GAN THEO EALS 2018
| MỨC BẰNG CHỨNG | MÔ TẢ |
| I | Nghiên cứu ngẫu nhiên có đối chứng |
| II-1 | Nghiên cứu có đối chứng, không ngẫu nhiên |
| II-2 | Nghiên cứu phân tích bệnh chứng hoặc thuần tập |
| II-3 | Mô hình thực nghiệm không đối chứng |
| III | Ý kiến từ các chuyên gia, dịch tễ học mô tả |
| ĐỘ MẠNH CỦA KHUYẾN CÁO | MÔ TẢ |
| 1 | Mạnh |
| 2 | Yếu |
2.1 CHẨN ĐOÁN
1. Chọc dịch báng nhằm mục đích chẩn đoán nên được thực hiện ở bệnh nhân báng độ 2, độ 3 mới khởi phát, bệnh nhân nhập viện vì báng nặng hoặc kèm bất kỳ biến chứng nào của xơ gan. (II-2;1)
2. Nên đếm số lượng bạch cầu và cấy dịch báng tại giường để loại trừ viêm phúc mạc nhiễm khuẩn tiên phát. (II-2;1)
3. Tiến hành định lượng Protein dịch báng để nhận diện những bệnh nhân có nguy cơ cao tiến triển đến viêm phúc mạc nhiễm khuẩn tiên phát (SBP). (II-2;1)
4. Định lượng SAAG có thể hữu ích khi không có bằng chứng xơ gan rõ ràng trên lâm sàng hoặc ở bệnh nhân xơ gan có nghi ngờ nguyên nhân gây báng khác. (II-2;1)
5. Nên làm xét nghiệm tế bào học để phân biệt báng ác tính và báng không ác tính. (II-2;1)
Tiên lượng ở bệnh nhân báng
6. Ghép gan nên được cân nhắc như là phương pháp điều trị tiềm năng ở những bệnh nhân xơ gan vì tiến triển đến báng độ 2, độ 3 ở những bệnh này làm tăng cao nguy cơ tử vong. (II-2;1)
2.2 ĐIỀU TRỊ BÁNG KHÔNG BIẾN CHỨNG
Điều trị báng độ 1, 2
7. Hạn chế muối ở mức độ trung bình là quan trọng trong điều trị báng (80-120 mmol Na+/ngày, tương ứng với 4,6-6,9g muối/ngày) (1;1). Điều này tương đương với không bổ sung muối vào bữa ăn và tránh sử dụng thức ăn được chế biến sẵn. Cần giáo dục dinh dưỡng đầy đủ cho bệnh nhân về cách hạn chế muối ăn (II-2;1).
8. Nên tránh chế độ ăn với lượng muối rất thấp (<40mmol/ngày), vì làm gia tăng biến chứng do thuốc lợi tiểu và có thể nguy hại đến chế độ dinh dưỡng của bệnh nhân (II-2;1).
9. Không có đủ bằng chứng để khuyến cáo nghỉ ngơi tại giường như là một phần của điều trị báng (III;1).
10. Bệnh nhân báng độ 2 lần đầu nên sử dụng thuốc kháng Aldosterone như Spinorolactone đơn độc, khởi trị với liều 100 mg/ngày, tăng 100 mg mỗi 72 giờ tới liều tối đa là 400 mg/ngày nếu không đáp ứng với liều thấp (1;1). Các bệnh nhân không đáp ứng với kháng Aldosterone (giảm cân ít hơn 2 kg/tuần) hoặc ở các bệnh nhân có biến chứng tăng Kali máu, Furosemide nên được bổ sung với liều 40 mg/ngày, tăng liều 40 mg/lần tới liều tối đa 160 mg/ngày (1;1).
11. Bệnh nhân có báng kéo dài hoặc báng tái phát nên được điều trị phối hợp kháng Aldosterone và Furosemide với liều tăng dần theo trình tự như trên tùy theo đáp ứng. (1;1)
12. Torasemide có thể được sử dụng ở những bệnh nhân đáp ứng kém với furosemide (1;2).
13. Trong quá trình điều trị lợi tiểu, khuyến cáo giảm tối đa không quá 0.5 kg/ngày ở bệnh nhân không phù và 1 kg/ngày ở bệnh nhân có phù (II-2;1).
14. Ngay khi báng thuyên giảm đáng kể, nên giảm liều lợi tiểu đến mức thấp nhất có hiệu quả (III;1).
15. Nên theo dõi sát lâm sàng và cận lâm sàng trong những tuần đầu tiên điều trị (1;1).
16. Những bệnh nhân có xuất huyết tiêu hóa, suy thận, bệnh não gan, hạ natri máu hoặc thay đổi nồng độ kali máu, nên điều chỉnh những rối loạn này trước khi khởi trị lợi tiểu (III;1). Ở những bệnh nhân này, khởi đầu liệu pháp lợi tiểu một cách thận trọng, kết hợp với đánh giá lâm sàng và cận lâm sàng thường xuyên (III;1). Không khuyến cáo lợi tiểu ở những bệnh nhân có bệnh não gan dai dẳng (III;1).
17. Ngưng tất cả các thuốc lợi tiểu khi bệnh nhân có hạ Na+ máu (<120 mmol/l), suy thận tiến triển, bệnh não gan nặng, chuột rút nặng (III;1)
18. Ngưng sử dụng Furosemide khi bệnh nhân có giảm Kali máu nặng (<3 mmol/l). Ngưng kháng Aldosterone khi bệnh nhân có tăng Kali máu nặng (>6 mmol/l) (III;1).
19. Khuyến cáo truyền Albumin hoặc chỉ định beclofen (10mg/ngày, mỗi tuần tăng 10mg/ngày cho đến liều 30mg/ngày) ở những bệnh nhân có chuột rút (1;1).
Điều trị báng độ 3
20. Chọc tháo dịch báng lượng nhiều là lựa chọn đầu tay ở các bệnh nhân báng độ 3. Nên chọc tháo toàn bộ lượng dịch trong một lần chọc (1;1).
21. Nên kết hợp liệu pháp gia tăng thể tích huyết tương (truyền albumin) nhằm ngăn ngừa rối loạn tuần hoàn sau chọc tháo (1;1).
22. Ở các bệnh nhân được chọc tháo dịch >5 lít, nên gia tăng thể tích huyết tương bằng cách truyền albumin 8g/lít dịch tháo, các dung dịch thay thế huyết tương khác ít hiệu quả hơn Albumin và không được khuyến cáo trong bối cảnh này (1;1).
23. Ở những bệnh nhân được chọc tháo dịch <5 lít, nguy cơ suy tuần hoàn sau chọc dịch là thấp. Tuy nhiên nói chung những bệnh nhân này vẫn nên được điều trị bằng Albumin (III;1).
24. Sau chọc tháo dịch, sử dụng lợi tiểu liều thấp là cần thiết để ngăn ngừa tái lập dịch báng (1;1).
25. Khi cần thiết, cân nhắc chọc tháo báng lượng lớn ở những bệnh nhân có tổn thương thận cấp hoặc viêm phúc mạc nhiễm khuẩn tiên phát (III;1).
Các thuốc cần chống chỉ định ở bệnh nhân có báng.
26. Thuốc kháng viêm NSAIDs chống chỉ định ở bệnh nhân có báng bởi vì nguy cơ cao giữ Natri, hạ Natri máu, và suy thận cấp (II-2;1).
27. Các thuốc làm giảm huyết áp động mạch hoặc giảm lượng máu đến thận chẳng hạn như ACEi, ARB, kháng thụ thể a1 không nên dùng rộng rãi ở bệnh nhân có báng vì nguy cơ cao dẫn đến suy thận (II-2;1).
28. Không khuyến khích sử dụng aminoglycosides, vì làm gia tăng nguy cơ tổn thương thận cấp. Việc sử dụng nhóm thuốc này chỉ nên dành cho trường hợp nhiễm trùng nặng mà không thể điều trị với những nhóm kháng sinh khác (II-2;1).
29. Ở những bệnh nhân có báng mà không có suy thận thì việc sử dụng các thuốc cản quang không liên quan với nguy cơ suy thận (II-2).
30. Ở những bệnh nhân suy thận vẫn chưa có nghiên cứu đầy đủ, mặc dù vậy, khuyến cáo sử dụng thuốc cản quang một cách thận trọng kết hợp với việc sử dụng các biện pháp dự phòng tổn thương thận nói chung (III;1).
2.3 BÁNG KHÁNG TRỊ
| Báng đề kháng với lợi tiểu (Diuretic- resistant ascites) | Báng không giảm hoặc tái phát sớm mà không thể dự phòng do kém đáp ứng với hạn chế muối và lợi tiểu |
| Báng khó chữa bằng | lợi tiểu (Diuretic- intracable ascites) | Báng không giảm hoặc tái phát sớm mà không thể dự phòng do xuất hiện các biến chứng của việc sử dụng lợi tiểu, nên không thể sử dụng lợi tiếu hiệu quả |
| Thời gian điều trị cần để chẩn đoán | Bệnh nhân phải được điều trị lợi tiểu tích cực (Spironolactone 400 mg/ngày và Furosemide 160 mg/ngày) ít nhất 1 tuần, kết hợp với chế độ ăn hạn chế muối (ít hơn 90 mmol/ngày) |
| Đáp ứng kém | Giảm ít hơn 0.8 kg/4 ngày và Bilan Na dương tính (tổng lượng Na nước tiểu lớn hơn lượng Na ăn vào) |
| Báng tái phát sớm | Báng độ 2, 3 tái phát trong vòng 4 tuần kể từ khi bắt đầu điều trị |
| Biến chứng sử dụng lợi tiểu | • Bệnh não gan: xuất hiện ở các bệnh nhân xơ gan không có các yếu tố thúc đẩy khác • Tổn thương thận: Creatinin máu bệnh nhân tăng gấp đôi hoặc tăng trên 177 µmol/l khi đang điều trị với lợi tiểu • Hạ natri máu: giảm Na máu trên 10 mmol/l hoặc thấp hơn 125 mmol/l • Tăng K máu (>6 mmol/l) hoặc hạ K máu (<3 mmol/l) • Chuột rút |
Đánh giá bệnh nhân có báng kháng trị
31. Chẩn đoán báng kháng trị dựa vào đánh giá đáp ứng của báng với liệu pháp lợi tiểu và hạn chế muối. Đánh giá đáp ứng chỉ nên thực hiện ở những bệnh nhân ổn định không có các biến chứng như là nhiễm trùng và chảy máu, sau khi đã chắc chắn rằng bệnh nhân tuân thủ điều trị (III;1).
32. Bệnh nhân có báng kháng trị nên được xem xét để ghép gan (III;1).
Điều trị báng kháng trị
33. Lặp lại chọc tháo bảng lượng lớn kèm bù Albumin (8g/lít dịch báng) là điều trị đầu tay của báng kháng trị (1;1).
34. Nên ngưng lợi tiểu ở những bệnh nhân có báng kháng trị mà Natri niệu ≤ 30 mmol/ngày (III;1).
35. Cần thận trọng khi sử dụng thuốc chẹn beta không chọn lọc (NSBB) ở bệnh nhân báng nặng hay báng kháng trị. Nên tránh sử dụng liều cao (ví dụ Propranolol >80mg/ngày) (II-2;1). Carvedilol không được khuyến cáo sử dụng (1;2).
36. Khuyến cáo đặt TIPS ở những bệnh nhân báng tái phát vì giúp cải thiện tiên lượng sống và ở những bệnh nhân báng kháng trị vì giúp cải thiện kiểm soát báng (1;1).
37. Nên xem xét chỉ định TIPS ở những bệnh nhân được điều trị chọc tháo báng không hiệu quả (ví dụ: báng vách hóa) (III;1).
38. Nên tiếp tục liệu pháp lợi tiểu và hạn chế muối sau khi đặt TIPS cho đến khi hồi phục báng (II-2;1), cũng như tiếp tục theo đối sát lâm sàng (III;1).
39. Không khuyến cáo TIPS ở bệnh nhân có bilirubin huyết thanh >3 mg/dl, tiểu cầu <75x109/L, bệnh não gan mức độ ≥ 2, nhiễm trùng kèm theo, suy thận tiến triển, rối loạn chức năng tâm thu hay tâm trương nặng, hoặc tăng áp phối (III;1).
40. Hiện tại, không khuyến cáo bổ sung clonidine hay midodrine vào liệu pháp lợi tiểu (III;1).
41. Cấy Alfapump dưới da (máy bơm dịch báng tự động) ở những bệnh nhân không thể đặt TIPS có thể xem xét ở các trung tâm chuyên sâu. Tuy nhiên, cần theo dõi sát bệnh nhân vì nguy cơ cao biến chứng gồm rối loạn chức năng thận và tai biến thủ thuật (1;2).
3 HƯỚNG DẪN THỰC HÀNH CHẨN ĐOÁN VÀ ĐIỀU TRỊ BÁNG Ở BỆNH NHÂN XƠ GAN THEO AASLD 2021
3.1 Tiếp cận và đánh giá ban đầu ở bệnh nhân có báng
- Tiền sử: các yếu tố nguy cơ của bệnh gan mạn (rượu, chuyển hóa, viêm gan virus, tiền sử gia đình mắc bệnh gan), bệnh tim, bệnh huyết học (huyết khối, mất máu cấp), bệnh tuyến giáp, bệnh tự miễn, bệnh ác tính, viêm tụy, tiền sử du lịch, và các yếu tố nguy cơ của lao.
- Thăm khám lâm sàng: gỗ đục thay đổi theo tư thế, khối ở bụng hoặc phản ứng thành bụng hoặc đau bụng khi khám, thoát vị rốn/thành bụng, có bằng chứng của tràn dịch màng phổi do gan (giảm thông khí hoặc gỗ đục), dấu hiệu của bệnh gan mạn (lách lớn, nốt nhện, hồng ban lòng bàn tay, tuần hoàn bàng hệ ở thành bụng), dấu hiệu của suy tim hoặc viêm màng ngoài tim co thắt (tĩnh mạch có nói, sung huyết phối, tiếng cọ màng tim), dấu hiệu của bệnh ác tính hoặc nhiễm khuẩn (nổi hạch), dấu hiệu của suy dinh dưỡng (giảm khối lượng cơ), dấu hiệu của bệnh lí tuyến giáp.
- Cận lâm sàng:
+ Siêu âm bụng với đầu dò doppler.
+ Công thức máu
+ Xét nghiệm chức năng gan (INR, bilirubin huyết thanh toàn phần, albumin huyết thanh)
+ Xét nghiệm chức năng thận (creatinine huyết thanh, BUN)
+ Điện giải đồ huyết thanh và nước tiểu (Na, K) và protein niệu
+Xét nghiệm dịch báng (xem bảng 2 và hình 2): tỉ SAAG, protein toàn phần, đếm số lượng bạch cầu đa nhân, và nuôi cấy.
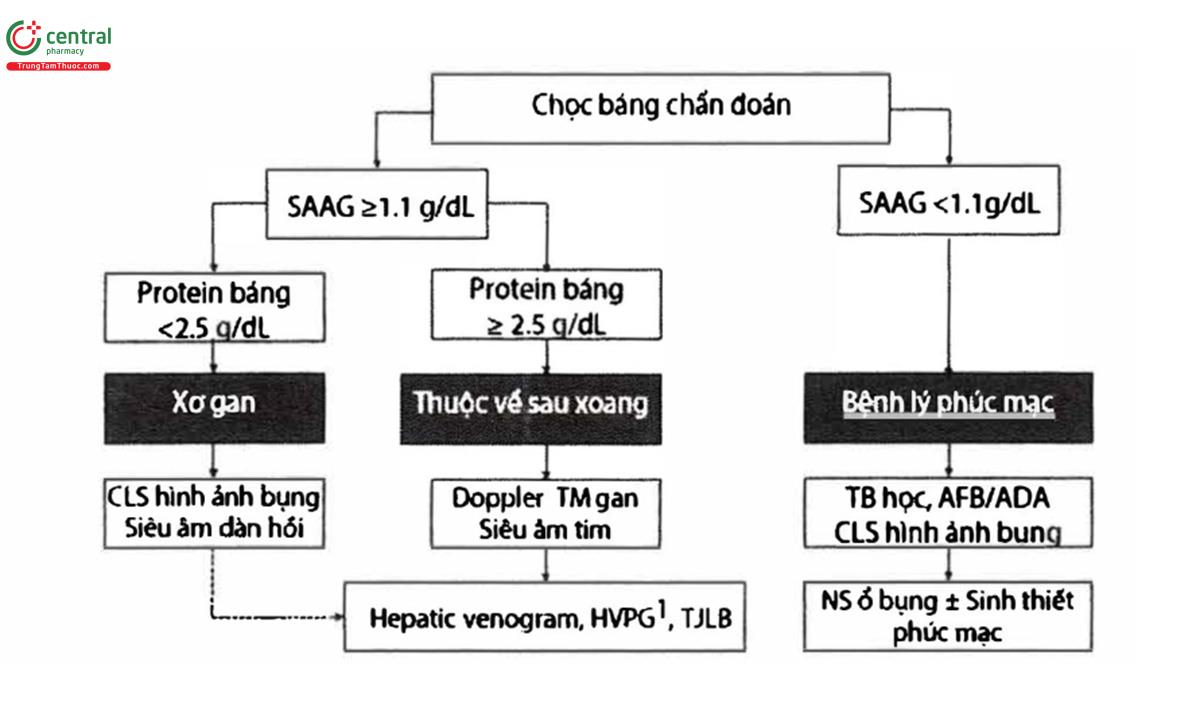
1Có thể bao gồm thông tim phải. HVPG: hepatic venous pressure gradient (chênh áp tĩnh mạch gan); ADA: Adenosine deaminase; AFB: trực khuẩn kháng acid-cón; TJLB: transjugular liver biopsy (sinh thiết gan qua tĩnh mạch cảnh); Hepatic venogram: tĩnh mạch gan đó; NS: nội soi; TB: tế bào
Bảng 2: Hướng dẫn chọc dịch báng chẩn đoán ở bệnh nhân xơ gan AASLD 2021
| Các test cần làm | Báng bụng lần đầu | Báng bụng tái diễn | ||
| BN nội trú | BN ngoại trú | BN nội trú | BN ngoại trú* | |
| SAAG | ✓ | ✓ | X | X |
| Số lượng tế bào bạch cầu đa nhân trung tính | ✓ | ✓ | ✓ | ✓ |
| Nuôi cấy | ✓ | X | ✓ | X |
| Nồng độ protein | ✓ | ✓ | Chỉ làm khi có chỉ định dự phòng tiên phát SBP trên lâm sàng hoặc nghi ngờ viêm phúc mạc nhiễm khuẩn thứ phát | Chỉ làm khi có chỉ định dự phòng tiên phát SBP trên lâm sàng |
| Nồng độ glucose | Chỉ làm khi nghi ngờ viêm phúc mạc nhiễm khuẩn thứ phát | X | Chỉ làm khi nghi ngờ viêm phúc mạc nhiễm khuẩn thứ phát | X |
| LDH | Chỉ làm khi nghi ngờ viêm phúc mạc nhiễm khuẩn thứ phát | X | Chỉ làm khi nghi ngờ viêm phúc mạc nhiễm khuẩn thứ phát | X |
| Tế bào học | Chỉ làm khi những nguyên nhân báng khác xơ gan được nghi ngờ | Chỉ làm khi những nguyên nhân báng khác xơ gan được nghi ngờ | X | X |
| Amylase | Chỉ làm khi nghi ngờ báng có nguồn gốc từ tụy | Chỉ làm khi nghi ngờ báng có nguồn gốc từ tụy | X | X |
*: Bao gồm những bệnh nhân nhập viện một ngày để chọc báng lượng lớn.
Bảng 3: Phân loại báng theo AASLD 2021
| Theo lượng dịch tích luy | Theo đáp ứng điều trị | ||
| Độ 1. Báng nhẹ | Chỉ có thể chấn đoán bằng siêu âm | Đáp ứng điều trị | Báng có thể khỏi hoàn toàn hoặc giới hạn ở độ 1 bằng liệu pháp lợi tiểu, có hoặc không kèm thêm chế độ ăn hạn chế muối tương đối. |
| Độ 2. Báng vừa | Bụng báng căng vừa cân xứng | Báng tái phát | Báng tái lập ít nhất 3 lần trong vòng 12 tháng mặc dù dùng lợi tiểu liều thích hợp và chế độ ăn hạn chế muối |
| Độ 3. Báng lớn/rõ | Bụng căng rõ | Báng kháng trị | Báng không giảm hoặc tát lập sớm (sau chọc báng lượng lớn) và không đáp ứng với điều trị nội khoa. |
Hướng dẫn thực hành:
- Chọc dịch báng chẩn đoán nên thực hiện ở tất cả bệnh nhân có báng mới khởi phát (nếu có thể làm được).
- Xét nghiệm dịch báng ban đầu cần làm bao gồm đếm bạch cầu đa nhân trung tính, protein toàn phần, albumin dịch báng và albumin huyết thanh để tính tỉ SAAG.
3.2 Chế độ ăn hạn chế muối và liệu pháp lợi tiểu
- Bệnh nhân báng độ 1 không khuyến cáo điều trị vì không có bằng chứng cho thấy cải thiện kết cục.
- Hạn chế muối tương đối (2 g hoặc 90 mmol Na/ngày) và sử dụng thuốc lợi tiểu (spironolactone có thể kèm hoặc không với furosemide) là phương pháp điều trị đầu tay ở bệnh nhân xơ gan có báng độ 2.
- Khi báng đáp ứng với điều trị và để ngăn ngừa các tác dụng phụ của thuốc, cần cố gắng giảm liều lợi tiểu thấp nhất có thể mà vẫn duy trì báng ở mức tối thiểu hoặc không có.
- Không cần thiết hạn chế dịch (fluid restriction) trừ khi kèm theo tình trạng hạ Natri máu mức độ vừa đến nặng (Natri huyết thanh ≤ 125 mmol/L).
- Ở những bệnh nhân đang dùng thuốc lợi tiểu, cần theo dõi: cân nặng (tốt nhất là cùng một thời điểm trong ngày), creatinin và natri huyết thanh thường xuyên để đánh giá đáp ứng và phát hiện tác dụng phụ.
- Trong trường hợp chuột rút nặng, có thể xem xét sử dụng Albumin người (20- 40 g/tuần) hoặc Baclofen (10 mg/ngày, với mức tăng hàng tuần 10 mg/ngày, tối đa 30 mg/ngày).
- Chọc báng lượng lớn là phương pháp điều trị đầu tay đối với báng độ 3. Ngay sau khi chọc, nên bắt đầu hạn chế muối và dùng thuốc lợi tiểu.
- Nên xem xét đánh giá ghép gan ở những bệnh nhân bị báng độ 2 hoặc 3.
- Khả năng tái hấp thu dịch của màng bụng giới hạn ở khoảng 500 mL/ ngày. Do đó, ở một bệnh nhân không phù, điều trị lợi tiểu gây giảm cân vượt quá 0,5 kg/ ngày có thể dẫn đến giảm thể tích huyết tương, khiến bệnh nhân bị suy thận và hạ natri máu. Ở những bệnh nhân phù, có thể chấp nhận giảm cân lên đến 1 kg / ngày.
- Thuốc lợi tiêu kháng Aldosterone (spironolactone) và thuốc lợi tiểu quai (furosemide, torsemide, bumetanide) là trụ cột của điều trị lợi tiểu của của bệnh nhân xơ gan có báng. Hai nghiên cứu cho thấy rằng những bệnh nhân báng lần đầu thì điều trị bằng thuốc lợi tiểu kháng aldosterone đơn trị có đáp ứng và ít tác dụng phụ, trong khi ở bệnh nhân có báng lâu năm thì đáp ứng tốt hơn khi phối hợp lợi tiểu.
- Khuyến cáo liều khởi đầu spironolactone là 100 mg/ ngày, có thể tăng dần lên đến 400 mg/ngày. Spironolactone và các chất chuyền của nó có thời gian bán hủy dài, vì vậy trong 3 ngày đầu thay đổi liều điều trị có thể chưa thấy hiệu quả đầy đủ. Khi tăng liều, nên thực hiện một cách thận trọng và theo từng bước, với khoảng thời gian ít nhất 72 giờ.
- Liều furosemide (khởi đầu là 40 mg/ngày) có thể tăng dần theo đáp ứng và khả năng dung nạp lên 160 mg/ngày, đó là ngưỡng được chấp nhận chung trong điều trị báng kháng trị. Torsemide hoặc bumetanide có thể cải thiện natri niệu ở những bệnh nhân kém đáp ứng với furosemide. Bệnh nhân mắc bệnh thận mạn, nên được điều trị bằng thuốc lợi tiểu quai liều cao và liều thấp hơn với thuốc kháng aldosterone.
Bảng 4: tác dụng phụ của thuốc lợi tiểu
- Tổn thương thận cấp (AKI) (khi tăng Creatinine ít nhất 0,3 mg/dL trong 48 giờ): đa số liên quan thuốc lợi tiểu quai vì huyết động của bệnh nhân xơ gan dễ thay đổi khi giảm nhanh chóng thế dích dịch ngoại bào - Hạ Natri máu (<135 mmol/L): thường xảy ra với thuốc lợi tiểu quai, vì chúng ức chế bơm Na-K-CI do đó tạo ra dịch nhược trương. - Hạ Kali máu (K+ <3,5 mmol/L): thường gặp ở lợi tiểu quai - Tăng Kali máu (K* >5,5 mmol/L): thường gặp ở lợi tiểu kháng aldosterone, đặc biệt khi có sự suy giảm tưới máu thận đồng thời hoặc sử dụng cùng với thuốc ACEi - Bệnh não gan: thường xảy ra cùng các tác dụng phụ khác do lợi tiểu (như hạ Natri máu, giảm thể tích dịch ngoại bào) - Nữ hóa tuyến vú: thường đau và phổ biến do thuốc kháng aldosterone; thường gặp với spironolactone hơn là amiloride hay eplerenone* - Chuột rút: có thể gây ảnh hưởng chất lượng cuộc sống và khả năng di chuyển. *Liều quy đổi của 100mg spironolactone tương ứng với 50mg eplerenone, 10mg amiloride |
3.3 Điều trị nội khoa tổng quát ở bệnh nhân xơ gan có báng
- Nên tránh dùng thuốc kháng viêm không steroid (NSAIDs), thuốc ức chế men chuyến (ACEi), thuốc chẹn thụ thể angiotensin (ARBs), chẹn anpha 1 giao cảm, Dipyridamole ở bệnh nhân xơ gan có báng.
- Nên hạn chế sử dụng kháng sinh nhóm Aminoglycoside trong điều trị nhiễm khuẩn ở bệnh nhân xơ gan có báng. Thuốc cản quang đường tĩnh mạch không có chống chỉ định, tuy nhiên cần thận trọng ở bệnh nhân suy giảm chức năng thận.
- Đối với bệnh nhân xơ gan có báng đáp ứng với lợi tiểu, chưa có sự thống nhất về lợi ích dùng albumin người trong thời gian dài. Hiện tại, không có khuyến cáo nào cho phép sử dụng albumin thường quy trong thực hành lâm sàng.
3.4 Điều trị báng kháng trị (RA: Refractory Ascites)
Bảng 5: Đặc điểm của bảng kháng trị theo AALSD 2021
Báng để kháng lợi tiểu Diuretic-resistant ascites | • Báng không thay đổi kích thước • Không thể dự phòng báng tái lập sớm Do ít đáp ứng với chế độ ăn hạn chế muối và lợi tiểu liều tối đa |
Báng khó trị với lợi tiểu Diuretic-intractable ascites | • Báng không thay đổi kích thước Do xuất hiện các biến chứng gây ra bởi thuốc lợi tiểu dẫn đến không thể dùng lợi tiểu ở liều hiệu quả |
| Hạn chế muối thất bại | • 88 mmol hoặc 2,000 mg/ngày |
| Thất bại với lợi tiểu liều tối đa | • Spironolactone 400mg/ngày hoặc amiloride 30mg/ngày • Furosemide 160mg/ngày Phối hợp trong ít nhất 1 tuần |
| Kém đáp ứng điều trị | • Sụt cân trung bình <0.8 Kg trong 4 ngày • Natri niệu thấp hơn Natri hấp thu |
| Báng tái lập sớm | Xuất hiện lại báng độ 2 hoặc độ 3 trong vòng 4 tuần từ khi bắt đầu đáp ứng điều trị. |
| *Biến chứng do lợi tiểu | • Tổn thương thận: tăng creatinine huyết thanh hơn 100% giá trị ban đầu và đạt đến >2 mg/dL • Hạ Natri máu khi giảm >10 mmol/L hoặc giá trị tuyệt đối <125 mmol/L • Hạ Kali máu khi <3 mmol/L; Tăng kali máu khi >6 mmol/L • Bệnh não gan |
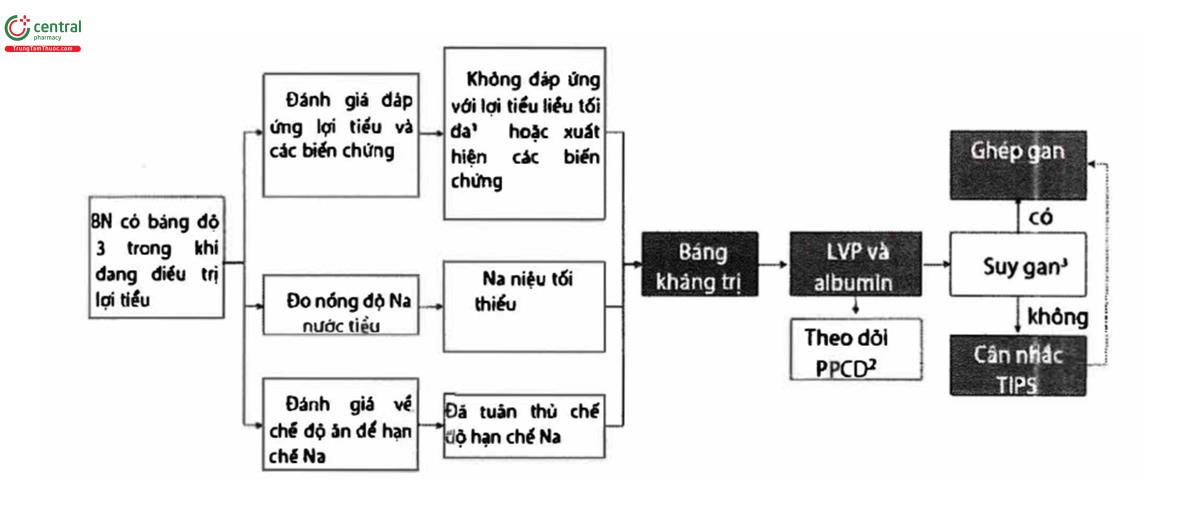
1Thông thường với 160 mg furosemide và 400 mg spironolactone,
2PPCD: rối loạn huyết động sau chọc báng,
3Ví dụ là điểm MELD >18
Hướng dẫn thực hành:
- Tiếp tục chế độ ăn hạn chế muối (<2 g/ngày) ở bệnh nhân RA để giảm tốc độ tích tụ dịch báng.
- Hạn chế dịch không có hiệu quả trong điều trị RA, nhưng khuyến cáo hạn chế lượng dịch đưa vào dưới 1.000 mL/ngày để điều trị hạ Natri máu (ví dụ, <125 mEq/L).
- Trong điều trị RA, chưa có đủ dữ liệu để khuyến cáo sử dụng lâu dài các dịch truyen albumin ngoại trừ dùng để điều trị trong chọc tháo báng lượng lớn (LVP).
Chọc báng lượng lớn (LVP)
- LVP là phương pháp điều trị đầu tay cho RA.
- Khuyến cáo truyền albumin khi thực hiện LVP > 5L để giảm nguy cơ rối loạn tuần hoàn sau chọc báng (PPCD). Nguy cơ PPCD có thể tăng lên khi lấy >8L dịch trong 1 lần duy nhất.
- Ý kiến chuyên gia đề xuất, truyền 6-8 g albumin cho mỗi lít dịch báng được rút ra
TIPS (transjugular intrahepatic portosystemic shunt) và ghép gan
- Trong điều trị RA, lựa chọn bệnh nhân phù hợp là yếu tố then chốt để thực hiện TIPS thành công.
- Nên sử dụng stent phủ thuốc có đường kính nhỏ dưới 10 mm để giảm khả năng xảy ra các biến chứng sau đặt TIPS, bao gồm cả bệnh não gan.
- Nếu báng tái phát sau khi có đáp ứng ban đầu, nên xem xét chụp tĩnh mạch TIPS (TIPS venogram) và cần chỉnh sửa TIPS nếu có hẹp. Ở những bệnh nhân này, nên theo dõi siêu âm Doppler định kỳ.
- Nên xem xét ghép gan ở bệnh nhân có báng kháng trị.
Chẹn beta không chọn lọc
- Dựa trên dữ liệu hiện có, bệnh nhân RA không có chống chỉ định sử dụng chẹn beta không chọn lọc. Tuy nhiên, nên thận trọng ở những bệnh nhân có hạ huyết áp, hạ natri máu, hoặc AKI.
4 TÀI LIỆU THAM KHẢO
1. EASL Clinical Practice Guidelines for the management of patients with decompensated cirrhosis
2. Diagnosis, Evaluation, and Management of Ascites, Spontaneous Bacterial Peritonitis and Hepatorenal Syndrome: 2021 Practice Guidance by the American Association for the Study of Liver Diseases
3. International acites Club

