Những điều cần biết về can thiệp bít thông liên thất
Nguồn: Sách can thiệp tim mạch
Chủ biên:PGS.TS.BS. Phạm Mạnh Hùng
Tham gia biên soạn
PGS.TS.BS Nguyễn Lân Hiếu
TS.BSNT Đoàn Đức Dũng
ThS.BSNT Nguyễn Văn Hiếu
PGS.TS.BS Đỗ Quốc Hiển
Các nội dung về giải phẫu và hình thái thông liên thất, chỉ định và chống chỉ định can thiệp bít thông liên thất,... sẽ được Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) gửi đến bạn đọc trong bài viết dưới đây.
1 Đại cương
Thông liên thất (TLT) là một bệnh lý thường gặp, chiếm tới 20-25% trong các bệnh lý tim bẩm sinh. Các biện pháp điều trị triệt để bao gồm phẫu thuật vá lỗ thông và can thiệp bít thông liên thất.
Ca phẫu thuật tim hở vá TLT thành công đầu tiên năm 1955 bởi Lillhei và cộng sự đã đánh dấu bước tiến bộ trong điều trị bệnh lý này, từ đó phẫu thuật vá thông liên thất phương pháp điều trị kinh điển điều trị bệnh.
Tiếp sau đó, tim mạch can thiệp ra đời và phát triển từ những năm 50 của thế kỷ trước, đã làm thay đổi căn bản trong chẩn đoán và điều trị các bệnh lý tim mạch. Các kỹ thuật can thiệp được sử dụng trong các bệnh lý mạch vành, sau đó đến các bệnh lý tim bẩm sinh và tim cấu trúc. Ban đầu, can thiệp dụng cụ qua đường ống thông được áp dụng thành công trên bệnh lý còn ống động mạch và thông liên nhĩ, cho đến năm 1987 Lock và cộng sự tại Hoa Kỳ đã tiến hành bít thành công ca TLT đầu tiên bằng dụng cụ Rashkind, đánh dấu bước ngoặt trong điều trị bệnh TLT xâm lấn tối thiểu.
Có rất nhiều nghiên cứu và thử nghiệm cũng như cải tiến dụng cụ đã chứng minh hiệu quả của phương pháp này, như dụng cụ của Rashkind, dụng cụ của Sideris hay dụng cụ Clamshell mà sau này đổi tên thành StarFlex… Nguyên lý chung của dụng cụ là hai cánh mở ra như chiếc dù (umbrella, hay chiếc ô) để che kín hai đầu lỗ thông liên thất, nên trong lâm sàng còn được gọi tắt là “bít dù” thông liên thất. Nhược điểm chung của các loại dụng cụ này là cần phải sử dụng hệ thống delivery sheath có kích thước lớn, khó có khả năng thay đổi vị trí cũng như rút lại vào trong lòng delivery sau khi mở dụng cụ và thường để lại luồng thông tồn lưu sau khi bít lỗ thông, với tỉ lệ rất cao từ 20-60%.
Việc bít TLT qua đường ống thông (transcatheter) trở nên quen thuộc hơn, được áp dụng ngày càng rộng rãi với chỉ định thích hợp đã mang lại kết quả sau can thiệp rất đáng khích lệ, đặc biệt là TLT phần quanh màng và phần cơ. Tuy vậy phương pháp này gặp khó khăn khi TLT dưới đại động mạch, TLT có lỗ thông quá lớn, thông liên thất có gờ động mạch chủ rất ngắn hoặc không có gờ động mạch chủ.
Năm 1998, dụng cụ ADO I ra đời, đây là dụng cụ 1 cánh được thiết kế để bít ống động mạch. Tuy nhiên, với khả năng nhớ hình tốt, độ mềm dẻo cao và có nhiều kích thước khác nhau, dụng cụ này đã được áp dụng trong bít TLT với cơ sở lý luận về mặt giải phẫu thông liên thất có phần nào tương tự như còn ống động mạch (trong một số trường hợp) và đem lại hiệu quả nhất định. Nhiều trung tâm tim mạch lớn trên thế giới đã sử dụng ADO I trong cả can thiệp bít ống động mạch và TLT, đã ghi nhận những kết quả đáng khích lệ với tỉ lệ thành công cao, biến chứng rối loạn nhịp và luồng thông tồn lưu giảm so với các dụng cụ trước đó.
Đến năm 2002, Coil pfm ra đời với đặc điểm cấu tạo đàn hồi quấn thành nhiều vòng tăng dần theo nguyên lý của lò xo, với kích thước đa dạng và hình dạng linh hoạt, loại dụng cụ này đã chứng tỏ hiệu quả cao trong sử dụng can thiệp bít ống động mạch nhỏ. Ngoài ra, Coil pfm còn được sử dụng để bít lỗ TLT phần cơ, TLT phần quanh màng với gờ động mạch chủ đủ dài. Trong một số trường hợp giải phẫu TLT phù hợp, dụng cụ này còn có ưu việt hơn các dụng cụ khác là có thể bít được những TLT có gờ động mạch chủ ngắn, thậm chí TLT dưới hai đại động mạch.
Năm 2009, dụng cụ ADO II ra đời, đây là dụng cụ được cải tiến từ ADO I, với mục đích thiết kế để bít ống động mạch nhỏ với độ an toàn và khả năng thành công cao. Trong thực tế, ADO II với cấu tạo đàn hồi cao, đặc biệt mềm dẻo và linh hoạt, kích thước nhỏ gọn, có thể dễ dàng thu vào ống thông nhỏ, được sử dụng trong trường hợp lỗ thông kích thước nhỏ – vừa. Dụng cụ ADO II đã tỏ ra hiệu quả trong bít ống động mạch, cũng như được sử dụng trong các trường hợp bít thông liên thất thuộc phần cơ, phần quanh màng với gờ ĐMC ngắn, đem lại tỉ lệ thành công cao, tỉ lệ rối loạn nhịp giảm thấp. Với những đặc tính như đã nói trên, đã có những tác giả báo cáo ca lâm sàng sử dụng dụng cụ này để bít TLT dưới hai đại động mạch.
Cho đến nay bít thông liên thất bằng dụng cụ được ứng dụng rộng rãi không những bởi bác sĩ tim mạch can thiệp mà còn bởi chính những bác sĩ phẫu thuật do có tính ưu việt vì tránh được một cuộc đại phẫu, tỷ lệ thành công cao, tỷ lệ biến chứng thấp, thời gian phục hồi nhanh, số ngày nằm viện ngắn, có thể thay thế được phương pháp phẫu thuật trong những trường hợp tổn thương TLT có tiêu chuẩn phù hợp. Bên cạnh đó, việc cải tiến về mặt kỹ thuật, kinh nghiệm của thầy thuốc và những tiến bộ trong cải tiến dụng cụ đã giúp cho phương pháp can thiệp tiến tới cả những thể giải phẫu khó nhất của bệnh lý TLT.
2 Giải phẫu và hình thái thông liên thất
2.1 Các type giải phẫu thông liên thất
Về mặt giải phẫu, thông liên thất được chia thành 4 type (hình 33.1).
.jpg)
Type 1:thông liên thất phần phễu(infundibular ventricu- lar septal defect or conoventricular ventricular septal defect), hay thông liên thất dưới hai đại động mạch.
Type 2: thông liên thất phần quanh màng perimembra- nous ventricular septal defect).
Type 3: thông liên thất phần buồng nhận(inlet ventricular septal defect).
Type 4: thông liên thất phần cơ (muscular ventricular septal defect) .
Ngoài ra, còn có type tổn thương khuyết Gerbode(Gerbode defect) hay thông giữa thất trái nhĩ phải(left ventricular to right atrial communication): Rất ít gặp.
(Nguồn ảnh: Wikipedia.org)
NP: Nhĩ phải; NT: Nhĩ trái; TP: Thất phải; TT: Thất trái; TMC: Tĩnh mạch chủ.
Hiện nay, các type TLT có thể can thiệp bít được xét về mặt kỹ thuật:
Thông liên thất phần cơ: Thường can thiệp tương đối thuận lợi.
Thông liên thất phần quanh màng: Trường hợp lỗ thông có gờ động mạch chủ đủ dài (trên 4 mm), việc bít lỗ thông sẽ thuận lợi hơn về mặt kỹ thuật. Trường hợp gờ động mạch chủ ngắn, đặc biệt các trường hợp < 2 mm, sẽ khó khăn cho can thiệp bít lỗ thông bằng dụng cụ.
Thông liên thất dưới hai đại động mạch: Hiện đang được nghiên cứu về cả dụng cụ cũng như kỹ thuật can thiệp. Một số trung tâm Tim mạch đã bước đầu thực hiện can thiệp thành công trong trường hợp TLT kích thước lỗ tương đối nhỏ.
Thông liên thất phần buồng nhận, các thông liên thất kích thước lớn tiên lượng can thiệp thất bại hoặc thông liên thất kèm theo tổn thương khác cần phẫu thuật: Điều trị bằng phẫu thuật.
3 Các thông số cần đánh giá trên siêu âm tim trước can thiệp
Để chỉ định can thiệp bít TLT bằng dụng cụ qua đường ống thông, siêu âm tim (thường chỉ cần siêu âm tim qua thành ngực) cần cung cấp những thông tin về giải phẫu và huyết động:
- Vị trí, type thông liên thất
- Với thông liên thất phần cơ bè việc bít thông liên thất thông thường sẽ thuận lợi do lỗ thông xa van động mạch chủ và hệ thống dẫn truyền nhĩ thất.
- Với TLT phần quanh màng, nếu lỗ thông có gờ động mạch chủ đủ dài (trên 2 mm), việc bít lỗ thông sẽ thuận lợi về mặt kỹ thuật. Nếu TLT phần quanh màng lan lên cao sát van động mạch chủ, thủ thuật bít TLT sẽ khó khăn do gờ van động mạch chủ ngắn, nếu lan về phía buồng nhận sẽ có nguy cơ tổn thương van ba lá trong thủ thuật.
- Thông liên thất dưới đại động mạch, thông liên thất phần phễu là những thể thông liên thất khó can thiệp bít nhất.
- Kích thước của lỗ thông liên thất:Kích thước hai đầu của lỗ thông phía thất trái, phía thất phải và chiều dài của lỗ thông cho phép dự đoán được kích thước dụng cụ bít.
- Khoảng cách từ bờ trên lỗ thông đến van động mạch chủ (gờ động mạch chủ)
- Trong can thiệp bít TLT với các loại dụng cụ hiện nay, gờ động mạch chủ cần có chiều dài trên 2 mm đối với TLT phần quanh màng. Tuy nhiên TLT không có gờ động mạch chủ không phải là chống chỉ định tuyệt đối của can thiệp.
- Trong trường hợp TLT phần quanh màng có gờ động mạch chủ dưới 2 mm nhưng có phình vách màng kèm theo, việc can thiệp bít TLT vẫn có thể tiến hành mà không ảnh hưởng đến van động mạch chủ.
.jpg)
- Sự tồn tại của phình vách màng:Nếu TLT có phình vách màng kèm theo, đây là yếu tố có thể tạo thuận cho bít lỗ thông, đặc biệt là những lỗ thông có gờ động mạch chủ ngắn dưới 2mm. Tuy nhiên phình vách màng che bớt một phần lỗ thông liên thất, nên việc xác định chính xác kích thước thông liên thất trở nên khó hơn.
- TLT có kèm theo sa lá van động mạch chủ hay phình xoang Valsalva: Trước đây, phương pháp can thiệp không được chỉ định đối với thể TLT này do khó về mặt kỹ thuật và chưa có dụng cụ phù hợp. Tuy nhiên gần đây một số báo cáo cho biết TLT có sa van động mạch chủ gây hở chủ nhẹ, hoặc mức nhẹ-vừa vẫn có thể tiến hành can thiệp qua da bằng các thế hệ dụng cụ mới.
- Các thông số đánh giá ảnh hưởng huyết động: Kích thước buồng thất trái, áp lực động mạch phổi, tỉ lệ Qp/Qs.
- Các bất thường kèm theo: Thông liên nhĩ, còn ống động mạch. Để có thể đưa ra chiến lược can thiệp phù hợp.
4 Chỉ định và chống chỉ định can thiệp
4.1 Chỉ định đóng thông liên thất bẩm sinh
4.1.1 Ở trẻ nhỏ
TLT cần được đóng sớm trong 6 tháng đầu đời nếu trẻ có triệu chứng của suy tim ứ huyết không khống chế được, bội nhiễm phổi tái phát, chậm phát triển thể chất.
Với những trẻ TLT lớn có thể khống chế được suy tim hoặc không triệu chứng, việc phẫu thuật có thể trì hoãn tới khi trẻ được 2 tuổi.
Với những trẻ lớn hơn cần tiến hành lượng giá lưu lượng luồng thông trái → phải, chỉ định đóng lỗ thông khi Qp/Qs ≥ 1,5 và sức cản mạch phổi (Rp)< 7 đơn vị Wood.
4.1.2 Ở người lớn
Bảng 33.1. Khuyến cáo ESC 2020 về đóng thông liên thất ở người trưởng thành
| Khuyến cáo | Mức khuyến cáo | Bằng chứng |
|---|---|---|
| Ở bệnh nhân có bằng chứng của việc quá tải thể tích thất trái và không tăng áp động mạch phổi (không có dấu hiệu tăng áp động mạch phổi trên thăm dò không xâm lấn hoặc thăm dò xâm lấn cho thấy sức cản mạch phổi < 3 WU), đóng lỗ TLT được khuyến cáo bất kể có triệu chứng hay không | I | C |
| Ở bệnh nhân không có luồng thông trái → phải có ý nghĩa nhưng có tiền sử viêm nội tâm mạc nhiễm khuẩn, nên cân nhắc đóng lỗ thông. | IIa | C |
| Bệnh nhân có thông liên thất dẫn đến sa lá van động mạch chủ gây hở van động mạch chủ tiến triển, nên cân nhắc phẫu thuật. | IIa | C |
| Bệnh nhân có tăng áp động mạch phổi với sức cản mạch phổi từ 3-5 WU, nên cân nhắc đóng lỗ TLT khi luồng thông trái → phải có ý nghĩa (Qp:Qs > 1,5). | IIa | C |
| Bệnh nhân có tăng áp động mạch phổi với sức cản mạch phổi ≥ 5 WU, việc đóng lỗ TLT có thể được cân nhắc khi luồng thông trái → phải có ý nghĩa (Qp:Qs > 1,5), tuy nhiên cần đánh giá cẩn thận tại các trung tâm Tim mạch có kinh nghiệm. | IIb | C |
Theo khuyến cáo của Hội Tim mạch Hoa Kỳ (AHA) 2018 về quản lý bệnh tim bẩm sinh ở người trưởng thành:
TLT có bằng chứng của quá tải thể tích thất trái và ảnh hưởng đến huyết động (Qp/Qs ≥1,5), với áp lực động mạch phổi dưới 50% áp lực động mạch hệ thống thì tâm thu và sức cản mạch phổi dưới 1/3 sức cản mạch hệ thống. (Chỉ định loại I, bằng chứng B).
TLT quanh màng hoặc dưới đại động mạch gây ra tình trạng hở van động mạch chủ tiến triển. (Chỉ định loại IIa, bằng chứng C).
TLT có tiền sử viêm nội tâm mạc nhiễm khuẩn và không có các chống chỉ định khác. (Chỉ định loại IIb, bằng chứng C).
TLT vẫn còn luồng shunt trái → phải (Qp/Qs ≥ 1,5) trong khi áp lực động mạch phổi tâm thu trên 50% áp lực mạch hệ thống và/hoặc sức cản mạch phổi trên 1/3 sức cản mạch hệ thống. (Chỉ định loại IIb, bằng chứng C).
4.2 Chống chỉ định
Không đóng TLT ở bệnh nhân có hội chứng Eisen- menger và ở bệnh nhân có tăng áp động mạch phổi nặng (sức cản mạch phổi ≥ 5 WU) có giảm độ bão hòa oxy máu khi vận động.
TLT kích thước nhỏ không ảnh hưởng đến huyết động và không cận đại động mạch.
Bệnh nhân hiện tại đang trong tình trạng nhiễm trùng cấp tính.
Chống chỉ định với thuốc kháng kết tập tiểu cầu.
5 Các dụng cụ bít thông liên thất
Các dụng cụ bít thông liên thất khá đa dạng: Cả về kích thước và loại dụng cụ. Việc nắm rõ cấu tạo đặc trưng của từng dụng cụ là rất quan trọng, giúp lựa chọn dụng cụ phù hợp nhất cho từng bệnh nhân cũng như chọn đúng các thiết bị hỗ trợ như hệ thống delivery sheath (ống chuyển dụng cụ), cable (que thả).
Hiện nay có một số hãng dụng cụ phổ biến tại Việt Nam: dụng cụ Amplatzer, Abbott, Mỹ; Dụng cụ Searcare, LifeTech Scientific, Trung Quốc; dụng cụ Cocoon, Vascular Innovations, Thái Lan; dụng cụ Occlutech, Occlutech GmbH, Đức; dụng cụ Coil, hãng Pfm medical, Đức. Trong trường hợp hãng dụng cụ khác nhau nhưng có thiết kế dụng cụ tương đối giống nhau, việc sử dụng tốt dụng cụ một hãng sẽ giúp dễ dàng sử dụng cụ của hãng khác.
Việc phân loại dụng cụ cấu tạo riêng cho các type thông liên thất giúp dễ dàng lựa chọn dụng cụ, tuy nhiên chỉ có giá trị tương đối, việc sử dụng dụng cụ cần cá thể hoá trên từng bệnh nhân và theo kinh nghiệm của bác sĩ can thiệp: Dụng cụ bít TLT phần cơ có thể dùng trong phần quang màng và ngược lại; dụng cụ bít ống động mạch có thể dùng bít TLT phần quanh màng, phần cơ; dụng cụ coils có thể bít thông liên thất phần quanh màng, TLT dưới đại động mạch, bít ống động mạch…
5.1 Dụng cụ bít thông liên thất phần cơ
5.1.1 Dụng cụ Amplatzer bít TLT phần cơ (Amplatzer Muscular VSD Occluder)
Dụng cụ dạng 2 đĩa đối xứng với đường kính lớn hơn eo 8 mm, chiều dài eo 7 mm, cấu tạo bằng sợi Nitinol. Dụng cụ có các cỡ 4-18 mm, kích thước dụng cụ chính là đường kính eo, với các cỡ tăng dần 2 mm với hệ thống delivery sheath 6 – 9 Fr. Đây là dụng cụ được thiết kế riêng cho TLT phần cơ.
Dụng cụ có cấu tạo khá đa dạng về kích thước và hệ thống delivery sheath , do đó có thể sử dụng ở trẻ nhỏ thấp cân.
.jpg)
5.1.2 Một số dụng cụ cấu tạo tương tự của hãng khác
Với nguyên lý và cấu tạo tương tự, như dụng cụ bít TLT phần cơ của Occlutech, Searcare…
Bảng 33.2. Dụng cụ Cocoon VSD Occluder bít thông liên thất phần cơ
| KÍCH THƯỚC DỤNG CỤ | KHUYẾN CÁO SỬ DỤNG | |||||
|---|---|---|---|---|---|---|
| KÝ HIỆU | ĐK ĐĨA TRÁI | ĐK ĐĨA PHẢI | ĐK EO | CHIỀU DÀI (L) | KÍCH THƯỚC TLT | DELIVERY (ĐẦU CONG 180O) |
| COV0404 | 10 mm | 10 mm | 4 mm | 4 mm | 3 mm | COV6F / COVII6F |
| COV0604 | 12 mm | 12 mm | 6 mm | 4 mm | 3,1 – 5 mm | COV6F / COVII6F |
| COV0804 | 14 mm | 14 mm | 8 mm | 4 mm | 5,1 – 7 mm | COV6F / COVII6F |
| COV1004 | 16 mm | 16 mm | 10 mm | 4 mm | 7,1 – 9 mm | COV7F / COVII7F |
| COV1204 | 18 mm | 18 mm | 12 mm | 4 mm | 9,1 – 11 mm | COV7F / COVII7F |
| COV0407 | 10 mm | 10 mm | 4 mm | 7 mm | 2 mm | COV6F / COVII6F |
| COV0607 | 12 mm | 12 mm | 6 mm | 7 mm | 2,1 – 4 mm | COV6F / COVII6F |
| COV0807 | 14 mm | 14 mm | 8 mm | 7 mm | 4,1 – 6 mm | COV6F / COVII6F |
| COV1007 | 16 mm | 16 mm | 10 mm | 7 mm | 6,1 – 8 mm | COV6F / COVII7F |
| COV1207 | 18 mm | 18 mm | 12 mm | 7 mm | 8,1 – 10 mm | COV6F / COVII7F |
| COV0410 | 10 mm | 10 mm | 4 mm | 10 mm | 2 mm | COV6F / COVII6F |
| COV0610 | 12 mm | 12 mm | 6 mm | 10 mm | 2,1 – 4 mm | COV6F / COVII6F |
| COV0810 | 14 mm | 14 mm | 8 mm | 10 mm | 4,1 – 6 mm | COV6F / COVII6F |
| COV1010 | 16 mm | 16 mm | 10 mm | 10 mm | 6,1 – 8 mm | COV7F / COVII7F |
| COV1210 | 18 mm | 18 mm | 12 mm | 10 mm | 8,1 – 10 mm | COV7F / COVII7F |
5.2 Dụng cụ bít thông liên thất phần quanh màng có cấu trúc hai cánh
5.2.1 Dụng cụ Amplatzer bít TLT phần quanh màng (Amplatzer Membranous VSD Occluder)
Thế hệ một là loại có hình dạng 2 cánh đối xứng; cấu tạo bởi hợp kim Nitinol. Đường kính sợi Nitinol lần lượt là 0,004’’ và 0,005’’ lần lượt đối với dụng cụ dưới 10 mm và dụng cụ kích thước trên 10 mm. Kích thước của eo chính là kích cỡ dụng cụ, trong đó đĩa thất trái lớn hơn 4 mm, đĩa thất phải lớn hơn 3 mm so với đường kính eo thắt.
Nhược điểm của dụng cụ này do gây ra sự chèn ép cơ học đường dẫn truyền dẫn đến biến chứng block nhĩ thất.
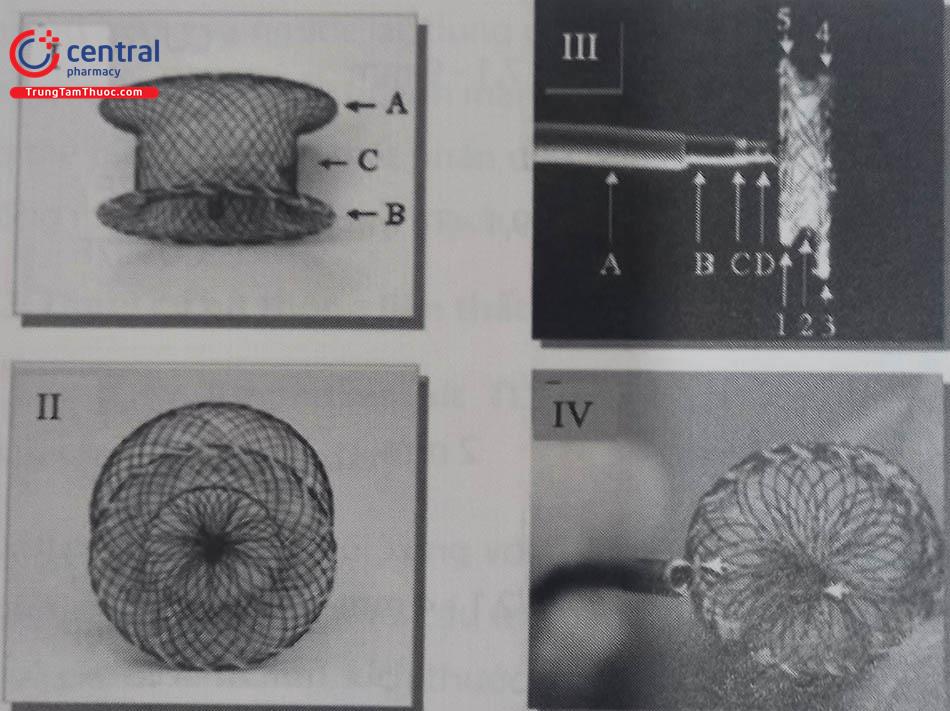
I,II: Dụng cụ bít TLT phần quanh màng đối xứng.
III, IV: Dụng cụ bít TLT phần quanh màng bất đối xứng.
5.2.2 Dụng cụ MDVO
Dụng cụ MDVO (Shanghai Shape Memory Alloy, Trung Quốc) có kích thước từ 4-20 mm. Có hai loại dụng cụ MDVO: Đối xứng và bất đối xứng; sự khác biệt duy nhất giữa hai loại là hình dáng đĩa bên trái.
Dụng cụ này có phần eo được cải tiến khác so với dụng cụ Amplatzer phần màng ở chỗ phần eo gắn với 2 đĩa dốc hơn, kéo dài hơn và trông mỏng hơn.
5.3 Dụng cụ bít thông liên thất phần quanh màng có cấu tạo một cánh (ADO I và loại tương tự)
5.3.1 Dụng cụ Amplatzer bít ống động mạch thế hệ I (ADO– Amplatzer Ductal Occluder)
Dụng cụ này được cải tiến từ dụng cụ Amplatzer bít thông liên nhĩ, với mục đích ban đầu dùng để bít ống động mạch với tên gọi là Amplatzer Ductal Occluder, do hãng Abbott, Mỹ sản xuất.
Ban đầu việc chế tạo Amplatzer để để bít thông liên nhĩ. Năm 1997, bác sĩ Kurt Amplatz đã cải tiến dụng cụ này để có thể bít được ống động mạch qua da và đặt tên là ADO (Amplatzer Ductal Occluder).
Dụng cụ bít ống động mạch thế hệ I, với vành rộng ở một đầu, vành của ADO có đường kính lớn hơn phần thân từ 2-3 mm có tác dụng bám giữ dụng cụ vào miệng OĐM chỗ đổ vào ĐMC xuống. Cấu tạo dụng cụ bằng sợi Nitinol đường kính 0,004 inch (0,01 mm) – là kim loại đặc biệt có khả năng “nhớ hình” (dụng cụ có khả năng thu nhỏ lại trong ống thông và “tự nở” ra về hình dáng bình thường khi được đẩy ra khỏi ống thông). Ngoài ra, có thêm các sợi Polyester quấn quanh lưới kim loại nhằm tăng cường khả năng tạo huyết khối sau khi dụng cụ đã bít ống động mạch.
Với hãng Amplatzer, dụng cụ ADO có chiều dài từ 7-8 mm và có nhiều cỡ đường kính khác nhau, thay đổi từ 6/4 mm đến 18/16 mm (đường kính to đóng về phía ĐMC, đường kính nhỏ đóng về phía ĐMP). Dụng cụ được chọn theo kích thước ống động mạch trên phim chụp mạch ở tư thế nghiêng trái 90º (LAO) hoặc nghiêng phải 45º (RAO). Hệ thống delivery sheath có kích thước từ 5 Fr đến 9 Fr.
Hiện tại, ngoài dụng cụ bít ống động mạch thế hệ I của Amplatzer, để phù hợp với bệnh cảnh lâm sàng đã có những dụng cụ rất lớn như Cocoon Duct Occluder của Vascular Innovations (lớn nhất là 20/18 mm) và PDA Occluder của Lifetech Scientific lớn nhất là 26/24 mm với hệ thống delivery sheath có kích thước lớn nhất 10 Fr. Các dụng cụ rất lớn giúp cho những bệnh nhân được phát hiện muộn có kích thước OĐM rất lớn mà vẫn còn chỉ định bít có cơ hội được bít ống động mạch bằng can thiệp qua da, tất nhiên quá trình bít ống động mạch lớn cần rất thận trọng.
Kích thước bên đầu động mạch chủ.
(1).jpg)
Kích thước bên đầu động mạch phổi.
Kích thước phần vành của dụng cụ.
Chiều dài của dụng cụ (7-10 mm).
Trong đó B = A – 2 mm; C = A + 4 hoặc 6 mm.
Dụng cụ được cấu tạo bởi lưới Nitinol (hợp kim của Niken và Titan). Đường kính sợi Nitinol là 0,004’’ (0,01 mm). Dụng cụ dạng nút chai, có một vành rộng ở một đầu với đường kính vành lớn hơn phần thân ống 2 mm. Lớp màng bên trong được cấu tạo một lớp giúp bít kín sớm luồng thông. Dụng cụ Amplatzer bít ống động mạch có cỡ 4/6 tới cỡ 14/16 với hệ thống dẫn đường 6F-8F. Ứng dụng trong bít TLT, dụng cụ một cánh có thể được sử dụng để bít TLT phần quanh màng, phần cơ.
5.3.2 Dụng cụ một cánh của Cocoon
Đây là dụng cụ do Vascular Innovations, Thái Lan sản xuất, với hình dạng và tính năng tác dụng tương tự như dụng cụ ADO. Kích cỡ lớn nhất của dụng cụ là 18/20 mm, kích cỡ nhỏ nhất là 4/6 mm. Hệ thống delivery sheath 6F-10F.
Lớp màng trong dụng cụ được thiết kế là một lớp phủ bên trong của dụng cụ, làm rút ngắn thời gian bít kín luồng thông.
.jpg)
Bảng 33.3. Kích thước dụng cụ bít ống động mạch của của Cocoon và delivery tương ứng
| KÝ HIỆU | ĐƯỜNG KÍNH PHÍA ĐMP | ĐƯỜNG KÍNH PHÍA ĐMC | ĐƯỜNG KÍNH VÀNH NGOÀI | CHIỀU DÀI | KHUYẾN CÁO DELIVERY SHEATH |
|---|---|---|---|---|---|
| COP0406 | 4 mm | 6 mm | 10 mm | 7 mm | 6-7 Fr, đầu cong 180° |
| COP0608 | 6 mm | 8 mm | 12 mm | 7 mm | 6-7 Fr, đầu cong 180° |
| COP0810 | 8 mm | 10 mm | 16 mm | 8 mm | 7-8 Fr, đầu cong 180° |
| COP1012 | 10 mm | 12 mm | 18 mm | 8 mm | 7-8 Fr, đầu cong 180° |
| COP1214 | 12 mm | 14 mm | 20 mm | 8 mm | 9-10 Fr, đầu cong 180° |
| COP1216 | 14 mm | 16 mm | 22 mm | 8 mm | 9-10 Fr, đầu cong 180° |
| COP1618 | 16 mm | 18 mm | 24 mm | 8 mm | 9-10 Fr, đầu cong 180° |
| COP1820 | 18 mm | 20 mm | 26 mm | 8 mm | 9-10 Fr, đầu cong 180° |
ĐMP: Động mạch phổi; ĐMC: Động mạch chủ.
5.3.3 Dụng cụ một cánh của Searcare
Loại dụng cụ do LifeTech Scientific, Trung Quốc sản xuất; có hình dạng, tính năng, tác dụng tương tự dụng cụ ADO. Dụng cụ Searcare đóng ống động mạch có cỡ từ 4/6 mm tới 24/26 mm, hệ thống delivery sheath 6F-10F.
Dụng cụ này cấu tạo tương tự ADO I tuy nhiên nhà sản xuất đã cải tiến lớp màng phủ bên trong dụng cụ thành 3 lớp màng do đó luồng thông được bít kín nhanh hơn sau thủ thuật và giảm nguy cơ luồng thông tồn lưu sau bít.
.jpg)
5.4 Dụng cụ bít ống động mạch thế hệ II (ADO II) dùng để bít thông liên thất
Dụng cụ ADO II được thiết kế cải tiến bởi công ty Abbott (Hoa Kỳ) từ dụng cụ ADO I dùng trong bít ống động mạch. Dụng cụ này có 2 cánh và có eo hình trụ ở giữa liên kết với hai cánh bởi 2 nút thắt, đường kính của 2 cánh tương tự nhau.
Ưu điểm của dụng cụ là mềm mại và hệ thống ống delivery bé hơn (4F và 5F) do đó phù hợp cho trẻ nhỏ và những lỗ thông có kích thước bé. ADO II gần đây được áp dụng cho TLT phần màng, phần phễu với kỹ thuật ngược dòng hoặc xuôi dòng.
Nhược điểm của dụng cụ ADO II là:
- Không có lớp màng polyester ở giữa, do đó tăng nguy cơ shunt tồn lưu so với dụng cụ có lớp màng khác
- Kích thước ADO II lớn nhất là 6mm, do đó chỉ bít được lỗ TLT không quá 5,
.jpg)
Bảng 33.4. Kích thước dụng cụ bít ống động mạch thế hệ II (ADO II)
| A (MM) THÂN DỤNG CỤ | B (MM) CHIỀU DÀI | C (MM) ĐĨA HAI BÊN | KÍCH THƯỚC DELIVERY SHEATH (FR) |
|---|---|---|---|
| 3 | 4 | 9 | 4 |
| 3 | 6 | 9 | 4 |
| 4 | 4 | 10 | 4 |
| 4 | 6 | 10 | 4 |
| 5 | 4 | 11 | 5 |
| 5 | 6 | 11 | 5 |
| 6 | 4 | 12 | 5 |
| 6 | 6 | 12 | 5 |
5.5 Dụng cụ Coil Nit-Occlud LeVSD (Coil-pfm)
Dụng cụ này được cải tiến từ loại Coil bít ống động mạch bởi bác sĩ Lê Trọng Phi (Cộng hòa liên bang Đức) dành riêng cho bít TLT, có dạng nón được cấu tạo bởi các sợi Nitinol xoắn.
Các vòng đầu tiên được xoắn quanh lõi thẳng, tạo thành vòng xoắn mảnh có đường kính trong là 0,25 mm và đường kính ngoài 0,96 mm.
Hệ delivery catheter chuyển coil tương tự trường hợp bít ống động mạch bằng Coil.
Nit-Occlud® Le VSD có các kích thước 8 × 6, 10 × 6, 12 × 6, 14 × 8 và 16 × 8 mm tương ứng với đường kính xa và gần tương ứng.
Các dụng cụ 14 × 8 mm và 16 × 8 mm có độ cứng dọc trục tăng lên, giúp cải thiện sự tương thích với vách liên thất và cố định trong trường hợp thông liên thất lớn hơn.
Nhược điểm của dụng cụ này là nguy cơ tan máu và shunt tồn lưu qua dụng cụ sau can thiệp.
.jpg)
Bảng 33.5. Dụng cụ Nit-Occlud LeVSD coil và delivery catheter tương ứng
| KÍCH THƯỚC COIL (mm) | ĐƯỜNG KÍNH DELIVERY CATHETER (F) | CHIỀU DÀI DELIVERY CATHETER (cm) |
|---|---|---|
| 8 x 6 mm | 6 | 105 |
| 10 x 6 mm | 6 | 105 |
| 12 x 6 mm | 6 | 105 |
| 12 x 8 mm | 7 | 105 |
| 14 x 8 mm | 7 | 105 |
| 16 x 8 mm | 7 | 105 |
5.6 Dụng cụ bít thông liên thất phần quanh màng kèm phình vách màng COVA (Cocoon VSD Occluder – Aneurysm)
Là dụng cụ 2 cánh và thân dụng cụ được thiết kế từ năm 2014, bởi hãng Vascular Innovations, Thái Lan, với hình dạng thuôn dài nhỏ dần từ bên trái sang bên phải để phù hợp với giải phẫu sinh lý của một số thể TLT phần quanh màng với kích thước phía bên trái TLT lớn hơn phía bên phải lỗ thông. Trong trường hợp đó, kích thước dụng cụ phù hợp với giải phẫu TLT sẽ hạn chế nhất biến chứng rối loạn nhịp và shunt tồn lưu sau bít.
Dụng cụ có cấu tạo eo của dụng cụ dài hơn và thuôn nhỏ dần từ bên trái sang bên phải, với kỳ vọng bít kín được luồng thông và giảm thiểu biến cố rối loạn nhịp. Bên trong dụng cụ có 2 lớp màng polymer sát nhau có tác dụng bít kín luồng thông hiệu quả. Dụng cụ này có eo mềm mại, nhiều kích thước khác nhau nên có thể được sử dụng để bít TLT phần quanh màng, TLT phần phễu.
.jpg)
Dụng cụ được cấu tạo từ sợi Nitinol 0,004’’ đan xoắn vào nhau tạo nên tính đàn hồi cho dụng cụ bao phủ lớp platinum bên ngoài để ngăn chặn giải phóng niken vào máu. Kích thước dụng cụ nhỏ nhất là 6-4/7 mm, trong đó 6 mm là đường kính đầu to thân dụng cụ, 4 mm là đường kính đầu nhỏ thân dụng cụ, 7 mm là chiều dài thân dụng cụ. Dụng cụ lớn nhất là 14-8/10 mm. Delivery được sử dụng là 6-7F. Lớp màng polyester ở giữa làm hạn chế shunt tồn lưu sau bít.
Bảng 33.6. Dụng cụ Cocoon VSD Occluder – Aneurysm
| KÍCH THƯỚC DỤNG CỤ | KHUYẾN CÁO SỬ DỤNG | ||||||
|---|---|---|---|---|---|---|---|
| KÝ HIỆU | ĐK ĐĨA TRÁI (mm) | ĐK ĐĨA PHẢI (mm) | EO BÊN TRÁ (mm) | EO BÊN PHẢI (mm) | EO BÊN PHẢI (mm) | CHO TLT CỠ (mm) | DELIVERY SHEATH |
| COVA0604-07 | 12 | 10 | 6 | 4 | 7 | 2,1 – 4 | COV6F / COVII6F |
| COVA0806-07 | 14 | 12 | 8 | 6 | 7 | 4,1 – 6 | COV6F / COVII6F |
| COVA1006-07 | 16 | 12 | 10 | 6 | 7 | 6,1 – 8 | COV6F / COVII6F |
| COVA1208-07 | 18 | 14 | 12 | 8 | 7 | 8 – 10 | COV6F / COVII7F |
| COVA1408-07 | 20 | 14 | 15 | 8 | 7 | 10,1 – 12 | COV6F / COVII7F |
| COVA0604 | 12 | 10 | 6 | 4 | 10 | 2,1 – 4 | COV6F / COVII6F |
| COVA0806 | 14 | 12 | 8 | 6 | 10 | 4,1 – 6 | COV6F / COVII6F |
| COVA1006 | 16 | 12 | 10 | 6 | 10 | 6,1 – 8 | COV6F / COVII6F |
| COVA1208 | 18 | 14 | 12 | 8 | 10 | 8,1 – 10 | COV7F / COVII7F |
| COVA1408 | 20 | 14 | 14 | 8 | 10 | 10,1-12 | COV7F / COVII7F |
Chú thích: ĐK: Đường kính; COVA: Cocoon VSD Occluder – Aneurysm; TLT: Thông liên thất.
5.7 Dụng cụ bất đối xứng khác
Dụng cụ Saddlelike: Là loại dụng cụ thế hệ mới được thiết kế và cải tiến từ dụng cụ bất đối xứng. Dụng cụ này được dùng trong TLT phần quanh màng có gờ động mạch chủ ngắn, hoặc TLT dưới đại động mạch.
(1).jpg)
6 Lựa chọn dụng cụ bít thông liên thất
Việc lựa chọn dụng cụ bít TLT dựa vào các yếu tố: Hình dạng giải phẫu, vị trí, kích thước cụ thể của TLT trên siêu âm tim và hình ảnh chụp buồng thất trái (kích thước bên trái, bên phải và chiều dài lỗ thông liên thất); các cấu trúc xung quanh thông liên thất như chiều dài gờ động mạch chủ, phình vách màng. Bên cạnh đó, các dấu hiệu lâm sàng như tiếng thổi tâm thu rõ, dấu hiệu suy tim, tăng gánh thất trái trên điện tâm đồ…cũng có giá trị gợi ý mức độ to của thông liên thất.
Với TLT phần quanh màng, không có phình vách màng:
Dụng cụ một cánh được áp dụng với TLT có gờ động mạch chủ trên 2 mm. Thông thường kích thước của dụng cụ bít sẽ lớn hơn so với kích thước hiệu dụng của TLT 1-2 Một số trường hợp có thể chọn dụng cụ theo cách: Đĩa trái của dụng cụ gấp đôi đường kính bé nhất của TLT.
Dụng cụ hai cánh COVA cũng có thể sử dụng trong trường hợp này.
Coil-pfm được lựa chọn với kích thước hiệu dụng của TLT dưới 5 mm, TLT có thể sát van động mạch chủ với gờ động mạch chủ dưới 2
(1).jpg)
a: Kích thước bên trái thông liên thất.
b: Kích thước bé nhất của thông liên thất.
Kích thước dụng cụ bít = a + 2 mm, có thể áp dụng với TLT nhỏ-vừa và ở trẻ em.
Kích thước dụng cụ bít = 2b (mm), có thể áp dụng với TLT lớn, hoặc ở người lớn.
Với TLT phần quanh màng có kèm theo phình vách màng:lựa chọn dụng cụ bít lớn hơn ít nhất 1-2 mm so với đường kính hiệu dụng của TLT, dụng cụ sẽ được đặt nằm bên trong túi phình. Với TLT phần quanh màng có phình vách màng, gờ động mạch chủ có thể ngắn dưới 2 mm. Dụng cụ một cánh được lựa chọn nếu đường kính hiệu dụng của TLT trên 5 mm. Với đường kính hiệu dụng dưới 5 mm, cả Coil-pfm và dụng cụ một cánh được áp dụng.
Với TLT phần cơ: Kích thước của dụng cụ được lựa chọn bằng với kích thước của lỗ thông phía thất trái.
Với TLT dưới đại động mạch: Việc lựa chọn dụng cụ phụ thuộc phần lớn vào kinh nghiệm của bác sĩ can thiệp, kích thước của dụng cụ bằng với kích thước hiệu dụng của lỗ thông. Gần đây dụng cụ ADO II và coils được ứng dụng trong điều trị thể bệnh này, trong trường hợp giải phẫu TLT phù hợp.
7 Quy trình bít thông liên thất xuôi dòng
7.1 Chuẩn bị bệnh nhân
Giải thích bệnh nhân và gia đình về lợi ích và nguy cơ khi làm thủ thuật.
Kháng sinh đường tĩnh mạch trước can thiệp.
7.2 Chuẩn bị dụng cụ
Guidewire Terumo ái nước 260 cm đầu thẳng và đầu
2 bộ introducer sheath mở đường vào mạch đùi.
Ống thông pigtail 4, 5 Fr tương ứng introducer sheath động mạch, dây chụp mạch áp lực.
Ống thông IM, JR, pigtail cắt.
Bộ gooseneck snare dùng để bắt và kéo dây dẫn.
Dụng cụ: Coils, ADO I, ADO II, Nên chuẩn bị sẵn nhiều kích thước khác nhau, ước lượng ban đầu theo kinh nghiệm bác sĩ, có thể dựa vào kích thước thông liên thất trên siêu âm tim.
Delivery sheath đầu cong 180o: Tương ứng kích thước dụng cụ bít thông liên thất.
7.3 Tạo đường vào mạch máu
Phương pháp vô cảm: gây tê (người lớn hoặc trẻ lớn), hoặc gây mê (trẻ nhỏ).
Tạo 2 đường vào mạch máu: động mạch và tĩnh mạch đùi phải. Cần gây tê từng lớp để giảm đau tốt cho bệnh nhân.
.jpg)
.jpg)
Tiêm tĩnh mạch Heparin 50 – 100 UI/kg sau khi tạo đường vào mạch máu, đảm bảo thời gian đông máu hoạt hóa (ACT) khoảng 200 giây.
Đánh giá huyết động về huyết áp, nhịp tim, bão hoà oxy máu ngoại vi (SpO2).
Lưu ý: trong quá trình can thiệp luôn phải theo dõi điện tâm đồ, huyết áp và SpO2 cũng như biểu hiện lâm sàng của bệnh nhân, đồng thời với quan sát trên màn hình can thiệp, để nhanh chóng phát hiện các bất thường và xử trí ngay lập tức.
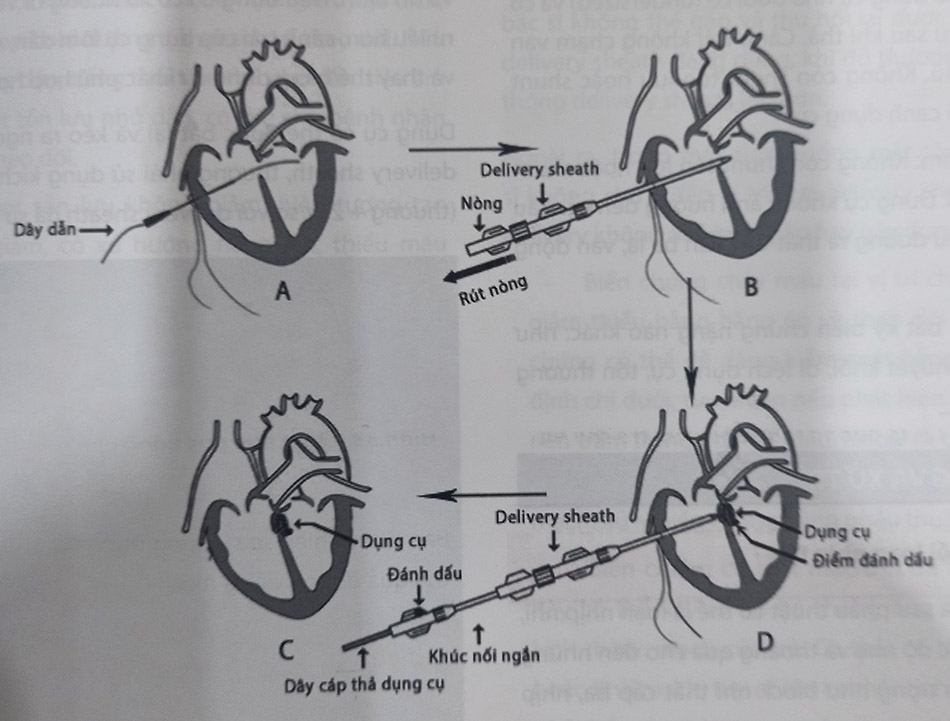
7.4 Các bước can thiệp bít thông liên thất xuôi dòng
Có 3 quy trình kỹ thuật bít TLT bằng dụng cụ qua da được áp dụng: Kỹ thuật bít xuôi dòng (có tạo vòng nối động – tĩnh mạch), kỹ thuật bít ngược dòng, kỹ thuật Hybrid. Trong đó phổ biến nhất là kỹ thuật bít xuôi dòng.
7.4.1 Chụp buồng thất trái và xác định giải phẫu thông liên thất và các tổ chức liên quan
Chụp buồng thất trái:
- Đưa ống thông pigtail (tốt nhất là pigtail marker) 5Fr hoặc 4Fr qua đường động mạch đùi phải đến động mạch chủ và đưa vào buồng thất trái.
- Chụp góc 4 buồng (nghiêng trái 40 – 50º và chếch đầu 20 – 40º), có thể phối hợp chụp nghiêng trái 90onhằm xác định rõ vị trí, hình thái và kích thước thông liên thất ở thì tâm thu và mối liên quan với động mạch chủ.
- Lượng thuốc cản quang 0,5 – 1 ml/kg/lần chụp, để nhìn rõ thông liên thất.
Chụp gốc động mạch chủ:
- Xác định hở van động mạch chủ, sa van hoặc phình xoang Valsalva nếu có. Lưu ý đặt ống thông pigtail phía trên van ĐMC khoảng 2 cm để nhìn rõ gốc động mạch chủ và tránh thuốc cản quang phụt ngược buồng thất trái.
- Cũng cần chụp gốc động mạch chủ sau bít thông liên thất, để loại trừ biến chứng hở van ĐMC sau bít do cánh dụng cụ chèn ép lá van động mạch chủ.
- Thông thường, có thể sử dụng 3 loại ống thông: IM, JR hoặc Pigtail cắt.
- Một số trường hợp có thể sử dụng pigtail lái dây dẫn qua thông liên thất phần quanh màng.
Lái dây dẫn qua thông liên thất
Là kỹ thuật khó và quan trọng trong thủ thuật. Thông thường lựa chọn dây dẫn ái nước, đầu thẳng, chiều dài 260 cm.
Dây dẫn được lái xuôi dòng luồng thông, từ buồng thất trái qua TLT sang buồng thất phải. Kỹ thuật này có những thuận lợi: Kích thước thông liên thất bên trái thường lớn hơn phía bên phải và dòng máu phụt mạnh từ phía thất trái sang bên thất phải trong thì tâm thu, do đó dây dẫn có thể thả nhẹ nhàng trôi theo dòng chảy khi lái qua lỗ thông.
Tuy nhiên, để lái dây dẫn và ống thông qua thông liên thất, cần lựa chọn loại ống thông phù hợp với hướng và giải phẫu thông liên thất, cũng như phối hợp với dây dẫn đầu con hoặc đầu thẳng phù hợp.
Lựa chọn ống thông:
7.4.2
(1).jpg)
A: Ống thông Juskin phải (JR); B: Ống thông IM; C: Pigtail cắt đầu một phần
Lựa chọn dây dẫn:
- Thông thường sử dụng dây dẫn ái nước Terumo đầu thẳng, kích thước 0,035’’ dài 260 cm đi từ động mạch đùi lên động mạch chủ vào buồng thất trái.
- Một số trường hợp có thể sử dụng dây dẫn Terumo đầu cong, nếu hướng lỗ thông liên thất phù hợp.
- Trường hợp thất bại với dây dẫn Terumo, có thể thay bằng guidewire mạch vành.
Lái dây dẫn và ống thông qua thông liên thất:
- Từ từ kéo và xoay ống thông hướng về vị trí của lỗ TLT: Khi xoay ống thông, lực sẽ truyền từ từ đến đầu ống thông để thay đổi hướng, do đó khi thao tác kéo ống thông về phía lỗ thông liên thất cần nhẹ nhàng, đồng thời phối hợp nhịp nhàng lực của tay với sự di truyền đầu ống thông. Lúc này điện tâm đồ có thể xuất hiện nhiều ngoại tâm thu thất hoặc cơn tim nhanh thất do đầu ống thông và dây dẫn tác động vào thành thất trái, do đó cần thận trọng trong quá trình thực hiện thủ thuật này.
- Khi ống thông đã vào TLT, nhẹ nhàng đẩy dây dẫn Terumo qua ống thông vào buồng thất phải.
- Trượt ống thông theo dây dẫn sang buồng thất phải: Cần phối hợp nhịp nhàng giữa việc đẩy dây dẫn và ống thông cùng đi qua lỗ TLT, do dây dẫn có thể bị bật ngược trở lại.
Lái dây dẫn lên tĩnh mạch chủ trên hoặc động mạch phổi phải: Khi đưa được guidewire và ống thông từ buồng thất trái qua TLT sang buồng thất phải, điều chỉnh hướng ống thông để có thể lái guidewire qua vòng van ba lá, lên tĩnh mạch chủ trên. Trường hợp không thể lái dây dẫn lên tĩnh mạch chủ trên hoặc tĩnh mạch chủ dưới, dây dẫn sẽ được đưa lên động mạch phổi phải.
Một số trường hợp thông liên thất kích thước trung bình trở lên, ở gần van động mạch chủ, một số bác sĩ can thiệp sử dụng ống thông pigtail (đầu cong, không cắt), nhẹ nhàng đưa dây dẫn thả trôi từ động mạch chủ, nhẹ nhàng qua lỗ thông sang buồng thất phải. Sau đó tráo đổi ống thông pigtail với ống thông vành phải JR để dễ dàng đẩy ống thông qua lỗ thông liên thất sang buồng thất phải.
.jpg)
7.4.3 Tạo vòng động mạch – tĩnh mạch đùi của dây dẫn
Đưa snare từ đường tĩnh mạch đùi lên tĩnh mạch chủ trên (hoặc động mạch phổi phải), sau đó dùng kỹ thuật bắt snare ở tĩnh mạch chủ trên (hoặc động mạch phổi phải), nhẹ nhàng kéo đều tay đưa dây dẫn ra ngoài đường qua đường tĩnh mạch, tạo dây dẫn thành vòng động-tĩnh mạch đùi.
Để tạo vòng động-tĩnh mạch đùi cần dây dẫn đủ dài, thông thường chiều dài 260 cm là đủ ngay cả ở bệnh nhân cao lớn. Lúc này, dây dẫn sẽ đi từ ngoài qua introducer sheath → động mạch đùi → động mạch chủ → buồng thất trái → qua thông liên thất sang buồng thất phải → xuống tĩnh mạch chủ dưới → tĩnh mạch đùi → ra ngoài. Vòng nối này giúp đưa delivery sheath dụng cụ từ tĩnh mạch đùi, qua thông liên thất, lên động mạch chủ.
.jpg)
Cần lưu ý trường hợp dây dẫn có thể đi vướng vào dây chằng van ba lá:
- Dấu hiệu nhận biết: Khi bắt snare kéo dây dẫn ra ngoài sẽ thấy vướng ở vùng van ba lá, đồng thời hướng của dây dẫn sẽ không duỗi thẳng ở đoạn từ tĩnh mạch chủ dưới vào buồng thất phải sang lỗ thông liên thất.
- Trường hợp đẩy delivery sheath đi lên vướng ở vùng van ba lá, không nên quá cố gắng dùng lực đẩy, do có thể làm đứt dây chằng van ba lá.
- Xử trí: cần lái lại dây dẫn qua van ba lá và dùng snare bắt lại kéo dây dẫn ra ngoài.
.jpg)
(1).jpg)
7.4.4 Đẩy hệ thống delivery sheath đúng vị trí
Vòng nối động-tĩnh mạch đùi được tạo ra bằng dây dẫn terumo đầu thẳng có tác dụng giống như đường ray để đẩy hệ thống delivery sheath qua thông liên thất.
Sử dụng delivery sheath dụng cụ có đầu cong 180º tương tự trong bít ống động mạch. Kích thước của delivery sheath dụng cụ tuỳ thuộc kích thước của lỗ TLT và kích thước dụng cụ bít (từ 5 – 10Fr).
Hệ thống delivery sheath được đưa từ tĩnh mạch đùi trượt trên dây dẫn lên tĩnh mạch chủ dưới → buồng thất phải → qua lỗ TLT vào thất trái → đi lên động mạch chủ lên. Trong bước này, để đẩy dễ dàng cần để đầu delivery sheath “kissing – chạm” với đầu ống thông (catheter), tương tự hai “toa tàu” nằm trên đường ray dây dẫn, lúc này 1 tay đẩy delivery sheath phối hợp với tay kia kéo lại ống thông, sẽ giúp delivery sheath thuận lợi qua lỗ thông liên thất lên động mạch chủ.
(1).jpg)
Tiến hành từ từ rút dây dẫn và nòng ống, lúc này còn lưu lại delivery sheath là hệ thống hở hai đầu, với đầu ngoài cơ thể được kết nối với ống tải (loader) để đẩy dụng cụ bít, thân ống qua lỗ thông liên thất và đầu trong ống nằm ở đoạn quai động mạch chủ.
7.4.5 Kết nối dụng cụ bít thông liên thất với cáp thả và đưa vào hệ thống delivery sheath
Trường hợp sử dụng coils, hệ thống đã được chuẩn bị sẵn, coils đã được gắn với dây thả và bác sĩ can thiệp chỉ cần đuổi khí với NaCl 0,9% là có thể đưa vào trong delivery
Với các dụng cụ một cánh hoặc hai cánh: Mỗi dụng cụ sẽ có một hệ thống cáp thả (cable) đi kèm, có 2 kích thước là 5 Fr dùng cho dụng cụ nhỏ (dưới 6 mm) và 6 Fr dùng cho các dụng cụ kích thước lớn hơn. Cáp thả được kết nối với dụng cụ, sau đó thu vào trong hệ thống ống tải (loader), được đuổi hết khí bằng NaCl 0,9%. Sau đó dụng cụ được đẩy vào trong delivery sheath , lên động mạch chủ lên.
(1).jpg)
Khi dụng cụ đẩy qua đầu delivery sheath, thông thường đĩa bên trái sẽ được hơi mở ra nhô trước đầu delivery sheath tạo thành hình nấm. Cả hệ thống được kéo lại từ từ về phía buồng thất trái.
Vị trí vòng van động mạch chủ nên được đánh dấu bằng dây dẫn tạo vòng cung hoặc pigtail.
(1).jpg)
7.4.6 Thả dụng cụ bít thông liên thất
Ngay khi dụng cụ vượt qua vòng van động mạch chủ, cánh trái dụng cụ được mở ra toàn bộ, cả hệ thống được kéo về lỗ thông liên thất. Khi thấy cảm giác kéo bị vướng, nghĩa là cánh trái đã bít được lỗ thông liên thất, rút lại delivery để mở eo dụng cụ, rồi tiếp tục mở phần còn lại dụng cụ bít kín mặt thất phải lỗ thông liên thất.
.jpg)
.jpg)
.jpg)
Đối với Coil pfm, cần mở toàn bộ đĩa trái của Coil ở động mạch chủ lên sau đó kéo về thất trái.
Lưu ý cần quan sát điện tâm đồ và dấu hiệu lâm sàng đồng thời trong khi bít dụng cụ, để phát hiện kịp thời rối loạn nhịp thất như nhịp nhanh thất, block nhĩ thất. Trường hợp xảy ra block nhĩ thất, cần điều chỉnh vị trí dụng cụ hoặc thu lại đổi dụng cụ khác nếu dụng cụ quá cỡ (oversize).
Dụng cụ cố định chắc, có eo thắt vừa đủ chính giữa thông liên thất và không còn luồng thông tồn lưu hoặc luồng thông rất nhỏ là những tiêu chí quan trọng đánh giá thành công của thủ thuật.
Một số thủ thuật viên có thể thực hiện thủ thuật với việc để đầu hệ thống thả trong buồng thất trái rồi thả dụng cụ, tuy nhiên kỹ thuật này có thể gây rối loạn nhịp thất hoặc chạm dây chằng van hai lá.
7.4.7 Chụp kiểm tra sau bít
Sau khi dụng cụ được thả, tiến hành chụp buồng thất trái để xác định shunt tồn lưu và vị trí của dụng cụ, chụp lại động mạch chủ để xác định có hay không sự chèn dụng cụ vào van động mạch chủ, hở chủ. Siêu âm hỗ trợ cho phương pháp chụp buồng tim và động mạch chủ.
.jpg)
7.4.8 Giải phóng dụng cụ khỏi hệ thống
Khi dụng cụ đúng vị trí, không còn shunt tồn lưu hoặc còn shunt tồn lưu nhỏ, không gây hở chủ, tiến hành giải phóng dụng cụ khỏi que thả (cable).
Chụp lại buồng thất trái và động mạch chủ lần nữa.
Kết thúc thủ thuật, rút hệ thống ống dẫn và que thả, sau đó rút delivery sheath, khâu cầm máu và băng ép đùi ở vị trí đường vào mạch máu.
.jpg)
.jpg)
8 Kỹ thuật bít thông liên thất ngược dòng và hybrid
8.1 Kỹ thuật bít thông liên thất qua đường động mạch, không tạo vòng nối động mạch – tĩnh mạch (bít ngược dòng)
Kỹ thuật này ít được sử dụng trong bít TLT do các dụng cụ hiện tại không phù hợp về mặt cấu tạo và có nguy cơ gây tổn thương van và tổ chức van ba lá.
Khi sử dụng kỹ thuật này, chỉ cần thiết lập đường vào là đường động mạch đùi, việc lái dây dẫn và catheter qua lỗ TLT tương tự như kỹ thuật xuôi dòng.
Khi dây dẫn và catheter đi vào thất phải, sẽ tiếp tục được lái lên tĩnh mạch chủ trên hoặc tĩnh mạch chủ dưới.
Hệ thống ống thả dụng cụ sẽ đi từ động mạch đùi lên động mạch chủ lên, qua van động mạch chủ, đi vào thất trái sang thất phải qua TLT.
Trong kỹ thuật này không cần tạo vòng nối động mạch – tĩnh mạch.
Bác sĩ can thiệp sẽ sử dụng dụng cụ đi vào hệ thống ống thả qua đường động mạch đùi đến thất phải, thả đĩa thất phải kéo về lỗ thông và thả tiếp đĩa bên trái.
8.2 Kỹ thuật bít thông liên thất bằng dụng cụ trong Hybrid
Kỹ thuật này được tiến hành trong phòng mổ Hybrid với đủ thiết bị của phẫu thuật tim và can thiệp. Bệnh nhân được gây mê toàn thân và kỹ thuật có thể được tiến hành dưới màn tăng sáng và/hoặc dưới hướng dẫn của siêu âm tim qua thực quản. Tình huống chuyển phẫu thuật tim hở luôn luôn sẵn sàng.
Khác với 2 kỹ thuật trên, đường vào của kỹ thuật này không phải từ mạch máu mà là từ khoang liên sườn. Đồng thời, kỹ thuật lái dây dẫn sẽ ngược dòng luồng thông, trong đó, bệnh nhân được chạy máy tim phổi nhân tạo, bơm dung dịch liệt tim để trái tim ngừng đập, từ đó việc lái dây dẫn từ buồng thất phải ngược dòng qua TLT sang buồng thất trái được thực hiện dễ dàng hơn (đồng thời dưới hướng dẫn của siêu âm tim qua thực quản hoặc dưới màn tăng sáng).
Quy trình kỹ thuật:
Đường vào tối thiểu: Khoang liên sườn 3 cạnh ức bên trái, kích thước khoảng 1
Qua đường mở xương ức, đi vào khoang màng tim bằng việc khâu treo màng tim (không đi qua khoang màng phổi).
Dưới hướng dẫn của siêu âm, vị trí đi vào thất phải của sheath được lựa chọn sao cho thẳng với vị trí của
Khâu một mũi chỉ chờ xung quanh vị trí đi vào thất phải, tiến hành đưa sheath vào thất phải và qua TLT vào thất trái.
Đưa dụng cụ đã được lựa chọn vào trong ống thả, tiến hành bít
Kiểm tra bằng chụp dưới màn tăng sáng hoặc bằng siêu âm tim qua thực quản.
Tiến hành tháo dụng cụ, rút sheath và khâu sợi chỉ chờ.
A, Đưa trocar chọc qua thành tự do thất phải, lái guidewire 0,035’’ qua lỗ thông liên thất.
B, Đưa delivery sheath trượt theo guidewire qua lỗ thông liên thất sang buồng thất trái, sau đó rút guidewire tháo nòng (dilator). C, Loading sheath được kết nối với delivery sheath, dụng cụ được đẩy trong nòng delivery sheath. Mở cánh trái dụng cụ trong buồng thất trái, kéo nhẹ lại cho đến khi cánh trái che kín lỗ thông, cần quan sát trên siêu âm tim hoặc màn huỳnh quang để đảm bảo cánh trái không chạm vào van động mạch chủ; tiếp theo rút lại hệ thống delivery sheath để mở eo bít kín lỗ thông và cánh phải dụng cụ mở ra che kín mặt phải lỗ thông liên thất.
D, Đánh giá lại bằng siêu âm tim, dụng cụ bám chắc vào lỗ thông, không có shunt tồn lưu, không gây hẹp đường ra thất phải và thất trái, không có rối loạn nhịp tim: Tiến hành thả dụng cụ, rút delivery sheath và khâu lại thành thất phải.
(Nguồn: Quansheng Xing. Minimally invasive transthoracic device closure of isolated ventricular septal defects without cardio- pulmonary bypass: Long-term follow-up results. J Thorac Cardiovasc Surg 2015).
9 Các tiêu chí đánh giá thành công của thủ thuật
Lâm sàng: Không còn tiếng thổi tâm thu hoặc tiếng thổi còn rất nhỏ so với trước bít bằng dụng cụ.
Hình chụp trên màn tăng sáng: Dụng cụ bít đúng vị trí thông liên thất, với hình dạng 2 cánh nở hai bên che kín được luồng thông, eo thắt vừa phải ở giữa cố định chắc dụng cụ vào giữa vách liên thất. Cần lưu ý hình dạng eo và cánh trái dụng cụ, eo thắt quá gợi ý dụng cụ to quá cỡ (oversized); nếu không có eo rõ cần thận trọng trước khi thả do dụng cụ nhỏ dưới cỡ (undersized) và có thể rơi dụng cụ sau khi thả. Cánh trái không chạm van động mạch chủ. Không còn shunt tồn lưu hoặc shunt tồn lưu rất nhỏ cạnh dụng cụ.
Siêu âm tim: Không còn shunt tồn lưu hoặc shunt tồn lưu rất nhỏ. Dụng cụ không ảnh hưởng đến các cấu trúc lân cận như đường ra thất trái, van ba lá, van động mạch chủ.
Không có bất kỳ biến chứng nặng nào khác: như block nhĩ thất, huyết khối, di lệch dụng cụ, tổn thương gây hở van ..
10 Biến chứng và xử trí
10.1 Biến chứng rối loạn nhịp tim
Loạn nhịp trong và sau phẫu thuật có thể là loạn nhịp nhĩ, loạn nhịp thất mức độ nhẹ và thoáng qua cho đến những rối loạn nhịp trầm trọng như block nhĩ thất cấp ba, nhịp nhanh thất.
Với những trường hợp block nhĩ thất xuất hiện trong thủ thuật và dụng cụ chưa thả khỏi hệ thống delivery sheath (chưa được giải phóng), việc thay đổi dụng cụ sang kích thước nhỏ hơn hoặc dụng cụ khác loại giảm nguy cơ chạm đường dẫn truyền.
Trong trường hợp dụng cụ đã được thả, bloc nhĩ thất xuất hiện: Đặt máy tạo nhịp tạm thời và dùng corticoid đường tĩnh mạch, theo dõi liên tục nhịp tim trên monitor và holter điện tâm đồ. Nếu nhịp tim phục hồi về nhịp của bệnh nhân, có thể rút máy tạo nhịp tạm thời.
Nếu nhịp tim bệnh nhân không phục hồi hoặc phục hồi một phần: Cấy máy tạo nhịp vĩnh viễn hoặc chuyển phẫu thuật lấy dụng cụ và vá lỗ
Các biến chứng ngoại tâm thu trên thất, ngoại tâm thu thất có thể kiểm soát bằng điều trị nội khoa.
10.2 Di lệch/rơi dụng cụ
Biến chứng hiếm gặp nhưng là biến chứng thường gặp trong các biến chứng nguy hiểm. Thường xảy ra ở những bệnh nhân có lỗ thông lớn và có gờ yếu. Hầu hết các biến cố không gây ra suy sụp huyết động cấp tính.
Biến chứng di lệch dụng cụ, rơi dụng cụ: Trong quá trình theo dõi trong thủ thuật, trước khi tháo dụng cụ cần phải khẳng định hình dạng và vị trí của dụng cụ không thay đổi và ổn định. Nếu dụng cụ có xu hướng đi về phía thất phải nhiều hơn, cánh trái của dụng cụ lõm dần, cần rút dụng cụ và thay thế bằng dụng cụ khác phù hợp hơn.
Dụng cụ có thể được bắt lại và kéo ra ngoài theo đường delivery sheath, thường phải sử dụng kích thước lớn hơn (thường + 2 Fr so với delivery sheath đã sử dụng).
(2).jpg)
Trong trường hợp dụng cụ bị rơi khỏi vị trí, trên lâm sàng thấy tiếng thổi không thay đổi so với trước bít hoặc xuất hiện trở lại, ngoại tâm thu thất xuất hiện mới hoặc có biến cố tắc mạch: Xử trí chuyển ngay bệnh nhân đến phòng can thiệp để kiểm tra vị trí của dụng cụ. Nếu dụng cụ rơi khỏi buồng tim về động mạch phổi hoặc động mạch chủ, có thể lấy dụng cụ ra ngoài bằng snare.
Tuy nhiên, can thiệp đóng lỗ thông liên thất nói riêng hay can thiệp tim mạch nói chung cần được thực hiện ở những trung tâm có đơn vị phẫu thuật tim mạch. Trường hợp dụng cụ lớn bị rơi không lấy ra được theo đường ống thông, hoặc dụng cụ ở trong buồng tim cần phải phẫu thuật cấp cứu.
10.3 Biến chứng tan máu sau thủ thuật
Do shunt tồn lưu cũng có thể gặp nhưng thường giảm dần và hết sau vài ngày đến vài tuần sau thủ thuật. Biểu hiện lâm sàng còn tiếng thổi tâm thu và nước tiểu sẫm màu như nước vối hoặc màu đỏ sẫm (tiểu ra huyết sắc tố), bệnh nhân có thể biểu hiện thiếu máu.
Điều trị nội khoa được ưu tiên bằng truyền dịch, truyền máu, corticoid đường tĩnh mạch và theo dõi. Nếu nước tiểu trong dần, tiếng thổi tâm thu nhỏ dần, siêu âm tim thấy shunt tồn lưu nhỏ dần, có thể cho bệnh nhân xuất viện và theo dõi.
Nếu shunt tồn lưu không giảm, hiện tượng tan máu không giảm, có xu hướng nặng lên, thiếu máu nhiều: Bên cạnh việc điều trị nội khoa tích cực cần cân nhắc can thiệp tiếp để bít kín luồng shunt tồn lưu hoặc chuyển phẫu thuật. Đối với vấn đề shunt tồn lưu sau thủ thuật ở mức độ nhẹ, không gây tan máu, các kết quả theo dõi trung hạn và dài hạn cho thấy sự tiến triển khả
10.4 Biến chứng tổn thương van tim và dây chằng:
Tổn thương van động mạch chủ do dụng cụ chèn ép, thấy được khi chụp gốc động mạch chủ hoặc trên siêu âm, cần rút dụng cụ và thay thế bằng dụng cụ khác thích hợp hơn. Trong trường hợp dụng cụ đã được tháo khỏi hệ thống, hở chủ tiến triển do dụng cụ hoặc do rách van, cần phẫu thuật cấp cứu.
Tổn thương van và dây chằng van ba lá gây hở ba lá cấp: Với những TLT lan gần về buồng nhận thất phải, nguy cơ tổn thương van ba lá do đứt dây chằng van ba lá hoặc do dụng cụ chạm lá vách của van. Nếu hở van ba lá mức độ nhẹ hoặc vừa có thể thả dụng cụ và tiến hành theo dõi. Nếu hở ba lá nhiều do mắc dụng cụ vào dây chằng, tiến hành thu dụng cụ, thả dụng cụ lại ở vị trí phù hợp hơn hoặc chọn dụng cụ khác thay thế hoặc chuyển phẫu thuật.
Nếu dụng cụ đã được giải phóng: Theo dõi sát và chuyển mổ mở nếu huyết động bị ảnh hưởng.
10.5 Biến chứng thuyên tắc mạch do huyết khối hoặc do khí
Là biến chứng ít gặp, có thể thuyên tắc huyết khối động mạch phổi, động mạch não…
Có thể dự phòng bằng sử dụng đầy đủ heparin tĩnh mạch, luôn chú ý đuổi khí dụng cụ.
10.6 Biến chứng liên quan mạch máu và đường vào
Xử trí và chăm sóc đường vào mạch máu giúp ngăn ngừa phần lớn các biến cố mạch máu. Nguy cơ gặp biến chứng mạch máu thường gặp nhất là khi dụng cụ bị rơi mà bác sĩ không thể gắp và thu hồi lại được bằng hệ thống delivery sheath đang dùng, khi đó thường sẽ cần một hệ thống delivery sheath lớn hơn.
Ngoài ra, trong một tình huống mất tập trung mà bác sĩ không chú ý đến vị trí đưa delivery sheath vào, có thể delivery không đủ lớn bị gập hay gãy dụng cụ.
Biến chứng chảy máu tại vị trí chọc mạch có thể giảm thiểu bằng băng ép và theo dõi sát: Đây là biến chứng có thể dễ dàng kiểm soát bằng băng ép và cố định chi dưới, tuy nhiên nếu phát hiện muộn có thể trở nên trầm trọng do mất máu. Ngoài ra có thể gặp thông động tĩnh mạch tại vị trí chọc mạch, giả phình động mạch: Xử lý biến chứng bằng phẫu thuật hoặc can thiệp.
Biến chứng co thắt mạch: Ở trẻ nhỏ, biến chứng này có thể xảy ra do hệ thống ống thông lớn so với kích thước mạch của trẻ. Co thắt có thể là động mạch hoặc tĩnh mạch, tuy nhiên co thắt tĩnh mạch nếu xảy ra phải hết sức thận trọng, cần tham vấn của phẫu thuật viên mạch máu và phải tiến hành rút các dụng cụ trong phòng mổ dưới sự giám sát của phẫu thuật viên. Nếu thao tác khó khăn nên chuyển mổ bộc lộ để rút dụng cụ.
10.7 Viêm nội tâm mạc nhiễm khuẩn
Là biến chứng rất ít gặp. Trong trường hợp này, bệnh nhân cần điều trị bằng kháng sinh đường tĩnh mạch cho đến khi viêm nội tâm mạc ổn định, sau đó tiến hành phẫu thuật tháo bỏ dụng cụ bít và vá lại thông liên nhĩ.
Biến chứng do thuốc, gây mê: Theo dõi sát các dấu hiệu trên monitor để phát hiện sớm và xử lý kịp thời, đặc biệt là sốc phản vệ.
Biến chứng nhiễm trùng có thể dự phòng bằng kháng sinh đường tĩnh mạch.
Biến chứng liên quan đến hệ thống thả dụng cụ: Có một số trường hợp hệ thống thả dụng cụ trong thủ thuật bị đứt gãy có thể gây biến cố trầm trọng như rách mạch máu. Do đó trong quá trình làm can thiệp phải luôn chú ý quan sát, không chỉ tập trung vào phẫu trường trong
Biến chứng tổn thương mạch do dây dẫn: Việc sử dụng dây dẫn Terumo đầu thẳng trong bít TLT có thể tiềm ẩn nguy cơ thủ mạch máu do động tác thô bạo và không tuân thủ việc quan sát sự di chuyển của đầu dây dẫn khi làm can thiệp. Biến chứng này cần phát hiện sớm và tuỳ thuộc vào vị trí tổn thương mạch máu có thể có biện pháp điều trị phù hợp như nút mạch bị thủng.
11 Kết quả can thiệp theo một số nghiên cứu
Có rất nhiều nghiên cứu công bố về ứng dụng bít TLT bằng dụng cụ qua đường ống thông theo thời gian trong khoảng 30 năm nay.
Dụng cụ cổ điển được sử dụng bít TLT phần quanh màng là Rashkin, Cardioseal, Star Flex, Buttoned. Dụng cụ Rashkin được sử dụng đầu tiên trong bít TLT phần quanh màng được thực hiện bởi Lock và cộng sự năm 1987. Trong báo cáo mang tính lịch sử này, có 6 bệnh nhân TLT được bít bằng dụng cụ qua da. Trong đó, 3 bệnh nhân TLT phần cơ sau NMCT, 2 bệnh nhân TLT phần quanh màng, 1 bệnh nhân TLT tồn lưu sau phẫu thuật vá TLT. Có 5/6 bệnh nhân còn shunt tồn lưu, 1 bệnh nhân được bít kín hoàn toàn, và tỷ lệ tử vong sau bít là 4/6. Bệnh nhân trong nghiên cứu của Lock là không đồng nhất, số lượng bệnh nhân nhỏ và tiên lượng rất nặng trước bít.
Năm 1994, Rigby ML và cộng sự đã thực hiện bít 13 trường hợp TLT phần quanh màng bằng dụng cụ Rashkin, tỷ lệ thành công về mặt thủ thuật đạt 10/13. Tất cả bệnh nhân đều có lỗ TLT dưới 8 mm, gờ động mạch chủ trên 50% bán kính dụng cụ, không có sa van động mạch chủ. Biến chứng của thủ thuật bao gồm 2 trường hợp dụng cụ di lệch do lỗ thông quá lớn, 1 trường hợp chèn ép đường ra thất trái phải chuyển phẫu thuật. Một nghiên cứu khác đáng chú ý của Kalra và cộng sự công bố năm 1999 với 30 bệnh nhân TLT được can thiệp bít bằng dụng cụ Rashkin, trong đó TLT phần quanh màng có 28 bệnh nhân, còn lại 2 bệnh nhân TLT phần cơ. Tỷ lệ thành công đạt 87%, tỷ lệ bít kín hoàn toàn sau can thiệp đạt 70%. Biến chứng của can thiệp là 1 bệnh nhân bị rơi dù chuyển phẫu thuật.
Dụng cụ Buttoned là thế hệ sau của dụng cụ Rashkin, được Sideris và cộng sự thực hiện nghiên cứu trên cả TLT phần quanh màng và phần cơ, công bố năm 1997. Trong nghiên cứu này có tổng số 18 bệnh nhân, trong đó có 15 bệnh nhân TLT phần quanh màng có phình vách màng, 3 bệnh nhân còn lại là TLT phần cơ. Tỷ lệ thành công về mặt thủ thuật đạt 18/18, tỷ lệ bít kín sau can thiệp đạt 13/18. Biến chứng sau can thiệp gồm 2 bệnh nhân phải chuyển phẫu thuật do hở chủ tiến triển và di lệch dụng cụ.
Tuy nhiên đến những năm 1998 – 2000, với thế hệ dụng cụ mới ra đời có những đặc tính ưu việt hơn, các thế hệ dụng cụ họ Rashkin đã ít được sử dụng dần do cơ chế thả phức tạp, tỷ lệ thất bại và biến chứng nhìn chung còn cao so với phẫu thuật. Dụng cụ Amplatzer phần quanh màng và những dụng cụ cải tiến dựa trên dụng cụ này đã trở nên phổ biến và được ứng dụng thay thế dụng cụ họ Rashkin. Dụng cụ này có cấu tạo dạng 2 đĩa nối với nhau bởi eo ở giữa, cấu tạo bằng mạng lưới Nitinol với tính chất nhớ hình tốt, có lớp màng ở giữa, kích thước và hệ thống thả đa dạng, thích hợp cho cả trẻ nhỏ thấp cân. Dụng cụ có 2 loại đối xứng và bất đối xứng. Loại đối xứng dùng cho TLT có gờ động mạch chủ trên 4 mm, loại bất đối xứng dùng cho TLT có gờ động mạch chủ ngắn.
Ban đầu, dụng cụ được đưa vào thử nghiệm trên người ở giai đoạn 1, tỷ lệ biến chứng rối loạn nhịp block nhĩ thất cấp 3 và các biến chứng trầm trọng lên tới 8,6%, đã không được chấp thuận bởi FDA, dụng cụ này đã không được lưu hành trên thị trường của Hoa kỳ nhưng vẫn tiếp tục được sử dụng ở các nước khác thuộc châu Âu, châu Á, Nam Mỹ với các nghiên cứu với các cỡ mẫu lớn hơn. Mặt khác một số công ty đã chế tạo ra các loại dụng cụ tương tự song có những cải tiến hơn về mặt hình dạng và cấu trúc polymer bên trong so với các thế hệ dụng cụ Amplatzer pmVSDO trước đây. Vấn đề lớn đối với các loại dụng cụ bít ở thời điểm này chính là giảm thiểu được tỷ lệ rối loạn nhịp block nhĩ thất.
Năm 2008, Dragos Predescu, Lee N. Benson và cộng sự đã công bố tỷ lệ bloc nhĩ thất cấp III là 22% khi sử dụng dụng cụ Amplatzer bít TLT phần quanh màng. Tuy số lượng bệnh nhân trong nghiên cứu là nhỏ, chỉ 20 bệnh nhân nhưng tỷ lệ bloc nhĩ thất ở nghiên cứu này là đáng báo động.
Nghiên cứu này một lần nữa nhắc lại nguy cơ loạn nhịp khi sử dụng dụng cụ Pm VSD Amplatzer.
Ngược lại với các nghiên cứu của các tác giả châu Âu và Hoa Kỳ, vài năm gần đây, các nghiên cứu với số lượng lớn bệnh nhân đã được công bố của các tác giả Trung Quốc sử dụng dụng cụ Amplatzer bít TLT phần màng và dụng cụ cải tiến từ loại dụng cụ này lại cho thấy kết quả rất khả quan. Năm 2010, Jian Yang và cộng sự đã công bố kết quả nghiên cứu trên 848 bệnh nhân TLT phần quanh màng bằng dụng cụ Amplatzer pmVSDO và dụng cụ nội địa cải tiến dựa trên dụng cụ này có tên là Shanghai pmVSDO. Cả hai loại dụng cụ này là dụng cụ 2 cánh đối xứng. Thời gian theo dõi trung bình 37 tháng. Tỷ lệ thành công 98,1%, tỷ lệ biến cố chính trong thời gian theo dõi là 8,7%, trong đó chỉ có 2 bệnh nhân xuất hiện block nhĩ thất hoàn toàn phải cấy máy tạo nhịp vĩnh viễn. Năm 2012, tác giả Qiang Chen và cộng sự đã công bố kết quả nghiên cứu trên 97 bệnh nhân TLT phần quanh màng được sử dụng dụng cụ bít TLT phần quanh màng (của Lifetech) được cải tiến dựa trên dụng cụ Amplatzer pmVSDO. Thời gian theo dõi từ 6-24 tháng. Tỷ lệ thành công đạt tới 97%, tỷ lệ bloc nhĩ thất chỉ có 2 trường hợp xảy ra trong thủ thuật và phục hồi sau khi rút dụng cụ. Một trường hợp bloc nhĩ thất cấp 1 trong thời gian theo dõi. Một năm sau đó, một nghiên cứu lớn được công bố của Jun liu và cộng sự tiến hành trên 890 bệnh nhân TLT phần quanh màng từ năm 2004 đến 2010. Dụng cụ được sử dụng trong nghiên cứu này là Amplatzer VSDO. Tỷ lệ thành công lên tới 97,9%, tỷ lệ biến chứng nặng là 1,12% (10/890 trường hợp), tỷ lệ bloc nhĩ thất hoàn toàn là 0,56%, hở ba lá nặng là 0,2%, đột quỵ não 0,1% và 0,2% tắc động mạch đùi do huyết khối. Không có trường hợp nào tử vong.
Bên cạnh dụng cụ Amplatzer quanh màng, có nhiều dụng cụ khác cũng được sử dụng để bít TLT phần quanh màng với tỷ lệ thành công cao và giảm được tỷ lệ block nhĩ thất cấp 3 (BAV3). Đáng kể nhất trong đó là dụng cụ bít ống động mạch thế hệ 1, Coil Pfm. Gần đây dụng cụ ADO2, Plug thế hệ 2 cũng đã được ứng dụng. Trong khoảng thời gian từ những năm 2008, dụng cụ bít ống động mạch đã bắt đầu được triển khai để bít TLT phần quanh màng. Nguyên lý của việc ứng dụng này là do đặc điểm hình dạng giải phẫu của TLT phần quanh màng gần tương tự như phân loại các type của ống động mạch. Ngoài TLT phần quanh màng, dụng cụ bít ống động mạch cũng có thể áp dụng cho TLT phần cơ. Với những kết quả ban đầu
của tác giả Trần Bá Hiếu cho thấy tỷ lệ thành công đạt tới 95,5%, chi phí thấp, kỹ thuật dễ áp dụng, tỷ lệ biến chứng block nhĩ thất cấp 3 thấp (1,5%). Năm 2015, Mehdi Gha- derian và cộng sự đã tiến hành bít TLT phần quanh màng cho 28 bệnh nhân với gờ động mạch chủ trên 2 mm bằng dụng cụ ADO1. Tỷ lệ thành công đạt 100%, tỷ lệ bít kín đạt 79,5% khi bệnh nhân xuất viện và tăng lên 96,4% qua thời gian theo dõi trung bình 8 tháng. Kết quả ngắn hạn cho thấy không có trường hợp nào bị block nhĩ thất cấp 3 và các biến chứng lớn khác. Cũng theo một báo cáo khác của Howaida G. EI Said và cộng sự năm 2011, có 21 bệnh nhân TLT phần quanh màng có phình vách màng kèm theo được bít bằng dụng cụ bít ống động mạch từ năm 2004 đến 2010. Tỷ lệ thành công của thủ thuật đạt 19/21 trường hợp, 2 trường hợp thất bại do bloc nhĩ thất hoàn toàn và di lệch dụng cụ phải rút lại dụng cụ, 1 trường hợp bị tan máu sau thủ thuật phải chuyển phẫu thuật, shunt tồn lưu sau thời gian theo dõi trung bình 1,9 năm cho thấy có 4/18 trường hợp shunt tồn lưu rất nhỏ, 3/18 trường hợp shunt tồn lưu nhỏ. Vai trò của hiện tượng phình vách màng là rõ ràng nhất là những trường hợp TLT có gờ động mạch chủ ngắn, nguy cơ chạm van động mạch chủ khi thả dụng cụ. Phình vách màng là yếu tố tạo thuận lợi cho thủ thuật, khi đó thủ thuật viên sẽ kéo dụng cụ nằm trọn trong túi phình và đảm bảo che kín luồng thông, không chạm vào các cấu trúc lân cận như van động mạch chủ và đường dẫn truyền nhĩ thất. Một nghiên cứu của Sang Mi Lee và cộng sự công bố năm 2013 áp dụng thành công về mặt thủ thuật tới 100% cho 21 ca TLT phần quanh màng có gờ động mạch chủ trên 2 mm. Biến chứng sớm của thủ thuật gồm 1/21 ca bloc nhĩ thất thoáng qua, 1/21 ca chuyển phẫu thuật do shunt tồn lưu nhiều, 1/21 ca biến chứng gãy guide wire. Hầu như tất cả các nghiên cứu áp dụng dụng cụ ADO1 là nghiên cứu ngắn hạn, số lượng bệnh nhân hạn chế. Cho đến thời điểm hiện tại vẫn chưa thấy các nghiên cứu công bố kết quả theo dõi trung và dài hạn của việc ứng dụng này.
Năm 2007, một nghiên cứu đa trung tâm ở châu Âu do Mario Carminati, Butera, Giovanni và cộng sự tiến hành ở 23 trung tâm với 430 bệnh nhân TLT, trong đó có 250 bệnh nhân TLT phần quanh màng, 119 bệnh nhân TLT phần cơ, 16 trường hợp TLT dạng sàng, 45 trường hợp TLT tồn lưu sau phẫu thuật. Dụng cụ bít ống động mạch cũng đã được bắt đầu triển khai trong nghiên cứu này với 12 trường hợp, còn lại gồm Amplatzer phần cơ, phần màng (364), dụng cụ bít thông liên nhĩ (7), Staflex (7), và Coil (9). Tỷ lệ thành công là 95%. Các biến chứng lớn bao gồm 5 trường hợp rơi dụng cụ, 2 trường hợp hở chủ cấp phải chuyển phẫu thuật, 16 trường hợp bloc nhĩ thất cấp III trong đó 5% ở nhóm TLT phần quanh màng, 0,8% ở nhóm TLT phần cơ. Tỷ lệ cấy máy tạo nhịp do bloc nhĩ thất là 3,8%.
Một loại dụng cụ khác cũng được ứng dụng trong bít TLT phần quanh màng là dụng cụ Nit-Occlud Le VSD của hãng Pfm (Coil Pfm) do bác sỹ Lê Trọng Phi cải tiến từ Coil bít ống động mạch trước đây. Dụng cụ này được triển khai trong bít các thể TLT tại Việt Nam, Thái Lan, Nam Mỹ, một số nước châu Âu. Một số nghiên cứu đã công bố của tác giả Lê Trọng Phi, Kritvikrom cho thấy Coil Pfm có thể được sử dụng trong bít TLT phần cơ, phần quanh màng, thậm chí cận đại động mạch. Một nghiên cứu khác bít TLT bằng Coil pfm được thực hiện bởi Federico Borges Rodriguez và cộng sự công bố năm 2016 thực hiện trên 54 bệnh nhân TLT quanh màng, từ năm 2004 đến 2013, cho thấy tỷ lệ thành công là 92,59%, không có biến chứng block nhĩ thất được ghi nhận song có tới 4% bệnh nhân có biểu hiện tan máu, hồi phục với điều trị nội khoa. Các TLT được ứng dụng để bít bằng Coil Pfm thường là các lỗ thông kích thước nhỏ, hoặc có phình vách màng. Tỷ lệ rối loạn nhịp được giảm thiểu tuy nhiên tỷ lệ shunt tồn lưu và tan máu cao hơn so với các loại dụng cụ khác.
Một dụng cụ khác mới được ứng dụng trong vài năm trở lại đây là dụng cụ do công ty Vascular (Ấn Độ) thiết kế cho TLT phần quanh màng (dụng cụ COVA). Dụng cụ này có cấu tạo khác với các thế hệ dụng cụ trước ở các chi tiết: Mềm mại hơn, phần eo của dụng cụ thuôn nhỏ dần từ phía đĩa
thất trái sang thất phải giúp cho giảm lực tác động lên cấu trúc xung quanh mà vẫn che kín được luồng thông. Dụng cụ đa dạng về kích thước và hệ thống ống thả. Hiện tại đang ở trong giai đoạn thử nghiệm.
12 Theo dõi sau can thiệp
12.1 Theo dõi bệnh nhân sau can thiệp
Bệnh nhân được theo dõi các dấu hiệu lâm sàng sau khi kết thúc thủ thuật (nhịp tim, huyết áp, nhiệt độ,…), nhằm phát hiện các tai biến như chảy máu, tụ máu vị trí chọc mạch, tan máu,…
Tất cả các bệnh nhân được dùng Aspirin trong thời gian 6 tháng sau bít:
Ở trẻ em: aspirin liều 3-5 mg/kg/ngày trong 6 tháng đầu sau bít.
Ở người lớn: aspirin liều thấp (75-100 mg/ngày) trong 6 tháng đầu sau bít.
Dự phòng viêm nội tâm mạc nhiễm khuẩn trong vòng 1 năm.
12.2 Theo dõi bệnh nhân lâu dài
Bệnh nhân được khám lâm sàng và siêu âm Doppler tim 1 ngày sau khi can thiệp và tái khám theo định kỳ (1 tháng, 3 tháng, 6 tháng và 1 năm sau khi can thiệp). Với bệnh nhân trẻ em được khám lại định kỳ hàng năm đến 3 năm sau can thiệp, và mỗi 2 – 3 năm đến khi trưởng thành.
Khi tái khám định kỳ bệnh nhân được khám lâm sàng, làm điện tâm đồ và siêu âm
13 Tài liệu tham khảo
- Nguyen Lan Hieu, Phan Tan Quang, Dinh Huynh Linh, Tran Ba Hieu, Sharmin, S. et al. (2018). Percutaneous closure of perimembra- nous ventricular septal defect using patent ductus arteriosus occluders. PLOS ONE, 13(11), e0206535. https://doi.org/10.1371/journal. pone.0206535.
- Nguyen Lan Hieu, Phan Tan Quang, Dinh Huynh Linh, Tran Ba Hieu., Won, H., & Thottian, J. et al. (2018). Nit-Occlud Lê VSD coil versus Duct Occluders for percutaneous perimembranous ventricular septal defect closure. Congenital Heart Disease, 13(4), 584-593. https://doi. org/10.1111/chd.12613.
- Nguyen Lan Hieu, Phan Tan Quang, Dinh Huynh Linh, Won, H., & Kim, S. (2018). TCTAP A-061 Percutaneous Closure of Perimembranous Ventricular Septal Defects Using Patent Ductus Arteriosus Closure Device: 5-year Follow-Up Prospective Cohort Study. Journal Of The American College Of Cardiology, 71(16), S35. https://doi.org/10.1016/j.jacc.2018.03.116.
- Thanopoulos, G S Tsaousis, E Karanasios, N G Eleftherakis, and C Transcatheter closure of perimembranous ventricular septal de- fects with the Amplatzer asymmetric ventricular septal defect occluder: preliminary experience in children.. Heart, Aug 2003; 89: 918 – 922.
- Mario Carminati, Gianfranco Butera, Massimo Chessa, Joseph De Giovanni, Gunter Fisher, Marc Gewillig, Matthias Peuster, Jean François Piechaud, Giuseppe Santoro, Horst Sievert, Isabella Spadoni. Transcatheter closure of congenital ventricular septal defects: results of the European . Eur. Heart J., Oct 2007; 28: 2361 – 2368.
- Tzikas A, Ibrahim R, Velasco-Sanchez D, Freixa X, Alburquenque M, Khairy P, Bass JL, Ramirez J, Aguirre D, Miro J. Transcatheter closure of perimembranous ventricular septal defect with the amplatzer membranous VSD occluder 2: Initial world experience and one-year fol- low-up.. Catheter Cardiovasc Interv. 2013 May
- Lee SM, Song JY, Choi JY, Lee SY, Paik JS, Chang SI, Shim WS, Kim Transcatheter closure of perimembranous ventricular septal defect using amplatzer ductal occluder.. Catheter Cardiovasc Interv. 2013 Apr 1.
- Landman G, Kipps A, Moore P, Teitel D, Meadows J. Outcomes of a modified approach to transcatheter closure of perimembranous ven- tricular septal defects. Catheter Cardiovasc Interv. 2013 Jul 1;82(1):143-9.
- Quansheng Xing, Qin Wu, Lei Shi. Minimally invasive transthoracic device closure of isolated ventricular septal defects without cardio- pulmonary bypass: Long-term follow-up results. J Thorac Cardiovasc Surg 2015;149:257-65.

