Đi theo lưu lượng - tầm quan trọng lâm sàng của đường cong lưu lượng trong quá trình thở máy: Đánh giá tường thuật
Trungtamthuoc.com - Trong quá trình thở máy, hầu hết các bác sĩ lâm sàng thường chú ý đến thể tích khí lưu thông và áp lực đường thở cũng như đường cong của chúng mà ít khi chú ý đến các đường cong lưu lượng hít vào - thở ra. Hãy cùng Trung Tâm Thuốc Central Pharmacy tìm hiểu về Tầm quan trọng lâm sàng của đường cong lưu lượng trong quá trình thở máy.
Bác sĩ Đặng Thanh Tuấn – Bệnh viện Nhi Đồng 1
Tải bản dịch TẠI ĐÂY
1 Tóm tắt
Hầu hết các bác sĩ lâm sàng chú ý đến thể tích khí lưu thông và áp lực đường thở cũng như đường cong của chúng trong quá trình thở máy. Mặt khác, các đường cong lưu lượng hít vào-thở ra cũng cung cấp rất nhiều thông tin, nhưng lại ít được chú ý đến chúng. Đường cong lưu lượng theo thời gian hiển thị vận tốc và hướng hít vào và thở ra và bị ảnh hưởng bởi cơ học hô hấp, nỗ lực của bệnh nhân, chế độ thông khí và cài đặt của nó. Khi cài đặt máy thở không đồng bộ với kiểu hô hấp của bệnh nhân, nỗ lực thở của bệnh nhân có thể dễ dàng trở nên không đồng bộ giữa bệnh nhân và máy thở tồi tệ hơn, có thể dẫn đến thời gian hỗ trợ máy thở kéo dài hoặc tổn thương phổi. Thông tin được cung cấp bởi các đường cong lưu lượng trong quá trình thở máy, chẳng hạn như cơ học hô hấp, nỗ lực của bệnh nhân và tương tác giữa bệnh nhân và máy thở, rất hữu ích khi điều chỉnh cài đặt máy thở. Nếu các bác sĩ lâm sàng có thể theo dõi và đánh giá thông tin đường cong lưu lượng một cách thích hợp thì đó có thể là một công cụ chẩn đoán và điều trị hữu ích tại giường bệnh. Có thể có mối liên quan giữa nỗ lực hít vào và lưu lượng, và điều này có thể hướng dẫn chúng ta thêm, đặc biệt là trong quá trình cai máy thở và khi bệnh nhân không đồng bộ hóa với máy thở. Trong bài đánh giá này, chúng tôi cố gắng thu thập thông tin về “lưu lượng” nằm rải rác trong tài liệu và sách giáo khoa ở các nơi khác nhau. Chúng tôi sẽ tóm tắt các dạng sóng lưu lượng khác nhau được sử dụng trong các chế độ máy thở thường được sử dụng cùng với các ưu điểm và nhược điểm của chúng, thông tin thu được từ các đường cong lưu lượng (tức là lưu lượng-thời gian, lưu lượng-thể tích và lưu lượng-áp lực), cách phát hiện và xử trí sự không đồng bộ, và một số ý tưởng cho việc sử dụng trong tương lai. Hình dạng và kiểu dạng sóng lưu lượng rất có lợi cho việc xử trí bệnh nhân đang được hỗ trợ thở máy. Sự chú ý đến những dạng sóng đó có thể cải thiện kết quả của bệnh nhân. Các bác sĩ lâm sàng nên làm quen với thông tin này và cách hành động theo chúng.
2 Giới thiệu
Các phép đo lưu lượng, thể tích và áp lực là hết sức quan trọng trong quá trình thở máy. Máy thở thế hệ mới sử dụng các cảm biến lưu lượng và áp lực khác nhau để có đủ áp lực và lưu lượng khí đến và đi từ máy thở đến bệnh nhân. Cảm biến lưu lượng không chỉ đo lưu lượng mà còn hoạt động như cảm biến kích hoạt nhịp thở tự phát của bệnh nhân, tích hợp tín hiệu lưu lượng với thể tích khí lưu thông và gửi phản hồi để điều chỉnh máy thở trong hệ thống vòng kín [1].
Hầu hết các máy thở đều hiển thị đồ họa về lưu lượng (L/phút), áp lực (cmH2O) và thể tích khí lưu thông (mL) trên trục Y so với thời gian (giây) trên trục X (Hình 1). Chúng cũng có thể hiển thị những đồ họa đó dưới dạng các vòng lặp với nhau (ví dụ: áp lực-thể tích, lưu lượng-thể tích và lưu lượng- áp lực.) Các nhà sản xuất máy thở khác nhau sử dụng các cảm biến lưu lượng thương mại khác nhau và đặt các cảm biến đó ở gần bệnh nhân hoặc gần với máy thở. Sự mất cân bằng giữa thể tích khí lưu thông được cung cấp cho bệnh nhân và thể tích đo được bên trong máy thở có thể xảy ra do hoạt động khí động của độ giãn nở của dây thở. Điều này phụ thuộc vào tốc độ lưu lượng, và một nghiên cứu trước đây điều tra việc sử dụng máy đo lưu lượng khí (pneumotachometer) ở trẻ thở máy cho thấy sự khác biệt giữa thể tích khí lưu thông thở ra được đo bằng máy thở và được đo bằng máy đo lưu lượng khí ở đường thở hoặc bên trong khí quản [2]. Tuy nhiên, máy đo lưu lượng khí không được sử dụng thường xuyên và một số phương trình đã được phát triển để bù cho độ giãn nở của bộ dây máy thở. Vì những lý do này, lưu lượng và thể tích khí lưu thông sau đó có thể khác nhau giữa các máy thở này với máy thở khác ngay cả ở cùng một bệnh nhân hoặc cùng một cơ học hô hấp [3, 4].
2.1 Lưu lượng thở ra
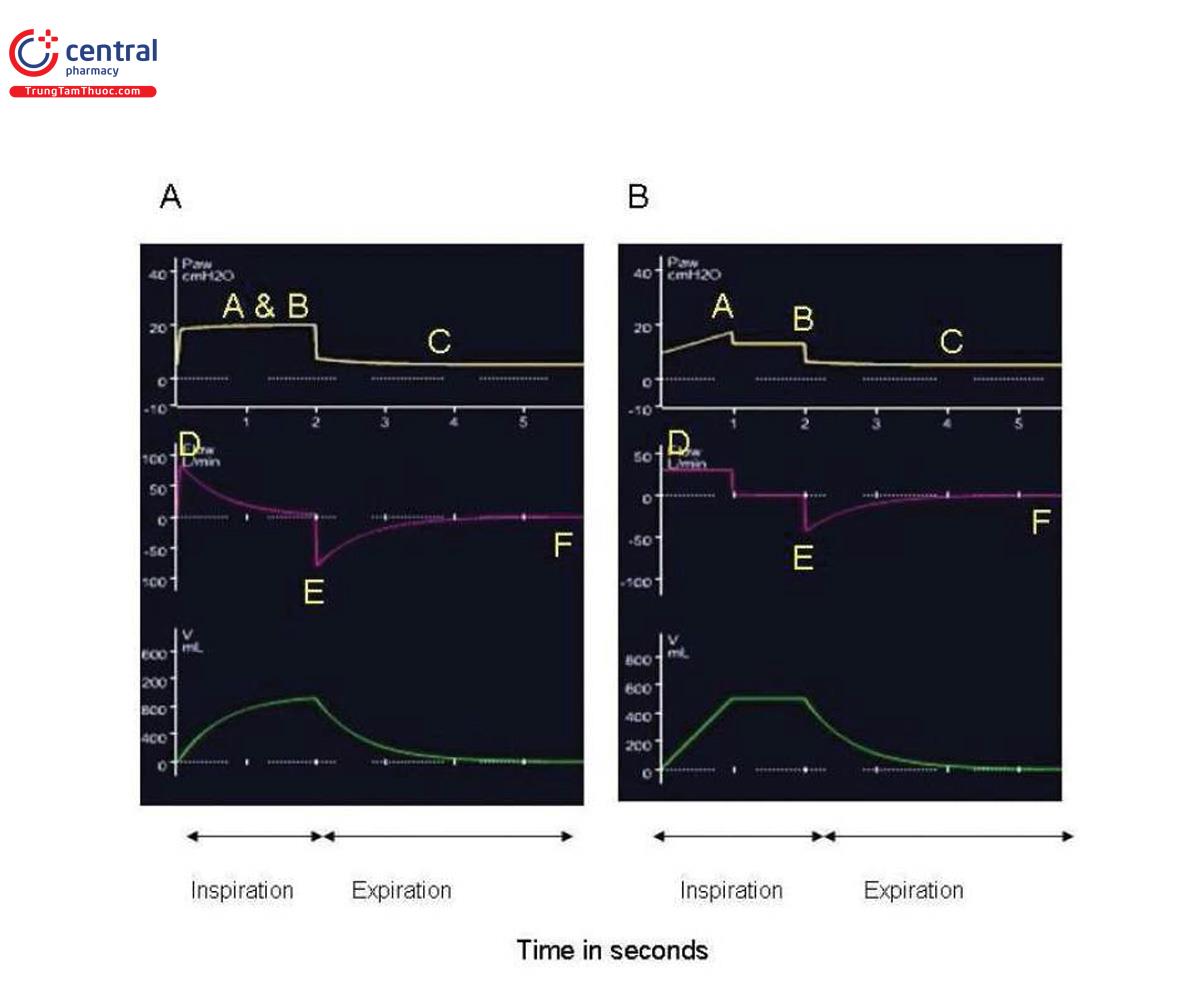
Thở ra thường là một quá trình thụ động do sự co giãn đàn hồi của hệ hô hấp (cả phổi và thành ngực) bởi động năng được lưu trữ trong quá trình hít vào, mặc dù điều đó có thể không xảy ra ở một số bệnh nhân không đồng bộ với máy thở. Lưu lượng thở ra phụ thuộc vào áp lực đường thở được áp dụng (áp lực đẩy) và thể tích khí lưu thông. Lưu lượng thở ra cao nhất (peak expiratory flow - PEF) và thời gian dành cho lưu lượng thở ra phụ thuộc vào hằng số thời gian (time constant - TC) là tích số của sức cản đường thở × độ giãn nở của hệ hô hấp (R × C). Tại mỗi TC, lưu lượng ước tính sẽ giảm xuống còn khoảng 37,8% so với giá trị trước đó [5]. Cần ít nhất bốn TC để phổi đạt được dung tích cặn chức năng (functional residual capacity - FRC) khi nghỉ ngơi trước nhịp thở tiếp theo [5, 6]. Khi độ giãn nở và sức cản trở nên cao hơn (ví dụ, các trường hợp bệnh tắc nghẽn đường thở mãn tính (chronic obstructive airway disease - COPD)), PEF giảm và TC thở ra kéo dài. Nếu thời gian thở ra này không đủ dài để nhịp thở mới bắt đầu sau khi thở ra đạt đến mức cơ bản, thì tình trạng siêu bơm phồng (áp lực dương cuối kỳ thở ra tự động [auto-positive end-expiratory pressure - auto-PEEP]) sẽ phát triển [7]. Ngoài tác động bất lợi về huyết động đã được biết đến, PEEP tự động còn làm xấu đi quá trình oxygen hóa và thông khí bằng cách tăng khoảng chết và công thở (work of breathing - WOB). Khoảng chết gây ra sự mất cân bằng giữa thông khí và tưới máu và với WOB tăng sẽ khiến tiêu thụ oxy và sản xuất CO2 nhiều hơn [8]. Ngoài ra, nó đặt cơ hoành vào tình thế bất lợi, gây ra tình trạng yếu cơ hoành, không đồng bộ giữa bệnh nhân và máy thở hoặc không có khả năng kích hoạt máy thở [9].
Mặt khác, bệnh phổi hạn chế có TC rất thấp, do đó PEF cao và phổi có xu hướng quay trở lại FRC nhanh chóng [5].
Một tình trạng gần đây được gọi là giới hạn lưu lượng thở ra (expiratory flow limitation - EFL) là lưu lượng thở ra không có khả năng tăng mặc dù áp lực đẩy thở ra tăng (chênh lệch áp lực giữa phế nang và độ mở đường thở khi thở ra) [10]. Cơ chế chính xác và vị trí giải phẫu không hoàn toàn rõ ràng nhưng cơ chế được trích dẫn phổ biến nhất là nén đường thở động xảy ra khi áp lực trong lòng ống bằng với áp lực trong cấu trúc xung quanh (khoang màng phổi) và không có chênh lệch áp lực. Sự sụp đổ động xảy ra từ điểm này đến đoạn hạ lưu. Đây là hiện tượng tương đối thường gặp ở những bệnh nhân nguy kịch và thường không được nhận biết, đặc biệt ở bệnh nhân COPD, nhưng nó cũng có thể xảy ra ở bệnh nhân béo phì, suy tim và bệnh nhân bị hội chứng nguy kịch hô hấp cấp tính (acute respiratory distress syndrome - ARDS).
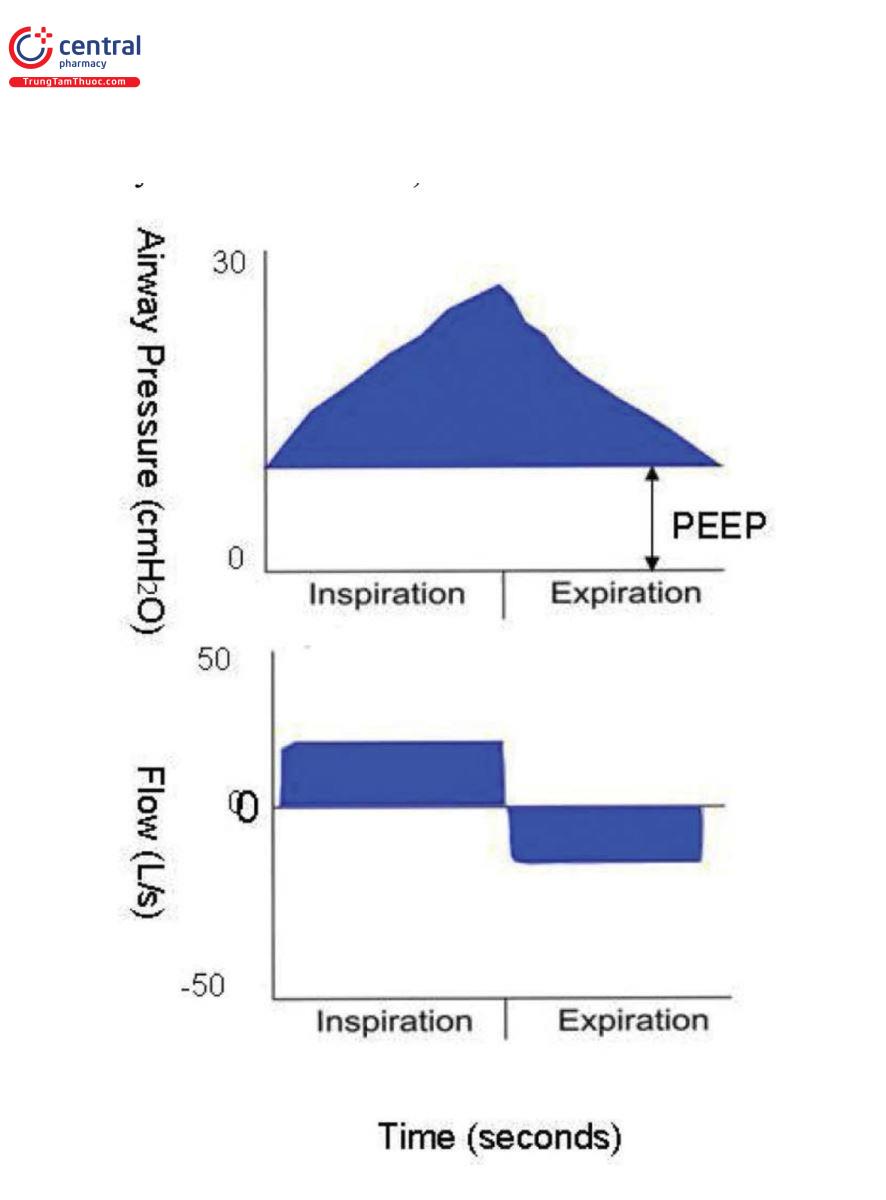
Một trong những phương pháp để chẩn đoán EFL là thay đổi áp lực đẩy thì thở ra và so sánh sự khác biệt về lưu lượng trong từng tình trạng ở cùng một thể tích phổi. Phương pháp này yêu cầu người điều trị giảm PEEP theo cách thủ công trong khi ghi lại hai vòng lưu lượng-thể tích liên tiếp. Giảm PEEP sẽ làm tăng áp lực đẩy thì thở ra và điều này sẽ tạo ra lưu lượng thở ra cao hơn nếu không có EFL. Ngoài ra, tình trạng xẹp đường thở nhỏ xảy ra trong quá trình thở ra và có thể gây ra PEEP tự động. Tuy nhiên, PEEP tự động do EFL gây ra tương đối khó chịu với những thay đổi về thời gian thở ra so với PEEP tự động được tạo ra do thời gian thở ra không đủ và bệnh nhân mắc EFL có PEEP tự động lớn hơn bệnh nhân không có EFL. PEEP được áp dụng có thể giúp cải thiện những trường hợp như vậy [10].
Một chế độ máy thở mới được gọi là thông khí kiểm soát lưu lượng (flow-controlled ventilation) sử dụng lưu lượng hít vào và thở ra tuyến tính trái ngược với lưu lượng thở ra theo hàm số mũ ở các chế độ kiểm soát thể tích và áp lực đã cho thấy sự tăng cường thông khí phổi ở vùng phổi phụ thuộc và do đó cải thiện sự trao đổi khí và giảm tổn thương phổi trong các nghiên cứu trên động vật và có thể cung cấp một lựa chọn mới cho thông khí bảo vệ phổi [9] (Hình 2).
2.2 Lưu lượng hít vào
Các loại dạng sóng hít vào
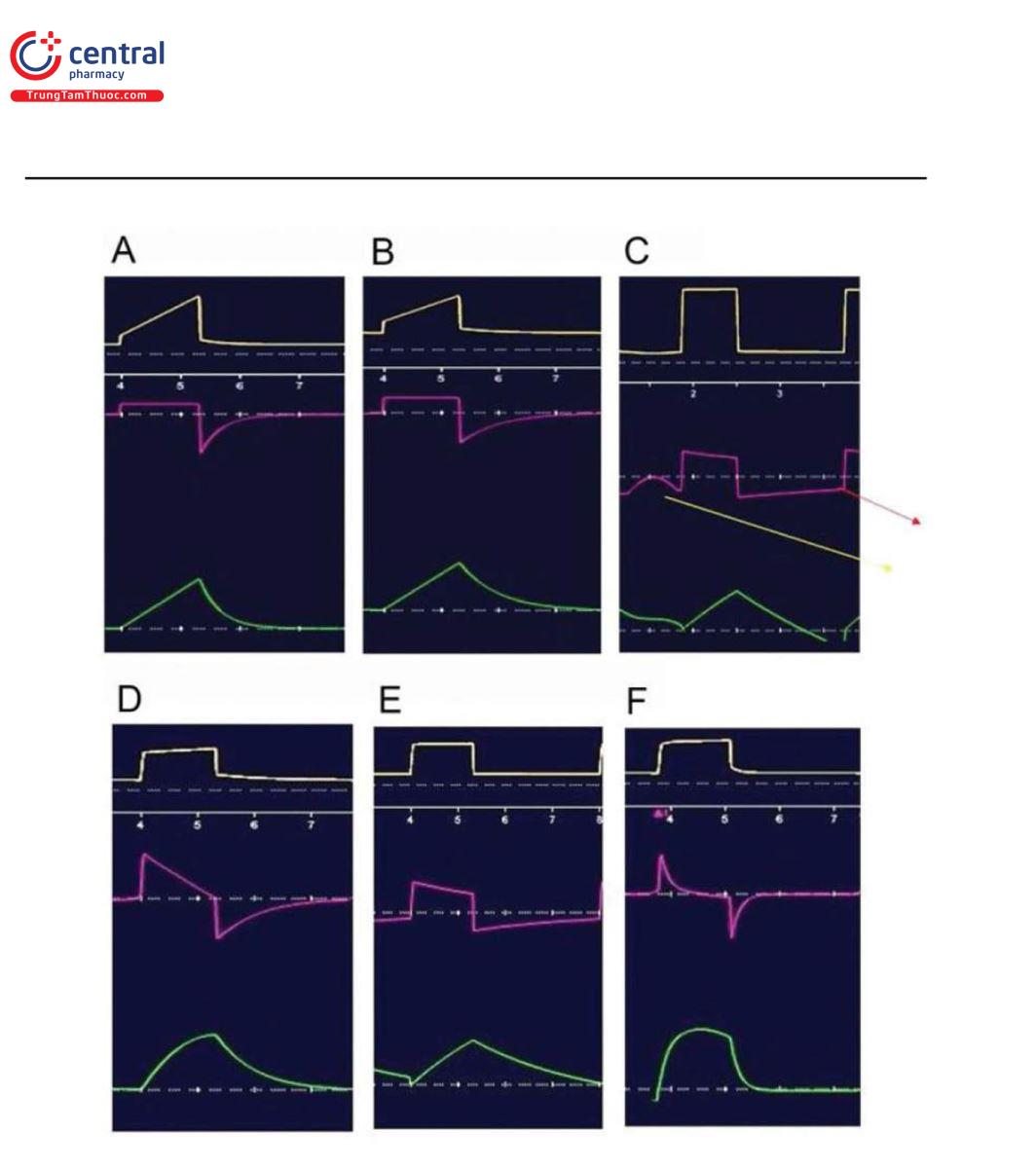
Về cơ bản, có năm dạng sóng lưu lượng hít vào khác nhau được phát ra từ máy thở tùy thuộc vào chế độ được sử dụng (Hình 3).
Hầu hết các chế độ máy thở kiểm soát áp lực (pressure-controlled ventilator - PCV) sử dụng dạng sóng giảm tốc hoặc giảm dần trong đó lưu lượng hít vào tăng nhanh và giảm dần theo hàm số mũ trong chu kỳ hít vào. Áp lực trong phổi tăng lên khi nó được lấp đầy và độ chênh áp lực giảm đi, làm giảm lưu lượng liên tục trong thì hít vào. Dạng sóng vuông hoặc không đổi được sử dụng chủ yếu ở chế độ máy thở kiểm soát thể tích (volume-controlled ventilator - VCV), giá trị lưu lượng nhanh chóng tăng tuyến tính đến giá trị được đặt trên máy thở và sau đó không đổi trong thì hít vào cho đến khi thể tích khí lưu thông (VT) được cung cấp sau đó giảm nhanh trước khi bắt đầu thở ra.
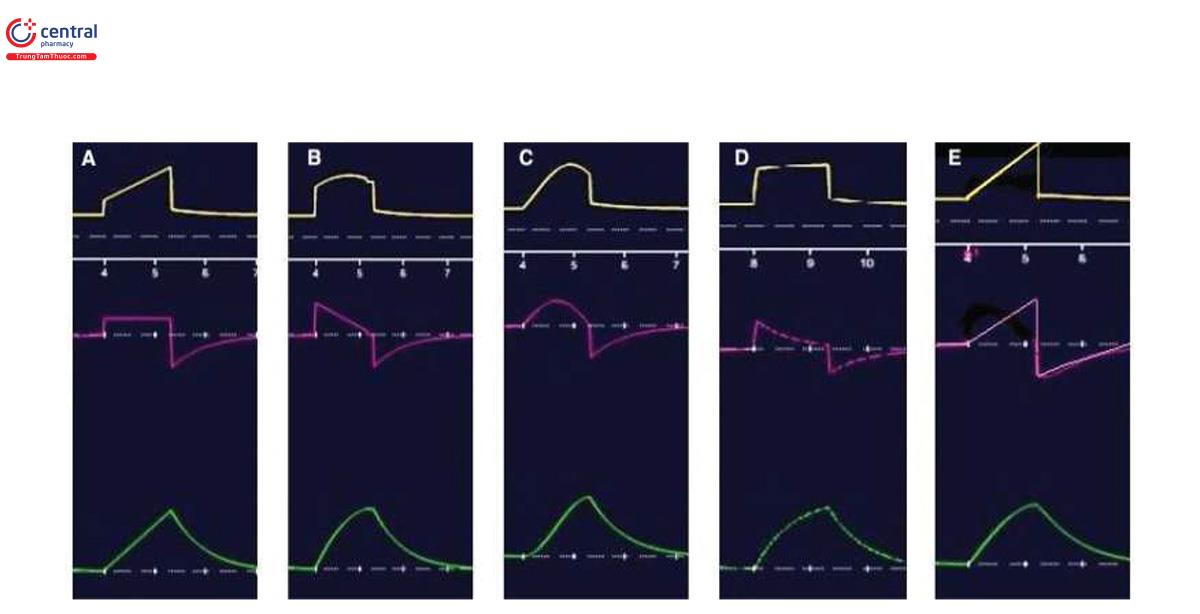
Hầu hết các máy thở thế hệ mới cũng có thể áp dụng dạng sóng giảm dần ở chế độ VCV để giảm áp lực hít vào đỉnh [11, 12], điều này cho thấy rằng ảnh hưởng của sức cản đường thở được giảm thiểu ở dạng sóng giảm dần. Dạng sóng giảm tốc cũng được báo cáo là làm giảm khoảng chết, chênh lệch động mạch-phế nang và WOB [13, 14]. Dạng sóng tăng tốc hoặc tăng dần bắt đầu với lưu lượng thấp nhưng tăng dần trong thì hít vào, điều này đã bị loại bỏ khỏi hầu hết các máy thở mới vì những tác động bất lợi của nó đối với WOB và sự không đồng bộ của bệnh nhân. Điều này rất hiếm nhưng một số máy thở vẫn sử dụng dạng sóng hình sin để đáp lại nhịp thở tự nhiên bình thường với mức tăng dần sau đó là mức giảm dần trong thì hít vào.
Loại dạng sóng được sử dụng có thể ảnh hưởng đến áp lực đường thở tối đa (peak inspiratory airway pressure - PIP) [11], áp lực đường thở trung bình (mean airway pressure - Paw) và thời gian hít vào (thời gian I) [15], sau đó có thể ảnh hưởng đến thông khí và oxygen hóa. Chúng tôi sẽ tập trung vào các dạng sóng giảm tốc và không đổi vì chúng được sử dụng phổ biến nhất trong hầu hết các chế độ thở máy.
2.3 Các yếu tố ảnh hưởng đến dạng sóng
Nhiều yếu tố ảnh hưởng đến hình dạng lưu lượng hít vào, lưu lượng hít vào đỉnh (peak inspiratory flow - PIF) và thời gian dành cho lưu lượng (hít vào). Đặc biệt, thời gian hít vào, nhịp thở (RR), cơ học hệ hô hấp (độ giãn nở, sức cản và TC), độ dốc (rise time) và nỗ lực cơ bắp của bệnh nhân (Pmus).
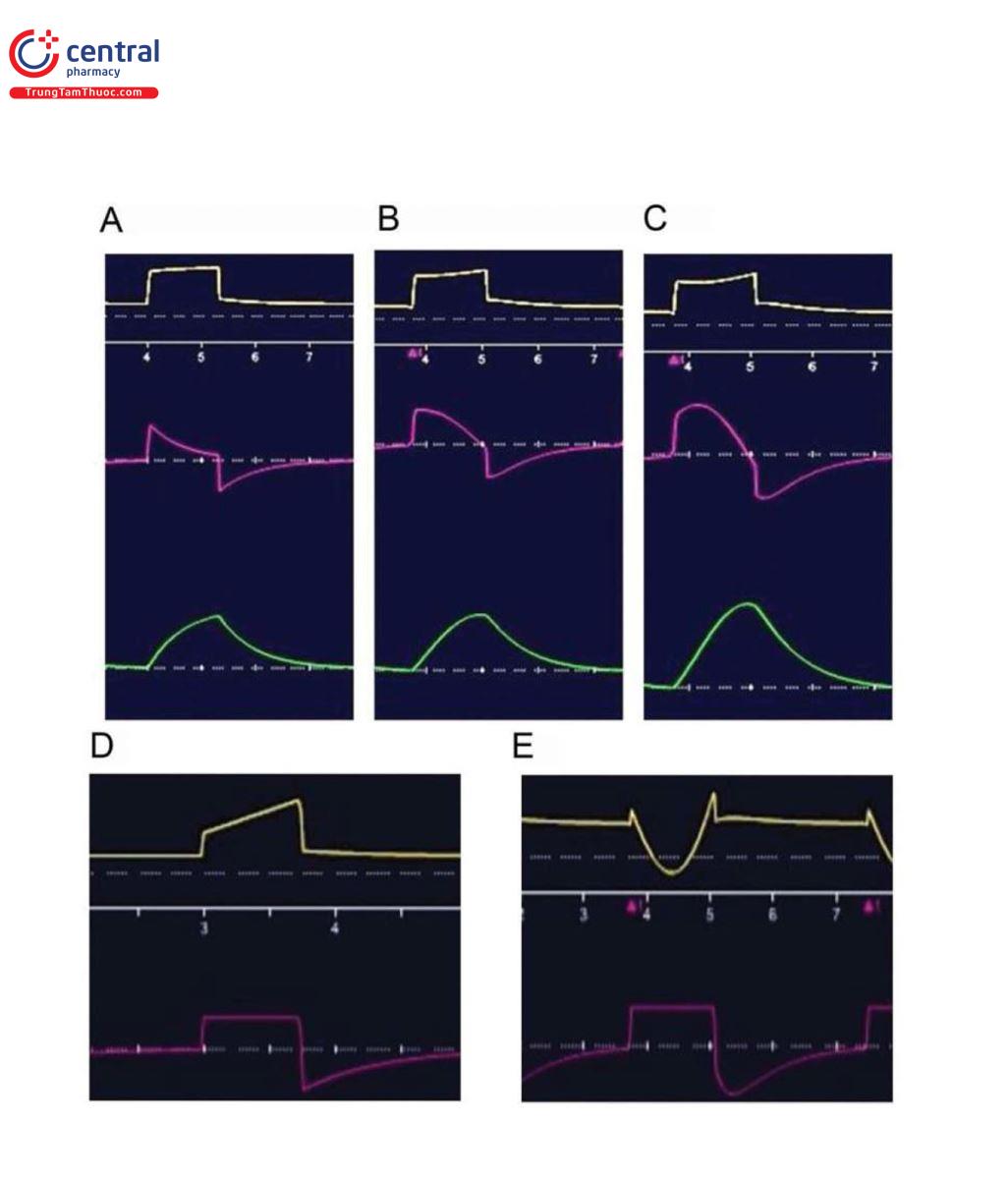
Trong các chế độ VCV sử dụng bất kỳ dạng sóng lưu lượng nào, với tốc độ lưu lượng cố định, PIF sẽ không đổi trong khi thời gian hít vào sẽ thay đổi theo tốc độ lưu lượng (cao hơn với lưu lượng thấp hơn và ngược lại) và áp lực hít vào đỉnh (PIP) sẽ thay đổi tùy theo cơ học hô hấp (cao hơn với sức cản cao và độ giãn nở thấp). Mặt khác, khi tỷ lệ hít vào:thở ra được cố định, PIF và thời gian hít vào sẽ thay đổi theo RR (tức là PIF tăng và thời gian hít vào rút ngắn với RR cao hơn và ngược lại). PIP sẽ thay đổi tương tự như tốc độ lưu lượng cố định (Hình 4).
Ở chế độ PCV, lưu lượng có thể thay đổi khi máy thở liên tục điều chỉnh lưu lượng để duy trì áp lực đặt trước và thời gian hít vào. PIF cao hơn với độ giãn nở thấp (ví dụ: ARDS) và ngược lại thấp hơn với sức cản và độ giãn nở cao (ví dụ: COPD) (Hình 4). PIF sẽ tăng với RR cao hơn và ngược lại.
Tác dụng của Pmus đối với lưu lượng chưa được nghiên cứu hoặc báo cáo kỹ lưỡng, nhưng dựa trên công việc quan sát và mô phỏng của bệnh nhân, Pmus càng cao, PIF càng cao và lưu lượng hít vào trung bình càng cao [16] (Hình 5).
2.4 Ảnh hưởng của các lưu lượng khác nhau đến quá trình oxygen hóa, WOB và kết quả
Tác động của các kiểu lưu lượng hít vào khác nhau lên cơ học hô hấp, oxygen hóa, thông khí và WOB vẫn còn gây tranh cãi và chưa có kết luận. Một số nghiên cứu cho thấy quá trình oxygen hóa, cơ học hô hấp và khoảng chết được cải thiện khi tốc độ lưu lượng giảm dần, trong khi những nghiên cứu khác không thể đưa ra kết luận tương tự [11 – 13].
Người ta chấp nhận rộng rãi rằng các dạng sóng giảm tốc có thể đạt được áp lực đường thở trung bình cao hơn (cải thiện quá trình oxygen hóa) và huy động phế nang với lưu lượng hít vào đỉnh thấp hơn, trong khi tốc độ lưu lượng khí không đổi tạo ra thời gian hít vào ngắn hơn với PIF cao hơn [13]. Ngoài ra, dạng sóng giảm tốc ở chế độ PCV đã được đề xuất để giảm sự không đồng bộ của bệnh nhân-máy thở và WOB do lưu lượng cao ban đầu trong điều kiện đói khí (air hunger) và do lưu lượng không hạn chế theo nỗ lực của bệnh nhân và cơ học hô hấp như đã đề cập ở trên. Mặt khác, sự không đồng bộ giữa bệnh nhân và máy thở có thể xảy ra thường xuyên hơn trong lưu lượng không đổi vì bệnh nhân chỉ được phép hít vào với cùng một lưu lượng (Hình 5).
Khi so sánh với nhau, dạng sóng hình sin và dạng sóng vuông không đổi không cho thấy sự khác biệt đáng kể về WOB hoặc áp lực hít vào [13].
2.5 Ảnh hưởng của lưu lượng đến tổn thương phổi do máy thở (VILI)
VILI ngày càng được hiểu rõ hơn và thường liên quan đến chấn thương thể tích, chấn thương áp lực, chấn thương xẹp phổi và chấn thương sinh học.
Tác động của PIF cao được cho là gây ra VILI tăng tốc ở mô hình động vật sử dụng VT rất cao (20–30 mL/kg) [17]. Kết quả của PIF cao không rõ ràng trong các nghiên cứu ở người vì việc cài đặt thể tích khí lưu thông cao như vậy là phi đạo đức.
3 Sử dụng lâm sàng
3.1 Tính toán thể tích khí lưu thông
Hầu hết các máy thở hiện đại đều không tích hợp máy đo phế dung kế (spirometer) để đo thể tích khí lưu thông hít vào và thở ra. Tuy nhiên, thể tích khí lưu thông được hiển thị thu được từ việc tích phân lưu lượng chia cho thời gian (tức là lưu lượng/thời gian).
3.2 Kích hoạt (Trigger)
Biến kích hoạt nhịp thở đề cập đến việc bắt đầu nhịp thở trong khi thở máy. Nó được kích hoạt theo thời gian (nhịp thở đã đặt) hoặc kích hoạt bởi bệnh nhân. Nhịp thở do bệnh nhân kích hoạt có thể được kích hoạt theo lưu lượng hoặc áp lực. Đối với hầu hết bệnh nhân, cài đặt độ nhạy áp lực từ −0,5 đến −2,0 cmH2O là an toàn và hiệu quả. Với kích hoạt lưu lượng, cài đặt kích hoạt lưu lượng điển hình là 1–3 L/phút [1]. Các nghiên cứu so sánh kích hoạt áp lực và kích hoạt lưu lượng đã chỉ ra rằng kích hoạt lưu lượng có thể thoải mái hơn so với nhịp thở kích hoạt áp lực, với kết quả là WOB giảm, mặc dù điều này đã bị một số tác giả phản đối [18]. Nhiều nghiên cứu gần đây không cho thấy sự khác biệt đáng kể trong phản ứng của bệnh nhân với việc kích hoạt lưu lượng và áp lực trong quá trình thông khí hỗ trợ áp lực (PSV) [19].
Với sự hiện diện của auto-PEEP, nỗ lực của bệnh nhân phải vượt qua toàn bộ lượng PEEP tự động trước khi xảy ra thay đổi áp lực hoặc lưu lượng ở đường thở gần để kích hoạt máy thở. Trong kịch bản này, kích hoạt lưu lượng cho thấy tính ưu việt hơn kích hoạt áp lực [20]. Điều chỉnh độ nhạy kích hoạt hoặc thay đổi từ kích hoạt áp lực sang kích hoạt lưu lượng có thể giúp giải quyết tình trạng không đồng bộ kích hoạt. Kích hoạt thần kinh (điện cơ cơ hoành) hoặc hoạt động điện của cơ hoành không bị ảnh hưởng bởi PEEP tự động và do đó có thể là chế độ kích hoạt thích hợp nhất cho bệnh nhân này.
3.3 Chu kỳ (Cycled)
Biến chu kỳ nhịp thở đề cập đến việc kết thúc hít vào và chuyển sang thở ra. Các biến chu kỳ phổ biến nhất là lưu lượng, thời gian hoặc áp lực. Chế độ VCV thường sử dụng chu kỳ lưu lượng trong đó nhịp thở kết thúc sau khi đạt tốc độ lưu lượng và thể tích khí lưu thông đã đặt. Chế độ hỗ trợ áp lực là chế độ phổ biến trong đó máy thở chuyển chu kỳ khi đạt đến phần trăm giảm PIF được xác định trước, nó thường được gọi là độ nhạy thở ra hoặc độ nhạy kích hoạt thở ra (trước đây là khoảng 25% nhưng có thể điều chỉnh được trên hầu hết các máy thở). Phải chú ý khi điều chỉnh mức này vì nó có thể ảnh hưởng đến nỗ lực và sự thoải mái của bệnh nhân, cơ học hô hấp và sự không đồng bộ. Nếu đặt quá thấp, máy thở sẽ tiếp tục hít vào ngay cả khi các cơ hô hấp đã thư giãn. Nếu đặt quá cao, máy thở sẽ ngừng cung cấp không khí ngay cả khi các cơ hô hấp vẫn co bóp và có thể dẫn đến kích hoạt kép, xếp chồng nhịp thở và tổn thương phổi (Hình 6).
Việc định lượng PEEP tự động thường được thực hiện thông qua thao tác tạm dừng cuối thì thở ra (end-expiratory pause maneuver). Các điều chỉnh bao gồm giảm thông khí phút (thể tích khí lưu thông và nhịp thở) hoặc tăng thời gian thở ra (bằng cách tăng lưu lượng hít vào ở chế độ VCV hoặc giảm tỷ lệ I-time hoặc I:E ở chế độ kiểm soát áp lực). Việc tăng PEEP áp dụng lên 70%–80% tổng PEEP đã được đề xuất đối với tắc nghẽn dòng thở ra nội tại như COPD [19, 26]. Việc ngắt kết nối với thông khí cơ học để cho phép thở ra đủ lượng không khí bị mắc kẹt đã được mô tả, mặc dù khả năng mất huy động của phổi là đáng lo ngại, đặc biệt là trong điều kiện độ đàn hồi tăng lên như ARDS. Việc điều động này chỉ nên được thực hiện trong những tình tiết giảm nhẹ [27].
3.4 Cài đặt thời gian hít vào
Như đã mô tả ở trên, chế độ PCV sử dụng lưu lượng hít vào giảm, nếu thời gian hít vào không đủ ngắn thì VT sẽ thấp hơn, điều này có thể gây ra việc huy động không đủ và dẫn đến tình trạng thiếu oxy. Nếu nó cao hơn mức tối ưu thì sẽ không tăng thêm thể tích, điều này có thể gây ra sự không đồng bộ giữa bệnh nhân và máy thở [1]. Đôi khi chiến lược này là cần thiết, chẳng hạn như trong trường hợp thiếu oxy nghiêm trọng trong ARDS để tăng Paw như trong trường hợp thông khí tỷ lệ nghịch hoặc thông khí giải phóng áp lực đường thở (APRV) [1] (Hình 8).
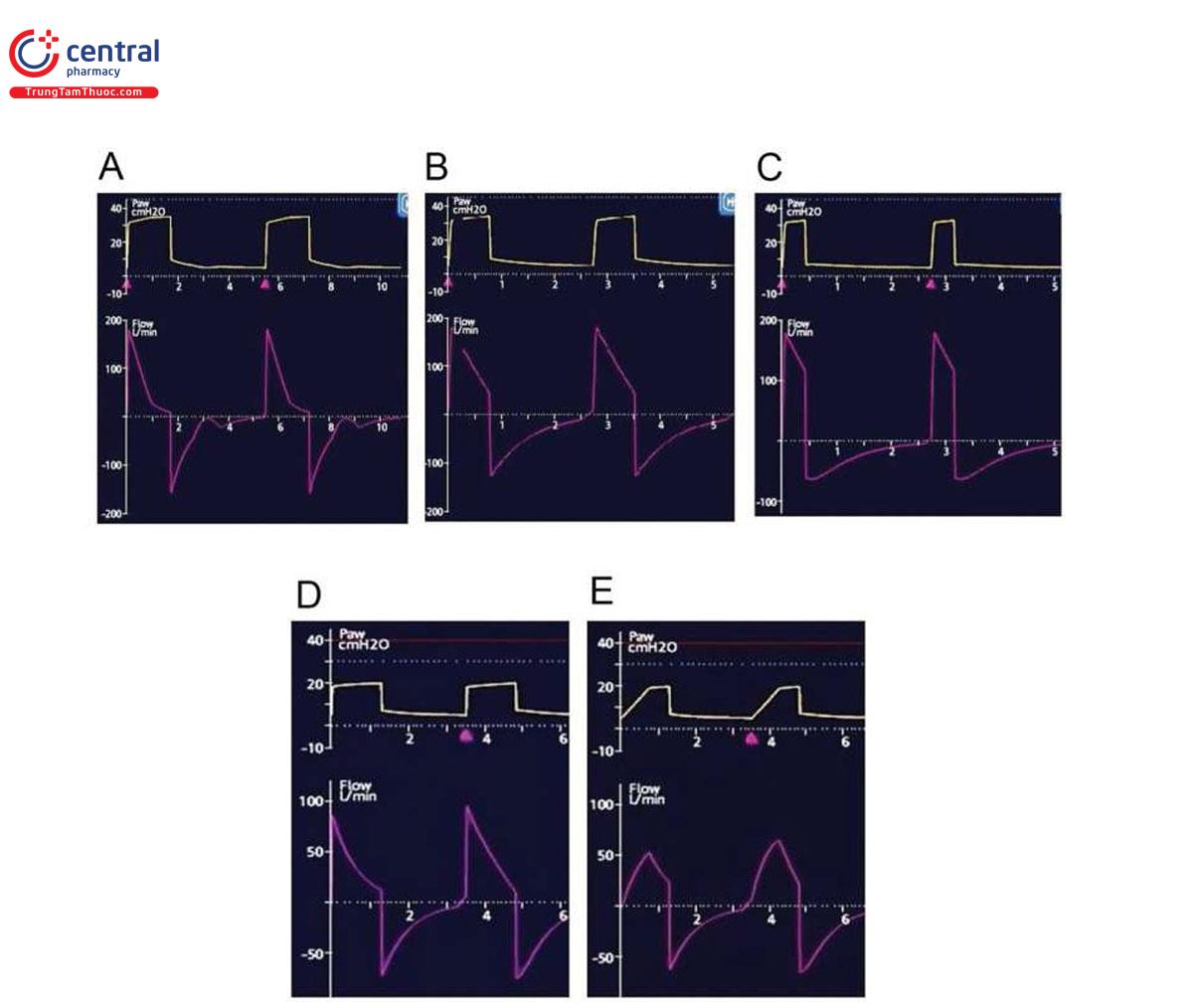
Lý tưởng nhất là máy thở nên chuyển sang thở ra vào cuối thời gian thần kinh hít vào. Nếu nhịp thở ngừng trước nhu cầu hít vào thần kinh, bệnh nhân có thể kích hoạt kép máy thở.
3.5 Tự động điều chỉnh cài đặt máy thở ở các chế độ mới hơn
Thông khí hỗ trợ thích ứng là một trong những chế độ thông khí cơ học mới hơn và hấp dẫn hơn sử dụng chế độ thông khí được kiểm soát vòng kín. Nó sử dụng dạng sóng lưu lượng giảm tốc và dựa trên sơ đồ nhắm mục tiêu tối ưu hoặc thông minh. Máy thở tự động điều chỉnh đầu ra của nó (thể tích khí lưu thông, nhịp thở, lưu lượng-thời gian và thời gian hít vào) dựa trên việc tính toán hằng số thời gian của lưu lượng thở ra.
Máy thở phân tích đường cong lưu lượng-thể tích và điều chỉnh mối quan hệ I:E và tốc độ mục tiêu để giữ thể tích mục tiêu trong giới hạn an toàn và ngăn ngừa PEEP tự động, chấn thương thể tích và chấn thương khí áp [21, 22]. Máy thở hỗ trợ theo tỷ lệ là một chế độ máy thở khác tính toán nỗ lực hít vào của bệnh nhân và cung cấp hỗ trợ thay đổi (lưu lượng hít vào và thể tích khí lưu thông) tùy thuộc vào cài đặt khuếch đại nỗ lực của bệnh nhân (hỗ trợ phần trăm) để dỡ tải các cơ hô hấp [23].
3.6 Tính toán cơ học hô hấp
Tính toán truyền thống về cơ học hô hấp được mô tả bằng cách sử dụng cả lưu lượng hít vào và thở ra để tạm dừng các thao tác ở chế độ kiểm soát thể tích bằng dạng sóng vuông như bên dưới. Áp lực bình nguyên có thể được đo bằng thao tác giữ nhịp hít vào hoặc thêm một lần tạm dừng hít vào trên mỗi nhịp thở (Bảng 1, Phương trình 1 và 2).
| Số phương trình | Phương trình |
| 1 | Total respiratory system compliance (CRS mL/cmH2O) = VT (exhaled)/[Plateau pressure – Total PEEP (applied + auto-PEEP)] |
| 2 | Total airway resistance (Raw cmH2O/L/s) = (PIP – Plateau pressure)/Flow in cmH2O/L/s [25] |
| 3 | Ptotal = Pvent + Pmus = VT/CRS + Raw x V� + PEEP total |
Lưu ý: Ptotal, tổng áp lực cần thiết để di chuyển thể tích khí lưu thông tính bằng cmH2O; Pvent, áp lực đường thở tính bằng cmH2O; Pmus, áp lực cơ của bệnh nhân, tính bằng cmH2O; VT, thể tích khí lưu thông tính bằng mL; CRS, độ giãn nở của hệ hô hấp tính bằng mL/cmH2O; Sức cản đường thở tính bằng cm H2O/L/s; V , lưu lượng tính bằng L/s; PEEPi, PEEP nội tại tính bằng cmH2O.
Một cách khác để tính toán tự động từng nhịp thở của cơ học hô hấp động (độ giãn nở, sức cản và PEEP tự động) mà không cần bất kỳ thao tác tạm dừng nào được gọi là phương pháp khớp bình phương nhỏ nhất (least square fitting method), sử dụng phân tích hồi quy của đường cong áp lực đường thở, lưu lượng và thể tích và áp dụng nó vào phương trình chuyển động (bên dưới). Những phép đo đó có sẵn ở nhiều máy thở thế hệ mới [24]; tuy nhiên, những tính toán đó có thể không chính xác ở bệnh nhân thở chủ động so với bệnh nhân thụ động không gắng sức do giá trị không xác định của Pmus (Bảng 1, Phương trình 3).
3.7 Phát hiện auto - PEEP/căng phổi quá mức
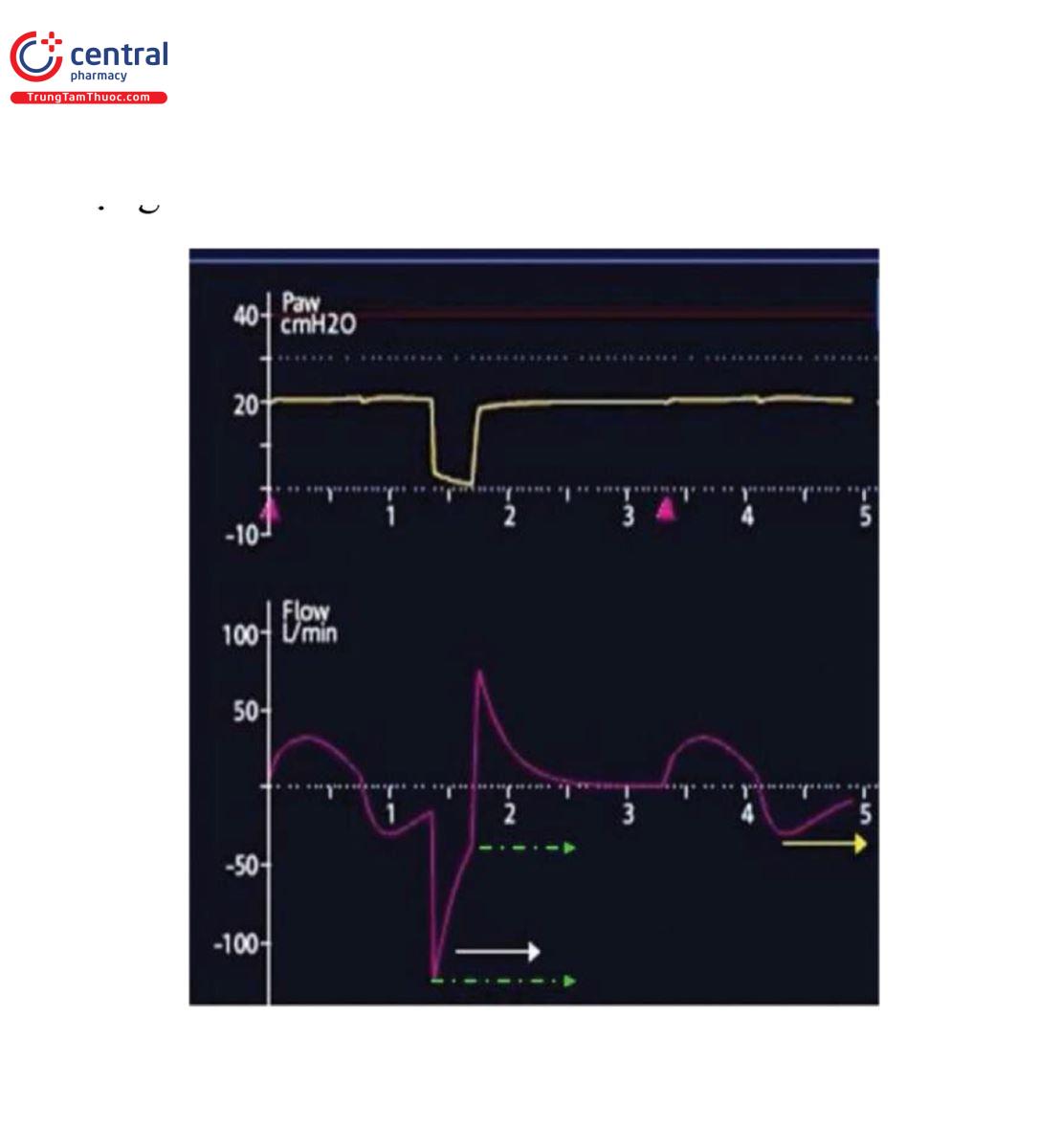
Siêu bơm phồng (hyperinflation) và auto-PEEP có thể có những tác động có hại trong quá trình thở máy, bao gồm các tác động bất lợi về huyết động, kích hoạt bị bỏ lỡ, tăng WOB, không đồng bộ và cai máy bị trì hoãn. Điều này thường xảy ra hơn ở các bệnh tắc nghẽn đường hô hấp như hen suyễn hoặc COPD; tuy nhiên, nó có thể xảy ra trong các tình trạng khác, chẳng hạn như ARDS, nút nhầy (mucus plugs) và siêu bơm phồng động mà không bị tắc nghẽn lưu lượng khí (thời gian thở ra không đủ) [1, 26]. VT cao hơn, RR và thời gian thở ra ngắn hơn góp phần gây ra hiện tượng này. Việc phát hiện sớm và khắc phục hiện tượng như vậy là hết sức quan trọng. Những điều này có thể được phát hiện trong đường cong lưu lượng-thời gian thở ra khi nó không đạt đến đường cơ sở trước nhịp thở tiếp theo hoặc trong đường cong lưu lượng-thể tích (Hình 7) khi lưu lượng thở ra không đạt đến mức cơ bản.
3.8 Cài đặt thời gian thở ra
Như đã giải thích ở trên, thời gian thở ra không đủ có thể dẫn đến PEEP tự động và việc thiết lập thời gian thở ra thích hợp là điều cần thiết. Trong APRV, lưu lượng thở ra rất quan trọng trong việc thiết lập thời gian giải phóng còn được gọi là thời gian thấp hoặc T-Low. Nó thường được đặt ở mức rất thấp tính bằng mili giây để cố ý tạo PEEP tự động, một số nghiên cứu đề xuất đặt T-Thấp khi lưu lượng thở ra giảm xuống 50%–75% PEF [28] (Hình 8).
3.9 Độ dốc
Sau khi máy thở được kích hoạt ở chế độ PCV, Paw sẽ tăng theo hàm số mũ đến áp lực đẩy hoặc mức hỗ trợ áp lực và sau đó duy trì ở mức này cho đến khi kết thúc giai đoạn hít vào (chu kỳ). “Rise time” là độ dốc cho đến khi lưu lượng hít vào đạt mức tối đa và cần được điều chỉnh để tạo sự thoải mái cho bệnh nhân (Hình 6). Độ dốc nhanh và chậm tương ứng với lưu lượng cao và chậm khi bắt đầu hít vào và điều này phải được điều chỉnh dựa trên cơ quan điều hòa hô hấp của bệnh nhân [19]. Đối với bệnh nhân mắc COPD và bệnh phổi hạn chế, độ dốc nhanh hơn mang lại WOB thấp nhất. Trong một nghiên cứu nhỏ với 15 bệnh nhân, độ dốc nhanh có hiệu quả tương đương với việc tăng mức hỗ trợ áp lực [29].
3.10 Vòng lặp lưu lượng - thể tích
Vòng lặp lưu lượng-thể tích đã được sử dụng trong các xét nghiệm chức năng phổi ngoại trú như một thước đo khách quan về sức cản đường thở. Nó phân biệt sức cản động hay cố định và vị trí của nó là trong hay ngoài lồng ngực. Với khả năng tính toán tiên tiến của máy thở cơ học, chúng có thể hiển thị vòng lặp lưu lượng-thể tích theo từng nhịp thở. Chúng cung cấp một số thông tin hữu ích, ví dụ như PEEP tự động có thể được xác định khi lưu lượng không trở về 0 trước nhịp thở tiếp theo như mô tả ở trên. Ngoài ra, đường cong lưu lượng thở ra biểu thị ảnh hưởng của sức cản đường thở. Các bác sĩ lâm sàng có thể sử dụng đường cong lưu lượng-thể tích làm công cụ để đánh giá đáp ứng với thuốc giãn phế quản (ví dụ: tăng lưu lượng đỉnh thở ra, giảm nhanh hơn đường cong thở ra và độ phục hồi của PEEP tự động) hoặc để đánh giá nhu cầu điều trị này ở những bệnh nhân mắc bệnh tắc nghẽn đường thở (Hình 7).
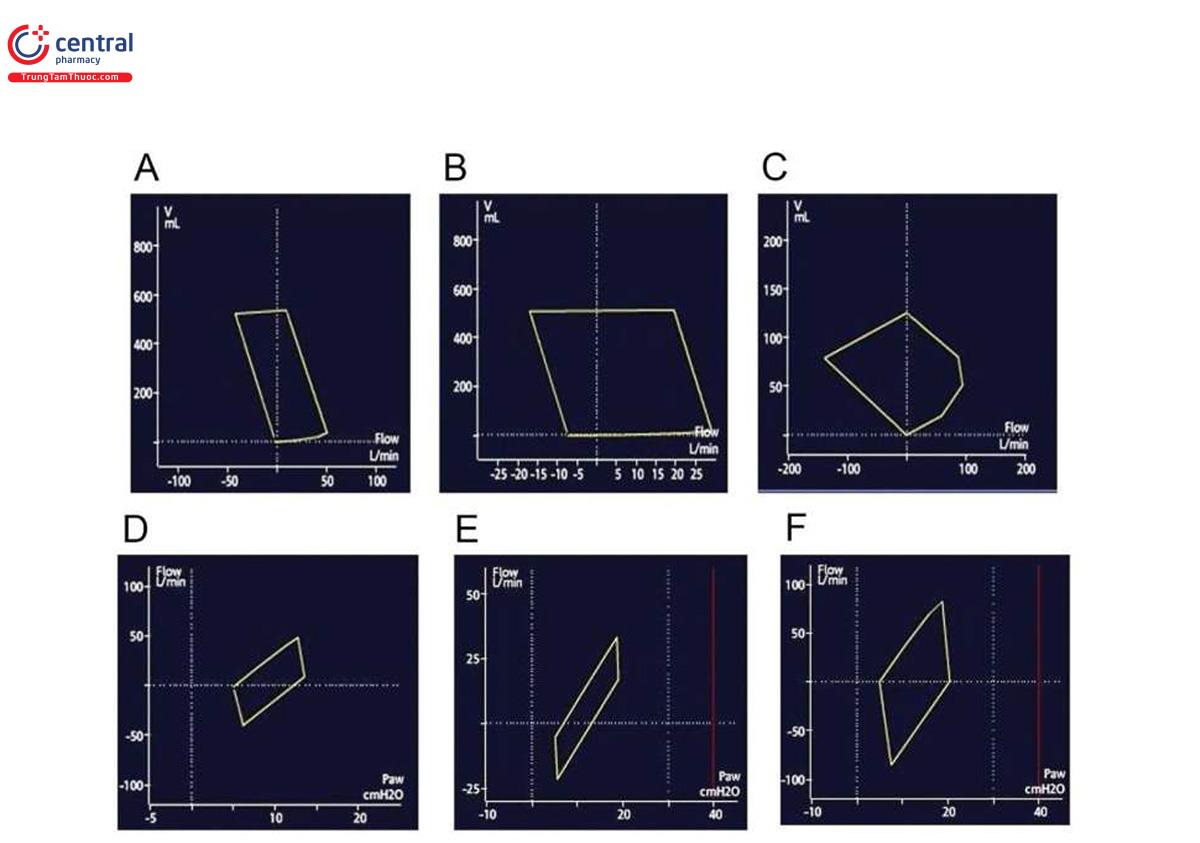
Ngoài ra, các tạo tác “răng cưa” trên đường cong lưu lượng-thể tích cũng như lưu lượng-thời gian báo hiệu sự cần thiết phải hút đường thở khi có sự hiện diện của chất nhầy hoặc nước ngưng tụ trong bộ dây máy thở hoặc trong đường thở lớn.
3.11 Vòng lặp lưu lượng - áp lực
Một số máy thở cung cấp vòng lặp lưu lượng và áp lực. Mặc dù tầm quan trọng của đường cong này không được đề cập trong tài liệu về thở máy, nhưng nó đã được mô tả trong tài liệu vật lý và kỹ thuật. Để khí đi từ máy thở đến bệnh nhân trong thì hít vào, phải có chênh lệch áp lực giữa máy thở và phế nang còn được gọi là áp lực đẩy.
Mối quan hệ giữa áp lực và lưu lượng được mô tả bằng định luật Poiseuille, nó mô tả sự chênh lệch áp lực giữa hai đầu ống tỷ lệ thuận với chiều dài, độ nhớt động và tốc độ lưu lượng thể tích trong khi tỷ lệ nghịch với bán kính của ống [30].
ΔP = 8µLQ/πR4 =8πµLQ/A2
trong đó ΔP là chênh lệch áp lực giữa hai đầu, L là chiều dài của ống, µ là độ nhớt động lực, Q là lưu lượng thể tích, R là bán kính ống và A là tiết diện của ống.
Như đã mô tả ở trên, sức cản đường thở là giá trị của áp lực đường thở giảm từ áp lực đỉnh đến áp lực bình nguyên so với tốc độ lưu lượng, do đó kết luận rằng vòng lưu lượng-áp lực về cơ bản mô tả sức cản đường thở trong thì hít vào và thở ra (Hình 7).
3.12 Không đồng bộ
Sự không đồng bộ giữa bệnh nhân và máy thở thường xuyên gặp phải trong quá trình thở máy [31]. Có nhiều loại và phân loại không đồng bộ. Thật không may, hầu hết không đồng bộ đều không được chú ý, nhưng sự tồn tại của chúng có liên quan đến việc thở máy kéo dài, khó cai máy, giảm sự thoải mái của bệnh nhân, tăng nguy cơ tổn thương cơ hoành và có khả năng tăng tỷ lệ mắc bệnh và tử vong [32].
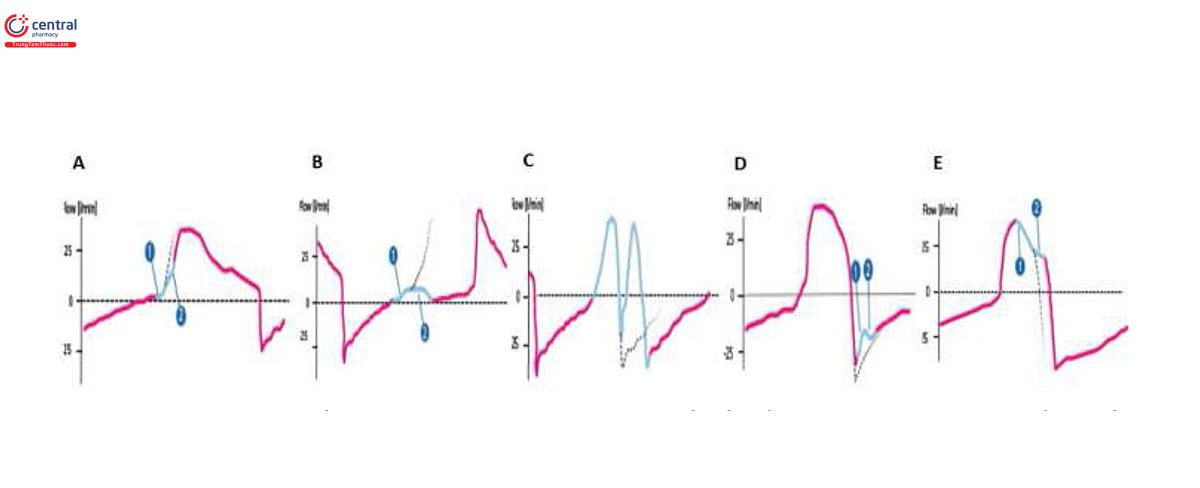
Việc xem xét tất cả các điểm không đồng bộ nằm ngoài phạm vi của bài viết này, chúng ta sẽ xem xét một số điểm không đồng bộ có thể được phát hiện bằng cách quan sát đường cong lưu lượng-thời gian. Hình 9 tóm tắt những loại không đồng bộ đó.
Sự không đồng bộ kích hoạt (trigger asynchronies) thường xảy ra khi bắt đầu nhịp thở. Nỗ lực của bệnh nhân có thể được phát hiện dưới dạng độ lệch dương trên đường cong lưu lượng ngay cả khi vẫn âm [33] (Chỉ số trên 1 và 2 tương ứng với các số được sử dụng trong Hình 9.).
A. Kích hoạt bị trì hoãn (delayed triggering) xảy ra khi thời gian từ khi bệnh nhân nỗ lực đến khi việc cung cấp nhịp thở bị kéo dài. Nó được đặc trưng bởi thời gian kéo dài từ độ lệch dương trong lưu lượng 1 đến nhịp thở do máy thở cung cấp 2. Nó thường được gây ra bởi cài đặt độ nhạy kích hoạt cao không thích hợp, sự hiện diện của PEEP tự động, nỗ lực yếu hoặc trung khu điều hòa hô hấp thấp.
B. Kích hoạt bị bỏ lỡ (missed triggering) xảy ra khi nỗ lực hít vào của bệnh nhân không kích hoạt nhịp thở từ máy thở. Nó được đặc trưng bởi độ lệch dương trong lưu lượng 1 và không theo sau là nhịp thở 2. Các nguyên nhân tương tự như trường hợp kích hoạt chậm cùng với cài đặt hỗ trợ áp lực cao, thể tích khí lưu thông cao cũng như nhịp thở và thời gian hít vào được cài đặt cao.
C. Kích hoạt kép (double triggering) xảy ra khi máy thở chuyển sang thở ra trong khi hoạt động thở liên tục của bệnh nhân có thể kích hoạt lại máy thở. Nó được đặc trưng bởi hai nhịp thở được hỗ trợ mà không có thời gian thở ra giữa chúng hoặc có khoảng thời gian thở ra nhỏ hơn một nửa thời gian hít vào trung bình (hai đỉnh hít vào). Điều này có thể được gây ra bởi chu kỳ nhịp thở sớm, (ví dụ: độ nhạy kích hoạt thở ra (expiratory trigger sensitivity - ETS) cao trong các chế độ hỗ trợ áp lực, mức hỗ trợ áp lực cao, hằng số thời gian rất ngắn hoặc trung khu điều khiển hô hấp rất cao) [1]. Sự không đồng bộ theo chu kỳ xảy ra khi có sự không khớp giữa thời gian hít vào và thở ra của bệnh nhân và máy thở.
D. Chu kỳ sớm (early cycling) xảy ra khi máy thở chuyển chu kỳ từ hít vào đến thở ra bất chấp nỗ lực liên tục của bệnh nhân. Nó được đặc trưng bằng cách quan sát lưu lượng thở ra cao nhất (PEF) thấp, trông gấp đôi và “gập ghềnh” và có thể gây ra kích hoạt gấp đôi. Nó thường được gây ra bởi ETS cao không thích hợp, mức áp lực thấp ở chế độ PSV hoặc thời gian hít vào ngắn ở chế độ chu kỳ thời gian hoặc trung khu hít vào của bệnh nhân cao.
E. Chu kỳ bị trì hoãn (delayed cycling) xảy ra khi thời gian lưu lượng hít vào dài hơn nỗ lực cơ hít vào của bệnh nhân. Nó được đặc trưng bằng cách quan sát thấy sự giảm mạnh của lưu lượng hít vào, sau đó là sự giảm ít dốc hơn trước khi chuyển sang thở ra. Các nguyên nhân trái ngược với việc chu kỳ sớm bao gồm ETS thấp, thời gian hít vào cao, thể tích khí lưu thông cao, giá trị hỗ trợ áp lực cao và tốc độ lưu lượng thấp [1].
3.13 Nghiên cứu tương lai
Hiệu quả của những nỗ lực của bệnh nhân trong quá trình giải phóng máy thở cơ học hoặc thử nghiệm thở tự nhiên đã được nghiên cứu. Nhiều thông số và chỉ số đã được phát triển nhằm cố gắng dự đoán sự thành công hay thất bại của thử nghiệm cai máy [34]. Thật không may, hầu hết các thông số và chỉ số này đều thiếu giá trị tiên đoán tốt. Trong công việc mô phỏng của chúng tôi, thử nghiệm các cách đo Pmus không xâm lấn, chúng tôi nhận thấy tác động của Pmus lên đường cong lưu lượng-thời gian hít vào với độ lõm ngày càng tăng và lưu lượng trung bình với Pmus cao hơn. Chúng tôi hiện đang tiến hành một nghiên cứu để kiểm tra mối quan hệ này giữa áp lực cơ và lưu lượng hít vào trung bình để đánh giá xem liệu nó có thể được sử dụng làm chỉ số thành công hay thất bại của thử nghiệm cai máy hay không. Khái niệm này cần được chứng minh và nghiên cứu sâu hơn trước khi đưa ra bất kỳ ứng dụng hoặc khuyến nghị lâm sàng nào.
3.14 Tính toán sức cản
Như đã mô tả ở trên, về mặt khái niệm, tác động của sức cản đường thở có thể được tính toán linh hoạt từ đường cong lưu lượng-áp lực trong thì hít vào và thở ra mà không cần bất kỳ thao tác tạm dừng nào. Tương tự, khái niệm này cần được chứng minh và nghiên cứu sâu hơn trước khi áp dụng lâm sàng.
4 Kết luận
Hình dạng và kiểu dạng sóng lưu lượng rất có lợi cho việc xử trí bệnh nhân đang được hỗ trợ thở máy. Sự chú ý đến những dạng sóng đó có thể cải thiện kết quả của bệnh nhân. Các bác sĩ lâm sàng nên làm quen với thông tin này và cách hành động theo chúng. Trình mô phỏng máy thở trực tuyến có sẵn và là nguồn tốt để thực hành [33].

