Đau ngực - dấu hiệu đầu tiên của các bệnh lý gây tử vong hàng đầu
Lược dịch
Bác sỹ Thanh Sơn
1 Kiến thức nền tảng
Khoảng 7.5 triệu bệnh nhân tới phòng cấp cứu (ED) mỗi năm than phiền về đau ngực, chiếm 5% tổng số bệnh nhân tới EDs tại Hoa Kỳ. đau ngực là triệu chứng gây ra bởi các bệnh nguy hiểm tới tính mạng cũng như không nguy hiểm và có nhiều chẩn đoán phân biệt. Nó gây biến chứng thường không có tương quan giữa mức độ triệu chứng và dấu hiệu với mức độ nghiêm trọng của bệnh lý.
1.1 Dịch tễ
Dịch tễ của các chẩn đoán quan trọng gây đau ngực biến đổi đa dạng. Hội chứng vành cấp (ACS), bóc tách động mạch chủ, thuyên tắc phổi (PE), tràn khí màng phổi, viêm màng ngoài tim có chèn ép tim. Và đứt thực quản là các nguyên nhân có thể gây tử vong của đau ngực. Chúng sẽ được bàn luận ở các phần tiếp theo trong bài viết này. Đau ngực không điển hình hoặc có nguyên nhân không rõ ràng là biểu hiện thường gặp tại phòng ED-đông hay thưa dân, trong trường học hay cộng đồng, thành thị, ngoại ô hay nông thôn.
1.2 Bệnh học
Các sợi hướng tâm từ tim, phổi, mạch máu lớn và thực quản đều đi tới cùng hạch giao cảm ngực lưng (Thoracic dorsal ganglia). Thông qua những sợi thần kinh tạng, mỗi cơ quan tạo ra cùng mức độ và vị trí cơn đau không rõ ràng. Mức độ đau ngực tạng biến đổi đa dạng và được mô tả là “nóng rát”, “đau tức”, “dao đâm” hoặc “chèn ép”. Bởi đoạn lưng trùng với ba đoạn ở trên và dưới một mức, bệnh có nguồn gốc từ lồng ngực có thể gây ra đau ở bất kỳ đâu từ hàm tới thượng vị. Tính lan của cơn đau được gây ra bởi sự dẫn truyền synap của sợi hướng tâm bản thể trong cùng hạch rễ lưng tại màng phổi tạng. Sự kích thích này có thể khiến hệ thần kinh trung ương của bệnh nhân nhầm lẫn trong việc xác định nguồn gốc cơn đau từ tay, vai hoặc cổ.
Tiếp cận chẩn đoán
1.3 Cân nhắc các chẩn đoán phân biệt
Bởi tính không rõ ràng tự nhiên của cơn đau tạng, các chẩn đoán phân biệt của cơn đau ngực là nhiều và bao gồm nhiều chẩn đoán tối quan trọng trong nội khoa và nhiều tình trạng không cấp cứu khác (Bảng 22.1).
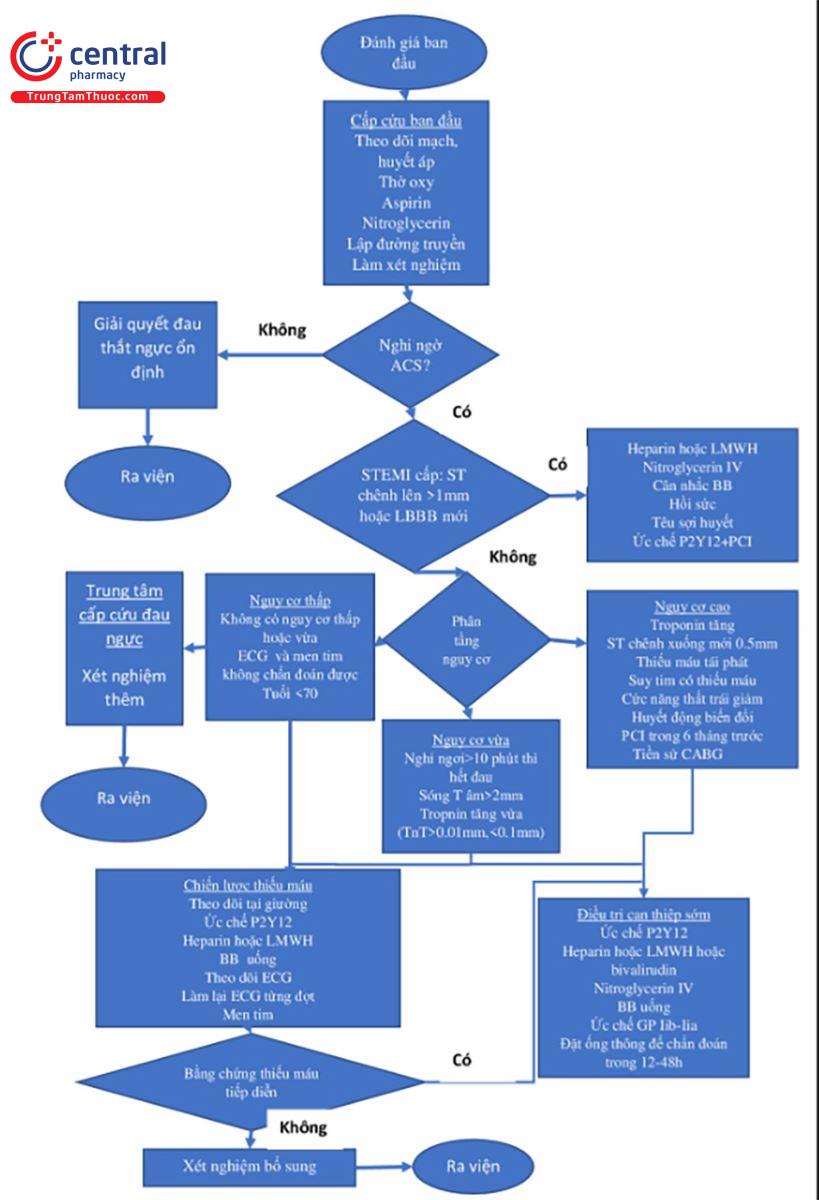
Tất cả bệnh nhân, trừ những người có các nguyên nhân lành tính gây đau ngực trước đó, được làm siêu âm tim sớm nhất có thể sau khi báo cáo cơn đau. ECG trong trường hợp nhồi máu cơ tim cấp nên được đọc sớm bởi bác sĩ cấp cứu sau khi được làm xong. Bệnh nhân có các dấu hiệu dương tính trên ECG và có nguy cơ cao được đưa trực tiếp tới khu điều trị và theo dõi.
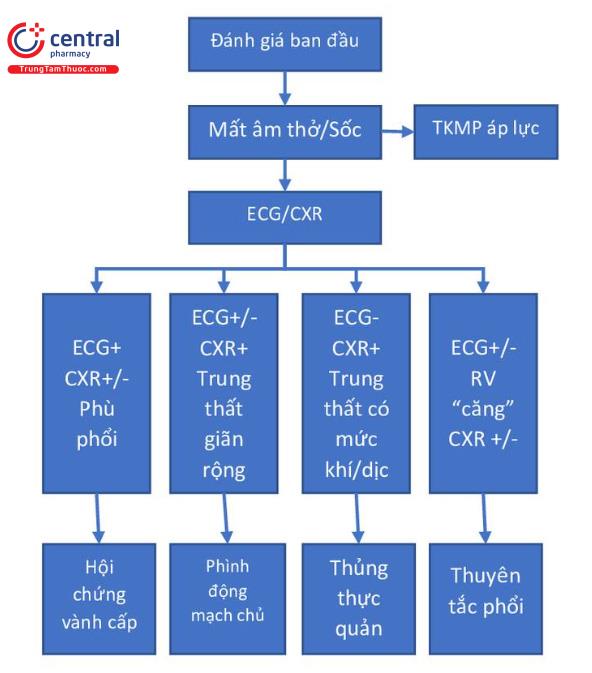
Trong đánh giá lâm sàng bệnh nhân, câu hỏi ban đầu là “Lúc này tôi nên can thiệp cái gì?” và “Các nguyên nhân có thể gây nguy hiểm tính mạng trên bệnh nhân này là gì?” Câu trả lời thường có sau vài phút khi đánh giá các biểu hiện, ECG và dấu hiệu sinh tồn của bệnh nhân. Nếu bệnh nhân có đau ngực một bên, rối lọan hô hấp, sốc, và giảm hoặc mất tiếng thở moọt bên, cần can thiệp cấp cứu bằng chọc kim hoặc đặt ống ngực. Ngoài ra, bệnh nhân có biến đổi sinh hiệu nhiều cẩn ổn định trước, trong khi đi tìm các nguyên nhân gây ra. Bệnh nhân rối loạn hô hấp cần tích cực can thiệp và đưa bác sĩ cấp cứu tới việc cân nhắc một nguyên nhân nghiêm trọng hơn gây đau ngực. (Hình 22.1) Điều chỉnh sự biến đổi sinh hiệu có triệu chứng. Nếu sinh hiệu ổn định, tiến hành tập trung khai thác bệnh sử và thăm khám. Nhiều bệnh nhân cũng cần chụp xquang ngực để đánh giá. Nếu nghi ngờ thiếu máu cơ tim, thì Aspirin và Nitroglycerin có thể phù hợp. Bệnh nhân đau, có dấu hiệu gợi ý bóc tách động mạch và tăng huyết áp đáng kể thì phù hợp để giảm huyết áp ngay lập tức. Bệnh nhân có ECG điện thế thấp, ST chênh xuống lan tỏa, tăng áp lực tĩnh mạch cảnh khi khám, và các dấu hiệu của sốc nên được siêu âm tim tại giường để đánh giá chèn ép màng ngoài tim.
1.4 Các dấu hiệu đi kèm
Tính đa dạng và phức tạp vốn có của đau ngực thách thức việc sử dụng một lược đồ đơn giản. Một cách tiếp cận có hệ thống với một bệnh nhân đau ngực là điều tiên quyết, để chắc chắn tất cả nguyên nhân đều được đánh giá đúng. Bệnh sử và thăm khám lâm sàng là chìa khóa để chẩn đoán. Thông tin phù hợp để chẩn đoán phân biệt được lấy từ việc khai thác bệnh sử, thăm khám lâm sàng và ECG ở 80-90% số bệnh nhân.
1.5 Bệnh sử
Bệnh nhân được hỏi để mô tả đặc điểm của cơn đau. Những sự mô tả như “chèn ép”, “tức” hay “đè nén” đưa bác sĩ cấp cứu tới nghi ngờ hội chứng thiếu máu cơ tim, dù thiếu máu cơ tim cũng có thể biểu hiện bởi cơn tức ngực không đặc hiệu, như “chướng” hay “khó tiêu”. Cơn đau “rách” có thể lan từ đằng trước ra sau lưng hoặc từ lưng ra phía trước điển hình cho bóc tách động mạch chủ. “Đau thấu” hoặc “như dao đâm” thường thấy trong các chẩn đoán về hô hấp và cơ xương khớp. Bệnh nhân báo cáo cơn đau dạng “nóng rát” hoặc “khó tiêu” ban đầu có thể nghĩ tới tình trạng về tiêu hóa, nhưng do đặc tính tạng của cơn đau ngực mà tất cả bệnh nhân do mọi nguyên nhân nên báo cáo bất kỳ triệu chứng nào trước đó. Chú ý, người mô tả có thể thuộc nhiều nhóm chủng tộc khác nhau; ví dụ đau “thấu” có thể nghĩa là “nặng”.
Các bệnh sử đi kèm về hoạt động của bệnh nhân khi khởi phát cơn đau có thể có ích. Cơn đau xảy ra khi gắng sức gợi ý hội chứng thiếu máu mạch vành, trong khi cơn đau khởi phát khi nghỉ ngơi gợi ý MI cấp. Cơn đau khởi phát đột ngột thường gặp trong bóc tách động mạch chủ, PE, hoặc tràn khí màng phổi. Cơn đau sau ăn thường chỉ điểm cho nguyên nhân đường tiêu hóa
| Bảng 22.1 Các chẩn đoán phân biệt cho đau ngực | |||
| Hệ cơ quan | Các chẩn đoán tố | Các chẩn đoán cấp | Các chẩn đoán không cấp cứu cấp |
| Tim mạch | Nhồi máu cơ tim cấp | Đau thắt ngực không ổn định | Bệnh van tim |
| Thiếu máu vành cấp | Co thắt mạch vành | Hẹp van động mạch chủ | |
| Bóc tách động mạch | Đau thắt ngực Prinzmetal | Sa van hai lá | |
| Chèn ép tim | Viêm cơ tim hoặc viêm ngoài màng tim do cocaine | Bệnh cơ tim phì đại | |
| Hô hấp | Thuyên tắc phổi | Tràn khí màng phổi | Viêm phổi |
| Tràn khí màng phổi áp lực | Viêm trung thất | Viêm màng phổi, u, khí trong trung thất | |
| Tiêu hóa | Đứt thực quản (HC Boerhaave) | Rách thực quản (Mallory-Weiss) | Co thắt thực quản |
| Viêm túi mật | Trào ngược thực quản | ||
| Viêm tụy | Loét dạ dày, đau quặn mật | ||
| Cơ xương khớp | Co cơ, gãy xương sườn, viêm khớp, u, viêm khớp ức sườn, đau thành ngực không điển hình | ||
| Thần kinh | Chèn ép tủy sống, chứng lối ra lồng ngực, nhiễm herpes, đau thần kinh sau zona | ||
| Khác | Tâm thần, tăng thông khí | ||
Mức độ đau thường được đánh giá theo thang điểm từ 1 tới 10. Sự thay đổi về mức độ được ghi lại ở thời điểm khởi phát, đỉnh, hiện tại và sau khi can thiệp.
Vị trí cơn đau cũng được ghi nhận. Cơn đau nằm ở một vùng nhỏ nhiều khả năng có nguồn gốc từ thần kinh bản thể hơn là thần kinh tạng. Cơn đau nằm ở ngoại vi lồng ngực nhiều khả năng là do hô hấp hơn là tim mạch. Đau ngực dưới hay thượng vị có thể có thể nguồn gốc từ hệ tim mạch hoặc tiêu hóa.
Bất kỳ sự mô tả nào về tính lan của cơn đau cũng nên được ghi lại. Cơn đau tại thành ngực lan ra sau lưng gợi ý nguyên nhân bóc tách động mạch chủ hoặc tiêu hóa, đặc biệt là viêm tụy cấp, viêm túi mật, hoặc loét dưới. Thiếu máu cơ tim thành sau dưới cũng có thể biểu hiện chủ yếu là đau lồng ngực lan ra sau lưng. Lan lên tay, cổ hoặc hàm nghĩ nhiều tới thiếu máu cơ tim. Cơn đau chủ yếu sau lưng, đặc biệt là đau tại vùng gian vai lan lên nền cổ, gợi ý bóc tách động mạch chủ.
Thời gian của cơn đau là một yếu tố bệnh sử quan trọng khác. Cơn đau kéo dài vài giây tới vài phút hiếm khi có nguồn gốc từ tim mạch. Cơn đau khi gắng sức và hết sau khi nghỉ ngơi vài phút có thể là biểu hiện của thiếu máu cơ tim. Cơn đau không nghiêm trọng và kéo dài trong thời gian vài ngày ít khả năng do một nguyên nhân nghiêm trọng hơn cơn đau nghiêm trọng hoặc cơn đau trong thời gian chớp nhoáng.
Các bác sĩ cấp cứu nên cân nhắc các yếu tố làm tăng nặng hoặc giảm nhẹ. Cơn đau nặng hơn khi gắng sức và cải thiện khi nghỉ ngơi nhiều khả năng liên quan tới thiếu máu mạch vành. Cơn đau liên quan tới bữa ăn gợi ý nhiều cho nguyên nhân tiêu hóa. Cơn đau nặng hơn khi hít vào thấy nhiều hơn trong các nguyên nhân hô hấp, mạch phổi, màng ngoài tim, và cơ xương khớp.
Các triệu chứng có liên quan khác có thể gợi ý tính tăng vốn có của cơn đau. Vã mồ hôi thường không liên quan tới cơn đau bản thể trừ khi đau dữ đội, như gãy xương sườn, nên sự biểu hiện của vã mồ hôi nên được coi là dấu hiệu để tìm kiếm một nguyên nhân nghiêm trọng hoặc do tạng và điểm bắt đầu nên là từ thành ngực. Ho máu, một dấu hiệu PE điển hình, hiếm khi thấy. Bán ngất hoặc ngất gợi ý tới nguyên nhân tim mạch nhiều hơn so với PE. Khó thở được thấy trong các bệnh tim mạch và phổi. Buồn nôn và nôn có thể được thấy ở những người mắc vấn đề về hệ tim mạch và tiêu hóa.
| Bảng 22.2 Các triệu chứng đáng kể của đau ngực | ||
| Triệu chứng | Dấu hiệu | Chẩn đoán |
| Đau | Dữ dội, tức, dưới xương ức, khi gắng sức, lan lên hàm, cổ, vai, cánh tay | MI cấp, thiếu máu mạch vành, đau thắt ngực không ổn định, co thắt mạch vành |
| Rách, dữ dội, lan lên hoặc đau sau lưng, đau nhất khi bắt đầu, có thể lan lên lưng trên hoặc cổ | Bóc tách động mạch chủ | |
| Đau kiểu màng phổi | Đứt thực quản, tràn khí màng phổi, viêm túi mật, viêm màng ngoài tim, viêm cơ tim | |
| Chướng bụng hoặc nóng rát | MI cấp, thiếu máu mạch vành, đứt thực quản, đau thát ngực ổn định, co thắt mạch vành, rách thực quản, viêm túi mật | |
| Có liên quan tới ngất hoặc bán ngất | Bóc tách động mạch chủ, PE, MI cấp, viêm màng ngoài tim, viêm cơ tim | |
| Liên quan tới khó thở | MI cấp, thiếu máu mạch vành, PE, tràn khí màng phổi áp lực, tràn khí màng phổi, đau thắt ngực không ổn định, viêm màng ngoài tim | |
| Liên quan tới ho máu | PE | |
| Liên quan tới nôn, buồn nôn | Đứt thực quản, MI cấp, thiếu máu mạch vành, đau thắt ngực không ổn định, co thắt mạch vành, rách thực quản, viêm túi mật | |
| Bảng 22.1 Các yếu tố nguy cơ liên quan tới các nguyên nhân gây tử vong của đau ngực | |
Hội chứng mạch vành: Tiền sử gia đình hoặc bản thân với bệnh mạch vành
Thuyên tắc phổi
| Bóc tách động mạch chủ: Tăng huyết áp
Viêm màng ngoài tim và viêm cơ tim
Tràn khí màng phổi
|
Bệnh sử về cơn đau và chẩn đoán của lần trước đó có thể tạo điều kiện cho quá trình chẩn đoán, nhưng bác sĩ cấp cứu không nên theo chẩn đoán trước đó để tránh sai sót mỏ neo và bị dẫn đi. Tiền sử trước đây về các xét nghiệm tim mạch, như test gắng sức, siêu âm tim, chụp mạch, có thể hữu ích trong việc xác định nếu các cơn mới đây gợi ý bệnh tim mạch. Tương tự, bệnh nhân mắc tràn khí màng phổi tự phát trước đó hoặc PE tăng nguy cơ tái phát.
Sự xuất hiện của các yếu tố nguy cơ với các một số bệnh có giá trị chính như một dấu ấn dịch tễ trong nhiều nghiên cứu lớn (Bảng 22.1). Tại ED, sự xuất hiện của các yếu tố nguy cơ ở một bệnh nhân độc lập chưa được chẩn đoán bệnh có tác động nhỏ hoặc không có tác động lên lên khả năng lâm sàng của một bệnh đặc hiệu nào.
1.6 Thăm khám lâm sàng
Các dấu hiệu đặc hiệu có thể tìm thấy do nhiều nguyên nhân (Bảng 22.3)
1.7 Siêu âm
Siêu âm có trọng điểm (POCUS) là một công cụ cấp cứu, quan trọng trong đánh giá đau ngực. Đây là một cách nhanh chóng, kinh tế không can thiệp để đánh giá bệnh nhân đau ngực mà chẩn đoán chưa rõ ràng. POCUS đã cải thiện độ nhạy so với xquang ngực trong nhiều chẩn đoán quan trọng và cải thiện độ nhạy với tất cả các nguyên nhân trừ viêm phổi. POCUS hữu ích trong đánh giá các tính trạng sau đây: tràn dịch màng ngoài tim/chèn ép tim, tràn khí màng phổi, tràn dịch màng phổi, phù phổi, hội chứng vành cấp, và PE. Nếu xác định được lớp vạt nội mạc thì hữu ích trong chẩn đoán bóc tách động mạch chủ.
1.8 Các xét nghiệm bổ sung
Hai xét nghiệm được thực hiện phổ biến nhất ở những bệnh nhân đau ngực là xquang lồng ngực và ECG 12 chuyển đạo (Bảng 22.4). ECG nên được tiến hành nhanh nhất có thể và lí tưởng nhất là 10 phút đối với tất cả bệnh nhân đau ngực hoặc có thể đau thắt ngực mà có thể bị thiếu máu cơ tim. Nó thường bao gồm tất cả bệnh nhân báo cáo cơn đau từ rốn tới hàm dưới, trừ khi nguyên nhân ngoài tim mạch dễ dàng được phát hiện. Làm nhanh ECG tạo điều kiện cho việc chẩn đoán MI cấp và xúc tiến cho khuyến cáo về thời gian điều trị cho PCI hoặc điều trị tiêu sợi huyết ở MI cấp. Bệnh nhân có tổn thương mới ở trên ECG (Bảng 22.5) hoặc có thay đổi thiếu máu mới trên ECG nên được điều trị phù hợp thiết lập ngay tại thời điểm này (Hình 22.2). Một ECG thấy hình ảnh “căng” tâm thất phải trong bệnh cảnh phù hợp, nên nghi ngờ trên lâm sàng với PE. ST chênh lên lan tỏa giúp xác định chẩn đoán viêm màng ngoài tim.
Xquang lồng ngực được tiến hành ở bệnh nhân có thể có các nguyên nhân nguy hiểm gây đau ngực. Tràn khí màng phổi, viêm phổi, tràn mủ, và tràn dịch màng phổi được chẩn đoán xác định tại thời điểm đó. Trung thất rộng hoặc hình ảnh cung động mạch chủ có khấc dấy lên nghi ngờ với bóc tách động mạch chủ cấp. Tràn dịch màng phổi, tràn khí dưới da, hoặc mức nước mức hơi trong trung thất có thể gặp trong đứt thực quản. Bóng tim to có thể chỉ ra viêm màng ngoài tim hoặc bệnh cơ tim. Tràn khí trung thất được thấy trong đứt thực quản và viêm trung thất.
| Bảng 22.3. Các dấu hiệu khi thăm khám | ||
| Dấu hiệu | Đặc điểm | Chẩn đoán |
| Biểu hiện bên ngoài | Suy hô hấp cấp | PE, tràn khí màng phổi áp lực, MI cấp, tràn khí màng phổi |
| Vã mồ hôi | MI cấp, bóc tách động mạch chủ, thiếu máu vành, PE, đứt thực quản, đau thắt ngực không ổn định, viêm túi mật, thủng ổ loét dạ dày | |
Dấu hiệu sinh tồn | Hạ huyết áp | Tràn khí màng phổi áp lực, PE, MI cấp, bóc tách động mạch chủ (muộn), thiếu máu mạch vành, đứt thực quản, viêm màng ngoài tim, viêm cơ tim |
| Mạch nhanh | MI cấp, PE, bóc tách động mạch chủ, thiếu máu mạch vành, tràn khí màng phổi áp lực, đứt thực quản, co thắt mạch vành, viêm màng ngoài tim, viêm cơ tim, viêm trung thất, viêm túi mật, rách thực quản (HC Mallory-Weiss) | |
| Mạch chậm | MI cấp, thiếu máu mạch vành, đau thắt ngực không ổn định | |
| Tăng huyết áp | MI cấp, thiếu máu mạch vành, bóc tách động mạch chủ (đầu) | |
| Sốt | PE, đứt thực quản, viêm màng ngoài tim, viêm cơ tim, viêm trung thất, viêm túi mật | |
| Hạ oxy máu | PE, tràn khí màng phổi áp lực, tràn khí màng phổi | |
| Thăm khám tim mạch | Khác biệt đáng kể giữa huyết áp hai tay | Bóc tách động mạch chủ |
| Huyết áp kẹt | Viêm màng ngoài tim (tràn dịch) | |
| Tiếng thổi mới | MI cấp, bóc tách động mạch chủ, thiếu máu mạch vành | |
| Tiếng T3, T4 | MI cấp, thiếu máu mạch vành | |
| Tiếng cọ màng ngoài tim | Viêm màng ngoài tim | |
| Tiếng thổi “lạo xạo” khi nghe (dấu hiệu Hamman) | Đứt thực quản, viêm trung thất | |
| JVD | MI cấp, thiếu máu mạch vành, tràn khí màng phổi áp lực, PE, viêm màng ngoài tim | |
| Thăm khám hệ hô hấp | Mất hoặc giảm tiếng thở một bên | Tràn khí màng phổi áp lực, tràn khí màng phổi |
| Tiếng cọ màng phổi | PE | |
| Tràn khí dưới da | Tràn khí màng phổi áp lực, đứt thực quản, tràn khí màng phổi, viêm trung thất | |
| Ran | MI cấp, thiếu máu mạch vành, đau thắt ngực không ổn định | |
| Thăm khám ổ bụng | Ấn đau thượng vị | Đứt thực quản, rách thực quản, viêm túi mật, viêm tụy |
| Ấn đau ¼ % trên trái | Viêm tụy cấp | |
| Ấn đau ¼ % trên phải | Viêm túi mật | |
| Thăm khám chi dưới | Phù chi một bên, ấm, đau, ấn đau hoặc phù đỏ | PE |
Thăm khám thần kinh | Các dấu hiệu khu trú | Bóc tách động mạch chủ |
| Đột quỵ | MI cấp | |
Thiếu máu mạch vành | Bóc tách động mạch chủ, co thắt mạch vành | |
Xét nghiệm D-dimer huyết tương có thể giúp phân biệt bệnh nhân mắc PE với các nguyên nhân tiêu hóa có khả năng khác. D-dimer thấp ở bệnh nhân không có các xét nghiệm tầm soát dương tính với PE giúp loại trừ hiệu quả chẩn đoán này. Bệnh nhân có nguy cơ thấp khi tầm soát mà đáp ứng một số tiêu chuẩn nhất định không cần làm thêm xét nghiệm chuyên sâu.
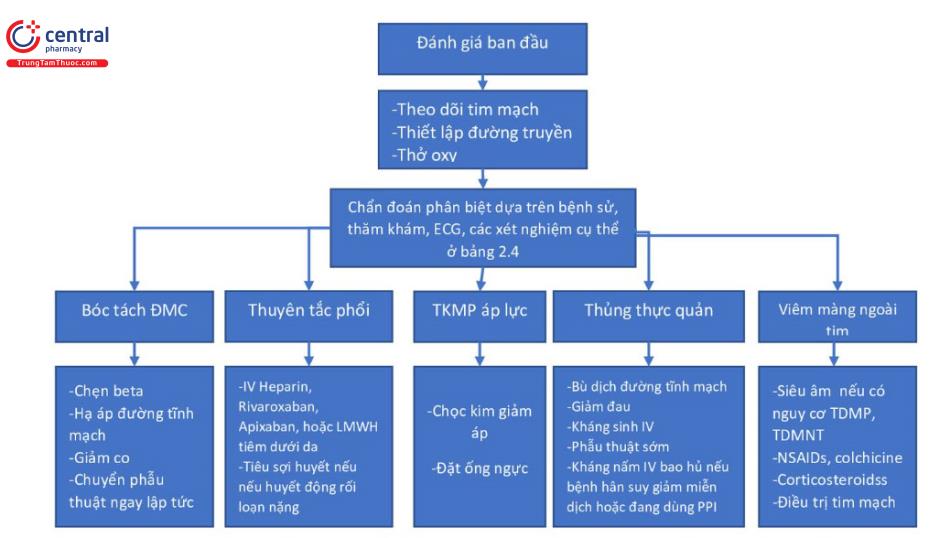
Bệnh nhân có nguy cơ cao khi làm xét nghiệm tầm soát với PE nên được làm chẩn đoán hình ảnh. Đối tượng nguy cơ cao cảnh báo rằng cần bắt đầu sử dụng chống đông (ví dụ, Heparin hoặc heparin trọng lượng phân tử thấp, DOAC (Rivaroxaban hoặc apixaban)) điều trị tại ED trước khi làm xét nghiệm chẩn đoán hình ảnh nếu không có chống chỉ định.
Bệnh nhân nghi ngờ bóc tách động mạch chủ có thể được đánh giá bằng chụp CT mạch, siêu âm tim qua thực quản, hoặc cộng hưởng từ. Lựa chọn phương thức chẩn đoán hình ảnh dựa vào tình trạng lâm sàng của bệnh nhân và tính sẵn có của xét nghiệm.
CT độ phân giải cao (>64 dãy) có thể được sử dụng để loại trừ tất cả các nguyên nhân nguy hiểm tới tính mạng của đau ngực. Trong đó ACS, PE, và bóc tách động mạch chủ (còn được gọi là loại trừ “triple”) là các nguyên nhân phổ biến nhất được thảo luận, tràn khí màng phổi, viêm trung thất, và tràn dịch màng ngoài tim cũng được chẩn đoán trên CT.
Các xét nghiệm cận lâm sàng hữu ích trong đánh giá ACS. Nồng độ troponin tăng trong bệnh cảnh phù hợp là tương đương với MI cấp và được đưa vào định nghĩa tổng thể cho MI. Troponin (I và T) tăng xác định bệnh nhân ACS có nguy cơ cao nhất với kết cục xấu. Độ nhạy của MI cấp trong 4h là khoảng 50%, tăng dần lên tới 100% trong vòng 12h. Creatine kinase (CK) và CK-MB chỉ được sử dụng nếu không xác định được nồng độ troponin.
2 Lược đồ chẩn đoán
Sau khi bệnh nhân ổn định và hoàn thành đánh giá, các dấu hiệu được so sánh với các đặc điểm điển hình và không điển hình trong 7 bệnh cảnh nghiêm trọng gây đau ngực. Quá trình so sánh này được tiếp tục trong khi bệnh nhân được đánh giá và theo dõi đáp ứng với điều trị. Bất kỳ dấu hiệu nào không phù hợp trong quá trình chẩn đoán ban đầu cần được đánh giá nhanh các dấu hiệu đi kèm và các chẩn đoán có khả năng.
| Bảng 22.5: Các dấu hiệu EGC về đau ngực do thiếu máu | |
| NMCT điển hình | ST chênh lên (>1mm) ở các chuyển đạo cạnh nhau, LBBB mới |
| Sóng Q >0.04s | |
| Nhồi máu dưới nội tâm mạc | Sóng T âm hoặc ST chênh xuống tại các chuyển đạo tương ứng |
| ĐTN không ổn định | Các thay đổi đa số bình thường hoặc không đặc hiệu, có thể T âm |
| Viêm màng ngoài tim | ST chênh lên lan tỏa, PR chênh xuống |
3 Điều trị theo kinh nghiệm
Điều trị ACS được bàn luận ở chương 64; hình 22.3 đưa ra các hướng tiếp cận trong điều trị các nguyên nhân nghiêm trọng không do tim mạch. Bệnh nhân với các chẩn đoán nghiêm trọng thường được nhập viện vào đơn vị hồi sức tích cực. Bệnh nhân với các chẩn đoán cấp cứu thường được nhập viện, hầu hết là vào đơn vị theo dõi. Bệnh nhân với các chẩn đoán không phải cấp cứu thường được điều trị như bệnh nhân ngoại trú. Nhập viện là cần thiết ở một số trường hợp nhất định, thường khi bệnh nhân có các bệnh đồng mắc.
Thông thường, không thiết lập được chẩn đoán xác định. Bất kỳ bệnh nhân nào với hầu hết các kiểu đau ngực có thể bị thiếu máu vành, PE, hoặc bóc tách động mạch chủ. Khi một dấu hiệu rõ ràng không phải cấp cứu để cho phép bác sĩ cấp cứu đưa ra một chẩn đoán thay thế phù hợp, hoặc nếu các triệu chứng rõ ràng không phù hợp với một nguyên nhân nghiêm trọng nào, như thiếu máu vành thì các phương án như tiếp tục theo dõi, cho nhập việ hoặc cho vào đơn vị theo dõi có thể là phù hợp nhất.
| Bảng 22.4. Các xét nghiệm bổ sung ở bệnh nhân đau ngực | ||
| Xét nghiệm | Dấu hiệu | Chẩn đoán |
| ECG | Tổn thương mới | MI cấp, bóc tách động mạch chủ |
| Thiếu máu mới | Thiếu máu vành, co thắt mạch vành | |
| RV “căng” | PE | |
| ST chênh lên lan tỏa/Điện thế so le | Viêm màng ngoài tim | |
| Xquang ngực | Tràn khí màng phổi có di lệch trung thất | Tràn khí màng phổi áp lực |
| Trung thất giãn rộng | Bóc tách động mạch chủ | |
| Tràn khí màng phổi | Đứt thực quản, tràn khí màng phổi | |
| Tràn dịch | Đứt thực quản | |
| Hình tim to | Viêm màng ngoài tim | |
| Tràn khí trung thất | Đứt thực quản, viêm trung thất | |
| Khí máu | Giảm oxi máu, Gradient động mạch-phế nang Rách nội mạc động mạch | PE |
| CT có tiêm cản thuốc quang | Rách nội mạc động mạch Huyết khối trong động mạch phổi Phù thành thực quản, tràn khí trung thất, tràn dịch trong quanh thực quản, tràn dịch màng phổi | Bóc tách động mạch chủ Thuyên tắc phổi |
| Siêu âm tại giường | Tràn dịch màng ngoài tim Mất hình “phổi trượt” | Viêm màng ngoài tim/ Chèn ép Tràn khí màng phổi |
Đánh giá khí thông-tưới máu | Có khả năng cao hoặc dương tính ở bệnh nhân nghi ngờ cao trên lâm sàng | PE |
| Bảng 22.6. Nguyên nhân và chẩn đoán phân biệt các nguyên nhân gây tử vong biểu hiện bằng đau hoặc tức ngực | |
| Nhồi máu cơ tim | |
| Bệnh sử đau | Tức thường từ vừa tới nặng và tăng nhanh từ khi khởi phải. Có thể có cảm giác “đè nén” hơn là đau. Thường dưới xương ức, có thể lan tới cổ, hàm, hai tay, lưng trên, thượng vị, hai bên ngực (trái nhiều hơn phải). Kéo dài hơn 15-30 phút và không cải thiện khi dùng nitroglycerin |
| Các triệu chứng đi kèm | Vã mồ hôi, buồn nôn, nôn, khó thở |
| Bệnh sử ủng hộ | Có thể khởi phát sau stress về cảm xúc hoặc gắng sức. Thường xuất hiện khi nghỉ ngơi. Có thể xuất hiện khi vừa tỉnh dậy. Yếu tố gợi ý cơn đau thường được làm rõ. Tiền sử mắc MI hoặc đau thắt ngực. Tuổi>40, dương tính với yếu tố nguy cơ, và nam giới có thể làm tăng nguy cơ. |
| Tỷ lệ gặp tại cấp cứu | Thường gặp |
| Thăm khám | Bệnh nhân mệt mỏi và không thoải mái. Huyết áp thường tăng, nhưng có thể thấy huyết áp bình thường hoặc thấp. Nhịp tim thường tăng nhẹ, nhưng có thể thấy nhịp chậm. Bệnh nhân có thể vã mồ hôi và tưới máu ngoại biên chậm. Không có các dấu hiệu thực thể chẩn đoán MI, dù T3 và T4 và tiếng thổi mới có thể hỗ trợ chẩn đoán |
| Các test có ích | Thay đổi trên ECG (sóng Q hoặc ST-T mới thay đổi) xảy ra ở 80% bệnh nhân. CK- MB và troponin có ích nếu tăng, nhưng chúng có thể bình thường |
| Các khía cạnh không điển hình | Cơn đau được báo cáo là “đầy bụng” hoặc “không thể mô tả”. Các biểu hiện không đặc hiệu khác bao gồm thay đổi trạng thái tinh thần, đột quỵ, đau thắt ngực không có gia tăng cơn đau, mệt mỏi nhiều, ngất. Người già có thể mệt, suy tim sung huyết, hoặc chèn ép ngực. 25% MI không tử vong không được bệnh nhân phát hiện ra. |
| Đau thắt ngực không ổn định | |
| Bệnh sử đau | Thay đổi về đặc điểm của cơn đau thắt ngực trước đó với đau nhiều, kéo dài, hoặc đau tăng dần. Cơn đau thường kéo dài >10 phút. Cơn đau thắt nghi kéo dài 15-20 phút hoặc cơn đau mới khởi phát (trong <2 tháng) khi gắng sức tối thiểu. Các đặc điểm thay đổi quan trọng của cơn đau được đánh giá nguy cơ với AMI. Không dự đoán được đáp ứng với Nitroglycerin và khi nghỉ ngơi. |
| Các triệu chứng đi kèm | Thường tối thiểu. Có thể vã mồ hôi nhẹ, buồn nôn, khó thở khi đau. Tăng các dấu hiệu khó thở khi gắng sức. |
| Bệnh sử ủng hộ | Không liên quan rõ ràng tới các yếu tố từ trước. Có thể giảm số lượng các hoạt động vật lý làm khởi phát cơn đau. Bệnh sử với MI hoặc đau thắt ngực. Người >40 tuổi, có yếu tố nguy cơ, và giới nam tăng nguy cơ, |
| Tỷ lệ gặp tại cấp cứu | Thường gặp |
| Thăm khám | Các dấu hiệu không đặc hiệu thoáng qua, có thể có các dấu hiệu tương tự với MI, đặc biệt vã mồ hôi thoáng qua |
| Các test có ích | Thường không có thay đổi về ECG hoặc enzyme. Các biến thể đau ngực (Prinzmetal, đau thành cơn, khi nghỉ, thường dữ dội, ST chênh lên nổi bật |
| Các khía cạnh không điển hình | Có thể không đau khi nhập viện. Phải có bệnh sử đầy đủ. Dưới 15% bệnh nhân nhập viện mắc đau thắt ngực không ổn định trở thành MI cấp. Có thể đáp ứng với nitroglycerin. Có thể biểu hiện giống với sóng Q hoại tử mới |
| Thuyên tắc phổi | |
| Bệnh sử đau | Cơn đau thường là kiểu màng phổi. Cơn đau trung tâm phù hợp hơn với thuyên tắc lớn. Đau dữ dội khi khởi phát và tối đa từ ban đầu. Có thể hành cơn hoặc thoáng qua |
| Các triệu chứng đi kèm | Khó thở và lo lắng đóng vai trò chính, thường nhiều hơn là đau. Ho đi kèm trong khoảng 50% trường hợp. Ho máu xảy ra <20%. Cơn đau như đau ngực có thể xảy ra ở 5% |
| Bệnh sử ủng hộ | Thường có thể có từng đợt bất động (hậu phẫu). Mang thai, tránh thai đường uống, bệnh tim mạch, và ung thư đều là các yếu tố nguy cơ. Có tiền sử DVT hoặc PE là các yếu tố nguy cơ lớn nhất |
| Tỷ lệ gặp tại cấp cứu | Không thường gặp ở bệnh nhân tại phòng khám nhưng thường phổ biến tại các khoa phòng và chủ yếu ở người già hoặc mắc các bệnh lý phức tạp |
| Thăm khám | Bệnh nhân mệt mỏi và thường có tần số > 16 V/ph. Mạch nhanh, ran kì hít vào, và tăng tiếng thở thứ hai thường gặp. Sốt, đau màng phổi, và vã mồ hôi gặp ở 30-40% bệnh nhân. Ran rít và tím ngoại vi thường ít gặp. |
| Các test có ích | Khí máu động mạch thấy PO2<80 mmHg ở 90%. Gradient A-a tăng. Xquang ngực thường bình thường, dù 40% thấy hình ảnh giảm thể tích, giảm tưới máu, hoặc dấu hiệu đông đặc gây ra bởi nhồi máu phổi. Đánh giá tưới máu phổi giúp loại trừ nếu âm tính thật. |
| Các khía cạnh không điển hình | Bệnh nhân có thể có khó thở, có hoặc không có co thắt phế quản. Tỷ lệ tử vong giai đoạn cấp là 10%. Thuyên tắc thường từ chi dưới trên gối, tỉnh hoàn hoặc đám rối tĩnh mạch chậu, tim phải. Có thể một số trường hợp gây ra bởi đợt cấp COPD. |
| Bóc tách động mạch chủ | |
| Bệnh sử đau | 90% bệnh nhân đau ngực khởi phát đột ngột, đau tối đa khi ban đầu. Lan từ phía trước thành ngực ra vùng gian vai sau lưng hoặc xuống bụng. Cơn đau thường có cảm giác “xé” ngực và có thể di chuyển |
| Các triệu chứng đi kèm | Các biến chứng thần kinh của đột quỵ, bệnh thần kinh ngoại biên, liệt hoặc liệt nửa người, có thể thiếu máu ổ bụng hoặc ngoại biên |
| Bệnh sử ủng hộ | Độ tuổi trung bình là 59. Tiền sử tăng huyết áp ở 70-90% bệnh nhân. Nam/nữ = 3/1. Hội chứng Marfan và van động mạch chủ hai lá bẩm sinh tăng tỷ lệ mắc |
| Tỷ lệ gặp tại cấp cứu | Hiếm |
| Thăm khám | Thường tưới máu ngoại vi kém nhưng thường tăng huyết áp. Ở 50-60% bệnh nhân, mất hoặc giảm mạch ngoại vi một bên. 50% bóc tách đoạn gần gây giảm chức năng động mạch chủ. Hẹp các mạch máu khác-vành (1- 2%), mạc treo, thận và tủy sống. Tiếng cọ màng ngoài tim mới xuất hiện hoặc tiếng thổi động mạch chủ có thể hỗ trợ chẩn đoán |
| Các test có ích | ECG thường thấy phì đại thất trái, không có thay đổi đặc hiệu. Xquang ngực thấy hình tìm to (90%). Chụp động mạch chủ có giá trị chẩn đoán đúng là 95-99%. Siêu âm tim qua thực quản, CT, MRI có ích nhất khi tầm soát |
| Các khía cạnh không điển hình | Hiếm khi bệnh nhân không đau. Có thể có biến chứng thần kinh. Các dấu hiệu thực thể có thể là tối thiểu. Bóc tách tới động mạch vành có thể gây giȧ MI. Phình động mạch đoạn lên thường được tiếp cận bằng phẫu thuật. |
| Viêm màng ngoài tim | |
| Bệnh sử đau | Đau sâu, đau tái phát không liên quan tới hoạt động hoặc bữa ăn, hoặc có thể đau dữ dội, đau như dao đâm, đau kiểu màng phổi không thay đổi khi chuyển động thành ngực. Có thể dữ dội. Không giảm khi dùng nitroglycerin |
| Các triệu chứng đi kèm | Khó thở, vã mồ hôi |
| Bệnh sử ủng hộ | Cơn đau thường tệ hơn khi nằm nhưng đỡ khi ngồi dậy. Thường có tiền triệu là các triệu chứng nhiễm virus hoặc các bệnh nền (Lupus ban đỏ hoặc tăng ure máu) |
| Tỷ lệ gặp tại cấp cứu | Hiếm. Chèn ép tim là biến chứng thậm chí còn hiếm hơn |
| Thăm khám | Có thể nghe tiếng cọ màng ngoài tim, thường thoáng qua, phụ thuộc vào tư thế (50% bệnh nhân) |
| Các test có ích | Các dấu hiệu ECG điển hình cho ST chênh lên tại các chuyển đạo trước tim. Độ lắng hồng cầu có thể tăng |
| Các khía cạnh không điển hình | Thường phổ biến hơn ở độ tuổi từ 20-50. Có thể đi kèm mạch nhanh, rối loạn nhịp thất. Chủ yếu là vô căn (80%). Điều trị bằng aspirin, NSAIDs. |
| Đứt thực quản | |
| Bệnh sử đau | Cơn đau thường đi trước bởi nôn và đau tối đa khi khởi phát. Cơn đau thường kéo dài và không hồi phục, nằm dọc theo thực quản, và tăng khi nuốt và cử động cố. |
| Các triệu chứng đi kèm | Vã mồ hôi, khó thở (giai đoạn muộn), sốc |
| Bệnh sử ủng hộ | Bệnh nhân lớn tuổi có bệnh tiêu hóa đã biết. Tiền sử nôn nhiều, dị vật, chấn thương kín, nghiện rượu, bệnh thực quản |
| Tỷ lệ gặp tại cấp cứu | Hiếm |
| Thăm khám | Dấu hiệu đông đặc phổi, tràn khí dưới da có thể xuất hiện |
| Các test có ích | Xquang ngực thường có khi trung thất, tràn dịch màng phổi một bên, tràn khí màng phổi, hoặc trung thất giãn rộng. pH của dịch màng phổi <6.0. Chẩn đoán được ủng hộ bởi hình ảnh cản quang hòa tan trong nước trên hình ảnh chụp thực quản hoặc nội soi thực quản |
| Các khía cạnh không điển hình | Bệnh nhân có thể bị sốc. Chẩn đoán này thường được cân nhắc ở giai đoạn muộn trong quá trình chẩn đoán phân biệt |
| Tràn khí màng phổi | |
| Bệnh sử đau | Cơn đau thường là cấp tính và tối đa khi khởi phát. Đa số thường là kiểu màng phổi, nhưng cơn đau vùng trung tâm có thể xảy ra trong tràn khí màng phổi lớn |
| Các triệu chứng đi kèm | Khó thở đóng vai trò chính yếu. Hạ huyết áp và thay đổi trạng thái tinh thần xảy ra trong tràn khí màng phổi án lực |
| Bệnh sử ủng hộ | Chấn thương ngực, có tiền sử từ trước, hoặc tạng người hen |
| Tỷ lệ gặp tại cấp cứu | Không thường xuyên |
| Thăm khám | Giảm tiếng thở, rung thanh tăng. Tăng áp lực tĩnh mạch cảnh xảy ra trong tràn khí màng phổi áp lực |
| Các test có ích | Xác định bởi xquang ngực. Phim hít vào và thở ra có thể tăng tính tương phản giữa khí và nhu mô phổi. Tràn khí màng phổi áp lực nên được chẩn đoán dựa trên thăm khám lâm sàng. |
| Các khía cạnh không điển hình | Có thể một số gặp trong COPD, hen, xơ nang. Có thể gây biến chứng tràn khí trung thất |
4 Tài liệu tham khảo
Nguồn: Rosen's_Emergency_Medicine_Concepts_and_Clinical_Practice_Volume2
Lược dịch: Bác sĩ Thanh Sơn, tải bản PDF tại đây

