Hướng dẫn chăm sóc bệnh nhân sau phẫu thuật nâng ngực
Nguồn : Breast Augmentation Video Atlas
Bản dịch tiếng Việt: Video Atlas phẫu thuật nâng vú
Chủ biên: Wil-liam P. Adams, Jr
Dịch bởi: Ths.Bs Đinh Công Phúc cùng sự hỗ trợ nhóm E-bacsy.
1 Chăm sóc sau phẫu thuật
1.1 Giới thiệu
Nâng ngực là một quy trình hữu ích vừa là phương tiện để sẵn sàng nâng ngực cho bệnh nhân vừa là hướng dẫn cho quản lý để có kết quả tối ưu. Quy trình nâng ngực là quan niệm mạnh mẽ nhất trong chuyên ngành để thực hành kỷ thuật này ở mức độ cao nhất. Tất cả bệnh nhân phải hiểu rằng việc tham gia vào các thói quen sau phẫu thuật là một yếu tố quan trọng cho kết quả thành công, vì mỗi lần khám sau phẫu thuật là một cơ hội để sàng lọc và cải thiện kết quả. Các tác giả nhận thấy rằng hầu hết các bệnh nhân đánh giá cao rằng nâng ngực được trình bày theo các kỹ thuật này, vì niềm đam mê cho kết quả tuyệt vời hơn và tinh thần đồng đội cần thiết để đạt được điều đó là dễ thấy.
Những điểm chính
- Chăm sóc sau mổ được xác định là phần cuối cùng và thứ tư của quá trình nâng ngực.
- Càng nhiều bệnh nhân hiểu và họ càng ít bất ngờ mà bệnh nhân mắc phải, họ càng làm tốt hơn.
- Kế hoạch khám sau mổ định kỳ để giảm thiểu các điều chỉnh và tăng cường phục hồi của bệnh nhân và thêm kinh nghiệm cho bác sĩ.
Quản lý sau phẫu thuật được xác định là nền tảng của sự thành công trong giai đoạn sau phẫu thuật nâng ngực. Cũng cần lưu ý rằng đây là quy trình nhỏ thứ tư và cuối cùng cho quá trình nâng ngực. Như đã đề cập trước đây, mỗi bước phối hợp với các bước trước và sau đó, không chỉ dẫn đến quy trình mở rộng về phía trước mà còn nhiều mức độ phản hồi để củng cố các bước trước và tạo điều kiện thành công và kết quả cho các quy trình sau. Phác đồ sau phẫu thuật và cuối cùng là trải nghiệm của bệnh nhân có thể được xác định gần như hoàn toàn thông qua ba quy trình đầu tiên (tư vấn bệnh nhân, lập kế hoạch dựa trên mô và kỹ thuật phẫu thuật tinh chế với phục hồi nhanh trong 24 giờ) với việc quản lý sau mổ thực tế xảy ra trong dường như hoàn cảnh thụ động.
Thảo luận về quản lý bệnh nhân sau mổ nói chung có thể là một nhiệm vụ khó khăn, vì có nhiều khái niệm khác nhau được sử dụng trong quản lý sau mổ của một bệnh nhân nâng ngực. Tuy nhiên, một số khái niệm nhất định đúng với tất cả các cách quản lý sau phẫu thuật bất kể chi tiết. Bao gồm các
- Kế hoạch xác định.
- Điều chỉnh ít nhất.
- Nâng cao trải nghiệm tổng thể cho bệnh nhân.
Phần này cung cấp các cách quen thuộc được đề xuất cho các loại kỹ thuật được nêu chi tiết trong Chương 7 đến 10. Ở đây, đã sử dụng phác đồ được thảo luận bởi nhiều bác sĩ phẫu thuật với dữ liệu kết quả được công bố, được đánh giá ngang hàng. Sử dụng dẫn lưu sau phẫu thuật chắc chắn là phụ thuộc phẫu thuật viên; tuy nhiên, với việc sử dụng các kỹ thuật được mô tả trong cuốn sách này, bao gồm cả phẫu thuật bóc tách không chảy máu chính xác, không cần thiết phải dẫn lưu sau phẫu thuật là tốt nhất trong phẫu thuật lần đầu, và mọi người đều biết rằng bệnh nhân thường khó chịu với ống dẫn lưu. Do đó, nói chung tránh dẫn lưu sau phẫu thuật là một lợi ích lớn trong trải nghiệm bệnh nhân.
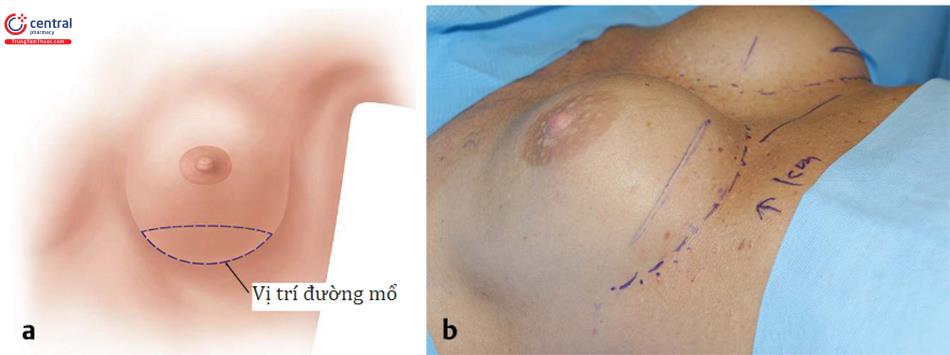
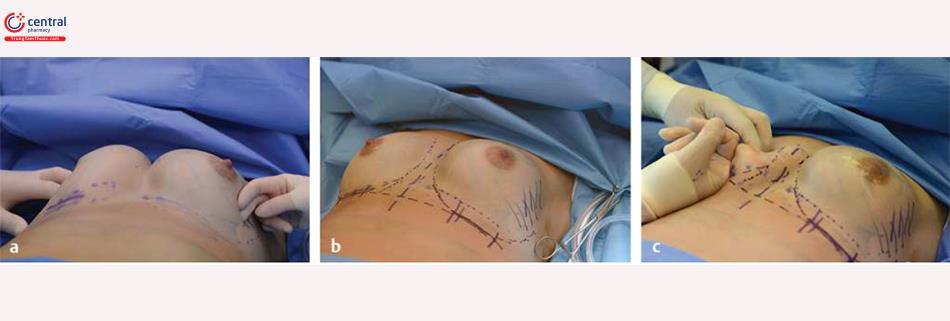
1.2 Mổ đường nếp lằn vú
Mục tiêu là để giảm thiểu tất cả các điều chỉnh. Bệnh nhân không nên sử dụng áo ngực đặc biệt, dây đai, ống dẫn lưu, bơm giảm đau hoặc bất kỳ thiết bị hoặc chiến thuật nào khác để giảm đau, vì những điều này có xu hướng làm chậm phục hồi. Trong nhiều loạt bài được công bố đánh giá như nhau, Morphin đã được loại bỏ khỏi giai đoạn sau mổ thông thường với kết quả tuyệt vời.1,2,3 Một chất ức chế cyclooxygenase 2 (COX-2) đã được đưa ra một liều trước phẫu thuật và ibupro-fen 800 mg t.i.d. p.r.n. trong giai đoạn sau mổ. Bơm giảm đau đã được áp dụng; tuy nhiên, những điều này đã không được tìm thấy để thêm một mức độ giảm đau bổ sung nhưng chắc chắn thêm chi phí và một rắc rối cho giai đoạn phục hồi. Exparel (Bupivacaine bao quanh liposome) đã được chứng minh hiệu quả để kiểm soát đau sau phẫu thuật; tuy nhiên, nó khá tốn kém và được đưa ra quy trình phục hồi nhanh trong 24 giờ, nó không hiệu quả về chi phí cho việc nâng ngực.
Có lẽ một trong những khía cạnh quan trọng nhất của giai đoạn sau mổ là các hướng dẫn sau mổ chi tiết cụ thể ( Hình 14.1) bao gồm cả nâng cánh tay, bệnh nhân thực hiện năm lần mỗi giờ trong khi thức trong 5 ngày tiếp theo. Bệnh nhân được hướng dẫn để tránh ngồi yên 1 chỗ trong 2 đến 3 ngày đầu sau phẫu thuật. Khuyến cáo rằng bệnh nhân nên ra ngoài mua sắm và ăn tối vào ngày phẫu thuật, và điều này rất quan trọng để ngăn ngừa bệnh nhân không hoạt động trong thời gian phục hồi kéo dài khoảng 6 đến 8 giờ sau khi nâng ngực. Giai đoạn cữa sổ phục hồi này là một giai đoạn quan trọng và chưa được mô tả trước đây cho các tác giả có kiến thức. Sau khi nâng ngực, bệnh nhân có 6 đến 8 giờ để tiếp tục các hoạt động nhẹ bình thường của cuộc sống hàng ngày trước khi chúng trở nên cực kỳ cứng đơ và đau và nó trở nên quá khó để trở lại với các hoạt động này. Vì lý do này, các hướng dẫn để tiếp tục các hoạt động nhẹ với cánh tay nâng nhẹ cụ thể ngay lập tức sau phẫu thuật là vô cùng hữu ích để duy trì bệnh nhân trong giai đoạn cửa sổ phục hồi này. Điều quan trọng là phải có ít nhất một cuộc gọi điện thoại sau phẫu thuật để đảm bảo bệnh nhân tuân theo các hướng dẫn và không có câu hỏi. Thời gian của cuộc gọi này nên theo sau giấc ngủ ngắn 2 giờ và phải đảm bảo rằng bệnh nhân đang trong một khóa học bình thường. Bệnh nhân khôngnó trở nên quá khó để trở lại với các hoạt động này. Vì lý do này, các hướng dẫn để tiếp tục các hoạt động nhẹ với cánh tay nhẹ cụ thể ngay lập tức sau phẫu thuật là vô cùng hữu ích để duy trì bệnh nhân trong giai đoạn phục hồi này. Điều quan trọng là phải có ít nhất một cuộc gọi điện thoại sau phẫu thuật để đảm bảo bệnh nhân tuân theo các hướng dẫn và không có câu hỏi. Thời gian của cuộc gọi này nên theo sau giấc ngủ ngắn 2 giờ và phải đảm bảo rằng bệnh nhân đang trong quá trình hồi phục sau mổ bình thường. Bệnh nhân không theo học quá trình hồi phục sau mổ quy định sẽ cần phải được giáo dục cho họ càng sớm càng tốt để tránh các vấn đề với sự phục hồi.
Các điểm quản lý sau mổ khác bao gồm việc sử dụng áo ngực, là tùy vào sở thích của bệnh nhân. Điều này rõ ràng là không cần thiết nếu khoang túi được bóc tách tốt.
Chăm sóc vêt thương | Đặt dải băng Band-Aid được đặt trong phẫu thuật và để lại trong 1 tuần và sau đó thay đổi mỗi tuần trong 6 tháng hoặc bôi gel Silicon bôi ngoài da. Massage sẹo để theo dõi đến 1 năm sau phẫu thuật |
| Áo ngực | Không bắt buộc, đưa cho bệnh nhân và có thể được sử dụng theo sở thích của bệnh nhân. Không nên mặc áo đẩy vú lên trong 6 tuần |
| Hoạt động | Về đến nhà, ngủ trưa 2 tiếng rồi ra khỏi giường tắm nước nóng trong 20 phút và mặc quần áo. Đừng nằm yên trên giường. Đưa cánh tay nhẹ nhang 5 lần/giờ, trong khi thức trong 5 ngày tiếp theo |
| Tập thể dục | Bắt đầu hoạt động mạnh sau 2 tuần; nằm sấp được sau 4 tuần; ngực ngồi lên ngực sau 6 tuần |
Hướng dẫn hoạt động và chăm sóc tại nhà sau phẫu thuật.
Hướng dẫn chăm sóc nâng ngực tại nhà cho_______
Ngay sau mổ:________
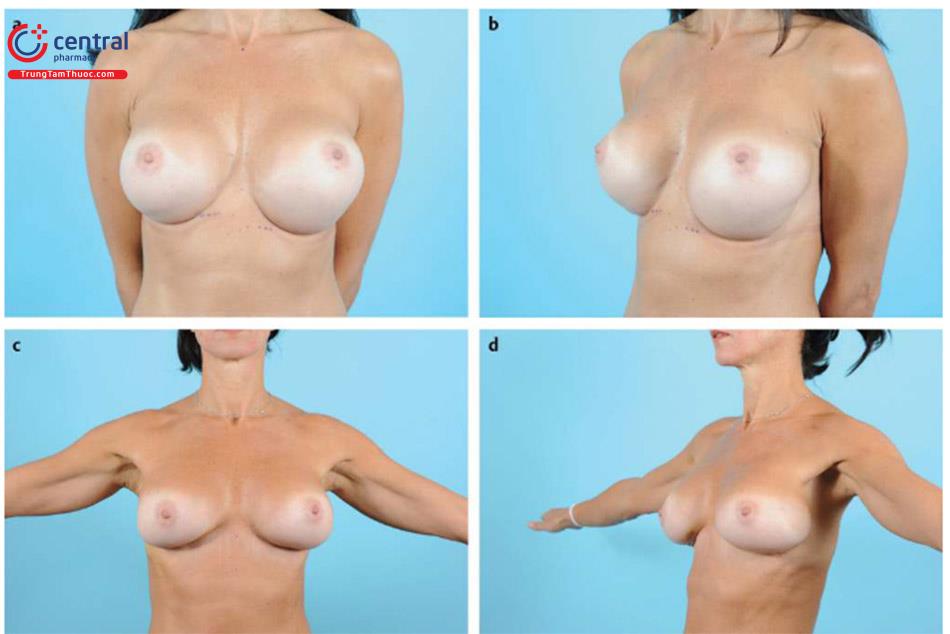
Bạn sẽ tỉnh dậy trong phòng hồi tỉnh. Vết mổ được băng dải Band –Aid gel strip để nhanh lành vết thương. Bình thường thì cảm thấy bó chặt và đau nhứt trong 1->2 ngày, và cảm giác túi ngực chưa phải là 1 phần của cơ thể bạn. Sau 6->8 tuần thì túi ngực sẽ mềm và cảm thấy tự nhiên hơn. Túi gel nhám có thể mất 4->6 tháng.
Trước khi rời trung tâm phẫu thuật, bạn phải thực hiện đưa tay qua đầu. Tập như vậy 5 lần/giờ, trong 5 ngày lúc thức.
Những hướng dẫn bắt buộc tại nhà:Nếu không tuân theo hướng dẫn tại nhà thì bạn phải ở lại phòng hồi tỉnh trong 24h
- Một khi bạn về nhà, nên ngủ ngắn khoảng 2 tiếng, chúng tôi không muốn bạn ngủ quá 2 tiếng, bắt đầu bằng 1 bữa ăn nhẹ, bắt đầu chế độ ăn uống có chứa đường như các sản phẩm như than cốc hoặc sprite ( không ăn kiên sodas và uống đủ nước).
- Uống Ibuprofen 800 mg (motrin)
- Uống sau khi bạn ngủ dậy. Tiếp tục uống Ibuprofen trong 5 ngày sau phẫu thuật. Thậm chí lâu hơn nếu cảm thấy cần thiết.
- Tắm nước ấm 20 phút để bạn tỉnh hơn do gây mê và thả lỏng cơ tự nhiên. Không tắm nước quá nóng sẽ gây chóng mặt.
- Khi tắm thì tháo băng vết thương ra, chúng không thấm nước. Nếu ở bệnh viện thì sẽ thay băng sau 7->10 ngày sau phẫu thuật.
- Sau khi tắm xong, tiếp tục đưa cánh tay lên sờ lưng và đầu của bạn mà không gập khuỷu tay. Tiếp tục đưa cánh tay như vậy 5 lần/ giờ, thực hiện trong 5 ngày tiếp theo.
- Đi ra khỏi nhà. Chúng tôi khuyến khích là đi ra ngoài ăn tối hay đi mua xắm vào đêm sau mổ. Thay đổi không khí giúp bạn chóng hồi phục.
- Sau khi ăn tối, uống 800mg Ipuprofen trước khi đi ngủ. Cố gắng thức đến 10 h đêm.
Sáng hôm sau:
- Ngủ dậy không đi ra khỏi giường ngay, uống nước khoáng có ga với ăn bữa ăn nhẹ/ ăn sáng ít.
- Uống 800mg Ipuprofen. Đợi 30 phút sau mới đi tắm và chải tóc.
- Bạn nên đi ra khỏi nhà. Đi mua sắm gì đó nhẹ nhàng. Mong đợi còn có có năng lượng để chạy vào giữa ngày, có kế hoạch để nghỉ ngơi 1 tí. Không được ngủ cả ngày; có kế hoạch dậy sau 1-2 giờ ngủ, thắp sáng mọi thứ quanh nhà.
- Tiếp tục tập đưa cánh tay qua đầu, làm 5 lần/giờ.
- Không đưa cánh tay quá mạnh, không tập thể dục thể thao, chạy hay làm cho nhịp tim tăng trên 100 lần/phútHoạt động thường ngày
- Kế hoạch uống 800 mg Ipuprofen 3 lần/ ngày, uống trong 5 ngày
- Có thể trở lại công việc của bạn sau 1-3 ngày, tùy thuộc vào công việc.
- Bạn có thể lái xe sau 24 giờ
Áo ngực:
- Nếu áo ngực sau phẫu thuật mà bác sĩ cấp cho bạn, nếu mặc không thích hợp thì bạn không cần mặc nó. Nếu bạn muốn, bạn có thể đặt mua cái áo ngực khác cho hợp với bạn, nhớ mặc áo ngực không dây thép trong 6 tuần.
- Nhớ là không đẩy vú lên hay mang áo ngực có dây thép trong 6 tuần
Tập thể dục
Không tập mạnh trong 2 tuần đầu:
- Không tập aerobic (làm việc nặng, đi xe đạp, lớp aerobic, chạy, đạp xe thư giãn, hoạt động với cường độ cao)
- Không nhấc vật nặng quá 10 pounds
- Không làm việc để nhịp tim tăng trên 100 lần/ phút
Bạn sẽ hoạt động mạnh sau 2 tuần, nhớ mặc áo ngực khi chạy bộ
Không tập nâng chân trong 4 tuần
Không tập để giảm cân ở phần trên cơ thể trong 6 tuần
Không tập nâng tạ hay tập vùng cơ bụng trong 6 tuần; bao gồm Yoga hay tập để tăng cường sức khỏe.
Bạn có thể trở lại hoạt động bình thường sau 6 tuần
- Bạn dễ dàng trở lại hoạt động thể thao như bình thường, và tự chăm sóc bạn theo hướng dẫn
- Bế và giữ trẻ nhỏ hơn 3 tuổi thì có thể làm được ngay sau khi bạn cảm thấy thích hợp. Giữ trẻ lớn tuổi thì làm được những không được bế cháu trong 2 tuần sau mổ.
- Chăm sóc vết thương
- Cố gắng giữ băng dính vết thương trong 7->10 ngày.
- Bạn chú ý đánh dấu bút màu tím và gel phản ứng với nhau có thể đánh dấu bằng bút màu đen. Điều nay là bình thường và bạn không cần cảnh báo
Hẹn theo dõi_________
Hẹn khám lại sau phẫu thuật theo kế hoạch
Ngày________
Thời gian___________
Dùng thuốc theo đơn sau khi mổ nâng ngực_________
Theo đơn thuốc thì dùng 1 tuần sau mổ:
Thuốc giảm đau:
Ipuprofen 800mg (motrin), uống 1 lần 1 viên, ngày uống 3 lần, uống trong 5 ngày.
Thuốc chống nônPhênergan (Promethazine) 25 mg
Uống 1 lần 1 viên, cách nhau 6 giờ nếu thấy còn nôn
Ngủ: Ambien (Zolbidem) 10 mg
Nếu mất ngủ thì uống 1 viên trước khi muốn đi ngủ 30 phút
Xin vui lòng mua tất cả các loại thuốc đã kê toa
Theo hướng dẫn sử dụng trong thời gian dùng thuốc thì:
Uống sau ăn
Tránh uống rượu bia
Tránh lái xe hay vận hành máy móc
Còn thắc mắc gì thì gọi cho bác sĩ phẫu thuật. Bác sĩ phẫu thuật chỉ trả lời trong 24 giờ sau mổ.
Tuy nhiên, có một số bệnh nhân thích mặc áo ngực và một số bệnh nhân không thích mặc áo ngực. Một khí bóc tách túi chính xác và ít chấn thương như mô tả trong các chương trước, có thể mặc một chiếc áo ngực nếu bệnh nhân mong muốn. Chúng tôi đề nghị không mặc áo lót chống đẩy vú lên cao trong 6 tuần. Những trường hợp đặt túi định dạng (túi giọt nước) thì khuyên dùng áo ngực cho bệnh. Còn trong những trường hợp mà chúng ta bóc tách khoang túi quá nhiều thì nên mặc chiếc áo ngực bó sát thì rất hữu ích.
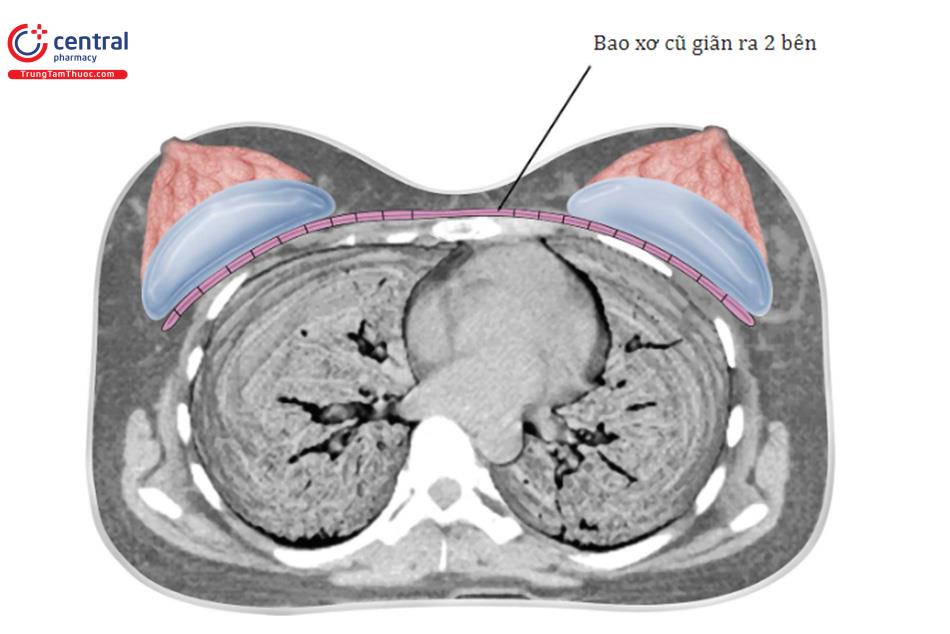
Chuyển vị trí đặt túi phụ thuộc vào loại túi ngực. Dịch chuyển thường được khuyến cáo cho túi ngực hình tròn, mịn. Túi ngực nhám không khuyến chuyển vị trí, đáng chú ý nhất là túi ngực định dạng. Xác định khoảng thời gian theo dõi và nên khá thường xuyên cho năm đầu tiên sau phẫu thuật. Các tác giả khuyến nghị thời gian theo dõi sau phẫu thuật là vào 5 ngày, 1 tuần, 3 tháng và 1 năm, và sau đó hàng năm sau kể từ năm thứ 2 sau mổ. Hầu hết các vấn đề về biến chứng với nâng ngực có thể được xác định trong năm đầu tiên sau phẫu thuật, và điều quan trọng là phải theo dõi chặt chẽ và giải quyết những vấn đề này nếu chúng phát sinh. Quản lý vết sẹo bất kể nó ở vị trí nào là quan trọng. Thói quen điều trị sẹo bao gồm sử dụng dải silicon ship, dải gel Band-Aid, Mepiform và massage nhẹ nhàng vùng sẹo, không cào gãi lên sẹo.
1.3 Mổ qua đường nách
Các thành phần chính của giai đoạn chăm sóc sau mổ theo phẫu thuật nâng ngực qua đường nách bằng nọi soi đã liệt kê trong Bảng 14.2. Các khái niệm về chăm sóc hậu phẫu theo quy trình này có nhiều điểm chung với những khái niệm được liệt kê trước đây cho phương pháp qua đường nếp lằn vú. Tuy nhiên, một sự thay đổi quan trọng giữa phương pháp qua đường nạch và phương pháp qua nếp lằn vú là cách tiếp cận qua đường nách tạo một khoảng trống từ nách đến mép trên của mô cấy ngực, được sử dụng cho thao tác mổ xẻ và vị trí túi , không cần thiết sau khi đã đặt xong túi ngực. Vấn đề này được giải quyết thường xuyên bằng cách đặt băng bó chặt trong phẫu thuật để duy trì áp lực lên vùng nách và vùng trên của vú, và để ổn định vị trí mong muốn của túi. Tháo bỏ băng sau lần thăm khám đầu tiên sau mổ, 1 hoặc 2 ngày sau khi phẫu thuật. Sau khi tháo bỏ băng ép, dùng áo ngực định hình cố định vú để duy trì sự hỗ trợ của nếp lằn vú, ngoài một miếng ép đàn hồi để duy trì áp lực nhẹ trên vùng nách và phần trên của vú. Áp lực này được duy trì trong một khoảng thời gian từ 2 đến 14 ngày, tùy thuộc vào vị trí của túi. Sau đó, bệnh nhân mặc một chiếc áo lót có dây để cung cấp sự hỗ trợ chặt chẽ toàn bộ diện tích của nếp lằn vú và giảm thiểu chuyển động túi ngực sớm. Áo ngực này được mặc liên tục vào ban ngày, bào ban đêm thì mặc cho đến khi đi ngủ, có thể phải mặc lúc ngủ nếu có nguy cơ di lệch, cho đến khi 8 tuần sau phẫu thuật. Bệnh nhân tự do lựa chọn áo ngực theo ý muốn của mình tại thời điểm đó.
| Chăm sóc vết thương | Steri-Strip đặt trên vết mổ trong phẫu thuật, được lấy ra sau 2 tuần (nếu vẫn còn sau khi mọc lông). Thay băng áp lực trong lúc phẫu thuật, loại bỏ 1 đến 2 ngày sau phẫu thuật |
| Áo ngực | Bệnh nhân mặc áo ngực có độ đàn hồi cao và miếng ép áp lực lên phần trên của vú, trong khoảng thời gian từ 2 ->3 ngày và 2 tuần. Sau đó, bệnh nhân mặc áo ngực bó sát ngực và sử dụng hàng ngày, với áo ngực có độ đàn hồi cao sử dụng vào ban đêm khi ngủ, cho đến 8 tuần sau phẫu thuật. Hướng dẫn cụ thể về áo ngực định hình để tập thể dục sẽ đưa ra sau 2 tuần phẫu thuật. |
| Hoạt động | Khuyến khích giảm thiểu đáng kể hoạt động của bệnh nhân trên phần cánh tay và vai trong 5 ngày, có thể chườm đá ở phần dưới ngoài của vú nếu thấy cần thiết.Bệnh nhân khuyến khích tự đi lại có thể ra ngoài ăn tối mà không tổn hại gì. Bệnh nhân không được nằm yên trên giường hoặc nằm thẳng. Trở lại hoạt động phần trên của cánh tay sau 5 ngày. |
| Tập thể dục | Tập thể dục nhịp điệu với chuyển động cánh tay hạn chế như xe đạp nằm ngửa được phép sau 7 ngày. Hoạt động đầy đủ khuyến khích sau 2 tuần, ngoại trừ việc nâng tạ bằng tay / vai chính, không được khuyến khích cho đến sau 3 tuần sau phẫu thuật |
Tất cả bệnh nhân được khuyến khích tự đi lại sau phẫu thuật, chỉ sử dụng cử động cánh tay nhẹ, trong 5 ngày đầu sau phẫu thuật. Các tác giả cho rằng hạn chế các cử động chính của cánh tay và vai cho đến sau khoảng thời gian 5 ngày sau phẫu thuật. Bệnh nhân khuyến khích tránh nằm trên giường hoặc nằm thẳng. Bệnh nhân có thể ra ngoài ăn tối mà không ảnh hưởng gì trong một hoặc hai ngày đầu sau phẫu thuật. Sau 1 tuần, họ được khuyến khích tiếp tục các hoạt động thể dục cụ thể như xe đạp nằm ở vị trí hạn chế hoặc chuyển động của cánh tay. Sau tuần thứ hai, bệnh nhân có thể tiếp tục tất cả các hoạt động nhưng không được khuyến khích từ việc tiếp tục nâng vật nặng hoặc nâng tạ trên tay / vai cho đến sau tuần thứ ba.
Như đã thảo luận trước đó, vấn đề quan trọng góp phần phục hồi sau phẫu thuật nhanh chóng và nối lại hoạt động bình thường sớm liên quan đến kỹ thuật phẫu thuật chính xác giúp giảm thiểu nhu cầu sử dụng chất giảm đau gây nghiện theo quy trình. Việc hạn chế bóc tách bằng kéo đầu tù và sử dụng các thuốc chống viêm non- steroid cả trước phẫu thuật và sau phẫu thuật cũng giúp giảm đáng kể nhu cầu sử dụng thuốc giảm đau gây nghiện. Tất cả bệnh nhân kê đơn thuốc ibu-profen 600 mg ba lần mỗi ngày, thuốc giảm đau gây nghiện nhẹ, thuốc giãn cơ và kháng sinh đường uống. Dẫn lưu phẫu thuật không sử dụng với kỹ thuật này. Các dụng cụ bơm giảm đau không sử dụng thường xuyên nhưng được sử dụng theo yêu cầu trong những trường hợp cụ thể. Không được massage túi ngực thường xuyên trừ trường hợp túi ngực bị di lệch nhẹ.
1.4 Mổ qua đường quần vú
Việc quản lý sau phẫu thuật theo đường quần vú không khác biệt đáng kể so với mổ qua đường nếp lằn vú như mô tả chi tiết trong Bảng 14.1.
1.5 Kết luận
Khái niệm nâng ngực là một quá trình hữu ích vừa là phương tiện để nâng ngực nhô ra trước cho bệnh nhân vừa là hướng dẫn cho quản lý kết quả tối ưu. Tất cả bệnh nhân phải hiểu rằng việc tham gia vào các hoạt động thường ngày sau phẫu thuật là một yếu tố quan trọng cho kết quả thành công, vì mỗi lần khám sau phẫu thuật là cơ hội để sàng lọc và cải thiện kết quả. Các tác giả nhận thấy rằng hầu hết các bệnh nhân đánh giá cao rằng nâng ngực được trình bày theo cách này, vì niềm đam mê cho kết quả tuyệt vời và tinh thần đồng đội cần thiết để đạt được điều đó là dễ thấy.
2 Phẫu thuật nâng ngực sửa lại
Gần như mọi nghiên cứu được công bố lớn về nâng ngực lần đầu gồm các nghiên cứu của thị trường túi ngực của các nhà sản xuất cho thấy các biến chứng trong phạm vi 15-35% với các biến chứng phổ biến nhất là biến dạng căng bóng có thể nhìn thấy, gấp túi và rạng da, biến dạng quá di động.
Các quy trình chính để chỉnh sửa sẽ được trình bày cùng với một loạt các phương pháp được ghi lại để sửa chữa và chỉnh sửa những bệnh nhân phức tạp này. Ưu điểm và nhược điểm cũng được mô tả với mỗi ứng dụng và kỹ thuật sửa chữa.
Những điểm chính
• Kỹ thuật sửa lại lần đầu.
• Biến dạng kéo căng với gấp túi và rạng da là những biến dạng hay gặp và khó điều chỉnh nhất.
• Co thắt bao xơ là biến chứng phổ biến nhất trong phẫu thuật đặt túi; phẫu thuật sửa lại với có và không có ghép thêm da nội bì bọc bên ngoài.
• Dính 2 vú là biến dạng ít gặp nhất, nhưng có thể là khó khăn nhất để sửa chữa với một lần phẫu thuật.
• Kỹ thuật sửa chữa, ưu điểm và nhược điểm được mô tả với mỗi kỹ thuật sửa chữa.
2.1 Biến dạng kéo căng với nếp gấp túi và rạng da
Có một số biến chứng trong phẫu thuật vú lần 2 vẫn còn tồn tại để có thể là động lực chính để chỉnh sửa tiếp. Chúng bao gồm: co kéo bao xơ, lệch vú, gấp túi và rạng da, và biến dạng kéo căng của phần dưới của vú. Nhiều phương pháp sửa chữa tương tự và sẽ hiển thị, làm rõ và trình bày.
2.1.1 Định nghĩa biến dạng kéo căng da
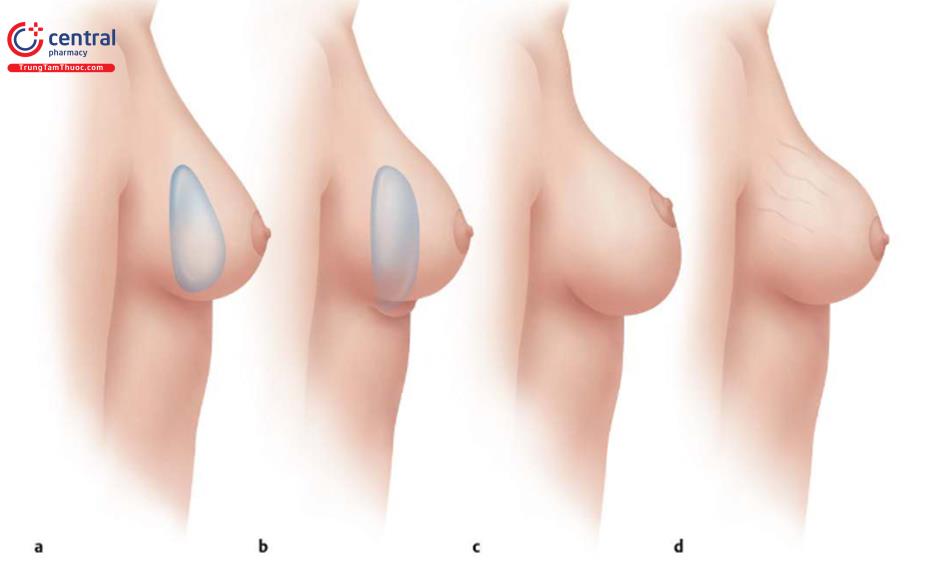
Biến dạng kéo căng kết quả xuất hiện “ bottoming out” của vú được xác định bằng cách tăng khoảng cách từ núm vú trước phẫu thuật đến IMF (N-IMF) đến khoảng cách này sau phẫu thuật, với nếp lằn vú còn lại ở vị trí chính xác trước đó kể từ thời điểm phẫu thuật lần đầu ( Hình 13.2).
Nếp lằn vú sai vị trí xảy ra khi túi bị rơi xuống dưới vị trí IMF trước đó (kể từ khi mổ lần đầu). Điều này cũng sẽ dẫn đến tăng khoảng cách N-IMF mới; tuy nhiên, vết sẹo sẽ cưỡi lên ở phần dưới của vú nếu sử dụng vết mổ trước đây (xem phần IMF sai vị trí).
Các kỹ thuật phẫu thuật để điều chỉnh cả ba biến chứng này. Bottoming out/ kéo căng, gấp túi / gợn sóng, và co thắt bao xơ -còn chứa nhiều kỹ thuật phẫu thuật tương tự. Khi tiếp cận bệnh nhân với các biến chứng này, điều quan trọng là phải làm nhiều nhất có thể bằng phẫu thuật để cải thiện kết quả và giảm nguy cơ tái phát hoặc sửa chữa chưa đủ. Do đó, việc thay đổi các mặt phẳng để tăng thêm độ phủ trên túi ngực, thay đổi túi nước biển bằng túi silicone và sử dụng các kỹ thuật chuẩn đều quan trọng. Chất liệu hỗ trợ phẫu thuật mới hoặc độn da nội bì nhân tạo thường hữu ích trong việc hỗ trợ các mô mềm vú như áo ngực bên trong, võng xuống hoặc dải xơ cũng như tạo hiệu ứng nút gạt trên bờ mặt túi để giảm khả năng nhìn thấy.
Sự khác biệt về kỹ thuật khi sửa chữa hoặc cải thiện những vấn đề này sẽ được đề cập cụ thể trong từng phần của chương này, nhưng vì các kỹ thuật tổng thể tương tự nhau nên chúng sẽ được trình bày cùng với các thông số được ghi nhận.
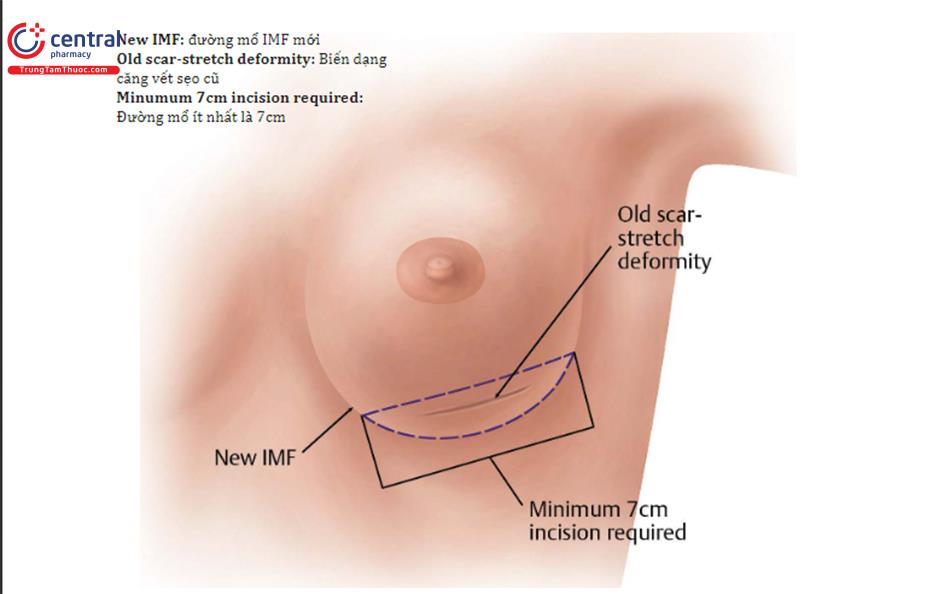
Sau khi xác định bản chất chính xác của biến dạng và các mối quan hệ chính này, việc lập kế hoạch đường mổ được thực hiện để tạo đường rạch cuối cùng trong IMF mới. Kích thước và hình dạng túi mới cũng có thể góp phần tạo nên vị trí IMF mới. Xác định những mối quan hệ của phạm vi kích thước túi và N-IMF lý tưởng
Lên kết hoạch tạo một vết mổ 7 cm, hoặc lớn hơn, sau đó được xác nhận trong lúc mổ với kéo căng da tối đa. Da thừa hoặc cắt bỏ da dư để phù hợp với khoảng cách N-IMF ở 2 bên nên được đánh dấu và bao gồm bờ vết mổ ban đầu. Đây là một điểm khác biệt giữa biến dạng kéo căng và biến dạng IMF. Nếu thấy có phần bị kéo căng, nên cắt bỏ thêm bờ da của vết mổ để cân bằng lại 2 vú và tạo ra “tay trong găng” phù hợp với lớp da bên ngoài.
2.1.2 Kế hoạch rạch da
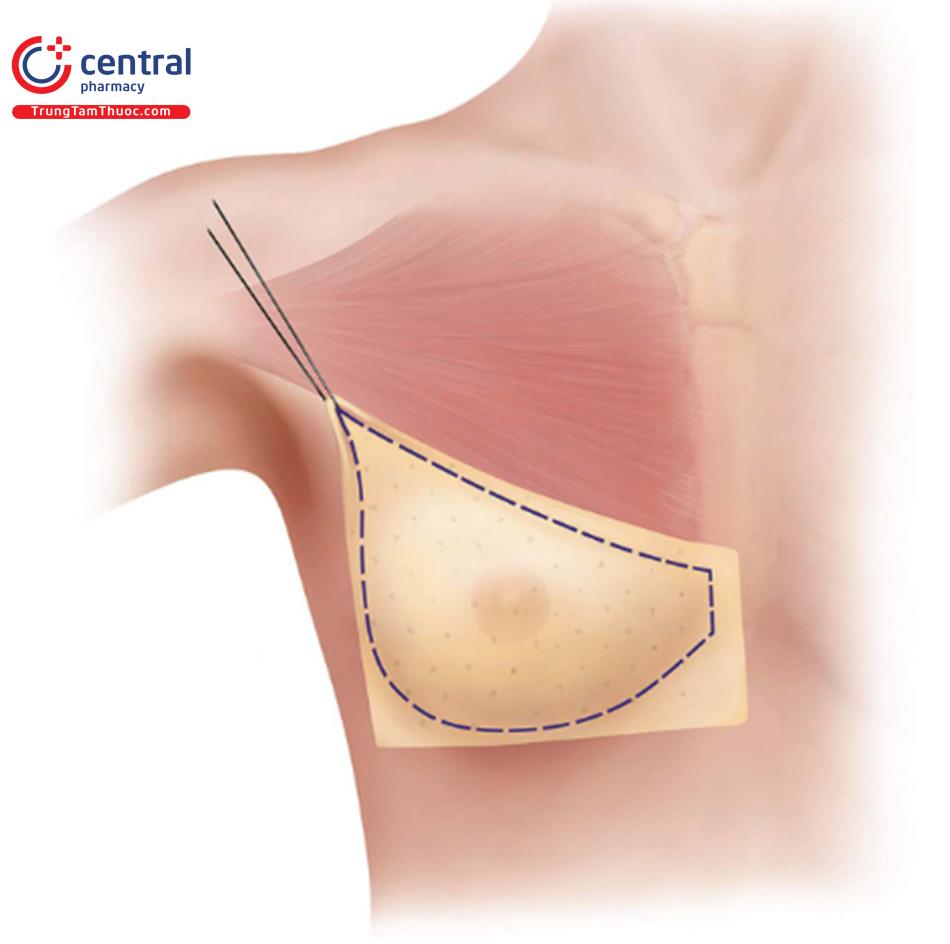
Kế hoạch rạch da cho phẫu thuật chỉnh sửa lại vú cho các tình huống này phụ thuộc vào nhiều yếu tố khác nhau như vị trí vết mổ ban đầu và liệu có biến chứng hoặc biến dạng thêm hay không, nhưng nói chung phương pháp ưu tiên mổ theo đường nếp lằn vú. Với biến dạng kéo căng kèm theo, thường thì tốt khi phục hồi da ở phần dưới dư thừa của vú để giúp khôi phục tính đối xứng cho bên đối diện và khôi phục núm vú tối ưu tới tỉ lệ của vú và có khoảng cách bằng nhau 2 bên từ núm vú đến nếp lằn vú (IMF). Vết rạch da tối thiểu dài 7 cm là điển hình để tạo điều kiện tiếp cận và thực hiện tốt kỹ thuật, đặc biệt nếu sử dụng tấm lót da nội bì ( Hình 13.1).
2.1.3 Bóc tách ban đầu
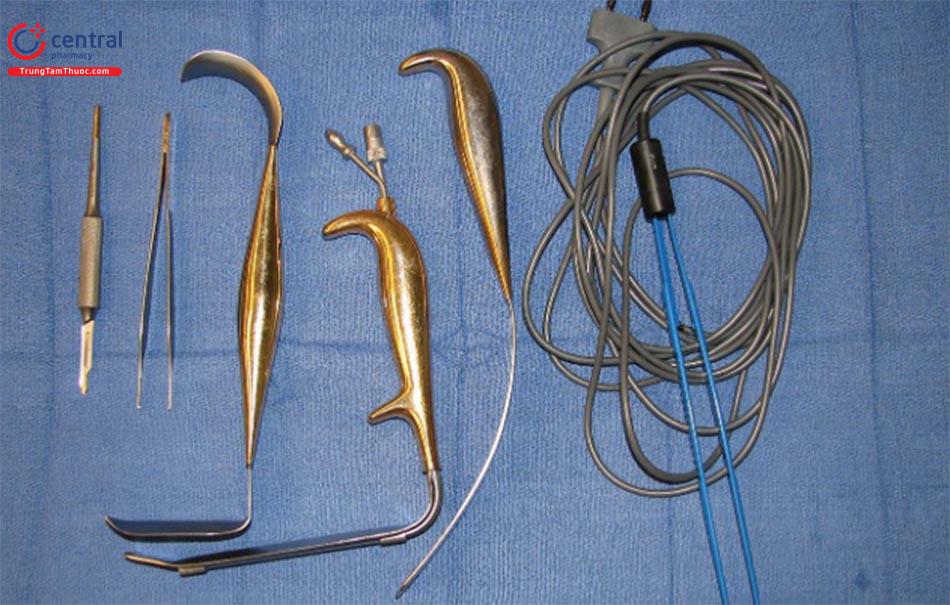
Dụng cụ
5 dụng cụ chuyên dụng được khuyến nghị dùng cho kỹ thuật này. Chúng bao gồm: retractor 2 đầu, dụng cụ đẩy túi, retractor không răng có ánh sáng và có đầu gắng hút khói, dao mổ điện đơn cực chuyển chế độ trên tay cầm, và ánh sáng đèn mổ mang trên đầu tốt nhất là đèn pha sợi quang ( Hình 13.3).
(b) Nếp lằn vú sai.
(c) Biến dạng kéo dài phần dưới vú.
(d) Gấp túi và rạng da
Đánh dấu và điểm mốc
Đường rạch hình elip theo đường mổ trước, tại vị trí dự định trước của IMF hoặc vị trí dự định lý tưởng khác dựa trên túi mới theo hướng dẫn đo IMF ( Hình.13.4). Chiều dài vết mổĐộ dài của vết mổ có phần phụ thuộc vào kiểu dáng và kích thước của túi. Tuy nhiên, đối với kỹ thuật chỉnh sửa này và đặc biệt khi sử dụng da nội bì nhân tạo như là một sự hỗ trợ, củng cố hoặc như một cái võng hoặc treo bên trong, kỹ thuật này có thể được ví như phẫu thuật thông qua “mail slot” ( Hình 13,5). Phẫu trường nhìn thấy lớn hơn, kỹ thuật có thể được thực hiện dễ dàng và hiệu quả. Nhét túi mới, thay găng hoặc miếng dán bảo vệ da nên được xem xét để giảm nhiễm bẩn túi khi đi qua da, và cải thiện khả năng đặt túi qua vết mổ ngắn hơn mà không bị nhiễm bẩn túi. Đây là một yêu cầu cho các túi nhám vì bề mặt kết cấu của túi có thể dễ dàng dính các chất gây ô nhiễm da và vi khuẩn.
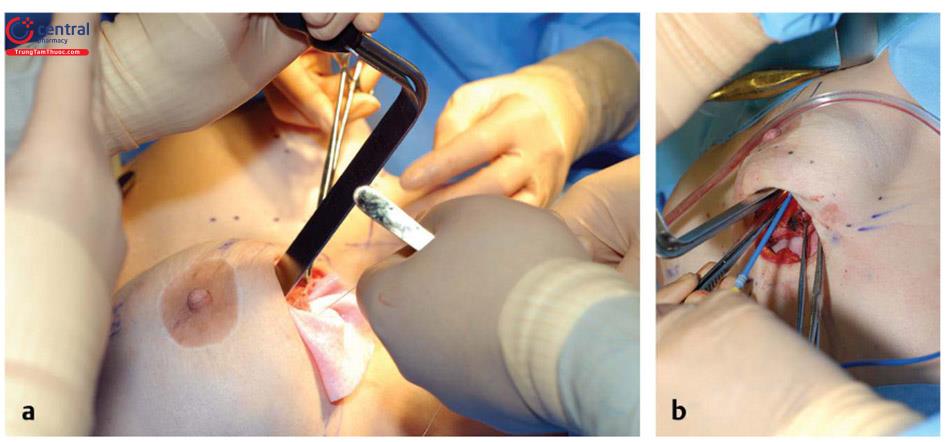
Chi tiết về kỹ thuật.
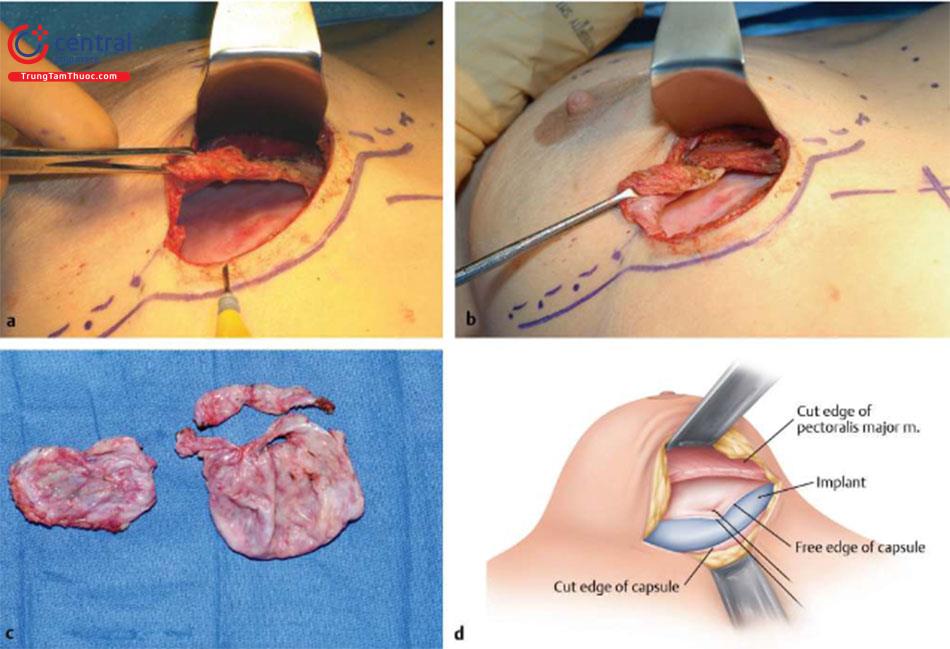
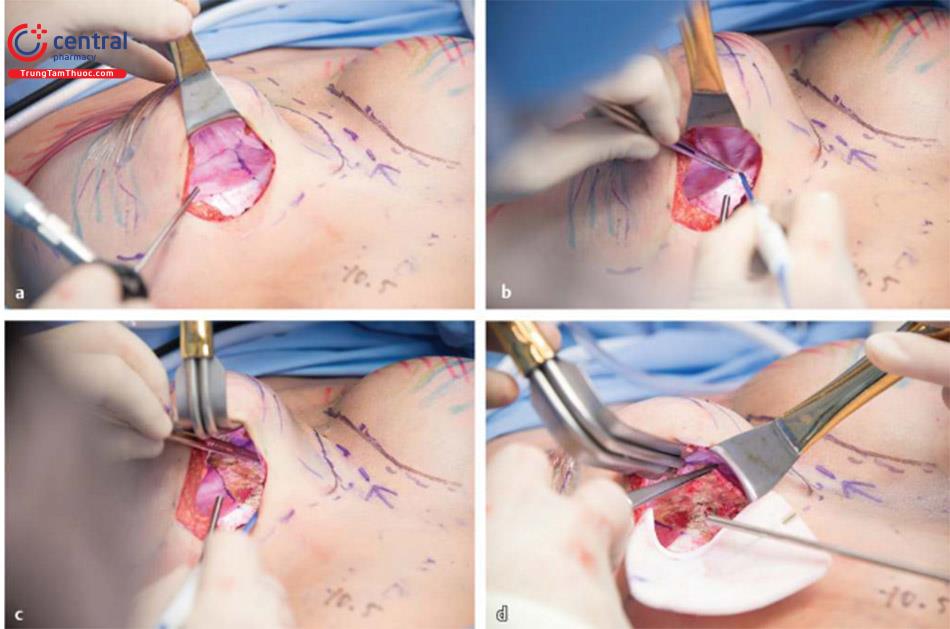
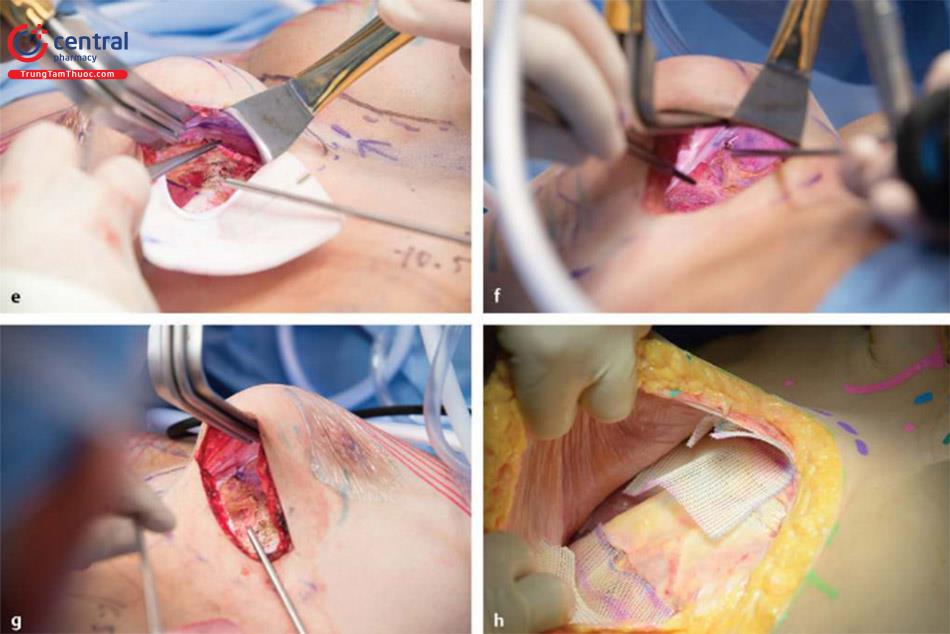
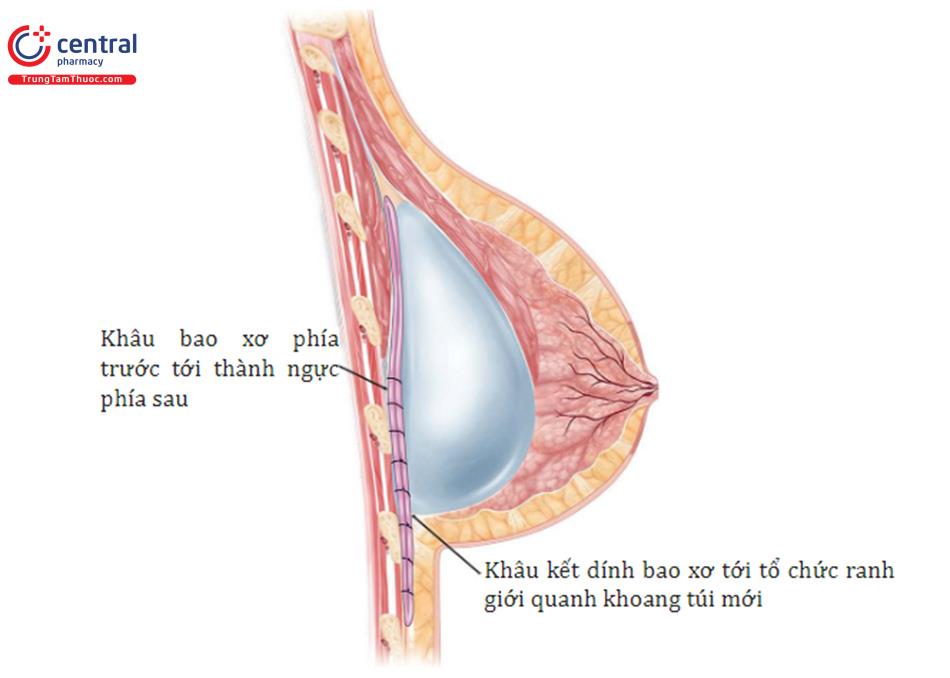
Đối với các quy trình xử lí co kéo bao xơ và nếp gấp túi / rạng da, rạch da được thực hiện bằng dao mổ số 15 và thực hiện bóc tách ban đầu thông qua lớp dưới da bằng dao điện. Nếu gặp phải các mạch máu xiên ra da thì cầm đốt cẩn thận. Tiếp theo, đối với đặt túi dưới cơ trước đó, lấy bỏ túi ngực ra khỏi vú, bóc tách cắt bỏ thành trên của bao xơ. Chích thuốc tê pha loãng adrenalin 1: 1000000 cũng có thể làm giảm chảy máu và giúp tạo thuận lợi cho việc cắt bỏ bao xơ. Bóc tách sau đó được bắt đầu theo hướng lên trên và đến bờ của cơ ngực lớn. Trong trường hợp co thắt bao xơ cấp hoặc đã calci hóa bao xơ, cắt bỏ tất cả các tổ chức bao xơ hoặc bao xơ bên dưới của cơ ngực lớn. Trong trường hợp gấp túi và không co thắt bao xơ, tốt nhất là giữ nguyên bao xơ để tạo thêm một lớp hỗ trợ và độ dày ở phía trước. Sau đó, thực hiện cắt rạch phân tâm của bao xơ để cho đối xứng 2 bên nếu cần thiết. Sau đó, đặt túi mới, hoặc đặt túi thử có thể sử dụng trong khi một ADM và khung nâng được khâu vào với nhau với sự bảo vệ túi bằng dụng cụ đẩy túi chèn bên dưới. Tiếp tục, khâu ADM và khung đỡ tại vị trí IMF và hiệu ứng treo của nó hỗ trợ cho việc túi mới nằm ở vị trí mong muốn, làm giảm nếp gấp túi rõ rệt. Cả về mặt thực nghiệm và lâm sàng, bao xơ dường như không hình thành trên bề mặt sâu hoặc bên dưới ADM và do đó sự co thắt của bao xơ xung quanh bị ức chế ( Hình 13.6, Hình 13.7). Hiện tại kỹ thuật của chúng tôi là khung nâng đỡ để hỗ trợ phần dưới của vú và gia cố phần dưới và ADM để điều trị co thắt bao xơ.
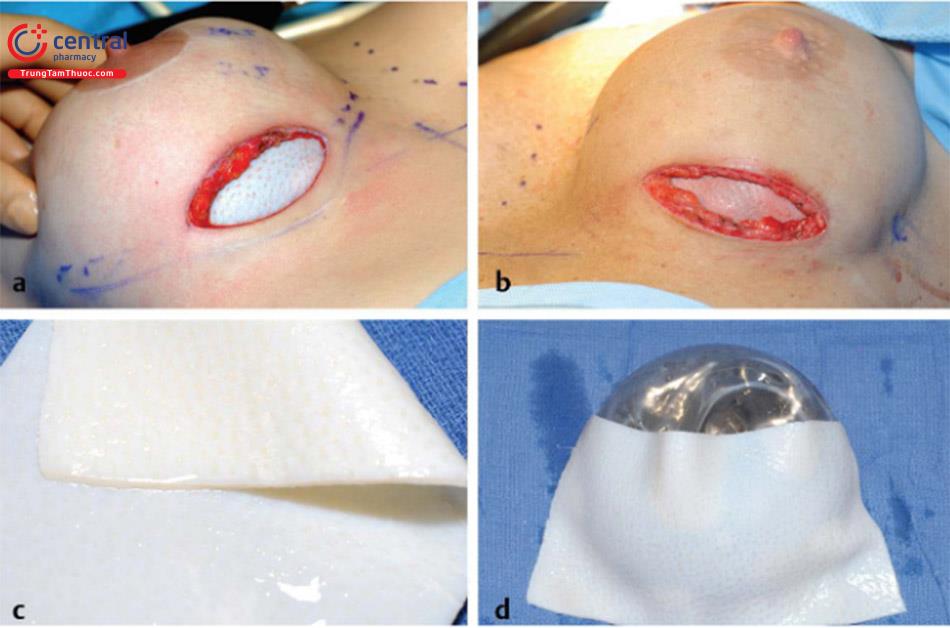
Biến dạng căng phần dưới vú
Xác nhận các dấu hiệu trước phẫu thuật, với bất kỳ vùng da dư thừa hoặc không đối xứng nào được lên kế hoạch cắt bỏ ở tại IMF mới. Thực hiện các vết rạch da bằng cách lấy bỏ lớp thượng bì da dư thừa ở phần dưới của vú. Một vết rạch da sau đó được thực hiện tại phần bên dưới- sau của vết mổ giữ lại thành phần đã lấy bỏ thượng bì ở trên. Lúc đầu, thực hiện mổ bóc tách qua lớp hạ bì với chế độ đốt của dao mổ điện. Đốt cầm máu tất cả các mạch máu gặp phải và kể cả các mạch xiên. Tiếp theo, nếu dùng thêm ADM, thì túi ngực phải lấy ra khỏi vú, sau đó tiếp tục cắt bóc tách lên trên theo hướng bán tận cơ ngực lớn, dọc theo bờ dưới cơ ngực lớn. Thực hiện cắt bao xơ sau đó trong khu vực của nếp lằn vú, ước tính số lượng bao xơ dư thừa sẽ cắt bỏ. Lúc này, ưu tiên phẫu thuật khung đỡ và ADM vào dọc theo bờ dưới cơ ngực lớn và trước của bề mặt bao xơ, và cuối cùng là khâu tại khu vực của IMF. Lớp hạ bì đã mất lớp da bên ngoài có thể sử dụng dự phòng để hỗ trợ thêm cho khu vực IMF ( Hình 13.8).
Những điều cần lưu ý
Điều rất phổ biến khi cố gắn giải quyết một biến chứng và thực hiện chỉnh sửa vú để có khả năng tạo ra một tình trạng hoặc bất thường mới trong khi cố gắng sửa chữa hoặc cải thiện một vấn đề khác. Cẩn thận không bóc tách quá mức phía trong và phía ngoài của khoang túi sẽ tạo ra biến dạng 2 vú dính nhau hoặc rời xa nhau nhiều. Các kỹ thuật sửa lại chuẩn để xử lí gấp túi /rạng da, biến dạng kéo căng phần dưới và co thắt bao xơ thì đều có tỷ lệ tái phát rất cao, do đó tăng cường các mô mềm với một khung nâng đỡ hoặc ADM hoặc đặt những chất liệu độn ở giữa như là một sự thay thế sẽ cung cấp giải pháp thay thế tốt nhất để giảm bớt chỉnh sửa về sau và giảm sự tái phát tiếp theo hoặc không hoàn chỉnh, sửa chữa chưa tối ưu.
Ưu điểm
Giữ cho túi ngực ở vị trí ban đầu càng lâu càng tốt rất thuận lợi cho việc bóc tách cắt bỏ bao xơ và xác định bờ dưới cơ ngực lớn. Dùng dụng cụ đẩy ngực cũng đặc biệt hữu ích trong quá trình bóc tách ban đầu này. Ước lượng da và bao xơ dư thừa đôi khi rất khó khăn và có thể xác định bằng cách biết các mối quan hệ N-IMF lý tưởng với khối lượng đặt túi cụ thể. Các chất liệu da nhân tạo mới cung cấp một ý nghĩa bổ sung và củng cố thêm các mô mềm trong việc giảm thiểu biến dạng thêm, cũng như giảm co kéo bao xơ tái phát.
2.1.4 Chuẩn bị khoang túi và bóc tách vạt bao xơ
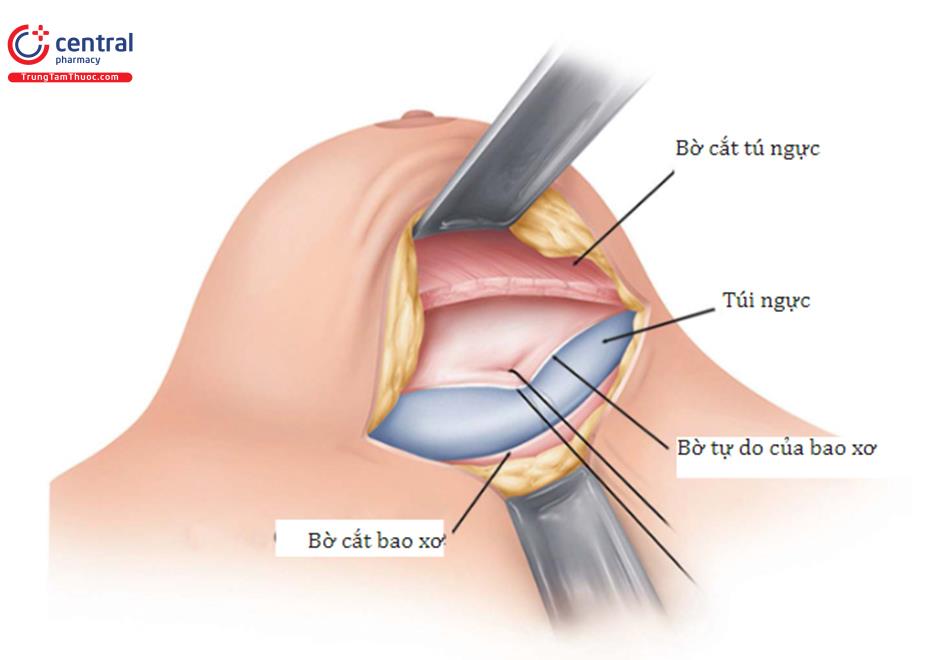
Dùng tay để lấy túi ngực và ngang mức gần đúng của vị trí mới, sửa lại hoặc theo xác định kế hoạch của IMF mới và thực hiện cắt bao xơ. Bờ tự do của bao xơ được cắt bỏ hoàn toàn, và cắt bỏ phần bao xơ dư thừa bên phía dưới của vú.
Có thể xác định vị trí mới của IMF với bệnh nhân ở tư thế thẳng đứng hoặc ngồi thẳng lưng, với túi cũ hoặc túi thử tại vị trí và nếp lằn vú được đánh dấu ở bên trong bằng bút phẫu thuật hoặc xanh methylen và kim số 22.
Nếu bệnh nhân bị đồng thời co thắt bao xơ và vôi hóa bao xơ, hoặc theo quyết định của bác sĩ phẫu thuật, cắt bỏ mặt trước của bao xơ cho đến bờ dưới cơ ngực lớn hay cắt bỏ hoàn toàn. Nếu thực hiện điều này, cần xem xét kỹ có dùng ADM để hỗ trợ phần dưới vú, điều này sẽ tiếp tục xác định và hỗ trợ nếp lằn vú, nâng đỡ độ nặng do trọng lực của túi, giúp giảm thiểu biến dạng kéo căng trong tương lai, cung cấp độ bao phủ tốt ở phần dưới mỏng của vú và giảm hình thành bao xơ xung quanh túi.
Nếu không có bằng chứng về sự co thắt bao xơ, có thể thực hiện cắt bao xơ ở đỉnh khoang túi và sử dụng lớp có mạch máu của bao xơ như một lớp hỗ trợ bổ sung cho túi ngực. Sau đó, bóc tách tiến hành từ nông đến bao xơ đến bờ dưới cơ ngực lớn và khâu ADM vào bờ dưới cơ ngực lớn tương tự như sử dụng chất liệu này trong mô hình tái tạo vú.
Những điều cần lưu ý
Ba biến chứng này là một trong những khó khăn nhất để điều trị trong phẫu thuật nâng ngực. Mọi kỹ thuật để giảm tái phát và giảm thiểu biến chứng hoặc loại bỏ những biến dạng nên được xem xét bao gồm: thay túi nước biển bằng túi gel, vạt bao xơ, tạo khoang túi mới dưới cơ, và thêm tổ chức nâng đỡ để hỗ trợ vú hoặc tổ chức ADM. Ngoài ra, tất cả các chất liệu không có cùng độ co giãn, vì vậy điều quan trọng là phải hiểu các đặc tính cụ thể của chất liệu mà bạn đang sử dụng.
Ưu điểm
Kích thước vết mổ đủ dài là rất quan trọng. Khi cắt bỏ thêm da ở phần kéo căng phía dưới để chỉnh sửa những biến dạng, chiều dài vết mổ không phải là vấn đề nhưng trong các trường hợp khác, vết mổ tối thiểu ít nhất là 7 cm. Giữ cho túi ở vị trí ban đầu cho phần trên của bóc tách sẽ tạo điều kiện thuận lợi cho kỹ thuật. Khoảng cách N-IMF lý tưởng cũng có thể ước tính trước phẫu thuật dựa trên kích thước đặt túi cuối cùng được chọn, xác định cụ thể khoảng cách khi kéo căng da.
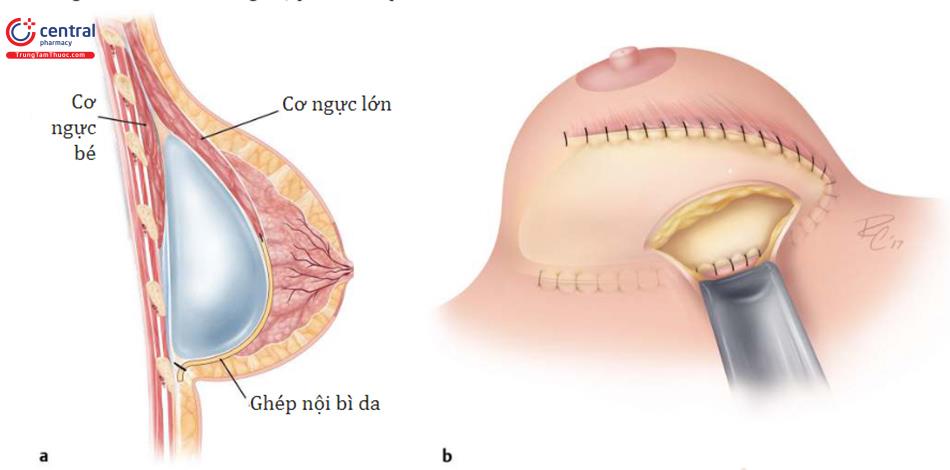
2.1.5 Khâu vết mổ
Sau đó, khâu vết mổ ở nếp lằn vú chuẩn có thể được thực hiện ba lớp, khâu fascia nông với mũi khâu liên tục hay khâu cách quãng bằng chỉ tiêu Vicryl 2.0, sau đó là khâu dưới da bằng chỉ Monocryl 3.0 và khâu trong da bằng Monocryl 4.0 như đã mô tả ở trên. Cũng có thể sử dụng chỉ khâu da có gai Monocryl 3.0 để khâu liên tục thành 2 lớp, trong đó tiến hành đóng vết mổ mà chúng tôi đã sử dụng ở hơn 1.200 bệnh nhân mà không có vấn đề gì về lành vết thương ở vết sẹo ngang này. Trong trường hợp biến dạng kéo căng phần dưới vú, lớp hạ bì đã loại bỏ thượng bì cũng có thể được sử dụng để hỗ trợ đóng vết thương.
Để chăm sóc vết thương, vết mổ được phủ bằng Steri-Strips hoặc băng hỗ trợ vô trùng dải gel giữ ẩm vết thương và sử dụng tạo hàng rào chống thấm nước.
2.2 Co thắt bao xơ
2.2.1 Co thắt bao xơ
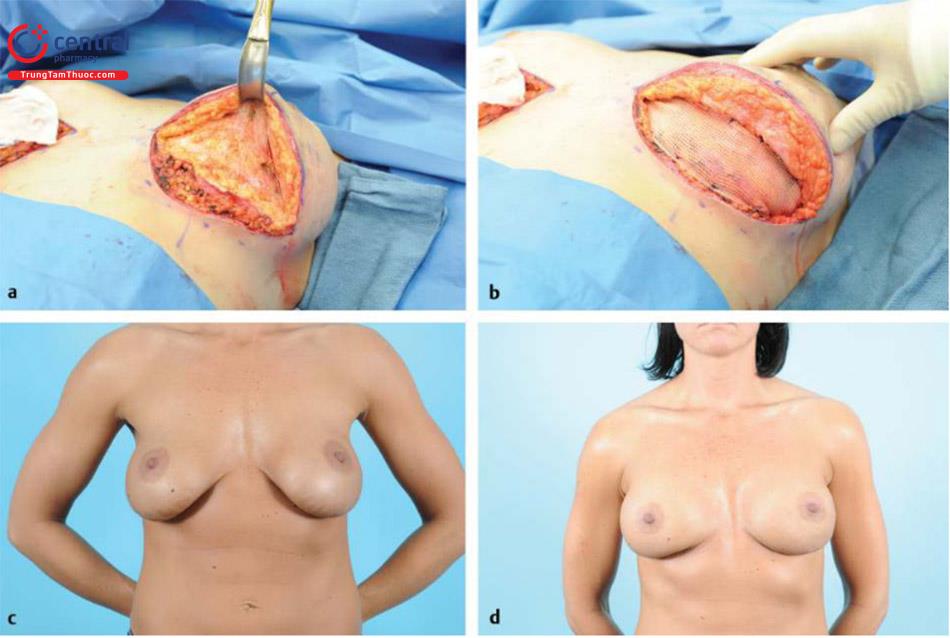
Quy trình phẫu thuật và cách sửa chữa co kéo bao xơ cũng giống như mô tả trước đây và được sử dụng để điều chỉnh nếp gấp túi và rạng da. Sự khác biệt quan trọng là sinh bệnh học của bao xơ. Nói chung, trên giải phẫu bệnh thì bao xơ được hình thành bởi màng sinh học (Biofilm) hoặc nhiễm trùng cận lâm sàng, và nên được loại bỏ bằng phẫu thuật cắt bỏ toàn bộ hoặc gần hoàn toàn khi có thể (so với biến dạng kéo căng trong đó có thể sử dụng bao xơ dư thừa để hỗ trợ thêm). Sau phẫu thuật cắt bỏ toàn bộ bao xơ ( Hình 13.9), nên cân nhắc thay thế bằng ADM, đặc biệt ở những bệnh nhân có tiền sử tái phát bao xơ nhiều lần. Bao xơ bất thường sau đó có thể được thay thế bởi một lớp ADM như một phần mở rộng của cơ ngực tương tự như việc sử dụng nó trong tái tạo vú ( Hình 13.10).
Bóc tách cho các trường hợp co thắt bao xơ
Rạch da thực hiện bằng dao mổ số 15. Ban đầu, mổ bóc tách dưới da bằng dao điện. Đối với những trường hợp đã đặt túi dưới cơ trước đó, để túi ngực tại vị trí đó càng lâu càng tốt, tiến hành cắt bỏ phần trước nông của bao xơ. Lúc này, bắt đầu cắt bóc tách lên trên và đến bờ của cơ ngực lớn.
Tiếp tục bóc tách sâu đến cơ ngực với tất cả các thành phần của bao xơ hoặc càng nhiều càng tốt, như thể hiện trong Hình. 13.9.
Trong trường hợp đặt túi dưới tuyến trước đó, phẫu thuật cắt bỏ toàn bộ bao xơ và lấy bỏ túi được khuyến nghị và thay đổi vị trí thường được thực hiện có hoặc không có thêm lớp ADM như là một phần mở rộng của ngực lớn. Được thể hiện ở Hình. 13.10 là một bệnh nhân theo dõi 1 năm với ba lần tái phát trình trạng co kéo bao xơ được điều trị bằng phẫu thuật cắt bỏ bao xơ và dùng ADM dạng lưới như một phần mở rộng ngực lớn với bộ ngực hoàn toàn mềm mại. Việc chèn và đóng vết mổ thể hiện như được mô tả trước đó trong phần biến dạng kéo căng, gấp túi và rạng da.
2.2.2 Kỹ thuật đặc biệt
Vạt bao xơ: Khoang túi mới dưới cơ ngực lớn
Đại cương
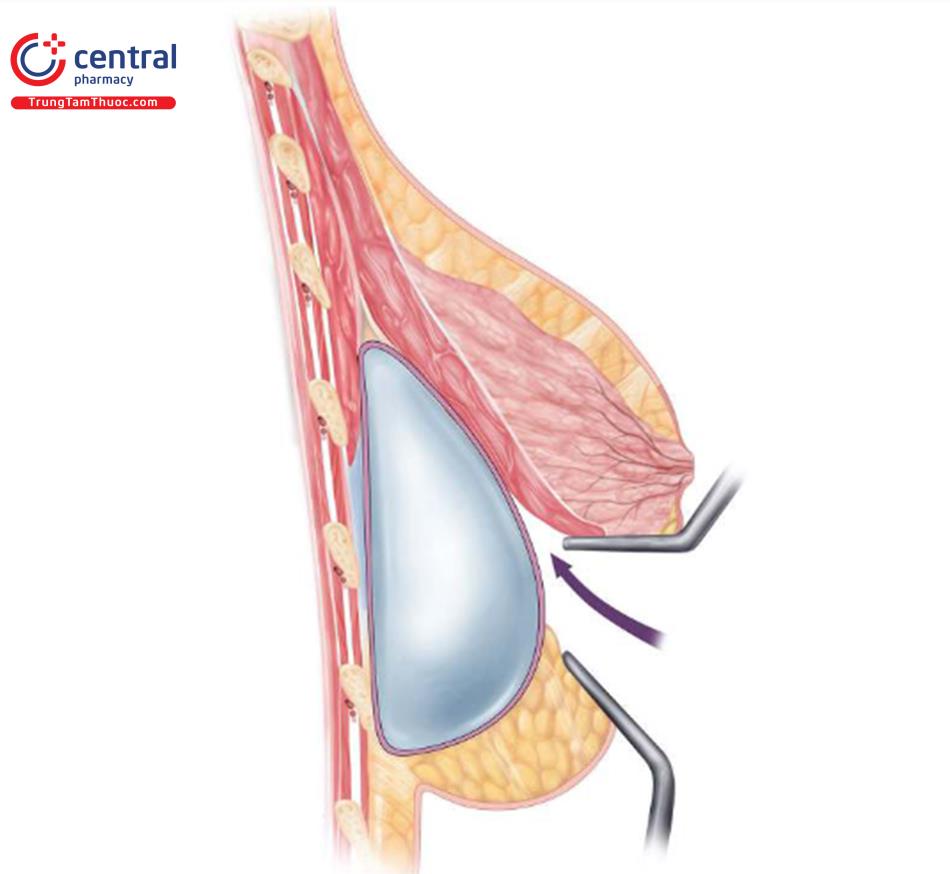
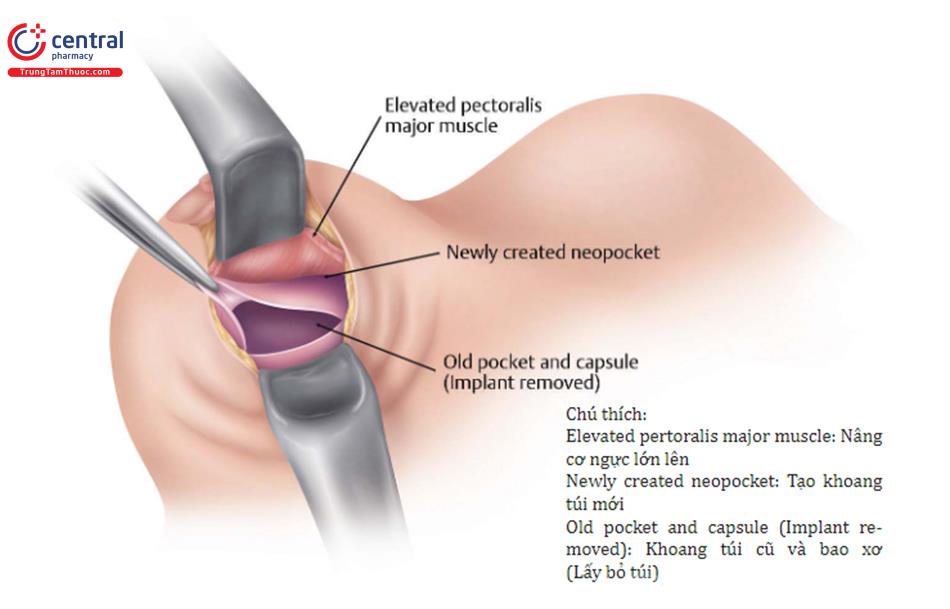
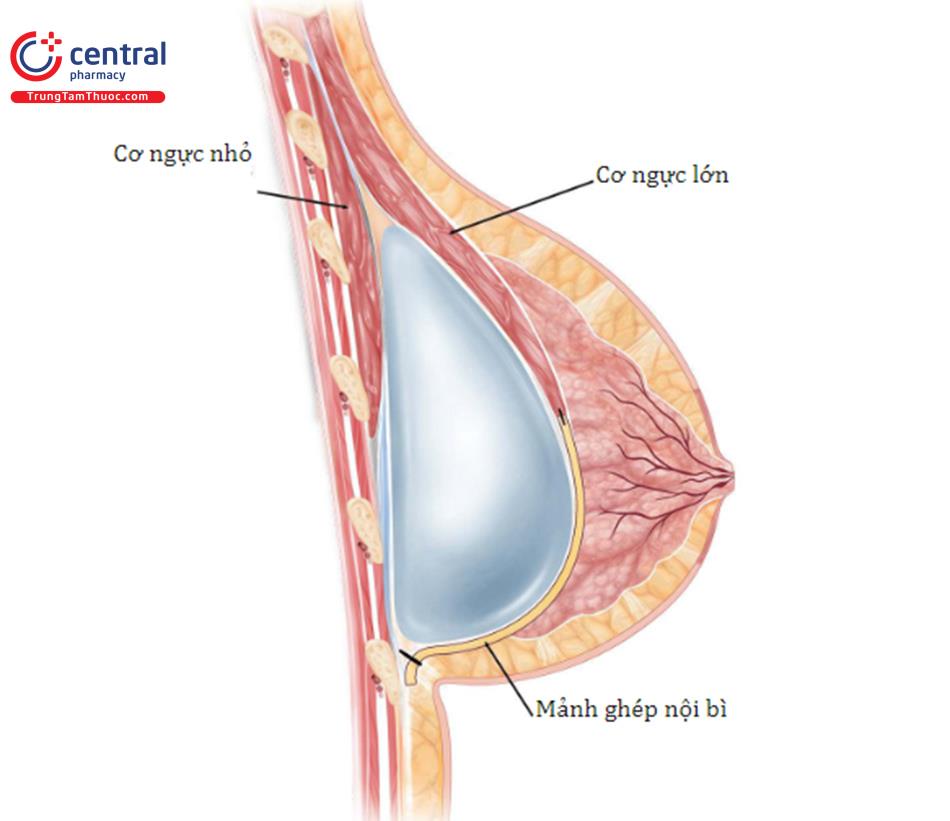
Vạt bao xơ, hoặc khoang túi dưới cơ ngực lớn, là một công cụ mạnh mẽ trong phẫu thuật chỉnh sửa vú và nên là một phần vũ khí phẫu thuật của tất cả các bác sĩ phẫu thuật thẩm mỹ. Sử dụng trong các tình huống bệnh nhân đã được nâng ngực trước ở vị trí dưới cơ, và tốt hơn cho ở những bệnh nhân bị biến dạng dính 2 vú (symmastia), IMF hoặc biến dạng phía ngoài. Một khoang túi mới được tạo ra ở nông tới đỉnh của bao xơ túi ngực trước và trở lại bên dưới cơ ngực lớn, bao xơ bị xẹp xuống, và một túi ngực mới được đưa vào phần khoang túi dưới cơ mới.
Kế hoạch rạch da
Nếu vết mổ quanh quần vú trong lần mổ trươc thì vết mổ mới được thực hiện bằng cách cắt bỏ vết sẹo trước đó. Một lần nữa, chiều dài vết mổ thích hợp là bắt buộc để nhìn thấy đầy đủ bên trong: tối thiểu phải là 7 cm.
Chi tiết về kỹ thuật
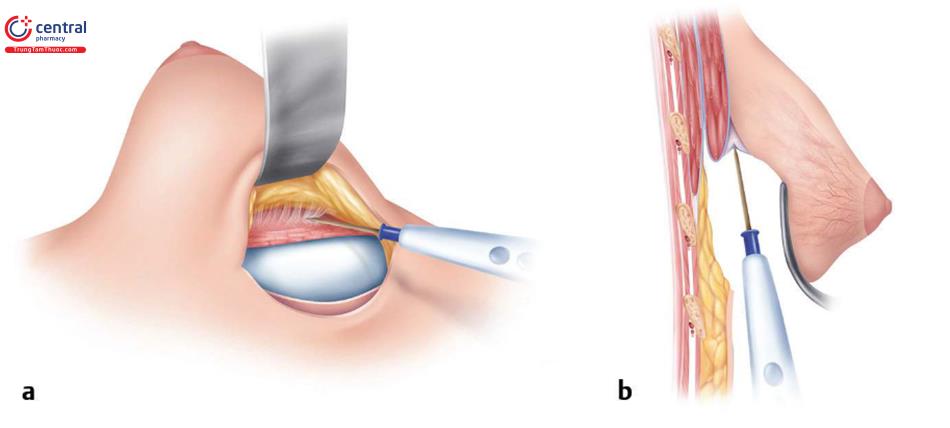
Như đã thảo luận trước đây, việc giữ cho túi ngực trước đó ở vị trí ban đầu càng lâu càng tốt về mặt kỹ thuật là điều quan trọng. Thực hiện mổ bóc tách ở mặt trước của bao xơ với đầu đốt Bovie. Dùng retractor 2 đầu giúp để nâng phần dưới da lên. Khi đạt đến bờ dưới của cơ ngực lớn, thực hiện bóc tách mặt phẳng mới giữa bề mặt trên của bao xơ và bên dưới cơ ngực lớn. Đẩy bao xơ xuống và tạo khoang túi bên trên bằng miếng Ray-Tec đã được làm ẩm và dùng đầu đốt điện bẻ cong theo thành ngực để mổ bóc tách tạo khoang túi và kéo căng giúp nhì thấy bên trong hơn. Xoay qua lại về phía trong, phía ngoài và các góc ¼ để xem đầy đủ; retractor có ánh sáng là rất quan trọng. Khi đến đỉnh của túi ngực, thực hiện cắt bao xơ gần IMF và lấy túi ra. Nếu nghi ngờ đặt túi gel bị vỡ, rất hữu ích khi đặt trước phẫu thuật một miếng dán OpSite hoặc Ioban lớn để tránh tiếp xúc silicone với da.
Sau đó, kẹp Alice có thể kẹp trên bờ dưới cơ, và khoang túi mới được hoàn thành chính xác. Cẩn thận không được bóc tách quá mức để tạo khoang túi, cụ thể nếu đặt túi ngực có định dạng, túi nhám mới. Thực hiện cắt bỏ bao xơ dư thừa tại nếp lằn vú để giữ bao xơ chặt với mô ngực dư thừa hoặc dư thừa tối thiểu. Túi mới sau đó được đặt vào khoang túi mới dưới cơ một phần và trên đỉnh của bao xơ trước.
Những điều cần lưu ý
Cắt bao xơ sớm và loại bỏ túi ngực làm cho việc phẫu thuật trở nên khó khăn hơn. Sử dụng chế độ cắt của dao mổ điện so với chế độ đốt sẽ làm tăng khả năng vô tình vỡ bao xơ, điều này ảnh hưởng đáng kể đến sự thuận lợi của quy trình nếu có đặt túi bị vỡ. Việc phát hiện quá sớm khoang túi mới sẽ làm hỏng mục đích và sức mạnh của kỹ thuật giữ túi đúng vị trí ban đầu càng lâu càng tốt và giúp tránh sai lệch vị trí túi về sau. Nếu thấy có co kéo bao xơ nặng hay calci hóa bao xơ thì không được thực hiện kỹ thuật này mà phải cắt bỏ bao xơ.
Ưu điểm
Đây là quy trình rất hữu ích để học hỏi và ứng dụng, kỹ thuật tiến bộ hơn bao gồm vạt xoay để che phủ và sử dụng mặt sau của bao xơ hoặc chỉ một phần của bao xơ để làm mờ đường viền ở trong hoặc ở ngoài so với nâng lên toàn bộ bề mặt của bao xơ. Nếu túi đặt dưới tuyến thì một phần của bao xơ có thể được giữ lại để che phủ, nhưng hoàn toàn khoang túi dưới cơ mới được tạo ra bằng cách sử dụng một vạt bao xơ hoặc kỹ thuật tạo khoang túi mới dưới cơ. Mô tả bao xơ túi hiện tại với bề mặt bao xơ sáng bóng điển hình. Mổ bóc tách tạo khoang túi mới từ bề mặt của bao xơ nhưng túi vẫn còn lại bên dưới cơ ngực lớn. Video sau đó đi giữa hai không gian. Một vạt bao xơ ở phía trước được khâu xuống bao xơ phía sau và thành ngực với vị trí túi mới bên trên bao xơ trước và nằm sâu bên trong cơ ngực lớn. Ở những bệnh nhân có độ dày mô mềm ở phía trước tốt, đây là một kỹ thuật mạnh mẽ để hỗ trợ chỉnh sửa những sai lệch túi. Trong những bệnh nhân gầy, vạt bao xơ ở phía sau có thể sử dụng; những điều này sẽ mô tả chi tiết ở cuối chương.
Độ bao phủ dưới tuyến cho gấp túi và rạng da
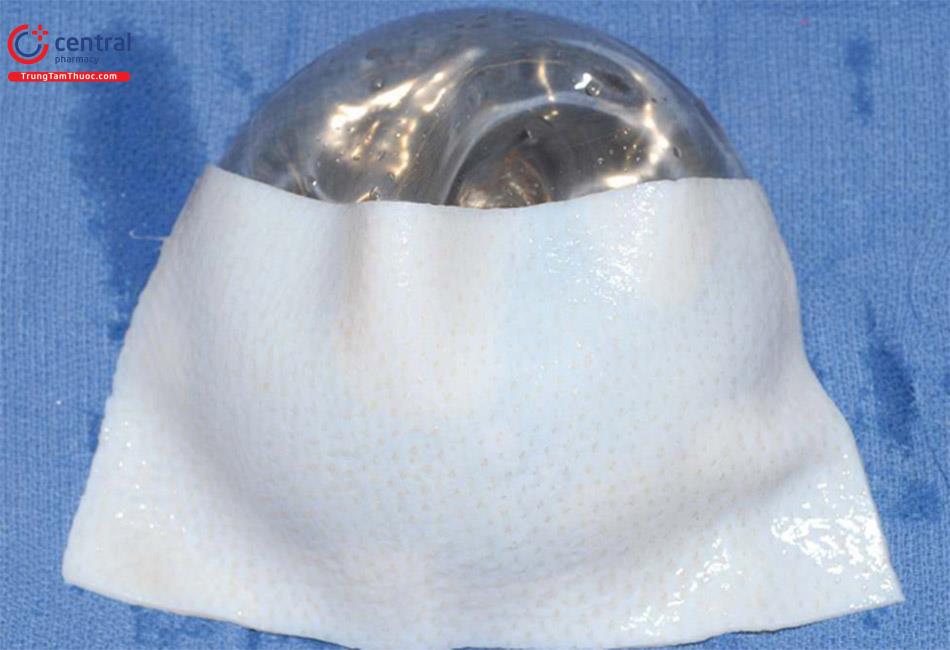
Trong trường hợp bệnh nhân sẽ không chấp nhận đặt túi dưới cơ hoặc trong trường hợp không có cơ ngực lớn từ phẫu thuật lần trước hoặc thiếu vắng cơ ngực bẩm sinh, có một số lựa chọn thay thế. Kỹ thuật này có thể không tạo ra sự cải thiện đáng kể như mở rộng cơ ngực, phẫu thuật tái tạo nhưng vẫn có thể cải thiện. Một lần nữa giảm thiểu những nhược điểm vốn có của túi bằng cách sử dụng túi với độ nhô nhiều hơn sẽ mang lại kết quả cải thiện đáng kể. Ngoài ra, bộ khung nâng đỡ hoặc ADM có thể được chèn vào trước hoặc bên trong, nhưng được khâu vào thành ngực và đặt trên một lực căng vừa phải để tạo nếp gợn ít nhìn thấy hơn so với những gì lớp phủ có thể tự cung cấp từ độ dày và rào cản của chính chất liệu. Trong những trường hợp này, dùng một mảnh ADM 8 × 16 cm hoặc lớn hơn có thể định hướng theo chiều dọc và định vị trên túi ngực. Phía trong của vú thường mỏng nhất và do đó, chất liệu có thể được đặt nhiều phía trong nhiều hơn để tối đa hóa phạm vi bao phủ, mặc dù điều này có thể khác nhau tùy theo từng bệnh nhân.
Cẩn thận
Không có đủ dữ liệu bệnh nhân để nói về phương pháp này, nhưng nó có thể có lợi trong việc cung cấp sự bao phủ và cải thiện ở những bệnh nhân bị mỏng tổ chức đi rõ rệt. Có tương đối ít lựa chọn thay thế ngoại trừ ghép tổ chức tự thân hoặc ghép mỡ. Ghép độn đơn thuần có thể không cung cấp đầy đủ bao phủ bên trên túi ngực hoặc cải thiện thẩm mỹ.
Ưu điểm
Khâu cố định ADM vào thành ngực để tạo hiệu ứng võng để nâng đỡ túi. Đặt dẫn lưu trên ADM và và lấp đầy không gian bên trên ADM có lực căng vừa phải là rất quan trọng để tăng độ kết dính và tích hợp và tăng tạo tân mạch trên ADM.
2.3 Lệch vị trí túi
2.3.1 Phía trong / 2 vú dính nhau
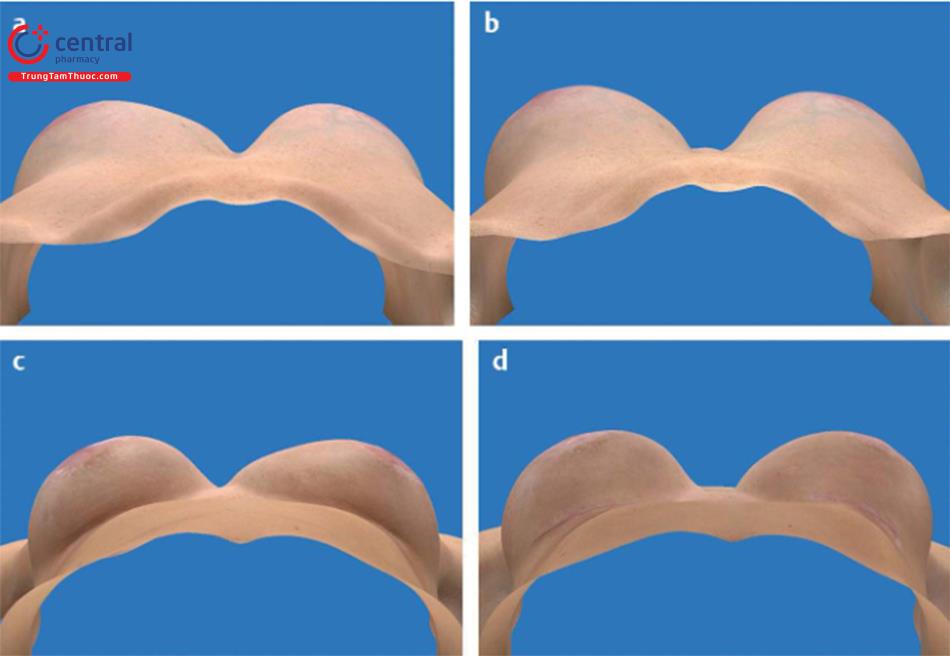
Sai lệch đặt túi có thể là một nguyên nhân gây biến dạng đáng kể sau khi nâng ngực. Lệch vị trí có thể ở trên, dưới, trong hay ngoài hay toàn bộ vú. Khi sai lệch phía trong của vú, nó được mô tả bằng một thuật ngữ đặc biệt: 2 vú dính nhau ( Hình 13.11).
2 vú dính nhau có thể xảy ra ở nhiều mức độ khác nhau. Ở mức độ nhẹ nhất, vẫn còn hai khoang túi vẫn còn riêng biệt, nhưng một hoặc cả hai khoang túi nằm qua đường giữa ( Hình 13.12). Trong những tình huống nặng hơn, da trên xương ức bị tách ra ở đường giữa và trong những tình huống nghiêm trọng nhất thì khoang túi vú trái và khoang túi vú phải nằm chung 1 khoang ( Hình 13.13).
Các tổ chức mô mỏng và yếu khiến bệnh nhân có nguy cơ mắc dị tật này. Ngay cả biến dạng hõm xương ức nhẹ cũng có thể làm tăng nguy cơ túi di chuyển thụ động qua đường giữa do góc và lực tác động lên lồng ngực và xương sườn. Về phần bác sĩ phẫu thuật, việc bóc tách vào phía trong quá mức hoặc phân chia chỗ bắt đầu cơ ngực lớn có thể là nguyên nhân.
Vấn đề dường như được tìm thấy thường xuyên hơn với đặt túi quá lớn so với ngực bệnh nhân, như được xác định bởi các hệ thống lập kế hoạch dựa trên mô được công bố. Hai vú dính nhau dường như cũng liên quan nhiều hơn đến đường mổ gây hạn chế tầm nhìn của bác sĩ phẫu thuật, chẳng hạn như mổ đường quần vú ở những bệnh nhân có quần vú nhỏ.
Bác sĩ phẫu thuật nên cảnh giác để xác định rằng các trường hợp 2 vú dính nhau nghiêm trọng nhất thường gồm biến dạng đồng thời bên dưới. Chọn xử lí phụ thuộc vào vị trí túi hiện tại và được đề nghị đặt túi (xem Hình 13.13b). Nếu túi nằm dưới tuyến, vấn đề được giải quyết rõ ràng nhất là chuyển đổi sang túi đặt 1 phần dưới cơ ngực lớn (nếu có sai lệch vị trí đồng thời bên dưới) hoặc mặt phẳng kép (nếu độ dày mô ở IMF> 5 mm và không có sai lệch phía dưới). Mặc dù người ta có thể cho phép chọn túi vẫn giữ lại bao túi dưới tuyến với kỹ thuật khâu bao xơ hoặc tạo ra một khoang túi dưới tuyến mới, sự dễ dàng, độ bền và khả năng dự đoán của túi trong cơ ngực lớn là một lựa chọn thường xuyên.
Nếu đã đặt dưới cơ, chọn lựa 1 là giữ lại túi khoang túi dưới cơ, 2 là tạo ra khoang túi mới dưới tuyến. Mặc dù việc chuyển đổi sang đặt túi dưới tuyến là điều không tốt, bác sĩ phẫu thuật nên tự nhắc nhở bản thân về vô số những lợi ích có được khi đặt túi dưới cơ, đặc biệt đối với bệnh nhân bị 2 vú dính nhau, trong đó thường những bệnh nhân gầy và sẽ có lợi từ sự bao phủ mô, và vì cơ ngực gần như không còn được gắn vào xương ức.
Nếu chúng ta chọn di chuyển túi đến đặt dưới tuyến, người ta nên thận trọng để lại một khoảng cách giữa 2 vú rất rộng. Nếu đã đặt túi dưới cơ, thì theo định nghĩa, phần cơ ngực lớn không còn được gắn vào bờ ngoài của xương ức. Trừ khi việc bóc tách dừng ở bờ ngoài xương ức. Cuối cùng thì chúng ta có thể tìm thấy 1 bên túi đặt dưới tuyến và bên còn lại đặt dưới cơ ngực lớn để tạo ra 2 vú dính nhau.
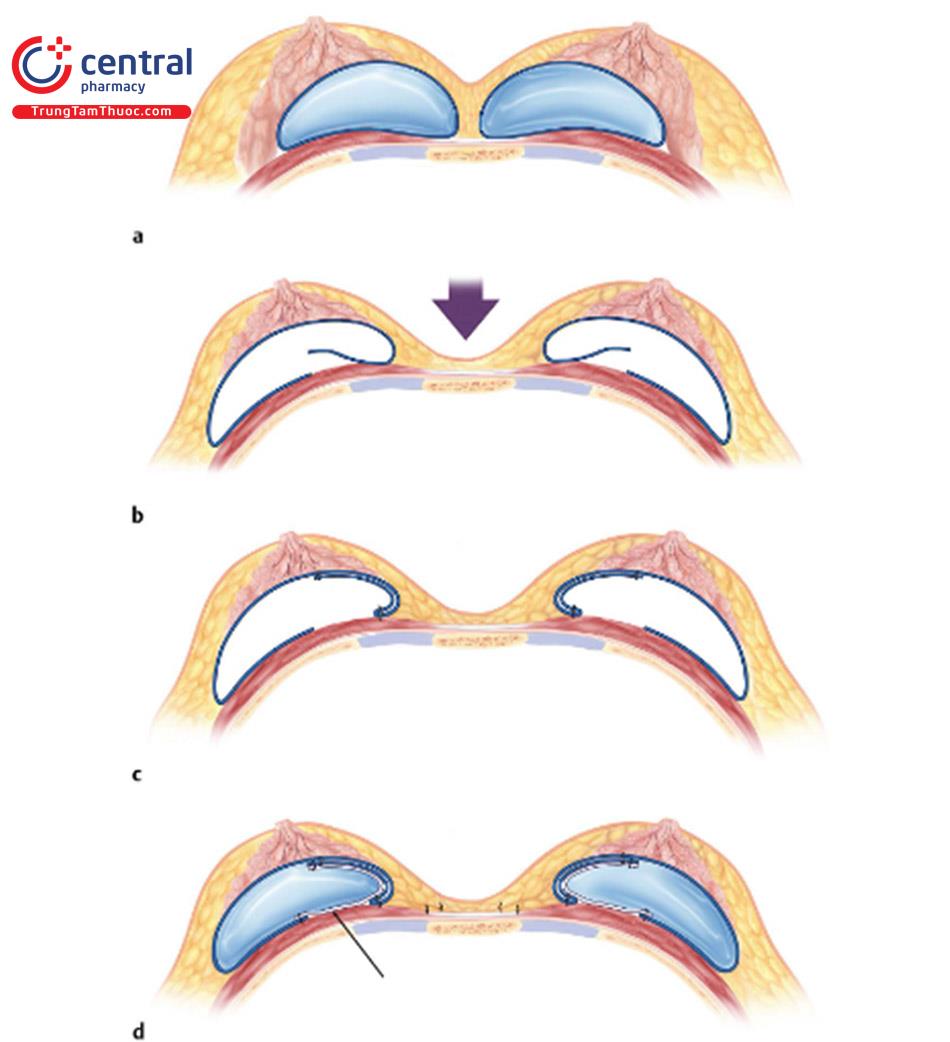
Thông thường nhất, mô bao phủ là một ưu tiên hàng đầu mà việc đặt túi dưới cơ được vẫn giữ lại khoang túi dưới cơ, bằng cách vẫn để túi ngực trong khoang túi dưới cơ hiện tại và làm thủ thuật đóng bao xơ phía trong hay tạo ra khoang túi mới nằm giữa bao xơ phía trước thành ngực và bên trên là nhu mô vú / cơ, được gọi là khoang túi mới.
Khâu tạo hình bao xơ có thể khó khăn trong các trường hợp 2 vú dính nhau vì cả hai thành bao xơ trước và sau thường rất mỏng nằm trên xương ức, đó là khu vực mà việc sửa chữa phải thực hiện nhiều nhất. Lớp bao xơ nằm phủ qua xương ức thì rất mỏng và không giống như bao xơ nằm trên xương sườn, xương ức quá dày để xuyên kim qua.
Thủ thuật tạo hình bao xơ cũng yêu cầu đặt mũi khâu ở những vị trí chính xác, đều đặn để tạo ra bờ ranh giới mịn và chính xác, điều này rất khác biệt khi các tổ chức mô mỏng và không đồng nhất.
Mặt khác, tạo khoang túi mới dưới cơ là một khoang túi mới nằm phía sau cơ ngực và tuyến vú, nhưng ở phía trước của bao xơ cũ. Chu vi bên ngoài của bao xơ được xác định bởi sự kết dính dày đặc giữa bao xơ và các tổ chức quanh nó. Bác sĩ sẽ bóc tách đơn gian để tạo ra độ mịn và độ rộng của khoang túi. Dùng chỉ khâu để khâu xiên 2 bờ bao xơ để xóa không gian chết của bao xơ cũ, nhưng chúng có thể khâu trong khoảng không đều nhau, cho phép bác sĩ phẫu thuật chọn các vị trí sao cho chất lượng mô là tốt nhất.
Bởi vì không xác định được bao nhiêu nhiều mũi khâu ở các bờ, nên ít bị nhìn thấy gợn lên ngay sau khi phẫu thuật, và nói chung kết quả có vẻ tốt lên nhanh hơn. Dường như có ít khó chịu hơn, có lẽ vì ít chỉ khâu xung quanh các mô ngực nhạy cảm.
Ở những bệnh nhân cực kỳ gầy, thỉnh thoảng da chỉ nằm ngay trên bao xơ, không thể tạo khoang túi mới dưới cơ, sử dụng phần sau bao xơ của bệnh nhân ( Hình 13,14). Điều này sẽ tốt cho cả biến dạng phía trong và phía ngoài. Vẽ đánh dấu đường viền túi mới lý tưởng ở phía trong và rạch một đường rạch dọc từ phía trong khoảng 3 -4 cm tới bờ viền túi mới và là gần phần bán tận cơ ngực lớn ở bên trong. Khâu bao xơ lại với nhau từ sau ra trước bằng chỉ tiêu 3.0. Điều này có những ưu điểm độc đáo là làm dày thêm độ phủ ở bề mặt trước. Ngoài ra, khung nâng đỡ hoặc ADM có thể được sử dụng để làm dày thêm và củng cố thêm độ dày phía trước túi và khâu vết thương bằng chỉ tiên 2 .0. Chúng tôi đã sử dụng phần phía sau của bao xơ hơn 15 năm qua trên 300 bệnh nhân và tương tự như đạt túi mới, việc sửa chữa cực kỳ lớn và hỗ trợ thêm cho việc sửa chữa có cơ hội tốt nhất để không phải chỉnh sửa lại thêm nữa (Hình 13,15,Hình 13.16).
2.3.2 Kế hoạch phẫu thuật
Hai vú dính nhau có thể xảy với các đường mổ đặt túi như: qua đường nách, qua đường rốn, qua đường quần vú, qua IMF. Khoang túi mới để xử lí những trường hợp bị 2 vú dính nhau không được mô tả với đường mổ TUBA. Nếu vết mổ trước đó là IMF, thì vết mổ đó thường được sử dụng lại. Một khác biệt trong tình huống này không xảy ra là khi vết rạch IMF cũ được rạch quá thấp, do đó, không thể sử dụng nó để tạo ra khoang túi mới với khoảng cách N-IMF ngắn hơn vị trí của nó đã xác định.
Nếu vết mổ trước đó là quanh quần vú, và quầng vú có đường kính đầy đủ để cho phép nhìn thấy và thao tác tuyệt vời, thì điều đó thường được sử dụng. Nhìn chung, ca phẫu thuật là dễ nhất với một vết mổ lớn, vì bác sĩ phẫu thuật đang mổ “từ trên đỉnh núi”, nhìn xuống với hình ảnh rõ nét và gần với bờ xa nhất của khoang túi. Tuy nhiên, bác sĩ phẫu thuật phải xem một số bằng chứng gần đây cho thấy vi khuẩn được nuôi cấy từ núm vú và ống dẫn sữa có khả năng tăng nguy cơ hình thành Biofilm và co thắt bao xơ khi sử dụng phương pháp quanh quần vú. Mặc dù vết mổ luôn luôn mở rộng, đôi khi có thể khó nhìn thấy trên” đường xích đạo” của túi (trong những trường hợp như vậy, túi được lấy ra với độ căng vừa phải thẳng miễn là có thể, và sau đó vút nó ra ngoài và tiếp tục bóc tách mà không cần có túi tại chỗ hoặc có thể sử dụng một loại túi gel hoặc túi nước biển nhỏ). Trong khi hai vú dính nhau được sử dụng như một ví dụ, các phương pháp được mô tả trong tình huống này cũng được áp dụng cho việc sử dụng tạo khoang túi mới cho biến dạng phía dưới và phía ngoài.
(a) Để bắt đầu sửa chữa, thường đánh dấu đường viền phía trong mong muốn là 1,5 cm cách đường giữa. Vạt sau bao xơ được nhận dạng và nhấc lên khoảng 4 cm từ phía ngoài cho đến đường viền mong muốn phía trong nằm ngang tới phần đuôi xương ức, tương tự như một cây gậy của gôn.
(b, c) Lợi ích của việc sử dụng phần sau bao xơ so với phần trước bao xơ là tương tự như tạo khoang túi mới; tạo đường viền của khoang túi mới là khó khăn và sẽ chống lại lực đè của túi và nhu mô vú trên nó; nó thực sự làm dày tổ chức mô mà tăng độ dày của vạt da trước thay vì làm mỏng nó; tạo ra khoang túi tiềm năng để ghép mỡ; và cũng tạo ra mặt dưới có nhiều mạch máu tích hợp được ADM và khung nâng đỡ tốt hơn là chỉ đơn giản đặt khung nâng đỡ trên bề mặt bao xơ.
(b) Dùng dụng cụ mở rộng Bovie để nâng vạt bắt đầu từ phía dưới lên phía trên. Hơn 80% thời gian thực hiện là bao xơ nằm ngoài cân cơ liên sườn, và thỉnh thoảng màng xương sườn thứ tư nằm bên dưới, hình tam giác nhỏ phải được nâng lên và khâu riêng vì các phần dính dày đặc vào xương sườn. Đây không phải là một vấn đề lớn vì khung nâng đỡ sẽ được sử dụng để tiếp tục củng cố vạt. Mổ bóc tách không chảy máu, nhanh, mặc dù phải cẩn thận để không đi sâu vào các cơ liên sườn.
(c) Tiếp tục chỉ nâng bờ phía trong theo như mong muốn. Nó rất dễ dàng tách phần đã đánh dấu và tạo lại khoang túi. Biến dạng phía ngoài dễ bóc tách hơn biến dạng phía trong. (d, e) Nâng vạt lên tới chính xác bờ của khoang túi mới. Ngay trước thời điểm này hoặc tại thời điểm này nếu bao xơ của 2 vú dính nhau bị đi qua đường giữa, bao xơ có thể được khâu lại với nhau bằng chỉ Monocryl 3.0 và đốt cầm máu tại các vị trí này. (d) Bờ tự do của vạt được khâu vào bờ trước của vạt làm cho hiệu quả độ dày phía trước gấp đôi lên.
(h) Sau khi khâu vạt vào vị trí, ADM hoặc khung nâng đỡ có thể được đặt để hỗ trợ thêm cho việc sửa chữa. Như thể hiện trong phẫu thuật trên xác, bất kỳ khung nâng đỡ hoặc ADM nào cũng có thể được sử dụng. Đối với 2 vú dính nhau, phần phía ngoài và phía sau của bao xơ vẫn còn trên ngực, được nâng lên một chút, giúp bác sĩ phẫu thuật dễ dàng khâu các bờ với nhau. Thông thường, khung nâng đỡ hình chữ nhật cao 7 đến 8 cm và rộng 10 đến 12 cm được tạo hình và cắt, đặt trong dung dịch ba kháng sinh, sau đó được khâu vào vị trí. Chúng tôi bắt đầu về phía ngoài tại đáy của mũi khâu khung nâng đỡ đến phần phía ngoài của bao xơ và sau đó khâu phần trước chồng lên một chút với phần sau của bao xơ được lật lên. Tôi cũng đặt một mũi khâu sâu ở phía trong đáy túi. Lớp giữa các bao xơ không cần phải khâu và chúng tôi thực hiện siêu âm cho bệnh nhân theo quy trình này và không có chất lỏng nào tích tụ trong mặt phẳng này. Chúng tôi khâu vết thương cho khung nâng đỡ bằng chỉ PDS 2.0 hoặc 3.0 tùy thuộc vào độ dày của mô hoặc chỉ khâu có gai được sử dụng. Bây giờ bạn có một đường viền gia cố dày rất chắc chắn, theo kinh nghiệm của chúng tôi đã làm hơn 300 bệnh nhân, sẽ không thất bại. Tôi tập trung vào túi mới nằm trong khoang túi và thường có sai lệch vị trí phía ngoài và sẽ thực hiện chính xác cùng một vạt tương tự và hỗ trợ sau này khi được yêu cầu. Đối với các di lệch phía ngoài, khoang túi trong thường được bóc tách nhẹ nhàng và bao xơ phía trong phải được bóc tách cẩn thận lần nữa để tập trung vào đặt túi sau khi điều chỉnh túi phía ngoài. Khoang túi mới với kế hoạch dựa trên mô thích hợp sẽ phản ánh chiều rộng túi mới.
2.3.3 Mổ bóc tách
Dụng cụ
Các dụng cụ quan trọng là một retractor 2 đầu, đầu đốt điện dài và một dụng cụ đẩy túi để nâng lên chống lại túi ngực và / hoặc bao xơ.
Vẽ và đánh dấu
Mục tiêu là để tạo lại bờ tự nhiên của vú. Thỉnh thoảng, điều này có thể được xem như là “bóng đôi” nằm trên túi sai lệch. Thông thường, các bờ hoàn toàn bị biến dạng méo mó. Bác sĩ phẫu thuật sẽ để lại, do đó, với hai phương tiện để thực hiện các đường vẽ: xương ức và vị trí của toàn bộ IMF từ xương ức đến bờ ngoài của vú là thích hợp cho việc chọn túi.
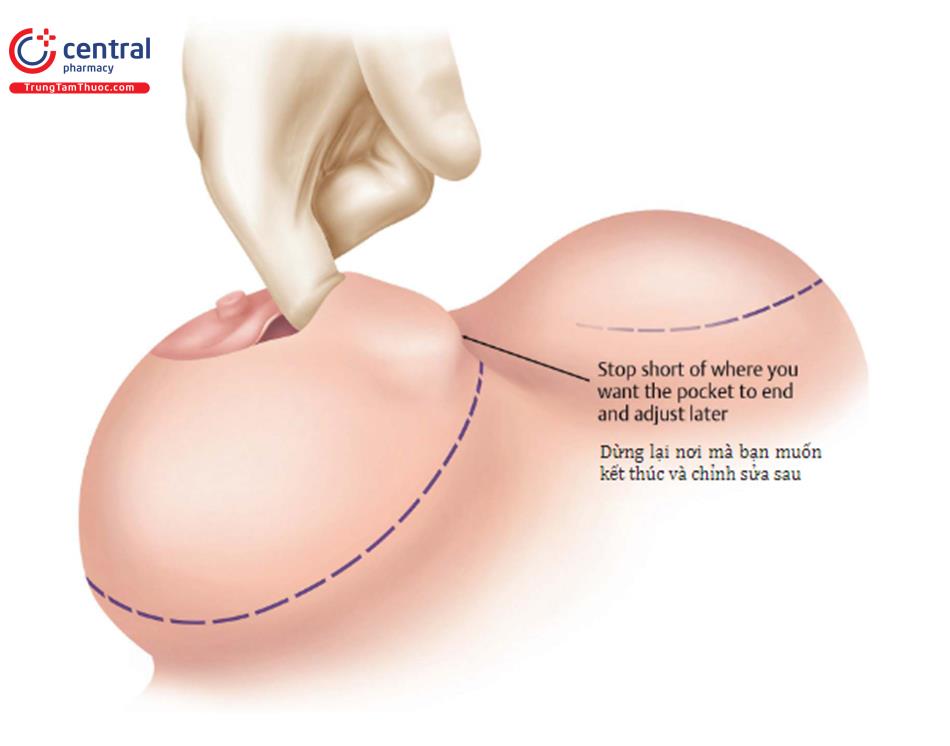
Khi kích thước đặt túi mới được xác định (xem phần lựa chọn thiết bị), khoảng cách từ núm vú đến IMF phải được đánh dấu: 7 cm cho 200 ml, 8 cm cho 300 ml và 9 cm cho 400 ml. Những đường này nên được vẽ lên vú và hòa trộn với bờ ngoài của vú và từ ở giữa đến dọc bờ ngoài xương ức. Điều quan trọng là sai lầm ở cách tạo ra khoảng cách đường liên vú quá rộng (IMD) hoặc phân tách nhiều quá không còn đủ da để sửa chữa những biến dạng. Một nguyên tắc chung là 1,5 cm so với đường giữa tạo ra IMD xấp xỉ 3,0 cm. Đối với sai lệch 1 bên, nỗ lực để làm giống với bên đối diện là tốt nhất. Đánh dấu những khoảng không ở bờ ngoài xương ức và đảm bảo rằng đường mổ IMF được đề xuất không hẹp quá để mổ. Mặc dù thực tế kích thước túi dư ra đó ít nhất là một phần gây nên sự biến dạng của bệnh nhân, và đặt túi lớn hơn gây căng quá mức cho bất kỳ sửa chữa bệnh hai vú dính nhau nào, nhiều bệnh nhân bị 2 vú dính nhau yêu cầu phải đặt túi rất lớn. Điều quan trọng là duy trì sự kiên định trong phán đoán của bạn với tư cách là bác sĩ phẫu thuật trong việc xác định kích thước đặt túi giúp bệnh nhân có cơ hội tốt nhất để điều chỉnh biến dạng lâu dài. Bác sĩ phẫu thuật nên sử dụng một túi ngực có kích thước nền túi hẹp hơn và mở khoang túi ở giữa để đặt túi ngực vào giữa vú. Để duy trì kích thước, đặt túi có cấu hình cao hơn có thể được xem xét mà không gây thêm căng quá cho việc sửa lại.
Chi tiết về kỹ thuật
Cả thực hiện mổ qua đường quần vú hoặc IMF. Bóc tách qua mô mềm đến bao xơ của túi, và mặt phẳng bóc tách là giữa thành trước của bao xơ và nhu mô vú, như thể người ta đang thực hiện cắt bỏ thành trước của bao xơ. Khi bao xơ mỏng, bóc tách khó sẽ khăn hơn. Đây là thường là trường hợp khoang túi quá rộng trong 2 túi dính nhau (trái ngược với co thắt bao xơ, thường dày). Cẩn thận không để vết cắt vô ý làm lớn hơn hoặc xé rách bao xơ. Những vết rách nhỏ có thể chấp nhận và có thể đẩy được bao xơ xẹp xuống sát thành ngực và cũng cho phép đẩy ra ngoài các chất lỏng khi các tổ chức ép xuống. Trên thực tế, chúng cung cấp một cơ hội để hình dung các mũi khâu để khâu thành trước và thành sau của kho-ang túi và cho phép chất lỏng thoát ra ngoài từ khoảng không đặt túi bị ép xuống.Bóc tách dễ dàng nhất là ở khu vực phần dưới của vú nơi tuyến vú nằm trước bao xơ. Khi tiến hành bóc tách lên trên và bắt đầu bóc tách dưới cơ, việc mổ bóc tách thường trở nên khó khăn hơn ( Hình 13,17). Bao xơ thường trở nên mỏng hơn và bám chặt hơn vào cơ hơn ở khu vực bên dưới tuyến.
Chỉ cần chậm lại, và định vị lại retractor và kéo căng tốt hơn. Quét đầu đốt điện dọc theo bao xơ hơn là cắt bỏ các sợi xơ. Điều này sẽ giúp tách một số bó cơ còn nguyên vẹn ra khỏi bao xơ. Nếu nó chứng tỏ không tồn tại ở trong mặt phẳng này và không làm hỏng các bó cơ hoặc bao xơ, thì người ta có thể thực hiện cắt bỏ ngang theo bao xơ, do đó cho phép phần dưới của túi ngực nằm trong khoang túi mới và phần trên nằm trong khoang túi cũ ( Hình 13,18).
Tất cả mổ bóc tách nên dừng lại theo dự kiến của bạn về khoang túi; bạn nên có kế hoạch nới rộng nó sau đó, có thể được thực hiện dễ dàng và chính xác ( Hình 13,19, Hình 13,20). Điều quan trọng cần lưu ý là rất dễ dàng để thông ra kích thước túi mới mong muốn của bạn và tạo lại biến dạng.
Sau đó thực hiện cắt bao xơ có kích thước đủ để loại bỏ túi ngực. Lập kế hoạch cắt bao xơ xung quanh vết mổ liền kề vô tình được tạo ra trên bao xơ, hoặc ở một vị trí mà bạn sẽ nhìn thấy tốt vào khoang túi của bất kỳ khu vực nào mà bạn muốn đặt chỉ khâu để khâu thành trước với thành sau của túi cũ bằng các mũi khâu xiên để xóa bỏ khoang túi cũ ( Hình 13,21). Túi trơn sẽ lấy ra khá dễ dàng, nhưng nếu đó là loại túi nhám thì lấy vất vả hơn.
Hãy thận trọng khi loại bỏ nó, vì nó dính quá nhiều vào tổ chức bao xơ có thể dẫn đến phá hủy bao xơ trong quá trình loại bỏ túi mà bạn đã mất công bóc tách rất đẹp.
Khâu nhiều mũi khâu từ thành trước của khoang túi cũ đến thành sau của nó. Mặc dù sự thật là áp lực của túi ngực đè lên đỉnh của bao xơ sẽ giúp nén và xóa sạch khoảng trống đó, vì sẽ không còn vượt qua xương ức, nhưng không có gì khác để ấn lên bao xơ cũ và do đó chỉ có da phẳng ấn lên xương ức. Ngay cả khi đặt túi đẩy xuống lên trên bao xơ, chỉ khâu có thể giúp xóa sạch khoảng không này, ngăn ngừa sự tụ dịch và ngăn ngừa xé rách thành trước của túi liên quan đến thành sau của túi, do đó có thể cho phép thay đổi khoang túi và của chính túi ngực.
Trước khi đặt các mũi khâu này, một số phương pháp nên được sử dụng để làm mới lại các bề mặt của bao xơ, chẳng hạn như chà xát nó bằng miếng nhám, làm khô với đầu đốt điện hoặc sử dụng Plasmajet. Không gian cũ cũng nên tưới rửa tốt bằng tưới kháng sinh để giảm khả năng nhiễm mầm bệnh cho túi mới với từ khoang túi cũ.
Ở những khu vực mà tạo khoang túi mới thì không tách rộng như khoang túi cũ (về phía trong sẽ bị 2 vú dính nhau, và phía dưới thường tốt; Hình 13.22), khâu chỉ phải đặt từ trong khoang túi cũ. Nhưng trong các khu vực có bóc tách trên thành trước túi cũ, chỉ khâu có thể được đặt từ bên ngoài của thành trước, khâu vào với bao xơ phía sau (thành sau). Không giống như thủ thuật tạo hình bao xơ, trong đó chỉ khâu phải khâu ở một vị trí cụ thể, chúng được phân chia ngẫu nhiên và được khâu cho đến khi bác sĩ phẫu thuật hài lòng là có một sự hợp nhất vững chắc giữa thành trước và thành sau của khoang túi, tạo thành một sự hỗ trợ ổn định cho vị trí thành sau của bao xơ mới.
Điều này được lặp lại ở phía bên kia, và sau đó đặt túi. Lý tưởng nhất là khoang túi đã bị mổ bóc tách. Sử dụng dụng cụ đẩy túi để di chuyển túi, đốt điện thì dùng đầu nhỏ, chuẩn sát, tăng dần khoang túi cho đến khi vừa vặn với túi mới. Bóc tách từng ít một của mô để có thể tạo ra những thay đổi lớn trong túi; do đó, những điều chỉnh này nên được thực hiện theo mức tăng nhỏ nhất có thể.
Một bước lựa chọn bổ sung tại thời điểm này là bao bọc lại túi sữa chữa với một ADM, chẳng hạn như Strattice. Nếu nhu mô rất mỏng và yếu, có thể được chứng minh bằng nhiều vết xé rách từ việc bóc tách ban đầu hoặc chỉ khâu đã không giữ được, hoặc nếu khoang túi mới bị bóc tách quá mức, khâu dải Strattice sẽ một việc làm rất hữu hiệu. Đặt dẫn lưu ở vị trí này, túi được tưới bằng dung dịch Adams, thay găng tay vô trùng, đặt túi mới và đóng vết mổ lại.
Ở những bệnh nhân nhu mô cực kỳ mỏng đặc biệt là chỉ với da nằm trên bao xơ, nên sử dụng thành sau của bao xơ. Đánh dấu bờ túi ở phía trong và cắt ngang thành sau của bao xơ từ trong ra ngoài dài khoảng 4 cm.
Sử dụng đầu đốt dài Bovie trên chế độ đốt, nâng thành sau của bao xơ lên đến vị trí đã đánh dấu ở phía trong. Dùng chỉ tiêu 3.0 để giải quyết các thành sau của bao xơ bị lật lên trên bề mặt của thành trước bao xơ . Một vết rạch ngang ở thành sau phía ngoài được nâng lên để cho phép bờ mũi khâu và một đoạn khoảng 8 × 10 cm được khâu vào vị trí nằm ngang từ thành sau bao xơ còn lại chồng lên bên dưới của bao xơ ở phía sau lật lên gắn vào bề mặt trước như một máng hỗ trợ (xem Hình 13,14, Hình 13,15).
Cẩn thận
Mặc dù không phải là quá cẩn thận, một điều đáng thất vọng ít gặp là một số bệnh nhân muốn đặt túi theo ý họ làm ảnh hưởng đến cơ hội điều chỉnh thành công. Họ có thể thất vọng nếu đặt túi quá nhỏ nhưng họ chắc chắn sẽ thất vọng hơn nếu dấu hiệu 2 túi dính nhau tái lại; điều này phải được thảo luận và nhấn mạnh với bệnh nhân để họ hài lòng tuyệt đối trước phẫu thuật.
Một số phụ nữ bị 2 vú dính nhau nặng ở phần dưới-giữa và có thừa da đáng kể và treo lên sẽ thấy rõ sau khi điều chỉnh thành công 2 vú dính nhau. Mặc dù vấn đề dẫn đến phẫu thuật có thể đã được khắc phục, vì vị trí của nó, phần da thừa này là vô cùng khó khăn nếu không thể không khắc phục, ngay cả với những vết sẹo nhìn rõ. Nâng cao điều này như một khả năng khi có thể thấy trước sẽ được áp dụng từ phía bác sĩ phẫu thuật.
Nếu bạn không chắc chắn rằng thành trước áp vào thành sau, trọng lượng của túi mới ở phía trước có thể làm cho thành trước bao xơ bị mỏng hơn thành sau của bao xơ. Do vô tình nâng IMF lên nên túi ngực có một xu hướng lên trên thành trước so với thành sau.
Nếu bạn không để lại một số vết rách ở thành trước, chất lỏng có thể bị giữ lại hoặc huyết thanh có thể hình thành trong khoang túi cũ.
Khoang túi mới sẽ thất bại khi xử lí 2 vú dính nhau nếu nếu có bất kỳ trường hợp nào sau đây xảy ra: đặt túi quá lớn đến nỗi nó tạo lại biến dạng bằng cách kéo dài các mô; nếu khoang túi mới bị bóc tách nhiều; nếu bao xơ bị xé rách tại điểm mô mềm phủ qua; hoặc nếu bao xơ tự xé rách đáng kể ở đâu đó dọc theo thành trước của khoang túi cũ và do đó cho phép toàn bộ túi di chuyển. Thông thường các mô bao xơ là đủ mạnh mẽ để điều này không xảy ra. Cân nhắc bệnh nhân có đồng ý về việc sử dụng một khung nâng đỡ hoặc lớp nội bì (ADM) để làm dày phía trong và/ hoặc phía dưới hơn của túi nếu bạn nghi ngờ rằng mô bao xơ có thể quá yếu để hỗ trợ cho đường viền của túi mới, và đưa ra quyết định cuối cùng trong phẫu thuật.
Ưu điểm
Đây không phải là sửa chữa lại mà là tạo ra một khoang túi mới, xác định các các bờ của túi bởi sự bám dính chắc chắn giữa bao xơ và tuyến/ cơ nằm ở trên. Một khi bạn mổ bóc tách quá mức, khâu lại khoang túi là rất khó khăn và đạt được độ chắc chắn như bản thân tổ chức mô đã cung cấp là vô cùng khác biệt. Ngoài ra, một khi loại bỏ túi cũ và thành trước và thành sau được khâu lại với nhau, các điểm đánh dấu da bên ngoài mà bạn đang định hướng để bóc tách thường thay đổi vị trí. Vì vậy, mổ bóc tách vừa đủ và mong đợi sẽ tách thêm nữa và hoàn thành việc đặt túi với khoang túi mới sau khi đã xóa bỏ khoang túi cũ.
Đừng lo lắng về việc tạo ra những chỗ rách nhỏ trên bao xơ khi bạn phát hiện ra, vì những thứ này sẽ đóng vai trò như thông khí và chất lỏng có thể thoát ra ngoài từ khoang túi cũ qua các vết rách của bao xơ cũ. Bạn cũng có thể sử dụng những vết rách này để nhìn thấy thành sau của khoang túi cũ khi khâu 2 thành với nhau, thay vì khâu chỉ xuyên qua thành trước bao xơ và khâu mò (không nhìn thấy) vào thành sau của bao xơ. Trên thực tế, rất thuận lợi khi tạo thêm 3 hoặc 4 mm “ chỗ rách trên bao xơ”, nơi bạn muốn khâu chỉ an toàn và chắc chắn.
2.3.4 Chuẩn bị đặt túi
Chú ý đến túi
Nhiều người trong số những bệnh nhân đã có vấn đề vì đặt túi ngực của họ vượt quá trọng lượng và kích thước có thể được hỗ trợ bởi mô hiện có. Trừ khi rõ ràng là đã mổ bóc tách quá mức và đặt túi có kích thước phù hợp với bệnh nhân, nên giảm kích thước túi. Trong tình huống lý tưởng, người ta sẽ nhìn lại các số đo ban đầu trước phẫu thuật để xác định kích thước túi lý tưởng cho bệnh nhân. Khi không có hồ sơ, đôi khi kích thước túi được xác định trong lúc phẫu thuật. Nhiều bệnh nhân bị 2 vú dính nhau sẽ gây áp lực ngay lên cả bác sĩ phẫu thuật chỉnh sửa để đặt một bộ túi đủ lớn để giảm khả năng không phải sửa chữa thêm nữa. Bác sĩ phẫu thuật phải khẳng định với bệnh nhân về việc không cần phải làm căng cho các mô mà đã được chứng minh là yếu, và không nên tiến hành phẫu thuật sửa lại trừ khi bệnh nhân chấp nhận kích thước túi mà bác sĩ phẫu thuật cảm thấy là tốt nhất để giảm thiểu cơ hội tái phát.
Dùng đặt cả túi trơn và túi nhám. Đặt túi trơn có thể có một số lợi thế như dễ dàng nhét túi và xu hướng ít có thể sờ thấy được hơn, nhưng đặt túi có độ nhám nhiều có thể có nhiều khả năng giữ nguyên vị trí và không di lệch khỏi vị trí. Không có sự đồng thuận về ý kiến về sự lựa chọn này.
2.3.5 Đóng vết mổ
Lớp sâu được đóng bằng chỉ khâu tiêu- không thấm nước-khâu liên tục, và các lớp còn lại được đóng theo sở thích thông thường của bác sĩ phẫu thuật.
2.4 IMF sai vị trí
2.4.1 Kế hoạch rạch da
Mặc dù có thể dùng lại các vết sẹo dọc có trước, tương tự như các quy trình chỉnh sửa vú khác, đường mổ đặt túi IMF thích hợp cho hầu hết bệnh nhân. Vết rạch điển hình tối thiểu dài 7 cm là để tạo thuận lợi cho việc tiếp cận và thực hiện tốt kỹ thuật, đặc biệt nếu sử dụng ghép ADM hình thoi (xem Hình 13.1).
2.4.2 Định nghĩa và ngữ nghĩa
Biến dạng kéo căng quá mức ở phần dưới của vú, tạo ra sự xuất hiện “bot-toming out” ở vùng dưới vú, được xác định bằng sự gia tăng khoảng cách N-IMF trước phẫu thuật đến khoảng cách N-IMF sau phẫu thuật, với nếp lằn vú chính xác từ thời điểm đó của lần mổ ban đầu (xem Hình 13.2).
Điều này khác với một sai lệch vị trí nếp lằn vú xảy ra khi đặt túi rơi xuống bên dưới vị trí IMF ban đầu đã có mặt trước phẫu thuật hoặc được tạo ra ở lần phẫu thuật đầu tiên. Điều này sẽ dẫn đến sự gia tăng khoảng cách N-IMF mới; tuy nhiên, chính nếp lằn vú, nơi vú gắn vào thành ngực, đã giảm xuống và vết sẹo IMF sẽ cỡi lên ở phần dưới của vú nếu sử dụng vết mổ nếp lằn vú ( Hình 13,23, Hình 13,24). Cả hai biến dạng kéo căng và biến dạng sai lệch nếp lằn vú đều mang lại cho vú một hình dáng “bottoming out”.
Sau khi xác định bản chất chính xác của biến dạng và các mối liên quan chính này, thực hiện việc lập kế hoạch cho vết mổ để thiết lập đường rạch cuối cùng trong IMF. Kích thước và hình dạng túi mới cũng có thể đóng một phần trong vị trí IMF mới. Xác định những mối liên quan của phạm vi kích thước túi và N-IMF lý tưởng.
Cần có chiều dài tối thiểu 7 cm và chiều dài này có thể dài hơn nếu kế hoạch cắt bỏ da được tính toán kỹ. Xác nhận điều này trong lúc phẫu thuật với độ căng da tối đa (xem Hình 13.1).
2.4.3 Bóc tách ban đầu
Dụng cụ
5 dụng cụ chuyên dụng được khuyến khích dùng cho kỹ thuật này. Chúng bao gồm: 1 retractor 2 đầu, 1 dụng cụ đẩy túi, 1 retracstor không răng- có ánh sáng sợi quang với khả năng hút khói, 1 dao mổ điện chuyển chuyển chế độ trên tay cầm, và đèn mổ treo trần hoặc đèn pha sợi quang (đã được trình bày trước đó).
Vẽ và đánh dấu
Thực hiện đường rạch chính xác tại vị trí của IMF đã lên kế hoạch trước hoặc vị trí đã lên kế hoạch lý tưởng dựa trên bộ túi mới theo hướng dẫn đo IMF (xem Hình 13.4a).
Chiều dài vết mổ
Độ dài của vết mổ có phần phụ thuộc vào kiểu dáng và kích thước của túi. Tuy nhiên, đối với các quy trình chỉnh sửa và đặc biệt khi sử dụng ADM hoặc khung nâng đỡ để hỗ trợ, gia cố hoặc như một cái võng hoặc treo ở bên trong, quy trình này có thể được ví như phẫu thuật thông qua một “mail slot”. Khả năng nhìn thấy lớn hơn, thuật dễ dàng và hiệu quả hơn (xem Hình 13.5a).
Chi tiết về kỹ thuật
Thực hiện rạch da và mổ bóc tách ban đầu thông qua lớp hạ bì bằng dao mổ điện ở chế độ đốt. Đốt cầm máu triệt để tất cả các mạch máu tại chỗ và các mạch máu xiên. Tiếp theo, lấy bỏ túi ra khỏi vú, tiếp tục bóc tách qua phần nông của bao xơ và xác định bóc tách rộng xuống dưới lớp sâu của bao xơ sai lệch ( Hình 13.25).
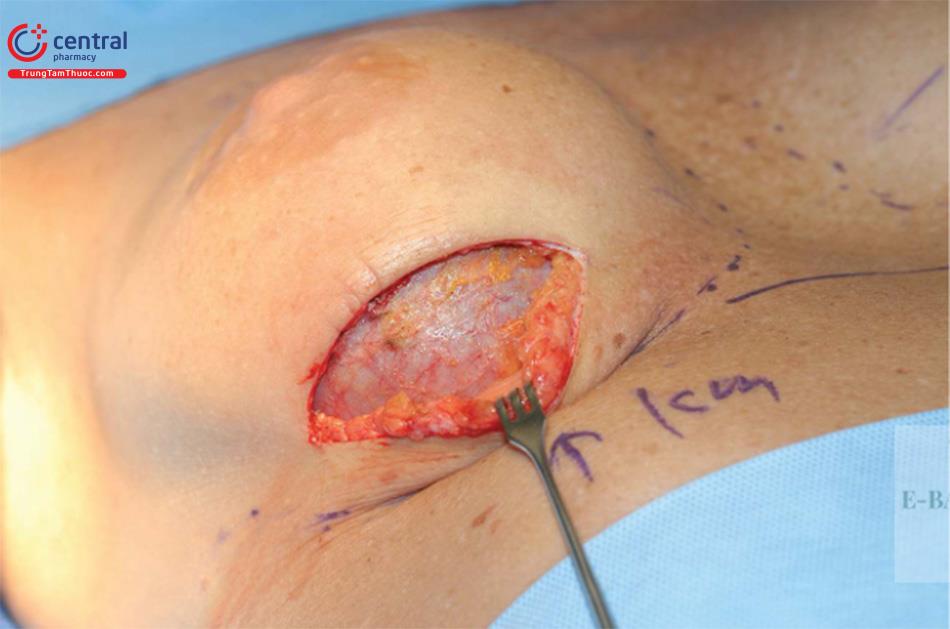
Cẩn thận
Điều này rất phổ biến khi giải quyết một biến chứng và thực hiện chỉnh sửa để tạo ra một tình trạng mới hoặc biến dạng mới trong khi cố gắng sửa chữa hoặc cải thiện một tình trạng khác, thật vậy, khi cố gắng sữa chữa co kéo bao xơ thì vô tình tạo ra biến dạng nếp lằn vú. Bác sĩ phẫu thuật phải nhận thức được điều này và phải chú ý đến từng chi tiết để tránh những biến chứng thêm này. Theo đó, điều quan trọng là phải làm mọi thứ có thể để tránh chỉnh sửa thêm nữa cho những bệnh nhân. Chỉnh sửa chuẩn có tỷ lệ tái phát rất cao, đặc biệt đối với biến dạng nếp lằn vú, do đó củng cố các mô mềm với ADM và sự chú ý đến từng chi tiết có thể rất quan trọng.
Cẩn thận để đánh dấu chính xác bệnh nhân trong khu vực cố định và sau đó xác định các dấu hiệu này trong lúc phẫu thuật trước khi bắt đầu rạch da. Khi bệnh nhân nằm ngửa, nhấn đè túi ngực xuống dưới để xác định mức độ tối đa của biến dạng nếp lằn vú.
Ưu điểm
Ban đầu, giữ cho túi trong khoang túi cũ càng lâu càng tốt tạo điều kiện thuận lợi cho việc bóc tách bao xơ. Điều này là đúng khi mổ bóc tách lên trên để xác định cơ ngực lớn cũng như xác định bao xơ thừa ra mà đã hạ xuống dưới IMF. Ngoài ra, dụng cụ đẩy túi thì đặc biệt hữu ích trong quá trình mổ bóc tách ban đầu này.
2.4.4 Chuẩn bị khoang túi và bóc tách vạt bao xơ
Dùng tay đẩy túi lên trên ngực và gần ngang với vị trí mới, xác định vị trí mặt phẳng của IMF mới và thực hiện cắt bỏ bao xơ. Các bờ tự do của bao xơ được giữ nguyên, và cắt bỏ phần thừa ra bên dưới của bao xơ bên dưới nếp lằn vú để tạo bờ tổ chức mới hơn.
Vị trí mới của IMF có thể được ước tính với bệnh nhân ở tư thế thẳng đứng hoặc ngồi thẳng lưng, với túi ngực hay túi thử sẽ đặt vào khoang túi và nếp lằn vú ở bên trong có thể xác định bằng Xanh Methylene và kim 22.
Nếu bệnh nhân bị co thắt bao xơ tái phát hoặc đồng thời vôi hóa, hoặc theo quyết định của bác sĩ phẫu thuật, thành trước của bao xơ có thể cắt ngang bờ dưới của cơ ngực lớn. Nếu thực hiện điều này, thì cần cân nhắc đến độ chắc chắn về tạo khung nâng đỡ đủ mạnh bằng ADM, điều này sẽ tiếp tục xác định và hỗ trợ nếp lằn vú, đồng thời nâng đỡ trọng lượng của túi để giảm biến dạng kéo căng về sau theo thơi gian, ngoài việc cung cấp thêm độ bao phủ cho phần dưới vú bị quá mỏng. Nếu không có bằng chứng về sự co thắt của bao xơ, có thể thực hiện cắt bao xơ ở đỉnh khoang túi và dùng lớp bao xơ có mạch máu như một lớp hỗ trợ bổ sung cho bao phủ túi. Sau đó, tiến hành việc bóc tách từ bên ngoài cho đến bao xơ tới bờ dưới cơ ngực lớn và khâu ADM vào đường bờ cơ ngực lớn tương tự như sử dụng chất liệu này trong mô hình tái tạo vú ( Hình 13,26, Hình 13,27)
Cẩn thận
Thật khó để xác định chính xác lý tưởng vị trí IMF mới. Có thể mất nhiều nỗ lực để xác định vị trí này. Thực hiện cắt bao xơ và cắt bỏ bao xơ ở mức độ không chính xác để lại quá nhiều bao xơ dư (không vấn đề gì) hoặc thiếu, nghĩa là, không để lại đủ tổ chức bao xơ để phủ lên túi ngực ở phần dưới của vú. Tốt hơn là nên để lại quá nhiều bao xơ và thực hiện cắt bao xơ ở phần dưới thấp hơn bạn đã ước lượng ban đầu và chỉ cần đặt lại nhiều hơn hoặc chồng lên các mô phủ lên túi. Ngoài ra, tất cả các chất liệu ADM rất da dạng và có tính chất khác nhau.
Ví dụ, Strattic cứng hơn nhiều, kém đàn hồi hơn so với Alloderm; Vì vậy, nếu sử dụng chất liệu này, nó không nên quá chặt hoặc quá cứng mà thay vào đó bác sĩ phẫu thuật sẽ thấy kết quả cuối cùng và vị trí túi ở tư thế ngồi của bệnh nhân trong lúc phẫu thuật ( Hình 13.28).
Ưu điểm
Sử dụng xanh methylen để giúp bạn đánh dấu và ước tính vị trí IMF mới và xác định lại nếp lằn vú mới. Khi đặt túi mới hay túi thử xong, cho bệnh nhân ngồi thẳng lưng, lúc này sẽ xác định chính xác vị trí IMF mới lý tưởng. Độ dài lý tưởng từ núm vú đến nếp lằn vú có thể được ước tính trước phẫu thuật dựa trên kích thước túi, xác định cụ thể khoảng cách N-IMF khi kéo dài.
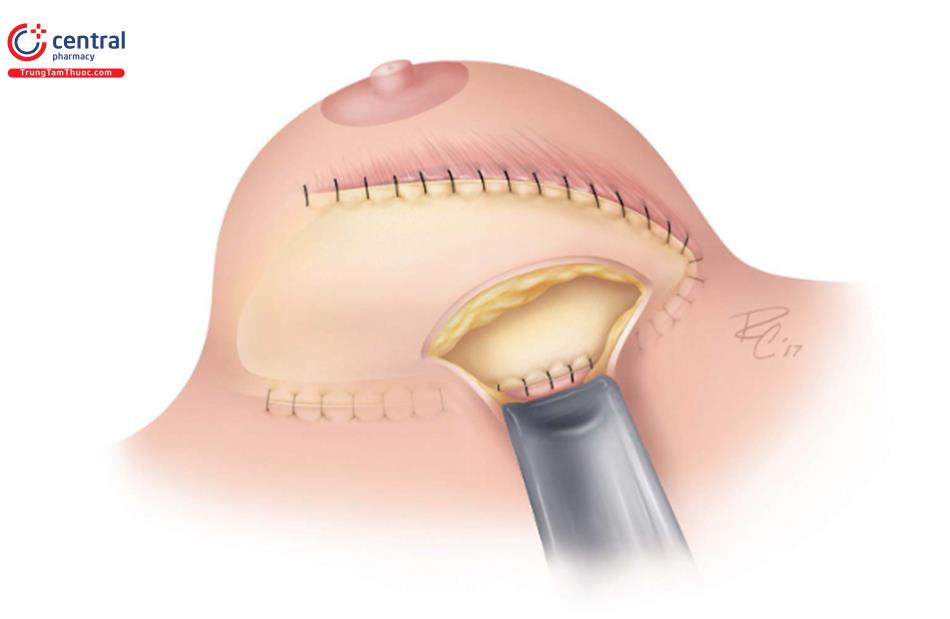
2.4.5 Vạt bao xơ và độn chất liệu hỗ trợ
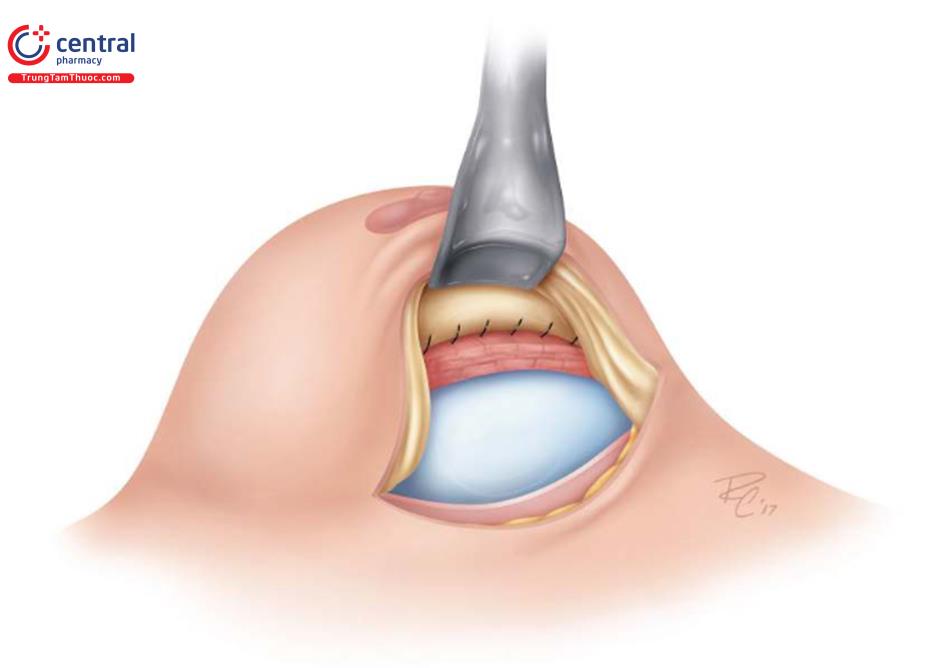
Bao xơ, nếu bảo quản được như một lớp hỗ trợ bổ sung, sau đó được đưa vào vị trí IMF mới sau khi đặt túi kết thúc. Khâu 1 cạnh của khung nâng đỡ hoặc ADM lên thành trước của bao xơ và cạnh còn lại khâu lên vị trí IMF mới.
Sau đó, thực hiện khâu bao xơ thừa ban đầu ở khu vực trước của vị trí nếp gấp sai lệch, loại bỏ không gian phía trước một cách hiệu quả. Sau đó, khâu nhiều lớp fascia hoặc khâu da nhiều lớp, dẫn lưu qua mép phía ngoài của vết mổ. Cuối cùng, cho bệnh nhân ngồi thẳng lưng trên bàn mổ để kiểm tra lại 1 lần nữa 2 nếp lằn vú mới có đối xứng không trước khi đóng da.
Cẩn thận
Nếu túi thử nghiệm hoặc dụng cụ cuối cùng được bảo vệ mà không được sử dụng khi khâu chất liệu này vào vị trí dọc theo bờ dưới cơ ngực lớn, thì việc sẽ co thắt hoặc quá chặt tạo ra bên ngoài quá phẳng có thể xảy ra. Sẽ xảy ra có độ căng tối thiểu của chất liệu, phụ thuộc vào loại chất liệu cụ thể được sử dụng. Nếu không bảo vệ túi thì nguy hại đến túi có thể xảy ra và không có sự chú ý nào cho việc đóng vết mổ
Ưu điểm
Sau đó, khâu chất liệu ghép như khung nâng đỡ hay ADM vào bờ dưới cơ ngực lớn thông qua vết mổ IMF, nói chung là khâu từ phía bên trong ra phía bên ngoài. Ở phía trong và ở giữa hay thì nên khâu mũi rời và ở phía ngoài thì khâu liên tục hay có bác sĩ phẫu thuật thích khâu liên tục từ phía ngoài chạy vào đến phía trong (xem Hình 13.10e, f). Có thể dùng chỉ khâu có gai trên kim Keith khóa hai đầu cũng hỗ trợ rất nhiều cho việc đưa chất liệu để chèn bảo vệ nó ở phía trong, giữa và phía ngoài.
2.4.6 Khâu vết mổ
Sau cùng, thực hiện khâu cố định đường mổ chuẩn IMF thành 3 lớp, khâu lớp fascia nông với khâu liên tục hay khâu mũi rời bằng chỉ tiêu chậm Vicryl 3.0, khâu dưới da bằng monocryl 3.0 và khâu liên tục trong da bằng monocryl 4.0. Cũng có thể sử dụng chỉ khâu 2.0 hay 3.0 Monoderm quill hoặc V-Loc hoặc Stratafix mới, cũng có thể thực hiện khâu dưới da theo kiểu khâu liên tục làm 2 lớp.
Trong quá trình lành vết mổ, phủ bằng Steri-Strips qua vết mổ hoặc dải gel băng vô trùng cung cấp hydrat để biểu mô hóa, và có thể sử dụng hàng rào chống thấm nước
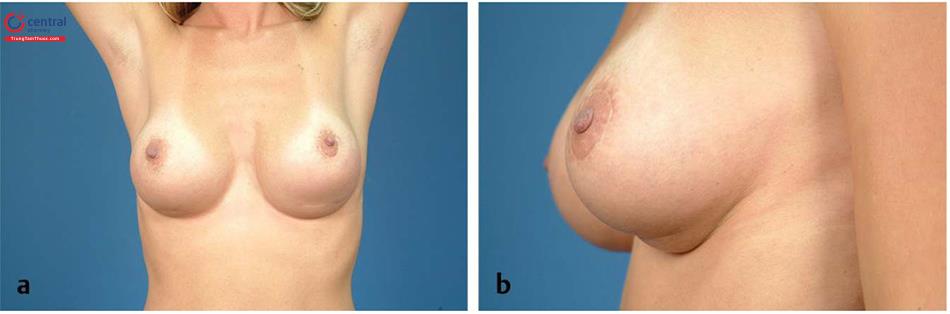
2.5 Biến dạng quá di động
Đây là những trường hợp đặt túi thường có một phần phía dưới cơ ngực lớn là chủ yếu. Vùng bao phủ mô lớn hơn che khuất đường viền của túi ngực, làm cho vú nhìn chung và cảm thấy bớt căng rõ hơn. Điều này rất có lợi cho việc che khuất gợn túi và làm giảm tỷ lệ mắc co kéo bao xơ, và nó có thể tạo điều kiện thuận lợi khi chụp nhũ ảnh.
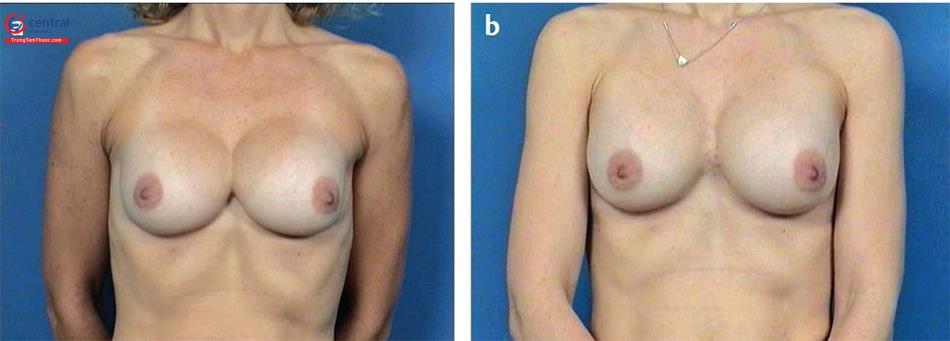
Tuy nhiên, cũng có sự đánh đổi đáng kể xảy ra. Một trong những kết quả khó chịu nhất đối với bệnh nhân là biến dạng quá di động của túi ( Hình 13.29). Thực sự là ngay cả khi vú không di động khi cánh tay di động và với sự co cơ mạnh của ngực lớn. Một số chuyển động là bình thường và do đó nên được dự kiến với bất kỳ sự độn lên từ phía dưới cơ ngực lớn. Đây là điều mà bệnh nhân nên hiểu trước phẫu thuật và họ nên chọn lựa chọn cách đặt túi này nếu sự đánh đổi được họ chấp nhận. Các nghiên cứu đã chỉ ra rằng với tư vấn cho bệnh nhân trước phẫu thuật đầy đủ và phẫu thuật đặt túi mặt phẳng kép chính xác, việc mổ lại để chỉnh sửa những biến dạng quá di động này là rất hiếm.
Tuy nhiên, ở một số bệnh nhân, chuyển động có thể rất nhiều và biến dạng vú. Thông thường rất khó để xác định nguyên nhân chính xác, nhưng nó có thể là sự kết hợp của một số yếu tố. Mổ bóc tách không đều cơ ngực lớn dọc theo đường mổ IMF có thể dẫn đến việc làm phẳng bên dưới hơn với sự co lại và chuyển động phía trên-ngoài của vú. Bóc tách cơ ngực lớn ra khỏi xương ức, thậm chí còn 1 hay 2 điểm giao nhau của phần bên trong của cơ ngực lớn với xương ức, có thể góp phần gây nên nhô ra quá nhiều ở phần dưới-ngoài của vú. Những bệnh nhân này thường có co ngắn phần bán tận của của cơ ngực lớn, cắt bờ cơ ngực lớn nằm dưới tuyến, gây ra sự kéo vào bên trong của mô tuyến vú do cơ ngực lớn co lại, đây là một trong những biến dạng tồi tệ nhất. Biến dạng này xuất hiện càng nặng khi mặt phẳng bóc tách quá mức giữa tuyến và phần nông của cơ ngực lớn, do đó cho phép cơ ngực lớn ở phía dưới bị cắt qua cạnh lớn sẽ trượt lên trên, từ tổ chức sẹo chạy sâu xuống dưới, đặc biệt là ở những bệnh nhân gầy (Hình 13.30). Vết sẹo sẽ dính chặt từ cơ ngực lớn tới tuyến vú khi mổ bóc tách không cho phép một phần nhỏ cơ trượt bình thường xảy ra ở vú không hoạt di động cơ và tuyến vú. Vấn đề này là nghiêm trọng nhất sau khi nâng ngực đặt dưới tuyến chuyển thành nâng ngực đặt dưới cơ, vì toàn bộ bề mặt cơ trở nên có sẹo dính chặt vào bề mặt sâu của tuyến, do đó cản trở nhu mô tuyến vú trượt lên cơ.
Vẫn còn chưa rõ ràng là dường như cùng một cách mổ như nhau nhưng có trường hợp thì bị biến dạng quá di động còn trường hợp khác thì không, hoặc thậm chí ở một bên vú và bên kia thì lại bình thường. Dường như các yếu tố nằm trong tầm kiểm soát nhất của bác sĩ phẫu thuật là không bóc tách tốt cơ ngực lớn dọc theo bờ ngoài xương ức và giới hạn số lượng cắt bỏ giữa cơ và tuyến. Chắc chắn, bất kỳ hiệu ứng là đáng chú ý hơn ở bệnh nhân gầy ốm, nhưng chính thức vẫn còn có các yếu tố khác chưa được làm rõ.
Giải pháp đơn giản nhất để chấm dứt biến dạng quá di động vú là chuyển sang đặt túi dưới tuyến. Nhưng có nhiều lợi thế để duy trì đặt túi dưới cơ, như đã nêu trước đó. Và bởi vì nhiều bệnh nhân phàn nàn về biến dạng quá di động vú có tổ chức tuyến vú rất mỏng, vì nhóm này họ thường đã đặt túi dưới cơ. Những gì nhìn thấy chỉ là một biến dạng ở trạng thái co cơ ngực mạnh, nhưng sửa lại đặt dưới tuyến sẽ có thể là một biến dạng tồi tệ hơn như nhìn thấy túi mọi lúc, ngay cả khi ở trạng thái nghỉ ngơi.
Trong trường hợp, phần dưới-trong của vú bị quá phẳng, trong khi phần trên-ngoài lại phồng ra nhiều do cơ ngực lớn còn nguyên vẹn dọc theo IMF, thường có thể cải thiện bằng cách giải phóng các sợi này. Nhưng nếu những sợi này đã được giải phóng, và đặc biệt nếu cơ dính vào tuyến ở trên, thì cần phải làm một điều gì đó khác. Sử dụng ADM để bắc cầu giữa bờ dưới cơ ngực lớn và IMF đã đóng vai trò là phương pháp hữu hiệu để giải quyết những vấn đề trên.
(A, b) Bệnh nhân này đã tách gần như hoàn toàn cơ ngực lớn và tăng độ rộng giữa 2 vú.
(C-e) Bệnh nhân đã được mổ bóc tách cơ ngực lớn ở vị trí 4h và 8h nhưng không tách dọc theo xương ức. Khi các cơ được tách một cách đúng đắn, nó thay đổi vector từ xiên sang véctơ ngang hơn và bệnh nhân không phàn nàn nhiều về di động ra ngoài này.
(F, g) Bệnh nhân này đã trải qua 4 lần phẫu thuật trước. Bệnh nhân đã nhiều lần chỉnh sửa, đặc biệt là những người gầy, có thể nhìn thấy quá di động vú và vết lõm dị dạng rõ. (tiếp tục)
2.5.1 Kế hoạch mổ
Bác sĩ phẫu thuật cần đánh giá một cách cẩn thận để hoàn thành ca phẫu thuật này, do đó, sử dụng đường mổ quần vú nếu quần vú rộng, còn lại nên mổ đường mổ IMF, bệnh nhân có đủ nhu mô vú để phủ qua túi, cho phép bác sĩ phẫu thuật có thể bóc tách và có khả năng khâu tốt khung nâng đỡ hay ADM từ bờ dưới cơ ngực lớn đến đường mổ IMF với nhìn thấy rõ trực tiếp.
2.5.2 Mổ
Retracctor dài và móc kéo dài là rất cần thiết cho kỹ thuật này.
(h, i) co cơ tối đa và (j-l) lúc bình thường
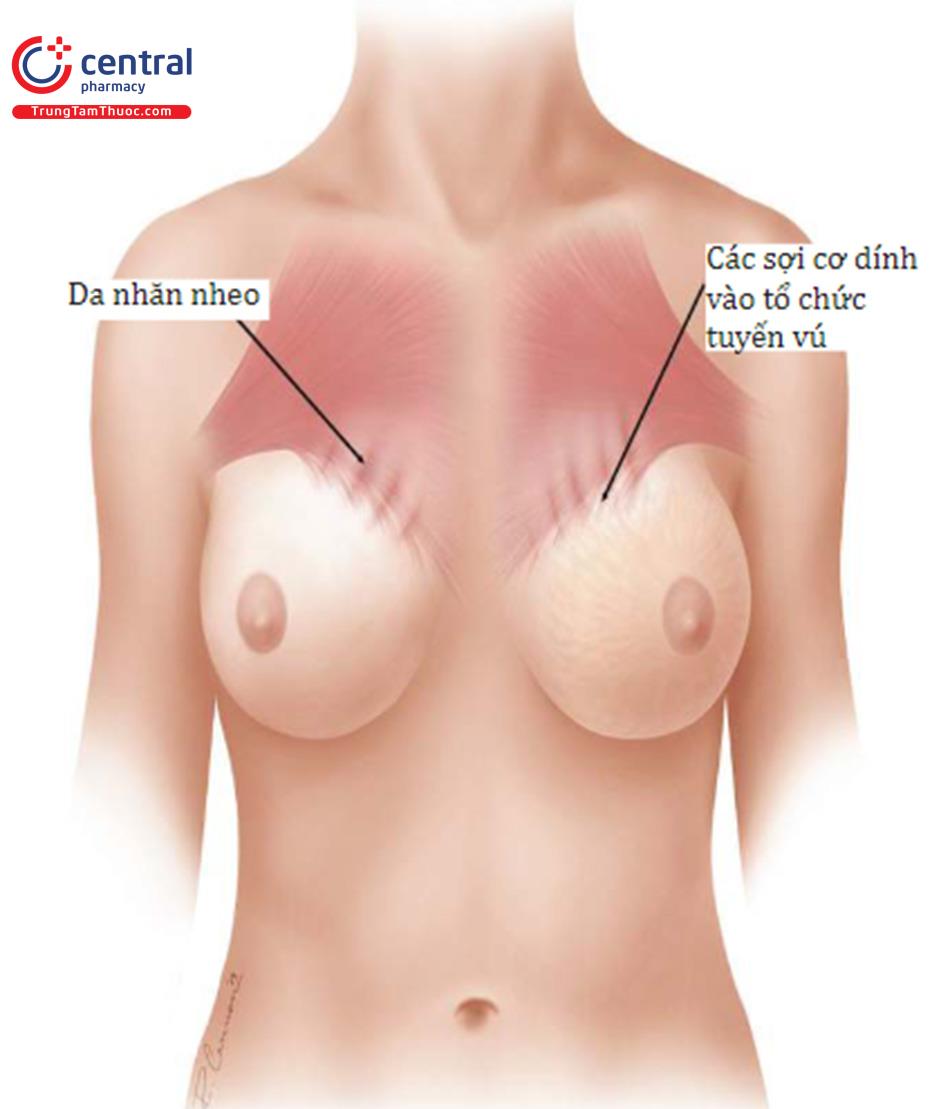
Vẽ và đánh dấu
Đánh dấu IMF hiện tại. Nếu nó bị sai lệch, lên kế hoạch để thực hiện việc sửa chữa nó. Mọi nỗ lực nên được thực hiện để sờ nắn phần bán tận của cơ ngực lớn và đặt các dấu chấm dọc theo đường viền bờ dưới cơ ngực lớn. Bằng cách bảo bệnh nhân liên tục co cơ ngực lớn và thả lỏng ra, bác sĩ phẫu thuật sẽ có thể xác định xem liệu phần trên của cơ ngực có được giải phóng ra khỏi xương ức bao xa hay không. Không gian này nên được vẽ lại. Điều này nên được thực hiện trong quá trình ban đầu để có thể đặt kích thước ADM cho phù hợp ( Hình 13.31, Hình. 13.32). Những dấu hiệu này được thực hiện một lần nữa vào đầu buổi sáng của ngày phẫu thuật để hỗ trợ cho kế hoạch phẫu thuật tốt hơn.
Chi tiết về kỹ thuật
Rạch da qua hết lớp da, tại bờ trên của vết sẹo nếp lằn vú cũ, thông qua vết rạch da, tiếp tục bóc tách đến bao xơ dọc theo bờ dưới của vết sẹo (bờ trên của vết mổ thường bị bầm dập tổ chức do retractor kéo lên cao trong quá trình thực hiện kỹ thuật), vì vậy, sử dụng sẹo để bảo vệ bờ trên này; trong trường hợp không có vết đường mổ IMF trước đó, hãy tạo một khoảng cách thích hợp từ núm vú theo kích thước túi ngực
(ví dụ: 200 ml, 7 cm; 300 ml, 8 cm; 400 ml, 9 cm) ở phần lõm sâu nhất của IMF.Tiến hành mổ bóc tách xuống đến bao xơ. Bắt đầu, bóc tách đến phần trước bao xơ nếu bạn chỉ thực hiện cắt bao xơ. Tiếp tục mổ lên trên cho đến toàn bộ dọc bờ dưới cơ ngực lớn đến phần bán tận của cơ. Tách giữa cơ ngực lớn và tuyến vú nằm trên cho đến cuối phần cơ của cơ ngực lớn ( Hình 13,33); thực hiện điều này không quá vài cm.
Lấy bỏ bao xơ mà bạn đã giải phóng hết khỏi phần dưới của túi ngực ( Hình 13.34). Lấy bỏ túi ngực ra ngoài vú. Tưới rửa túi với dung dịch Adams và đốt cầm máu tất cả các mạch máu bằng chế độ đốt của dao mổ điện.
Thay găng phẫu thuật và ADM được mang lên phẫu trường. Để nguyên miếng lớn vậy vì sẽ dễ để cắt tỉa về sau. Bây giờ, Lifecell đã làm sẵn Strattic có Ba Kích cỡ đã cắt với của hình dạng elip là lý tưởng và ít hoặc không cần cắt tỉa thêm. Vẽ trên da vị trí bờ dưới phần cuối của cơ ngực lớn và nối đường này với IMF. Điều này sẽ xấp xỉ khoảng cách giữa cơ và nếp lằn vú mà ADM sẽ bắt cầu sang. Có nhiều phương pháp để khâu ADM tại chỗ. Một cách là xoay ADM theo chiều kim đồng hồ và ngược chiều kim đồng hồ cho đến khi nó phù hợp nhất với hình vẽ khuyết mà bạn đã vẽ. Trong trường hợp xấu nhất của biến dạng quá di động, cơ ngực lớn bị chia thành hai hoặc nhiều phần dọc theo xương ức, do đó đỉnh phía trong của ổ khuyết không phải là đỉnh, mà là khoảng cách dọc theo bờ ngoài xương ức giữa IMF ở bên dưới và các sợi cuối nguyên vẹn của cơ ngực lớn ở bên trên.
Xoay tấm ADM ở bên trong vú là hữu ích trong những trường hợp này. Sau đó vẽ các đường tỏa ra từ các cạnh của ADM trên bề mặt da. Khâu chỉ chỉ silk trên mỗi điểm trên ADM và khâu mũi kim từ bên trong ra bên ngoài tương ứng với các điểm chấm đã đánh dấu trên bề mặt da. Hãy chắc chắn rằng chỉ khâu không đi qua cơ, nhưng đi giữa cơ và tuyến vú, để khi chỉ khâu được kéo lên, nó sẽ đưa ADM vào nằm chồng lên bờ dưới cơ ngực lớn. Bắt đầu khâu tại chỗ bằng chỉ khâu mũi rời, thỉnh thoảng dừng lại để kiểm tra xem có vừa vặn chưa. Dự kiến sẽ lấy bỏ và thay thế chỉ khâu để có được ADM nằm trơn tru. Trong khi bạn đang làm điều này, hãy chắc chắn rằng ADM có đủ chiều cao để được khâu cố định thành công dọc theo IMF mà không làm căng phần dưới của vú. Nếu bạn cần một tấm lớn hơn, tốt hơn là quyết định điều này ngay bây giờ hơn là sau khi đã khâu nó vào ( Hình 13.35). Thay kích thước ADM và tiếp tục khâu ADM này vào bờ dưới cơ ngực lớn và cắt tỉa cho phủ hợp với ổ khuyết. Có một xu hướng cắt còn dư một ít để làm cho nó trông trơn tru hơn, nhưng sau đó khi bệnh nhân đứng lên, phần dưới của vú có thể không quá chặt.
Kết thúc là đóng vết mổ cho đến khi bạn chỉ còn lại một khoảng trống như là cần thiết để loại bỏ ADM thừa và túi ngực cuối cùng. Lấy túi ra lại, một lần nữa tưới túi bằng dung dịch Adams và kiểm tra đã cầm máu hoàn toàn chưa và đặt ống dẫn lưu. Thay găng tay phẫu thuật, đặt túi mới và hoàn thành việc đóng da cuối cùng một cách cẩn thận để tránh làm tổn thương đến túi.
Cẩn thận
Kết quả dễ thấy nhất là không đạt được các mục tiêu của bệnh nhân trong quá trình phẫu thuật. Thậm chí, ngay cả trong phẫu thuật thành công nhất để điều chỉnh biến dạng quá di động vú, một số di động sẽ còn tồn tại. Bệnh nhân phải chuẩn bị tâm lí về được điều này trước phẫu thuật.
Ngoài ra, đây là một phẫu thuật mở rộng sẽ dẫn đến những biến dạng tiềm năng mới, chẳng hạn như sự bất cân xứng về chiều cao IMF và lấp đầy phần dưới của vú do kết quả của kích thước / vị trí / độ kín / tích hợp túi ngực. Các biến chứng khác đặc biệt của mảnh ghép như nhiễm trùng và thậm chí là giá cã chi phí của ADM cũng phải được xem xét.
Về mặt kỹ thuật, có thể dễ dàng khâu mảnh ghép quá chặt nếu nó được khâu vào mà không có túi ngực bên dưới nó; tuy nhiên, với khi có túi ngực bên dưới, thường rất khó để nhìn rõ nơi đặt mũi khâu và thậm chí túi ngực có thể dễ dàng bị hư hỏng. Do đó, người ta phải sẵn sàng thường xuyên giới thiệu và túi thử, đảm bảo rằng ADM có thể mở rộng một cách thích hợp để phù hợp với túi ngực cho đến khi bác sĩ phẫu thuật hiểu rõ về sự tương tác của ADM và các mô tuyến vú xung quanh.
Sự hình thành huyết thanh là một biến chứng được xác nhận với ADM, nhưng tỷ lệ có thể giảm nếu dẫn lưu được đặt ở vị trí thấp. Vết cắt nhỏ hoặc các khoảng cách nhỏ cũng có thể được cắt vào ADM ở khoảng cách 1,5 ->2 cm bằng kéo hoặc bằng 1 nhíp phẫu thuật nhỏ để cho phép chất lỏng thoát ra và có khả năng làm giảm sự hình thành huyết thanh.
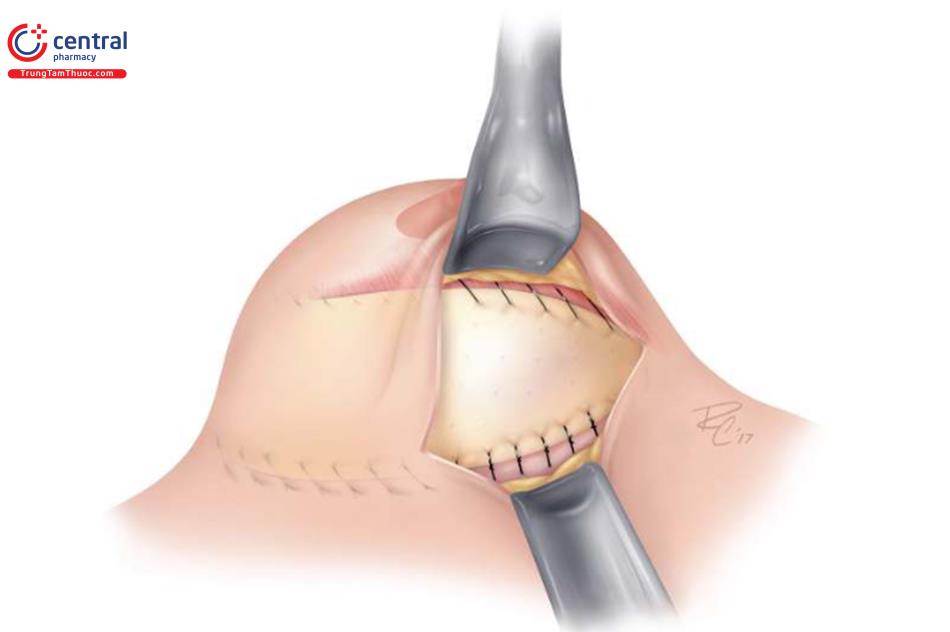
Ưu điểm
Bởi vì chất liệu ghép là chất liệu đắt tiền, nó là hấp dẫn để đặt hàng một tấm nhỏ hơn. Nhưng hãy chắc chắn có những mảnh lớn hơn trong tay trong trường hợp cơ ngực lớn bị kéo lên cao hơn mà bạn khám được trước phẫu thuật.Sử dụng thường xuyên các bộ túi thử trong khi xác định chính xác làm thế nào để phù hợp và điều chỉnh ADM hoặc khung nâng đỡ vào khoang túi.
Hồ sơ xác định rõ trước phẫu thuật cho bệnh nhân hiểu rằng sẽ vẫn còn một số di động vú sau phẫu thuật và cô ấy thích điều này hơn để đặt túi túi dưới tuyến.
2.5.3 Cân nhắc đặt túi
Có sự bất đồng về việc loại túi nào tốt nhất để đặt trong tình huống này. Một số bác sĩ phẫu thuật thích đặt túi trơn sẽ dễ nhét túi và di động bên dưới cơ ngực lớn. Những người khác thích đặt túi nhám, đặc biệt là túi có bề mặt nhám mạnh, để nó giữ nguyên vị trí và chủ yếu chống lại các tác động biến dạng của co kéo của cơ ngực lớn.
2.5.4 Khâu vết mổ
Với sự hiện diện của một chất liệu ghép ngoại lai và có nguy cơ hình thành huyết thanh, khâu mũi khâu liên tục, nên thực hiện khâu kín ở lớp sâu, tiếp theo là đóng kín fascia và da bằng phương pháp khâu ưa thích của bác sĩ phẫu thuật.
2.6 Ví dụ trường hợp chỉnh sửa phức tạp
Bệnh nhân phức tạp này có gần như mọi biến dạng ngoại trừ co thắt bao xơ ( Hình 13.36).
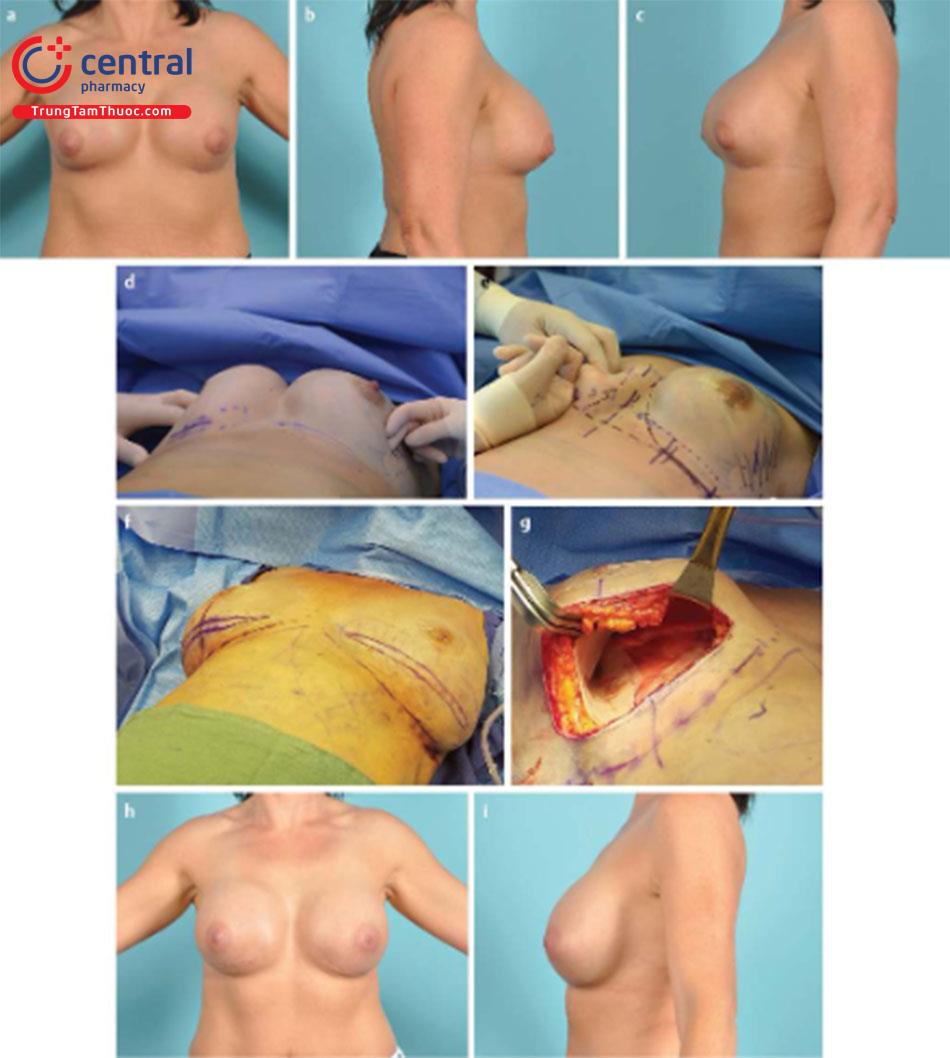
(d - g) Đây là cùng một bệnh nhân trong Hình. 13.13 với 2 vú gần nhau và khoang túi to bất thường của cô được hiển thị trong lúc phẫu thuật. Các vạt bao xơ ở bên trong và bên ngoài đã thực hiện ở bệnh nhân này với tấm lót Galaflex hỗ trợ phía trong, phía ngoài và nếp lằn vú.
(g) Phần gia cố vị trí sai lệch phía ngoài của kỹ thuật thể hiện trong hình ảnh.
(h, i) Sau phẫu thuật lúc 6 tháng, cô ấy đã cải thiện được sự đối xứng với chỉnh sửa các biến dạng.

