Thay đổi giải phẫu, sinh lý trong thời hậu sản và cách chăm phụ nữ sau sinh đúng cách

Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Và các tác giả khác.
1 ĐỊNH NGHĨA
Giai đoạn hậu sản là khoảng thời gian để các cơ quan trong cơ thể người mẹ, đặc biệt là cơ quan sinh dục trở lại bình thường về mặt giải phẫu và sinh lý (ngoại trừ vú vẫn tiếp tục phát triển để tiết sữa). Thời gian này là 6 tuần (42 ngày) tính từ sau khi sinh.
Tuy nhiên, tất cả các hệ thống cơ quan không trở về như trước khi mang thai trong giai đoạn này. Vì lý do này, ACOG xem xét việc chăm sóc sau sinh kéo dài đến 12 tuần sau khi sinh. Một số nhà điều tra đã cân nhắc thời gian hậu sản là trong vòng 12 tháng sau khi sinh.
2 NHỮNG THAY ĐỔI GIẢI PHẪU VÀ SINH LÝ TRONG THỜI KỲ HẬU SẢN
2.1 Thay đổi ở tử cung
2.1.1 Thân tử cung
Trọng lượng tử cung ngay sau sinh nặng khoảng 1.000g, sau đó giảm dần đến cuối thời kỳ hậu sản sẽ trở về trọng lượng bình thường như khi chưa có thai (50 - 60 g). Trên lâm sàng, nhận thấy có 3 hiện tượng:
(1) Tử cung co rút: ngay sau khi sổ nhau, tử cung co rút lại trong vài giờ tạo thành một khối chắc, gọi là khối cầu an toàn để thực hiện chức năng cầm máu sinh lý, lúc này đáy tử cung ở ngay dưới rốn.
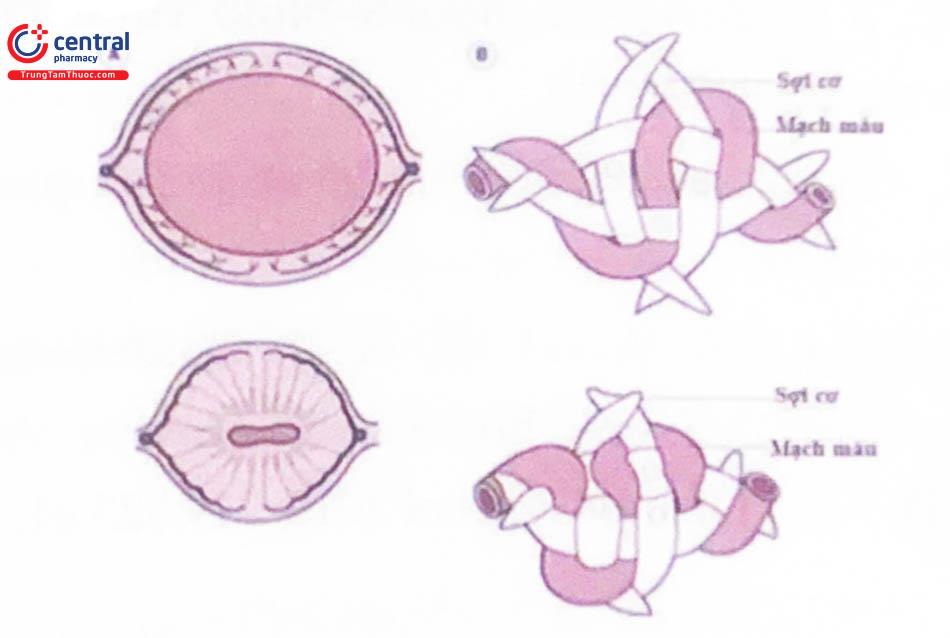
(2) Tử cung co bóp: biểu hiện bởi đau bụng ra máu và sản dịch chảy ra ngoài. Các cơn đau này biểu hiện ở người con rạ nhiều hơn ở người con so.
(3) Tử cung co hồi: sau khi sinh, đáy tử cung ở trên khớp vệ khoảng 13 – 14cm, mỗi ngày có hồi được khoảng 1cm, riêng ngày đầu có thể co hồi nhanh hơn có thể nx khoảng 2 – 3cm.

Sau 2 tuần sẽ không sờ thấy được tử cung ở trên khớp vệ và trở về kích thước bình thường sau 6 tuần.
2.1.2 Đoạn dưới tử cung, cổ tử cung
Đoạn dưới tử cung ngắn lại và tái lập eo tử cung vào ngày thứ 5 sau sinh.
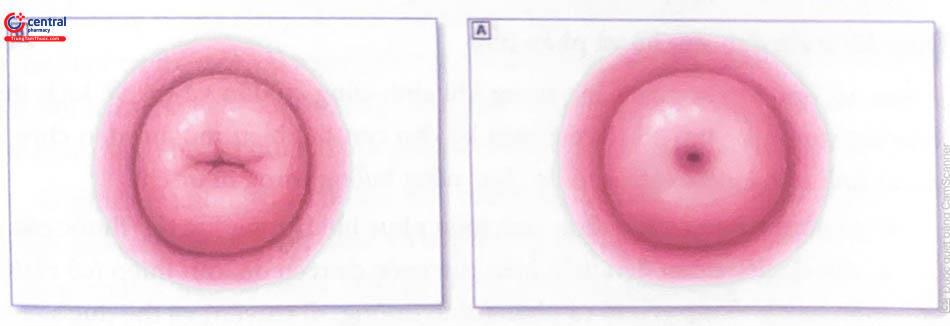
Trong vài giờ sau sinh, cổ tử cung (CTC) ngắn và nhỏ lại, lỗ trong đóng vào ngày thứ 5 đến ngày thứ 8, lỗ ngoài đóng vào ngày thứ 12 hoặc hé mở, có khi thấy lộ tuyến. Đến 1 tuần sau sinh, CTC có đường kính khoảng 1cm. Hình dạng tròn của CTC ở người con so thường được thay thế vĩnh viễn bằng hình ảnh mỏm cá mè nằm ngang ở lỗ ngoài CTC, đó là kết quả của quá trình giãn nở và rách trong quá trình sinh đường âm đạo.
2.1.3 Nội mạc tử cung
Trải qua hai giai đoạn để trở lại chức năng của nội mạc tử cung bình thường.
Giai đoạn thoái triển: xảy ra trong 14 ngày đầu sau sinh. Lớp bề mặt bị hoại tử và thoát ra ngoài cùng với sản dịch, lớp đáy gồm đáy tuyến vẫn còn nguyên vẹn và là nguồn gốc của niêm mạc tử cung mới.
Giai đoạn phát triển: dưới ảnh hưởng của estrogen và Progesterone, sau 3 - 6 tuần niêm mạc tử cung được phục hồi hoàn toàn và sẽ thực hiện chu kỳ kinh nguyệt đầu tiên nếu không cho con bú.
2.2 Thay đổi ở âm đạo, âm hộ và phần phụ
m hộ, âm đạo bị giãn căng trong khi sinh cũng có dần và trở về kích thước bình thường vào ngày thứ 15. Trong thời kỳ cho con bú, biểu mô âm đạo chịu ảnh hưởng của tình trạng giảm estrogen do chức năng buồng trứng bị ức chế.
Các cơ nông và sâu vùng tầng sinh môn phục hồi trương lực tùy thuộc các yếu tố như: các vấn đề liên quan đến diễn biến của cuộc chuyển dạ, can thiệp (có cắt/rách tầng sinh môn hay không), yếu tố cá nhân (dinh dưỡng, di truyền) và thể dục sau sinh (bài tập Kegel).
Các phần phụ khác của tử cung gồm dây chằng tròn, dây chằng rộng, vòi tử cung và buồng trứng cũng dần trở về trạng thái bình thường và vị trí tương quan trong vùng chậu.
2.3 Thay đổi ở vú
Vài ngày sau sinh, vú phát triển nhanh, căng to. Núm vú to và dài ra, tĩnh mạch vú nổi to. Tuyến sữa phát triển to lên có khi lan tới tận nách. Hiện tượng tiết sữa thường xảy ra sau sinh 2 - 3 ngày. Cơ chế của hiện tượng xuống sữa là do nồng độ estrogen tụt xuống đột ngột sau sinh, prolactin được giải phóng và tác dụng lên tuyến sữa gây ra sự tiết sữa. Sự tiết sữa được duy trì bởi động tác bú.
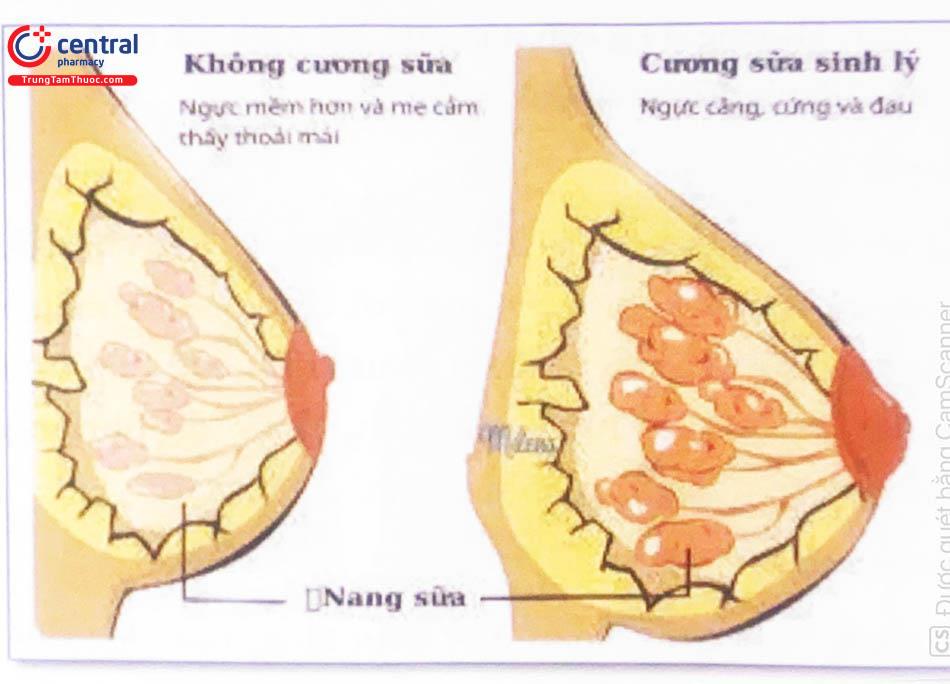
Hiện tượng cương sữa nguyên phát là do phù nề mô kẽ và bắt đầu tiết nhiều sữa, thường xảy ra từ 24 - 72 giờ sau khi sinh, bình thường 1 - 7 ngày; cao điểm triệu chứng trung bình 3 - 5 ngày sau khi sinh. Hiện tượng cương sữa thứ phát thường xảy ra muộn hơn nếu nguồn sữa của người mẹ quá nhiều so với lượng sữa trẻ bú.
Sự cương sữa gây khó chịu và có thể làm tăng thân nhiệt nhẹ trong một thời gian ngắn; tuy nhiên cần phải loại trừ những tiêu điểm nhiễm trùng khác. Tình trạng này tự khỏi trong một vài ngày, nhưng cần chăm sóc hỗ trợ như chườm ấm hoặc tắm nước ấm trước khi cho ăn để tăng cường tiết sữa và dễ dàng vắt sữa, chườm mát sau hoặc giữa các cữ bú, sử dụng thuốc giảm đau nhẹ như Acetaminophen hoặc ibuprofen.
Ở phụ nữ không cho con bú, nếu mang áo lót chật và tránh kích thích vú sẽ ức chế tiết sữa ở 60 - 70% bệnh nhân và là phương pháp điều trị được khuyến cáo; không có bằng chứng nào so sánh việc sử dụng phương pháp tiếp cận không thuốc với không điều trị. Điều trị bằng thuốc ức chế tiết sữa không được khuyến cáo vì những rủi ro liên quan đến tất cả các loại thuốc hiện có lớn hơn bất kỳ lợi ích nào. Ví dụ, bromocriptine (Parlodel) có liên quan đến các biến chứng khác nhau như đột quỵ, nhồi máu cơ tim, co giật và các vấn đề tâm thần.
2.4 Thay đổi ở hệ tim mạch
Những thay đổi về hệ tim mạch trong thai kỳ sẽ trở lại bình thường sau 2 - 3 tuần sau sinh. Ngay sau sinh, thể tích máu giảm khoảng 1.000ml, chủ yếu do mất máu lúc sinh. Trong thời kỳ hậu sản cũng có sự dịch chuyển đáng kể dịch ngoại bào vào trong nội mạch. Cung lượng tim tăng trong thai kỳ tồn tại trong vài giờ đầu sau sinh. Nhịp tim tăng vẫn tồn tại trong khoảng 1 giờ sau sinh, nhưng sau đó giảm dần. Ngay sau sinh, sản phụ có thể mất khoảng 5kg cân nặng do bài niệu và mất dịch ngoại mạch, sự giảm cân nặng có khác nhau giữa các bệnh nhân.
2.5 Thay đổi về huyết học
Bạch cầu tăng rõ rệt trong và sau khi sinh. Tăng bạch cầu chủ yếu do hiện tượng các bạch cầu hạt bám mạch rời khỏi mạch máu di chuyển vào máu, có thể tăng cao đến 30.000/mm3. Sự thay đổi các yếu tố đông máu khi mang thai trở về bình thường sau những khoảng thời gian khác nhau sau sinh. Nồng độ fibrinogen trong huyết tương tăng cao được duy trì ít nhất 1 tuần sau sinh.
2.6 Thay đổi ở hệ tiết niệu
Về mặt chức năng, lưu lượng máu đến thận tăng, mức lọc cầu thận và tốc độ thanh thải creatinin trở lại bình thường sau sinh 6 tuần. Do đó, các thuốc được bài tiết qua thận nên tăng liều sử dụng trong thời gian này. Về mặt giải phẫu, sự giãn nở của đài thận, bể thận và niệu quản là những đặc trưng của thai kỳ có thể kéo dài đến 8 tuần sau sinh. Sau khi sinh, thành bàng quang và niêm mạc niệu đạo bị xung huyết, phù nề gây ra tình trạng bí tiểu; bàng quang trở nên xung huyết nhạy cảm hơn đối với sự thay đổi thể tích nước tiểu. Chấn thương do sinh nở làm tăng dung tích bàng quang và tác dụng của thuốc mê/tê kết hợp làm giảm cảm giác muốn đi tiểu. Ngoài đau nhức vùng chậu do tác động của quá trình chuyển dạ, vết rách âm đạo hoặc vết cắt tầng sinh môn làm giảm phản xạ đi tiểu. Tất cả những nguyên nhân trên có thể dễ dẫn đến hình thành cầu bàng quang sau sinh, làm go tử cung kém và gây băng huyết sau sinh.
2.7 Thay đổi hệ tim mạch
Trong vòng 10 phút đầu tiên sau sinh đường âm đạo, cung lượng tim và thể tích đột quỵ sẽ tăng lên lần lượt là khoảng 60 và 70%. Vào 1 giờ sau khi sinh, cung lượng tim và thể tích đột quỵ vẫn tăng (tương ứng khoảng 50 và 70%), nhịp tim giảm 15%; huyết áp không thay đổi.
Sự gia tăng thể tích tống máu và cung lượng tim có thể là do thể tích được cải thiện từ hiện tượng truyền máu nhau thai trong tử cung đến khoang nội mạch. Khi tử cung giảm áp lực sau khi sinh, giảm sức ép cơ học của tĩnh mạch chủ cho phép tăng phần tiền gánh cho tim.
2.8 Thay đổi ở hệ cơ xương
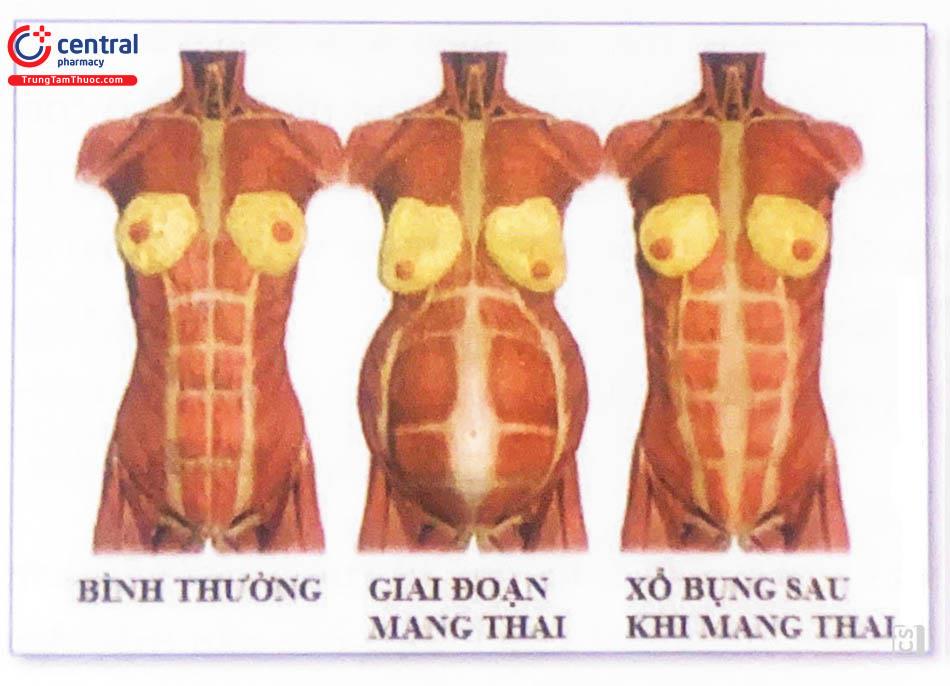
Sau sinh thường gặp tình trạng mệt mỏi và suy nhược, trong đó nguyên nhân phổ biến là do giảm trương lực cơ thành bụng. Xổ thành bụng sau sinh (Diastasis recti) thường tự khỏi vào tuần thứ 4 - 6 sau sinh. Trong thời gian này, chống chỉ định các bài tập bụng.
2.9 Thay đổi da, tóc
Chứng sạm da trong thai kỳ thường biến mất vào cuối thai kỳ. Chúng tăng sắc tố và các nếp nhăn ở quầng vú có thể không thoái triển hoàn toàn sau sinh và nó có thể tồn tại vĩnh viễn ở một số phụ nữ. Các vết rạn da trên ngực, bụng, hông và đùi có thể mờ đi nhưng thường không biến mất. Các nếp rạn da thường nhạt dần, chuyển từ màu đỏ sang màu bạc hoặc trắng nhưng tồn tại vĩnh viễn.
.jpg)
Chậm mọc tóc trong thời kỳ sau sinh và một số phụ nữ có thể bị rụng tóc. Tình trạng rụng tóc thường xảy ra từ 1 - 5 tháng sau khi sinh. Sau đó, hiện tượng này thường tự giới hạn với việc phục hồi mọc tóc bình thường từ 6 -15 tháng sau sinh.
2.10 Phóng noãn và kinh nguyệt
Phụ nữ không cho con bú: kinh nguyệt đầu tiên trở lại trong vòng 6 - 8 tuần sau sinh, sự phóng noãn xảy ra khoảng 2 - 4 tuần sau sinh.
Phụ nữ cho con bú: sự phóng noãn thường ít hơn so với những người không cho con bú. Kinh nguyệt đầu tiên có thể xuất hiện sớm nhất vào tháng thứ 2 hoặc muộn nhất là vào tháng thứ 18 sau sinh. Vô kinh trong thời kỳ cho con bú là do không có kích thích buồng trứng thích hợp bởi gonadotropins tuyến yên. Tuy nhiên, mang thai có thể xảy ra khi đang cho con bú. Sự phóng noãn và mang thai có thể xảy ra ngay cả ở phụ nữ mất kinh đang cho con bú.
3 NHỮNG HIỆN TƯỢNG LÂM SÀNG
3.1 Sự co hồi tử cung
Tử cung thu nhỏ lại ngay sau sinh, đáy tử cung trên vệ 13cm và trung bình mỗi ngày thu lại 1 cm. Đến ngày thứ 12 - 13 thì không còn nắn thấy đáy tử cung trên khớp vệ. Ở người sinh con so tử cung co hồi nhanh hơn ở người sinh con rạ, người sinh thường tử cung co hồi nhanh hơn ở người mổ lấy thai, cho con bú tử cung co hồi nhanh hơn không cho con bú, tử cung bị nhiễm khuẩn co hồi chậm hơn tử cung không bị nhiễm khuẩn, bí tiểu và táo bón tử cung cũng co hồi chậm hơn.
Tử cung co bóp tống máu cục và sản dịch ra ngoài tạo ra những cơn đau tử cung hậu sản, đặc biệt là ở những phụ nữ đã sinh nhiều và cho con bú. Con đau này tương tự nhưng nhẹ hơn cơn co tử cung trong chuyển dạ. Go tử cung thường giảm cường độ và đau nhẹ hơn vào ngày thứ 3 sau sinh. Ở những phụ nữ sinh con so, tử cung có xu hướng duy trì co bóp liên tục, trong khi ở những phụ nữ sinh con ra, tử cung co bóp theo từng đợt. Cơn đau tử cung kéo dài liên tục có thể gặp ở những phụ nữ có nhiễm trùng tử cung thời kỳ hậu sản.
3.2 Sản dịch
Chất dịch chảy ra ngoài âm hộ trong thời kỳ đầu của giai đoạn hậu sản, gọi là sản dịch, bao gồm những mảnh vụn của màng rụng, cục máu đông nhỏ từ vết thương nơi nhau bám, tế bào biểu mô và dịch tiết ra từ CTC, âm đạo. Thời gian ra sản dịch trung bình từ 24 - 36 ngày.
Tính chất sản dịch: vô trùng, mùi tanh nồng, pH kiềm. Sản dịch có mùi hôi gợi ý nhiễm trùng. Sự thay đổi màu sắc sản dịch như sau:
(l) Sản dịch đỏ; do dịch lẫn máu, tồn tại 2 - 3 ngày đầu sau sinh
(2) Sản dịch sẫm loãng nhạt màu hơn sản dịch đỏ vì được hòa lẫn với huyết thanh, xuất hiện từ ngày 4-8.
(3) Sàn địch trắng có màu trắng hoặc trắng vàng do hòa lẫn với bạch cầu, xuất hiện sau ngày thứ 10.

Số lượng: ngày thứ 1 sau sinh ra nhiều, giảm nhanh số lượng trong 2 - 3 ngày đầu sau sinh và sau đó có thể kéo dài vài tuần. Đến cuối tuần thứ 3 sau sinh, nội mạc tử cung đã được thiết lập trở lại ở hầu hết bệnh nhân. Ở những phụ nữ không cho con trú, ba tuần sau sinh có thể thấy kinh non do niêm mạc tử cung đã phục hồi.
3.3 Sự xuống sữa
Ở người con so, sự xuống sữa vào ngày thứ 3, người con rạ ngày thứ 2 với các các triệu chứng: sốt nhẹ, ớn lạnh, nhức đầu, khó chịu, mạch hơi nhanh. Hai vú cương to và đau. Tuy nhiên, những triệu chứng này không điển hình. Sau 24 - 48 giờ, các triệu chứng mất khi có hiện tượng tiết sữa.
3.4 Các hiện tượng khác
Cơn rét run sinh lý: xảy ra khoảng 25 - 50% phụ nữ sau sinh. Run thường bắt đầu từ 1- 30 phút sau khi sinh và kéo dài từ 2 - 60 phút mà không rõ nguyên nhân; có thể là phản ứng với sự giảm nhiệt độ cơ thể sau khi chuyển dạ, chảy máu, thuyên tắc vi mạch, bong nhau, gây mê, nhiễm khuẩn huyết, hoặc sử dụng một số loại thuốc (ví dụ: Misoprostol). Điều trị hỗ trợ bằng chăn ấm và/ hoặc sưởi ấm. Run do gây mê có thể được điều trị bằng thuốc. Đặc điểm của cơn rét run là mạch, nhiệt độ và huyết áp vẫn bình thường.
Mạch, nhịp thở: mạch thường chậm lại khoảng 10 nhịp/phút và trở lại bình thường sau 5 ngày. Nhịp thở sâu và chậm hơn do cơ hoành không bị đẩy lên cao nữa.
Giảm cân sinh lý: giảm cân trung bình từ khi sinh thai, nhau thai và nước ối khoảng 6 kg. Sự co lại của tử cung và mất dịch ngoại bào dẫn đến mất thêm 2 - 7 kg trong thời kỳ hậu sản. Khoảng một nửa mức tăng cân của thai kỳ bị mất đi trong 6 tuần đầu tiên sau khi sinh, với tốc độ giảm chậm hơn trong sáu tháng đầu sau sinh.
Kinh nguyệt: nếu không cho con bú, 5 - 6 tuần lễ sau sinh có thể có kinh lại lần đầu tiên và đó cũng là dấu hiệu chấm dứt thời kỳ hậu sản. Kỳ kinh đầu sau sinh thường nhiều và kéo dài hơn các kỳ kinh bình thường.
4 CHĂM SÓC HẬU SẢN
4.1 Ngày thứ nhất
4.1.1 Trong hai giờ đầu sau sinh
Trong hai giờ đầu sau sinh, có nguy cơ xảy ra các biến chứng nguy hiểm cho sản phụ như chảy máu sau sinh. Vì vậy, sản phụ phải được nằm theo dõi sát tại phòng sinh.
Đo mạch, nhiệt độ, huyết áp, toàn trạng, xoa đáy tử cung qua thành bụng mỗi 15 phút/lần trong suốt 2 giờ đầu sau sinh để đảm bảo tử cung co tốt. Đánh giá tình trạng chảy máu âm đạo mỗi 15 phút/lần trong giờ đầu và 30 phút/lần trong giờ thứ hai sau sinh.
Cho con bú sữa mẹ sớm khoảng 30 phút đến 1 giờ sau sinh sẽ giúp tử cung có hồi tốt hơn và nhanh lên sữa. Mặt khác, cung cấp sữa non là nguồn dinh dưỡng quý giá cho trẻ.
4.1.2 Giờ thứ ba đến giờ thứ sáu
Đưa bà mẹ về phòng, cho mẹ nằm cùng phòng với con.
Đóng băng vệ sinh, theo dõi các yếu tố ở trên 1 giờ/lần.
Giúp người mẹ ăn uống, ngủ đủ
Giúp và khuyến khích mẹ cho trẻ bú sớm và đúng cách: Sữa mẹ được công nhận là thức ăn tôi tụ cho tất cả trẻ sơ sinh vì những lợi ích sức khỏe đã được chúng mình đối với cả trẻ sơ sinh và mẹ của chúng.
Vận động nhẹ sau 6 giờ.
Hướng dẫn người mẹ cách chăm sóc con, theo dõi chảy máu rốn.
Yêu cầu bà mẹ và người nhà gọi ngay nhân viên y tế khi sản phụ chảy máu nhiều, đau bụng tăng, nhức đầu, chóng mặt hoặc có bất cứ một vấn đề gì khác.

4.1.3 Giờ thứ bảy đến hết ngày đầu
Theo dõi toàn trạng, sự co hồi tử cung, băng vệ sinh (kiểm tra lượng máu mất), tình trạng vết may tầng sinh môn hoặc các vết rách xuất hiện trong trường hợp không cắt tầng sinh môn.
Trẻ sơ sinh nên tiêm vắc xin phòng Lao và vắc xin viêm gan B trong 24 giờ đầu sau sinh.
4.2 Những ngày sau
Chăm sóc sức khỏe tinh thần như vấn đề lo âu, trầm cảm sau sinh.
Theo dõi mạch, nhiệt, huyết áp, ngày 2 lần. Theo dõi sự co hồi tử cung và sản dịch. - Hướng dẫn bà mẹ rửa sạch đầu vú bằng gạc mềm tẩm nước ấm trước khi cho bú và rửa sạch lại sau khi cho bú.
Các bà mẹ có RhD (-)/ trẻ có RhD (+) nên được tiêm globulin miễn dịch kháng D càng sớm càng tốt sau khi sinh và trong vòng 72 giờ.
Kiểm tra vú: bầu vú, núm vú, sự tiết sữa, lượng sữa, cương đau vú. Nên rửa sạch núm vú bằng nước và để thoáng khoảng 15 - 20 phút sau mỗi lần bú, có thể bôi kem dạng nước như Lanolin hoặc Vitamin A, D dưỡng da để làm mềm núm vú. Tụt núm vú có thể khiến việc cho bú trở nên khó khăn, nên ngưng bú tạm thời, vắt sữa bằng tay. Có thể giảm thiểu hiện tượng viêm vú bằng cách vắt sữa thường xuyên và xoa bóp vú (xoa bóp vú trước khi cho bú, vị trí và ngậm vú đúng của trẻ, luân phiên 2 vú).

Kiểm tra tầng sinh môn: khô, liền hay sưng đau, nhiễm khuẩn. Có rất ít thông tin dựa trên bằng chứng liên quan đến việc chăm sóc tầng sinh môn sau khi sinh.
Khuyên dùng bình xịt và bồn tắm nằm để chăm sóc tầng sinh môn.
Các biện pháp làm dịu bao gồm điều trị tại chỗ (chườm lạnh hoặc ấm), thuốc gây tê tại chỗ và thuốc giảm đau đường uống (paracetamol, ibuprofen).
Chế độ ăn giàu chất xơ, protein và uống nhiều nước, các thuốc làm mềm phân và thuốc nhuận tràng chỉ sử dụng khi cần thiết, có thể hữu ích cho đến khi quá trình lành vết thương ở tầng sinh môn, đặc biệt là ở những phụ nữ bị đứt cơ vòng hậu môn.
Theo dõi tình trạng tiểu tiện, đại tiện.
Ăn uống đủ chất bổ, thức ăn nhiều chất xơ, bổ sung thêm chất Sắt, tránh các chất kích thích.
Không nên kiêng khem quá mức. Sau sinh ngày thứ 2 có thể tắm nước ấm, không ngâm mình trong bồn nước.
Kiểm soát đau: Hầu hết các loại thuốc giảm đau đều an toàn cho phụ nữ đang cho con bú.
Thuốc giảm đau nhẹ (Paracetamol, Ibuprofen, Diclofenac) là hiệu quả. Thuốc chống viêm không steroid (NSAID) dường như có hiệu quả như acetaminophen (Paracetamol) và hai loại thuốc này có thể được sử dụng kết hợp nếu một loại thuốc duy nhất là không đủ.
Các opioid chỉ sử dụng khí cần thiết và nên hạn chế sử dụng vì gây ra tình trường an thần cho trẻ sơ sinh và quá liều gây tử vong trong trường hợp nặng, dấu hiệu nhiễm độc ở trẻ sơ sinh (ví dụ: giảm trương lực cơ, bú không tốt, không dậy để bú)
Chủng ngừa định kỳ:
Các chỉ định và quy trình tiêm chủng cho phụ nữ sau sinh tương tự như các chỉ định được mô tả cho dân số chung. Cả vắc xin bất hoạt và vắc xin sống (trừ vắc xin đậu mùa) đều có thể được sử dụng cho các bà mẹ đang cho con bú. Phụ nữ sau sinh có thể tiêm được tất cả các loại vacxin được khuyến cáo không được hoặc không được tiêm trong thời kỳ mang thai (ví dụ như bệnh sởi/quai bị/rubella, varicella, bệnh uốn vẫn độc tố ho gà bạch hầu Tdap và HPV ở người).
Tránh lao động nặng trong 2 tháng đầu:
Không có các khuyến cáo liên quan đến hoạt động thể chất sau sinh như hạn chế leo cầu thang tắm, bơi lội, lái xe, hoặc tiếp tục giao hợp qua đường âm đạo, tập thể dục hoặc làm việc sau khi sinh. Sau khi trương lực cơ thành bụng trở về bình thường trong vài tuần, các sản phụ có thể tập các bài tập nhẹ nhàng, giúp ngăn ngừa hiện tượng sổ thành bụng sau sinh.
Tư vấn hoạt động tình dục: có thể quan hệ tình dục một cách an toàn ở hầu hết phụ nữ sớm nhất là 2 tuần sau sinh, khi tầng sinh môn hồi phục tốt và hết sản dịch, có biện pháp tránh thai và khi người sản phụ cảm thấy thoải mái. Trong giai đoạn cho con bú, âm đạo có thể bị khô vì lượng estrogen thấp gây khó chịu và dễ chấn thương khi quan hệ, có thể sử dụng chất bôi trơn nếu cần.
Tư vấn các biện pháp tránh thai: khoảng 15% phụ nữ không cho con bú có khả năng sinh sản lại vào 6 tuần sau sinh, do đó cần tư vấn các biện pháp tránh thai cho sản phụ. Bao gồm: cho bú vô kinh, bao Cao Su, cấy que tránh thai, đặt dụng cụ tử cung thuốc tránh thai progestatif liều thấp (Exluton), thuốc diệt tinh trùng tại chỗ, triệt sản (nếu đủ con). Thuốc tránh thai kết hợp estrogen - progestin không nên sử dụng trong 3 tuần đầu sau sinh.
Phòng ngừa huyết khối tĩnh mạch sau sinh: Các biến chứng huyết khối tắc mạch là nguyên nhân hàng đầu gây tử vong mẹ trực tiếp trên toàn thế giới, đặc biệt là ở các nước có thu nhập cao. Huyết khối tĩnh mạch (VTE) thường gặp ở phụ nữ có thai hơn phụ nữ không mang thai, sau sinh thường gặp hơn so với trước sinh, và sau mổ lấy thai thường gặp hơn so với sinh đường âm đạo. Nguy cơ cao nhất trong vài tuần đầu sau sinh và sau đó giảm dần về mức cơ bản sau 12 tuần sau sinh. Một số yếu tố làm tăng nguy cơ: tiền sử VTE trước đó, bệnh huyết khối mắc phải hoặc di truyền, một số bệnh đi kèm (ví dụ: bệnh hồng cầu hình liềm), béo phì, hút thuốc, sinh mổ và băng huyết sau sinh.
Hẹn tái khám: cần hỏi về việc cho con bú, tình trạng kinh nguyệt và hoạt động hằng ngày, biện pháp tránh thai. Hướng dẫn bài tập tăng cường phục hồi cơ vùng chậu/bài tập kegel, tạo sữa, duy trì cân nặng tập luyện và chế độ dinh dưỡng. Tư vấn về phương pháp tránh thai tạm thời hoặc dài hạn. Tư vấn về các biến chứng của thai kỳ có thể ảnh hưởng đến sức khỏe hoặc biến chứng ở những lần mang thai tiếp theo. Đối với bệnh nhân tăng huyết áp, đái tháo đường thai kỳ cần kiểm tra đường huyết và các nguy cơ tim mạch kèm theo. Phát hiện sớm vấn đề trầm cảm sau sinh. Tư vấn chăm sóc trẻ sơ sinh.
5 CÁC VẤN ĐỀ CÓ THỂ GẶP TRONG NHỮNG NGÀY ĐẦU SAU SINH
5.1 Các vấn đề liên quan đến đường tiết niệu
Bí tiểu sau sinh rõ ràng được định nghĩa là không đi tiểu tự nhiên hoặc sau khi rút sonde tiểu (đối với sản phụ mổ lấy thai) ≥ 6 giờ sau sinh. Bí tiểu kín đáo được định nghĩa là thể tích nước tiểu tồn lưu trong bàng quang ≥ 150ml sau đi tiểu tự nhiên, được xác nhận bằng cách đặt sonde tiểu hoặc siêu âm. Bí tiểu sau sinh có thể gây nhiều khó chịu về vận động, cảm giác cho sản phụ và làm tăng nguy cơ nhiễm trùng đường tiết niệu, ảnh hưởng đến sự co hồi tử cung dẫn đến đờ tử cung thứ phát sau sinh. Các dấu hiệu của bí tiểu sau sinh bao gồm cảm giác căng tức khó chịu ở vùng bụng dưới, khó khăn trong việc đi tiểu (tiểu ngắt quãng, tiểu không hết) và cầu bàng quang dương tính.
Các nguyên tắc trong điều trị bí tiểu sau sinh: (1) tập đi tiểu để tạo lại phản xạ đi tiểu, (2) dùng thuốc kháng sinh dự phòng nhiễm trùng (3) dùng thuốc kháng viêm chống phù nề, (4) hỗ trợ tăng trưởng lực bàng quang giúp phục hồi khả năng co bóp của bàng quang.
Dự phòng bí tiểu sau sinh: khuyến khích thai phụ tự đi tiểu trong quá trình chuyển dạ, nên lưu sonde tiểu 6 giờ sau sinh ngoài âm đạo khi có những yếu tố nguy cơ như sinh thủ thuật (giác hút, forceps), gây tê ngoài màng cứng giảm đau trong sinh, tầng sinh môn - âm đạo phù nề, chấn thương tầng sinh môn phức tạp, sinh con to. Đối với mô lấy thai nên lưu sonde tiểu tối thiểu 12 giờ. Hơn nữa, cần tư vấn cho sản phụ vận động sớm sau sinh, uống nhiều nước, đi tiểu thường xuyên, không nên nín tiểu.
Tiểu không tự chủ và dò bàng quang âm đạo: là các biến chứng nặng, khó xử trí. Cần dự phòng ngay từ trong cuộc sinh. Khoảng 7% sản phụ sẽ gặp phải tình trạng tiểu không tự chủ do căng thẳng (stress), điều này sẽ thuyên giảm sau 3 tháng, nếu kéo dài hơn 3 tháng thì cần phải đánh giá các nguyên nhân khác của tiểu không tự chủ.
Nhiễm trùng đường tiết niệu: thường gặp trong thời kỳ hậu sản vì (1) chấn thương bàng quang niệu đạo do sinh qua đường âm đạo, (2) bàng quang giảm trương lực do gây tê vùng (3) đặt sonde tiểu. Cấy nước tiểu có thể hữu ích để xác định một số tác nhân gây bệnh, đặc biệt là ở những phụ nữ mổ lấy thai.
5.2 Các vấn đề liên quan đến chấn thương tầng sinh môn - âm đạo
Khối máu tụ tầng sinh môn - âm đạo: là một trong những tai biến cần được theo dõi sát ngay sau sinh, thường xuất hiện trên vết cắt/rách tầng sinh môn - âm đạo, nhưng cũng có thể ở vị trí khác của âm đạo. Triệu chứng đặc trưng là sản phụ có cảm giác mắc rặn, căng tức ở vùng tầng sinh môn - âm đạo. Khám âm đạo bằng tay có một khối căng đau. Nếu khối máu tụ to nhanh thì phải rạch bộc lộ khối máu tụ, khâu điểm chảy máu - cầm máu.
5.3 Nhiễm trùng tầng sinh môn
Đây là hình thái nhiễm trùng hậu sản nhẹ nhất, thường do vết khâu tầng sinh môn không vô trùng, khâu phục hồi tầng sinh môn không đúng kỹ thuật hoặc không khâu, sót gạc trong âm đạo. Triệu chứng: sốt 38 - 38,5°C. Tại chỗ vết thương sưng, đỏ, đau, nung mủ hoặc hở vết may. Tiến triển thường tốt.
Điều trị: chăm sóc vết thương tại chỗ, cắt chỉ nếu vết may phù nề, có mủ. Kháng sinh phổ rộng.
5.4 Các vấn đề về sức khỏe tinh thần
Tình trạng trầm cảm sau sinh thường ảnh hưởng đến 1/7 phụ nữ, thường khó nhận biết vì các triệu chứng thường có thể do những thay đổi bình thường của thai kỳ và thời kỳ sau sinh. Lo lắng và mất ngủ là 2 triệu chứng phổ biến, cần chú ý khi bệnh nhân có những suy nghĩ đáng sợ và không thể ngủ ngay cả khi trẻ không quấy khóc. Những phụ nữ có các nguy cơ cần được theo dõi chặt chẽ.
Trong khi mang thai | Sau sinh |
Mẹ lo lắng, tiền sử trầm cảm | Trầm cảm, lo lắng khi mang thai |
Mang thai ngoài ý muốn | Trải qua nhiều căng thẳng khi mang thai |
Bạo lực gia đình | Trải qua cuộc sinh không tốt |
Thu nhập thấp | Sinh non/ Trẻ sơ sinh nhập đơn vị chăm sóc sơ sinh tích cực |
Trình độ học vấn thấp | Các vấn đề nuôi con bằng sữa mẹ |
6 TƯ VẤN NUÔI CON BẰNG SỮA MẸ NGAY SAU SINH
6.1 Sữa mẹ
Thành phần: sữa mẹ có đầy đủ năng lượng và chất dinh dưỡng cần thiết như protein, glucid, lipid, mỡ, vitamin và Muối Khoáng với tỷ lệ thích hợp cho sự hấp thu và phát triển cơ thể trẻ. Sữa mẹ gồm có hai loại là sữa non và sữa ổn định.
Sữa non (colostrum): là sữa được bài tiết ngay sau sinh, trong khoảng 5 ngày đầu sau sinh. Sữa non sánh đặc màu vàng nhạt. Thành phần có chứa nhiều năng lượng khoáng chất acid amin và vitamin A, đồng thời có nhiều chất kháng khuẩn như IgA giúp tăng cường miễn dịch và bảo vệ trẻ sơ sinh chống lại các tác nhân đường ruột. Sữa non cũng nhiều protein hơn và phần lớn là globulin nhưng ít đường và chất béo hơn. Bên cạnh đó, sữa non còn có tác dụng tổng phân su nhanh ngăn chặn vàng da cho trẻ sơ sinh.
Sữa ổn định (mature milk): được bài tiết từ vài ngày sau sinh, trong suốt thời kỳ nuôi con. Trong sữa này có đầy đủ và cân đối các thành phần dinh dưỡng. Sữa mẹ chứa đầy đủ acid amin cần thiết với tỷ lệ cân đối và dễ hấp thụ, có acid béo cần thiết như acid linoleic cần cho sự phát triển của não, mắt và sự bền vững của thành mạch, hơn nữa lipid trong sữa mẹ dễ được tiêu hóa do có Lipase. Phần lớn protein sữa mẹ bao gồm alpha-lactalbumin, beta-lactoglobulin và Casein. Lactose trong sữa mẹ cung cấp thêm nguồn năng lượng cho trẻ, một số lactose vào ruột lên men tạo thành Acid Lactic giúp hấp thụ Canxi và muối khoáng tốt hơn. Hoạt tính Lysozyme, Amylase của sữa non cao hơn 60 lần và ở sửa hoàn thiện là 40 lần so với sữa bò. Nhiều men khác cũng có mặt với nồng độ rất cao bao gồm transaminaza catalaza lactase, dehydoovenza, proteaza, lipaza. Hormone tuyến giáp trạng và một số hormone khác cũng được tiết ra từ sữa mẹ. Sữa mẹ còn có nhiều vitamin và muối khoáng như vitamin A, C, canxi sắt, tỷ lệ Ca/p thích hợp để hấp thụ phòng một số bệnh thiếu vì chất gây ra như khô mắt do thiếu vitamin A, thiếu máu thiếu sắt còi xương. Vitamin K hầu như không có, do đó việc cung cấp vitamin K cho trẻ sau sinh được khuyến cáo. Vitamin D với nồng độ thấp 22 IU/ml và khuyến cáo nên bổ sung cho trẻ sơ sinh.
6.2 Tư vấn sau sinh
Cùng phòng cùng giang để trẻ được gần mẹ được mẹ chăm sóc đúng lúc thời gian cho bú được lâu, tình cảm mẹ con sớm hình thành và phát triển tốt hơn.
Thì được bú càng sớm càng tốt muộn nhất không quá 30 phút đầu sau sinh. Cho trẻ bú sớm sẽ tận dụng sớm được sữa non, động tác mút vú sẽ kích thích tuyến vẫn tiết oxytocin và prolactin giúp tử cung có tốt hơn, tránh băng huyết sau sinh.
Cho trẻ bú hoàn toàn từ 4 - 6 tháng sau sinh.
Sữa mẹ là thức ăn duy nhất, không cho ăn thêm bất cứ loại sữa gì, cũng như bất cứ thức ăn nào khác kể cả nước hoa quả nước cháo, nước cơm,... ngay cả nước cũng không cần uống.
Cho trẻ bú theo nhu cầu, cho bú cả ngày lẫn đêm, ít nhất là 8 lần/ ngày. Bú hết vú này mới chuyển sang bên kia.
6.3 Hướng dẫn cách cho con bú
Có thể cho trẻ bú ở các tư thế khác nhau (ngồi hoặc nằm...), nhưng cần giữ cho thân trẻ nằm thoải mái áp sát vào ngực và bụng mẹ, giữ cho đầu và thân thẳng mặt hướng về phía vú, để miệng trẻ sát ngay núm vú. Bà mẹ cho núm vú chạm vào môi trẻ, đợi khi miệng trẻ mở rộng, chuyển nhanh núm vú vào miệng trẻ, giúp trẻ ngậm sâu tới tận quảng vú.
Trẻ bú có hiệu quả là mút chậm, sâu, có khoảng nghỉ. Có thể nhìn hoặc nghe thấy tiếng trẻ nuốt.
6.3.1 Tư thế của mẹ

Người mẹ ở tư thế thoải mái, dùng gối hay chăn gấp kê dưới đầu nếu bà mẹ nằm, hoặc để dưới cánh tay nếu bà mẹ ngồi.
Nếu ở tư thế nằm ngửa cần đảm bảo đầu và vai được đỡ cao.
Tư thế nằm nghiêng là tư thế thoải mái nhất khi cho con bú. Mẹ nằm nghiêng và đối mặt với trẻ. Môi trẻ ngang với bầu vú của mẹ. Đầu và cơ thể của trẻ nằm song song với cơ thể người mẹ. Mẹ có thể sử dụng gối để hỗ trợ cho phần lưng và cổ. Bàn tay tự do của mẹ hỗ trợ và điều chỉnh vú để trẻ ngậm bắt vú tốt. Tư thế này phù hợp cho những bà mẹ trải qua mổ lấy thai hoặc những lúc bà mẹ cần được nghỉ ngơi đặc biệt là ban đêm.
Tư thế ngồi: bà mẹ có thể cần được đỡ cánh tay bằng chăn gấp hoặc gối.
Tư thế nằm nói: trẻ nằm ngang trên đùi mẹ, lưng trẻ nằm trên cánh tay, đầu bé gối trên khuỷu tay mẹ, bàn tay mẹ đỡ phần hông hoặc đùi trên. Dạ dày của trẻ phải để thẳng với ngực của mẹ và đấu trẻ phải để thẳng với cơ thể (không được xoay). Tay còn lại của mẹ giúp điều chỉnh đầu trẻ và miệng quay về phía bầu vú mẹ.
Tư thế vắt chéo: tư thế này ngược lại với tư thế bế ngang trên đùi. Tay mẹ giữ cổ và đầu trẻ, thân người trẻ được đặt trên cánh tay và khuỷu tay mẹ. Dạ dày của trẻ phải để thẳng với ngực của mẹ và đầu trẻ phải để thẳng với cơ thể (không được xoay). Một tay còn lại của mẹ điều chỉnh bầu vú và núm vú sao cho thích hợp với miệng trẻ để ngậm bắt vú.
Tư thế giữ bóng: mẹ ngồi thẳng người, dựa vào tường hoặc thành ghế. Trẻ được hỗ trợ bởi một chiếc gối khi mẹ ngồi, nó giúp đầu của trẻ ngang tầm vú của mẹ. Một bàn tay mẹ đỡ vai, cổ và đầu của trẻ. Lưng trẻ nằm hoặc dựa vào cẳng tay mẹ, hồng và chân trẻ tì vào phía sau. Tay còn lại giúp điều chỉnh vú đến miệng trẻ sao cho ngậm bắt vú đúng. Ưu điểm của tư thế này: phù hợp với mẹ sinh mổ và trẻ nhẹ cân. Giúp mẹ kiểm soát và điều chỉnh đầu bé dễ dàng.
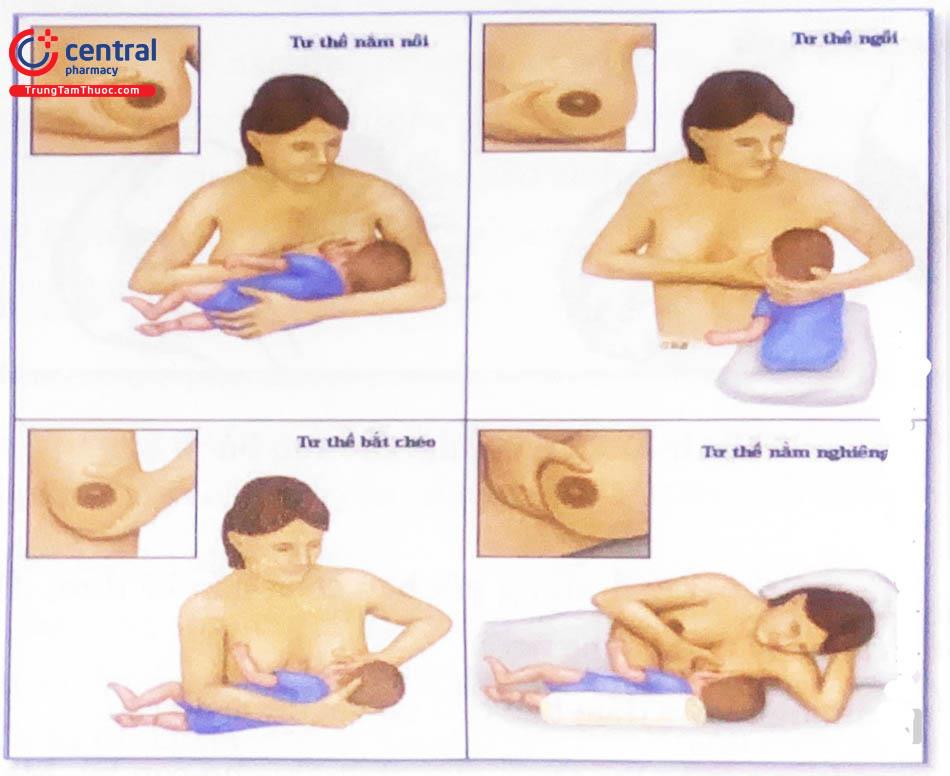
6.3.2 Tư thế của trẻ
Đặt trẻ sát vào mẹ, đầu và thân trẻ trên một đường thẳng. Mặt trẻ hướng vào vú tụt, mũi trẻ đối diện với núm vú. Toàn thân phải được bế đỡ hoàn toàn.
Trẻ ngậm bắt và mút vú mẹ đúng: người mẹ đỡ vú bằng ngón cái ở trên và các ngón khác ở dưới vú. Các ngón tay không để lên quầng đen của vú. Để môi trẻ chạm núm vú. Đợi cho trẻ há to miệng. Đưa trẻ dịch về phía vú, môi dưới của trẻ ở dưới núm vú và hướng ra ngoài. Cầm trẻ chạm vào vú mẹ. Nhìn thấy quầng vú phía trên nhiều hơn phía dưới. Không chuyển dịch đầu trẻ mà đỡ sau gáy và chuyển dịch cả cơ thể trẻ.
Thời gian cho bú: không giới hạn trẻ bú bao nhiêu lâu. Nếu trẻ ngậm bắt, mút và tư thế trẻ tốt có thể bú đến no. Cho trẻ bú cả hai vú.
Cách giữ gìn nguồn sữa mẹ: uống nhiều nước; ăn đủ chất và tăng bữa; nghỉ ngơi đủ, ngủ 8 giờ/ngày hoặc hơn; giải thích về những thức ăn và những yếu tố có ảnh hưởng đến số lượng, chất lượng sữa (kể cả thuốc); sử dụng bất kỳ thuốc gì đều phải có ý kiến của thầy thuốc.
6.4 Tư vấn cho con bú trong một số trường hợp đặc biệt
6.4.1 Trẻ non tháng nhẹ cân
Trẻ nhẹ cân thường gặp khó khăn khi bú mẹ vì phản xạ bú chưa hoàn chỉnh. Do vậy, cần hỗ trợ đặc biệt và quan tâm đến bà mẹ vào thời điểm khó khăn này. Giải thích cho bà mẹ sữa mẹ là thức ăn tốt nhất cho trẻ đặc biệt là đối với những trẻ sinh nhẹ cân.
Trẻ sinh nhẹ cân có thể bú mẹ: lúc đầu, trẻ thường nhanh mệt và mút kém, một lần mút ngắn, thời gian nghỉ dài, thường thiu thiu ngủ khi bú. Bà mẹ cần cho trẻ bú lâu hơn, để cho trẻ có thời gian nghỉ lâu hơn giữa các lần mút để trẻ bú chậm và lâu. Cần phải cho trẻ bú thường xuyên cách 3 giờ một lần. Nếu trẻ bú kém thì khuyến khích bà mẹ vắt sữa và đổ cho trẻ ăn bằng thìa và cốc sạch.
6.4.2 Trẻ song thai
Giúp bà mẹ an tâm là với hai bầu vú, bà mẹ có thể nuôi cả hai con. Có thể cho cả hai bé bú cùng một lúc hoặc một bé bú trước, một bé bú sau.
Nếu cả hai trẻ cùng bú: đặt một gối bên dưới để đỡ tay bà mẹ (tư thế ngôi). Đặt mỗi trẻ một bên dưới một cánh tay. Động viên bà mẹ kiên trì. Trẻ song thai thường là non tháng, thấp cân, cần nhiều thời gian mới thích nghi với việc bú mẹ. Mỗi lần cho bú, thay đổi bên vú cho trẻ. Nếu cần thiết, có thể vắt sữa cho trẻ uống.
6.4.3 Mẹ bị giang mai và viêm gan B đang tiến triển
Không cho ăn bú khi mẹ có tổn thương núm vú (nút núm vú...) và con đang có tồn trong ở miệng tưa miệng, viêm lợi... Cán vắt bỏ sữa đến khi điều trị ổn định mới tiếp tục d3 con bú mẹ trở lại.
6.4.4 Mẹ nhiễm HIV
Đối với bà mẹ bị nhiễm HIV cần tư vấn để bà mẹ lựa chọn cách nuôi dưỡng phù hợp; tư vấn về lợi ích của sữa mẹ và nguy cơ lây truyền HIV cho con; tư vấn về dùng sữa thay thế và các nguy cơ mắc bệnh nếu dùng sữa thay thế không đúng cách.
6.5 Một số trường hợp chống chỉ định nuôi con bằng sữa mẹ
Phụ nữ nhiễm HIV không nên cho con bú do nguy cơ lây truyền dọc. Nếu người mẹ nhiễm HIV chọn cách nuôi con bằng sữa mẹ, khuyến cáo các bà mẹ nhiễm HIV bao gồm cả thời kỳ mang thai và cho con bú nên điều trị ARV ngay từ khi phát hiện tình trạng nhiễm trùng; không bao giờ cho bú lại khi đã ngừng bú vì sẽ làm tăng cao khả năng lây truyền HIV cho con.
Phụ nữ mắc lao vào giai đoạn hoạt động chưa được điều trị không nên tiếp xúc gần với trẻ sơ sinh cho đến khi được điều trị và không còn khả năng lây nhiễm. Sữa mẹ có thể vắt ra cho trẻ, trừ trường hợp hiếm là viêm vú do lao.
Những phụ nữ đang hóa trị, sử dụng thuốc ức chế miễn dịch, hoặc điều trị phóng xạ không nên cho con bú đến khi sữa mẹ đã được thải trừ hết các chất này.
Mẹ sử dụng ma túy không nên cho con bú, việc cho con bú được khuyến khích ở những phụ nữ dùng thuốc đồng vận opioid ổn định.
Trẻ sơ sinh mắc rối loạn chuyển hóa đường galactose bẩm sinh không bên bú mẹ do nhạy cảm với lactose.
Hàm lượng thuốc trong sữa mẹ là mối quan tâm chung đối với việc cho con bú. Cần xem xét ở tất cả các loại thuốc được kê đơn hoặc thuốc không kê đơn mà mẹ sử dụng. Các loại thuốc chống chỉ định ở phụ nữ cho con bú gồm lithium carbonate, Tetracycline, bromocriptine, Methotrexate và bất kỳ chất phóng xạ. Tất cả các chất gây nghiện cũng là chống chỉ định như amphetamine, cocaine, heroin, cần sa và phencyclidine.
7 TÀI LIỆU THAM KHẢO
1. ACOG Committee Opinion No. 736: Optimizing Postpartum Care. Obstet Gynecol 2018; 131:e140.
2. Bộ Y tế. Chăm sóc bà mẹ và trẻ sơ sinh tuần đầu sau đẻ. Hướng dẫn Quốc gia về chăm sóc sức khỏe sinh sản. Nhà xuất bản Thanh Hóa. 2017, tr.83-85.
3. Beckmann C. R. B., Ling F. W. et al.. Postpartum care. Beckmann and Ling's Obstetrics and Gynecology 8 Edition. Wolters Kluwer. 2019. pp.299-316.
4. Cunningham F.G., Leveno K.J., Bloom S.L. et al.. The Puerperium. Williams Obstetrics 25th Edition. Mc Graw Hill Education. 2018. Chapter 36. Section 10. pp.652-679.
5. Pamela Berens, MD.. Overview of the postpartum period: Normal physiology and routine maternal care - UpToDate. 2021. CSDL: https://www.uptodate.com/contents/overview-of-the-postpartum-period-normal-physiology-and-routine- maternalcare?
6. World Health Organization. Infant and young child feeding. 2020. Available at: https://www.who.int/en/news-room/fact-sheets/detail/infant-and-young-child- feeding. (Accessed on April 01, 2020).
7. Kansky C. Normal and Abnormal Puerperium: Overview, Routine Postpartum Care, Hemorrhage. Online 2021. URL:https://emedicine.medscape.com/ article/260187-overview. Access: Feb 2022.
8. WHO. WHO recommendations on postnatal care of the mother and newborn. WHO 2014.
9. Michelle M. Isley. Postpartum Care and Long-Term Health Considerations. Gabbe's Obstetrics: Normal and Problem Pregnancies 8th Edition. Elsevier 2021; 24, 459-474.e4.
10. Dutta D.C. Chapter 14: Normal Puerperium. Dutta's Textbook of Obstetrics 25th Edition. Jaypee Brothers Medical Publisher. 2015. p.169.
11. Dutta DC. The Term Newborn Infant. DC Dutta 's Textbook of Obstetrics including Perinatology and Contraception. Jaypee Brothers Medical Publisher. 2013. Pp.444-455.

