Cảnh báo thận trọng với cơn đau quặn thận ở người cao tuổi

Đại học Y Dược Thành phố Hồ Chí Minh - Bộ môn Lão khoa
Chủ biên PGS.TS.BS. Nguyễn Văn Tân
PGS.TS.BS. Nguyễn Văn Trí
TS.BS. Nguyễn Thanh Huân
Các tác giả tham gia biên soạn
Đỗ Anh Toàn
Nguyễn Ngọc Thái
Ngô Xuân Thái
Đau quặn thận là một cơn đau dữ dội, gây khó chịu cho người mắc phải và cơn đau quặn thận có thể là một dấu hiệu cho bệnh lý nào đó. Người cao tuổi cần hết sức chú ý đến các cơn đau này vì người cao tuổi là đối tượng dễ tổn thương. Trong bài viết này, Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc thông tin về cấp cứu cơn đau quặn thận ở người cao tuổi.
1 Mở đầu
Cơn đau quặn thận được định nghĩa là cơn đau tạng khởi phát đột ngột và dữ dội do sự tăng áp lực đột ngột lên hệ thống đài - bể thận và/hoặc lên vỏ bao thận gây dãn đột ngột. Cơn đau quặn thận là tình trạng đau dữ dội đòi hỏi phải được điều trị kịp thời và hiệu quả'. Sỏi thận và sỏi niệu quản là nguyên nhân chính của cơn đau quặn thận. Triệu chứng đau này thường gặp trong bệnh cảnh sỏi niệu quản gây bế tắc mới khởi phát hơn là do sỏi thận.
Điều trị cơn đau quặn thận trên bệnh nhân cao tuổi có những nét tương đồng như ở người cao tuổi thông thường nhưng vẫn có những điểm khác biệt cụ thể, người cao tuổi với chức năng cơ quan sụt giảm, nhiều bệnh đồng mắc khiến cho việc điều trị phẫu thuật hay sử dụng thuốc cần cân nhắc nhiều hơn về chống chỉ định khi sử dụng cùng lúc nhiều loại thuốc, cũng như tác dụng phụ nhiều hơn cần theo dõi sát hơn đối với bệnh nhân tuổi trưởng thành, cũng như cần nhiều nghiên cứu hơn để xác định tính an toàn và hiệu quả trên dân số người cao tuổi.
2 DỊch tễ học
Những năm gần đây cho thấy tần suất sỏi đường tiết niệu đang gia tăng, đặc biệt nổi trội ở các nước nhiệt đới với khoảng 12% nam giới và 6% phụ nữ gặp phải vấn đề này. Sỏi hệ niệu không thường gặp ở dân số <20 tuổi nhưng đỉnh ở thập niên thứ 4 và 6. Ở nam định điểm ở 60-69 tuổi. Trên nữ từ 20-70 tuổi không nhận thấy khác biệt rõ rệt về tỷ lệ mắc, với tỷ lệ mắc cao hơn ở nhóm tuổi 30-39 và 60-69 có thể liên quan tới mãn kinh và sự sụt giảm estrogen máu.
Đau thường xuất hiện ở vị trí hông lưng cùng bên khi sỏi di chuyển trong niệu quản. Trong một số tình huống, bên cạnh đau quặn thận còn kèm theo nhiễm khuẩn, thận ứ nước hay đau tái diễn. Ước tính mỗi năm tại Mỹ, chi phí dành cho chẩn đoán và điều trị đau quặn thận liên quan đến sỏi vào khoảng 2,1 tỷ USD. Do đó, việc hiểu rõ bản chất sinh lý bệnh, đặc điểm của triệu chứng lâm sàng, các thể lâm sàng cũng như nguyên tắc trong chẩn đoán và điều trị đóng vai trò quan trọng trong tiếp cận bệnh nhân đau quặn thận.
3 Sinh lý bệnh
Cơn đau có thể chia thành hai nhóm nguyên nhân chính: đau do tắc nghẽn hoặc đau do viêm. Đau do tắc nghẽn thường gặp do căng dãn các tạng rỗng như sỏi niệu quản gây tắc nghẽn, sỏi bàng quang trong tắc nghẽn đường ra bàng quang. Trong những trường hợp này, bệnh nhân thường đau không liên tục và cố gắng tìm tư thế giảm đau. Ngược lại, đau do viêm nhu mô thận như viêm thận bể thận thường biểu hiện bằng cơn đau liên tục do tình trạng viêm nhiễm hoặc xuất huyết dưới bao thận.
Với tắc nghẽn cấp tính một bên, trong khi thận đối bên vẫn bình thường, thận bị bệnh sẽ đáp ứng thông qua 3 giai đoạn tắc nghẽn:
- Trong 2 giờ đầu sau khởi phát: Có sự tăng áp lực trong bể thận và tăng dòng máu tưới thận. Bởi vì áp lực bể thận tăng nên độ lọc cầu thận (GFR) sẽ giảm, do GFR đại diện cho tổng áp lực thủy tĩnh và áp lực tế bào xuyên suốt hệ thống cầu thận.
- Tại thời điểm 6-24 giờ: áp lực bể thận vẫn tăng nhưng lúc này lưu lượng dòng máu thận giảm.
- Sau 24 giờ: áp lực bể thận có xu hướng giảm tới một ngưỡng (nhưng vẫn cao hơn bình thường) và lưu lượng dòng máu thận tiếp tục giảm. Nếu kéo dài, tắc nghẽn cuối cùng dẫn tới thiếu máu thận.
Vì vậy, tắc nghẽn hệ niệu đe dọa GFR, làm giảm lưu lượng máu thận và nếu tắc nghẽn không được giải quyết, việc thiếu máu thận cuối cùng dẫn đến tổn thương thận không hồi phục. Nói chung, với tắc nghẽn mức độ cao, tổn thương thận thường xảy ra trong 2 tuần
4 Chẩn đoán lâm sàng
Trong quá trình xác định nguyên nhân đau hông lưng đôi khi ta có thể gặp khó khăn trong việc xác định cơn đau có nguồn gốc từ tạng (đau do tạng dãn nở, ví dụ: thận) hoặc đau do bản thể (phúc mạc bị kích thích). Một trong những thể thường gặp nhất của đau hông lưng có nguồn gốc từ thận là cơn đau quặn thận. Cơn đau quặn thận là cơn đau hông lưng cấp tính, là một loại đau tạng điển hình do bao thận bị kích thích do sự dãn nở đột ngột của bao thận hoặc hệ thống thu thập nước tiểu (đài - bể thận). Nguyên nhân thường gặp nhất là do bế tắc dòng chảy của nước tiểu do sỏi ở bất kỳ mức nào dọc theo đường tiết niệu. Thường trong trường hợp này sẽ thể hiện triệu chứng đau hông lưng có cường độ dữ dội, khởi phát đột ngột và có khuynh hướng đau từng đợt. Cơn đau có thể lan ra phía trước về phía hạ sườn (do đó, đôi khi ta có thể khó phân biệt cơn đau quặn thận với cơn đau bụng thể tạng) hoặc đau lan ra phía trước và hướng xuống dưới về hố chậu (đôi khi cơn đau này có thể làm nhầm lẫn với cơn đau bụng cấp do phúc mạc bị kích thích), hoặc cơn đau lan về hướng vùng bẹn hoặc về hướng cơ quan sinh dục ngoài (tỉnh hoàn ở bệnh nhân nam hoặc về hướng âm hộ hoặc môi lớn ở bệnh nhân nữ. Thỉnh thoảng thì buồn nôn và nôn ói có thể làm xấu đi tiến trình lâm sàng của cơn đau quặn thận. Sỏi tại khúc nối niệu quản-bàng quang có thể gây ra triệu chứng tiểu khó, tiểu đau buốt và tiểu nhiều lần.
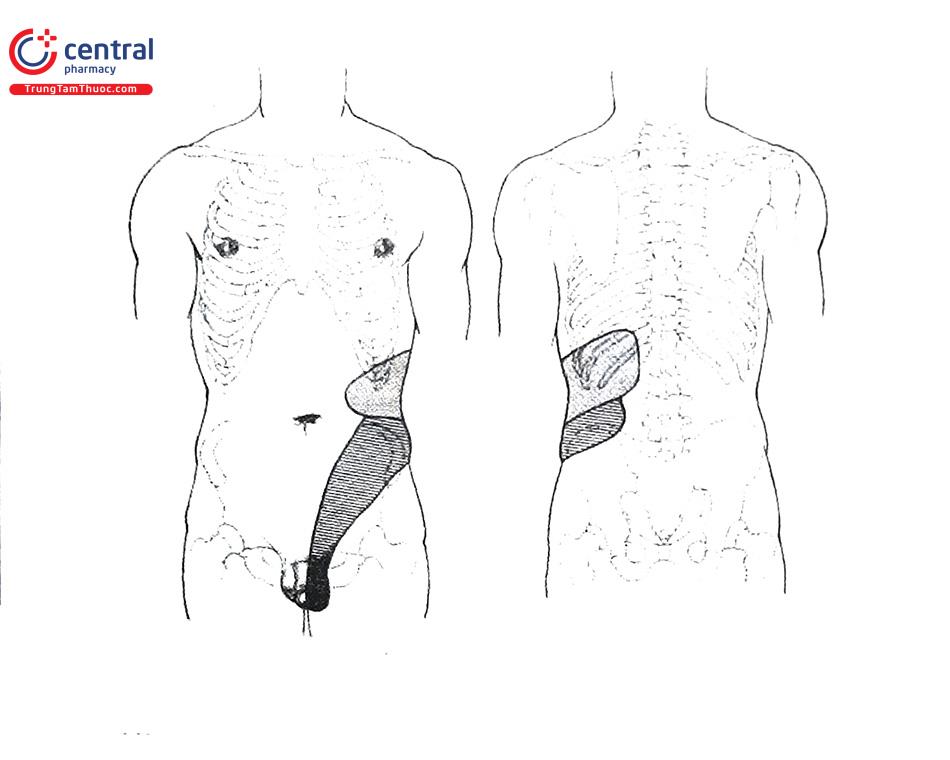
Tuy nhiên, cần phải nhớ rằng nhiều bệnh thận tiết niệu ở người cao tuổi không gây đau đớn vì tiến triển của chúng quá chậm nên không xảy ra hiện tượng căng dãn đột ngột. Một số ví dụ như ung thư, viêm bể thận mạn tính, sỏi san hô, lao, thận đa nang và thận ứ nước do tắc nghẽn niệu quản mạn tính. Ngoài ra, đau ở vị trí này cũng có thể do các nguyên nhân tiêu hóa hoặc cơ xương khớp. Nguyên nhân gây đau trong phúc mạc thường được đặc trưng bởi mối liên hệ với các triệu chứng tiêu hóa. Ngoài ra, kích thích phúc mạc gây ra các dấu hiệu phúc mạc khi khám bụng (đề kháng thành bụng khắp bụng). Bệnh lý trong phúc mạc có thể gây đau vai hai bên do kích thích cơ hoành qua dây thần kinh hoành; đau thận thường không có đặc điểm này.
Bác sĩ có thể dự đoán vị trí của sỏi niệu quản bằng cách khai thác bệnh sử và vị trí đau quy chiếu. Nếu sỏi nằm ở niệu quản đoạn trên, cơn đau sẽ lan đến tinh hoàn, do dây thần kinh của cơ quan này tương tự như dây thần kinh của thận và niệu quản đoạn trên (T11-T12). Với sỏi ở đoạn giữa niệu quản bên phải, cơn đau được quy về điểm McBurney và do đó có thể nhầm lẫn với viêm ruột thừa; ở phía bên trái, nó có thể giống viêm túi thừa hoặc các bệnh khác của đại tràng xuống và đại tràng sigma (T12, L1). Khi sỏi trong đoạn nội thành bàng quang, miệng niệu quản có thể bị viêm và phù nề, đồng thời có thể xảy ra các triệu chứng kích thích bàng quang như tiểu lắt nhắt, tiểu gấp. Tuy nhiên, điều quan trọng cần chú ý là trong tắc nghẽn niệu quản đoạn giữa như trong các trường hợp tắc nghẽn bẩm sinh, thường không đau, cả ở thận hoặc niệu quản.
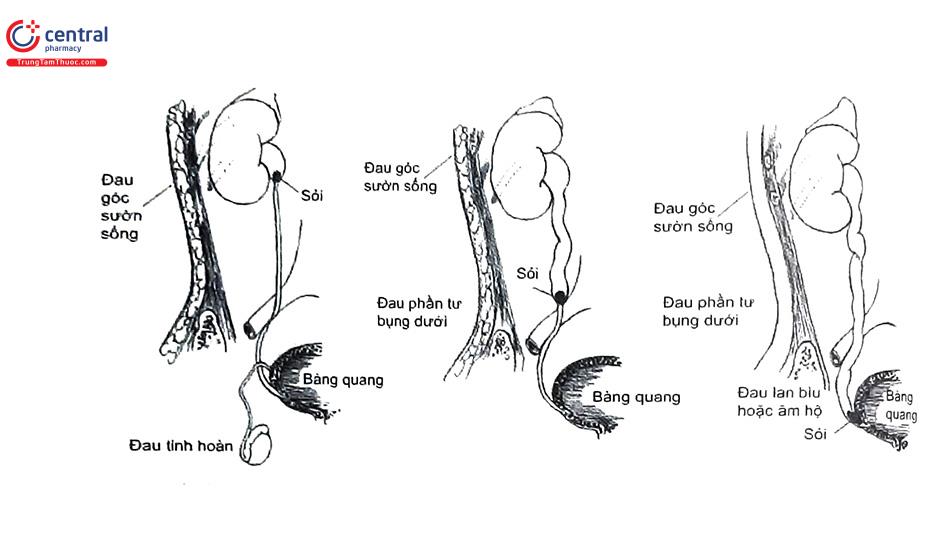
Bệnh nhân bị sỏi niệu quản thường có “cơn đau quặn thận” cấp tính - khởi phát đột ngột, đau dữ dội một bên từ hông lưng đến vùng sinh dục và có tính chất đau quặn con Thường chính xác hơn khi sử dụng thuật ngữ “cơn đau niệu quản” hơn là “cơn đau quặn thận” vì nó thường do sự tắc nghẽn niệu quản. Tuy nhiên, hai thuật ngữ này thường được sử dụng thay thế cho nhau. Buồn nôn và ói mửa khá thường gặp, bệnh nhân có thể tiểu ra máu đại thể. Nếu cơn đau quặn thận do sỏi gây tắc nghẽn, bệnh nhân có thể có các triệu chứng của tổn thương thận cấp hoặc thậm chí là thiểu niệu (có thể nghi ngờ sỏi gây tắc nghẽn hoàn toàn ở bệnh nhân thận độc nhất hoặc sỏi tắc nghẽn hai bên thận). Sốt hoặc ớn lạnh là những dấu hiệu quan trọng của nhiễm khuẩn (thận bị ứ nước nhiễm khuẩn) Sỏi trong thận thường không có triệu chứng và do đó có thể được phát hiện tình cờ trong quá trình thăm khám tổng quát các triệu chứng khác.
5 Cận lâm sàng
5.1 Xét nghiệm nước tiểu
5.1.1 Tổng phân tích nước tiểu
Là xét nghiệm đầu tiên cần làm, đảm bảo lấy mẫu đúng sẽ cho rất nhiều thông tin hữu ích rất có giá trị trong chẩn đoán. Có hồng cầu, bạch cầu, nitrite, pH kiểm tra xem có nhiễm khuẩn đường tiết niệu hay không, gợi ý cho các xét nghiệm tiếp theo như soi nước tiểu hay cấy nước tiểu. Xuất hiện tế bào thượng bì gợi ý mẫu bị ngoại nhiễm. pH >7,6 nên nghi ngờ tồn tại vi khuẩn sinh men urease, pH<5 thường liên quan tới sỏi acid uric. Trong trường hợp tiểu máu nhiều có thể có tiểu đạm kèm theo, khi hết tiểu máu sẽ hết tiểu đạm
5.1.2 Cặn lắng nước tiểu
Hồng cầu: trong cơn đau quặn thận tiểu máu vi thể chiếm 85%, không có máu vi thể cũng không loại trừ.
Bạch cầu: có thể dương tính, nếu tiểu bạch cầu nhiều có thể nghi ngờ nhiễm trùng tiểu.
Vi khuẩn: gợi ý tác nhân gây nhiễm khuẩn.
Tìm tinh thể như oxalate, canxi, phosphate, acid uric, nitrite, Magie, amomium, cystin...
5.1.3 Cấy nước tiểu: khi có/nghi ngờ nhiễm khuẩn đường tiết niệu.
5.2 Xét nghiệm máu
Công thức máu: bạch cầu tăng cao, ưu thế neutrophil, tăng CRP, procalcitonin trong trường hợp nhiễm khuẩn. Cần chú ý ở người cao tuổi thường giá trị của các marker viêm và creatinin máu thường cao nên cần cẩn trọng trong diễn giải kết quả.
Đánh giá chức năng thận thông qua creatinin máu; natri, kali, Canxi máu. Xét nghiệm đông cầm máu, nhóm máu trong trường hợp dự định phẫu thuật. Trong các trường hợp chưa rõ chẩn đoán, cần thêm nhiều xét nghiệm khác để giúp phát hiện bệnh: Amylase, Lipase máu để phân biệt viêm tụy cấp, troponin, CK-MB trong nhồi máu cơ tim...
Trong trường hợp sỏi tái phát hay trên bệnh nhân nguy cơ cao. Cần xét nghiệm để đánh giá bệnh nhân có các bệnh lý về chuyển hóa hay không: cường tuyến cận giáp, toan hóa ống thận, gout, tăng oxalate nguyên phát, nhiễm khuẩn...
5.3 Chẩn đoán hình ảnh
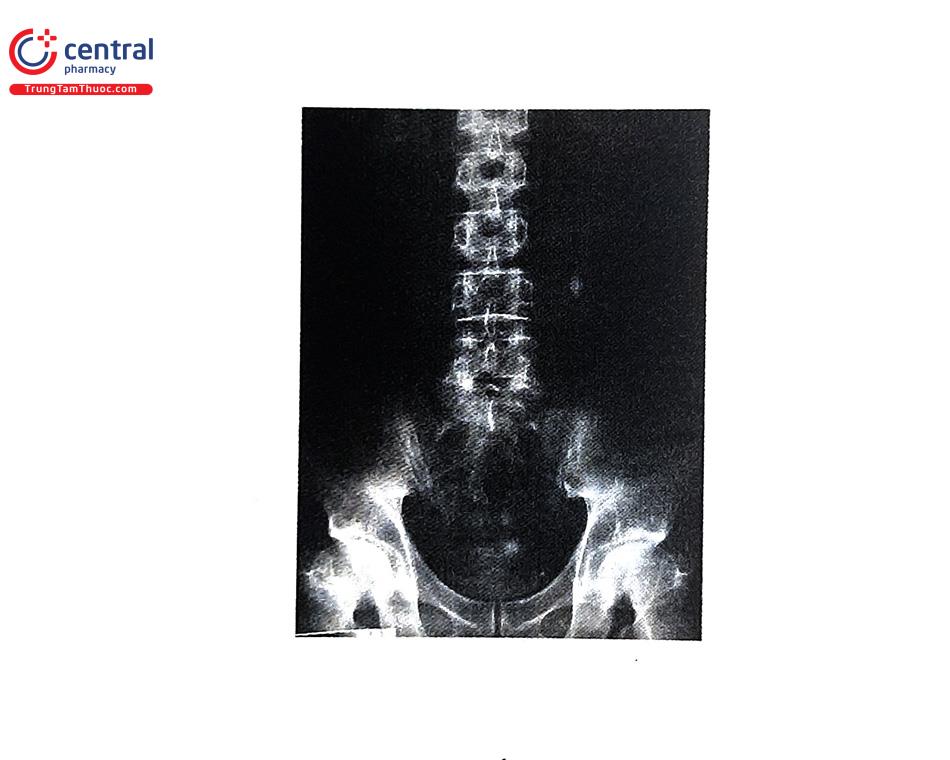
5.3.1 X quang hệ niệu không chuẩn bị (KUB - Kidney, Ureter, Bladder)
KUB có độ nhạy 44% và đặc hiệu 77%. KUB giúp phân biệt sỏi cản quang và sỏi không cản quang và nên được sử dụng để so sánh trong quá trình theo dõi. Tuy nhiên, có những sỏi khó nhận thấy vì ở vùng cột sống, xương chậu, nhầm với sỏi mật, sỏi đường tiêu hóa, vôi hóa mạch máu. Nếu nghi ngờ có thể chụp hình phim nghiêng,
| Cản quang | Kém cản quang | Không cản quang |
Calcium oxalate dehydrate Calcium oxalate monohydrate Calcium phosphates | Magnesium ammonium phosphate Cystin Apatite | Uric acid Ammonium urate Xanthin 2,8-Dihydroxyadenin Sỏi thuốc |
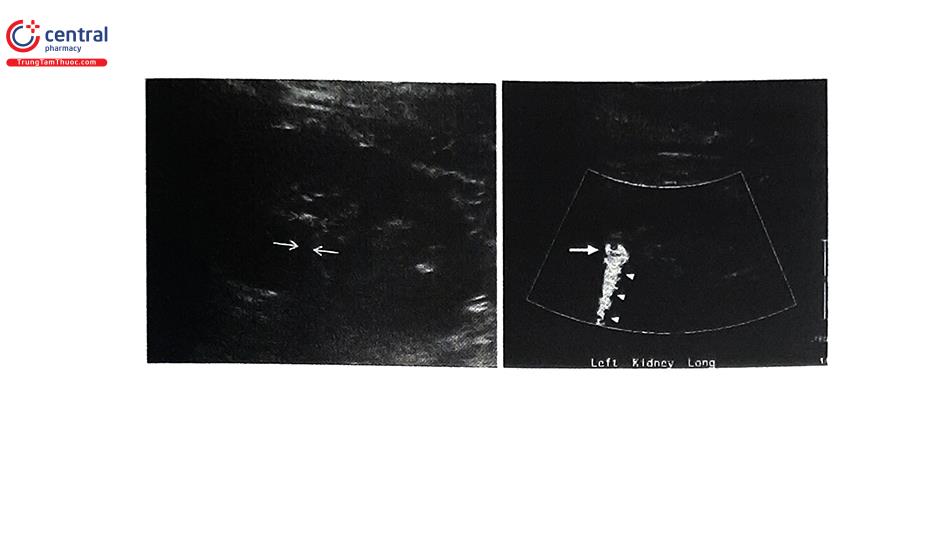
5.3.2 Siêu âm
Siêu âm được sử dụng là một công cụ chẩn đoán ban đầu. Siêu âm an toàn do không tiếp xúc với tia xạ, có thể lặp lại và giá thành chấp nhận được. Siêu âm có thể gợi ý nguyên nhẫn gây ra cơn đau quặn thận như sỏi thận (kể cả sỏi không cản quang), bướu thận, nang buồng trứng xoắn, viêm ruột thừa.
Siêu âm có độ nhạy 45% và đặc hiệu 94% đối với sỏi niệu quản. Độ nhạy 45% và đặc hiệu 88% đối với sỏi thận. Chẩn đoán thận ứ nước trong 85-94% độ đặc hiệu 100%. Hạn chế đối với người béo phì và phụ thuộc nhiều vào người thực hiện. Sỏi 1/3 giữa niệu quản khó có thể khảo sát do hơi ruột. Sử dụng siêu âm Doppler có thể tìm thấy dòng phun nước tiểu biến mất trong trường hợp tắc nghẽn. Ngoài ra, còn có thể thấy dấu “twintling artifact” xuất hiện trên sỏi giúp tăng độ nhạy phát hiện sỏi.
5.3.3 UIV (Urography Intraveineuse - IVP, Intraveinous pyelography)
UTV rất chính xác, với chẩn đoán sỏi hệ niệu lên đến 96%. Giúp đánh giá được mức độ tắc nghẽn. Chống chỉ định trong trường hợp suy thận và có tiền căn quá mẫn với thuốc cản quang”. Phim UTV 5 phút (thời gian chủ mô), 10 phút (thời gian đài thận), 15 - 20 phút (thời gian bể thận niệu quản), 30 phút (thời gian bàng quang). Sau đó rửa phim ngay và chụp thêm phim muộn 60 phút cần thiết trong các trường hợp thận ứ nước, chậm bài tiết. Sự phức tạp và thời gian cần thiết để chụp nhiều phim góp phần làm cho xét nghiệm này ít được sử dụng hiện nay.
5.3.4 Chụp cắt lớp vi tính
Là tiêu chuẩn vàng trong chẩn đoán sỏi với độ nhạy 98% và độ đặc hiệu 97%. Nó không phụ thuộc nhiều vào người thực hiện, có kết quả nhanh, giúp cho chẩn đoán xác định, nên thường được lựa chọn sử dụng trong cấp cứu. CT scan không cản quang có thể xác định kích thước sỏi và đậm độ thông qua đơn vị Hounsfied, cấu trúc bên trong sỏi, khoảng cách da-sỏi, bất thường nhu mô, cấu trúc giải phẫu xung quanh. Phát hiện các dấu hiệu thứ phát của tắc nghẽn như thận ứ nước, thận to, thâm nhiễm mỡ xung quanh. Có thể giúp tìm nguyên nhân đau bụng cấp.
CT scan có thể phát hiện sỏi acid uric và xanthin (không cản quang trên phim X quang) với khả năng đáp ứng với điều trị tán sỏi ngoài cơ thể. CT scan liều thấp có độ nhạy 86% đối với sỏi <3 mm và độ nhạy 100% đối với sỏi >3 mm. Sỏi thuốc hay sỏi nhiễm trùng có thể không thấy trên CT scan (ức chế Protease và cấu trúc lưới).
CT scan cản quang nên được thực hiện nếu có kế hoạch loại bỏ sỏi và muốn đánh giá cấu trúc giải phẫu hệ thống góp 2is. Phim cản quang tăng độ nhạy trong phát hiện các trường hợp bế tắc nhẹ thông qua chậm thải thuốc thì muộn ở bên bị tắc nghẽn. Bên cạnh đó, CT scan có cản quang giúp chẩn đoán các trường hợp viêm nhiễm như viêm thận bể thận cấp, abcess, các trường hợp tụ dịch viêm nhiễm khác từ ổ bụng.
5.3.5 Xạ hình
Giúp đánh giá chức năng thận, sẹo thận, và mức độ tắc nghẽn
6 Các nguyên nhân gây tắc nghẽn
6.1 Các nguyên nhân gây hẹp trong lòng
Sỏi hệ niệu: có thể sỏi thận, sỏi niệu quản. Bệnh nhân thường có tiền căn mắc sỏi hệ niệu. Thử nước tiểu ghi nhận hồng cầu trong nước tiểu. Các chẩn đoán hình ảnh học giúp đưa ra chẩn đoán xác định.
Máu cục trong lòng: các bệnh lý u bướu hệ tiết niệu như bướu thận, bướu niệu mạc, chấn thương, tổn thương lên hệ niệu có thể tạo nên máu cục gây nên tắc nghẽn niệu quản.
Hoại tử gai nhú thận: thường ở bệnh nhân nữ, đái tháo đường lạm dụng thuốc giảm đau.
6.2 Các nguyên nhân gây hẹp từ thành niệu quản
Bướu niệu mạc: không triệu chứng đặc hiệu, gây thận ứ nước. Hình ảnh học giúp chẩn đoán.
Hẹp niệu quản: có thể bẩm sinh hay mắc phải sau chấn thương, phẫu thuật'.
Polyp niệu quản: bệnh lành tính hiếm gặp, thường gặp ở 1/3 trên và gây hẹp khúc nối bể thận niệu quản. Hay gặp trên nam và bên trái, một hay có nhiều sang thương phát triển chậm. Thường gây đau và tiểu máu lúc nhỏ.
Nang niệu quản: thường ở phần cuối niệu quản đoạn đổ vào bàng quang.
6.3 Các nguyên nhân gây hẹp từ bên ngoài
Hẹp khúc nối bể thận niệu quản hay khúc nối niệu quản bàng quang: có thể bẩm sinh hay mắc phải do chấn thương hay sẹo hẹp, trong một số trường hợp do bướu hệ niệu hay bướu các cơ quan lân cận chèn ép. Một nguyên nhân khác thường gặp gây hẹp khúc nối bể thận niệu quản là mạch máu bất thường cực dưới thận.
Xơ hóa phúc mạc: thường do tia xạ, ung thư. Các dải xơ hóa bao quanh niệu quản và gây hẹp lòng niệu quản.
Lạc nội mạc tử cung: nhiều trường hợp gây xơ hóa viêm dính vùng chậu gây tắc nghẽn niệu quản.
Bất kỳ cấu trúc xung quanh đều có khả năng gây tắc nghẽn niệu quản do phát triển chèn ép lên niệu quản: bướu sau phúc mạc, hạch, mạch máu bất thường, khối máu tų, abscess...
6.4 Các nguyên nhân khác
Niệu quản đôi: là bệnh bẩm sinh khá thường gặp, 2 niệu quản từ cùng một thận. Niệu quản thứ hai có thể phát triển hoàn thiện hay chỉ một phần.
Phẫu thuật: là nguyên nhân nhiều nhất gây hẹp niệu quản. Các phẫu thuật vào vùng chậu như sản phụ khoa, phẫu thuật đại trực tràng hay phẫu thuật niệu khoa đều có nguy cơ gây tổn thương niệu quản và cột vào niệu quản gây tắc nghẽn.
7 Chẩn đoán phân biệt
7.1 Nguyên nhân từ đường tiết niệu
Tắc nghẽn: có thể do sỏi, cục máu đông, bướu niệu mạc niệu quản, tắc nghẽn khúc nối bể thận niệu quản.
Nhiễm khuẩn đường tiết niệu như viêm thận bể thận.
7.2 Nguyên nhân ngoài đường tiết niệu
Vỡ phình động mạch chủ bụng (chẩn đoán quan trọng nhất cần loại trừ trong bệnh cảnh cấp tính).
Nguyên nhân bụng ngoại khoa: viêm ruột thừa, viêm ruột, viêm túi thừa, tắc ruột...
Nguyên nhân phụ khoa: thai ngoài tử cung, bệnh viêm vùng chậu, bệnh lý buồng trứng (ví dụ: u nang buồng trứng, lạc nội mạc tử cung...).
Nội khoa: viêm phổi, nhồi máu cơ tim.
8 Nguyên tắc điều trị
Trong bệnh cảnh cơn đau quặn thận cấp tính, bất kể vị trí tắc nghẽn gây đau ở thận hay niệu quản thì nguyên tắc chính luôn tập trung vào kiểm soát cơn đau cũng như giải quyết vấn đề bế tắc.
8.1 Kiểm soát đau
Điều trị đầu tay cho bệnh nhân có cơn đau quặn thận là sử dụng các thuốc giảm đau để kiểm soát triệu chứng. Việc lựa chọn nhóm thuốc nào tùy thuộc vào tính an toàn, hiệu quả, chi phí, khả dụng của thuốc cũng như thói quen của bác sĩ. Các thuốc giảm đau opioids, thuốc kháng viêm không steroid hay paracetamol là những lựa chọn được cân nhắc Thuốc kháng viêm không steroid (nonsteroidal anti-inflammatory drugs - NSAIDs) với cơ chế tại chỗ giúp giảm đau đồng thời hạn chế những tác dụng bất lợi của opioids khi dùng lâu dài. Bên cạnh đó, Acetaminophen cũng cho thấy hiệu quả giảm đau trong bệnh cảnh cơn đau quặn thận.
8.1.1 Thuốc kháng viêm không steroid (NSAIDs)
NSAIDs với cơ chế làm giảm áp lực trong hệ thống thu thập do căng dãn quá mức thông qua giảm tưới máu thận và áp lực lọc. NSAIDs đặc biệt hiệu quả điều trị cơn đau quặn thận bởi ức chế prostaglandins và vì thế làm giảm cơn co thắt cơ trơn niệu quản. Hơn nữa, phân nhóm ức chế cyclooxygenase-2 (COX-2) của các NSAIDs phong tỏa con đường điều hòa tăng cường hoạt động kênh aquaporin và kênh natri đưa đến giảm áp suất thủy tĩnh trong hệ thống ống thu thập cũng đồng thời giảm đau do căng dãn quá mức. Các thử nghiệm lâm sàng cho thấy NSAIDs vượt trội so với opioids trong điều trị đau quặn thận về giảm mức độ đau, giảm nhu cầu lặp lại liều cũng như ít tác dụng phụ gây nôn ói. Với cơ chế tại chỗ giúp giảm đau đồng thời hạn chế những tác dụng bất lợi của opioids khi dùng lâu dài.
Theo hướng dẫn lâm sàng của Hội Tiết niệu châu Âu (EAU) năm 2022, thuốc NSAIDs có hiệu quả vượt trội so với các opioids trong điều trị cơn đau quặn thận (Mức độ chứng cứ Ib) Theo hướng dẫn lâm sàng của Hội Tiết niệu châu Âu (EAU) năm 2014 về điều trị đau hông lưng cấp không do chấn thương, NSAIDs như diclofenac 75 mg là lựa chọn đầu tay (Mức độ chứng cứ Ia, mức độ khuyến cáo A). Có thể phối hợp thêm opioid để đạt được hiệu quả giảm đau tốt hơn NSAIDs đơn trị trong một số trường hợp. Cần lưu ý rằng không nên sử dụng NSAIDs ở những bệnh nhân suy thận do cơ chế làm giảm tưới máu thận. Người cao tuổi tăng nguy cơ độc tính của NSAIDs khi so sánh với bệnh nhân trẻ tuổi với liên quan thay đổi phụ thuộc tuổi và tương tác thuốc. Nguy cơ độc tính lên đường tiêu hóa bởi NSAIDs gấp 2 đến 3 lần ở người cao tuổi, và nguy cơ này liên quan tới liều và thời gian dùng thuốc Nguy cơ xuất huyết tiêu hóa tăng với sử dụng kháng đông uống đi kèm, prednison hay tiền căn viêm loét dạ dày tá tràng. Nguy cơ tăng lên tác dụng phụ của đường tiêu hóa có thể giảm thiểu tới 30% với sử dụng thuốc thông qua đường trực tràng. Những bệnh nhân có bệnh mạch vành cần thận trọng khi sử dụng thuốc ức chế COX-2 do nguy cơ đưa đến nhồi máu cơ tim cấp. Với những đối tượng này, NSAIDs được coi như có chống chỉ định tương đối ngay cả khi sử dụng <1 tuần. Diclofenac làm trầm trọng thêm tình trạng giảm chức năng thận ở bệnh nhân có bệnh thận mạn. Suy thận bởi NSAIDs xảy ra trong khoảng 1% bệnh nhân và thường có hồi phục. Tăng Kali máu có thể xảy ra là kết quả của sự điều hòa của NSAIDs làm giảm aldosteron; bệnh nhân cao tuổi với đái tháo đường hay suy thận và những người sử dụng thuốc gây tăng kali máu thì đều có nguy cơ. Bệnh nhân có tam chứng điển hình với hen, viêm mũi dị ứng và políp mũi có nguy cơ co thắt phế quản do NSAIDs. Rối loạn nhận thức và kích thích được ghi nhận với indomethacin. Tác động gây ù tai như là dấu hiệu cảnh báo của tăng nồng độ NSAIDs.
Ở bệnh nhân cao tuổi với chẩn đoán cơn đau quặn thận, khai thác kỹ tiền căn sử dụng thuốc (đặc biệt liên quan tới thuốc lợi tiểu và kháng đông) và tiền căn bệnh lý (chú ý tới suy tim sung huyết, bệnh gan, tăng huyết áp, suy thận mạn và viêm loét dạ dày tá tràng) là cần thiết. Mức creatinin nền, điện giải và nồng độ hemoglobin nên được đánh giá. Liều thấp đơn độc của NSAIDs cùng với tăng thể tích một cách cẩn thận là điều trị đầu tay phù hợp cho cơn đau quặn thận. Đường tĩnh mạch có thời gian tác dụng nhanh hơn với đường uống và đường trực tràng nhưng liên quan tới tỷ lệ biến chứng cao hơn và nên giảm ở bệnh nhân có độ lọc cầu thận <50 mL/phút hay <50 kg”. Khuyến cáo liều khởi đầu ở người cao tuổi có thể từ 10-15 mg tĩnh mạch. Ketorolac dụng nạp tốt khi sử dụng đơn liều hay trong thời gian ngắn (5 ngày). NSAIDs đầu tay tốt có thể sử dụng sau khi có biểu hiện ban đầu của cơn đau quặn thận bao gồm Ibuprofen và diclofenac”. Naproxen hay ketorolac thường tác dụng mạnh, nên được giữ lại cho bệnh nhân kháng trị với ibuprofen và diclofenac hay khi không có yếu tố nguy cơ trước đó. Sử dụng Indomethacin không phù hợp trên người cao tuổi bởi nguy cơ liên đến rối loạn chức năng thần kinh trung ương.
8.1.2 Thuốc giảm đau opioids
Nhóm thuốc giảm đau opioids có hiệu quả nhanh chóng do tác động lên trung ương thần kinh nhưng thường kèm theo tác dụng phụ gây buồn nôn, nôn, an thần mạnh cũng nguy cơ lạm dụng và nghiện thuốc. Người cao tuổi có tăng độ nhạy dược động với opioids. Tác dụng phụ thường gặp đối với hầu hết opioids bao gồm táo bón, an thần, té ngã, giảm tri giác, lo lắng, run, giật cơ, buồn nôn, nôn, ức chế hô hấp, ngứa, đau đầu và bí tiểu và bên cạnh đó còn làm tăng nhu động niệu quản. Bởi táo bón có thể gây khó khăn và khó chịu trên người lớn, thuốc nhuận tràng dự phòng và thuốc làm mềm phân được khuyến cáo, cùng với cung cấp đủ dịch nhập khi sử dụng opioids ở nhóm bệnh nhân này .
Rối loạn nhận thức không phải là chống chỉ định cho opioids, đau không giảm có thể gây rối loạn nhận thức. Có thể có nhiều đợt sử dụng giảm đau ban đầu kèm rối loạn tri giác khi sử dụng opioids nhưng sau đó thường tự giới hạn”. Nếu triệu chứng không cải thiện hay nặng lên, có thể đổi loại hoặc giảm liều opioids. Buồn nôn do opioids là kết quả phối hợp kích thích điều hòa trung ương, tiền đình và liệt ruột. Triệu chứng thường giới hạn khi giảm liều thuốc hay sử dụng thuốc thay thế.
Theo hướng dẫn lâm sàng của Hội Tiết niệu châu u (EAU) năm 2022, opioids đóng vai trò là hàng điều trị thứ hai trong điều trị cơn đau quặn thận (Mức độ khuyến cáo yếu). Khi một thuốc nhóm opioids không kiểm soát được triệu chứng đau, việc phối hợp với NSAIDs hay cân nhắc điều trị giải quyết tắc nghẽn cần đặt ra.
Codein nên tránh ở bệnh nhân suy gan, bởi thuốc này không được chuyển hóa thành dạng hoạt động; ở bệnh nhân suy thận, liều codein nên được giảm. Ở bệnh nhân không dung nạp với morphin, đổi sang hydromorphon giúp giải quyết ngộ độc liên quan tới Morphin trong 75% trường hợp và có thể là lựa chọn tốt hơn ở bệnh nhân suy thận.
8.1.3 Desmopressin
Desmopressin là một dạng cấu trúc của hormon chống lợi niệu (ADH). Chức năng của nó là tăng tái hấp thu nước và tăng độ thẩm thấu tế bào ống góp thận. Nó cũng được cho là gây nên co thắt cơ trơn với hậu quả là co mạch. Desmopressin có hiệu quả chống lại tiểu, thời gian tác dụng dài và giảm hoạt động vận mạch khi so sánh với hormon thật sự Tuy nhiên, khi sử dụng trên người cao tuổi nên chú ý tác dụng phụ.
Biến chứng huyết khối đã được báo cáo (đột quỵ, nhồi máu cơ tim) với desmopressin, ngộ độc nước và hạ natri máu cũng là nguy cơ, đặc biệt trên người cao tuổi và ở những người rối loạn điện giải. Bệnh nhân cao tuổi nên tránh nước nhập quá nhiều để tránh giảm áp lực thẩm thấu máu. Sử dụng desmopressin là chống chỉ định với bệnh nhân có độ lọc cầu thận <50 mL/phút. Nếu desmopressin dùng kéo dài hơn 1 tuần, điện giải đồ nên được theo dõi.
Desmopressin có thể sử dụng đơn độc hoặc với liều phối hợp với NSAID. Một số nghiên cứu loại trừ bệnh nhân với tăng huyết áp hay bệnh lý tim mạch, và thiếu dữ liệu an toàn trên bệnh nhân cao tuổi. Hiệu quả của loại thuốc này dựa trên đường dùng mũi, tác dụng nhanh và tránh tác dụng phụ của NSAID và opioid. Tuy nhiên, cần nhiều nghiên cứu ngẫu nhiên lớn hơn để khẳng định an toàn và hiệu quả của desmopressin.
8.1.4 Acetaminophen
Trọng khuyến cáo của EAU về kiểm soát đau do cơn đau quặn thận, paracetamol (tên gọi khác của acetaminophen) được xem là lựa chọn đầu tay bên cạnh các NSAIDs đặc biệt ở những bệnh nhân có yếu tố tim mạch nền (Mức độ khuyến cáo mạnh). So với NSAIDs, sử dụng paracetamol có hạn chế là phải tăng liều để duy trì được hiệu quả giảm đau. Paracetamol có thể dùng qua đường uống hoặc truyền tĩnh mạch với liều tối đa mỗi ngày không quá 4 gam. Thận trọng trên những đối tượng nghiện rượu hoặc suy chức năng gan có thể khởi phát ngộ độc cấp tính ngay cả ở liều khuyến cáo.
8.1.5 Thuốc chẹn kênh canxi (CCB)
Nifedipin thuộc nhóm dihydropyridin, được sử dụng chủ yếu để ức chế dòng vào của canxi trong tim, cơ trơn mạch máu dẫn tới thư dãn hệ thống và giường mao mạch vành và giảm co thắt cơ tim. Tác dụng phụ của nhóm CCB liên quan tới dãn mạch bao gồm nhịp nhanh, đỏ mặt, đau đầu, phù ngoại vi và chóng mặt. Những tác dụng phụ này có thể xảy ra trong 10-20% bệnh nhân. Sử dụng nhóm CCB tác dụng ngắn như nifedipin ở bệnh nhân suy tim thường liên quan tới chống chỉ định bởi sự tăng hoạt động giao cảm và chống chỉ định tuyệt đối trong 6-12 tháng đầu sau nhồi máu cơ tim cấp.
Nifedipin không giúp giảm đau nhưng có vẻ giúp tống xuất sỏi và giảm thiểu cơn đau tại nhà. Phân tích gộp nghiên cứu ngẫu nhiên thể hiện gia tăng tỷ lệ tống xuất sỏi trong 3 nghiên cứu khi so sánh nhóm CCB với nhóm chứng. Kết quả này tương tự như khi sử dụng với Tamsulosin.
8.1.6 Corticosteroid
Corticosteroids được giả thuyết giúp giảm đau và tăng tỷ lệ tống xuất sỏi bằng cách giảm viêm và phù nề. Nhiều nghiên cứu đã mô tả việc kết hợp CCB và một loại corticosteroids cho thấy kết quả tăng tống xuất sỏi. Corticosteroids giúp giảm viêm và ức chế dịch chuyển bạch cầu, đảo ngược độ thấm mao mạch, ức chế dịch mã các cytokin tiền viêm và ức chế tổng hợp COX-2. Nguy cơ tim mạch cũng xảy ra với bệnh nhân sử dụng corticosteroids ngắn ngày. Xuất huyết tiêu hóa với corticosteroids kết hợp với NSAIDs gấp 4 lần dân số chung.Tăng đường huyết thường gặp ở bệnh nhân đái tháo đường. Tác dụng phụ lên thận của corticosteroids bao gồm tăng huyết áp, đặc biệt ở bệnh nhân tăng huyết áp Hoại tử vô mạch chỏm xương đùi là nguy cơ nghiêm trọng liên quan tới một liều duy nhất hay corticosteroids ngắn hạn. Ảnh hưởng lên thần kinh trung ương như hưng cảm, bồn chồn, mất ngủ và trầm cảm có thể xảy ra.
Corticosteroids không có ích lợi khi sử dụng đơn trị liệu trong cơn đau quặn thận Một phân tích gộp sử dụng corticosteroids kết hợp với chẹn kênh alpha hay CCB không đưa ra được hiệu quả rõ ràng khi thêm corticosteroids trong tỷ lệ tống xuất sỏi trong quá trình theo dõi... Mặc dù điều trị corticosteroids bổ sung có thể có một ít tác dụng khi so sánh với tamsulosin đơn độc, sử dụng corticosteroids hiện tại không được khuyến cáo thường quy cho điều trị tống xuất sỏi ở bệnh nhân cao tuổi với cơn đau quặn thận.
8.1.7 Các loại khác
Bên cạnh những nhóm thuốc kể trên đã được chứng minh tính hiệu quả và khuyến cáo qua các hướng dẫn lâm sàng, một số phương án khác với mức độ chứng cứ thấp hơn có thể được sử dụng. Thuốc chống co thắt như hyoscine cho thấy vai trò khiêm tốn trong kiểm soát triệu chứng đau. Bên cạnh đó, châm cứu giảm đau lại cho thấy một số hiệu quả nhất định dù dữ liệu còn hạn chế.
8.2 Giải quyết tắc nghẽn
Tùy thuộc vào kích thước, hình dạng vị trí và mức độ phù nề do viêm niêm mạc mà hầu hết sỏi niệu quản có thể tự đào thải ra ngoài mà không cần can thiệp thủ thuật. Ước tính cho thấy với sỏi 4-5 mm có 50% khả năng tự đào thải trong khi sỏi trên 6 mm xác suất này vào khoảng 15%. Điều này không có nghĩa sỏi niệu quản 10 mm không thể tự đào thải hay sỏi chỉ 1-2 mm luôn luôn có thể tự nó rơi ra ngoài. Vị trí cũng ảnh hưởng đến khả năng sỏi tự đào thải khi khoảng 50% sỏi ở niệu quản đoạn xa sẽ tự ra trong khi con số này của sỏi niệu quản đoạn giữa và đoạn gần là 25% và 10%".
Mặt khác, nếu cơn đau quặn thận không đáp ứng với giảm đau nội khoa hay kèm tình trạng nhiễm khuẩn hoặc suy thận thì can thiệp khẩn cấp để giải quyết tắc nghẽn cần đặt ra.
8.2.1 Điều trị bảo tồn
8.2.1.1 Điều trị nội khoa tổng xuất sỏi
Điều trị nội khoa tống xuất sỏi (Medical expulsive therapy - MET) thực chất là hỗ trợ quá trình bài xuất tự nhiên của sỏi niệu quản. Các thuốc ức chế thụ thể alpha giao cảm, NSAIDs hay steroid đã được nghiên cứu và đánh giá vai trò trong điều trị MET". Ngoài ra, thuốc CCB, thuốc ức chế men phosphodiesterase type 5 (PDEi-5) cũng đã từng được dùng để tống xuất sỏi.
Tamsulosin là đối vận thụ thể giao cảm chọn lọc alA và alD thường được dùng để điều trị triệu chứng đường tiểu dưới thứ phát với tăng sinh lành tính tuyến tiền liệt (BPH). Tamsulosin được nghiên cứu nhiều trong liệu pháp tống xuất sỏi và đã chứng minh giảm liều giảm đau cần thiết trên bệnh nhân quặn thận, tăng khả năng tống xuất sỏi và giảm thời gian tống xuất sỏi. So với ức chế alpha, CCB chưa cho thấy hiệu quả rõ rệt trong điều trị tống xuất sỏi. Mặt khác, nó còn đi kèm các tác dụng phụ như hạ huyết áp, đánh trống ngực và đau đầu do đó không còn được khuyến cáo trong các hướng dẫn lâm sàng'. Dưới đây là một số khuyến cáo về MET của EAU và Hội Tiết niệu Hoa Kỳ (AUA).
- MET thật sự có hiệu quả trong những tình huống bệnh nhân có thể điều trị bảo tồn bằng thuốc nhất là những sỏi >5 mm ở niệu quản đoạn xa (Mức độ chứng cứ la, mức độ khuyến cáo mạnh)
- Thuốc ức chế thụ thể alpha đặc biệt có hiệu quả làm tăng khả năng tổng xuất sỏi niệu quản đoạn xa >5 mm và do đó cần cân nhắc sử dụng thuốc này (Mức độ chứng cứ Ia, mức độ khuyến cáo mạnh).
- Chưa có đủ bằng chứng để bổ sung các PDEi-5 hay steroid với ức chế thụ alpha để tăng xác suất tống sỏi thành công
- Những bệnh nhân có sỏi niệu quản đơn giản, ở đoạn xa và kích thước <10 mm nên được điều trị MET (khuyến cáo mạnh, mức độ chứng cứ B)
Điều trị tống xuất sỏi bằng thuốc làm tăng 65% khả năng sỏi tự ra được. Bên cạnh đó, các thuốc chẹn alpha còn giúp giảm nhu cầu sử dụng thuốc giảm đau. Đối với sỏi niệu quản <5 mm có đến 70-90% cơ hội sỏi sẽ tự tống xuất mà không cần can thiệp gì do đó có thể không cần MET. Những sỏi niệu quản dưới 10 mm và lớn hơn 5 mm có thể điều trị thành công bằng MET. Tuy nhiên, cần lưu ý rằng, vai trò của MET nên giới hạn trong tình huống không có chỉ định điều trị giải quyết bế tắc khẩn cấp cũng như không nên vì chờ đợi hiệu quả của MET mà trì hoãn dẫn lưu nước tiểu cấp cứu.
Sử dụng các loại thuốc này là an toàn, dung nạp tốt và 1 đợt điều trị 2-4 tuần được khuyến cáo cho bệnh nhân có sỏi niệu quản đoạn xa <1 cm mà không có chống chỉ định. Cần lưu ý rằng, sử dụng các thuốc chẹn alpha trong MET là điều trị off-label. Với tamsulosin, liều 0,4 mg mỗi ngày được khuyến cáo cho bệnh nhân sỏi niệu quản đoạn xa dưới 10 mm.
8.2.1.2 Điều trị làm tan sỏi
Hiệu quả của thuốc làm tan sỏi tùy thuộc vào bản chất cấu tạo của sỏi, bề mặt sỏi, thể tích chất dịch hòa tan sỏi cũng như cách chúng tiếp cận sỏi". Tưới rửa làm tan sỏi thận ra da ít khi thực hiện mà hầu hết chỉ được mô tả trong một số báo cáo loạt ca. Kiềm hóa nước tiểu ở mức pH 7,0-7,2 bằng citrate hay natri bicarbonate đường uống thể hiệu quả trong sỏi acid uric >5 mm (Mức độ chứng cứ 3). Với sỏi acid uric to hơn cân nhắc sung thêm tamsulosin (Mức độ chứng cứ 15). Nguyên tắc của điều trị này là phải luôn dặn dò bệnh nhân theo dõi pH nước tiểu của họ bằng que nhúng dipstick để tăng giảm liều chất kiềm hóa sao cho đạt mục tiêu pH điều trị sỏi.
8.2.2 Can thiệp ngoại khoa
Can thiệp giải quyết tình trạng tắc nghẽn không chỉ có hiệu quả giảm đau mà còn giảm mức độ tổn thương chức năng thận tiến triển. Nhiều kỹ thuật xâm hại tối thiểu có thể được sử dụng để tạm thời giải áp thận trước khi điều trị triệt để nguyên nhân gây ra đau quặn thận. Theo khuyến cáo của EAU năm 2022, giải áp thận hoặc giải quyết sỏi niệu quản nên được cân nhắc ở những tình huống không đáp ứng với điều trị giảm đau (Khuyến cáo mạnh).
Ngoài ra, một số chỉ định của can thiệp giải quyết bế tắc bao gồm:
- Tình trạng nhiễm khuẩn đường tiết niệu kèm với bế tắc.
- Nhiễm khuẩn huyết từ đường tiết niệu (urosepsis).
- Đau hoặc nôn ói không cải thiện với điều trị nội khoa.
- Tắc nghẽn trên thận độc nhất, thận ghép hay hai bên.
- Tắc nghẽn do sỏi niệu quản trong thai kỳ.
Hai lựa chọn để giải áp khẩn cấp trong tình huống có tắc nghẽn là đặt thông niệu quản (double J hay JJ) hoặc mở thận ra da. Cho đến nay chưa có bằng chứng cho thấy đâu là phương án vượt trội hơn và chọn phương án nào còn tùy thuộc vào bối cảnh cụ thể (Mức độ chứng cứ 1b).
Mở thận ra da sử dụng ống dẫn lưu mono J có ưu thế là khẩu kính lớn cho phép chuyển lưu nước tiểu nhanh chóng ngay cả khi có nhiều mủ đặc, có thể bơm rửa để tăng cường hiệu quả cũng như đo lường chính xác lượng nước tiểu bên thận tắc nghẽn tạo ra. Mở thận ra da có thể tiến hành đơn giản và nhanh chóng với tê tại chỗ và hướng dẫn siêu âm mà không cần C-arm. Ngoài ra, việc không can thiệp lên niệu quản cũng có lợi thế giảm nguy cơ tổn thương niệu quản và nhiễm khuẩn huyết. Đối với đặt ống JJ, nguy cơ chảy máu ít hơn nên được ưu tiên ở bệnh nhân có rối loạn đông máu. Việc không phải mang ống dẫn lưu ra hông lưng cũng giúp bệnh nhân thoải mái và sinh hoạt dễ dàng hơn. Bên cạnh đó, lưu ống JJ quá lâu sẽ khiến ống thông này nghẹt và bám sỏi từ đó trở thành nguyên nhân gây tắc nghẽn mới.
Ngoài dẫn lưu nước tiểu bị tắc nghẽn thì kháng sinh phổ rộng cần khởi động sớm trong giờ đầu tiên nếu nghi ngờ nhiễm khuẩn huyết. Cấy nước tiểu bị tắc nghẽn để định hướng tác nhân và điều chỉnh kháng sinh sau khi có kết quả kháng sinh đồ.
Dưới đây là một số khuyến cáo của EAU 2022 về giải áp cấp cứu trong cơn đau quặn thận kèm nhiễm khuẩn huyết hoặc vô niệu (Mức độ khuyến cáo mạnh):
- Tiến hành giải áp khẩn cấp trong tình huống có nhiễm khuẩn huyết từ đường tiết niệu kèm sỏi tắc nghẽn bằng mở thận ra da hoặc thông JJ.
- Trì hoãn điều trị sỏi cho đến khi ổn định được tình trạng nhiễm khuẩn huyết
- Lấy mẫu nước tiểu bị bế tắc để cấy và làm kháng sinh đồ.
- Khởi động ngay kháng sinh điều trị phổ rộng và chăm sóc tích cực nếu cần.
- Đánh giá và điều chỉnh kháng sinh khi có kết quả kháng sinh đồ .
Sau giai đoạn cấp tính, các phương pháp điều trị triệt để lựa chọn trên cơ sở cá thể hóa bệnh nhân bao gồm: tán sỏi ngoài cơ thể, lấy sỏi qua da, tán sỏi nội soi ngược dòng, phẫu thuật nội soi hay mổ mở lấy sỏi. Bám sát những chỉ định và chống chỉ định là yêu cầu tiên quyết để đảm bảo việc điều trị sỏi không làm bệnh cảnh nghiêm trọng hơn.
9 Kết luận
Điều trị cơn đau quặn thận ở người cao tuổi có 2 giai đoạn: trường hợp cấp khi ở phòng cấp cứu và tự điều trị thuốc ở ngoài bệnh viện. Trong giai đoạn cấp, chú ý bệnh sử, thăm khám và xét nghiệm thích hợp nên được thực hiện để khẳng định chẩn đoán cơn đau quặn thận. Trong thời gian này, điều trị NSAIDs hoặc opioids nên được chỉ định để giảm đau nhanh và an toàn. Liều đơn độc desmopressin là một chọn lựa bổ sung an toàn trên bệnh nhân không dung nạp được với liều cao NSAIDs. Nếu không có chỉ định can thiệp cấp cứu, bệnh nhân cần được cắt cơn đau và chuyển cho một bác sĩ niệu khoa nếu thuận lợi.
Liệu pháp tống xuất sỏi đã được quan tâm đặc biệt tăng trong hơn thập kỷ vừa Nhiều nghiên cứu ngẫu nhiên, thử nghiệm tốt về điều trị đã mô tả sự ổn định và giảm rõ ràng thời gian tống xuất sỏi, cùng với ít cơn đau hơn. Nói chung, nhóm thuốc chẹn alpha và CCB đều được dung nạp tốt trong kết quả ngắn hạn của các nghiên cứu. Hơn nữa, sử dụng tamsulosin được nghiên cứu trên bệnh nhân cao tuổi mắc BPH và kết quả có vẻ an toàn, lựa chọn thuốc với ảnh hưởng tim mạch thấp. Sử dụng nhóm thuốc CCB hay corticosteroids với mục đích tống xuất sỏi ở người cao tuổi nên được giám sát cẩn thận và các loại thuốc này không nên là lựa chọn đầu tay cho liệu pháp tống xuất sỏi ở nhóm bệnh nhân này.
Tóm lại, quản lý đau của cơn đau quặn thận trên bệnh nhân cao tuổi cần liều NSAIDs thích hợp và giảm đau. Điều trị bổ sung sỏi nhỏ đoạn xa nên bao gồm liệu pháp tống xuất sỏi, với chẹn thụ thể alpha. Cần nhiều y văn về tống xuất sỏi trên bệnh nhân cao tuổi và bệnh nhân với bệnh đồng mắc để có thể đánh giá sâu hơn về an toàn và hiệu quả trên dân số này.
10 Tài liệu tham khảo
- Nguyễn Văn Tân, Nguyễn Văn Trí, Nguyễn Thanh Huân (2023). “Cơn đau quặn thận ở người cao tuổi”, Cấp cứu các bệnh thường gặp ở người cao tuổi. Nhà xuất bản Y học, trang 461-480. Tải bản PDF tại đây.
- Aboumarzouk OM, Cook P, Traxer O, et al. (2019) Kidney and ureter calculi. Blandy's Urology.
- Elsamra S. (2021) Evaluation of the urologic patient: history and physical examination. Campbell- Walsh-Wein Urology 12th ed Philadelphia, PA: Elsevier
- Welk BK, Teichman JMJD, aging.(2007) Pharmacological management of renal colic in the older patient.
- Bultitude M, Rees J. (2012) Management of renal colic. BMJ.
- Craig A. Peters M, and Kirstan K. Meldrum, MD. (2020) Campbell Walsh Wein Urology. Chapter 40: Pathophysiology of Urinary Tract Obstruction. Elsevier Health Sciences
- Golzari SE, Soleimanpour H, Rahmani F, et al. (2014) Therapeutic approaches for renal colic in the emergency department: a review article. Anesthesiology and pain medicine.
- Urology CWW. (2020) Clinical Decision Making, Sammy E. Elsamra, pg 1-2 /Urologic Considerations in Pregnancy, Melissa R. Kaufman, pg 282 - 296.
- Pearle MS, Goldfarb DS, Assimos DG, et al. (2014) Medical management of kidney stones: AUA guideline. The Journal of urology.
- El-Shaer W, Abdel-Lateef S, Torky A, Elshaer A. (2019) Complete ultrasound-guided percutaneous nephrolithotomy in prone and supine positions: a randomized controlled study. Urology. 2019;128:31-37.
- Yang Y-H, Wen Y-C, Chen K-C, Chen C. (2019) Ultrasound-guided versus fluoroscopy-guided per- cutaneous nephrolithotomy: a systematic review and meta-analysis. World journal of urology.
- Stoller ML. (2020) Urinary Stone Disease. Smith and Tanagho's General Urology.
- Skolarikos A. (2022) EAU Guidelines on Urolithiasis. Edn. presented at the EAU Annual Congress Amsterdam, 2022. ISBN 978-94-92671-16-5. The European Association of Urology (EAU).
- Golomb D, Shemesh A, Goldberg H, et al. (2022) Effect of age on presentation and outcome in renal colic. Urologia.
- Inoue T. (2021) Understanding the Instruments Imaging System: Radiation Safety and Ultrasound Technique. Practical Management of Urinary Stone.
- Blair B, Huang G, Arnold D, et al. (2013) Reduced fluoroscopy protocol for percutaneous nephros-tolithotomy: feasibility, outcomes and effects on fluoroscopy time. The Journal of urology.
- Xia J, Peng J, Wang G, Zheng T, Xu Q.(2020) Rapid localization of ureteral calculi in patients with renal colic by "ultrasonic ureteral crossing sign". Scientific reports.
- Zeng G, Zhong W, Pearle M, et al. (2021) European association of urology section of urolithiasis and international alliance of urolithiasis joint consensus on percutaneous nephrolithotomy. European urology focus. 2021;
- Pathan SA, Mitra B, Cameron PA. (2018) A systematic review and meta-analysis comparing the efficacy of nonsteroidal anti-inflammatory drugs, opioids, and paracetamol in the treatment of acute renal colic. European urology,
- Bell GM, Schnitzer TJJCigm. (2001) Cox-2 inhibitors and other nonsteroidal anti-inflammatory drugs in the treatment of pain in the elderly.
- Paez BA, Charnay-Sonnek F, Fonteyne V, Papaioannou E. (2013) "Guidelines on Pain Management & Palliative Care". European Association of Urology.
- Todesco SJEJOR, Inflammation. (1994) Special considerations in the use of NSAIDs in the elderly.
- Schjerning Olsen A-M, Fosbøl EL, Lindhardsen J, et al.(2011) Duration of treatment with non- steroidal anti-inflammatory drugs and impact on risk of death and recurrent myocardial in- farction in patients with prior myocardial infarction: a nationwide cohort study. Circulation.. Whelton AJTAjom. (2001) Renal aspects of treatment with conventional nonsteroidal anti-inflammatory drugs versus cyclooxygenase-2-specific inhibitors.
- Whelton AJTAjoc.(2006) Clinical implications of nonopioid analgesia for relief of mild-to-moderate pain in patients with or at risk for cardiovascular disease.
- Nissen I, Birke H, Olsen J, et al. (1990) Treatment of ureteric colic. Intravenous versus rectal administration of indomethacin.
- Safdar B, Degutis LC, Landry K, Vedere SR, Moscovitz HC, D'Onofrio GJAoem.(2006) Intravenous morphine plus ketorolac is superior to either drug alone for treatment of acute renal colic.
- Davenport K, Timoney AG, Keeley FXJBi.(2005) Conventional and alternative methods for providing analgesia in renal colic.
- Swart AMJCpip. (1994) Relative safety of oral non-aspirin NSAIDs.
- Nikolaus T, Zeyfang AJD, aging. (2004) Pharmacological treatments for persistent non-malignant pain in older persons.
- Smally AJAoem. (1997) Analgesia in renal colic.
- (1998) The management of chronic pain in older persons: AGS Panel on Chronic Pain in Old- er Persons. American Geriatrics Society. Journal of the American Geriatrics Society.
- Duggleby W, Lander JJJop, management s. (1994) Cognitive status and postoperative pain: older adults.
- Weiner DK, Hanlon JTJD, aging.(2001) Pain in nursing home residents.
- Davies G, Kingswood C, Street MJCp.(1996) Pharmacokinetics of opioids in renal dysfunction.
- Lee MA, Leng ME, Tiernan EJJPm.(2001) Retrospective study of the use of hydromorphone in palliative care patients with normal and abnormal Urea and creatinine.
- El-Sherif AE, Salem M, Yahia H, Al-Sharkawy WA, Al-Sayrafi MJTJou.(1995) Treatment of renal colic by desmopressin intranasal spray and diclofenac sodium.
- Bond L, Bevan DJTNEJOM. (1988) Myocardial infarction in a patient with hemophilia treated with DDAVP.
- Opie LHJPicd.(1996) Calcium channel antagonists in the treatment of coronary artery disease: fundamental pharmacological properties relevant to clinical use.
- Abernethy DR, Schwartz JB. (1999) Calcium-antagonist drugs. The New England journal of medicine.
- Caravati EM, Runge JW, Bossart PJ, Martinez JC, Hartsell SC, Williamson SGJAoem. (1989) Nifedipine for the relief of renal colic: a double-blind, placebo-controlled clinical trial.
- Adcock IM, Ito K, Barnes PJJPotATS. (2004) Glucocorticoids: effects on gene transcription.
- White KP, Driscoll MS, Rothe MJ, Grant-Kels JMJJotAAoD. (1994) Severe adverse cardio- vascular effects of pulse steroid therapy: is continuous cardiac monitoring necessary?
- Piper JM, Ray WA, Daugherty JR, Griffin MRJAoim. (1991) Corticosteroid use and peptic ulcer disease: role of nonsteroidal anti-inflammatory drugs..
- SARUTA T, SUZUKI H, HANDA M, et al. (1986) Multiple factors contribute to the pathogenesis of hypertension in Cushing's syndrome.
- Taylor LJTJOB, volume JSB. (1984)Multifocal avascular necrosis after short-term high-dose steroid therapy. A report of three cases.
- Porpiglia F, Vaccino D, Billia M, et al. (2006) Corticosteroids and tamsulosin in the medical expulsive therapy for symptomatic distal ureter stones: single drug or association?
- Hollingsworth JM, Rogers MA, Kaufman SR, et al. (2006) Medical therapy to facilitate urinary
- stone passage: a meta-analysis.
- Assimos D, Krambeck A, Miller NL, et al. (2016) Surgical management of stones: American urological association/endourological society guideline, PART I. The Journal of urology.
- Rhodes A, Evans LE, Alhazzani W, et al. (2017) Surviving sepsis campaign: international guidelines for management of sepsis and septic shock: 2016. Intensive care medicine.

