Can thiệp xử lý sa dây rốn giúp giảm tỷ lệ chu sinh cho thai phụ
Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
1 ĐẠI CƯƠNG
Sa dây rốn là một cấp cứu sản khoa không thể dự báo trước, với tỷ lệ vào khoảng 1 - 6/1.000 trường hợp mang thai. Tỷ lệ mắc sa dây rốn không có nhiều thay đổi trong những thập kỷ qua, thậm chí một số thống kê có xu hướng giảm do số lần mang thai giảm, siêu âm phát hiện trước sinh và tỷ lệ mổ lấy thai tăng lên.
Sa dây rốn dẫn đến chèn ép dây rốn dẫn đến thiếu oxy thai, là nguyên nhân của hầu hết các kết quả chu sinh bất lợi, trong đó nguy hiểm nhất là tử vong chu sinh. Tỷ lệ tử vong chu sinh do sa dây rốn ở các nước đang phát triển khoảng 23 - 27%, ở các nước phát triển khoảng 6 - 10%. Tỷ lệ mổ lấy thai tăng, cải thiện kỹ năng và quy trình xử trí cấp cứu, cải thiện hồi sức sơ sinh đã góp phần cải thiện tỷ lệ tử vong chu sinh do sa dây rốn.
Tuy nhiên, vẫn còn một số vấn đề chưa thống nhất như định nghĩa và phân loại sa dây rốn, không đồng bộ về đánh giá mức độ cấp cứu cũng như hiệu quả của các cách tiếp cận xử trí trước khi thai ra vẫn còn thiếu dữ liệu đánh giá hiệu quả.
2 ĐỊNH NGHĨA VÀ PHÂN LOẠI
2.1 Định nghĩa
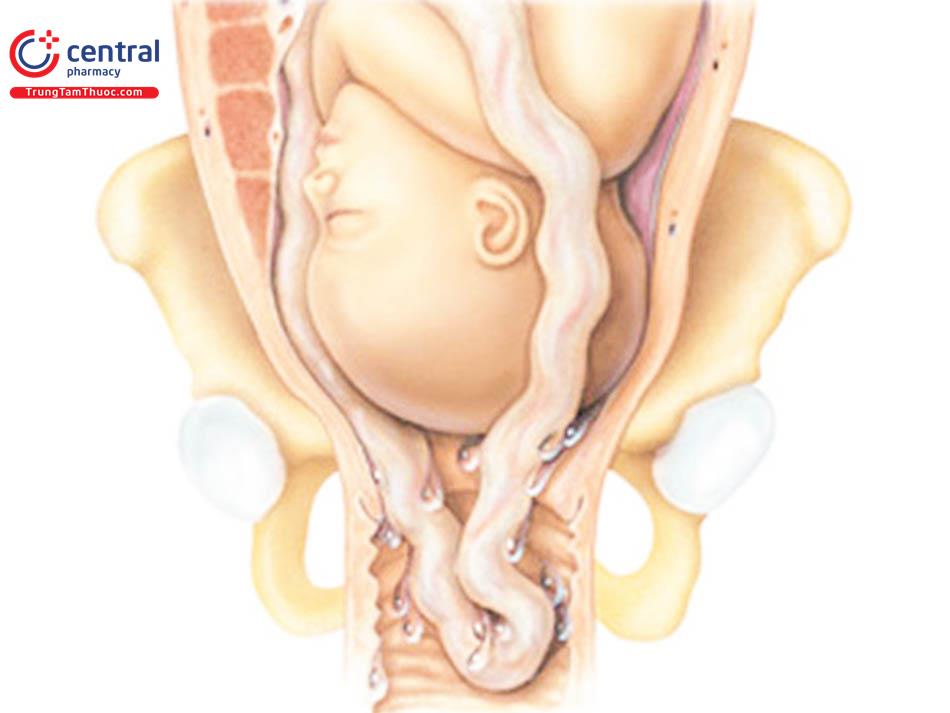
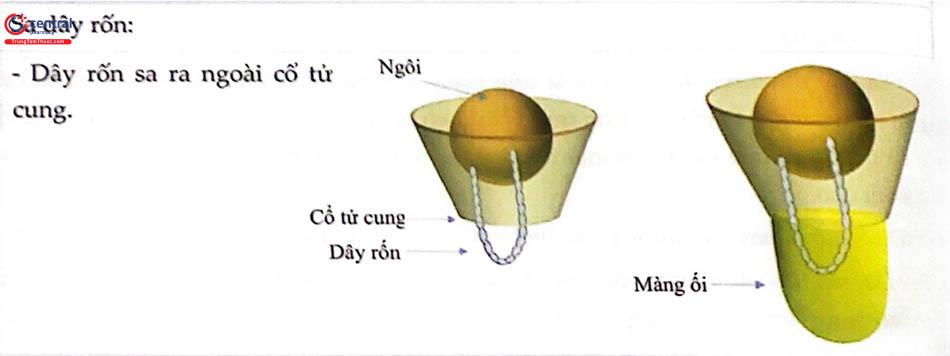
Sa dây rốn được định nghĩa là tình trạng dây rốn đi xuống dưới ngôi và sa ra ngoài cổ tử cung bao gồm cả tình trạng ổi đã vỡ hoặc còn nguyên vẹn. Mức độ sa dây rốn có thể được tiếp tục phân loại thêm là sa còn bên trong âm đạo hoặc sa hẳn ra ngoài âm đạo.
Định nghĩa này cần được phân biệt với hai tình huống đáng lưu ý trên lâm sàng:
Dây nối trình diện trước ngôi: Dây rốn hiện diện trước ngôi thai nhưng vẫn còn nằm trên cổ tử cung (không sa ra ngoài). Bao gồm cả đã vỡ ối hay màng ối còn nguyên vẹn.
Dây rốn bên ngôi: Dây rốn hiện diện đồng thời cùng với ngôi thai (nằm ở bên ngôi), trên cổ tử cung. Bao gồm cả đã vỡ ối hay màng ối còn nguyên vẹn.
Định nghĩa sa dây rốn vẫn chưa được thống nhất hoàn toàn. Các phân loại trước đây gồm “sa dây rốn” và sa dây rốn “thể ẩn”. Trong đó, sa dây rốn là khi dây rốn tụt xuống đi qua trước ngôi thai và sa ra ngoài cổ tử cung khi màng ối đã vỡ. Định nghĩa này nổi bật tính chất nghiêm trọng và cần phải can thiệp cấp cứu, tuy nhiên, lại không bao gồm nhóm dây rốn nằm trước ngôi, đã vượt qua cổ tử cung nhưng vẫn còn nằm trong bọc ối, thường gặp trong thai non tháng hoặc hở eo tử cung, cổ tử cung suy yếu chức năng. Những trường hợp này không dễ chẩn đoán khi khám lâm sàng vì trong bối cảnh thai non tháng đầu ối thường căng phồng, nhưng có thể phát hiện sớm khi siêu âm. Mặc dù màng ối còn nguyên vẹn nhưng vẫn có nguy cơ chèn ép dây rốn khi có cơn co tử cung. Đặc biệt, nếu vỡ ối, dây rốn thường sa nghiêm trọng hơn và đặt thai nhi vào tình trạng nguy hiểm hơn.
Khái niệm sa dây rốn “thể ẩn” hiện nay không được ủng hộ sử dụng, nhóm này mô tả cho trường hợp dây rốn trình diện đồng thời cùng với ngôi thai (rốn bên ngôi), hoàn toàn không hiện hiện trước ngôi. Mặc dù trường hợp này vẫn có nguy cơ chèn ép rốn nhưng rất khó phát hiện khi khám lâm sàng, thường phát hiện sau khi mổ lấy thai do thai suy. Nguy cơ dây rốn sa ra thêm có tỷ lệ thấp do ngôi thai cản trở. Trong trường hợp này, dây rốn hoàn toàn không “sa” và khái niệm “sa dây rốn” sử dụng trong trường hợp này là không phù hợp.
Nguy cơ kết quả bất lợi cho thai nhi cao nhất trong sa dây rốn, sau đó đến dây rốn trước ngôi và tiếp theo là dây rốn bên ngôi.
2.2 Phân loại

.jpg)
3 NGUYÊN NHÂN VÀ YẾU TỐ NGUY CƠ
3.1 Nguyên nhân
Nguyên nhân thường gặp do vỡ ối, nước ối chảy ra ngoài kèm theo dây rốn khi ngôi thai chưa cố định tốt. Một nguyên nhân khác do các can thiệp sản khoa dẫn đến sa dây rốn. Trong một số trường hợp, nguyên nhân sa dây rốn không rõ ràng.
Sa dây rốn xảy ra chủ yếu trong hai bối cảnh:
Ngôi thai cao, không áp tốt vào eo trên khung chậu. Các nguyên nhân nhóm này có thể từ phía mẹ hoặc thai và phần phụ.
Các can thiệp sản khoa làm thay đổi ngôi thai. Các can thiệp sản khoa liên quan đến tăng nguy cơ sa dây rốn, chiếm đến 50% nguyên nhân gây sa dây rốn. Tuy nhiên, khó có thể xác định chắc chắn và quy kết dây rốn có sa tự nhiên hay không nếu không thực hiện thủ thuật.
3.2 Các yếu tố nguy cơ sa dây rốn
Các yếu tố nguy cơ liên quan đến mẹ và thai - phần phụ | |
Thai và phần phụ | Ngôi thai bất thường (ngôi ngược, ngôi ngang, ngôi chếch hoặc ngôi chưa cố định) Sinh non Thai nhẹ cân Thai thứ 2 trong song thai Phần phụ: Nhau bám thấp, đa ối, dây rốn dài |
Yếu tố mẹ | Khung chậu dị dạng Dị dạng tử cung hoặc/có các khối u vùng tiểu khung Mang thai nhiều lần Chuyển dạ kéo dài |
Các yếu tố nguy cơ liên quan đến can thiệp sản khoa | |
| Vỡ ối tự nhiên, đặc biệt khi ngôi chưa cố định Khởi phát chuyển dạ, làm mềm cổ tử cung bằng đặt bóng chèn Theo dõi CTG bằng đầu dò trong buồng ối Nội xoay thai, ngoại xoay thai Truyền ối Sinh forceps hoặc vacuum |
Ngôi bất thường là yếu tố nguy cơ sa dây rốn cao nhất trong nhóm không liên quan đến các can thiệp sản khoa. Tần suất sa dây rốn trong ngôi đầu, ngôi ngược và ngôi ngang lần lượt là 0,24%, 3,5% và 9,6%. Trong ngôi ngược, ngôi mông thiếu kiểu chân có nguy cơ sa dây rốn cao hơn so với các ngôi còn lại. Tuy nhiên, sa dây rốn trong trường hợp không phải ngôi đầu có tỷ lệ kết cục sơ sinh xấu tương đối thấp.
Trong trường hợp sinh non, tỷ lệ sa dây rốn xảy ra cao hơn do thai nhỏ, nước ối nhiều và tỷ lệ ngôi bất thường cao hơn.
Nguy cơ sa dây rốn trong song thai cao hơn so với đơn thai, đặc biệt thai thứ 2 liên quan đến các can thiệp cuộc sinh, kích thước thai nhỏ hơn, ngôi chưa cố định sau sinh thai thứ nhất.
Đối với người mang thai nhiều lần, do hiện tượng xóa mở cổ tử cung, thành lập đoạn dưới thường xảy ra muộn hơn so với con so liên quan đến tăng tỷ lệ ối vỡ non dẫn đến tăng nguy cơ sa dây rốn.
Đa ối liên quan đến bất thường ngôi, ngôi thai không cố định tốt, nước ối chảy ra ồ ạt khi vô ổi, tất cả đều tăng nguy cơ sa dây rốn.
4 LÂM SÀNG, CẬN LÂM SÀNG VÀ CHẨN ĐOÁN
4.1 Chẩn đoán
Sa dậy nên thường có biểu hiện giảm tim thai đột ngột ở bệnh nhân trước đó có tim thai bình thường. Thay đổi nhịp tim thai thường xuất hiện sớm ngay sau khi vỡ ối hoặc ngay sau các thủ thuật sản khoa. Đặc điểm nhịp tim thai:
Nhịp giảm kéo dài, nghiêm trọng; chèn ép dây rốn liên tục, suy thai và nguy cơ tử vong sơ sinh cao.
Nhịp giảm biến đổi: xuất hiện khi dây rốn bị chèn ép trong cơn co tử cung ngoài cơn co, nhịp tim thai phục hồi.
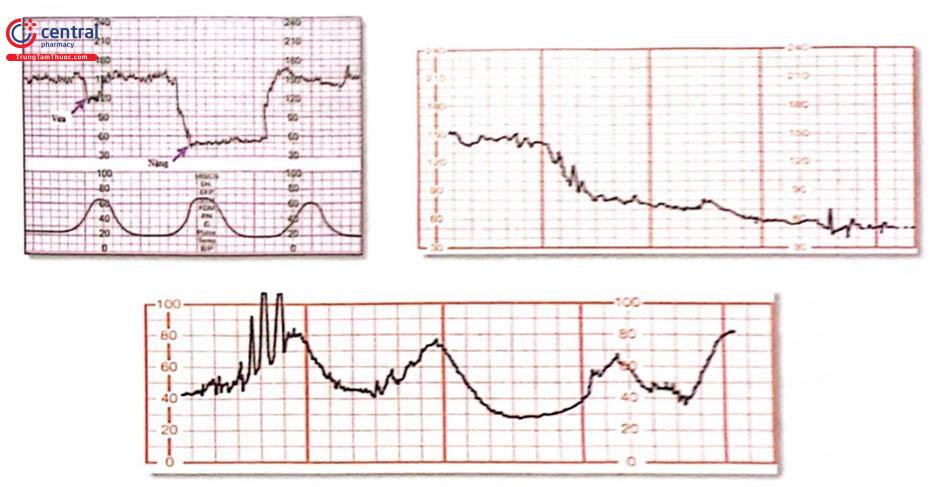
Sa dây rốn cũng có thể chẩn đoán khi khám theo dõi chuyển dạ hoặc khám sau khi vỡ ối hoặc rõ ràng nhất là nhìn thấy dây rốn sa ra ngoài âm đạo.
Chẩn đoán xác định dựa vào quan sát được dây rốn ra hoặc sờ được dây rốn khi khám. Chẩn đoán trong chuyển dạ dựa vào sự thay đổi đột ngột, trầm trọng và kéo dài của tim thai mà trước đó có nhịp tim thai bình thường, kết hợp cơ sở có các yếu tố nguy cơ và không có các chẩn đoán phù hợp khác.
Siêu âm thai có hình ảnh dây rốn nằm trước ngôi, ở lỗ trong cổ tử cung. Siêu âm Doppler màu xác định vị trí dây rốn rõ hơn trong trường hợp siêu âm thường nghi ngờ. Nếu siêu âm đường bụng nghi ngờ chẩn đoán, có thể sử dụng siêu âm đường âm đạo.
4.2 Chẩn đoán phân biệt
Thay đổi nhịp tim thai trong sa dây rốn có thể xảy ra trong các trường hợp như hạ huyết áp mẹ, con co tử cung dày, nhau bong non, vỡ tử cung hoặc mạch máu tiền đạo.
Nhịp tim thai nhanh sau gây tê ngoài màng cứng gợi ý hạ huyết áp. Tim thai trở lại bình thường sau khi truyền dịch, dùng Phenylephrine hoặc Ephedrine.
Nhau bong non, vỡ tử cung, vỡ mạch máu tiền đạo thường có triệu chứng ra máu âm đạo. Riêng nhau bong non và vỡ tử cung có triệu chứng đau.
Cơn co tử cung dày (hơn 5 cơn co trong 10 phút, kéo dài hơn 30 phút), thường gặp trong các trường hợp sử dụng thuốc tăng co.
5 XỬ TRÍ
Trong trường hợp sa dây rốn, thai nhi đã tử vong, xử trí như trường hợp thai chết trong tử cung. Nội dung tiếp cận xử trí sẽ tập trung vào các tình huống thai nhi có khả năng sống.
5.1 Nguyên tắc xử trí
Hạn chế tối đa ngạt và tử vong cho thai do chèn ép dây rốn. Khi phát hiện hoặc nghi ngờ sa dây rốn, nguyên tắc xử trí gồm:
(1) Gọi hỗ trợ, gồm cả hồi sức sơ sinh và phẫu thuật.
(2) Đánh giá tình trạng thai để quyết định mức độ xử trí khẩn cấp.
(3) Thực hiện các thủ thuật nhằm hạn chế chèn ép dây rốn.
(4) Dùng thuốc giảm có.
(5) Chấm dứt thai kỳ ngay.
Các bước xử trí cần được thực hiện cấp cứu và tốt nhất cùng phối hợp thực hiện.
5.2 Các thủ thuật hạn chế chèn ép dây rốn
Đa số các trường hợp sa dây rốn đều cần phải mổ lấy thai cấp cứu, trừ khi sản phụ đã ở giai đoạn II chuyển dạ hay sinh thai thứ 2 trong song thai. Do đó, các biện pháp nhằm hạn chế chèn ép rốn cần được áp dụng trong thời gian chờ mổ lấy thai.
Có 2 nhóm thủ thuật để hạn chế chèn ép dây rốn:
Nhóm dùng lực đẩy ngôi bằng tay trong âm đạo hoặc làm đầy bàng quang.
Nhóm đẩy ngôi bằng trọng lực khi nâng khung chậu lên cao hơn như tư thế gối - ngực, tư thế Trendelenburg hoặc kê mông cao.
Sử dụng trọng lực có ưu điểm là có thể hạn chế được dây rốn sa ra thêm khi khung chậu được nâng cao lên, trong khi đó đẩy ngôi bằng tay hoặc bơm đầy bàng quang phụ thuộc nhiều vào ngôi, ngôi càng cao thì hiệu quả đẩy càng giảm. Tuy nhiên, có rất ít các dữ liệu đáng tin cậy so sánh hiệu quả của các phương pháp này.
Các nghiên cứu gián tiếp về thay đổi vị trí đầu thai nhi so với khung chậu cho thấy tư thế gối - ngực có hiệu quả đẩy ngôi thai cao nhất và không phụ thuộc vào vị trí ngôi ban đầu. Hiệu quả tiếp theo là bơm vào bàng quang 500ml dịch (NaC1 0,9%), sau đó đến bơm 300ml dịch, nhưng thủ thuật này lại phụ thuộc vào vị trí ngôi. Trong khi đó, bơm 100ml dịch vào bàng quang, tư thế Trendelenburg 15, nằm kê cao mông có hiệu quả tương đối hạn chế.
Kỹ thuật | Ưu điểm | Nhược điểm |
Đẩy ngôi bằng tay trong âm đạo | Nhanh, ngay khi khám phát hiện Đơn giản Không cần dụng cụ | Không thoải mái cho sản phụ sa dây rốn Cần người đẩy, duy trì lực đẩy Hiệu quả tương đối hạn chế Khó thực hiện nếu ngôi cao hoặc ngôi ngang Nguy cơ sa dây rốn thêm vì tạo thêm khoảng trống cạnh ngôi |
Bơm đầy bàng quang (bơm 500 - 750ml NaCl 0,9%) | Hiệu quả nếu bơm 500ml dịch Không cần người đẩy sau khi bơm đủ lượng dịch Phù hợp khi chuyển bệnh đường dài hoặc dự kiến lấy thai ra chậm | Cần dụng cụ Cần thời gian đặt sonde, bơm dịch Phải làm rỗng bàng quang trước khi mổ lấy thai Ít hiệu quả nếu ngôi thai cao |
Nằm tư thế Trendelenburg hoặc kế cao mông | Áp dụng ngay nếu sản phụ đang nằm giường có thể điều chỉnh tư thế hoặc có sẵn gối, đệm. Hiệu quả không bị ảnh hưởng bởi vị trí ngôi Có thể ngăn dây rốn sa thêm Không cần người đẩy | Cần giường có thể điều chỉnh Tư thể có thể làm sản phụ không thoải mái Hiệu quả tương đối hạn chế |
Tư thế gối - ngực | Hiệu quả cao nhất Hiệu quả không bị ảnh hưởng bởi vị trí ngôi Không cần phương tiện dụng cụ Có thể ngừa dây rốn sa thêm | Tư thể có thể làm sản phụ khó chịu, đặc biệt nếu thời gian chuyển bệnh kéo dài Không cần nhân lực Không thực hiện được ở những sản phụ gây tê vùng Cần sản phụ hợp tác Nguy cơ chấn thương Kích thích co mạch máu dây rốn nếu đã sa ngoài âm đạo |
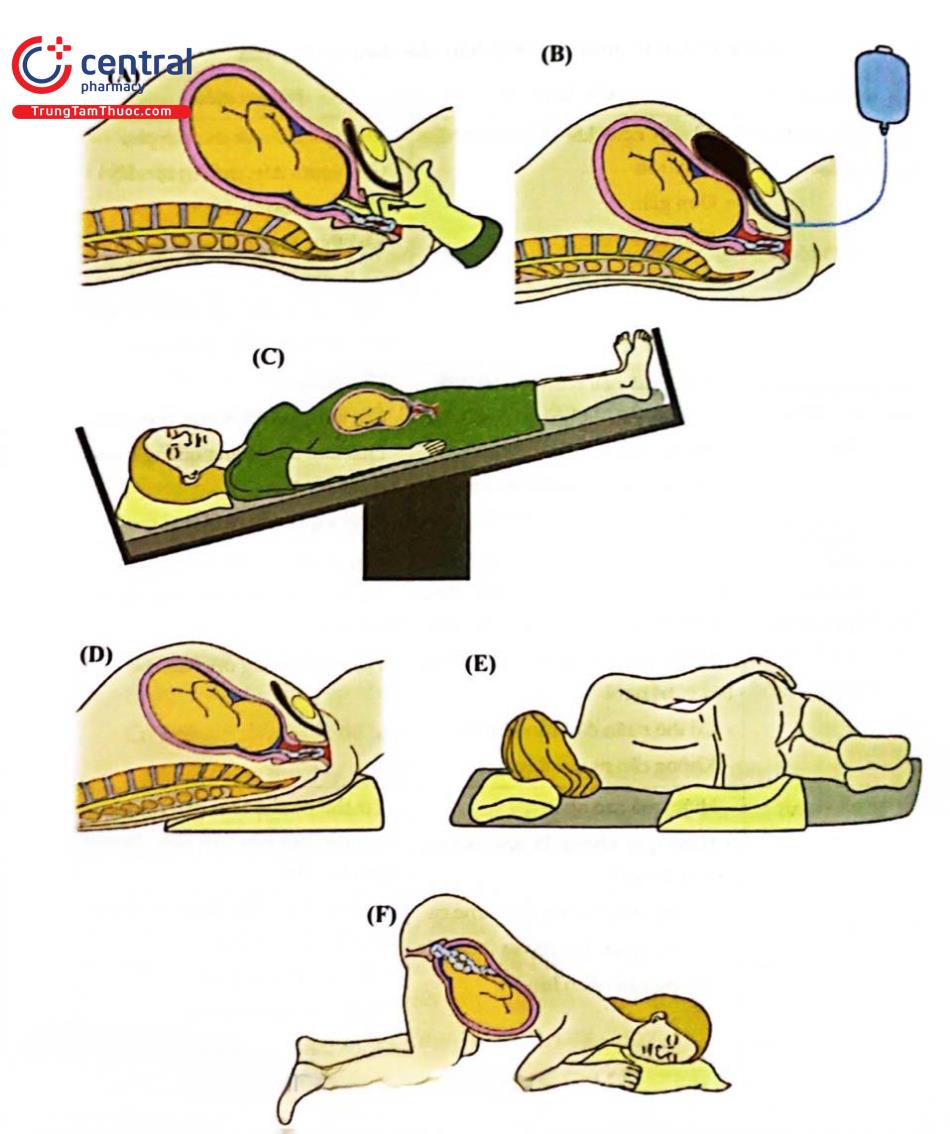
(A) Đẩy ngôi thai lên bằng tay; (B) Bơm đầy bàng quang; (C) Tư thế Trendelenburg, (D) và (E) Các tư thế nằm kê cao mông; (F) Tư thế gối - ngực.
5.3 Sử dụng thuốc giảm co tử cung
Có hiệu quả nếu sản phụ đang chuyển dạ, vẫn có biểu hiện thai suy sau khi đã áp dụng các biện pháp giảm chèn ép ngôi, ưu điểm gồm:
Giảm chèn ép rốn khi có cơ co tử cung.
Giảm nguy cơ sa thêm dây rốn.
Giảm nguy cơ vỡ ối nếu sa dây rốn có màng ối còn nguyên vẹn.
Nhược điểm có thể tăng nguy cơ đờ tử cung sau sinh. Có thể sử dụng các thuốc cắt cơn co như Nifedipine, Terbutaline, atosiban.
5.4 Đặt lại dây rốn vào buồng tử cung
Đây là những thủ thuật còn bàn cãi, chưa có bằng chứng cải thiện được kết cục chu sinh.
Sản phụ nằm tư thế Trendelenburg đẩy nhẹ đầu thai lên, dây rốn sẽ luồn qua phần hở rộng nhất giữa ngôi và cổ tử cung đến vùng cổ, nhẹ nhàng đưa đầu trở lại vị trí bình thường. Hoặc có thể đặt lại dây rốn nhẹ nhàng bằng tay, thực hiện nếu cổ tử cung mở từ trên 4cm, ngôi cao, có độ lọt trên mức [-1], không có khả năng mổ trong khi các thủ thuật khác không hiệu quả. Các thuật này không nên thực hiện kéo dài.
Một số nhược điểm gồm:
Khó trong trường hợp cổ tử cung chưa mở nhiều.
Nguy cơ kích thích co mạch hoặc gây thêm chèn ép.
Nếu đặt lại được thì vẫn có nguy cơ sa dây rốn trở lại.
5.5 Tiếp cận xử trí sa dây rốn
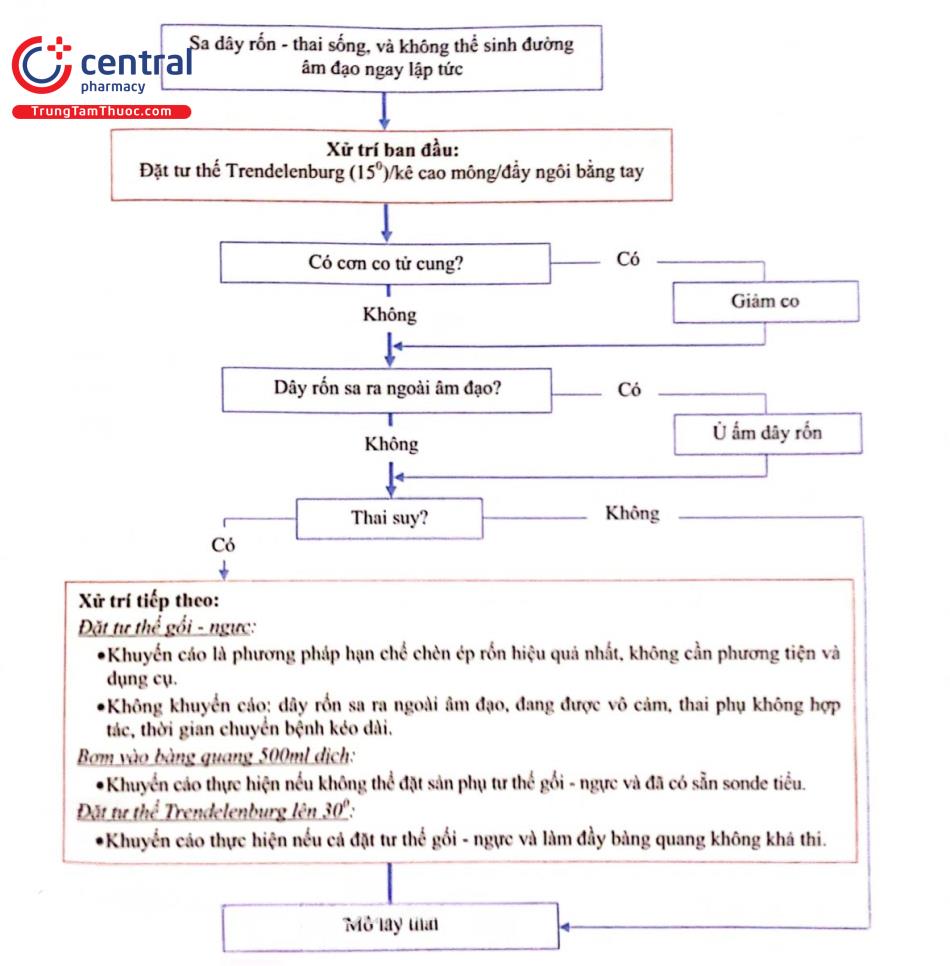
5.5.1 Tiếp cận xử trí sa dây rốn khi màng ối đã vỡ
Tiếp cận xử trí cần dựa vào từng tình huống cụ thể dựa trên đánh giá tình trạng thai, tình trạng chuyển dạ, khả năng và tính khả thi và thời gian có thể đưa thai ra, qua đó đánh giá mức độ cấp cứu và lựa chọn phương pháp sinh.
5.5.1.1 Khả năng sinh đường âm đạo ngay lập tức
Nếu chuyển dạ ở giai đoạn II và khả năng sắp sinh đường âm đạo, cho sinh ngay và chuẩn bị tốt hồi sức sơ sinh.
Sinh thủ thuật gồm forceps hoặc vacuum có thể áp dụng để rút ngắn thời gian sổ thai.
5.5.1.2 Không có khả năng sinh đường âm đạo ngay lập tức:
Mổ lấy thai cấp cứu là lựa chọn tối ưu, trong thời gian chuẩn bị mổ, cần thực hiện:
Các thủ thuật giảm chèn ép dây rốn có thể áp dụng ngay lập tức, có tính khả thi nhất, cần áp dụng gồm:
Đẩy ngôi bằng tay trong âm đạo.
Đặt tư thế Trendelenburg (15).
Kê cao mông (bằng chèn gối, nệm dưới mông sản phụ).
Đặt tư thế Trendelenburg hoặc nâng cao mông có thể thực hiện thay thế cho đầy ngôi bằng tay trong âm đạo, giúp giải phóng nhân viên y tế để thực hiện các công việc quan trọng khác hơn như mổ lấy thai.
Theo dõi nhịp tim thai: Nhịp tim thai cần đánh giá ngay và liên tục để quyết định tính chất cấp cứu của cuộc sinh cho đến khi thai được đưa ra. Nếu vẫn có tìm thai trước khi chuyển mổ, không nhất thiết phải trì hoãn quy trình chuẩn bị mổ để kiểm tra tim thai.
Sử dụng thuốc giảm co tử cung ngay lập tức nếu có cơn co tử cung để giảm chèn ép dây rốn và ngăn dây rốn sa ra thêm.
Nếu dây rốn sa ra ngoài âm đạo, tránh khám nhiều, ủ ấm dây rốn bằng gạc ấm để hạn chế thêm chấn thương và giảm co thắt mạch máu dây rốn do môi trường nhiệt độ thay đổi bên ngoài. Có thể nhẹ nhàng đưa dây rốn vào lại trong âm đạo nhưng có thể tăng nguy cơ chấn thương, có thể gây thêm chèn ép dây rốn và có thể cần nhiều thời gian không cần thiết.
Hạn chế tối đa di chuyển sản phụ nếu không cần thiết.
Nếu vẫn chưa thể mổ lấy thai, các dấu hiệu thai suy vẫn tồn tại mặc dù đã được xử trí như trên, cân nhắc áp dụng tiếp các thủ thuật tiếp theo khi chờ cuộc mổ:
Đặt tư thế gối - ngực: Hiệu quả tác dụng đẩy ngôi rất tốt nhưng cần sản phụ hợp tác, không thể áp dụng nếu sản phụ đang gây tê và không khuyến cáo nếu thời gian chuyển bệnh dài. Không nên (nhưng không chống chỉ định) áp dụng phương pháp này nếu dây rốn đã sa ra ngoài âm đạo. Ngoài ra, cần chú ý nguy cơ chấn thương nếu sản phụ ở tử thế này khi di chuyển bệnh.
Làm đầy bàng quang bằng bơm 500ml NaCl 0,9%. Áp dụng nếu không thể đặt sản phụ tư thế gối - ngực.
Nếu không sẵn có sonde tiểu, không thể đặt sản phụ ở tư thế gối - ngực, đặt sản phụ tư thế Trendelenburg với góc nghiêng tăng lên 30.
Nhìn chung, lựa chọn biện pháp cần linh động tùy thuộc vào sự hợp tác của bệnh nhân, tính khả thi mổ lấy thai, tính chất sẵn có của dụng cụ, dây rốn còn trong âm đạo hay sa ra ngoài.
5.5.2 Tiếp cận xử trí sa dây rốn khi màng ối chưa vỡ
Khi dây rốn vẫn còn được bảo vệ trong buồng ối, nhịp tim thai thường vẫn bình thường hoặc chỉ xuất hiện nhịp giảm biến đổi khi dây rốn bị chèn ép. Do đó, thái độ xử trí quan trọng nhất là không được để vỡ ối cho đến khi được mổ lấy thai.
Các can thiệp nên áp dụng cho đến khi được mổ lấy thai gồm:
Giảm co tử cung ngay lập tức.
Hướng dẫn sản phụ không được rặn sinh.
Đặt tư thế Trendelenburg hoặc nâng cao mông, vai trò chủ yếu để hạn chế nguy cơ dây rốn sa ra trầm trọng hơn nếu vỡ ối đột ngột.
Trong trường hợp thai cực non tháng, hở eo tử cung, đầu ối sa chứa dây rốn, không có cơn co tử cung. Có thể cân nhắc tiếp tục duy trì thai kỳ để kéo dài tuổi thai.
5.5.3 Sa dây rốn trước khi nhập viện
Sa dây rốn xảy ra do vỡ ối trước khi nhập viện. Nhìn chung, tiên lượng xấu, đa số trường hợp sản phụ không phát hiện cho đến khi nhập viện hoặc dây rốn sa ra ngoài.
Nếu sản phụ nghi ngờ, tư vấn sản phụ nằm tư thế gối - ngực hoặc nằm kê cao mông. Chuyển đến cơ sở y tế có khả năng phẫu thuật gần nhất. Trong khi chuyển bệnh nên nằm kê cao mông (có thể ở tư thế nghiêng nếu không thoải mái). Báo trước cơ sở y tế chuẩn bị cấp cứu.
5.5.4 Sa dây rốn trên thai không có khả năng sống
Xảy ra sau khi vỡ ối và sa dây rốn trên sản phụ hở eo tử cung hoặc suy chức năng cổ tử cung. Xử trí ưu tiên là đặt sản phụ nằm tư thế Trendelenburg, giảm co tử cung và cân nhắc đặt lại dây rốn vào buồng tử cung bằng tay và duy trì thai kỳ.
Tuy nhiên, tiên lượng rất xấu, nguy cơ tử vong thai cao và tăng nguy cơ nhiễm trùng mẹ.
6 DỰ PHÒNG
6.1 Dự báo và quản lý nguy cơ
Siêu âm ở 3 tháng cuối thai kỳ có thể phát hiện dây rốn trước ngôi, nhưng không khuyến cáo kiểm tra thường quy cho mọi thai kỳ.
Các yếu tố nguy cơ sa dây rốn thường không dự phòng được, nhưng có thể giúp theo dõi và chẩn đoán kịp thời như khám âm đạo và theo dõi tim thai sau khi vỡ ổi, cảnh giác sa dây rốn nếu tim thai bất thường, tia ối có kiểm soát trong đa ối, chuẩn bị trước hồi sức sơ sinh và phẫu thuật mổ lấy thai.
Tư vấn cho sản phụ, đặc biệt nhóm có nguy cơ cao, các dấu hiệu cảnh giác và hướng xử trí nếu vỡ ối hoặc vỡ ối có nghi ngờ sa dây rốn.
Những trường hợp nguy cơ cao như ngôi ngang, ngôi chếch, ngôi không ổn định, đa ổi,.... tư vấn nhập viện ngay khi bắt đầu có dấu hiệu chuyển dạ hoặc vỡ ối, có thể tư vấn nhập viện theo dõi sớm hơn thai kỳ bình thường.
6.2 Nhóm phát hiện dây rốn trước ngôi trong 3 tháng cuối
Dây rốn trước ngôi có thể phát hiện tình cờ khi siêu âm trong 3 tháng cuối thai kỳ. Trong trường hợp này, cần thiết tìm thêm các bất thường bánh nhau, dây rốn kèm theo và theo dõi thường xuyên trên siêu âm. Tuy nhiên, thiếu bằng chứng độ nhạy và độ đặc hiệu của siêu âm. Quản lý thai kỳ chặt, nếu vẫn tồn tại đến tuần 39 có nguy cơ rất cao sa dây rốn khi vỡ ối, đặc biệt nếu kèm theo đa ối. Nên tư vấn nhập viện từ 37 tuần nếu vẫn còn tồn tại dây rốn trước ngôi, hoặc ngay khi bắt đầu có cơn co tử cung chuyển dạ hoặc vỡ ối.
Phương pháp sinh thường chọn mổ lấy thai, tuy nhiên mổ chủ động hay mổ khi bắt đầu chuyển dạ chưa được thống nhất, chưa đủ bằng chứng để khuyến cáo thời điểm sinh rõ ràng.
Nếu trước sinh siêu âm không còn phát hiện dây rốn trước ngôi, ưu tiên theo dõi sinh đường âm đạo nếu không có các chống chỉ định.
6.3 Giảm nguy cơ từ các thủ thuật sản khoa
Các thủ thuật can thiệp sản khoa thường bắt buộc, trong trường hợp này xác định nguy cơ giúp dự phòng và chẩn đoán sớm sa dây rốn:
Chọc ối khi ngôi đã áp tốt.
Tia ối có kiểm soát trong đa ối, ngôi không áp tốt, nếu cần thiết có thể thực hiện ở nơi có sẵn phòng phẫu thuật sẵn và theo dõi tim thai sau thủ thuật.
Tránh đẩy đầu thai khi khám, khi chọc ối, lấy máu da đầu, sinh forceps hoặc xoay đầu thai nhi bằng tay khi khám.
7 KẾT LUẬN
Sa dây rốn là một cấp cứu sản khoa không dự báo trước được và nguy cơ cao gây kết quả thai nhi bất lợi. Chẩn đoán và phân loại dựa vào vị trí dây rốn so với cổ tử cung và ngôi. Nguy cơ cho thai nhi cao nhất trong sa dây rốn, tiếp đến dây rốn trước ngôi và cuối cùng là dây rốn bên ngôi. Hướng xử trí đa số là mổ lấy thai cấp cứu kèm áp dụng các phương pháp để hạn chế chèn ép dây rốn trước khi thai được đưa ra tùy thuộc vào tình huống lâm sàng cụ thể.
8 TÀI LIỆU THAM KHẢO
1. Bộ Y tế. Sa dây rốn. Hướng dẫn quốc gia về chăm sóc sức khỏe sinh sản. Nhà xuất bản Thanh Hóa. 2017; tr.124.
2. Behbehani S, Patenaude V, Abenhaim HA. Maternal Risk Factors and Outcomes of Umbilical Cord Prolapse: A Population-Based Study. J Obstet Gynaecol Can 2016; 38:23.
3. Gannard-Pechin E, Ramanah R, Cossa S, et al. [Umbilical cord prolapse: a case study over 23 years]. J Gynecol Obstet Biol Reprod (Paris) 2012; 41:574.
4. Gibbons C, O'Herlihy C, Murphy JF. Umbilical cord prolapse--changing patterns and improved outcomes: a retrospective cohort study. BJOG 2014; 121:1705.
5. Melissa Bush, Keith Eddleman, Victoria BelocolovkinD et al. Umbilical cord prolapse. Uptodate.[updated 2020 Feb 02]. Available at: https://www.uptodate.com/ contents/umbilical-cord-prolapse.
6. Lo Wong, Angel Hoi Wan Kwan, So Ling Lau, Wing To Angela Sin et al. Umbilical cord prolapse: revisiting its definition and management. American Journal of Obstetrics and Gynecology. 2021; 225 (4), pp. 357-366.
7. Roberts WE, Martin RW, Roach HH, et al. Are obstetric interventions such as cervical ripening, induction of labor, amnioinfusion, or amniotomy associated with umbilical cord prolapse? Am J Obstet Gynecol 1997; 176:1181.
8. Susan Gauge. CTG Made Easy. Fourth Edition. Elsevier; 2012. pp. 11-24.
9. Waleed Ali Sayed Ahmed and Mostafa Ahmed Hamdy. Optimal management of umbilical cord prolapse. International Journal of Women's Health. 2018; 10: 459-465.
10. Wong L, Kwan AHW, Lau SL, et al. Umbilical cord prolapse: revisiting its definition and management. Am J Obstet Gynecol 2021; 225:357.

