Can thiệp một số rối loạn nhịp trên thất như thế nào?
Nguồn: Sách tim mạch can thiệp
Chủ biên: PGS.TS.BS. Phạm Mạnh Hùng
Tham gia biên soạn:
TS.BSNT. Phan Đình Phong
ThS.BSNT. Trần Tuấn Việt
ThS.BSNT. Nguyễn Duy Linh
ThS.BSNT. Lê Võ Kiên
ThS.BSNT. Đặng Việt Phong
Trungtamthuoc.com - Can thiệp một số rối loạn nhịp trên thất là một trong những thủ thuật quan trọng trong tim mạch can thiệp. Vậy thực hiện thủ thuật này cần làm như thế nào? Hãy cùng Trung Tâm Thuốc Central Pharmacy tìm hiểu trong bài viết dưới đây.
1 Chẩn đoán và triệt đốt cơn nhịp nhanh kịch phát trên thất
1.1 Đại cương
1.1.1 Định nghĩa
Tim nhanh kịch phát trên thất (paroxysmal supraventric- ular tachycardia) là một nhóm các rối loạn nhịp trên thất có đặc điểm khởi phát và kết thúc đột ngột, có đáp ứng tần số thất đều. Những đặc điểm lâm sàng này giúp phân biệt cơn tim nhanh kịch phát trên thất với các rối loạn nhịp trên thất khác như rung nhĩ, cuồng nhĩ, nhịp nhanh xoang không thích hợp, v.v..
Hầu hết các cơn tim nhanh kịch phát trên thất do cơ chế vòng vào lại, trong đó thường gặp là cơn tim nhanh do vòng vào lại nút nhĩ thất (AVNRT, khoảng 60%), cơn tim nhanh do vòng vào lại nhĩ thất (AVRT, khoảng 30%), cơn tim nhanh nhĩ (AT) và cơn tim nhanh do vòng vào lại nút xoang (SANRT) chiếm khoảng 10%. Cơn tim nhanh bộ nối rất hiếm gặp ở người lớn nhưng khá phổ biến ở trẻ em.
1.1.2 Tiếp cận chẩn đoán cơn tim nhanh kịch phát trên thất
1.1.2.1 Đặc điểm lâm sàng
Triệu chứng nổi bật nhất của cơn tim nhanh kịch phát trên thất là cơn hồi hộp trống ngực với đặc điểm khởi phát và kết thúc đột ngột, tần số tim nhanh đều và thường cố định. Một số triệu chứng khác bao gồm khó thở, hoa mắt chóng mặt, choáng ngất, v.v..
Các đặc điểm lâm sàng khác như tuổi, giới, thời gian cơn kéo dài, bệnh lý nền của bệnh nhân có thể giúp gợi ý phân biệt các cơn tim nhanh kịch phát trên thất khác nhau.
1.1.2.2 Đặc điểm điện tâm đồ bề mặt
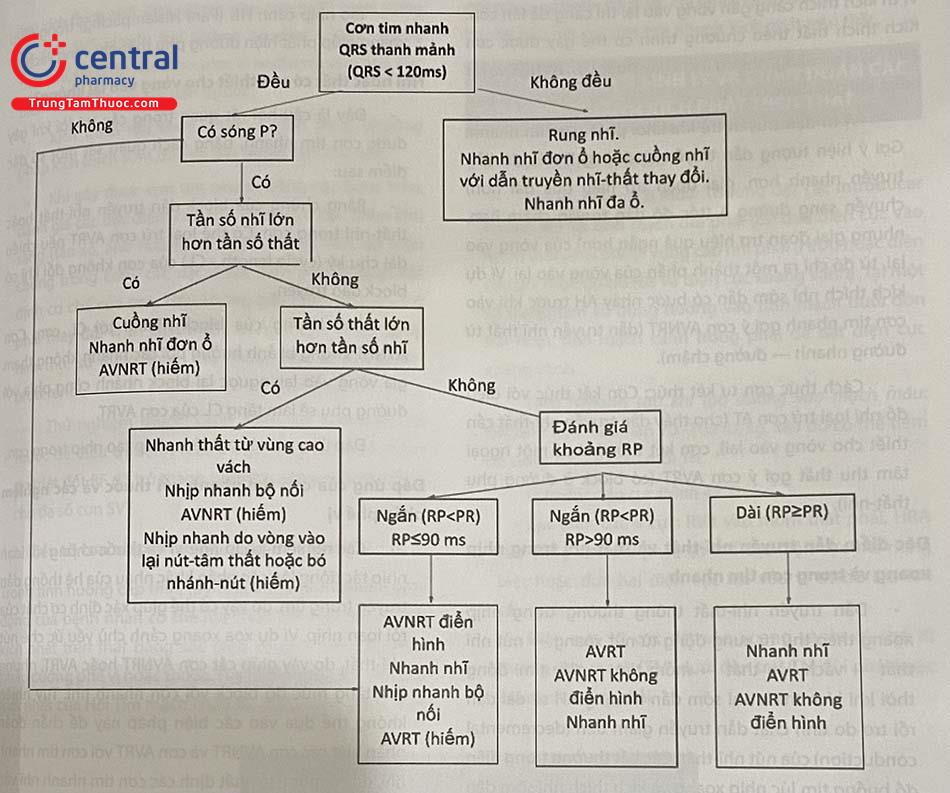
Điện tâm đồ trong cơn tim nhanh rất có giá trị chẩn đoán (Hình 47.1). Cơn tim nhanh kịch phát trên thất thường biểu hiện trên điện tâm đồ bề mặt là cơn tim nhanh có QRS thanh mảnh (QRS < 120 ms). Trong trường hợp điện tâm đồ trong cơn có QRS giãn rộng, cần loại trừ cơn tim nhanh thất bằng một số tiêu chuẩn.
Tuy nhiên không phải lúc nào cũng ghi được điện tâm đồ trong cơn tim nhanh. Điện tâm đồ trong nhịp xoang có thể gợi ý đường dẫn truyền phụ nếu có hội chứng tiền kích thích, hoặc giúp xác định vị trí sóng P khi so sánh với điện tâm đồ trong cơn.
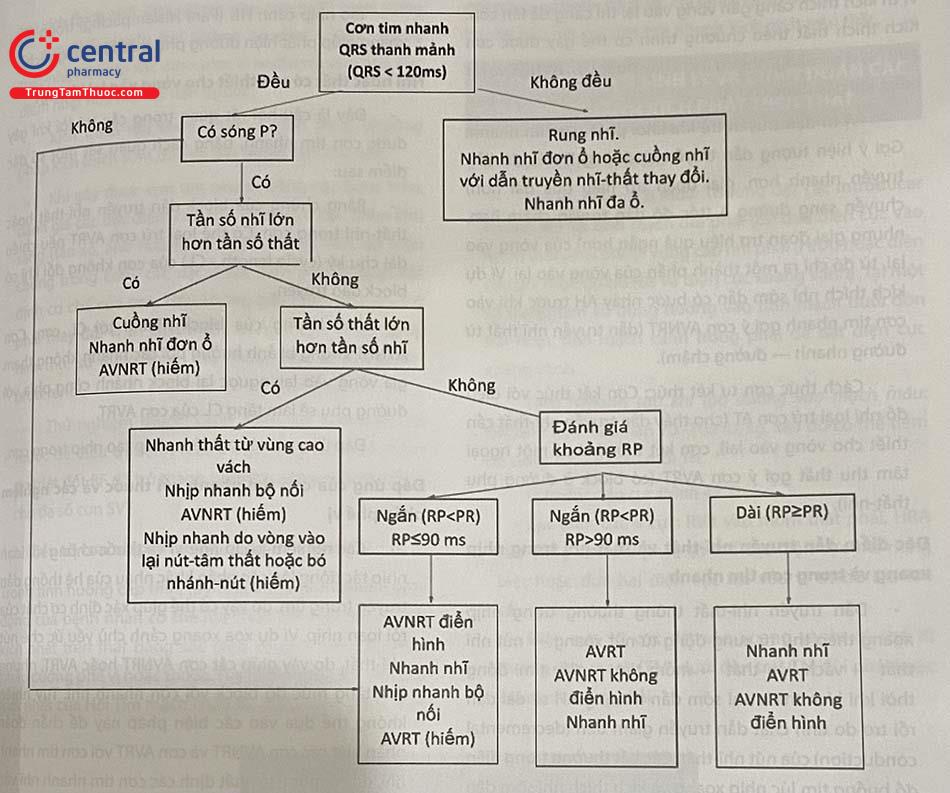
Chú thích: AVNRT: Cơn tim nhanh do vòng vào lại nút nhĩ thất, AVRT: Cơn tim nhanh do vòng vào lại nhĩ thất.
Nếu sóng P không rõ trên điện tâm đồ thông thường, có thể sử dụng chuyển đạo Lewis hoặc chuyển đạo thực quản.
1.1.2.3 Đặc điểm thăm dò điện sinh lý tim
Bằng các kĩ thuật kích thích nhĩ/thất theo chương trình, chúng ta có thể gây được cơn tim nhanh đồng thời ghi lại điện đồ tại các vị trí khác nhau trong buồng tim trong cơn, từ đó xác định những đặc điểm quan trọng của cơn tim nhanh như: cơ chế cơn, vị trí giải phẫu và các thành phần tham gia vòng vào lại, .v.v..
Các câu hỏi quan trọng cần trả lời khi thăm dò điện sinh lý cơn tim nhanh trên thất:
- Cơn bắt đầu và kết thúc như thế nào?
Có thể gây được các cơn tim nhanh do cơ chế vòng vào lại và hoạt động nảy cò bằng kích thích tim theo chương trình, còn các cơn theo cơ chế ổ tự động thì không. Cơn tim nhanh do vòng vào lại thường khởi phát đột ngột sau một ngoại tâm thu nhĩ và thất, cơn tim nhanh khởi phát với tần số tăng dần (hiện tượng “warm-up”) thường là nhanh nhĩ do tăng tính tự động.
Vị trí kích thích càng gần vòng vào lại thì càng dễ lên cơn: Kích thích thất theo chương trình có thể gây được cơn AVRT khá dễ dàng, nhưng ít khi gây được cơn AVNRT và rất hiếm khi gây được cơn AT.
Vị trí dẫn truyền trễ khi khởi phát cơn tim nhanh: Gợi ý hiện tượng dẫn truyền từ đường B (tốc độ dẫn truyền nhanh hơn, giai đoạn trơ hiệu quả dài hơn) chuyển sang đường A (tốc độ dẫn truyền chậm hơn, nhưng giai đoạn trơ hiệu quả ngắn hơn) của vòng vào lại, từ đó chỉ ra một thành phần của vòng vào lại. Ví dụ kích thích nhĩ sớm dần có bước nhảy AH trước khi vào cơn tim nhanh gợi ý cơn AVNRT (dẫn truyền nhĩ thất từ đường nhanh → đường chậm).
Cách thức cơn tự kết thúc: Cơn kết thúc với điện đồ nhĩ loại trừ cơn AT (cho thấy dẫn truyền nhĩ-thất cần thiết cho vòng vào lại), cơn kết thúc khi có một ngoại tâm thu thất gợi ý cơn AVRT (có block ở đường phụ thất-nhĩ).
- Đặcđiểm dẫn truyền nhĩ - thất và thất - nhĩ trong nhịp xoang và trong cơn tim nhanh
Dẫn truyền nhĩ-thất thông thường trong nhịp xoang theo thứ tự xung động từ nút xoang → nút nhĩ thất → vách liên thất → mỏm tim → đáy tim, đồng thời khi kích thích nhĩ sớm dần khoảng AH sẽ dài dần rồi trơ do tính chất dẫn truyền giảm tiến (decremental conduction) của nút nhĩ-thất. Các bất thường trong điện đồ buồng tim lúc nhịp xoang và kích thích nhĩ sớm dần chủ yếu do có dẫn truyền kép qua nút nhĩ-thất hoặc đường phụ nhĩ-thất.
Tính chất dẫn truyền thất-nhĩ (khi tạo nhịp thất hoặc trong cơn tim nhanh) rất quan trọng trọng đánh giá cơn tim nhanh trên thất. Thông thường, xung động từ thất đi lên qua bó His, tới nút nhĩ thất, vách liên nhĩ và hai tâm nhĩ. Do đó điện đồ nhĩ dẫn ngược sẽ sớm nhất tại điện cực His, sau đó tới vùng cao nhĩ phải (HRA) và các điện cực xoang vành (Từ đầu gần tới đầu xa của điện cực xoang vành (CSp → CSd)). Kích thích thất với ngoại tâm thu sớm dần cũng có hiện tượng dài dần AH do dẫn truyền ngược qua nút nhĩ-thất. Bất thường trong hình thái hoạt hóa thất-nhĩ thường do đường dẫn truyền phụ (Ví dụ điện đồ nhĩ sớm nhất tại HRA gợi ý đường phụ bên phải, sớm nhất tại CSd gợi ý đường phụ thành bên thất trái).
Tạo nhịp cạnh His (Para Hisian pacing) trong nhịp xoang giúp phát hiện đường phụ thất-nhĩ vùng vách.
- Nhĩ hoặc thất có cần thiết cho vòng vào lại không?
Đây là câu hỏi rất quan trọng cần trả lời khi gây được cơn tim nhanh, bằng cách quan sát một số đặc điểm sau:
Bằng chứng của block dẫn truyền nhĩ-thất hoặc thất-nhĩ trong cơn. Có thể loại trừ cơn AVRT nếu chiều dài chu kỳ (cycle length – CL) của cơn không đổi khi có block dẫn truyền.
Ảnh hưởng của block nhánh tới CL cơn: Cơn AVNRT không bị ảnh hưởng bởi các nhánh không tham gia vòng vào lại; ngược lại block nhánh cùng phía với đường phụ sẽ làm tăng CL của cơn
Đáp ứng với các nghiệm pháp tạo nhịp trong cơn.
- Đáp ứng của cơn tim nhanh cới thuốc và các nghiệm pháp phế vị
Các nghiệm pháp phế vị và thuốc chống rối loạn nhịp tác động lên các phần khác nhau của hệ thống dẫn truyền trong tim, do vậy có thể giúp xác định cơ chất của rối loạn nhịp. Ví dụ xoa xoang cảnh chủ yếu ức chế nút nhĩ-thất, do vậy giúp cắt cơn AVNRT hoặc AVRT, nhưng làm tăng mức độ block với cơn nhanh nhĩ. Tuy nhiên không thể dựa vào các biện pháp này để chẩn đoán phân biệt các cơn AVNRT và cơn AVRT với cơn tim nhanh nhĩ, do có một tỉ lệ nhất định các cơn tim nhanh nhĩ vẫn bị cắt cơn sau nghiệm pháp cường phế vị. Các thuốc chống loạn nhịp nhóm Ia không tác động lên nút nhĩ- thất nhưng làm chậm dẫn truyền qua đường phụ, do vậy có thể cắt được cơn AVRT và không cắt cơn
- Quy trình thăm dò điện sinh lý với cơn nhịp nhanh trên thất thường theo các bước sau:
Lắp điện tâm đồ bề mặt và đặt các điện cực trong buồng tim.
Đo các khoảng dẫn truyền cơ bản.
Kích thích tâm thất theo chương trình bằng phương pháp kích thích sớm dần và gây ngoại tâm thu thất. Mặc dù là thăm dò rối loạn nhịp trên thất, kích thích thất thường được tiến hành trước tiên do một số nguyên nhân sau: (1) Tránh gây rung nhĩ ngay từ đầu thủ thuật, cản trở các bước thăm dò tiếp theo (các bệnh nhân có đường phụ có nguy cơ rung nhĩ cao hơn thông thường khi kích thích nhĩ), (2) Loại trừ sớm cơn AVRT (một trong ba cơn SVT chính) khi không có dẫn truyền ngược thất-nhĩ, (3) Giúp xác định sớm vị trí đường phụ qua đặc điểm hoạt hóa nhĩ khi dẫn ngược.
Kích thích nhĩ theo chương trình bằng phương pháp kích thích sớm dần và gây ngoại tâm thu nhĩ.
Khi gây được cơn tim nhanh bằng các bước trên, đánh giá các đặc điểm của cơn, bao gồm đặc điểm lâm sàng (tần số, ảnh hưởng tới huyết động, mức độ triệu chứng trong cơn), các đặc điểm điện sinh lý giúp xác định cơ chế của cơn. Nếu không gây được cơn, có thể phải thay đổi vị trí kích thích, dùng nhiều xung ngoại tâm thu, sử dụng thêm các thuốc như Atropine, iso- proterenol.
Thử nghiệm thuốc: Giúp đánh giá hiệu quả của thuốc để điều trị bệnh nhân. Tuy nhiên hiện rất ít làm do triệt đốt RF đã trở thành phương pháp điều trị chính cho đa số cơn SVT.
1.1.3 Điều trị cơn nhịp nhanh kịch phát trên thất
Trong tình huống cấp tính, tùy thuộc vào tình trạng huyết động của bệnh nhân có thể lựa chọn cắt cơn tim nhanh kịch phát trên thất bằng sốc điện chuyển nhịp, nghiệm pháp cường phế vị hoặc thuốc. Tuy nhiên theo khuyến cáo mới nhất của Hội Tim mạch châu Âu (ESC) năm 2019, triệt đốt bằng catheter đã được chỉ định hàng đầu để kiểm soát lâu dài hầu hết các cơn tim nhanh kịch phát trên thất.
1.2 Thăm dò điện sinh lý và chẩn đoán các cơn nhịp nhanh kịch phát trên thất
1.2.1 Chuẩn bị bệnh nhân
Đường vào mạch máu: Thường đặt các introducer sheath 6Fr tại tĩnh mạch đùi phải (để đưa điện cực vào mỏm thất phải (RVA), vùng cao nhĩ phải (HRA) hoặc điện cực ghi điện đồ bó His và điện cực xoang vành). Tại một số trung tâm sử dụng đường vào tĩnh mạch dưới đòn trái hoặc tĩnh mạch cảnh trong phải để đặt điện cực xoang vành.
Tiêm Heparin sau khi tạo đường vào mạch máu: Heparin tiêm liều nạp 70 -100 IU/kg, sau đó có thể tiêm bổ sung 1000 IU sau mỗi 1h.
Vị trí đặt điện cực (Hình 47.2):
Các điện cực 4 cực: RVA vào mỏm thất phải, HRA vào vùng cao nhĩ phải, có thể đặt điện cực His riêng biệt hoặc đưa hai điện cực kia vào vị trí bó His khi cần thiết.
Điện cực 10 cực đặt vào xoang vành: có thể đi đường tĩnh mạch (TM) dưới đòn trái, TM đùi phải hoặc TM cảnh trong phải.
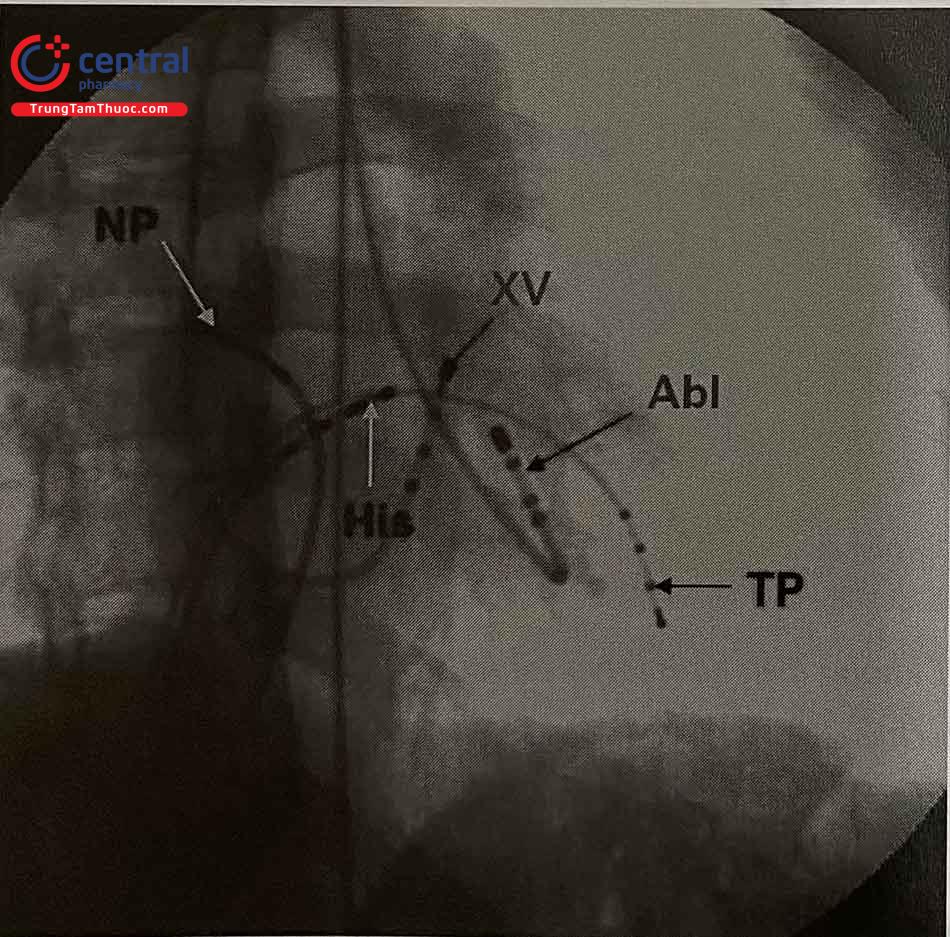
Chú thích: NP: Nhĩ phải, TP: thất phải, XV: xoang vành, Abl: Điện cực đốt.
1.2.2 Các nghiệm pháp chẩn đoán cơn tim nhanh kịch phát trên thất trong thăm dò điện sinh lý
1.2.2.1 Đánh giá cơn tim nhanh trước khi tiến hành các nghiệm pháp chẩn đoán
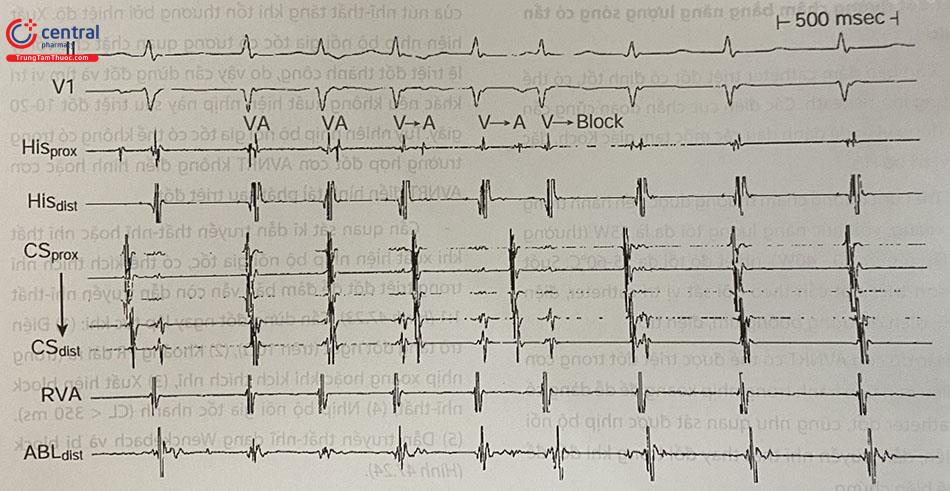
Ba đặc điểm của điện đồ trong buồng tim luôn phải đánh giá khi gây được cơn tim nhanh trên thất gồm (1) Quan hệ thất-nhĩ (VA), (2) Thời gian khoảng VA, (3) Thứ tự hoạt hóa nhĩ. Ba đặc điểm khác có thể đánh giá thêm tùy diễn biến từng cơn bao gồm: (4) Thay đổi khoảng His-His (HH) hoặc thất-thất (VV) đi trước và dự đoán thay đổi khoảng nhĩ-nhĩ (AA) (nghĩa là khi CL cơn dao động, khoảng HH hoặc VV dao động như HA hoặc VA luôn cố định), (5) Tự cắt cơn với một điện đồ nhĩ không đến sớm, thứ tự hoạt hóa nhĩ như trong cơn, (6) Thay đổi khoảng VA khi có block nhánh (Bảng 47.1).
Trong nhiều trường hợp có thể quyết định triệt đốt ngay khi phân tích các đặc điểm trên. Ví dụ cơn SVT có VA vùng vách < 70 ms, thay đổi HH đi trước AA, tự kết thúc với điện đồ nhĩ không đến sớm có thể chẩn đoán là cơn AVNRT điển hình và tiến hành triệt đốt đường chậm. Tuy nhiên cơn SVT có V=A, VA vùng vách > 70 ms, nhĩ hoạt hóa kiểu đồng tâm có thể là một trong ba cơn SVT thường gặp (AVNRT, AVRT, AT).
Bảng 47.1. Các đặc điểm điện đồ trong buồng tim của cơn SVT cần phân tích trước khi làm nghiệm pháp chẩn đoán
| Tính chất | Đặc điểm | Chẩn đoán |
|---|---|---|
| 1. Quan hệ VA | V = A V > A ± phân ly A-V V < A | AVNRT, AVRT, AT ONVRT, ONFRT, AVNRT AVNRT, AT |
| 2. Khoảng VA | VA > 70 ms VA < 70 ms VA > AV | aAVNRT, AVRT, AT tAVNRT, AT aAVNRT, AT, AVRT với đường phụ dẫn truyền chậm |
| 3. Thứ tự hoạt hóa nhĩ | Cao đến thấp Đồng tâm Lệch tâm | AT AVNRT, AVRT, AT AVRT, AT |
4. Điện đồ khi tự cắt cơn | Kết thúc với “A” Kết thúc với “V” | AVNRT, AVRT AVNRT, AVRT, AT |
| 5. Thay đổi HH đi trước thay đổi VV | Có Không | AVNRT, AVRT AVNRT, AVRT, AT |
| 6. VA tăng trên 30 ms khi có block nhánh chức năng | Có Không | AVRT với đường phụ thành bên cùng phía với block nhánh AVNRT, AVRT, AT |
Chú thích: aAVNRT: cơn AVNRT không điển hình (atypical AVNRT), tAVNRT: cơn AVNRT điển hình (typical AVNRT), ONVRT: cơn tim nhanh vào lại nút-thất xuôi chiều (Orthodromic Nodo-ventricular Reciprocating Tachycardia), ONFRT: cơn tim nhanh vào lại nút-phân nhánh xuôi chiều (Orthodromic Nodo-fascicular Reciprocating Tachycardia). SVT: cơn tim nhanh trên thất; AVNRT: cơn tim nhanh do vòng vào lại nút nhĩ thất; AVRT: cơn tim nhanh do vòng vào lại nhĩ thất; AT: cơn tim nhanh nhĩ; VA: khoảng thất-nhĩ; VV: khoảng thất-thất; HH: khoảng His-His.
1.2.2.2 Tạo nhịp thất vượt tần số (Ventricular overdirve pac-ing-vop)
Nghiệm pháp VOP được tiến hành trong cơn tim nhanh, bằng cách tạo nhịp thất phải với CL thấp hơn CL cơn 10 – 40 ms trong một khoảng thời gian ngắn và đánh giá đáp ứng của cơn tim nhanh.
Cắt cơn:
Loại trừ cơn AT nếu nhịp kích thích cuối cùng không dẫn ngược lên nhĩ (chứng tỏ nút AV cần để duy trì cơn). Ngoài ra không giúp chẩn đoán phân biệt các cơ chế khác trong các trường hợp còn lại.
Cơn duy trì:
Phân ly nhĩ-thất trong nghiệm pháp, nói cách khác khi thực hiện nghiệm pháp VOP với các tần số khác nhau nhưng không làm thay đổi tần số nhĩ trong cơn: Gợi ý thành phần thất không tham gia vào vòng vào lại của cơn tim nhanh → loại trừ cơn Tuy không loại trừ được cơn AVNRT nhưng khả năng cơn AT cao hơn nhiều. Ngoài ra trong cơn tim nhanh QRS giãn rộng có dẫn truyền ngược thất-nhĩ, hiện tượng này cũng giúp loại trừ cơn tim nhanh thất.
V:A 1:1 trong nghiệm pháp (tần số nhĩ tăng tốc bằng tần số thất): Cần xác định sóng nhĩ (A) được tăng tốc cuối cùng trước khi dừng kích thích và đánh giá cách cơn tim nhanh tiếp tục:
Dạng AAV: Sau khi dừng tạo nhịp, cơn tim nhanh tiếp tục bằng các sóng nhĩ-nhĩ-thất. (AAV) gợi ý cơn tim nhanh nhĩ, với “A” đầu tiên là sóng nhĩ cuối cùng tăng tốc theo CL của nghiệm pháp. Khi có dẫn truyền thất-nhĩ 1:1 trong VOP, các tín hiệu nhĩ dẫn ngược sẽ vượt tần số, ức chế hoặc “entrain” cơn nhanh nhĩ. Khi dừng tạo nhịp, sóng nhĩ dẫn ngược cuối cùng không thể dẫn tiếp xuống thất (kể cả khi có đường phụ hoặc đường chậm qua nút nhĩ thất) do dẫn truyền nhĩ thất đang bị trơ sau nhát dẫn ngược đó. Nếu cơn nhanh nhĩ không bị cắt, điện đồ nhĩ tiếp theo (“A” thứ hai trong A-A-V) là do cơn nhanh nhĩ vẫn tiếp tục và có thể dẫn xuống thất do dẫn truyền nhĩ-thất đã hết trơ.
Dạng AV: Gợi ý vòng vào lại phụ thuộc nút nhĩ thất, do đó loại trừ cơn nhanh nhĩ. Trong cơn AVRT điển hình, xung động từ vị trí kích thích đi theo hai hướng: chiều xuôi (orthodromic wavefront) đi lên nhĩ theo đường phụ (nên điện đồ nhĩ trong VOP giống như trong cơn), chiều ngược (antidromic wavefront) sẽ xung đột với xung động xuôi chiều của nhát pace trước tại cơ thất
hoặc nút AV. Kết quả là xung động chiều xuôi khi pace liên tục khởi động lại (reset) cơn tim nhanh đồng thời xung động chiều ngược trở thành hỗn hợp với cơn (fusion), hay còn gọi là hiện tượng “entrainment”. Bằng chứng của hiện tượng entrainment là QRS có hình thái hỗn hợp trong VOP (manifest entrainment) hoặc dạng QRS giống khi pace ngoài cơn nhưng cơn AVRT vẫn tiếp tục sau dừng pace (concealed entrainment). Ngay khi dừng pace, nhát nhĩ dẫn ngược cuối cùng sẽ đi xuống được thất qua nút nhĩ thất và khử cực thất, đồng thời không còn hiện tượng hỗn hợp (fusion) do không gặp xung đột với xung động chiều ngược → cơn bắt đầu sau pace bằng A-V. Hiện tượng tương tự xảy ra trong cơn AVNRT điển hình, ngoại trừ xung động kích thích chiều xuôi đi lên reset nút AV theo đường nhanh và xung động kích thích chiều ngược xung đột với xung động chiều xuôi của nhát pace trước tại đường chậm. Trong hiện tượng entrainment cơn AVNRT điển hình, xung đột giữa các xung động xảy ra tại nút nhĩ thất, do vậy không có hình thái QRS hỗn hợp (fusion).
AAV “giả”: Điện đồ nhĩ dẫn ngược cuối cùng khi dừng pace có thể xuất hiện muộn trong cơn AVNRT không điển hình hoặc cơn AVRT có đường phụ dẫn truyền chậm do khoảng VA dài hơn CL tạo nhịp trong VOP, do vậy A đầu tiên là nhĩ dẫn ngược từ nhát pace áp chót và A thứ hai mới là nhát nhĩ dẫn ngược cuối cùng của nghiệm pháp. Trong trường hợp này, khoảng A-A sẽ chính bằng pacing CL. Trong cơn AT có thể gặp A-A bằng đúng pacing CL do ngẫu nhiên, do vậy nên làm lại VOP với các CL khác nhau để khẳng định AAV “giả”. Đặt điện cực His và sử dụng đáp ứng sau VOP là AAH hoặc AH thay AAV và AV cũng giúp tránh hiện tượng AAV giả do cơn AVNRT có nhát nhĩ trở lại đầu tiên bị block dưới bó His hoặc khoảng HV dài hơn khoảng HA.
Phân biệt cơn AVNRT và cơn AVRT: Nếu nghiệm pháp VOP giúp loại trừ cơn AT, có thể xác định ngay cơn là AVRT hay AVNRT dựa theo các tính chất trong Bảng 47.1. Trường hợp nhĩ trong cơn hoạt hóa đồng tâm, khoảng VA trong cơn > 70 ms, cần thêm các tính chất khác để phân biệt giữa cơn AVNRT không điển hình và cơn AVRT với đường phụ vùng vách.
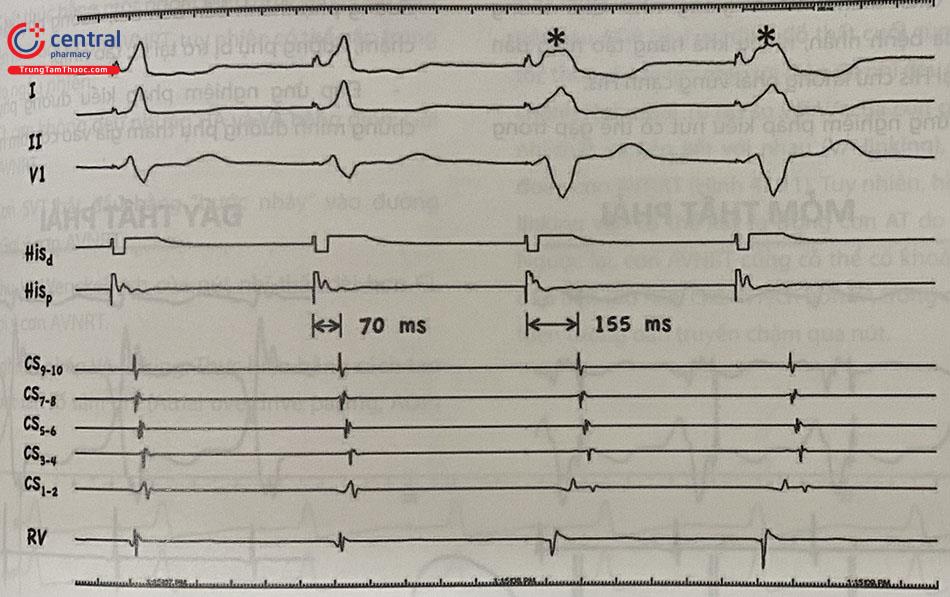
Hiện tượng hỗn hợp (fusion) trong entrainment: Như trình bày ở trên, khi entrainment cơn AVNRT (tức reset cơn liên tục bằng một chuỗi tạo nhịp) sẽ không thể có hiện tượng QRS hỗn hợp do xung động ngược chiều và xuôi chiều gặp nhau tại nút nhĩ-thất. Do đó khi có thể khẳng định là cơn AVRT khi thấy QRS hỗn hợp giữa nhịp do tạo nhịp và nhịp tự nhiên của cơn trong VOP. Đây là dấu hiệu rất đặc hiệu cho cơn AVRT nhưng không nhạy, do các xung động thường gặp nhau ở nút nhĩ-thất và QRS trong VOP hoàn toàn giống nhịp do tạo nhịp (concealed entrainment). Để tăng độ nhạy của dấu hiệu này có thể áp dụng một số biện pháp:
Tìm hiện tượng hỗn hợp (fusion) trên điện đồ trong buồng tim: Điện đồ His hoặc nhánh phải được hoạt hóa xuôi chiều trong VOP (Thứ tự điện đồ: thất – His – nhĩ) cho thấy xung động xuôi chiều của nhát tạo nhịp trước đã đến được hệ thống dẫn truyền nhĩ-thất và sẽ kết hợp với xung động ngược chiều từ nhát tạo nhịp sau, dẫn đến hiện tượng hỗn hợp (fusion) trên điện đồ trong buồng tim dù phần cơ tim hoạt hóa bởi xung động xuôi chiều không đủ lớn để tạo hình thái QRS hỗn hợp (Hình 47.4).

Lựa chọn vị trí pace thất: Xung động xuôi chiều từ nhát tạo nhịp trước càng khử cực được nhiều mô cơ tim trước khi gặp xung động ngược chiều từ nhát tạo nhịp sau thì hiện tượng fusion càng dễ quan sát được; nói cách khác, vị trí tạo nhịp càng gần vị trí đường phụ đi vào thất thì hiện tượng fusion càng dễ xảy ra. Do vậy với cơn AVRT có đường phụ bên phải hoặc vùng vách, entrainment điển hình (manifest entrainment) sẽ dễ quan sát hơn khi làm VOP tại thất phải so với đường phụ tại thất trái.
Hiệu số PPI – TCL:
PPI (Post pacing interval, khoảng thời gian trống sau tạo nhịp) là thời gian để xung động kích thích xuôi chiều cuối cùng đi hết vòng vào lại và quay trở về vị trí tạo nhịp. Do vậy khi vị trí tạo nhịp càng gần vòng vào lại thì PPI càng gần chu kỳ cơn (TCL), hiệu số PPI-TCL càng thấp. Trong nghiệm pháp VOP khi chưa phân biệt được cơn AVNRT và AVRT, có thể tính hiệu số trên với PPI là thời gian từ nhát tạo nhịp cuối cùng tới điện đồ thất đầu tiên khi cơn trở lại. Vì tâm thất là một phần của vòng vào lại của cơn AVRT do đó hiệu số PPI – TCL ngắn hơn so với cơn AVNRT (thường lấy mốc 115 ms).
Chỉ số PPI-TCL hiệu chỉnh (cPPI-TCL): PPI không chỉ dài ra do vị trí tạo nhịp nằm xa vòng vào lại mà còn
do hiện tượng dẫn truyền giảm tiến (decremental conduction) khi tần số tạo nhịp tăng lên khi xung động dẫn truyền qua nút nhĩ thất. Do vậy khi cơn AVRT bị entrain trong nghiệm pháp VOP, khoảng AH (hoặc AV do HV thường hằng định) đầu tiên ngay sau khi kết thúc nghiệm pháp sẽ dài hơn so với khoảng AH (AV) trong cơn tim nhanh. Có thể hiệu chỉnh chỉ số PPI-TCL bằng cách lấy chỉ số này trừ đi chênh lệch AH (hoặc AV) trong cơn và trong VOP (Hình 47.4). Thông thường, chẩn đoán AVRT với cPPI-TCL < 110 ms và AVNRT với cPPI-TCL > 110 ms.
Hiệu số SA-VA:
Trong cơn AVNRT, nhĩ và thất được khử cực gần như đồng thời; trong cơn AVRT nhĩ và thất lại được khử cực lần lượt theo thứ tự. Tuy nhiên trong nghiệm pháp VOP, nhĩ và thất luôn được khử cực lần lượt dù là cơn AVNRT hay AVRT, do vậy khác biệt khoảng VA trong cơn (VA) và trong VOP (SA) đối với cơn AVNRT sẽ lớn hơn cơn Thông thường, SA – VA > 85 ms với cơn AVNRT và < 85 ms với cơn AVRT (Hình 47.4). Mặc dù không bị ảnh hưởng bởi hiện tượng dẫn truyền chậm qua nút nhĩ-thất như chỉ số PPI-TCL, SA-VA có thể dài bất thường trong cơn AVRT nếu đường phụ nằm xa vị trí tạo nhịp (ví dụ thành bên thất trái) hoặc đường phụ có tính chất dẫn truyền chậm.
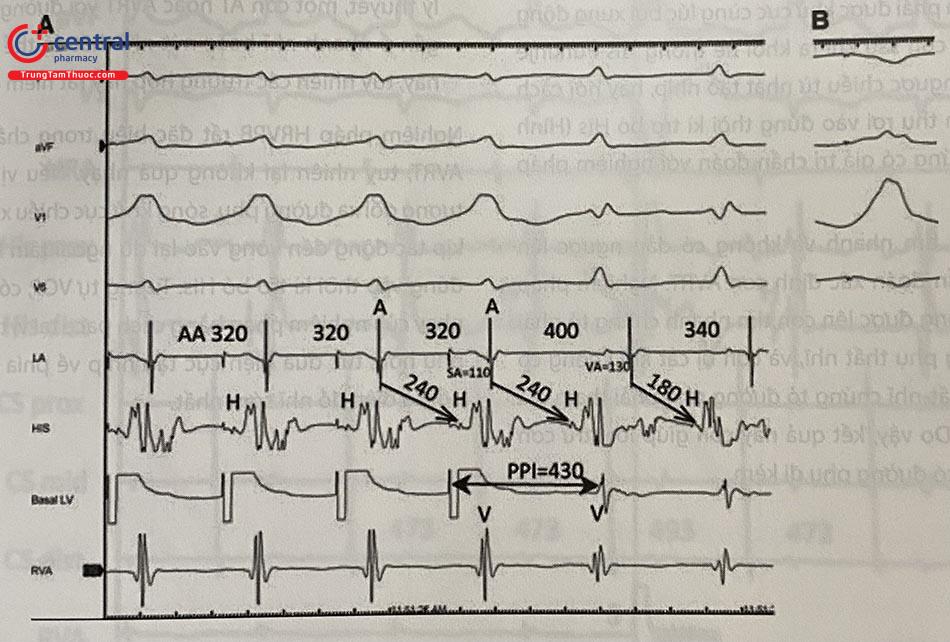
Chú thích: Hình 47.4A: Hiện tượng fusion quan sát được trên điện tâm đồ bề mặt do QRS trong VOP có hình thái hỗn hợp giữa QRS trong cơn và khi pace thất ngoài cơn (Hình 47.4B). Xung động khi pace đi xuôi chiều đến His trong cơn cũng là bằng chứng của “fusion” trên điện đồ trong buồng tim. Chỉ số PPI-TCL = 90 ms; do AH trong VOP – AH trong cơn = 60 ms nên cPPI-TCL chỉ là 30 ms. Chỉ số SA-VA = -20 ms. VOP (Ventricular overdrive pacing): Tạo nhịp vượt tần số.
Thay đổi vị trí entrainment (Differential entrainment): Vị trí tạo nhịp gần rãnh nhĩ-thất sẽ gần với đường phụ hơn và xa nút nhĩ-thất hơn (xung động phải đi xuống mỏm tim trước khi đi lên nút AV qua hệ His-Purkinje). Do vậy so với tạo nhịp tại mỏm thất, tạo nhịp tại đáy tâm thất sẽ làm tăng cPPI-TCL và SA-VA trong cơn AVNRT và giảm SA-VA trong cơn AVRT với cùng một tần số tạo nhịp. Trong trường hợp các chỉ số cPPI-TCL, SA-VA ở mức ranh giới khi tiến hành VOP bằng điện cực ở mỏm thất phải, có thể đưa một điện cực vào ngay trước và trên bó His (sao cho khi pace không có hiện tượng dẫn nhĩ hoặc His) rồi tiến hành lại nghiệm pháp VOP để chẩn đoán phân biệt.
1.2.2.3 Gây ngoại tâm thu thất vào thời kì trơ bó His trong cơn tim nhanh (His-synchronous hoặc HRVPB, His refractory ventricular premature beat)
Một ngoại tâm thu thất xuất hiện vào thời kì trơ bó His chỉ có thể ảnh hưởng được đến khử cực của tâm nhĩ trong cơn AVRT, trừ trường hợp cơn AT hoặc AVNRT có đường phụ kèm theo nhưng không tham gia cơn tim nhanh (bystander AP). Nghiệm pháp này được tiến hành bằng cách gây ngoại tâm thu thất sớm dần trong thời kì tâm trương của cơn tim nhanh cho đến khi xuất hiện hình thái QRS hỗn hợp trên điện tâm đồ bề mặt. Hiện tượng fusion chứng tỏ cơ tim phải được khử cực cùng lúc bởi xung động xuôi chiều của cơn sau khi ra khỏi hệ thống His-Purkinje và xung động ngược chiều từ nhát tạo nhịp, hay nói cách khác ngoại tâm thu rơi vào đúng thời kì trơ bó His (Hình 47.5). Các đáp ứng có giá trị chẩn đoán với nghiệm pháp này bao gồm:
Cắt cơn tim nhanh và không có dẫn ngược lên nhĩ: Giúp chẩn đoán xác định cơn Nghiệm pháp HRVPB tác động được lên cơn tim nhanh chứng tỏ phải tồn tại đường phụ thất nhĩ, và cơn bị cắt khi không có dẫn ngược thất-nhĩ chứng tỏ đường phụ phải tham gia vòng vào lại. Do vậy, kết quả này còn giúp loại trừ cơn AVNRT và AT có đường phụ đi kèm.
Khử cực nhĩ bị trễ nhưng không thay đổi thứ tự khử cực: Chẩn đoán cơn AVRT với đường phụ có tính chất dẫn truyền giảm tiến (decremental conduction). Tương tự như trên, HRVPB tác động được vào cơn tim nhanh chứng tỏ có đường phụ tồn tại và dẫn truyền qua đường phụ này có tính chất decremental nên khử cực nhĩ bị trễ. Để thấy hiện tượng này, mức độ trễ của dẫn truyền qua đường phụ phải lớn hơn mức độ sớm của HRVPB; nếu hai thời khoảng này ngang nhau sẽ có biểu hiện như ngoại tâm thu không hề tác động gì đến cơn tim Do vậy cần tiến hành nghiệm pháp bởi nhiều ngoại tâm thu tại các thời điểm khác nhau trong một khoảng thời kì trơ của His.
Đáp ứng này rất có giá trị trong chẩn đoán cơn AVRT với đường phụ dẫn truyền chậm biểu hiện trên điện tâm đồ bề mặt là cơn SVT với RP dài, vì trong cơn này các chỉ số cPPI-TCL và SA-VA có thể dài bất thường gây chẩn đoán nhầm với cơn AVNRT không điển hình. Do vậy trong cơn SVT có RP dài, HRVPB là nhĩ khử cực trễ có giá trị chẩn đoán cao hơn cPPI-TCL hoặc SA-VA dài.
Khử cực nhĩ đến sớm (advanced) nhưng không thay đổi hình thái khử cực: Giống như trường hợp trên, dấu hiệu này cho thấy có tồn tại đường phụ tham gia vòng vào lại, do vậy chẩn đoán cơn AVRT (Hình 5). Về lý thuyết, một cơn AT hoặc AVRT với đường phụ đi kèm gần ổ nhanh nhĩ hoặc nút nhĩ-thất có thể có đáp ứng này, tuy nhiên các trường hợp này rất hiếm gặp.
Nghiệm pháp HRVPB rất đặc hiệu trong chẩn đoán cơn AVRT, tuy nhiên lại không quá nhạy. Nếu vị trí tạo nhịp tương đối xa đường phụ, sóng khử cực chiều xuôi sẽ không kịp tác động đến vòng vào lại dù ngoại tâm thu được thả đúng vào thời kì trơ bó His. Tương tự VOP, có thể tăng độ nhạy của nghiệm pháp bằng cách pace tại vị trí gần đường phụ hơn, tức đưa điện cực tạo nhịp về phía đáy tim, gần nơi có điện đồ nhĩ sớm nhất.
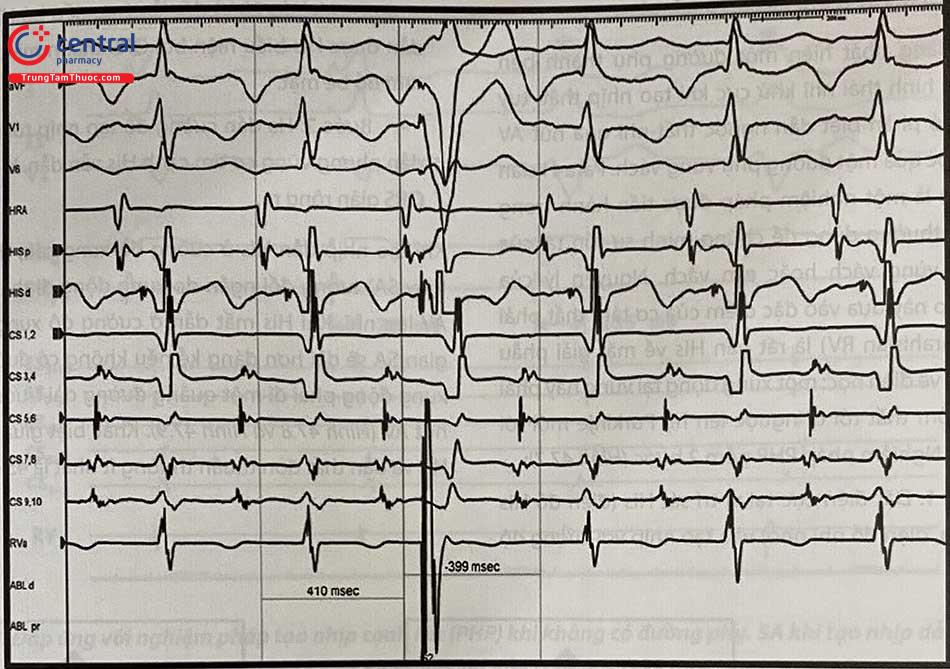
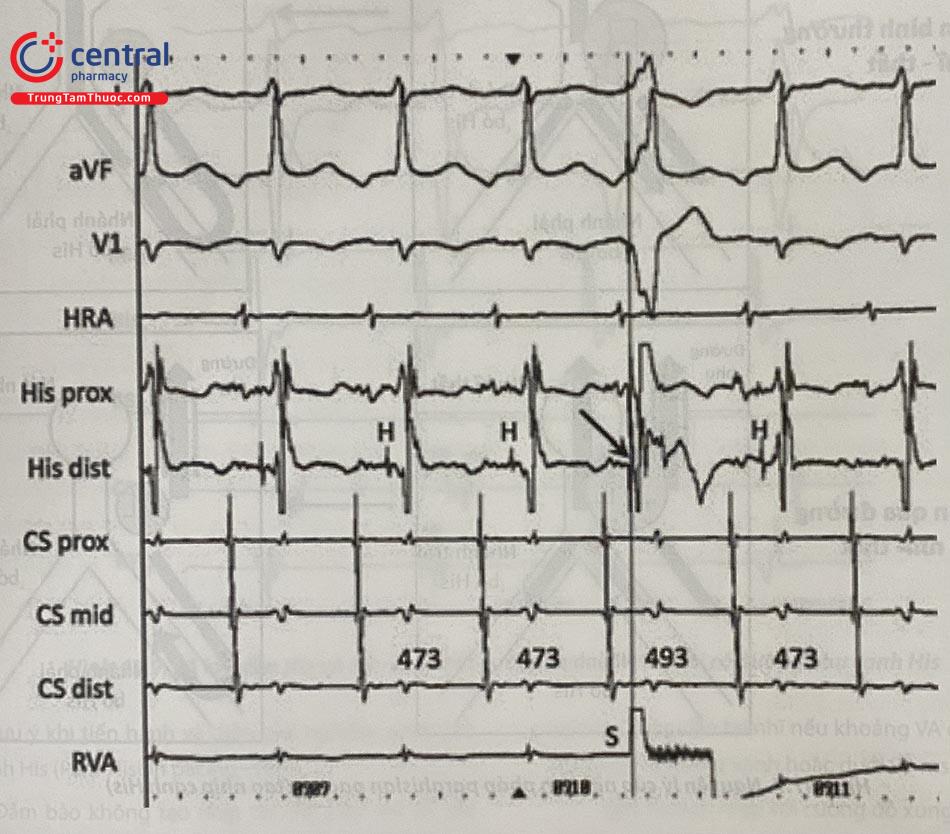
1.2.2.4 Tạo nhịp cạnh His (Para-Hisian pacing)
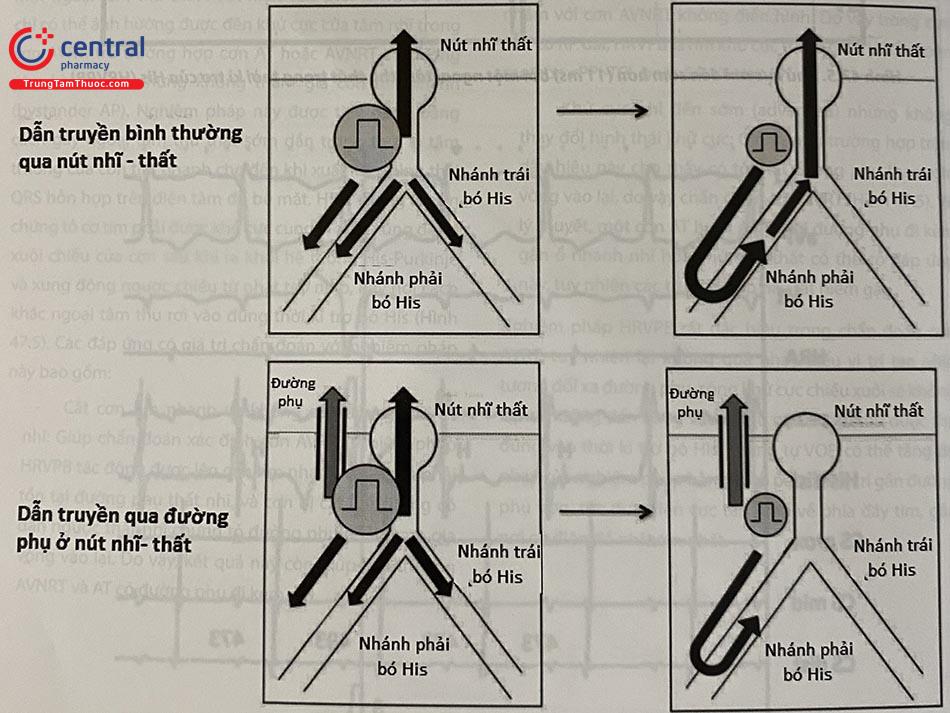
Có thể dễ dàng phát hiện một đường phụ thành bên khi quan sát hình thái nhĩ khử cực khi tạo nhịp thất; tuy nhiên rất khó phân biệt dẫn ngược thất-nhĩ qua nút AV với dẫn ngược qua một đường phụ vùng vách. Para-Hisian Pacing (PHP) là một nghiệm pháp được tiến hành trong nhịp xoang, thường dùng để chứng minh sự tồn tại của đường phụ vùng vách hoặc cận vách. Nguyên lý của nghiệm pháp này dựa vào đặc điểm của cơ tâm thất phải cạnh His (parahisian RV) là rất gần His về mặt giải phẫu nhưng rất xa về điện học: một xung động tại vùng này phải đi xuống mỏm thất rồi đi ngược lên hệ Purkinje mới tới được bó His. Nghiệm pháp PHP gồm 2 bước (Hình 47.7):
Bước 1: Đặt điện cực tại vị trí sát His (điện đồ His và thất lớn, điện đồ nhĩ nhỏ) vào tạo nhịp với cường độ xung cao (ví dụ 20 V) để dẫn trực tiếp bó His. Tạo nhịp dẫn được His biểu hiện bởi QRS thanh mảnh trên điện tâm đồ bề mặt.
Bước 2: Hạ dần cường độ tạo nhịp tới khi His mất dẫn nhưng vùng cơ tim cạnh His vẫn dẫn, biểu hiện bởi QRS giãn rộng ra.
Khi tạo nhịp dẫn His ở cường độ xung cao, thời gian VA (hay SA) tương đối ngắn do xung động đi thẳng qua nút AV lên nhĩ. Khi His mất dẫn ở cường độ xung thấp, thời gian SA sẽ dài hơn đáng kể nếu không có đường phụ do xung động phải đi một quãng đường dài trước khi lên tới nút AV (Hình 47.8 và Hình 47.9). Khác biệt giữa SA khi dẫn His và dẫn thất đơn thuần thường ít nhất là 45-55 ms.
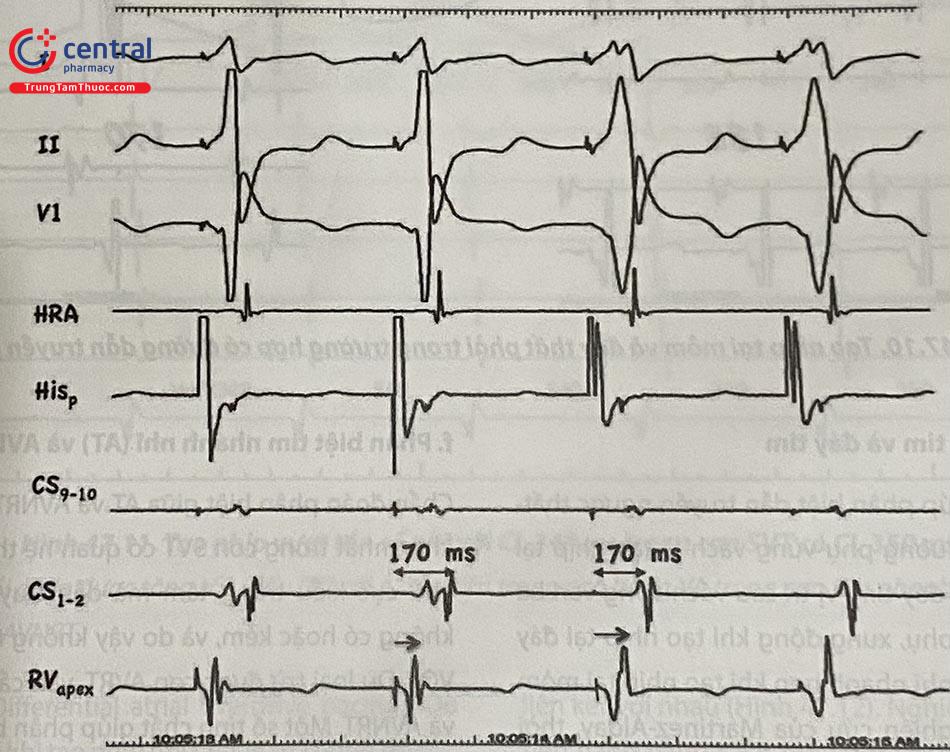
Một số lưu ý khi tiến hành và diễn giải nghiệm pháp tạo nhịp cạnh His (Para-Hisian pacing – PHP):
– Đảm bảo không tạo nhịp tại nhĩ: Dẫn nhĩ có thể gây chẩn đoán nhầm thành dẫn qua đường phụ khi chỉ có dẫn truyền nhĩ-thất qua nút AV và ngược lại. Cần nghi ngờ tạo nhịp dẫn tại nhĩ nếu khoảng VA quá ngắn (dưới 60 ms tại lỗ xoang vành hoặc dưới 90 ms tại HRA).
QRS khi tạo nhịp với cường độ xung cao cần tương đối thanh mảnh, nằm giữa khoảng QRS thông thường của bệnh nhân và QRS khi chỉ dẫn thất đơn thuần tại vùng cạnh His.
Nếu QRS thanh mảnh giống như QRS thông thường của bệnh nhân, nhiều khả năng tạo nhịp dẫn trực tiếp tại His chứ không phải vùng cạnh His.
Đáp ứng nghiệm pháp kiểu nút có thể gặp trong đường phụ thành bên bên trái, đường phụ dẫn truyền chậm, đường phụ bị trơ tại CL tạo nhịp.
Đáp ứng nghiệm pháp kiểu đường phụ không chứng minh đường phụ tham gia vào cơn tim nhanh.
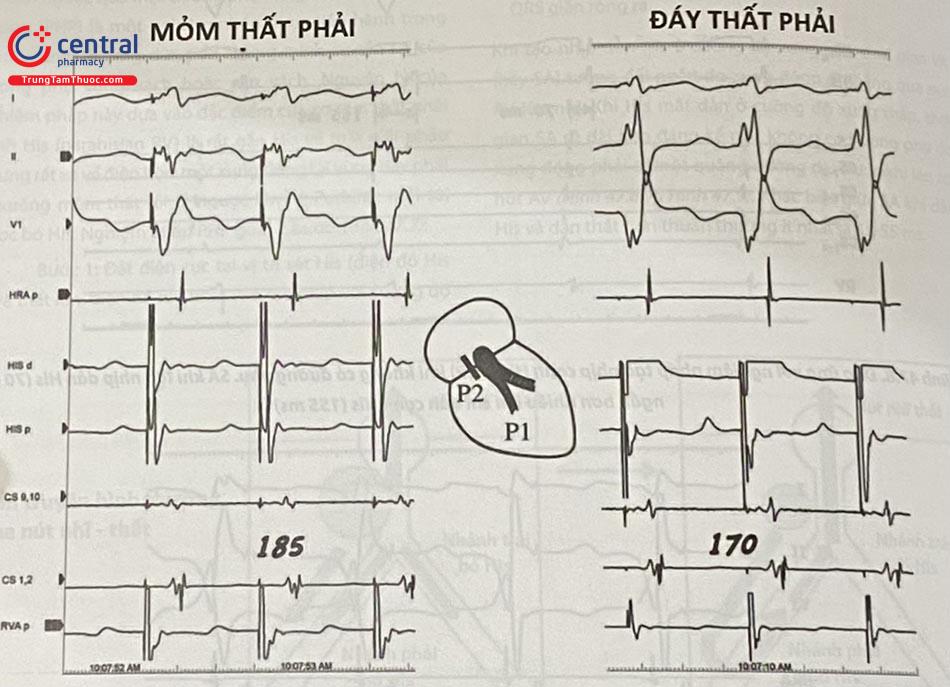
1.2.2.5 Tạo nhịp tại mỏm tim và đáy tim
Một nghiệm pháp giúp phân biệt dẫn truyền ngược thất- nhĩ qua nút và qua đường phụ vùng vách là tạo nhịp tại mỏm tim và tại vùng đáy tim, vị trí sau vách vòng van ba lá. Khi tồn tại đường phụ, xung động khi tạo nhịp tại đáy tim sẽ dẫn ngược lên nhĩ nhanh hơn khi tạo nhịp tại mỏm (Hình 47.10). Trong nghiên cứu của Martinez-Alday, thời gian SA khi tạo nhịp tại mỏm lớn hơn SA khi tạo nhịp tại đáy tim lớn hơn 10ms có độ nhạy và đặc hiệu 100% trong chẩn đoán đường phụ vùng vách.
Giống như PHP, nghiệm pháp bị hạn chế trong chẩn đoán đường phụ dẫn truyền chậm và không chứng minh được đường phụ tham gia vòng vào lại.
1.2.2.6 Phân biệt tim nhanh nhĩ (AT) và AVNRT
Chẩn đoán phân biệt giữa AT và AVNRT là chẩn đoán khó khăn nhất trong cơn SVT có quan hệ thất:nhĩ là 1:1 và nhĩ khử cực kiểu trung tâm mà dẫn truyền ngược thất-nhĩ không có hoặc kém, và do vậy không thể phân biệt bằng VOP. Dù loại trừ được cơn AVRT, vẫn cần phân biệt cơn AT và AVNRT. Một số tính chất giúp phân biệt hai cơn này:
Cơn SVT kết thúc (tự nhiên hoặc sau khi làm nghiệm pháp phế vị hoặc tiêm adenosine) bằng điện đồ nhĩ không đến sớm: gợi ý cơn kết thúc do block tại nút AV → cơn Tuy nhiên cũng có thể gặp trong cơn AT do ngẫu nhiên.
Cơn SVT tiếp diễn dù có block nhĩ-thất xuất hiện trong cơn: Gợi ý cơn AT, nhưng có thể gặp trong cơn AVNRT bị block dưới nút nhĩ-thất.
Cơn SVT kết thúc bằng một ngoại tâm thu thất không dẫn ngược lên nhĩ: Gợi ý cơn AVNRT, tuy nhiên có thể gặp trong cơn AT do ngẫu nhiên.
CL cơn không đều nhưng HA và VA hằng định: Gợi ý cơn AVNRT.
Cơn SVT bắt đầu bằng “bước nhảy” vào đường chậm: Gợi ý cơnAVNRT.
Chu kỳ Wenckebach của nút nhĩ-thất dài hơn CL cơn: Gợi ý cơnAVNRT.
Nghiệm pháp VA-linking: Thực hiện bằng cách tạo nhịp vượt tần số tâm nhĩ (Atrial overdrive pacing, AOP) với tần số ngắn hơn tần số cơn 10-40 ms. Khoảng VA đầu tiên sau AOP (tính từ điện đồ thất cuối cùng được tăng tốc theo chu kì tạo nhịp tới điện đồ nhĩ đầu tiên của cơn) chênh lệch dưới 10 ms so với VA của cơn gợi ý khử cực nhĩ-thất có liên kết với nhau (VA-linking), do đó chẩn đoán cơn AVNRT (Hình 47.11). Tuy nhiên, hiện tượng VA linking vẫn có thể xảy ra trong cơn AT do ngẫu nhiên. Ngược lại, cơn AVNRT cũng có thể có khoảng VA trở về đầu tiên sau AOP chênh lệch hơn VA trong cơn 10 ms do hiện tượng dẫn truyền chậm qua nút.
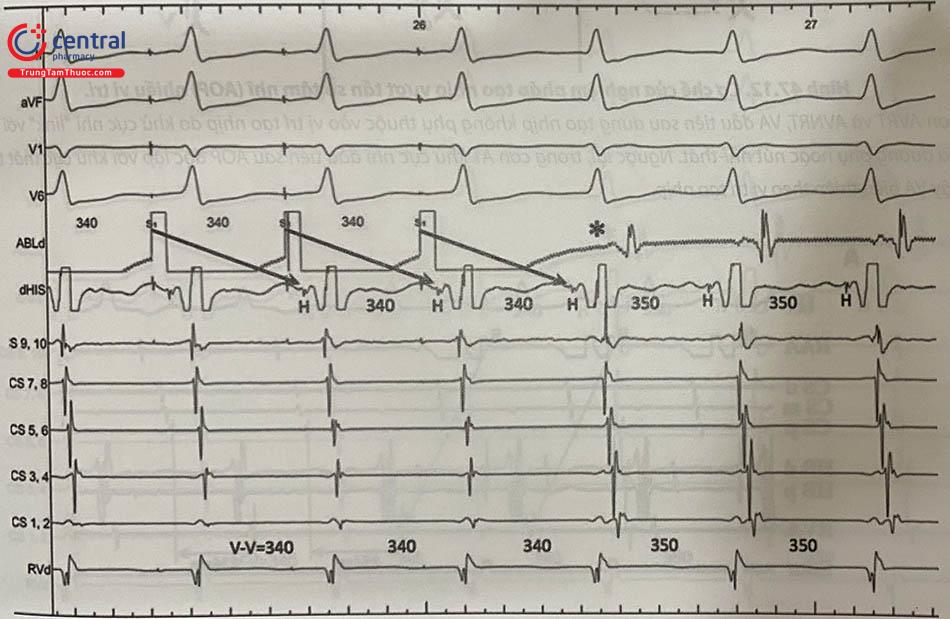
Khoảng VA từ V cuối cùng được tăng tốc (dấu “*”) tới A đầu tiên trong cơn bằng VA trong cơn tim nhanh (VA-linking), do đó ưu tiên chẩn đoán cơn AVNRT.
AOP nhiều vị trí (Differential atrial overdrive pacing): Do đánh giá VA-linking khi tạo nhịp nhĩ tại 1 vị trí không đủ đặc hiệu để chẩn đoán cơn AT, có thể tiến hành AOP tại nhiều vị trí khác nhau trong tâm nhĩ. Trong cơn AT, khoảng VA trở về phụ thuộc vào khoảng cách tạo nhịp tới ổ AT do đó sẽ có chênh lệch đáng kể. Ngược lại, VA sẽ tương đối hằng định trong cơn AVNRT hoặc AVRT do khử cực nhĩ-thất có liên kết với nhau (Hình 47.12).
Nghiệm pháp thường được tiến hành bằng cách tạo nhịp nhĩ thấp hơn CL cơn 10-40 ms tại 3 vị trí: lỗ xoang vành, đầu xa điện cực xoang vành và tiểu nhĩ phải. Chênh lệch lớn nhất giữa khoảng VA trở về tại mỗi vị trí trên (delta VA) trên 14 ms gợi ý cơn AT và dưới 14 ms gợi ý cơn AVNRT hoặc AVRT (Hình 47.13).
.jpg)
Trong cơn AVRT và AVNRT, VA đầu tiên sau dừng tạo nhịp không phụ thuộc vào vị trí tạo nhịp do khử cực nhĩ “link” với khử cực thất qua đường phụ hoặc nút nhĩ-thất. Ngược lại, trong cơn AT khử cực nhĩ đầu tiên sau AOP độc lập với khử cực thất trước đó và do vậy VA biến thiên theo vị trí tạo nhịp.
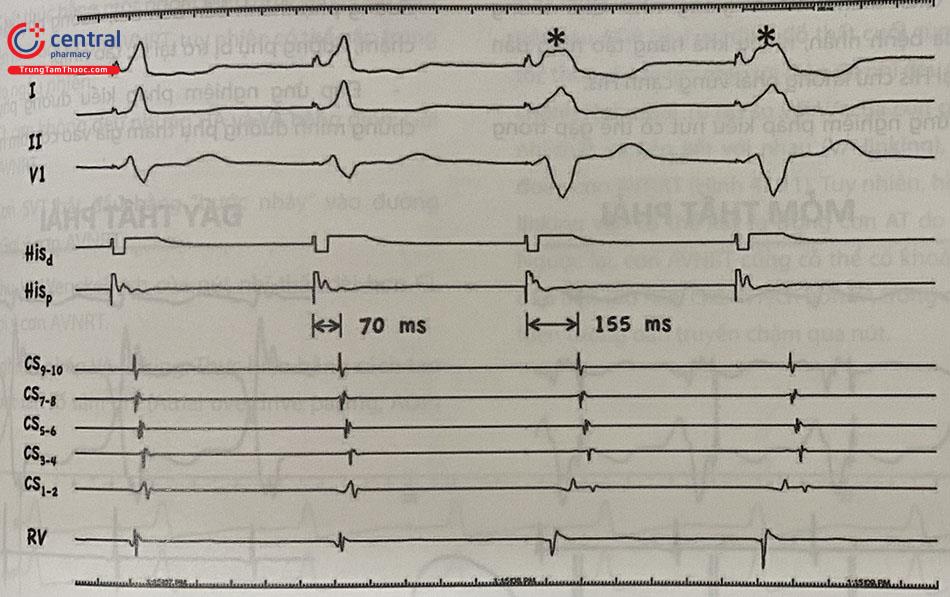
VA sau tạo nhịp đầu tiên sau nghiệm pháp vượt tần số tâm nhĩ (AOP) tại tiểu nhĩ phải và Csp đều bằng 254 ms (tức delta VA =0) chẩn đoán cơn AVNRT, mặc dù theo nghiệm pháp AOP tại một vị trí thì không có VA linking do chênh lệch so với VA trong cơn > 10 ms (18 ms).
1.2.2.7 Phân biệt cơn AVNRT điển hình và cơn nhịp nhanh bộ nối (JT)
Cách chắc chắn duy nhất để phân biệt cơn AVNRT điển hình và JT là ghi được hiện tượng fusion tại đường nhanh hoặc đường chậm khi tiến hành entrainment cơn tim nhanh, vẫn chưa thực hiện được với các kỹ thuật hiện tại.
Trên thực tế lâm sàng cơn AVNRT điển hình phổ biến hơn nhiều, do vậy có thể chẩn đoán gần như chắc chắn là cơn AVNRT nếu có dẫn truyền kép qua nút nhĩ-thất hoặc bước nhảy vào cơn. Tuy nhiên, không phải cơn AVNRT nào cũng có bước nhảy vào cơn, cũng như cơn JT có thể có bước nhảy do ngẫu nhiên. Trong một số trường hợp cần thiết phải phân biệt hai cơn này (VD cơn SVT ở trẻ em, bệnh nhân sau phẫu thuật tim, bệnh nhân chẩn đoán cơn AVN- RT nhưng vẫn gây được cơn sau đốt đường chậm) có thể dựa vào một số nghiệm pháp sau:
Tạo nhịp nhĩ vượt tần số (AOP): Gợi ý cơn AVNRT khi nhát tạo nhịp nhĩ cuối cùng dẫn xuống thất theo đường chậm (AH dài) ngay trước khi cơn tim nhanh bắt đầu lại (Hình 47.14). Tuy nhiên hiện tượng trên cũng có thể gặp trong trường hợp cơn JT có dẫn truyền kép qua nút nhĩ-thất kèm theo.
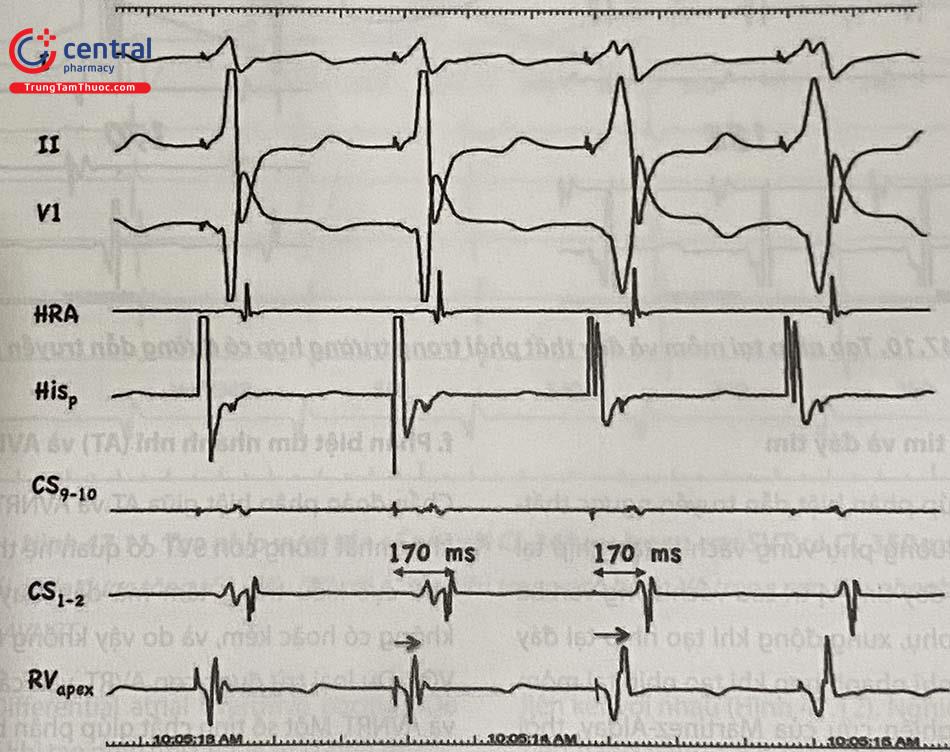
Tạo nhịp vượt tần số nhĩ với CL 340 ms trong cơn tim nhanh có nhĩ thất khử cực gần như đồng thời (CL 350 ms). Dấu “*” đánh dấu điện đồ His và thất cuối cùng được “entrain”. Hình thái hoạt hóa nhĩ và khoảng VA ở nhát thất dẫn cuối cùng giống trong cơn tim nhanh, do vậy loại trừ cơn AT (VA linking). Trong khi tạo nhịp, khoảng PR > RR, cho thấy xung động dẫn theo đường chậm, trong khi cơn tim nhanh bắt đầu lại với nhĩ dẫn ngược qua đường nhanh → loại trừ cơn JT.
Gây ngoại tâm thu nhĩ vào thời kì trơ bó His (HRAPB): Một ngoại tâm thu nhĩ rơi vào thời kì trơ bó His làm thay đổi điện đồ His tiếp theo bất kỳ cách nào (làm đến sớm, đến chậm hoặc cắt cơn) đều gợi ý cơn AVNRT. Thời điểm xuất hiện điện đồ His thực chất là lúc có xung động từ His dẫn ngược lên nút nhĩ-thất qua đường nhanh, ngoại tâm thu nhĩ rơi vào thời điểm này sẽ không thể tác động được đến ổ JT do đường nhanh đang trơ. Ngược lại, ngoại tâm thu nhĩ có thể ảnh hưởng tới cơn AVNRT qua đường chậm (Hình 47.15). Tương tự như trên, nghiệm pháp này không thể phân biệt được cơn JT có dẫn truyền kép qua nút nhĩ-thất.
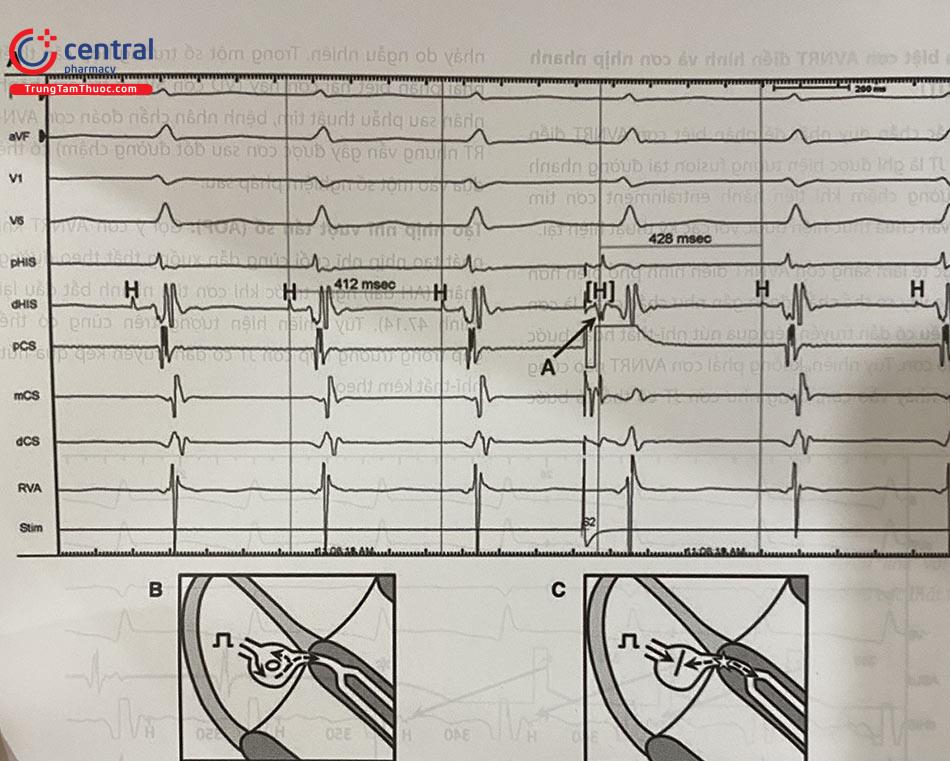
Hình 47.15A: Trong cơn SVT có CL 412 ms, một ngoại tâm thu nhĩ từ lỗ xoang vành được thả vào đúng thời kì trơ của His, điện đồ His tiếp theo đến chậm 16 ms. Hiện tượng này gợi ý ngoại tâm thu hoạt hóa đường chậm và cơn tim nhanh là AVNRT. Hình 47.15B: Ngoại tâm thu rơi vào khoảng đáp ứng (excitable gap) của vòng vào lại và hoạt hóa đường chậm. Điện đồ His đến trễ rất đặc hiệu cho cơn AVNRT; điện đồ His đến sớm hoặc cắt cơn cũng đặc hiệu cho cơn AVNRT nhưng có thể gặp trong cơn JT có dẫn truyền kép qua nút nhĩ-thất. Hình 47.15C: HRAPB không thể tác động đến ổ JT do xung đột với xung động dẫn ngược theo đường nhanh.
Gây ngoại tâm thu nhĩ vào trước thời kì khử cực His: Gợi ý cơn JT nếu ngoại tâm thu nhĩ làm sớm khử cực His ngay sau đó và cơn tim nhanh vẫn tiếp tục. Trong trường hợp cơn AVNRT, ngoại tâm thu nhĩ có thể làm đường nhanh khử cực sớm, nhưng đồng thời làm trơ đường nhanh và cắt đứt vòng vào lại (Hình 47.16).
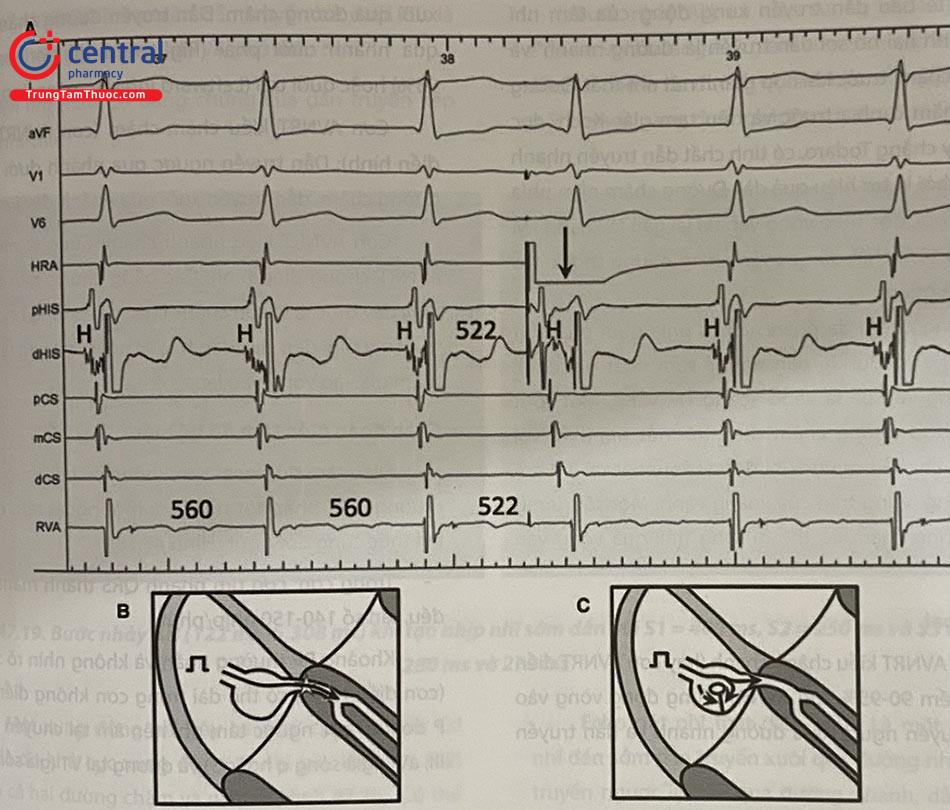
Hình 47.16A: Trong cơn SVT với nhĩ thất khử cực gần như đồng thời, một ngoại tâm thu nhĩ (mũi tên) gây khử cực His sớm 38ms và cơn tim nhanh tiếp tục ngay sau đó, gợi ý chẩn đoán cơn JT. Hình 47.16B: Ngoại tâm thu nhĩ có thể reset ổ JT qua đường nhanh và cơn tim nhanh tiếp diễn ngay sau đó. Hình 47.16B: Ngoại tâm thu nhĩ khử cực sớm His nhưng xung đột với xung động của cơn tại đường chậm, hoặc gây trơ đường nhanh, do vậy cắt cơn AVNRT.
1.3 Cơn tim nhanh kịch phát trên thất do vòng vào lại nút nhĩ - thất (AVNRT)
1.3.1 Định nghĩa - Giải phẫu
Cơn tim nhanh kịch phát trên thất do vòng vào lại nút nhĩ-thất (AVNRT) là cơn tim nhanh có cơ chế vòng vào lại liên quan đến hai đường dẫn truyền nhanh và chậm tại nút nhĩ-thất.
Nút nhĩ thất và các cấu trúc liên quan nằm dọc theo vách liên nhĩ, trong tam giác Koch (Hình 17).
Ba cạnh của tam giác Koch gồm vòng van ba lá, dây chằng Todaro và lỗ xoang TM vành. Bó His nằm tại đỉnh của tam giác Koch. Đỉnh tam giác Koch là mốc phía trước của vách liên nhĩ, lỗ xoang vành là mốc phía
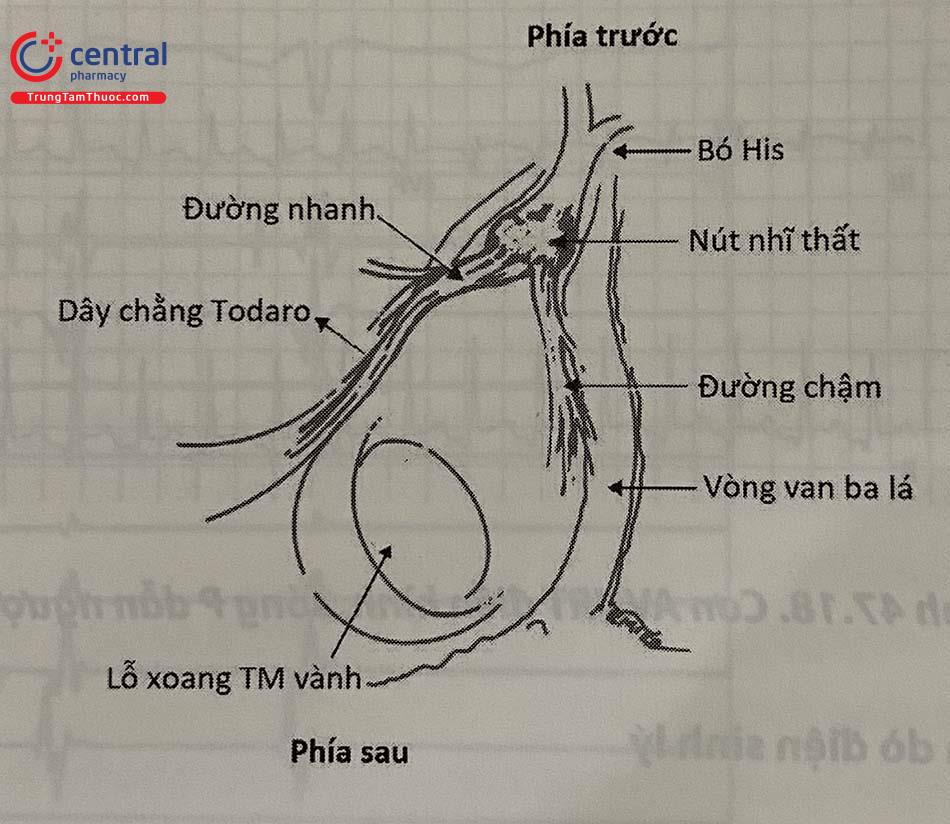
Các tế bào dẫn truyền xung động của tâm nhĩ hợp thành hai bó sợi dẫn truyền là “đường nhanh” và “đường chậm” trước khi hợp thành nút nhĩ-thất. Đường nhanh nằm ở phía trước và trên tam giác Koch, dọc theo dây chằng Todaro, có tính chất dẫn truyền nhanh nhưng thời kì trơ hiệu quả dài. Đường chậm nằm phía sau và dưới, dọc theo vòng van ba lá, gần lỗ xoang TM vành, có tính chất dẫn truyền chậm nhưng thời kì trơ hiệu quả ngắn.
Đường chậm đa phần nằm ở phía dưới phải nút nhĩ-thất, điện đồ khi dẫn ngược sớm nhất ghi được giữa vòng van ba lá và lỗ xoang TM vành. Một số ít trường hợp đường chậm dưới trái nút nhĩ-thất, với điện đồ khi dẫn ngược ghi được sớm nhất tại 2-4 cm phía trong, vùng trần của xoang vành. Một số trường hợp đường chậm có thể đi sang trái, qua vòng van hai lá.
1.3.2 Phân loại
Cơn AVNRT kiểu chậm-nhanh (hay cơn AVNRT điển hình), chiếm 90-95% cơn AVNRT: Xung động vòng vào lại dẫn truyền ngược qua đường nhanh và dẫn truyền xuôi qua đường chậm. Dẫn truyền đường chậm có thể qua nhánh dưới phải (Rightward inferior extension, 95%) hoặc dưới trái (Leftward inferior extension, 5%).
Cơn AVNRT kiểu chậm-chậm (cơn AVNRT không điển hình): Dẫn truyền ngược qua nhánh dưới trái của đường chậm, dẫn truyền xuôi qua nhánh dưới phải.
Cơn AVNRT kiểu nhanh-chậm: Cũng là một dạng AVNRT không điển hình. Các bằng chứng gần đây cho thấy đây thực ra là cơn chậm-chậm có đường nhanh dẫn truyền từ nhĩ đến His (dẫn tới AH ngắn) nhưng lại không tham gia vào vòng vào lại.
1.3.2.1 Chẩn đoán điện tâm đồ bề mặt
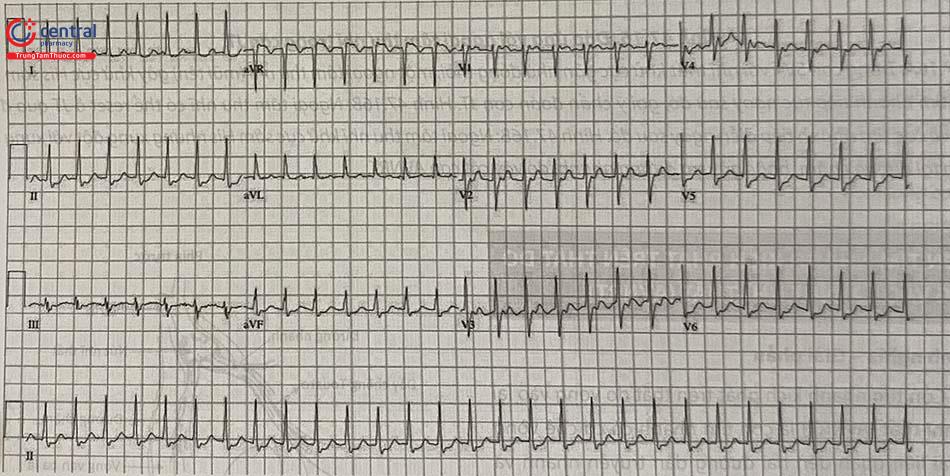
Điện tâm đồ ngoài cơn không có bất thường. Cơn thường khởi phát đột ngột với một ngoại tâm thu nhĩ, kết thúc cũng đột ngột (Hình 18).
Trong cơn: cơn tim nhanh QRS thanh mảnh, nhịp đều, tần số 140-150 nhịp/phút.
Khoảng RP thường ngắn và không nhìn rõ sóng P (cơn điển hình), có thể dài trong cơn không điển hình. P do khử cực ngược tâm nhĩ nên âm tại chuyển đạo II, III, aVF (giả sóng q hoặc S) và dương tại V1 (giả sóng r’).
1.3.2.2 Thăm dò điện sinh lý
Dẫn truyền ngược thất-nhĩ:
Có thể có hoặc không. Thường dẫn truyền ngược theo dạng hướng tâm. Trong trường hợp có dẫn ngược thất-nhĩ, khoảng VA thường ngắn (< 70 ms khi đo trên điện đồ His hoặc < 100 ms trên điện đồ HRA) và khử cực ngược nhĩ sớm nhất tại vị trí His.
Có thể thấy bước nhảy VA chiều ngược: khoảng VA dài trên 50 ms khi CL tạo nhịp giảm 10 ms, đồng thời khử cực ngược nhĩ sớm nhất tại His chuyển sang sớm nhất tại lỗ xoang vành. Đây là bằng chứng của dẫn truyền kép qua nút nhĩ-thất. Tuy nhiên dẫn truyền trễ dưới His là nguyên nhân gây bước nhảy VA phổ biến hơn.
Dẫn truyền nhĩ-thất: Có bằng chứng của dẫn truyền kép qua nút nhĩ-thất:
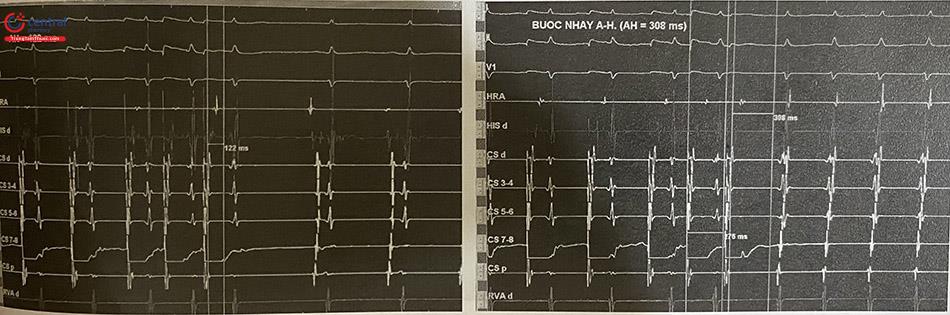
Bước nhảy AH: Là hiện tượng khoảng AH dài ra ≥ 50 ms với khoảng A-A giảm 10 ms khi tạo nhịp nhĩ sớm dần. Cơ chế là do đường nhanh bị trơ và dẫn truyền nhĩ thất chuyển sang đường chậm (Hình 47.19).
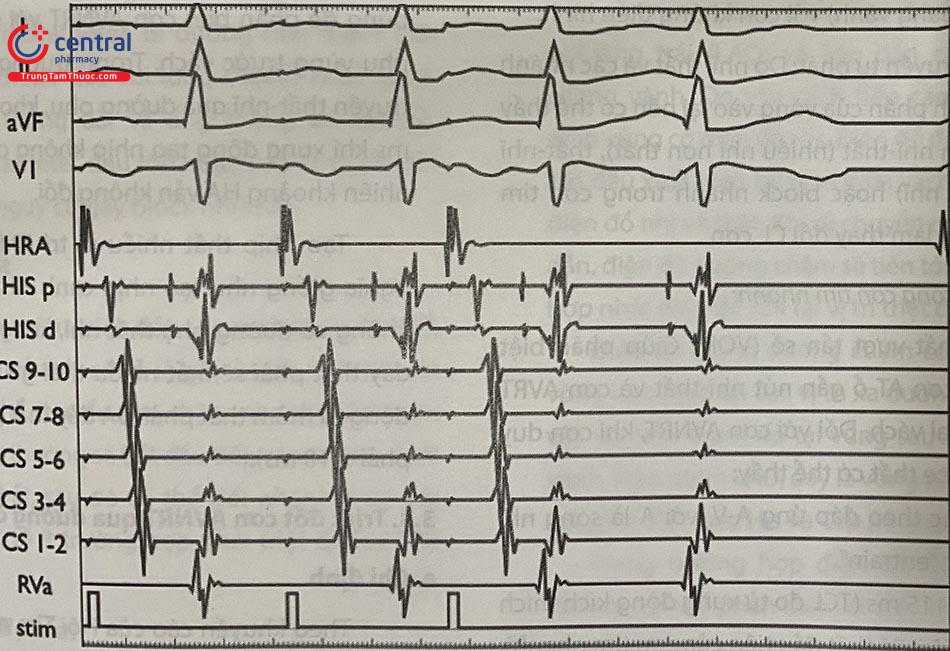
Một xung động nhĩ gây hai khử cực His-thất: Cơ chế là do khử cực xung động từ nhĩ gây khử cực thất theo cả hai đường chậm và nhanh (Hình 47.20). Có thể biểu hiện là cơn tim nhanh do dẫn truyền kép qua nút nhĩ-thất không phải do cơ chế vào lại (Non-reentrant dual atrioventricular nodal tachyarrhythmia).
Echo nút nhĩ thất điển hình: Là một xung động nhĩ đến sớm dẫn truyền xuôi qua đường nhanh và dẫn truyền ngược lại nhĩ qua đường nhanh, dẫn đến hiện tượng khử cực nhĩ thất diễn ra gần như đồng thời (Hình 47.21). Đây là bằng chứng của dẫn truyền kép qua nút nhĩ-thất và dẫn truyền ngược thất-nhĩ qua đường
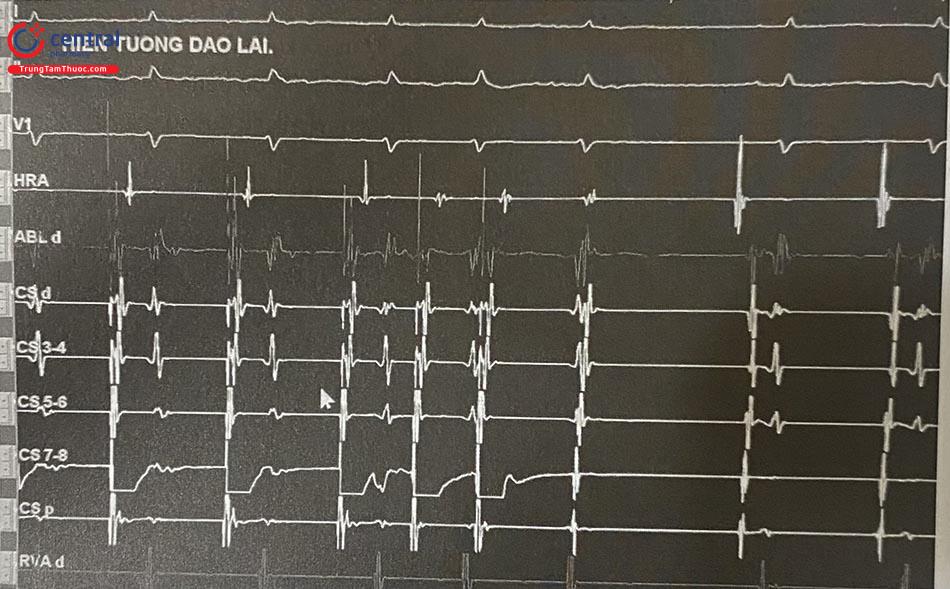
Đặc điểm điện sinh lý trong cơn tim nhanh:
Khoảng VA ngắn (≤ 70 ms nếu đo từ khởi đầu V trên điện tâm đồ bề mặt tới khởi đầu A trên điện cực His và ≤ 100 ms nếu đo tới khử đầu A trên HRA). VA có thể dài trong cơn AVNRT không điển hình.
Khử cực nhĩ dạng “hướng tâm”: Khử cực nhĩ trong cơn sớm nhất ở vùng trước vách (điện cực His) với AVNRT điển hình và sớm nhất tại vùng sau vách (điện cực Csp hay lỗ xoang vành) với cơn không điển hình.
Block dẫn truyền tự phát: Do nhĩ, thất và các nhánh không phải thành phần của vòng vào lại nên có thể thấy block dẫn truyền nhĩ-thất (nhiều nhĩ hơn thất), thất-nhĩ (nhiều thất hơn nhĩ) hoặc block nhánh trong cơn tim nhanh mà không làm thay đổi CL cơn.
Các nghiệm pháp trong cơn tim nhanh:
Tạo nhịp thất vượt tần số (VOP): Giúp phân biệt cơn AVNRT với cơn AT ổ gần nút nhĩ-thất và cơn AVRT với đường phụ tại vách. Đối với cơn AVNRT, khi cơn duy trì sau ngừng pace thất có thể thấy:
Cơn tiếp tục theo đáp ứng A-V, với A là sóng nhĩ cuối cùng được “entrain”.
PPI – TCL ≥ 115 ms (TCL đo từ xung động kích thích cuối cùng tới điện đồ thất đầu tiên của cơn tim nhanh).
PPIhiệu chỉnh= (PPI – TCL) – (AHVOP-AHtrong cơn)≥ 110 ms.
SA – VA ≥ 85 ms (SA đo từ xung động kích thích tới điện đồ nhĩ trong cơn tim nhanh).
Gây ngoại tâm thu vào thời kì trơ của His (His-synchronous ventricular pacing): Dùng để phân biệt cơn AVNRT không điển hình và cơn Với cơn AVNRT, ngoại tâm thu thất trong thời kì trơ của His không ảnh hưởng tới khử cực nhĩ tiếp theo cũng như CL cơn.
Các nghiệm pháp trong nhịp xoang:
Tạo nhịp cạnh His (Para Hisian pacing): Thường dùng để phân biệt cơn AVNRT với cơn AVRT có đường phụ vùng trước vách. Trong trường hợp không có dẫn truyền thất-nhĩ qua đường phụ, khoảng SA sẽ tăng ≥ 50 ms khi xung động tạo nhịp không còn dẫn qua His, tuy nhiên khoảng HA vẫn không đổi.
Tạo nhịp thất nhiều vị trí (Differential pacing): Ý nghĩa giống như tạo nhịp cạnh His. Trong trường hợp không có đường phụ thất-nhĩ, xung động kích thích từ đáy thất phải sẽ mất nhiều thời gian lên nhĩ hơn xung động từ mỏm thất phải (SA đáy thất phải – SA mỏm thất phải > 10 ms).
1.3.3 Triệt đốt cơn AVNRT qua đường ống thông
1.3.3.1 Chỉ định
Theo khuyến cáo của Hội Tim mạch châu Âu năm 2019, triệt đốt qua đường ống thông được chỉ định để điều trị cho các bệnh nhân AVNRT có triệu chứng và tái phát nhiều lần (Khuyến cáo mức I, bằng chứng B).
Có thể tiến hành triệt đốt đường chậm nếu không gây được cơn AVNRT khi thăm dò điện sinh lý nhưng điện tâm đồ bề mặt trong cơn gợi ý AVNRT và có bằng chứng dẫn truyền kép qua nút nhĩ-thất.
Có thể cân nhắc triệt đốt đường chậm nếu gây được cơn AVNRT bền vững (> 30 giây) khi thăm dò chẩn đoán một rối loạn nhịp tim khác.
1.3.3.2 Chuẩn bị bệnh nhân
Dừng tất cả các thuốc chống rối loạn nhịp trong vòng 3-5 thời gian bán thải của thuốc đó.
Ưu tiên gây tê tại chỗ do thuốc gây mê toàn thân có thể là khó gây cơn tim
Đường vào mạch máu: Thường đặt các introducer sheath 6Fr tại tĩnh mạch đùi phải (để đưa điện cực vào mỏm thất phải (RVa), vùng cao nhĩ phải (HRA), điện cực ghi điện đồ bó His và điện cực xoang tĩnh mạch vành). Tại một số trung tâm sử dụng đường vào tĩnh mạch dưới đòn trái hoặc tĩnh mạch cảnh trong phải để đặt điện cực xoang vành.
Tiêm heparin sau khi tạo đường vào mạch máu: Heparin tiêm liều nạp 70 -100 IU/kg, sau đó có thể tiêm bổ sung 1000 IU sau mỗi 1h.
Điện cực thăm dò: đặt tại mỏm thất phải, vùng cao nhĩ phải, vị trí bó His và xoang tĩnh mạch vành.
Catheter đốt: Sử dụng catheter không tưới lạnh đầu 4 mm với triệt đốt bằng năng lượng sóng tần số radio (RF) hoặc cryocatheter, đi đường tĩnh mạch đùi. Có thể hỗ trợ catheter đốt với long-sheath hoặc guid- ing-sheath (ống thông dài và ống thông lái hướng). Không sử dụng catheter đầu lớn hoặc tưới lạnh để đốt đường chậm do nguy cơ gây block nhĩ-thất.
1.3.3.3 Tiếp cận triệt đốt
Đường chậm là mục tiêu triệt đốt của mọi dạng AVNRT, do triệt đốt đường nhanh có tỷ lệ gây block nhĩ-thất rất cao, đồng thời có thể chuyển cơn chậm-nhanh thành cơn chậm-chậm. Thông thường sẽ bắt đầu tiếp cận nhánh dưới phải của nút nhĩ-thất, sau đó có thể đốt nhánh dưới trái nếu cần thiết, một số ít trường hợp phải triệt đốt cả bên nhĩ trái.
Tiếp cận giải phẫu:
Đưa catheter đốt tới vị trí eo nằm giữa vòng van ba lá và lỗ xoang tĩnh mạch vành, là vị trí triệt đốt an toàn, có tỷ lệ thành công tới 95%. Đôi khi phải triệt đốt dưới lỗ xoang vành, trần lỗ xoang vành, hoặc bên trái vách liên nhĩ, dọc theo vòng van hai lá.
Thường thực hiện ở hình chiếu nghiêng phải (RAO), là tư thế lộ rõ nhất tam giác Kock. Catheter đốt được đẩy vào trong thất phải, quặp xuống dưới sao cho nằm trước lỗ xoang vành, sau đó kéo dần ra tới khi ghi được điện đồ nhĩ nhỏ và thất to (biên độ A/V trong nhịp xoang từ 1:10 tới 1:2). Xoay nhẹ catheter theo chiều kim đồng hồ để áp sát vùng thấp vách liên nhĩ. Ở tư thế này catheter nằm dọc theo vòng van ba lá và ngay phía trước lỗ xoang vành, có thể triệt đốt từ đây và kéo dần catheter lại để tạo tổn thương đi từ vòng van ba lá tới bờ trước của xoang vành.
Tiếp cận điện học-giải phẫu:
Là cách tiếp cận xác định điện đồ đường chậm kèm theo các mốc giải phẫu trên hình chiếu Xquang (Hình 47.22). Điện đồ đường chậm có thể sắc nét và dốc đứng (thể hiện vùng cơ tim nối tâm nhĩ và đường chậm) hoặc phân mảnh và có biên độ thấp (thể hiện điện thế đường dẫn truyền chậm). Điện đồ đường chậm thường nằm sau điện đồ nhĩ 10-40 ms, ngăn cách bằng một đường đẳng điện. Mặc dù điện đồ đường chậm có thể nằm tại các vị trí cách xa đường dẫn truyền chậm dọc theo vòng van ba lá, tỷ lệ triệt đốt thành công khi xác định được điện đồ này tại mốc giải phẫu phù hợp lên tới trên 90%.
Thường bắt đầu bằng cách xác định vị trí bó His trên phim nghiêng phải, sau đó chuyển sang phim nghiêng trái (LAO) và kéo dần catheter về phía lỗ xoang vành. Do vậy cách tiếp cận này còn giúp xác định vùng có điện đồ His. Điện đồ đường chậm thường bắt đầu xuất hiện tại vị trí giữa vách liên nhĩ, nằm giữa điện đồ nhĩ và thất. Khi di chuyển catheter xuống thấp dần, điện đồ đường chậm sẽ tiến tới gần điện đồ nhĩ và hợp nhất điện đồ nhĩ tại vị trí triệt đốt tối ưu.
Điện đồ giống đường chậm có thể ghi được trên vòng van ba lá tại các vị trí xa đường chậm thực sự, do vậy chỉ nên thăm dò tại vùng sau vách, gần lỗ xoang vành. Trên phim LAO, đây là vùng nằm ở 1/3 sau đường nối giữa điện cực His và Csp (lỗ xoang vành).
Trong trường hợp điện đồ đường chậm cao và sắc nét, có thể phân biệt với điện đồ của đoạn gần bó His bằng cách kích thích nhĩ sớm dần. Điện đồ đường chậm sẽ thấp đi, dài ra và tách xa dần điện đồ nhĩ do tính chất dẫn truyền giảm tiến (decremental).
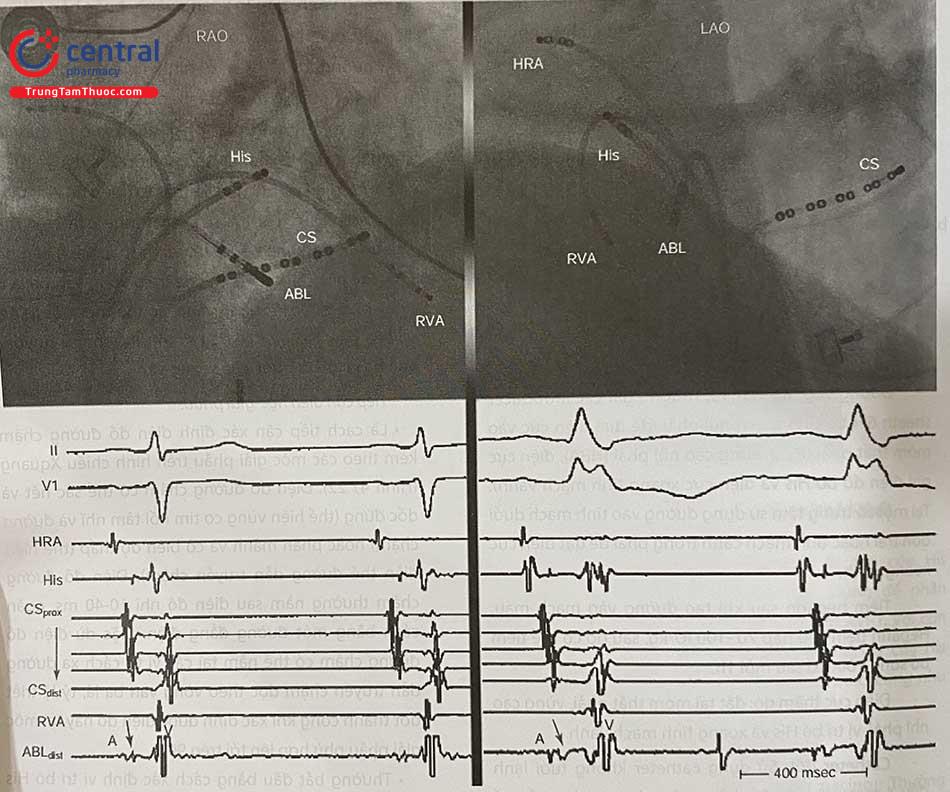
Hình trên: Góc chụp nghiêng phải (RAO) và trái (LAO) của hệ thống điện cực và catheter triệt đốt (ABL). ABL đặt tại vị trí đường chậm ở đáy tam giác Koch, nằm cách xa His và ở trước lỗ xoang vành. Hình dưới: Điện đồ buồng tim trong triệt đốt đường chậm. Điện đồ đường chậm có thể sắc nét (hình dưới trái, mũi tên) hoặc phân mảnh (hình dưới phải, mũi tên), nằm giữa điện đồ nhĩ và thất. Chú thích: HRA: vùng cao nhĩ phải, CS: Xoang vành, RAV: mỏm thất phải, Abl: Catheter triệt đốt.
1.3.3.4 Triệt đốt đường chậm bằng năng lượng sóng có tần số Radio
Cần bảo đảm catheter triệt đốt cố định tốt, có thể sử dụng long-sheath. Các điện cực chẩn đoán cũng cần nằm đúng vị trí để đánh dấu các mốc tam giác Koch, đặc biệt vị trí bó His.
Triệt đốt đường chậm thường được tiến hành trong nhịp xoang, với mức năng lượng tối đa là 55W (thường thiết lập ở mức 30 – 40W), nhiệt độ tối đa 55-60°C. Suốt quá trình triệt đốt cần theo dõi sát vị trí catheter, điện tâm đồ, điện đồ trong buồng tim, điện trở.
Mặc dù cơn AVNRT có thể được triệt đốt trong cơn tuy nhiên nên tiến hành trong nhịp xoang để dễ dàng cố định catheter đốt, cũng như quan sát được nhịp bộ nối xuất hiện, dẫn truyền nhĩ thất thay đổi trong khi đốt để hạn chế biến chứng.
Nhịp bộ nối gia tốc thường xuất hiện sau triệt đốt vài giây tại vị trí đốt hiệu quả. Cơ chế là do tính tự động của nút nhĩ-thất tăng khi tổn thương bởi nhiệt độ. Xuất hiện nhịp bộ nối gia tốc có tương quan chặt chẽ với tỷ lệ triệt đốt thành công, do vậy cần dừng đốt và tìm vị trí khác nếu không xuất hiện nhịp này sau triệt đốt 10-20 giây. Tuy nhiên nhịp bộ nối gia tốc có thể không có trong trường hợp đốt cơn AVNRT không điển hình hoặc cơn AVNRT điển hình tái phát sau triệt đốt.
Cần quan sát kĩ dẫn truyền thất-nhĩ hoặc nhĩ thất khi xuất hiện nhịp bộ nối gia tốc, có thể kích thích nhĩ trong triệt đốt để đảm bảo vẫn còn dẫn truyền nhĩ-thất 1:1 (Hình 47.23). Cần dừng đốt ngay lập tức khi: (1) Điện trở tăng đột ngột (trên 10Ω), (2) Khoảng PR dài ra (trong nhịp xoang hoặc khi kích thích nhĩ, (3) Xuất hiện block nhĩ-thất, (4) Nhịp bộ nối gia tốc nhanh (CL < 350 ms). (5) Dẫn truyền thất-nhĩ dạng Wenckebach và bị block (Hình 47.24).
Triệt đốt tại vị trí đích trong vòng 30-60 giây hoặc 15-20 giây sau khi nhịp bộ nối gia tốc biến mất/ chậm dần.
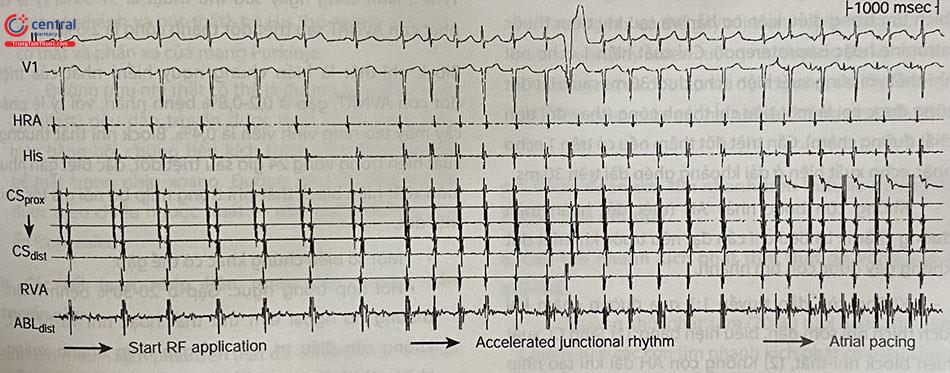
Tạo nhịp nhĩ vượt tần số nhịp bộ nối giúp khẳng định dẫn truyền nhĩ-thất qua đường nhanh vẫn bình thường.

1.3.3.5 Tiêu chuẩn triệt đốt thành công
Không còn gây được cơn tim nhanh khi kích thích tim trong điều kiện cơ bản và sau khi tiêm thuốc (atropine hoặc isoproterenol). Chỉ xuất hiện 1 echo nút nhĩ-thất với vùng xuất hiện echo dưới 30 ms sau triệt đốt cũng được coi là một tiêu chí thành công (thay đổi tính chất đường chậm). Cần triệt đốt thêm nếu có trên 1 echo hoặc echo xuất hiện ở dải khoảng ghép dài trên 30
Không còn bước nhảy AH (triệt đốt hoàn toàn đường chậm): Là tiêu chí cần đạt nếu trước khi triệt đốt không gây được cơn tim
Không còn dẫn truyền 1:1 qua đường chậm khi kích thích nhĩ sớm dần, biểu hiện bằng: (1) Tăng CL xuất hiện block nhĩ-thất, (2) Không còn AH dài khi tạo nhịp vượt tần số nhĩ.
Không còn dẫn truyền ngược thất-nhĩ: Là một tiêu chí thành công khi triệt đốt cơn AVNRT không điển hình do các bệnh nhân này thường có dẫn truyền ngược qua đường nhanh kém, kể cả trước khi triệt đốt.
1.3.3.6 Hiêụ quả và biến chứng
Tỷ lệ thành công ngay sau thủ thuật là 97-99%, tỷ lệ tái phát cơn AVNRT sau triệt đốt thành công là 2-5%.
Block nhĩ-thất là biến chứng nguy hiểm nhất của triệt đốt cơn AVNRT, gặp ở 0,2-0,8% bệnh nhân, với tỷ lệ phải cấy máy tạo nhịp vĩnh viễn là 0,4%. Block nhĩ thất thường xuất hiện trong vòng 24 giờ sau triệt đốt, đặc biệt gần như luôn xuất hiện block thất-nhĩ trong nhịp bộ nối gia tốc khi triệt đốt.
Một số biến chứng khác có thể gặp:
Hồi hộp trống ngực: Gặp ở 20-30% bệnh nhân, thường do ngoại tâm thu thất hoặc nhĩ và tự hết, không cần điều trị. Có thể gặp nhịp nhanh xoang không thích hợp sau đốt AVNRT do tổn thương thần kinh tự động tới nút xoang và nút nhĩ thất.
Tổn thương động mạch vành nếu đốt vào sàn lỗ xoang vành.
Tràn dịch màng tim.
Biến chứng của chọc mạch: Hematoma, tràn máu/ tràn khí màng phổi.
1.4 Các cơn nhịp nhanh kịch phát trên thất liên quan đến đường dẫn truyền phụ
1.4.1 Đại cương về đường dẫn truyền phụ
1.4.1.1 Phân loại đường dẫn truyền phụ
Đường dẫn truyền phụ là các kết nối về điện học giữa nhĩ và thất còn sót lại do vòng van nhĩ thất phát triển không hoàn toàn trong thời kì bào thai.
Dựa vào giải phẫu có thể phân thành:
Đường phụ nhĩ-thất: Là các dải cơ tim xuyên qua vòng xơ-mỡ ngăn cách nhĩ và thất tại rãnh nhĩ-thất, có thể dẫn truyền xung động giữa nhĩ thất mà không qua nút nhĩ-thất.
Đường phụ nhĩ-nút: Đường phụ nối tâm nhĩ và phần xa của nút nhĩ-thất.
Đường phụ nhĩ-His: Đường phụ nối tâm nhĩ và bó His, rất hiếm gặp.
Các đường phụ không điển hình khác: Bao gồm các đường phụ nối tâm nhĩ (nhĩ-phân nhánh), nút nhĩ-thất (nút-bó nhánh và nút-thất), bó His (bó nhánh-thất) tới cơ thất và phần xa của mạng Purkinje.
Đường phụ nhĩ thất có thể là đường phụ điển hình (manifest) nếu dẫn truyền được theo chiều xuôi, biểu hiện bằng hội chứng tiền kích thích trên điện tâm đồ bề mặt trong nhịp xoang. Đường phụ chỉ dẫn truyền được theo chiều ngược (thất → nhĩ) gọi là đường phụ ẩn (concealed).
1.4.1.2 Các rối loạn nhịp liên quan đến đường dẫn truyền phụ
Cơn tim nhanh kịch phát trên thất do vòng vào lại nhĩ-thất (Atrioventricular Reentry Tachycardia, AVRT):
Là cơn tim nhanh do vòng vào lại gồm hai nhánh: nút nhĩ-thất và đường phụ nhĩ-thất.
Cơn AVRT xuôi chiều (orthodromic AVRT): Xung động từ nhĩ → thất qua nút nhĩ-thất và từ thất → nhĩ qua đường phụ. Do vậy, đường phụ trong cơn này có thể điển hình hoặc ẩn. Cơn AVRT xuôi chiều chiếm 95% các cơn AVRT trong hội chứng WPW và 35% các cơn SVT nói chung.
Cơn AVRT ngược chiều (antidromic AVRT): Xung động xuôi chiều đi qua đường phụ và dẫn ngược qua nút nhĩ-thất. Do vậy cơn này chỉ gặp trong các trường hợp đường phụ điển hình và nút nhĩ thất có khả năng dẫn ngược tốt. Đa số đường phụ trong cơn AVRT ngược chiều nằm xa nút nhĩ-thất (thành bên thất phải hoặc thất trái), đồng thời 50-75% bệnh nhân bị cơn này có nhiều đường phụ cùng lúc.
Nhịp nhanh bộ nối vào lại dai dẳng (Permanent Junctional Reciprocating Tachycardia, PJRT): Là một dạng AVRT xuôi chiều hiếm gặp, trong đó vòng vào lại dẫn truyền ngược qua đường phụ ẩn có tính chất dẫn truyền giảm tiến (decremental) và thường nằm ở vị trí sau vách. Do tính chất dẫn truyền chậm của đường phụ nên điều kiện của cơn AVRT gần như luôn thỏa mãn, cơn có thể duy trì dai dẳng từ thời kì sơ sinh và gây bệnh cơ tim do nhịp nhanh.
Rung nhĩ trên bệnh nhân có hội chứng WPW: Có thể gây rối loạn huyết động, rung thất nếu tần số thất rất nhanh khi dẫn truyền nhĩ-thất qua đường phụ. Đa phần các trường hợp là rung nhĩ kịch phát và có thể hết rung nhĩ sau khi đốt thành công đường phụ, đặc biệt ở người trẻ tuổi.
Cuồng nhĩ trên bệnh nhân WPW: Giống như rung nhĩ, cuồng nhĩ có thể gây rối loạn huyết động do tần số thất Tuy nhiên cuồng nhĩ thường do vòng vào lại lớn trong nhĩ và độc lập với đường phụ, do vậy không có mối liên quan giữa cuồng nhĩ và đường phụ như trong rung nhĩ.
1.4.2 Chẩn đoán cơn tim nhanh trên thất do đường dẫn truyền phụ nhĩ - thất
1.4.2.1 Cơn tim nhanh kịch phát trên thất do vòng vào lại nhĩ-thất
Thường khởi phát sớm (20-30 tuổi hoặc sớm hơn), Chiếm 30% các cơn tim nhanh kịch phát có triệu chứng, hay gặp ở nam giới (cơn antidromic hay gặp ở nữ hơn).
Triệu chứng: hồi hộp trống ngực khởi phát và kết thúc đột ngột; hoa mắt, ngất, .v.v..
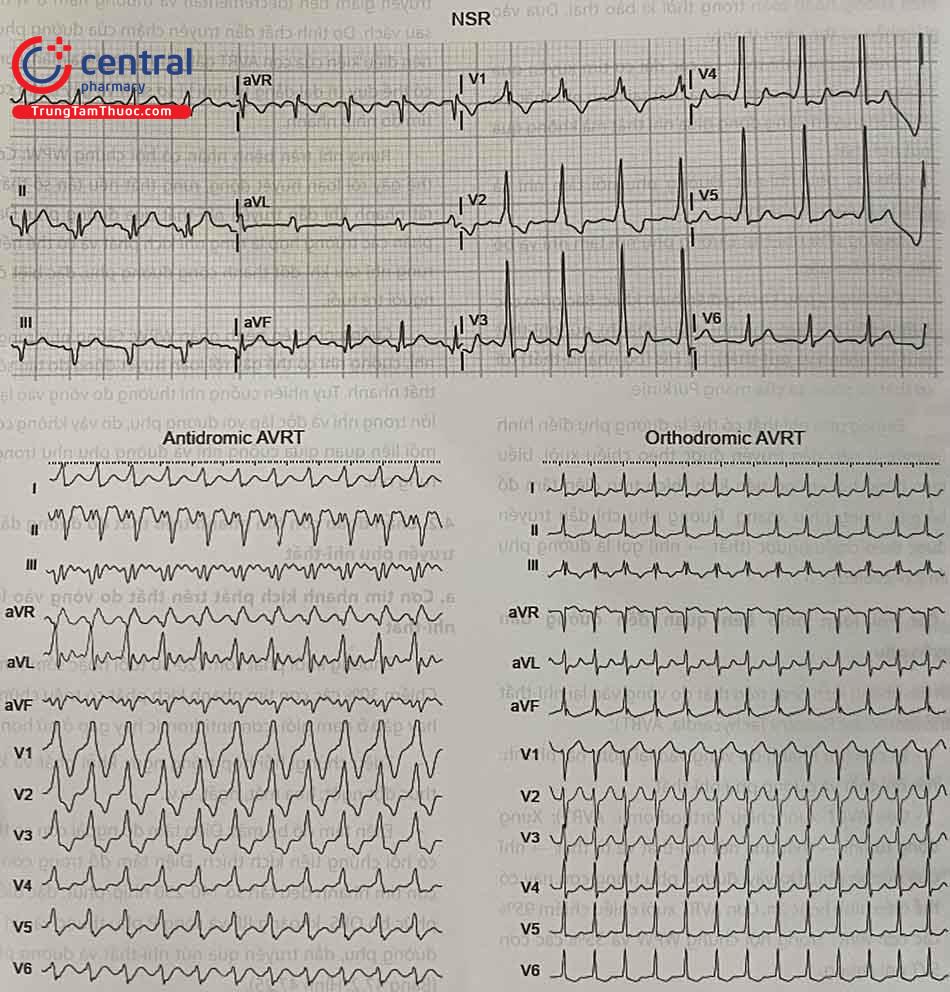
Điện tâm đồ bề mặt: Điện tâm đồ ngoài cơn có thể có hội chứng tiền kích thích. Điện tâm đồ trong cơn là cơn tim nhanh đều tần số 140-250 nhịp/phút; đặc điểm phức bộ QRS, khoảng RP và sóng P phụ thuộc vào vị trí đường phụ, dẫn truyền qua nút nhĩ-thất và đường phụ (Bảng 47.2, Hình 47.25).
Bảng 47.2. Đặc điểm cơn AVRT theo các cơ chế khác nhau
| CƠNORTHODROMIC | CƠNANTIDROMIC | CƠN AP-AP | |
|---|---|---|---|
| QRS | Thanh mảnh | Giãn rộng | Giãn rộng |
| Khoảng RP | Dài | Ngắn | Dài |
1.4.2.2 Cơn tim nhanh trên thất và cơn rung nhĩ kèm theo hội chứng tiền kích thích
Cơn tim nhanh nhĩ, cơn cuồng nhĩ hoặc AVNRT có kèm hội chứng tiền kích thích: Điện tâm đồ cơn tim nhanh tần số đều, QRS giãn rộng với hình thái tương ứng với hội chứng tiền kích thích (WPW).
Rung nhĩ kèm hội chứng tiền kích thích (WPW): Cơn tim nhanh tần số không đều, QRS giãn rộng, hình thái thay đổi từng nhịp tùy theo mức độ tiền kích thích và dẫn truyền phối hợp giữa nhịp xoang và đường phụ.
1.4.3 Thăm dò điện sinh lý cơn tim nhanh do đường phụ
1.4.3.1 Đánh giá trong nhịp xoang
Đường phụ điển hình (điện tâm đồ có hội chứng WPW): HV ngắn (< 35 ms). Một số trường hợp HV âm, hoặc không rõ H do vùi vào trong điện đồ thất.
Vị trí có điện đồ thất sớm nhất trên vòng van thường là vị trí đường phụ.
Các nghiệm pháp tiến hành trong nhịp xoang:
Tạo nhịp cạnh His (Para Hisian pacing): Phân biệt đường phụ trước vách và dẫn truyền ngược qua nút. Khoảng SA không đổi khi tạo nhịp mất dẫn HR-RB gợi ý có đường phụ thất-nhĩ.
Tạo nhịp tại mỏm và đáy/đường ra thất phải: Phân biệt dẫn truyền ngược qua đường phụ tại vách và nút nhĩ-thất. Khoảng SA không đổi khi tạo nhịp tại hai vị trí nếu có đường phụ thất - nhĩ.
Tạo nhịp nhĩ với CL cơn: AH khi pace tương tự trong cơn (dài hơn không quá 20 ms).
1.4.3.2 Dẫn truyền ngược thất - nhĩ
Bắt buộc phải có nếu là cơn AVRT, dẫn truyền thất- nhĩ có thể qua đường phụ (cơn orthodromic) hoặc qua nút nhĩ-thất (cơn antidromic).
Điện đồ nhĩ dẫn ngược thường lệch tâm (eccentric) với vị trí nhĩ sớm nhất không phải tại nút nhĩ-thất (His):
Đường phụ thành bên bên trái (55%): nhĩ sớm nhất tại Csd → Csp → His → HRA.
Đường phụ thành bên bên phải (10%): nhĩ sớm nhất tại HRA → His → Csp →Csd.
Đường phụ sau vách (35%): nhĩ sớm nhất tại Csp → His → Csd → HRA.
Điện đồ nhĩ dẫn ngược có thể đồng tâm (concentric) nếu:
Đường phụ trước vách (5%): đường phụ nằm sát nút nhĩ-thất, do vậy nhĩ sớm nhất tại His → Csp → Csd → HRA. Tuy nhiên khi tạo nhịp thất sớm dần thì dẫn truyền ngược thất-nhĩ không có tính chất decremental (phân biệt với dẫn truyền ngược qua nút nhĩ-thất).
Đường phụ nằm xa vị trí tạo nhịp thất (ví dụ đường phụ thành bên thất trái, tạo nhịp tại mỏm thất phải): xung động tới nút nhĩ-thất trước khi dẫn qua đường phụ. Điện đồ nhĩ có thể chuyển sang lệch tâm khi tạo nhịp sớm dần gây trơ nút nhĩ-thất, hoặc tạo nhịp gần vị trí đường phụ, hoặc dùng các thuốc ức chế dẫn truyền qua nút (adenosine, Verapamil).
Đường phụ dẫn truyền chậm hoặc kém hơn nút nhĩ-thất.
1.4.3.3 Dẫn truyền nhĩ - thất
Trong trường hợp đường dẫn truyền phụ điển hình, tạo nhịp nhĩ vượt tần số hoặc gây ngoại tâm thu nhĩ sớm dần sẽ gây dẫn truyền chậm dần qua nút nhĩ-thất → tăng mức độ dẫn truyền qua đường phụ → Tăng mức độ tiền kích thích.
Kích thích nhĩ theo chương trình có thể không làm tăng mức độ tiền kích thích trong các trường hợp:
Tốc độ dẫn truyền qua nút nhĩ-thất rất tốt.
Có nhiều đường phụ.
Đường phụ trơ sớm hơn nút nhĩ-thất.
Tiền kích thích đã ở mức tối đa ngay từ đầu (dẫn truyền nút-bó His kéo dài hoặc không có).
Dẫn truyền qua đường phụ có tính chất
Đường phụ bó nhánh-thất thay vì đường phụ nhĩ-thất.
1.4.3.4 Quan sát trong cơn tim nhanh
Cơn AVRT có thể được gây ra bởi kích thích thất hoặc nhĩ, bằng phương pháp tạo nhịp vượt tần số hoặc gây ngoại tâm thu sớm dần.
Quan hệ V-A (thất nhĩ): Luôn là 1:1. Khoảng V-A là hằng định dù CL cơn có thể thay đổi (do thay đổi tốc độ dẫn truyền qua nút nhĩ thất). Thời gian VA dài hơn so với cơn AVNRT điển hình (> 70 ms khi đo từ khởi đầu QRS đến A trên điện đồ His, hoặc > 100 ms khi đo đến A trên HRA).
Điện đồ nhĩ dẫn ngược có thể đồng tâm hoặc lệch tâm.
Block nhánh cùng bên đường phụ làm kéo dài CL cơn và thời gian VA đo trên điện tâm đồ bề mặt (> 35 ms).
Các nghiệm pháp tiến hành trong cơn tim nhanh:
Gây ngoại tâm thu thất vào thời kì trơ bó His:
» Mục đích: Phân biệt cơn AVNRT không điển hình và cơn AVRT với đường phụ vùng vách.
» Trong trường hợp AVRT, ngoại tâm thu sẽ làm sớm hoặc trễ điện đồ nhĩ tiếp theo, tuy nhiên cũng có thể gây cắt cơn.
Tạo nhịp thất vượt tần số: Với cơn AVRT:
» Cơn tiếp tục với VAV (hoặc AHV) sau dừng pace.
» Cơn sau pace có khoảng VA tương tự ban đầu.
PPI-TC < 115 ms, cPPI < 110 ms, SA-VA < 85 ms.
Tạo nhịp nhĩ vượt tần số: Phân biệt cơn AVRT và Ngay sau dừng pace:
» VA của nhát trở lại đầu tiên trong cơn có VA chênh lệch < 10 ms so với VA trong cơn (Loại trừ AT hoặc JT).
» Cơn AVRT tiếp tục sau dừng pace bằng AHA.
1.4.4 Triệt đốt đường dẫn truyền phụ bằnd Catheter
1.4.4.1 Chỉ định
Đường dẫn truyền phụ có cơn AVRT hoặc rối loạn nhịp trên thất trên bệnh nhân
Bệnh nhân hội chứng WPW không có rối loạn nhịp nhanh nhưng có các yếu tố nguy cơ cao (ERP đường phụ < 250 ms, gây được cơn AVRT khi thăm dò điện sinh lý, nhiều đường dẫn truyền phụ, ngành nghề nguy cơ cao như phi công, vận động viên .v.v..).
1.4.4.2 Chuẩn bị bệnh nhân
Tương tự các trường hợp thăm dò và triệt đốt các cơn SVT nói chung.
Đường vào mạch máu để đưa catheter triệt đốt thường chọn sau khi kết quả thăm dò làm rõ cơ chế cơn tim nhanh và vị trí đường phụ. Với đường phụ bên trái thường là ĐM đùi phải hoặc TM đùi phải và chọc vách liên nhĩ. Đường phụ bên phải thường chọn đường vào để triệt đốt là TM đùi phải.
Trường hợp các đường phụ bên phải ở vị trí khó cố định catheter triệt đốt (ví dụ trước hoặc trước bên vòng van ba lá), có thể chọn đường vào TM dưới đòn hoặc TM cảnh trong phải.
1.4.4.3 Xác định vị trí đường phụ trên điện tâm đồ bề ămtj và thăm dò điện sinh lý
Dựa vào hình thái sóng delta và QRS trên điện tâm đồ bề mặt: Sóng delta âm tại chuyển đạo nào thì gợi ý đường phụ tại vị trí đó
Đường phụ thành bên bên trái: Delta dương tại V1, âm tại I và aVL.
Đường phụ thành bên bên phải: Delta âm tại V1 và chuyển tiếp (R>S) muộn tại V4, V5.
Đường phụ vùng vách: Detal đẳng điện tại V1, nếu delta V1 âm thì chuyển tiếp sớm tại V2.
Với đường phụ thành tự do: Detal dương tại aVF gợi ý đường phụ nằm phía trước, âm gợi ý nằm phía sau.
Với đường phụ vùng vách: Delta âm tại aVF gợi ý đường phụ sau vách, Delta dương aVF gợi ý đường phụ trước vách hoặc giữa vách (R>S tại III gợi ý đường phụ trước vách).
Kích thích nhĩ tại nhiều vị trí khác nhau: Vị trí kích thích càng gần đường phụ, tiền kích thích càng rõ và khoảng P-delta càng ngắn.
Tạo nhịp thất vượt tần số trong cơn tim nhanh: Vị trí pace thất tại mỏm thất phải gần với đường phụ bên phải hơn, do vậy c(PPI-TCL) < 55 ms gợi ý đường phụ bên phải.
- Vị trí hoạt hóa thất sớm nhất trong dẫn truyền xuôi:
Khi mapping quanh vòng van hai lá hoặc ba lá, vị trí có điện đồ thất sớm nhất so với khởi phát sóng delta trên điện tâm đồ bề mặt gợi ý vị trí đường dẫn truyền phụ.
Nên sử dụng điện đồ unipolar lẫn bipolar khi mapping, Thời điểm khởi phát hoạt hóa thất trên điện đồ unipolar và bipolar trùng nhau khẳng định đỉnh của catheter đốt nằm đúng tại vị trí hoạt hóa thất sớm nhất (điện đồ bipolar không phân biệt được điện đồ ghi tại điện cực distal hay proximal).
- Vị trí hoạt hóa nhĩ sớm nhất khi dẫn truyền ngược qua đường phụ: Khi mapping trong cơn AVRT hoặc tạo nhịp thất, vị trí điện đồ nhĩ dẫn ngược sớm nhất trên vòng van gợi ý vị trí đường dẫn truyền phụ.
- Ghi nhận điện đồ đường phụ khi mapping: Là điện đồ sắc nét, biên độ thấp (0,5-1 mV) ghi nhận được giữa điện đồ nhĩ và thất khi mapping. Điện đồ đường phụ thường sớm hơn sóng delta 10-30 ms trong dẫn truyền xuôi hoặc nằm giữa điện đồ thất, nhĩ tại vị trí điện đồ nhĩ dẫn ngược sớm nhất trong dẫn truyền ngược.
- Xác định vị trí nhĩ, thất “trộn” nhất: Vị trí trên vòng van có khoảng V-A (với dẫn truyền ngược) hoặc A-V (với dẫn truyền xuôi) ngắn nhất thường là vị trí triệt đốt tối ưu nếu đường phụ đi qua vuông góc với mặt phẳng vòng van. Tuy nhiên với các đường phụ đi chéo, vị trí điện đồ nhĩ thất gần nhau nhất có thể xa vị trí đường phụ thực sự.
1.4.4.4 Tiêu chuẩn lựa chọn vị trí triệt đốt đường phụ tối ưu
Là vị trí nằm trên vòng van hai lá hoặc ba lá đáp ứng một số tiêu chuẩn dưới đây. Cần áp dụng nhiều tiêu chuẩn do không có tiêu chuẩn đơn lẻ nào là tối ưu:
Catheter cố định tốt: Ổn định khi soi trên màn huỳnh quang, biên độ điện đồ nhĩ, thất thay đổi < 10% trong 5-10 nhịp tim đập.
Điện đồ nhĩ, thất “trộn” (đường đẳng điện giữa nhĩ và thất < 5 ms) trong nhịp xoang đối với đường phụ điển hình.
Ghi được điện đồ đường phụ.
Với mapping đường phụ khi dẫn truyền xuôi:
Đầu catheter đốt ghi được điện đồ nhĩ và thất (A/V 0). Trong trường hợp nghi ngờ điện đồ trộn, có thể tạo nhịp nhĩ hoặc thất nhanh để làm rõ hình thái điện đồ nhĩ hoặc thất.
Khởi đầu hoạt hóa thất sớm hơn sóng delta trên điện tâm đồ bề mặt 0-10 ms với đường phụ bên trái và 10-30 ms với đường phụ bên phải (Khởi đầu hoạt hóa thất tính từ đỉnh đầu tiên của điện đồ bipolar hoặc điểm dốc xuống đứng nhất trên điện đồ unipolar).
Điện đồ unipolar có dạng QS.
Với mapping đường phụ khi dẫn ngược:
Vị trí có điện đồ nhĩ dẫn ngược sớm nhất. (Khoảng V-A đo được là ngắn nhất so với các vị trí khác khi tạo nhịp tại thất hoặc trong cơn tim nhanh).
Khởi đầu QRS trên điện tâm đồ bề mặt đến điện đồ nhĩ trong cơn AVRT dưới 70 ms.
Khoảng VA không đổi khi tạo nhịp thất tại các vị trí khác nhau.
1.4.4.5 Triệt đốt đường dẫn truyền phụ bằng Catheter
Triệt đốt đường dẫn truyền phụ có thể tiến hành trong nhịp xoang (với đường phụ điển hình) hoặc khi tạo nhịp thất (với đường phụ ẩn).
Nên tránh đốt trong cơn AVRT do khi cắt cơn catheter có thể bị tuột khỏi vị trí đích, đường phụ đứt tạm thời có thể tái phát muộn sau vài ngày đến vài tuần. Có thể “entrain” cơn bằng cách pace thất với CL thấp hơn 10-20 ms trước khi bắt đầu đốt để giữ ổn định vị trí cath- eter khi đường phụ đứt.
Đa phần các đường phụ nội mạc có thể đứt hoàn toàn theo cả hai chiều khi đốt bằng catheter không tưới nước 4 mm, với nhiệt độ 60°C trong
Đường phụ thường đứt trong 1-6 giây trong đa số các nhát đốt thành công. Nên dừng đốt và mapping lại nếu đường phụ không đứt trong vòng 10 giây.
Tiêu chuẩn triệt đốt thành công:
Đường phụ điển hình: Không còn sóng delta trên điện tâm đồ bề mặt, không còn dẫn truyền ngược thất- nhĩ qua đường phụ (nếu có).
Đường phụ ẩn: Không còn dẫn truyền ngược thất- nhĩ qua đường phụ.
Theo dõi sau đốt ít nhất 30 phút, có thể thử tiêm adenosine tĩnh mạch 12-18 mg để kiểm tra xem đường phụ có tái phát không.
2 Chấn đoán và triệt đốt cơn tim nhanh nhĩ đơnổ
2.1 Đại cương
Tim nhanh nhĩ đơn ổ là cơn tim nhanh có xung động khởi phát từ một điểm trong tâm nhĩ và lan ra xung quanh theo dạng ly tâm. Cơ chế có thể do tăng tính tự động, hoạt động nảy cò, hoặc vòng vào lại nhỏ (microreentrant).
Vị trí giải phẫu:
Đa số tim nhanh nhĩ ổ khởi phát từ nhĩ phải (> 60%), trong đó khoảng 2/3 khởi phát từ“ring-of-fire”, là vùng dọc theo mào tận (crista terminalis) tới vòng van ba lá, xoang vành và nút nhĩ thất (theo thứ tự tần suất gặp giảm dần).
Đa số tim nhanh nhĩ ổ tại nhĩ trái khởi phát tại lỗ vào tĩnh mạch phổi.
Một số vị trí khởi phát tim nhanh nhĩ khác: vòng van hai lá, nền tiểu nhĩ, tĩnh mạch chủ trên và chủ dưới, tĩnh mạch
Lâm sàng:
Tim nhanh nhĩ ổ có thể gặp ở bệnh nhân không có bệnh tim cấu trúc, hoặc thứ phát do các nguyên nhân hô hấp (COPD, suy hô hấp), cường giao cảm (nhồi máu cơ tim), rối loạn điện giải hoặc chuyển hóa, ngộ độc (digoxin, Theophylline), sau phẫu thuật tim (đặc biệt các bệnh lý tim bẩm sinh).
Bệnh nhân có thể không triệu chứng, hoặc có những cơn tim nhanh kịch phát/dai dẳng. Các trường hợp tim nhanh nhĩ kéo dài có thể phân biệt với nhịp nhanh xoang bằng Holter điện tim 24 giờ (tần số tim trong nhanh nhĩ không thay đổi theo chu kỳ ngày/đêm).
Cơn nhịp nhanh có thể khởi phát/kết thúc đột ngột hoặc tần số tim thay đổi dần dần (warm-up, cool down).
Đặc điểm điện tâm đồ bề mặt:
Cơn tim nhanh QRS thanh mảnh có RP dài; sóng P có dạng khác với sóng P trong nhịp xoang.
Tần số tim thường 110-250 nhịp/phút, nhịp tim có thể đều hoặc không tùy vào dẫn truyền nhĩ-thất.
Adenosine hoặc các biện pháp phế vị có thể làm lộ rõ sóng P, nhưng ít khi cắt được cơn tim nhanh.
2.2 Thăm dò điện sinh lý cơn tim nhanh nhĩ đơn ổ
2.2.1 Quan sát và làm nghiệm pháp trong nhịp xoang
Dẫn truyền nhĩ-thất: Thường có tính chất decremental (dẫn truyền qua nút nhĩ-thất).
Dẫn truyền thất-nhĩ: nếu có thì hướng tâm và có tính chất decremental (dẫn truyền qua nút nhĩ-thất).
Tạo nhịp nhĩ với CL cơn: AH khi tạo nhịp và AH trong cơn chênh lệch < 10 ms.
2.2.2 Quan sát trong cơn tim nhanh
Gây cơn tim nhanh:
Thường bằng kích thích nhĩ theo chương trình (gây ngoại tâm thu nhĩ hoặc tạo nhịp vượt tần số). Rất khó gây cơn tim nhanh nhĩ bằng kích thích thất.
Không thể gây cơn hoặc cơn không bền bỉ là nguyên nhân phổ biến khiến thủ thuật thất bại. Có thể dùng thuốc (atropine hoặc isoproterenol) rồi kích thích lại để gây cơn.
Điện đồ nhĩ trong cơn thay đổi (sớm nhất tại Cs1,2) và có hiện tượng “warm-up” khi cơn khởi phát.
Điện đồ trong buồng tim trong cơn tim nhanh (Hình 26):
A:V có thể 1:1 hoặc ≥ 2:1. Có thể gặp hiện tượng phân ly thất, nhĩ nhưng cơn vẫn duy trì (loại trừ AVNRT và AVRT).
Thay đổi A-A đi trước thay đổi H-H hoặc V-V; khoảng V-A có thể thay đổi (dẫn truyền thất-nhĩ không cần thiết để duy trì cơn).
Điện đồ nhĩ trên CS tùy thuộc vào vị trí ổ nhanh nhĩ.
Đa phần CL cơn không có hoạt động điện của nhĩ. Trái với cơn tim nhanh nhĩ ổ, cơn tim nhanh do vòng vào lại lớn tại nhĩ sẽ có điện đồ nhĩ suốt hầu hết CL cơn.
CL cơn dao động >15% gợi ý cơn tim nhanh nhĩ.
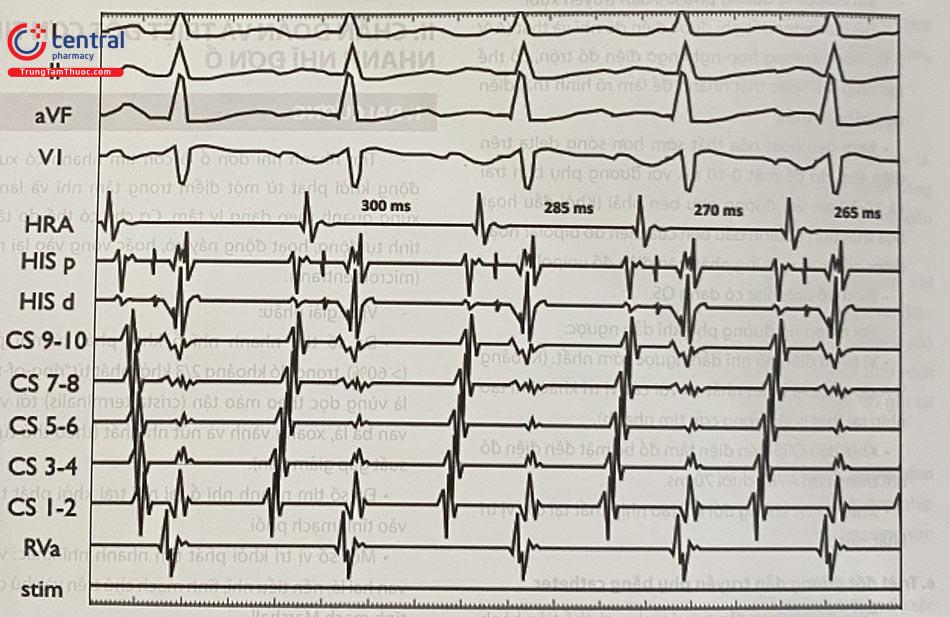
Mặc dù CL của A-A khá hằng định (hàng số màu đen trên cùng), CL của A-H (hàng số màu đen dưới cùng) và V-A (xám) lại dao động.
2.2.3 Các nghiệm pháp trong cơn tim nhanh
Tạo nhịp thất vượt tần số (VOP):
Không có hiện tượng entrainment, phân ly thất nhĩ không làm cắt cơn tim nhanh.
Điện đồ sau dừng tạo nhịp và cơn vẫn duy trì là VAAV hoặc AAHV.
Tạo nhịp nhĩ vượt tần số (AOP): nằm phân biệt AVNRT và Có hiện tượng entrainment, biến thiên VA sau dừng tạo nhịp nhĩ tại các vị trí khác nhau >10 ms (không có VA-linking).
2.3 Triệt đốt cơn tim nhanh nhĩ đơn ổ
2.3.1 Định vị ổ nhanh nhĩ
Định vị bằng điện thế hoạt hóa nội mạc (activation mapping):
Vị trí ổ tim nhanh nhĩ được xác định là điểm có điện thế nội mạc hoạt hóa sớm nhất so với sóng P trên điện tâm đồ bề mặt trong cơn tim nhanh nhĩ.
Đánh giá kĩ lưỡng ở nhiều chuyển đạo khác nhau để tìm thời điểm sóng P trong cơn khởi phát sớm nhất. Sau đó dùng một điện đồ cố định trong buồng tim (ví dụ CSp) so sánh với sóng P để làm mốc gián tiếp (surrogate marker) giúp đo đạc dễ dàng hơn.
Có thể tăng biên độ điện tâm đồ bề mặt để quan sát sóng P trong cơn rõ hơn. Trường hợp P vùi vào trong sóng T do tần số tim nhanh, có thể tạo nhịp vượt tần số thất để lộ sóng P ra và chọn mốc gián tiếp phù hợp (Hình 28).
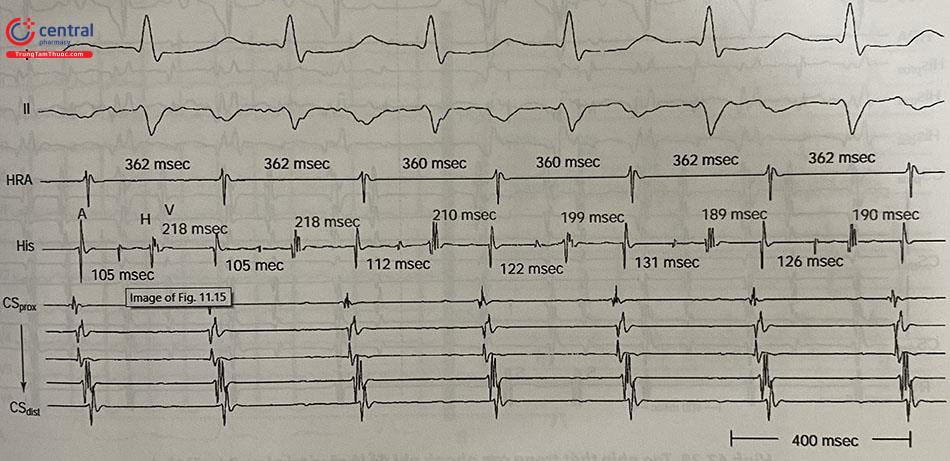
Sau đó có thể dùng một điện đồ cố định (HRA hoặc CSp) để làm mốc gián tiếp định vị ổ phát nhịp.
Vị trí khởi ổ nhanh nhĩ được ước lượng dựa trên điện tâm đồ bề mặt và điện đồ Cs, Halo. Tiến hành định vị ổ nhanh nhĩ trong cơn bằng catheter triệt đốt dưới hướng dẫn của Xquang hoặc hệ thống Vị trí đích là điểm có điện thế nội mạc hoạt hóa sớm nhất (đo từ điểm khởi phát điện đồ bipolar của catheter triệt đốt) so với sóng P hoặc mốc gián tiếp. Vị trí triệt đốt thành công thường có điện thế hoạt hóa sớm > 30 ms so với sóng P.
Các trường hợp điện thế hoạt hóa sớm nhất tại giữa vách liên nhĩ bên phải nhưng không quá sớm so với P (dưới 15 ms), điện đồ không phân mảnh hoặc có nhiều vị trí khác sớm tương tự → Cần thăm dò sang nhĩ trái. Các ổ nhanh nhĩ nghi ở trước vách bên phải (gần bó His) cần phải thăm dò thêm cả tĩnh mạch phổi trên phải, xoang Valsalva lá không vành, thành bên nhĩ trái.
Định vị bằng tạo nhịp nhĩ (pace mapping):
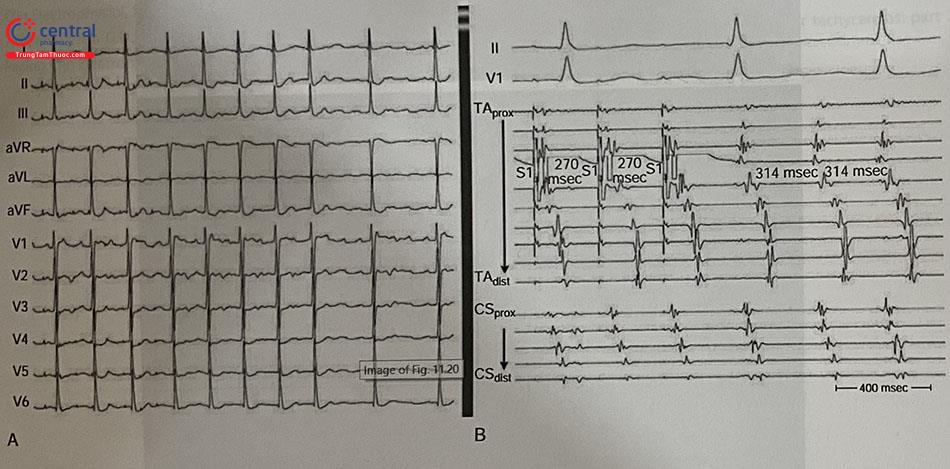
Tiến hành tạo nhịp nhĩ tại vị trí nghi ngờ bằng đầu catheter triệt đốt, với chu kỳ tạo nhịp (PCL) thấp hơn chu kỳ cơn (TCL) 20-40 ms. Sau đó so sánh hình dạng sóng P trên điện tâm đồ bề mặt và điện đồ nhĩ trong và ngoài cơn. Vị trí đích sẽ có dạng sóng P lẫn điện đồ nhĩ khi tạo nhịp giống với trong cơn (Hình 29).
Có giá trị hỗ trợ các biện pháp mapping khác, đặc biệt khi cơn không bền bỉ. Tuy nhiên so sánh hình dạng sóng P thường khó khăn, đồng thời các vị trí cách nhau tới 2cm trong nhĩ có thể có sóng P khi tạo nhịp giống nhau.
Lập bản đồ điện học-giải phẫu (electroanatomic mapping):
Phương pháp này được tiến hành trên các hệ thống lập bản đồ 3D nội mạc buồng tim (CARTO, Ensite NavX, Rhythmia). Ban đầu, một điện cực (thường là xoang vành) và một điện đồ ổn định được chọn làm tham chiếu về giải phẫu và điện học.
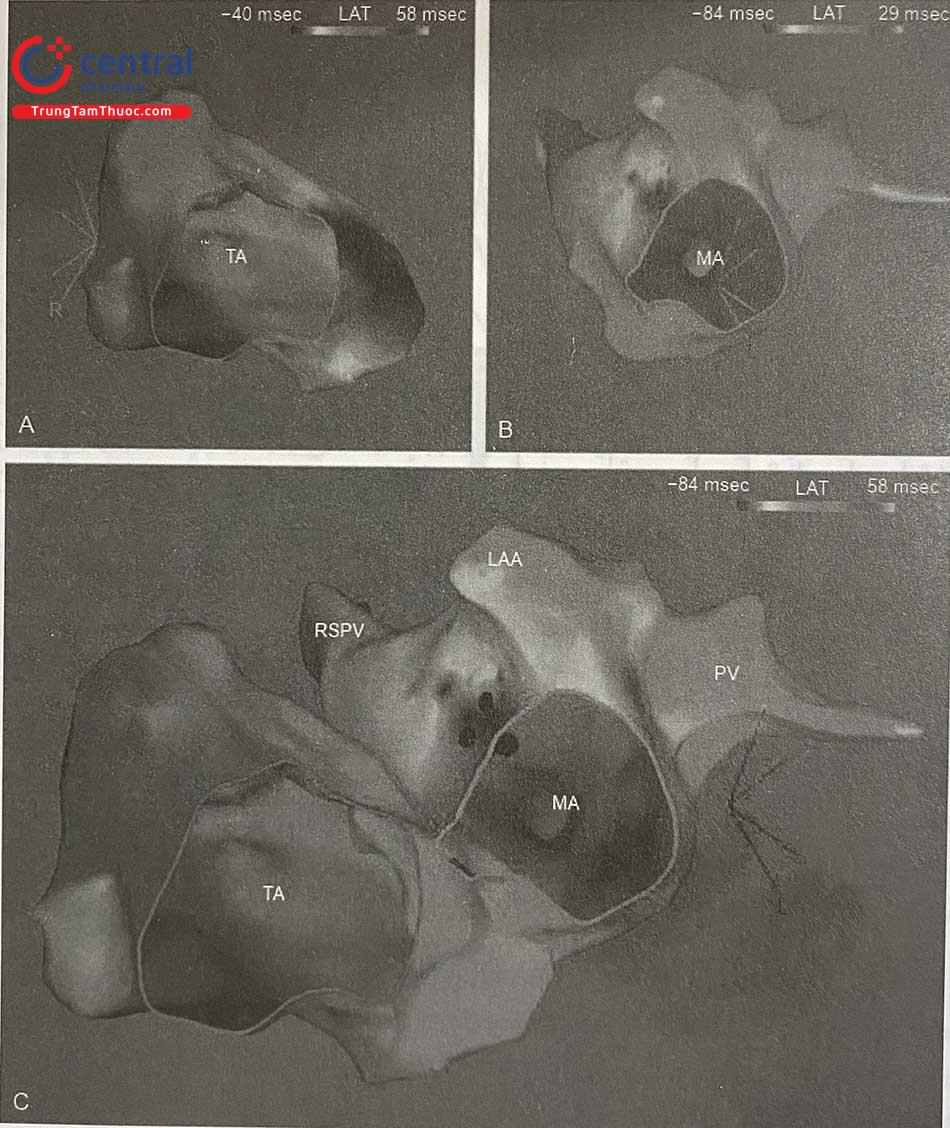
Catheter định vị di chuyển quanh buồng nhĩ để lập bản đồ 3D nội mạc, đồng thời ghi nhận thời điểm hoạt hóa điện thế tại chỗ (LAT, local activation time) và so sánh điện đồ tham chiếu. Với nguyên lý giống như activation mapping, các điểm được mã hóa màu dựa theo mức độ hoạt hóa điện thế sớm so với điện đồ tham chiếu (Hình 30).
Định vị ổ nhanh nhĩ bằng hệ thống lập bản đồ điện học-giải phẫu cho phép thể hiện chính xác cấu trúc giải phẫu buồng tim cũng như vị trí của catheter, xác định rõ cơ chế loạn nhịp (do ổ hay vòng vào lại), giúp nhanh chóng tìm các vị trí phù hợp để pace mapping hoặc entrainment. Ngoài ra, các hệ thống 3D cho phép đánh dấu những vị trí quan trọng trong quá trình mapping, cho phép quay lại chính xác ngay cả khi cơn bị cắt và không gây lại được.
Nhược điểm của lập bản đồ điện thế-giải phẫu: thường mất nhiều thời gian và cần cơn nhanh nhĩ tương đối bền bỉ. Đo sai thời gian hoạt hóa một số điểm có thể làm sai lệch toàn bộ bản đồ hoạt hóa điện thế.
Trong trường hợp khó gây cơn và cơn nhanh nhĩ không bền bỉ, có thể sử dụng các hệ thống lập bản đồ có khả năng lấy nhiều điểm đồng thời như noncontactmapping,basketcatheterhoặchigh-density mapping).
2.3.2 Triệt đốt tim nhanh nhĩ ổ
Vị trí đích: Vị trí có điện thế hoạt hóa trong cơn sớm nhất, thông thường sớm hơn khởi đầu sóng P trên điện tâm đồ bề mặt > 30
Điện đồ unipolar tại vị trí đích thường có dạng QS, có thể có cả điện thế tâm trương.
Thường sử dụng catheter đốt không tưới lạnh có đầu đốt 4 mm, nhiệt độ đích 55-65oC. Catheter tưới lạnh hoặc 8 mm có thể hữu ích với các ổ nhanh nhĩ tại mào tận.
Khi triệt đốt trong cơn, nếu chọn đúng vị trí thì cơn thường cắt đột ngột. Tuy nhiên cơn có thể nhanh lên hoặc chậm dần trước khi bị cắt. Nếu cơn không thay đổi tần số trong vòng 20 giây từ khi đốt thì cần chọn vị trí đốt khác.
Cơn nhanh nhĩ tăng tần số lúc đốt nhưng không đứt hẳn gợi ý vị trí triệt đốt rất gần vị trí đích thực sự.
Với ổ nhanh nhĩ từ đoạn xa tĩnh mạch phổi, có thể cô lập tĩnh mạch phổi thay vì đốt ổ để tránh gây hẹp tĩnh mạch phổi.
2.3.3 Tiêu chí triệt đốt thành công
Cắt được cơn tim nhanh trong lúc đốt.
Không còn gây được cơn tim nhanh nhĩ sau đốt.
3 Tài liệu tham khảo
1. Klein G.J. (2014), Electrophysiological Maneuvers for Arrhythmia Analysis, Cardiotext Publishing, Minneapolis,
2. MD G.A., MD M.T.B., MD M.W.D. và cộng sự. (2019), The Clinical Cardiac Electrophysiology Handbook, Second Edition, Cardiotext Pub
3. MD N.F. và Mandrola J.M. (2017), Fogoros’ Electrophysiologic Testing, Wiley-Blackwell, Hoboken, NJ.
4. MD K.S.H. và MD J.M.M. (2019), Catheter Ablation of Cardiac Arrhythmias, Elsevier, Philadelphia, PA.
5. MMM Z.I.M. và MD J.M.M. (2018), Clinical Arrhythmology and Electrophysiology: A Companion to Braunwald’s Heart Disease, Elsevier, Philadelphia,
6. Veenhuyzen G.D., Quinn R., Wilton S.B. và cộng sự. (2011). Diagnostic pacing maneuvers for supraventricular tachycardia: part 1. Pacing Clin Electrophysiol, 34(6), 767–782.
7. Veenhuyzen G.D., Quinn R., Wilton S.B. và cộng sự. (2012). Diagnostic pacing maneuvers for supraventricular tachycardias: part 2. Pacing Clin Electrophysiol, 35(6), 757–769.

