Can thiệp bít ống động mạch - Một tiến bộ ít xâm lấn
Nguồn: Sách Tim mạch can thiệp
Chủ biên
PGS.TS.BS. Phạm Mạnh Hùng
Tác giả
PGS.TS.BS.Nguyễn Lân Hiếu
BSCKII.Đỗ Quốc Hiển
ThS.BSNT.Nguyễn Văn Hiếu
TS.BSNT.Lê Hồng Quang
Can thiệp bít ống động mạch bằng dụng cụ qua da có ưu điểm như ít xâm lấn, hiệu quả cao, ít biến chứng và ngày càng được sử dụng rộng rãi. Kỹ thuật đó như thế nào? Hãy cùng Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) tìm hiểu trong bài viết sau đây.
1 Giới thiệu chung
Còn ống động mạch (patent ductus arteriosus – PDA) (COĐM) tạo ra sự lưu thông bất thường giữa tuần hoàn hệ thống và tuần hoàn phổi. Vì vậy về mặt điều trị cần ngăn chặn sự lưu thông bất thường này càng sớm càng tốt để tránh những biến chứng như suy tim, tăng áp động mạch phổi (pulmonary arterial hypertension), viêm nội tâm mạc nhiễm khuẩn.
Điều trị ngoại khoa (thắt hoặc cắt ống động mạch) là phương pháp điều trị kinh điển và vẫn giữ nguyên giá trị cho đến tận ngày nay. Bên cạnh đó, phương pháp can thiệp bít ống động mạch bằng dụng cụ qua da đã cho thấy nhiều ưu điểm như ít xâm lấn, hiệu quả cao, ít biến chứng và ngày càng được sử dụng rộng rãi.
Trên thế giới, điều trị bệnh COĐM bằng can thiệp qua da đã được thử nghiệm lần đầu tiên năm 1967 bởi Porstmann và cộng sự, các tác giả đã dùng dụng cụ Ivalon Plug có hình trụ như là một cái nêm để bít ống động mạch (OĐM). Tuy nhiên các thao tác thực hiện thủ thuật khá phức tạp và đòi hỏi hệ thống ống thông (catheter) kích thước tương đối lớn. Về sau các dụng cụ càng được cải tiến để đạt được những kết quả tốt hơn, ít tai biến hơn và dễ áp dụng hơn. Năm 1970, Rashkind sáng chế ra dụng cụ hình dù (umbrella) và vào năm 1979, Rashkind và Cuaso đã sử dụng dụng cụ này để bít OĐM thành công cho một trẻ nặng 3,5 kg. Sau đó phối hợp với Mullins, Rashkind đã phát triển hệ thống dù kép (double umbrella) thuận tiện hơn cho việc điều khiển dụng cụ bằng tay và nâng cao hiệu quả đóng kín OĐM.
Năm 1984, cơ quan FDA (United States Food and Drug Ad- ministration- USA) đã chính thức chấp nhận cho sử dụng hệ thống dụng cụ dù kép này. Vào năm 1992, báo cáo đầu tiên về việc sử dụng Gianturco coil để bít OĐM được công bố đã nhanh chóng chuyển hướng việc sử dụng coil một cách phổ biến để bít OĐM từ nhỏ đến vừa. Dụng cụ coil nhanh chóng chứng minh được hiệu quả và tính an toàn để bít OĐM.
Một bước tiến được đánh giá là vượt bậc trong ngành tim mạch can thiệp là việc cải tiến hệ thống dụng cụ Amplatzer dùng để đóng thông liên nhĩ (atrial septal defect) áp dụng cho đóng OĐM từ năm 1997 của bác sĩ người Áo, Kurt Amplatz. Phương pháp điều trị mới này cho kết quả rất khả quan và đang được ứng dụng rộng rãi trên nhiều trung tâm y học lớn trên thế giới, với rất nhiều nghiên cứu chứng tỏ tính ưu việt của phương pháp điều trị này. Một trong những nghiên cứu đầu tiên về việc sử dụng dụng cụ Amplatzer để đóng OĐM đã được Masura và cộng sự công bố, cho thấy tỷ lệ đóng kín OĐM hoàn toàn đạt 100% ngay sau can thiệp 1 ngày và ở những lần kiểm tra sau đó bằng siêu âm Doppler tim. Không có luồng thông tồn lưu (residual shunt) và không có biến chứng nặng.
Dụng cụ Nit Occlud PDA (PFM Medical, Cologne, Đức) lần đầu tiên được sử dụng năm 2001, là dụng cụ dạng vòng cuộn, thả dụng cụ có kiểm soát, được thiết kế đặc biệt để bít OĐM có kích thước nhỏ đến vừa. Dụng cụ này được cấu tạo bởi các sợi Nitinol xoắn có chứa nhiều vòng có đường kính khác nhau và có độ cứng tăng dần. Trên thế giới đã có nhiều nghiên cứu với số lượng bệnh nhân lớn chứng minh tính hiệu quả và an toàn của dụng cụ này.
2 Giải phẫu và hình thái ống động mạch ứng dụng trong can thiệp
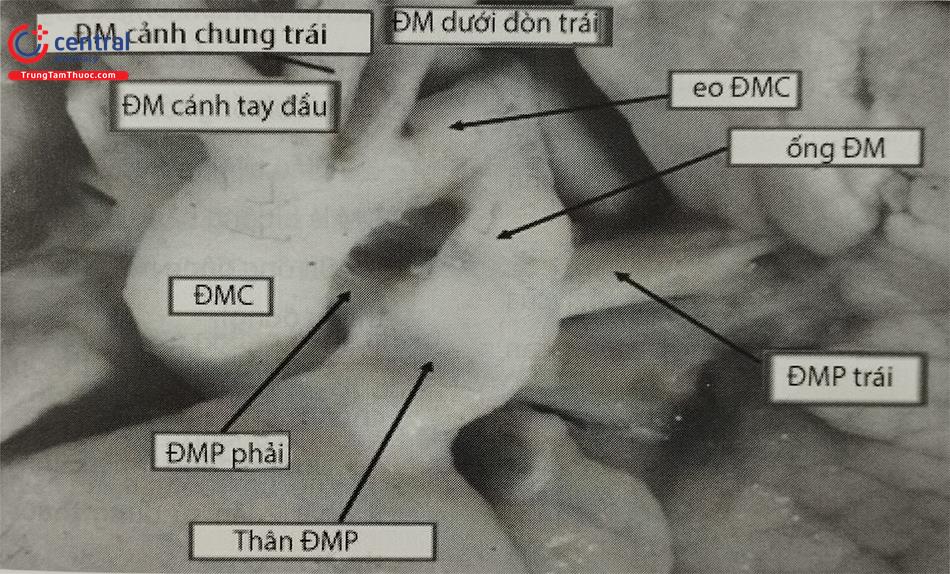
Ống động mạch có đường kính thay đổi, khoảng 5-15 mm, chiều dài ống khoảng 2-15 mm. Thường OĐM có hình phễu, đường kính phía động mạch chủ (ĐMC) của OĐM rộng hơn đường kính phía động mạch phổi (ĐMP). Vị trí hẹp nhất của OĐM thông thường là nơi OĐM đổ vào ĐMP, còn đường kính rộng nhất thường tại nơi ĐMC đổ vào OĐM.
Phía đầu ĐMP, ống động mạch xuất phát từ đỉnh của ĐMP và di chuyển về phía sau, lên trên và sang trái để nối với ĐMC xuống phía đối diện với chỗ xuất phát của ĐM dưới đòn trái, ở phía mặt sau của ĐMC. OĐM đi qua phía trước thân phế quản nơi có dây phế vị. Dây thần kinh quặt ngược trái ôm quanh OĐM và chạy phía sau quai ĐMC lên trên về phía cổ, đây là lý do tại sao biến chứng nói khàn có thể xảy ra trong trường hợp dụng cụ bít OĐM lớn đẩy thành ĐMC chèn vào dây thần kinh quặt ngược.
Ống động mạch luôn ở phía bên trái. Trên lâm sàng, đôi khi cũng gặp cung ĐMC quay phải, trong trường hợp này OĐM cũng thường ở phía bên trái, nối đỉnh của ĐMP với thân cánh tay đầu trái; rất hiếm gặp OĐM bên phải hoặc cả 2 bên.
Theo thời gian, càng về sau OĐM càng bị thoái hoá dần và vôi hoá, OĐM trở nên cứng và điều này cũng làm hạn chế khả năng phẫu thuật do nguy cơ nứt vỡ ống khi cặp cắt và nguy cơ chảy máu cao.
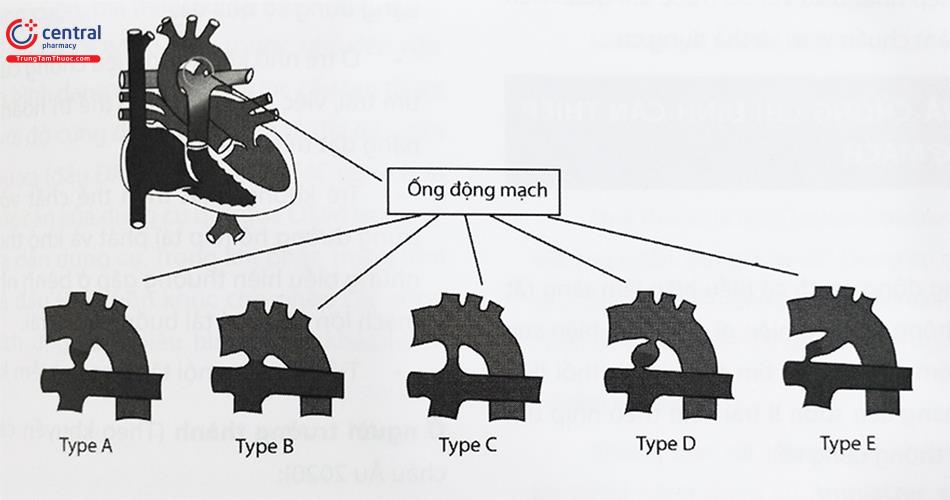
2.1 Phân loại về giải phẫu ống động mạch theo Krichenko
Dựa trên hình ảnh chụp mạch cho thấy hình dáng OĐM rất thay đổi. Phần lớn có dạng phễu hoặc dạng nón với phần hẹp nhất là chỗ đổ vào ĐMP (theo Hofman), mặc dù vị trí hẹp nhất có thể ở giữa ống hay gần phía ĐMC (theo Everett và Johnson) hoặc hẹp nhiều chỗ.
Dùng vị trí hẹp nhất của ống làm mốc xác định, OĐM được chia thành 5 type (Hình 2):
- Type A: Vị trí hẹp nhất là nơi OĐM đổ vào ĐMP.
- Type B: Vị trí hẹp nhất là nơi OĐM xuất phát từ ĐMC, OĐM ngắn.
- Type C: OĐM hình ống, không có vị trí thắt hẹp.
- Type D: OĐM có nhiều vị trí thắt hẹp.
- Type E: OĐM có hình dạng bất thường, có dạng hình nón kéo dài và vị trí co thắt xa với bờ trước của khí quản.
2.2 Ứng dụng trong can thiệp bít ống động mạch
Ống động mạch là phần xa cung thứ sáu ĐMC trong quá trình phát triển bào thai nên trong bệnh lý COĐM đơn thuần, OĐM tạo một góc hẹp với ĐMC xuống (khoảng 320).
Với phương pháp phẫu thuật thắt ống, phân loại của Krichenko có thể không cần thiết, tuy nhiên trong can thiệp đóng OĐM bằng ống thông, hầu hết các bác sĩ can thiệp đều sử dụng phân loại này. Do phân loại giúp xác định hình thái ống và mối liên quan giữa vị trí hẹp nhất của OĐM với cấu trúc khác trong lồng ngực, từ đó tiên lượng được những khó khăn có thể xảy ra và khả năng bít ống thành công.
Trong quá trình bít ống và thả dụng cụ, sử dụng mốc là liên quan giữa vị trí hẹp nhất của OĐM và bóng của khí quản:
- Với type A và B, giải phẫu cho phép đặt dụng cụ bít ống thuận lợi nhất, khả năng đóng kín ống hoàn toàn có thể đạt được, đặc biệt nếu ống không quá lớn.
- Type C đặt ra vấn đề khó khăn hơn vì cần phải đặt dụng cụ bít ống trong suốt chiều dài của ống, nguy cơ trôi dụng cụ sau khi thả, nhất là khi đường kính ống lớn.
- Type D thường cho phép bít ống một cách an toàn khi dụng cụ bít ống được đặt theo kiểu “chân trong chân ngoài” ở vị trí hẹp nhất phía ĐMP hoặc phía ĐMC, thường lựa chọn phía ĐMP.
- Type E lại đặt ra một khó khăn khác về mặt kỹ thuật, do vị trí hẹp nhất ở xa với bờ trước khí quản nên không có mốc làm chuẩn vị trí và thả dụng cụ.
3 Chỉ định và chống chỉ định can thiệp bít ống động mạch
3.1 Chỉ định
Bệnh nhân còn ống động mạch có biểu hiện lâm sàng rất đa dạng, có thể không có biểu hiện gì đến biểu hiện suy tim nặng. Khám lâm sàng nghe tim thấy tiếng thổi liên tục vùng giữa khoang liên sườn II trái kèm theo nhịp tim nhanh gợi ý luồng thông đáng kể.
Chỉ định bít ống động mạch ở trẻ em (theo hướng dẫn Uỷ ban quản lý bệnh tim bẩm sinh Ấn Độ 2019 và hội Tim mạch nhi khoa Đức 2017):
Trẻ em còn ống động mạch có triệu chứng, đáp ứng kém hoặc không đáp ứng với điều trị suy tim nên chỉ định bít ống sớm.
Điều trị tiêu chuẩn nhóm trẻ sơ sinh non tháng có OĐM là bít ống bằng thuốc hoặc phẫu thuật.
- Bít ống động mạch nếu trẻ bị suy tim (OĐM nhỏ có thể tự đóng).
- Các thuốc: indomethacin, Ibuprofen (nếu không có chống chỉ định).
- Đường dùng thuốc: tĩnh mạch hoặc đường miệng. Ít nhất 2 lần sử dụng thuốc trước khi xem xét phẫu thuật.
- Phẫu thuật nếu các thuốc ở trên thất bại hoặc chống chỉ định.
- Điều trị dự phòng với Indomethacin hoặc ibuprofen không được khuyến cáo.
Điều trị can thiệp bít ống động mạch bằng dụng cụ: Trước đây ở trẻ sơ sinh có triệu chứng và trẻ nhỏ có cân nặng dưới 5 kg nên chỉ định phẫu thuật. Trên thực tế, việc đóng OĐM bằng dụng cụ ở trẻ nhỏ với kích thước ống lớn có tỷ lệ biến chứng cao. Dụng cụ có thể chèn vào quai động mạch chủ gây tắc nghẽn, có thể xảy ra rơi dụng cụ. Việc sử dụng hệ thống delivery sheath lớn có thể gây rối loạn nhịp tim và có thể gây tổn thương các cấu trúc trong buồng tim như van ba lá gây hở van Hiện nay, dụng cụ bít ống động mạch đã được cải tiến nhiều để phù hợp với trẻ nhỏ, đặc biệt là trẻ sơ sinh cân nặng thấp có thể can thiệp để bít ống động mạch bằng dụng cụ qua da.
Ở trẻ nhỏ không có triệu chứng của quá tải thể tích tim trái, việc đóng OĐM có thể trì hoãn cho đến khi cân nặng đạt trên 6 đến 7kg.
Trẻ không phát triển thể chất với các đợt nhiễm trùng đường hô hấp tái phát và khó thở khi gắng sức là những biểu hiện thường gặp ở bệnh nhân có ống động mạch lớn gây quá tải buồng thất trái.
Tiền sử viêm nội tâm mạc nhiễm khuẩn.
Ở người trưởng thành (Theo khuyến cáo hội Tim mạch châu Âu 2020):
Ở bệnh nhân có bằng chứng của việc quá tải thể tích thất trái và không tăng áp động mạch phổi (Không có dấu hiệu tăng áp động mạch phổi trên thăm dò không xâm lấn hoặc thăm dò xâm lấn cho thấy sức cản mạch phổi < 3 WU): Khuyến cáo bít ống động mạch bất kể có triệu chứng hay không.
Ở bệnh nhân có tăng áp động mạch phổi với sức cản mạch phổi từ 3-5 WU, có thể bít ống động mạch khi luồng thông trái → phải có ý nghĩa (Qp/Qs > 1,5).
Bít ống động mạch nên được xem xét ở những bệnh nhân có tăng áp động mạch phổi với áp lực động mạch phổi 2/3 áp lực hệ thống hoặc Rp/Rs > 2/3, nhưng Qp/Qs > 1,5 và có đáp ứng với các test giãn mạch phổi. (khuyến cáo IIb).
3.2 Chống chỉ định
Chống chỉ định bít ống ở bệnh nhân có OĐM im lặng (kích thước nhỏ, không có tiếng thổi).
Bệnh nhân tăng áp động mạch phổi cố định với luồng thông phải → trái (hội chứng Eisenmenger), đóng OĐM là chống chỉ định.
4 Dụng cụ bít ống động mạch
4.1 Coils
Năm 1992, báo cáo bít OĐM sử dụng Gianturco coil lần đầu tiên được công bố với kết quả nhiều ưu điểm, từ đó việc sử dụng coils để bít OĐM từ nhỏ đến vừa nhanh chóng trở nên phổ biến. Dụng cụ coils cũng chứng minh được tính hiệu quả và an toàn trong bít OĐM.
Dụng cụ Nit-Occlud PDA (PFM Medical, Cologne, Đức) với cấu trúc dạng vòng cuộn, thả (release) có kiểm soát, được thiết kế đặc biệt để bít OĐM có kích thước nhỏ đến vừa. Các vòng xoắn có hình dạng nón 2 đầu, được cấu tạo từ sợi hợp kim Nitinol với độ cứng được giảm dần từ đĩa đầu gần (đầu ĐMC) tới đầu xa (đầu ĐMP). Phần đầu ĐMC cứng hơn giúp dự phòng sức cản của dụng cụ đẩy qua OĐM trong và sau quá trình đưa dẫn dụng cụ. Trong khi phần trung tâm mềm dẻo hơn và đầu ĐMP uốn khúc cho phép các vòng của dụng cụ thích ứng với nhiều hình dạng khác nhau của OĐM.

Dụng cụ coils Nit-Occlud PDA có 4 loại:
- Nit-Occlud Flex là loại nhỏ nhất, các vòng xoắn của dụng cụ này hoàn toàn mềm dẻo và có các kích thước 4 x 4 mm, 5 x 4 mm và 6 x 5 mm, với số đầu tiên là kích thước của đầu ĐMC hay đầu xa. Nit-Occlud Flex được đưa qua hệ thống delivery 4
- Nit-Occlud Med là loại trung bình, các vòng xoắn phía ĐMC được làm cứng hơn và được đưa qua hệ thống delivery 5 Nit-Occlud Med có các kích thước 7 x 6 mm, 9 x 6 mm và 11 x 6 mm. Cả Nit-Occlud Flex và Nit-Occlud Med đều được gắn sẵn vào hệ thống delivery có chiều dài 85 cm.
- Nit-Occlud Stiff là loại lớn nhất và phía ĐMC được làm cứng hơn nữa, dụng cụ này có các kích thước 10 x 6 mm, 12 x 6 mm và 14 x 6 mm được đưa vào hệ thống delivery 5
- Loại thứ tư là Nit-Occlud Double Disk được thiết kế với ống ngắn, dạng “cửa sổ”. Dụng cụ này được làm cứng cả 2 đầu, cả 2 đầu đều phẳng hơn và kích thước lớn hơn. Phần eo mềm dẻo hơn giữa 2 đầu, ngắn hơn và hẹp hơn.
Ưu điểm của Coils:
- Không cần rút introducer sheath: Trong kỹ thuật bít OĐM bằng dụng cụ Amplatzer, sau khi hình thành vòng động-tĩnh mạch đùi, introducer sheath (ống mở đường vào) ban đầu sẽ được rút ra để đưa hệ thống ống chuyển dụng cụ (delivery sheath) có kích thước lớn hơn 6-7 Kỹ thuật này phức tạp hơn kỹ thuật sử dụng dụng cụ Coils chỉ cần đưa toàn bộ hệ thống qua introducer sheath ban đầu, do đó thao tác đơn giản hơn và bệnh nhân không cần phải rạch rộng da, tránh được chảy máu cũng như tổn thương mạch máu.
- Đưa hệ thống delivery sheath qua ống động mạch thuận lợi: do có kích thước lớn hơn nên trong những trường hợp ống có kích thước nhỏ, giải phẫu phức tạp, việc đưa toàn bộ hệ thống delivery sheath từ ĐMP qua ống động mạch và sang ĐMC xuống sẽ gặp nhiều khó khăn, thậm chí có những trường hợp không thể thực hiện được. Việc đưa delivery lớn cũng làm tăng nguy cơ co thắt ống động mạch, dẫn đến việc chọn dụng cụ không đúng gây thất bại trong thủ thuật.
- Không cần bắt vít lắp dụng cụ: Khác với hệ thống Coil Nit-Occlud được gắn sẵn, dụng cụ Amplatzer cần được bắt vít vào dây cáp của que thả (cable), kéo rút vào khúc nối rồi đẩy vào lòng ống delivery sheath. Khi sử dụng hệ thống Coil, toàn bộ hệ thống đã được lắp sẵn, không cần phải thực hiện thao tác bắt vít dụng cụ do đó rất tiện lợi cho bác sĩ can thiệp và giúp đảm bảo vô khuẩn.
4.2 Dụng cụ Amplatzer bít ống động mạch thế hệ I (ADO I)
Lúc đầu việc chế tạo Amplatzer là nhằm mục đích để bít lỗ thông liên nhĩ. Năm 1997, bác sĩ Kurt Amplatz đã cải tiến dụng cụ này để có thể bít được ống động mạch qua da với tên gọi ADO (Amplatzer Ductal Occluder).
Dụng cụ bít ống động mạch thế hệ I (Hình 34.5), với vành rộng ở một đầu, vành của ADO có đường kính lớn hơn phần thân từ 2-3 mm có tác dụng bám giữ dụng cụ vào miệng OĐM chỗ đổ vào ĐMC xuống. Cấu tạo dụng cụ bằng sợi Nitinol đường kính 0,004 inch (0,01 mm) – là kim loại đặc biệt có khả năng “nhớ hình” (dụng cụ có khả năng thu nhỏ lại trong ống thông và “tự nở” ra về hình dáng bình thường khi được đẩy ra khỏi ống thông). Ngoài ra, có thêm các sợi Polyester quấn quanh lưới kim loại nhằm tăng cường khả năng tạo huyết khối sau khi dụng cụ đã bít ống động mạch.
Chụp ống động mạch: Có 2 kích thước cần đo trên phim chụp đó là đường kính lớn nhất của OĐM về phía ĐMC và đường kính ở vị trí nhỏ nhất của OĐM.
Với hãng Amplatzer, dụng cụ ADO có chiều dài từ 7-8 mm và có nhiều cỡ đường kính khác nhau, thay đổi từ 6/4 mm đến 18/16 mm (đường kính to đóng về phía ĐMC, đường kính nhỏ đóng về phía ĐMP). Dụng cụ được chọn theo kích thước ống động mạch trên phim chụp mạch ở tư thế nghiêng trái 90º (LAO) hoặc nghiêng phải 45º (RAO). Hệ thống delivery sheath có kích thước từ 5 Fr đến 9 Fr.
Hiện tại, ngoài dụng cụ bít ống động mạch thế hệ I của Amplatzer, để phù hợp với bệnh cảnh lâm sàng đã có những dụng cụ rất lớn như Cocoon Duct Occluder của Vascular Innovations (lớn nhất là 20/18 mm) và PDA Occluder của Lifetech Scientific lớn nhất là 26/24 mm với hệ thống delivery sheath có kích thước lớn nhất 10 Fr. Các dụng cụ rất lớn giúp cho những bệnh nhân được phát hiện muộn có kích thước OĐM rất lớn mà vẫn còn chỉ định bít có cơ hội được bít ống động mạch bằng can thiệp qua da, tất nhiên quá trình bít ống động mạch lớn cần rất thận trọng.
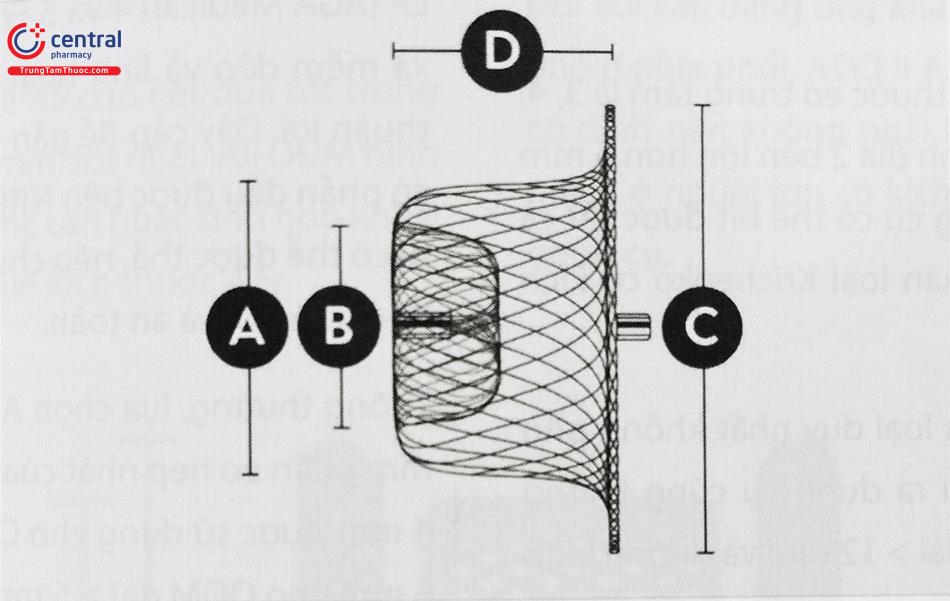
Bảng 1. Kích thước dụng cụ bít ống động mạch thế hệ I (ADO I) và delivery tương ứng
| Ký hiệu | Đường kính phía ĐMC (A, mm) | Đường kính phía ĐMP (B, mm) | Đường kính vành (C, mm) | Chiều dài (D, mm) | Khuyến cáo Delivery Sheath |
| 9-PDA-003 | 5 | 4 | 9 | 5 | 5 F; đầu cong 180° |
| 9-PDA-004 | 6 | 4 | 10 | 7 | 6 F; đầu cong 180° |
| 9-PDA-005 | 8 | 6 | 12 | 7 | 6 F; đầu cong 180° |
| 9-PDA-006 | 10 | 8 | 16 | 8 | 6 F; đầu cong 180° |
| 9-PDA-007 | 12 | 10 | 18 | 8 | 7 F; đầu cong 180° |
| 9-PDA-008 | 14 | 12 | 20 | 8 | 7 F; đầu cong 180° |
| 9-PDA-009 | 16 | 14 | 22 | 8 | 7 F; đầu cong 180° |
4.3 Dụng cụ Amplatzer bít ống động mạch thế hệ II (ADO II và ADO II, AS)
Việc sử dụng ADO II và ADO II AS (additional size) trong ống động mạch đã được chứng minh đem lại hiệu quả tốt trong bít ống OĐM có đường kính ≥ 2 mm và hình thái khác nhau. ADO II là dụng cụ được kết lưới Nitinol nhiều lớp có khả năng tự nở, các lưới Nitinol rất mềm dẻo, linh hoạt, được định hình thành một phần eo hình trụ ở giữa giữ cho hai đĩa phía hai đầu của OĐM. ADO II sử dụng công nghệ “fabric free” khiến cho dụng cụ và hệ thống delivery rất nhẹ. Phần eo ở trung tâm được thiết kế để đóng kín ống và hai đĩa được thiết kế để bám trên mặt đầu động mạch chủ và động mạch phổi của OĐM. Dụng cụ cho phép tiếp cận xuôi chiều lẫn ngược chiều (đầu động mạch hay đầu tĩnh mạch).
4.3.1 Dụng cụ ADO II
Có chiều dài 4 hoặc 6 mm, kích thước eo trung tâm là 3, 4, 5 và 6 mm cả hai bên, đường kính đĩa 2 bên lớn hơn 6 mm so với kích thước vòng eo. Dụng cụ có thể bít được tất cả các OĐM có hình thái trong phân loại Krichenko có kích thước dưới 5,5 mm.
Tuy nhiên OĐM dạng “cửa sổ” là loại duy nhất không phù hợp để đóng với ADO II. Ngoài ra dụng cụ cũng không được chỉ định với ống có chiều dài > 12 mm và đường kính 5,5 mm trên chụp mạch.
Dụng cụ có một đầu có vít để gắn với dây cáp nối, đầu vít này cản quang và là dấu chỉ (marker) dưới màn tăng sáng. Hệ thống delivery được khuyến cáo sử dụng là TorqVue®
LP (AGA Medical) 4 và 5 Fr, có một đoạn ống thông ở đầu xa mềm dẻo và linh hoạt cho phép tiếp cận tổn thương thuận lợi. Dây cáp để gắn với dụng cụ dùng để đặt và thả có phần đầu được bện Nitinol mềm dẻo và linh hoạt. Thiết bị có thể được thả, nếu chưa được có thể thu hồi lại và thả lại chính xác và an toàn.
Thông thường, lựa chọn ADO II có kích thước lớn hơn 1-2 mm phần eo hẹp nhất của OĐM. Về chiều dài, dụng cụ dài 4 mm được sử dụng cho OĐM dài ≤ 5 mm và dụng cụ dài 6 mm cho OĐM dài ≥ 5 mm.
Ưu điểm chính của ADO II là dụng cụ có kết cấu nhẹ và mềm cho phép sử dụng hệ thống delivery có kích thước nhỏ và mềm, sử dụng được cho trẻ nhỏ nhẹ cân.
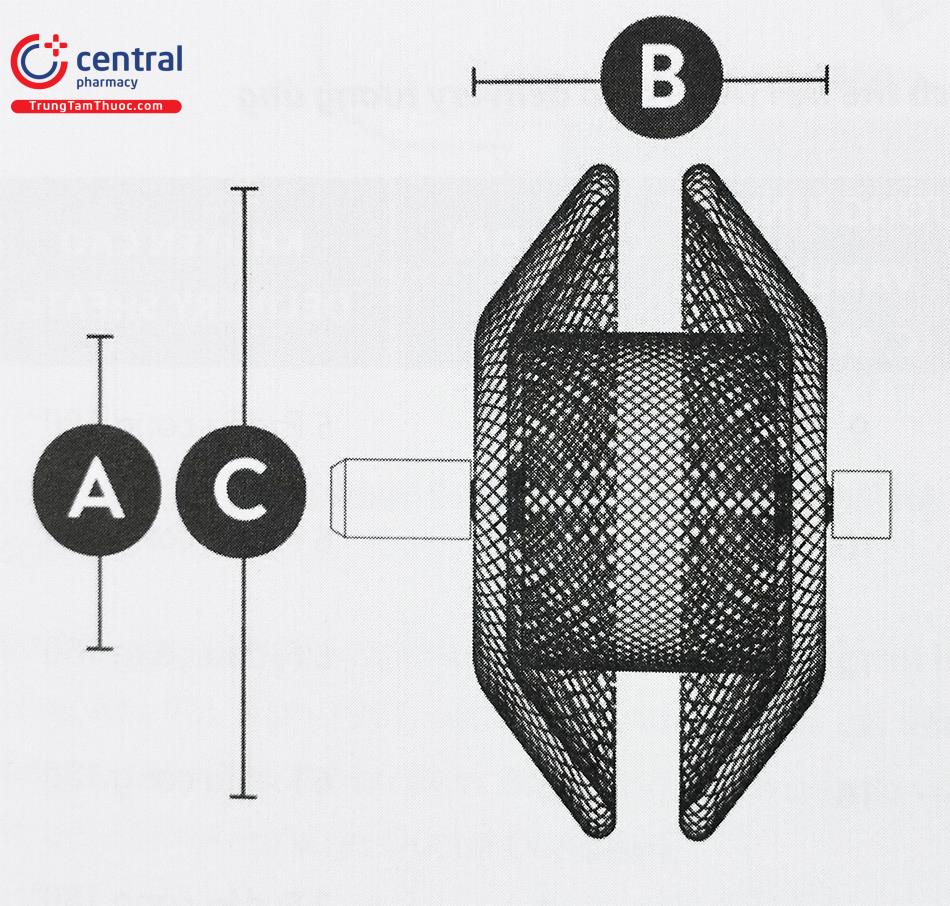
Bảng 2. Kích thước dụng cụ bít ống động mạch thế hệ II (ADO II)
| A (mm) thân dụng cụ | B (mm) chiều dài | C (mm) đĩa hai bên | Kích thước delivery (Fr) |
| 3 | 4 | 9 | 4 |
| 3 | 6 | 9 | 4 |
| 4 | 4 | 10 | 4 |
| 4 | 6 | 10 | 4 |
| 5 | 4 | 11 | 5 |
| 5 | 6 | 11 | 5 |
| 6 | 4 | 12 | 5 |
| 6 | 6 | 12 | 5 |
4.3.2 Dụng cụ ADO II AS
Các nghiên cứu cho thấy ADO II AS cho kết quả tốt trong việc bít OĐM có kích thước < 4 mm, tốt nhất với OĐM hình phễu, với đối tượng là trẻ nhỏ nhẹ cân hoặc sinh non khi đi qua hệ thống delivery LP TorqVue kích thước 4 Fr.
Đối với các dạng ống khác, như ống dài và không có đầu nhỏ ở phía phổi, ADO II AS tương đối ngắn chỉ có một đĩa cố định nên không phải là lựa chọn phù hợp. Ống động mạch ở người lớn có kích thước lớn cũng là hạn chế của dụng cụ.
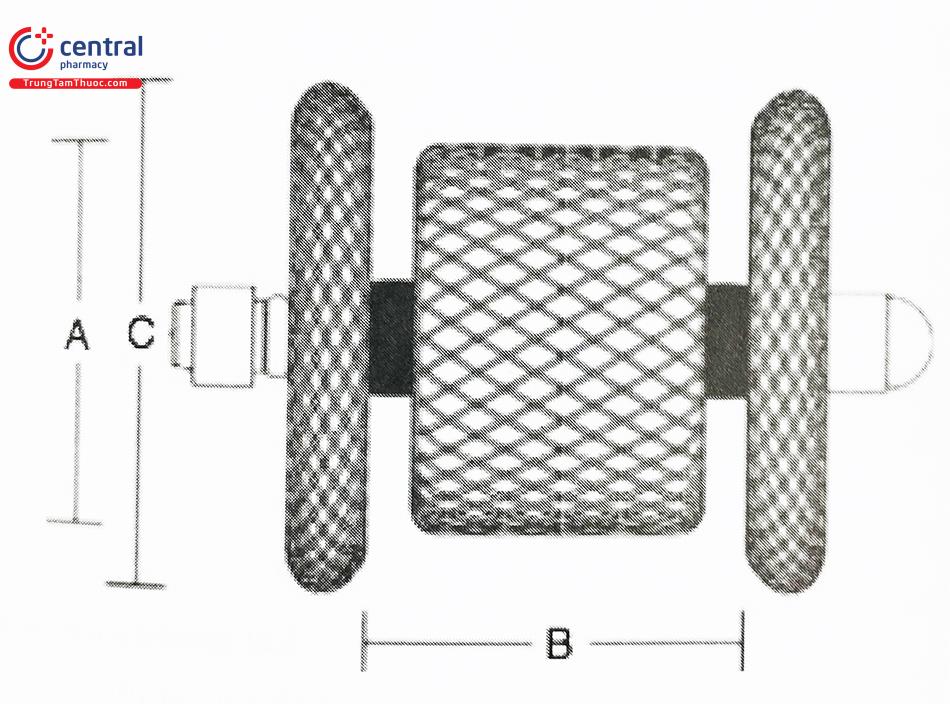
4.4 Lựa chọn dụng cụ bít ống động mạch
Lựa chọn dụng cụ bít ống động mạch dựa trên: hình dạng và kích thước ống động mạch, cũng như cấu tạo dụng cụ bít trên phim chụp mạch.
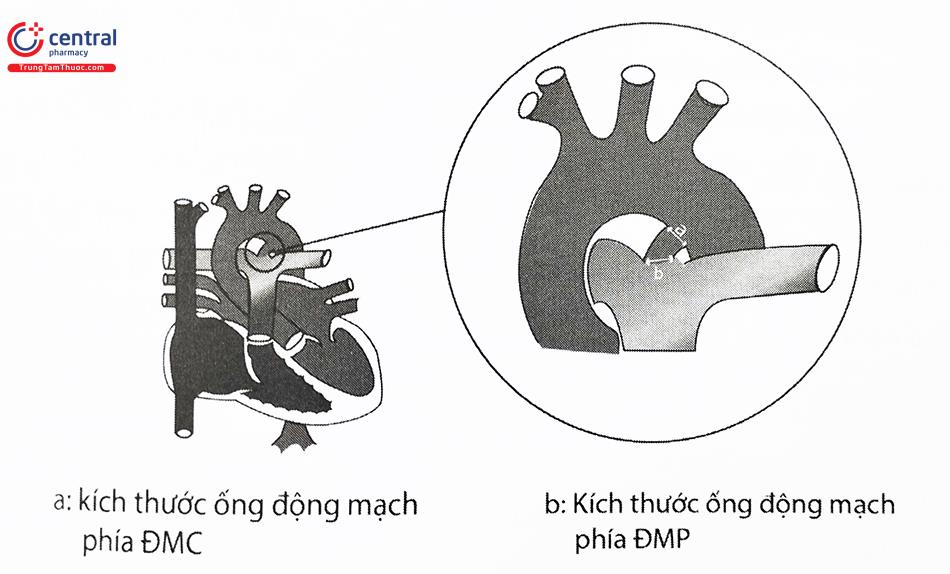
Chú thích: ĐMC: Động mạch chủ; ĐMP: Động mạch phổi.
Chọn kích thước dụng cụ ở người lớn:
- a + 2 mm: Chọn kích thước dụng cụ phía đầu ĐMC lớn hơn ít nhất 2 mm so với ống động mạch. Thường áp dụng với ống động mạch kích thước nhỏ đến trung bình.
- b x 2 mm: Chọn kích thước dụng cụ phía đầu ĐMP là b x 2. Thường áp dụng với ống động mạch kích thước trung bình đến lớn.
Chọn kích thước dụng cụ ở trẻ em:
- a + 1 mm: kích thước dụng cụ phía đầu ĐMC.
- b + 2 mm: kích thước dụng cụ phía đầu ĐMP.
5 Các bước bít ống động mạch
5.1 Chuẩn bị bệnh nhân và bàn dụng cụ
Tương tự trong chuẩn bị trước thông tim.
5.2 Chuẩn bị dụng cụ
- Guidewire Terumo ái nước 260 cm đầu thẳng và đầu cong.
- Ống thông pigtail 4, 5 Fr tương ứng introducer sheath động mạch, dây chụp mạch áp lực.
- Ống thông MP,
- Bộ snare dùng để bắt và kéo dây dẫn.
- Dụng cụ: Coils, ADO I, ADO II. Nên chuẩn bị sẵn nhiều kích thước khác nhau, ước lượng ban đầu dựa vào kích thước ống động mạch trên siêu âm.
- Delivery sheath đầu cong 180º: Tương ứng kích thước dụng cụ bít ống động mạch.
5.3 Tạo đường vào mạch máu
- Đường vào mạch máu: thông thường là động mạch và tĩnh mạch đùi phải. Cần gây tê từng lớp để giảm đau tốt cho bệnh nhân.
- Tiêm tĩnh mạch Heparin 50 – 100 UI/kg sau khi tạo đường vào mạch máu.
- Đánh giá huyết động về huyết áp, nhịp tim, bão hoà oxy máu ngoại vi (SpO2).
- Lưu ý quan trọng: trong quá trình can thiệp luôn phải theo dõi điện tâm đồ, huyết áp và SpO2 cũng như biểu hiện lâm sàng của bệnh nhân đồng thời với quan sát trên màn hình can thiệp, để nhanh chóng phát hiện các bất thường và xử trí ngay lập tức.
5.4 Các bước can thiệp của kỹ thuật bít ống động mạch
5.4.1 Chụp ống động mạch và xác định type giải phẫu
Đưa ống thông pigtail (tốt nhất là pigtail marker) 5Fr hoặc 4Fr qua đường động mạch đùi phải đến ĐMC xuống tương ứng vị trí chạc ba khí quản, tiến hành chụp thuốc cản quang ĐMC xuống trên hai bình diện, nghiêng trái 90º và nghiêng phải 30-40º nhằm xác định vị trí, hình thái và đo kích thước OĐM (đường kính của OĐM tại chỗ đổ vào ĐMP, ĐMC và chiều dài ống).
5.4.2 Lái guidewire qua ống động mạch
Tiếp theo, kỹ thuật khó và cũng là quan trọng nhất trong thủ thuật, là lái dây dẫn (guidewire) đầu thẳng 260 cm qua ống động mạch. Có 2 kỹ thuật tương ứng với cách tiếp cận từ 2 phía của ống động mạch:
Lái guidewire từ phía động mạch phổi: sử dụng ống thông Multipurpose (MP) 4-5 Fr, trong đó size 5Fr thường dùng ở người lớn và trẻ lớn, ở trẻ nhỏ có thể dùng MP 4Fr, đi qua sheath tĩnh mạch đùi lên ĐMP.
- Tiếp đó, sử dụng guidewire đầu thẳng 260 cm thường hoặc dây dẫn ngậm nước (Terumo) luồn trong ống thông MP đi qua OĐM sang ĐMC xuống.
- Luôn sử dụng đầu mềm của guidewire để lái qua ống động mạch. Phối hợp thay đổi hướng MP và đẩy guidewire nhanh dứt khoát, đầu mềm guidewire cần đi nhanh để thắng lực cản do đi ngược dòng máu qua OĐM. Góc chiếu tia Xquang thuận lợi là thẳng đứng (tư thế AP) hoặc nghiêng phải (RAO) 30-40º.
- Kỹ thuật này có thể thực hiện thuận lợi trong đa số trường hợp ống động mạch kích thước trung bình đến lớn với các type A, B, C theo phân loại
- Ưu điểm của phương pháp là sự thuận tiện và nhanh chóng: có thể tráo sheath đùi, đưa ngay delivery (ống chuyển dụng cụ) trượt theo guidewire đi lên ĐMP qua ống động mạch sang ĐMC xuống và đẩy dụng cụ (coils hoặc dụng cụ bít ống động mạch) trong lòng delivery để bít OĐM, mà không qua bước tạo vòng nối động tĩnh mạch đùi.
- Hạn chế của kỹ thuật lái guidewire từ phía ĐMP: khi lái guidewire ngược dòng sẽ gặp lực cản trở do dòng máu chảy từ ĐMC sang ĐMP. Trường hợp ống động mạch nhỏ, nhiều chỗ hẹp hoặc hướng giải phẫu phía ĐMP không phù hợp, sẽ khó khăn hoặc thất bại khi sử dụng phương pháp này.
Lái guidewire từ phía động mạch phổi trong trường hợp khó: Trong trường hợp sử dụng ống thông MP và guidewire thẳng đầu mềm không lái qua OĐM, có thể linh hoạt với các biện pháp sau:
- Kỹ thuật “đảo đầu guidewire”: trường hợp ống động mạch hướng lên cao, lái đầu mềm guidewire thất bại, có thể dùng kĩ thuật “đảo đầu guidewire”, dùng đầu cứng làm duỗi đầu ống thông MP và nhẹ nhàng đẩy qua ống động mạch. Lưu ý kiểm soát chặt chẽ guidewire để đầu cứng luôn nằm trong lòng ống thông và không được thò ra ngoài, kỹ thuật này chỉ nên được thực hiện bởi bác sĩ can thiệp có kinh nghiệm.
- Thay ống thông MP bằng Judkin phải (JR).
- Phối hợp ống thông JR và kỹ thuật “đảo đầu guidewire” như trên.
- Trong trường hợp các biện pháp trên thất bại, phương pháp lái guidewire xuôi dòng từ phía ĐMC qua OĐM sẽ được thực hiện.
Lái guidewire từ phía động mạch chủ
- Sử dụng ống thông JR đi qua sheath động mạch đùi lên động mạch chủ, đưa gần vào miệng ống động mạch, lưu ý các thao tác nhẹ nhàng, tránh co thắt ống, nhất là trong trường hợp ống nhỏ. Lái guidewire Terumo 0,035 inch đầu cong 260 cm qua OĐM sang ĐMP. Góc chiếu Xquang thuận lợi là góc nghiêng phải 30-40º, có thể lái tiếp guidewire vào thất phải và đi qua vòng van ba lá lên tĩnh mạch chủ trên, lúc này việc dùng snare có thòng lọng bắt đầu guidewire sẽ trở nên dễ dàng hơn.
- Tạo vòng động mạch – tĩnh mạch đùi guidewire: dùng kỹ thuật bắt thòng lọng (snare) ở động mạch phổi hoặc tĩnh mạch chủ trên, tạo thành vòng động tĩnh mạch đùi (guidewire đi vào tĩnh mạch đùi – qua ống động mạch – xuống động mạch đùi ra ngoài).
5.4.3 Đưa delivery sheath từ tĩnh mạch đùi qua ống động mạch sang ĐMC xuống
Sau khi lái guidewire qua ống động mạch (Lái ngược dòng từ động mạch phổi qua ống động mạch xuống ĐMC xuống hoặc tạo được guidewire vòng động- tĩnh mạch đùi): hệ thống delivery sheath được đưa từ tĩnh mạch đùi trượt trên dây dẫn lên tĩnh mạch chủ dưới, qua thất phải, lên động mạch phổi, qua OĐM rồi sang ĐMC xuống.
- Bước này cần thận trọng khi đi qua vòng van ba lá, do có thể làm tổn thương van ba lá.
- Luôn quan sát monitor phát hiện các rối loạn nhịp bất thường để xử trí
Sau khi đưa delivery sheath qua ống động mạch: Rút dây dẫn và nòng delivery, lưu lại ống
Lúc này delivery là 1 hệ thống ống hở 2 đầu, đầu ngoài để kết nối đo áp lực hoặc kết nối khúc nối ngắn chứa dụng cụ bít ống động mạch bên trong, phần thân delivery chạy từ tĩnh mạch đùi lên ĐMP qua ống động mạch, xuống động mạch chủ xuống.
5.4.4 Lựa chọn dụng cụ và thả dụng cụ bít ống động mạch
Lựa chọn dụng cụ bít ống động mạch phù hợp. (Xem mục Lựa chọn dụng cụ bít ống động mạch). Dựa trên hình dạng và kích thước của OĐM trên hình chụp mạch là thông tin quan trọng để lựa chọn dụng cụ. Với dụng cụ ADO sẽ được bắt vít vào dây cáp, kéo thẳng ra trong khúc nối và đẩy vào lòng ống delivery sheath. Trong khi đó với coils, hệ thống dụng cụ có gắn sẵn que thả được đưa vào trong ống delivery
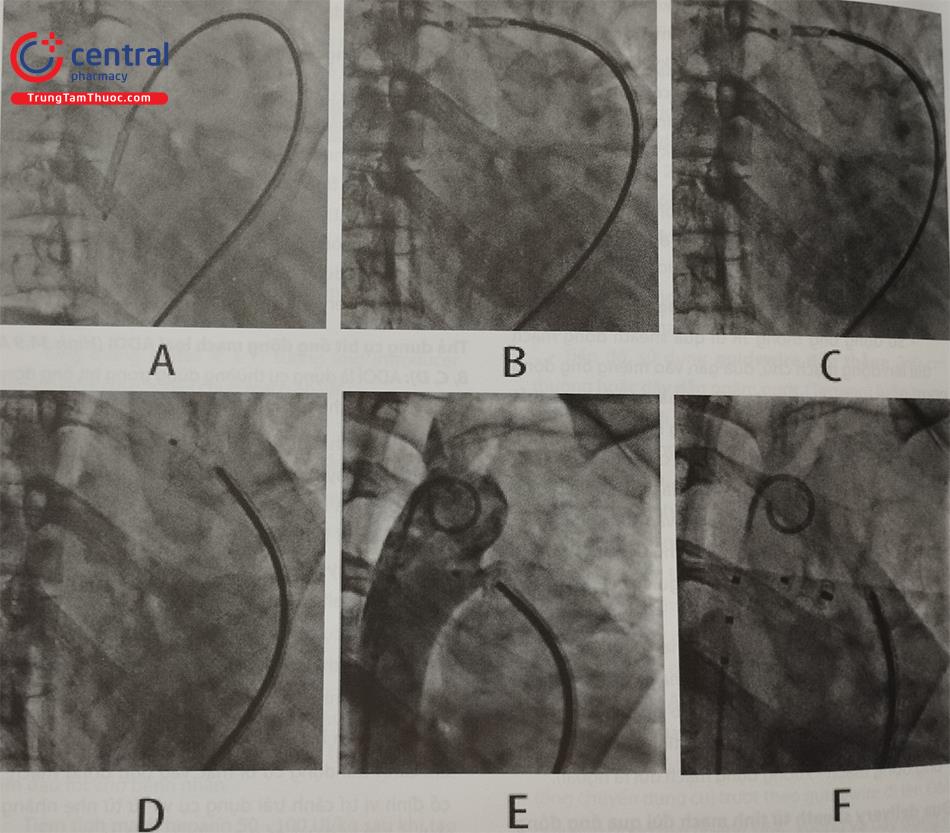
Thả dụng cụ bít ống động mạch loại ADOI (Hình 34.9 A, B, C, D): ADOI là dụng cụ thường dùng trong bít ống động mạch, và có kỹ thuật căn bản nhất.
- Mở cánh trái dụng cụ: Hệ thống ống delivery sheath lúc này có đầu nằm ở động mạch chủ xuống, đồng thời đĩa bên trái được mở ra một phần từ trong delivery, toàn bộ hệ thống được kéo lại từ từ về phía OĐM. Khi thấy vướng là cánh trái dụng cụ bít vào ống động mạch phía đầu ĐMC. Cần lưu ý không kéo quá mạnh, dụng cụ có thể bị kéo trượt vào ống động mạch và thủ thuật thất bại, đặc biệt các trường hợp dụng cụ mềm và nhỏ như coils, dụng cụ ADO
- Mở toàn bộ dụng cụ bít kín ống động mạch: Sau khi cánh trái dụng cụ bị mắc vào ống động mạch, giữ cố định vị trí cánh trái dụng cụ và từ từ nhẹ nhàng rút delivery sheath lại để thân và cánh phải dụng cụ mở ra bít kín hoàn toàn ống động mạch.
- Dụng cụ đúng vị trí ống động mạch, bám chắc, có eo ở giữa, phình ra ở 2 đầu vừa đủ che kín ống động mạch ở cả đầu động mạch chủ và động mạch phổi là những tiêu chí đánh giá bít dụng cụ thành công (bên cạnh chụp kiểm tra lại dụng cụ bít kín, không còn shunt qua ống động mạch).
Chụp động mạch chủ kiểm tra và tháo que thả giải phóng (release) dụng cụ (Hình 9 E, F):
- Sau khi toàn bộ dụng cụ được thả bung ra bít kín ống động mạch, tiến hành chụp ĐMC xuống để xác định luồng thông tồn lưu (residual shunt) và vị trí của dụng cụ, chụp lại động mạch chủ để xác định có hay không sự chèn dụng cụ vào động mạch phổi, động mạch chủ.
- Khi dụng cụ đúng vị trí, bít chắc vào ống động mạch, không còn luồng thông tồn lưu hay còn luồng
- thông tồn lưu nhỏ, không gây hẹp eo ĐMC: tiến hành giải phóng dụng cụ khỏi que thả (cable).
- Chụp lại động mạch chủ để kiểm tra dụng cụ một lần nữa.
Kết thúc thủ thuật: nhẹ nhàng rút toàn bộ hệ thống ống dẫn và que thả, sau đó rút sheath và băng ép đùi ở vị trí chọc mạch.
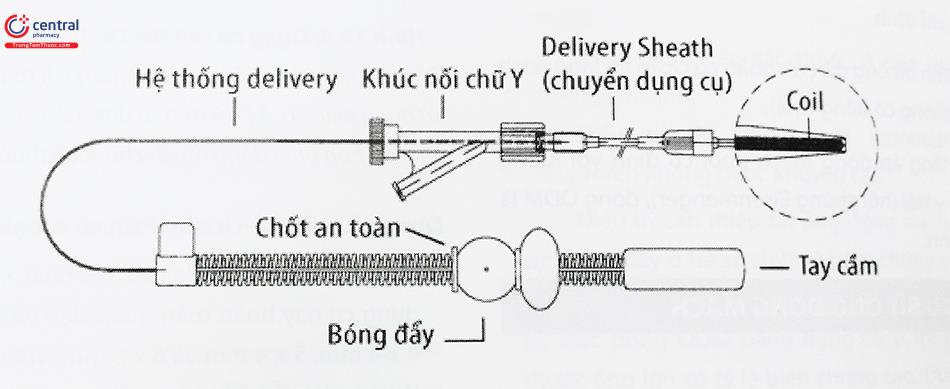
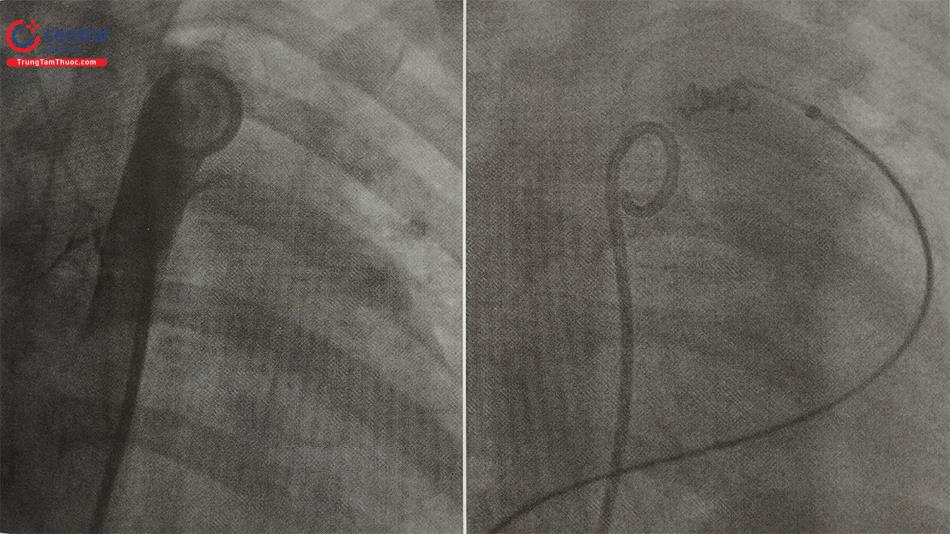
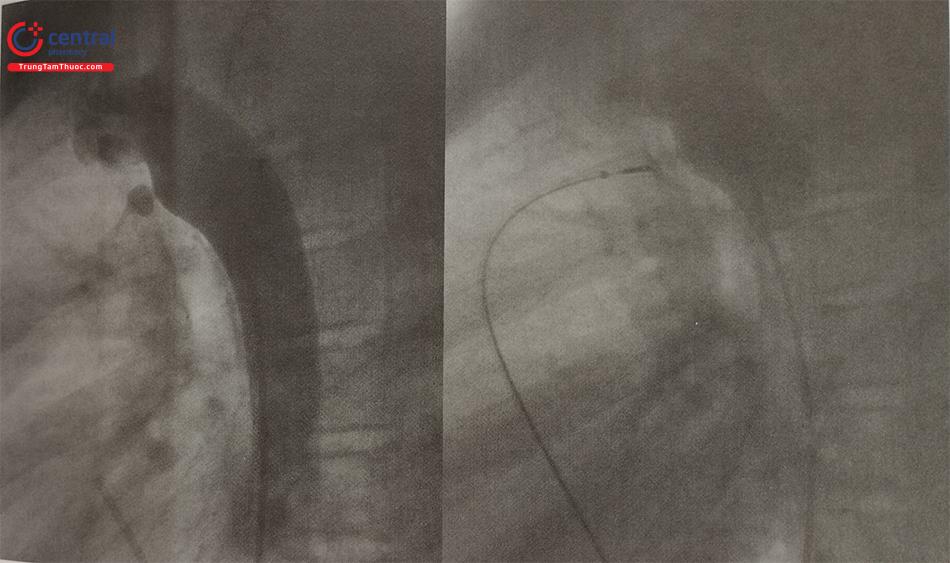
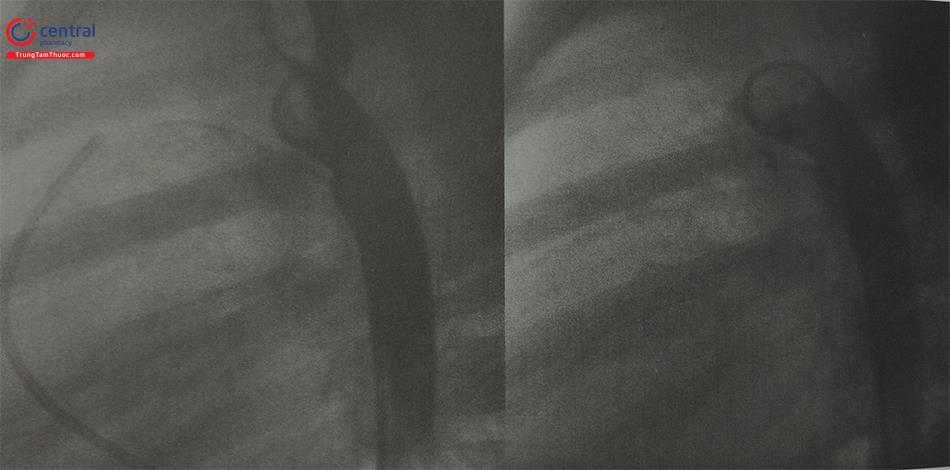
Bít ống động mạch bằng dụng cụ Coils, ADO II (Hình 10, 11, 12): Các bước tương tự khi bít dụng cụ ADO I. Tuy nhiên có sự khác biệt khi thả (release) dụng cụ giữa coils và ADO: Với coils, khi thả sẽ tháo chốt an toàn và trượt bóng đẩy để cắt đoạn nối với coils; trong khi đó với ADO I, ADO II, tháo dụng cụ bằng cách quay que thả ngược chiều kim đồng hồ.
6 Tiêu chí đánh giá thành công của thủ thuật
Lâm sàng: Không còn tiếng thổi hoặc tiếng thổi còn rất nhỏ so với trước bít ống động mạch bằng dụng cụ.
Hình chụp trên màn tăng sáng:
Dụng cụ bít đúng vị trí ống động mạch, với hình dạng 2 cánh nở hai bên che kín được luồng thông, eo thắt vừa phải ở giữa cố định chắc dụng cụ vào giữa.
Cần lưu ý hình dạng eo và cánh trái dụng cụ, eo thắt quá gợi ý dụng cụ to quá cỡ (oversized); nếu không có eo rõ cần thận trọng trước khi thả do dụng cụ nhỏ dưới cỡ (undersized) và có thể rơi dụng cụ sau khi thả.
Cánh trái không phồng quá vào động mạch chủ (nhất là ở trẻ nhỏ), do có thể gây hẹp động mạch chủ.
Không còn shunt tồn lưu hoặc shunt tồn lưu rất nhỏ cạnh dụng cụ.
Siêu âm tim: Không còn shunt tồn lưu hoặc shunt tồn lưu rất nhỏ.
Không có bất kỳ biến chứng nặng nào khác: như block nhĩ thất, đái máu, huyết khối gây tắc mạch, di lệch dụng cụ, tổn thương ..
Cùng với sự ra đời của ngày càng nhiều các dụng cụ bít ống động mạch, kĩ thuật cũng ngày càng hoàn thiện hơn, các biến chứng can thiệp cũng ngày một ít hơn.
7 Biến chứng và xử trí
7.1 Luồng thông tồn lưu
Khi bắt đầu triển khai kỹ thuật bít OĐM qua đường ống thông, biến chứng phổ biến nhất là ống không được bít kín hoàn toàn (luồng thông tồn lưu). Tuy nhiên với các dụng cụ hiện có cũng như kinh nghiệm của bác sĩ can thiệp, biến chứng này đã trở nên ít gặp.
Luồng thông tồn lưu (residual shunt) tồn tại sau khi bít ống bằng dụng cụ được đóng tiếp bằng dụng cụ khác với quy trình hoàn toàn giống như bít OĐM. Một số luồng thông này theo thời gian có thể tự bít lại được, tuy nhiên nếu luồng thông là đáng kể cần phải bít ống thông lại ngay. Việc bít hoàn toàn của ống là rất quan trọng để ngăn ngừa các biến chứng sau đó như tan máu hoặc viêm nội tâm mạc nhiễm khuẩn.
7.2 Rơi dụng cụ
Một trong các biến chứng nặng nề là là rơi dụng cụ gây tắc mạch. Tuy nhiên, tỷ lệ rơi dụng cụ trên bệnh nhân được bít ống động mạch bằng dụng cụ qua đường ống thông là rất thấp.
Với những dụng cụ thế hệ đầu tiên, bệnh nhân sẽ cần phải phẫu thuật tim mở để lấy bỏ dụng cụ. Hiện nay, phần lớn các dụng cụ bị rơi có thể được thu lại được và thay thế bằng một dụng cụ khác trong cùng một thì bằng phương pháp can thiệp.
Trong quá trình thu hồi lại dụng cụ, đặc biệt với các dụng cụ có kích thước lớn, phải hết sức cẩn thận để không làm tổn thương cấu trúc trong tim cũng như mạch máu..
7.3 Biến chứng liên quan mạch máu và đường vào
Các biến cố về mạch máu do sử dụng các hệ thống ống chuyển (delivery sheath) là rất hiếm và phần lớn có thể tránh được. Sự ra đời của các hệ thống ống chuyển lớn hơn đi từ đường tĩnh mạch giúp ngăn ngừa các tổn thương động mạch.
Xử trí và chăm sóc đường vào tĩnh mạch giúp ngăn ngừa phần lớn các biến cố mạch máu. Nguy cơ gặp biến chứng mạch máu thường gặp nhất là khi dụng cụ bị rơi mà bác sĩ không thể gắp và thu hồi lại được bằng hệ thống ống chuyển đang dùng, khi đó thường sẽ cần một hệ thống ống chuyển lớn hơn.
Ngoài ra, trong một tình huống mất tập trung mà bác sĩ không chú ý đến vị trí đưa ống chuyển vào, có thể ống chuyển không đủ lớn bị gập hay gãy dụng cụ.
7.4 Biến chứng tan máu
Đã có một số báo cáo về biến chứng tan máu cấp tính sau can thiệp bít ống động mạch xảy ra khi có luồng thông tồn lưu lớn. Biến chứng này có thể gặp ở tất cả các dụng cụ. Xử lý biến chứng tan máu bằng cách đóng kín hoàn toàn luồng thông bằng một hay nhiều dụng cụ khác nhau. Trong trường hợp xấu nhất, bệnh nhân sẽ phải tiến hành phẫu thuật lấy bỏ dụng cụ và đóng OĐM.
Đôi khi tan máu đáp ứng với điều trị nội khoa, nhưng xử trí biến chứng này không có một khuyến cáo rõ ràng. Những bệnh nhân này đòi hỏi phải theo dõi rất chặt chẽ cho đến khi tan máu hết hoàn toàn và/hoặc nguyên nhân được giải quyết.
7.5 Viêm nội tâm mạc nhiễm khuẩn
Cũng có báo cáo về viêm nội tâm mạc nhiễm khuẩn trên các dụng cụ, nhưng thường gặp trong các trường hợp còn luồng thông tồn lưu. Trong trường hợp này, bệnh nhân cần điều trị bằng kháng sinh đường tĩnh mạch cho đến khi viêm nội tâm mạc ổn định, sau đó tiến hành phẫu thuật tháo bỏ dụng cụ bít ống động mạch.
7.6 Dụng cụ chèn ép cơ quan xung quanh
Ngoài ra, dụng cụ cũng có thể chèn vào đoạn gần động mạch phổi trái hoặc vào lòng động mạch chủ. Phần lớn có chênh áp thấp và chưa ghi nhận trường hợp nào ảnh hưởng đến huyết động. Nếu tắc nghẽn đáng kể trong một nhánh động mạch phổi hoặc trong động mạch chủ, có thể điều trị bằng nong bóng hoặc đặt stent.
Dụng cụ lớn có thể chèn ép vào dây thần kinh quặt ngược trái, gây nói khàn.
Với các biến chứng nói trên, xử trí tốt nhất là phòng ngừa. Hầu hết các biến chứng của có thể tránh được, đặc biệt với việc sử dụng các thiết bị và kỹ thuật mới. Tỷ lệ các biến chứng được giảm thiểu bằng cách chú ý cẩn thận đến từng chi tiết của từng bước trong khi tiến hành thủ thuật. Khi xảy ra biến chứng, hậu quả sẽ được giảm thiểu bằng cách nhận biết và xử trí sớm.
8 Kết quả can thiệp qua một số nghiên cứu
Nghiên cứu đa trung tâm của Robert H Pass và cộng sự đánh giá hiệu quả và độ an toàn tức thì và sau một năm sử dụng dung cụ ADO ở các bệnh nhân được chẩn đoán còn ống động mạch kích thước trung bình đến lớn. Từ tháng 9 năm 1999 đến tháng 7 năm 2002, có 484 bệnh nhân được đưa vào nghiên cứu ở 25 trung tâm tại Hoa Kỳ. 45 bệnh nhân (chiếm 9%) không được đóng ống động mạch vì kích thước ống quá nhỏ hoặc bệnh nhân có sức cản phổi tăng cao. Tuổi trung bình của bệnh nhân trong nghiên cứu là 1,8 (từ 0,2 đến 70,7 tuổi) và cân nặng trung bình là 11 kg (từ 4,5 đến 164,5 kg). Kích thước trung bình ống động mạch là 2,6 mm (từ 0,9 đến 11,2 mm); 76 bệnh nhân (17%) có kích thước ống trên 4 mm. Áp lực động mạch phổi trung bình là 20 mmHg (từ 7 đến 80 mmHg). Kỹ thuật bít ống động mạch bằng dụng cụ ADO được tiến hành thành công ở 435 trên 439 bệnh nhân, chiếm tỷ lệ 99%, với thời gian chiếu tia trung bình là 7,1 phút (từ 2,9 đến 138,4 phút). Kết quả trên chụp mạch trong khi can thiệp cho thấy 329 trên 435 bệnh nhân (chiếm 76%) ống kín hoàn toàn. Kết quả này tăng lên 384 trên 433 bệnh nhân (chiếm 89%) ở thời điểm 1 ngày sau khi can thiệp, và tỷ lệ đóng kín được ghi nhận tại thời điểm một năm là 359 trên 360 bệnh nhân (99,7%). Nghiên cứu ghi nhận sau can thiệp có 2 bệnh nhân hẹp bán phần động mạch phổi trái và không có bệnh nhân nào có tắc nghẽn động mạch chủ. Tỷ lệ biến chứng trong nghiên cứu là 7,1% trong đó biến chứng nặng gặp ở 10 bệnh nhân (chiếm 2,3%).
Nghiên cứu đánh giá mức độ hiệu quả và an toàn của dụng cụ ADO II trên đối tượng bệnh nhân trẻ em, Grunenstein và cộng sự đã tiến hành nghiên cứu trên các đối tượng nhỏ hơn 18 tuổi có kích thước ống động mạch ≤ 5,5 mm và chiều dài ống từ 3 đến 12 mm. Từ tháng 8 năm 2008 đến tháng 4 năm 2011, có 192 bệnh nhân được đưa vào ng- hiên cứu ở 25 trung tâm tại Hoa Kỳ. Thủ thuật được tiến hành thành công ở 178 bệnh nhân, chiếm tỷ lệ 93%. Trong đó 66,7% bệnh nhân được tiếp cận xuôi chiều và 33,3% được tiếp cận ngược chiều. Thời gian tiến hành thủ thuật trung bình là 74 phút, với thời gian chiếu tia trung bình là 12 phút. Trong số 14 bệnh nhân được bít bằng dụng cụ ADO II nhưng sau đó thu lại dụng cụ do các nguyên nhân: đĩa của dụng cụ chèn vào động mạch chủ hoặc động mạch phổi (n=9), luồng thông tồn lưu lớn (n=2), hình thái không phù hợp (n=2) và kích thước động mạch chủ xuống không phù hợp (n=1). Biến chứng liên quan đến thủ thuật gặp ở 3 bệnh nhân chiếm tỷ lệ 1,6% trong có có 1 bệnh nhân bị di lệch dụng cụ và 2 bệnh nhân còn luồng thông tồn lưu. Tại thời điểm 6 tháng sau khi can thiệp tỷ lệ đóng hoàn toàn là 176 trên 178 bệnh nhân (99%).
Đối với dụng cụ Nit-Occlud PDA, Moore và cộng sự đã tiến hành nghiên cứu tại 15 trung tâm tại Hoa Kỳ với các đối tượng được chẩn đoán còn ống động mạch có kích thước < 4mm. Tổng số có 357 bệnh nhân được tham gia vào nghiên cứu trong 2 khoảng thời gian là từ tháng 11 năm 2002 đến tháng 10 năm 2005 và từ tháng 9 năm 2006 đến tháng 10 năm 2007. Bệnh nhân có độ tuổi trung bình là 2,96 (từ 6 tháng đến 21,9 tuổi), cân nặng trung bình là 13,9 (từ 4,7 đến 109 kg). Trên lâm sàng, 96,8% hay 336 trên 357 bệnh nhân có tiếng thổi, 11 bệnh nhân không nghe thấy tiếng thổi. Kích thước trên chụp mạch trung bình là 1,9 mm (từ 0,5 đến 3,9 mm). Tỷ lệ thành công của thủ thuật là 347 trên 357 bệnh nhân, chiếm 97,2%. Sau 12 tháng theo dõi, có 309 bệnh nhân được làm siêu âm tim, trong đó 299 bệnh nhân (96,8%) không có luồng shunt tồn lưu. Không có tử vong hay biến chứng nghiêm trọng trong thời gian nghiên cứu, tỷ lệ biến chứng là 4,7%.
9 Theo dõi sau can thiệp
9.1 Theo dõi sau can thiệp
Bệnh nhân sau khi kết thúc thủ thuật nên được bất động tại giường từ 6 đến 8 giờ. Sử dụng Aspirin 3-5 mg/kg/ngày ngay sau can thiệp và duy trì trong thời gian 3 tháng.
Siêu âm tim là thăm dò bắt buộc phải tiến hành trước khi cho bệnh nhân ra viện. Bệnh nhân cần được đánh giá còn luồng thông tồn lưu qua OĐM không, các dòng rối qua ĐMP trái hay ĐMC và chức năng các buồng thất. Đã có báo cáo về rối loạn chức năng thất trái ở những mức độ khác nhau ở bệnh nhân sau đóng OĐM.
Dự phòng viêm nội tâm mạc được tuân thủ trong 6 tháng sau khi làm thủ thuật.
Bệnh nhân được khuyến cáo theo dõi, làm lại siêu âm tim, điện tâm đồ sau 1, 3, 6 tháng và sau đó là hàng năm.
9.2 Theo dõi lâu dài
Hẹp gốc động mạch phổi trái: rất quan trọng, đặc biệt ở trẻ sơ sinh, cần tránh chèn quá mức các vòng coils hay đĩa bên phải của dụng cụ vào động mạch phổi trái. Luôn cần thiết phải đánh giá cẩn thận dòng qua ĐMP ngay sau khi thả dụng cụ và trong suốt quá trình theo dõi bệnh nhân.
Luồng thông tồn dư và tái thông ống: luồng thông tồn dư có thể tồn tại trong 24 giờ sau can thiệp và là yếu tố quyết định thành công của thủ thuật, được theo dõi trong tất cả những lần thăm khám sau can thiệp. Chỉ định để đóng lại ống khi có biến chứng, trên lâm sàng có thể nghe thấy tiếng thổi qua ống.
9.3 Vấn đề tương thích với cộng hưởng từ (MRI)
Theo hiệp hội Thử nghiệm và Vật liệu Hoa Kỳ (American Society for Testing and Materials – ASTM), một bệnh nhân được đóng OĐM bằng Nit‐Occlud® PDA coil ngay sau khi can thiệp có thể được chụp MRI an toàn khi có điều kiện sau:
- Từ trường tĩnh nhỏ hơn 3
- Chênh lệch từ trường không gian là 720 Gauss/cm.
- Tốc độ hấp thụ riêng trung bình toàn thân (specific absorption rate – SAR) tối đa của toàn bộ cơ thể phải được giới hạn ở mức 2,0 W/kg (chỉ ở chế độ hoạt động bình thường) trong 15 phút quét.
Các thông số này cũng được áp dụng với các dụng cụ Amplatzer Duct Occluder.
Vấn đề nhiễu ảnh khi chụp MRI, CT: Chất lượng hình ảnh MRI, CT có thể bị giảm do nhiễu nếu khu vực cần khảo sát ở cùng khu vực hoặc tương đối gần với vị trí của coils. Do đó, cần thiết phải tối ưu hóa các thông số hình ảnh MRI, CT.
10 Tài liệu tham khảo
- Krichenko Antonio, Benson Lee N et al (1989). “Angiographic classification of the isolated, persistently patent ductus arteriosus and implications for percutaneous catheter occlusion”. The American Journal of Cardiology, 87: 76-81.
- Helmut Baumgartner, Julie De Backer, Sonya V Babu-Narayan et al, ESC Scientific Document Group, 2020 ESC Guidelines for the mana gement of adult congenital heart disease: The Task Force for the management of adult congenital heart disease of the European Society of Cardiology (ESC), European Heart Journal, https://doi.org/10.1093/eurheartj/ehaa554.
- Saxena A., et al. (2019) Indian guidelines for indications and timing of intervention for common congenital heart diseases: Revised and updated consensus statement of the Working group on management of congenital heart diseases. Ann Pediatr Card;12:254‐286.
- Nikolaus A. Haas, Karl R. Schirmer et al. 2017 Guidelines for the Management of Congenital Heart Diseases in Childhood and Adolescence. Cardiology in the Young (2017), 27(Suppl. 3), S1–S105.
- Magee A.G, Huggon I.C. et al (2001). “Transcatheter Coil occlusion of the arterial duct. Results of the European Registry”. European Heart Journal, 22: 1817-1821.
- Masura Josef, Walsh Kevin et al (1998). ” Catheter closure of moderate-to large-sized patent ductus arteriosus using the New Amplatzer duct occluder: Immediate and short-term results”. JACC, Vol 31, No 4: 878-882.
- Moore John W, Cambier Patrick A (1995). “Transcatheter occlusion of patent ductus arteriosus”. Journal of Interventional Cardiology, Vol 8, No 5: 517-531.
- Thanopoulos Basil D, Fakhri A. Hakim et al (2000). “Further experience with transcatheter closure of the patent ductus arteriosus using the Amplatzer duct occluder”. JACC, Vol 35, No 4: 1016-1021.
- Sievert H, Qureshi SA, Wilson N, Hijazi ZM (2007). Percutaneous interventions for congenital heart disease. Informa.

