Can thiệp bít một số đường rò trong và ngoài tim (rò ĐMV, thông động tĩnh mạch phổi)
Nguồn: Sách Tim mạch can thiệp
Chủ biên
PGS.TS.BS. Phạm Mạnh Hùng
Tác giả
PGS.TS.BS.Nguyễn Lân Hiếu
ThS.BSNT.Nguyễn Văn Hiếu
BSCKII.Đỗ Quốc Hiển
TS.BSNT.Lê Hồng Quang
Can thiệp bít một số đường rò trong và ngoài tim bao gồm bít rò động mạch vành và phẫu thuật dị dạng thông động tĩnh mạch phổi. Các kỹ thuật đó như thế nào? Hãy cùng Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) tìm hiểu trong bài viết sau đây.
1 Rò động mạch vành
1.1 Giới thiệu chung
Rò động mạch vành (coronary artery fistula) là tình trạng thông thương trực tiếp giữa một hoặc nhiều động mạch vành với một buồng tim hoặc một mạch máu lớn. Tỷ lệ bệnh thực tế không có số liệu chính xác, do hầu hết các trường hợp không có biểu hiện triệu chứng nên không được chẩn đoán. Ở những bệnh nhân được tiến hành thông tim, tỷ lệ rò động mạch vành khoảng 0,3-0,8%. Ca bệnh rò động mạch vành được Krause mô tả lần đầu vào năm 1865.
Hầu hết các lỗ rò xuất phát từ động mạch vành phải (RCA), tiếp đến là động mạch liên thất trước (LAD), động mạch mũ (LCx) ít gặp hơn. Hiếm khi lỗ rò phát sinh từ nhiều hơn một động mạch vành. Hơn 90% các trường hợp rò vào buồng tim phải.
Theo Sakakibara và cộng sự, có hai type trên phim chụp mạch dựa trên xuất phát và kết thúc của rò động mạch vành: Type A – gần: đoạn gần mạch vành bị giãn đến nguyên uỷ của đường rò và có đầu xa bình thường; Type B – xa, trong đó động mạch vành bị giãn trên toàn bộ chiều dài của nó, kết thúc bởi một lỗ rò (thường đổ vào tim phải) và đoạn gần động mạch vành có thể có các nhánh bên.
1.2 Sinh lý bệnh
1.2.1 Luồng thông qua lỗ rò
Mức độ của luồng thông (shunt) được quyết định bởi kích thước của lỗ rò và chênh áp (gradient) giữa hai đầu đường rò.
Trường hợp đường rò đổ vào nơi có áp lực thấp như nhĩ phải hoặc tĩnh mạch chủ trên, có thể tạo ra một luồng thông lớn gây ra suy
Ngược lại, nếu đường rò dài và quanh co, đầu vào nhỏ tới tâm thất trái là nơi có áp lực cao, sẽ tạo ra một luồng thông nhỏ và bệnh nhân có thể không có triệu chứng.
1.2.2 Kích thước và tình trạng uốn khúc của đường rò
Lỗ rò có thể xuất phát từ phần gần của động mạch vành hoặc một trong các nhánh của động mạch vành. Điểm xuất phát càng gần, đường rò càng có xu hướng giãn ra. Một số trường hợp rò động mạch vành phình to nhanh
và trở thành phình mạch, dẫn đến hình ảnh bóng tim to trên Xquang ngực do màng ngoài tim bị căng giãn vùng quanh lỗ rò.
1.2.3 Hậu quả thứ phát
Một số lỗ rò có thể lấy máu từ vùng cơ tim lân cận và gây ra tình trạng thiếu máu cơ tim do mạch vành, gọi là tình trạng “ăn cắp máu”. Trong khi một số trường hợp khác có thể đè ép các cấu trúc tim và gây rối loạn nhịp, tuy nhiên hiếm khi đè ép gây tắc nghẽn tĩnh mạch hệ thống hoặc tĩnh mạch phổi.
1.2.4 Diễn biến tự nhiên ở người trưởng thành
Với sự hình thành mảng xơ vữa hoặc huyết khối trong đường rò bị giãn có thể gây thuyên tắc đoạn xa, dẫn đến đau thắt ngực, nhồi máu cơ tim hoặc đột tử do tim. Biến chứng vỡ túi phình lỗ rò hoặc viêm nội mạc mạch máu do nhiễm trùng không thường gặp.
Rất hiếm gặp trường hợp dòng chảy chậm qua lỗ rõ tạo huyết khối tự nhiên khiến cho lỗ rò tự đóng lại.
1.3 Chỉ định bít rò động mạch vành
Ở những bệnh nhi không biểu hiện triệu chứng với luồng thông trái ® phải (left-to-right shunt) nhỏ, phát triển thể chất bình thường, phát hiện tình cờ trên siêu âm và không có giãn mạch nuôi tiến triển, đặc biệt khi không có tiếng thổi liên tục, có thể được theo dõi bằng siêu âm tim hàng năm.
Những bệnh nhân người lớn có đường rò nhỏ được phát hiện tình cờ trên phim chụp mạch vành và không có dấu hiệu “ăn cắp máu” cũng có thể được theo dõi định kỳ mà chưa cần bít lỗ rò.
Chỉ định đóng lỗ rò khi bệnh nhân có triệu chứng lâm sàng. Trong trường hợp không có triệu chứng, phải có bằng chứng của luồng thông trái ® phải rõ ràng hoặc xuất hiện tình trạng “ăn cắp máu” cơ tim dẫn đến thiếu máu cục bộ hoặc bất kỳ dấu hiệu nào khác có thể dẫn đến những biến chứng nặng đến bệnh nhân. Các chỉ định đóng lỗ rò động mạch vành:
- Suy tim do rò động mạch vành.
- Chậm lớn ở trẻ nhỏ.
- Biểu hiện lâm sàng có luồng thông lớn trái ® phải.
- Bóng tim to trên phim
- Bằng chứng trên siêu âm của giãn thất trái và dòng phụt ngược thì tâm trương trong động mạch chủ.
- “Ăn cắp máu” cơ tim, biểu hiện trên điện tâm đồ gắng sức hoặc xạ hình tưới máu cơ
- Rối loạn nhịp tim khi nghỉ hoặc khi gắng sức.
- Phình động mạch lỗ rò có nguy cơ vỡ hoặc huyết khối.
- Đường rò tăng kích thước trong quá trình theo dõi.
- Rò động mạch vành trong trường hợp có một động mạch vành duy nhất.
1.4 Lưu ý lựa chọn bệnh nhân can thiệp
Tuổi và cân nặng: Mặc dù có thể thực hiện ở bất kỳ độ tuổi nào nhưng can thiệp an toàn hơn khi thực hiện ở những trẻ có cân nặng > 5 kg khi cần đóng lỗ rò từ đường tĩnh mạch cần tạo vòng nối động – tĩnh mạch.
Giải phẫu của lỗ rò phù hợp cho can thiệp:
- Các đường rò ở phía gần thường tương đối an toàn để bít vì nó ít khi làm giảm dòng máu trong nhánh động mạch vành nuôi.
- Những đường rò ở phía xa xuất phát từ một trong các nhánh động mạch vành chính nếu bị bít có thể có nguy cơ làm giảm dòng máu trong nhánh động mạch vành chính đó và gây ra tình trạng thiếu máu/nhồi máu cơ
- Đường rò có eo nhỏ lại trước vị trí đổ vào, thường đây là vị trí để bít bằng dụng cụ, do có eo để dụng cụ bám chắc.
- Nhiều đường rò hoặc một đường rò với nhiều vị trí đổ vào sẽ khó khăn trong quá trình can thiệp hơn một đường rò với duy nhất một vị trí đổ vào.
Phẫu thuật sửa chữa đóng đường rò với tuần hoàn ngoài cơ thể: được chỉ định ở những bệnh nhân có triệu chứng với đường rò lớn, phức tạp, nhiều lỗ đổ vào, đường đi quá uốn lượn; ở những bệnh nhân can thiệp đóng đường rò qua ống thông bị thất bại hoặc bệnh nhi nhỏ tuổi cân nặng thấp.
1.5 Chẩn đoán hình ảnh trước can thiệp
Siêu âm tim ở trẻ cung cấp thông tin về vị trí khởi đầu của đường rò, đường đi và vị trí đổ của đường rò. Mức độ của luồng thông được đánh giá dựa trên thể tích thất trái và luồng chảy ngược thì tâm trương.
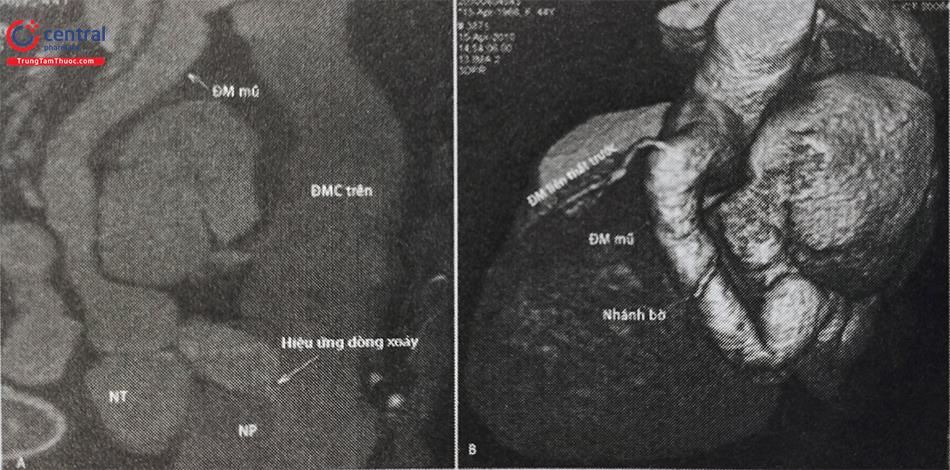
Chụp cắt lớp vi tính đa dãy (MSCT) cho hình ảnh với chất lượng cao đặc biệt ở bệnh nhân người lớn, với độ phân giải cao giúp đem lại những thông tin giải phẫu chi tiết về đường rò, những nhánh bên, vị trí đổ vào và kích thước đường rò ở những vị trí khác nhau (Hình 38.1). Những thông tin chính xác này giúp giảm những tình huống bất ngờ trong quá trình can thiệp và giảm lượng thuốc cản quang sử dụng, thời gian và lượng tia bệnh nhân phải nhận trong quá trình can thiệp.
Tuy nhiên chụp MSCT gặp khó khăn ở trẻ em vì nhịp tim, nhịp thở nhanh, nhiễu hình ảnh do cử động và khó khăn trong việc tính lượng thuốc cản quang. Ngoài ra, MSCT cũng hạn chế nếu bệnh nhân có rối loạn nhịp tim.
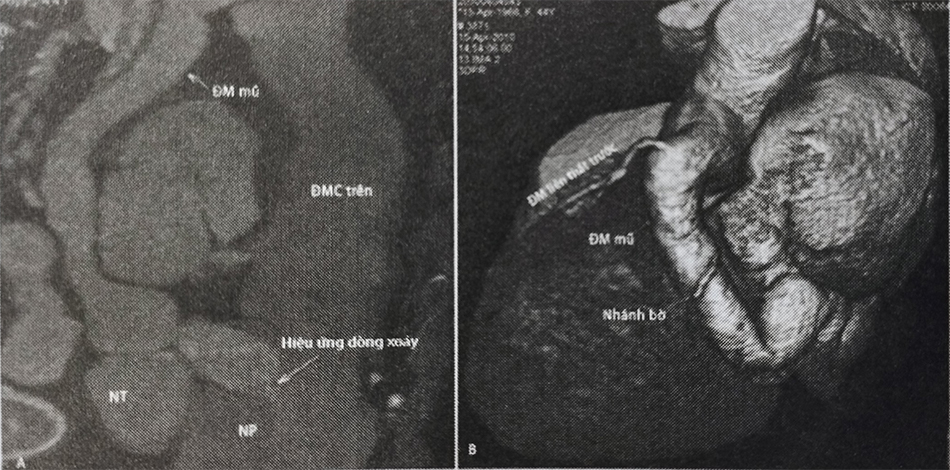
A. Hình ảnh MSCT động mạch vành cho thấy một đường rò xuất phát từ động mạch mũ (LCX), đi trước nhĩ trái rồi đổ vào nhĩ phải (NP) ở vị trí ngay dưới lỗ đổ vào của tĩnh mạch chủ trên. Hẹp nặng ở vị trí đổ vào nhĩ phải tạo ra hiệu ứng dòng xoáy. Động mạch mũ giãn to với 2 vị trí thắt hẹp trên đường đi. Hình ảnh MSCT giúp đánh giá mức đường uốn khúc và đường kính của đường rò tại các vị trí khác nhau.
B. Trên hình ảnh dựng hình 3D có thể thấy được các nhánh bờ dọc theo động mạch mũ phình to trước khi đổ vào nhĩ phải. Nhánh động mạch liên thất trước (LAD) có hình ảnh bình thường. Nên bít đường rò tại vị trí đổ vào nhĩ phải để tránh tình trạng thiếu máu vùng cơ tim được nhánh bên chi phối.
Chú thích: ĐM: Động mạch; NT: Nhĩ trái; NP: Nhĩ phải.
1.6 Chuẩn bị dụng cụ
Ống thông (catheter): ống thông mạch vành Judkins trái và phải (JL, JR2, JL3), ống thông pigtail, ống thông chẩn đoán EBU, microcatheter (Cantata, Cook Medical and Progreat, Terumo Corporation).
Dây dẫn (guidewire): dây dẫn ái nước Terumo 0,035”, 0,025” và 0,018”, dây dẫn mạch vành mềm 0,014”.
Long sheath, delivery sheath (ống mở đường vào), guiding sheath: Sheath Flexor, sheath Mullin (Cook Medical), hệ thống delivery sheath (St Jude Medical)…
Bóng: bóng đo kích thước Amplatzer (St Jude Medical), và bóng Tyshak II (NuMED Corporation).
Snare Gooseneck (thòng lọng).
Dụng cụ bít: Cần chuẩn bị nhiều cỡ khác
- Coil: MReye embolization coils, Flipper coils, Detach coils, Hilal and Nester 0,018” Dacron- fibered micro platinum coil (Cook Medical).
- Dụng cụ bít ống động mạch: ADO I, ADO II (St Jude Medical).
- Dụng cụ Plug: Amplatzer vascular Plugs I–IV (St Jude Medical).
1.7 Kỹ thuật bít rò động mạch vành
Mắc monitor theo dõi điện tâm đồ và SpO2 để có thể phát hiện các bất thường trong quá trình can thiệp.
Gây mê: gây mê toàn thân khi can thiệp trên trẻ nhỏ. Ở người lớn chỉ cần gây tê tại chỗ.
1.7.1 Tạo đường vào mạch máu
Đường vào động mạch đùi khi dự định bít lỗ rò ngược chiều.
Ở những bệnh nhân người lớn với đường rò nhỏ xuất phát từ nhánh gần động mạch vành đổ vào động mạch phổi, cần đóng lỗ rò với microcoils, có thể sử dụng đường vào động mạch
Trong trường hợp dự định tạo dây dẫn thành 1 vòng nối động – tĩnh mạch và dụng cụ dự định được đưa vào qua đường tĩnh mạch, cần thêm một đường vào tĩnh mạch nữa (thường là tĩnh mạch đùi).
Khi dự định bít đường rò bằng bóng, đặt thêm một đường vào động mạch nữa.
Heparin liều 50-100 UI/kg được dùng để tránh hình thành huyết khối do ống thông, dây dẫn và tránh sự hình thành huyết khối tiếp tục trong đường rò bị giãn. Có thể bổ sung liều heparin theo kinh nghiệm hoặc thông qua đánh giá ACT (khoảng 200 s) trong trường hợp can thiệp kéo dài.
1.7.2 Chụp cản quang đánh giá giải phẫu đường rò
Đầu tiên, chụp gốc động mạch ở góc chụp nghiêng trái (nghiêng trái 60 độ, chếch đầu 20 độ) giúp hiện rõ hình ảnh hai động mạch vành mà không bị nhiễu bởi hình ảnh các nhánh cũng như giúp đánh giá giải phẫu đường rò.
Bộc lộ rõ hình ảnh giải phẫu của đường rò là yếu tố quan trọng nhất để lập kế hoạch can thiệp, do vậy cần xác định rõ đường vào, đường đi và vị trí đổ vào của đường rò.
- Trong những trường hợp đường rò lớn, phình to và có đường đi uốn lượn, những góc chụp mạch thường quy có thể không hiệu quả. Do đó cần chọn góc chụp phù hợp tùy từng trường hợp, sao cho có thể nhìn rõ đường đi đường rò.
- Chụp động mạch vành ở những bệnh nhân có đường rò lớn sẽ cho hình ảnh tốt hơn khi sử dụng ống thông can thiệp. Ống thông có kích cỡ 5Fr hoặc 6Fr và có khả năng bơm lượng thuốc cản quang nhiều hơn, đồng thời việc điều khiển dễ dàng trong gốc động mạch chủ giúp việc chụp mạch vành thuận lợi hơn.
- Hình ảnh đường rò và các nhánh động mạch vành có thể rõ hơn khi chụp mạch có bơm (pump angiogram) dưới áp lực sử dụng ống thông pigtail cắt hoặc không cắt.
Chụp mạch vành chọn lọc giúp hình ảnh giải phẫu của đường rò rõ ràng hơn về vị trí xuất phát, đường đi và vị trí dẫn lưu của đường rò cũng như hình ảnh một hoặc các mạch nuôi đường rò.
Chụp mạch lại sau khi lỗ rõ được bít bằng bóng: Ở những đường rò có dòng chảy lớn, các nhánh mạch vành sẽ rõ nét hơn trên phim chụp mạch.
- Dùng bóng bít phần gần đường rò được thực hiện bởi một ống thông mao mạch phổi bít có bóng ở đầu, ưu tiên ở những nhánh động mạch vành ở gần. Bơm bóng bằng tay được thực hiện cẩn thận sau lần bơm bóng thử để tránh vỡ bóng.
- Bít ở vị trí xa của đường rò bằng ống thông mao mạch phổi bít gắn bóng hoặc bít bằng bóng được thực hiện sau khi tạo vòng nối động – tĩnh mạch. Eo của bóng sẽ giúp có thêm thông tin về kích thước của vị trí lỗ vào lỗ rò. Một cách khác để bít vị trí xa của lỗ rò bằng bóng là di chuyển ống thông chụp mạch Berman đến vị trí cuối của đường rò, bơm bóng và bơm thuốc cản quang qua lỗ gần của đường rò.
1.7.3 Lựa chọn dụng cụ bít
Chọn vị trí bít dụng cụ: Do đường rò thường dài, do đó quyết định lựa chọn vị trí bít có thể không dễ dàng. Dựa trên hình ảnh chụp đường rò, nên xác định các “vị trí tiềm năng” có thể bít dụng cụ (Hình 38.2). Từ đó, xác định vị trí bít có thể ở đầu gần hoặc đầu xa của đường rò.
- Chọn bít đường rò ở vị trí gần nhất: có thể là để tránh hình thành một túi phình, vị trí có thể hình thành huyết khối lớn rồi lan dần đến vị trí đầu gần. Do vậy ở những đường rò không có các nhánh bên, vị trí bít thường ở rất gần.
- Chọn bít đường rò ở vị trí đầu tận xa nhất: Tuy vậy, ở những đường rò có nhiều nhánh bên dọc đến vị trí lỗ đổ vào, bít đường rò cần được thực hiện ở đầu tận xa của lỗ rò để bảo vệ dòng máu đi trong các nhánh bên.
- Lưu ý chọn vị trí bít dụng cụ: Nên là vị trí nơi đường rò có eo thắt lại, giúp cố định chắc dụng cụ và giảm thiểu khả năng còn shunt tồn dư.
Lựa chọn dụng cụ bít: Dựa vào đường kính đường rò tại vị trí bít (D).
- Nếu D nhỏ: Có thể chọn coils, plug hoặc dụng cụ ADO I nhỏ. Nếu D lớn có thể lựa chọn dụng cụ có kích cỡ lớn hơn như plug, ADO
- Chọn kích thước dụng cụ:
D + 2 mm: Chọn kích thước dụng cụ phía xa vị trí bít lớn hơn ít nhất 2 mm so với D. Thường áp dụng với eo kích thước nhỏ đến trung bình.
D x 2 mm: Chọn kích thước dụng cụ phía xa vị trí bít là b x 2. Thường áp dụng với D có kích thước trung bình đến lớn.
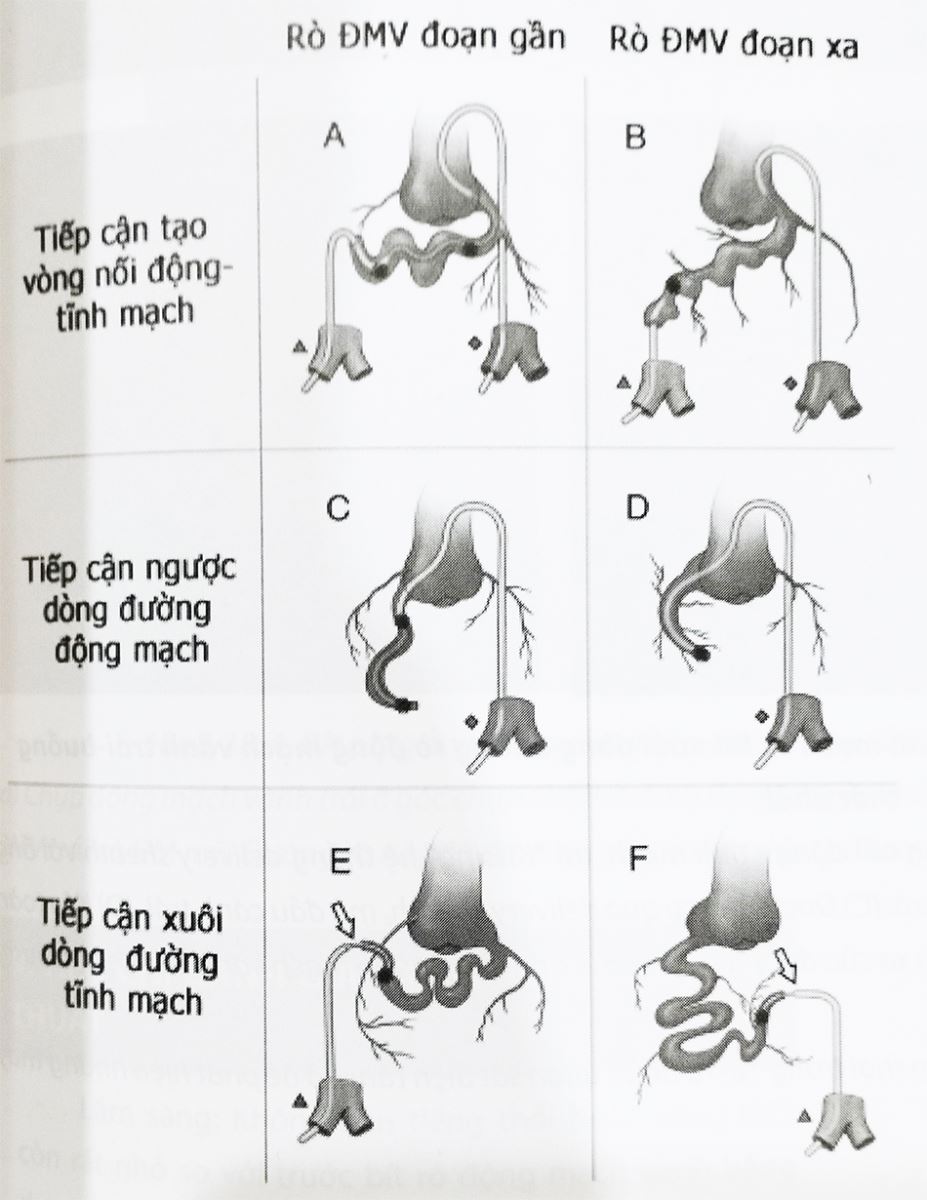
Chú thích:
* : Vị trí bít tiềm năng, là vị trí trên đường rò có thể bít dụng cụ làm tắc đường rò động mạch vành.
Mũi tên trắng: Chỉ ống thông và dây dẫn đồng trục.
Hệ thống tĩnh mạch đùi (màu xám) để đưa delivery và dụng cụ bít vào.
Hệ thống động mạch (màu đỏ): Đưa ống thông, dây dẫn vào.
(Nguồn: Yunbin Xiao et al. Transcatheter Closure of Coronary Artery Fistulae: Considerations and Approaches Based on Fistula Origin (2015))
Chú thích: ĐMV: Động mạch vành.
1.7.4 Tạo dây dẫn thành vòng nối động-tĩnh mạch và bít xuôi dòng đường rò
Tạo vòng nối động-tĩnh mạch là một bước quan trọng của thủ thuật, được thực hiện bằng cách đưa một dây dẫn từ gốc động mạch chủ qua đường rò vào trong buồng tim và hướng đầu dây dẫn tới vị trí đầu tận tĩnh mạch chủ lên.
- Một dây dẫn 0,035” (Terumo) 260cm được sử dụng để đi qua đường rò từ phía đầu động mạch. Nếu mạch nuôi uốn lượn nhiều, có thể sử dụng một dây dẫn kích thước 0,014” (có thể được hỗ trợ bởi ống thông microcatheter).
- Sử dụng thòng lọng Gooseneck để bắt dây dẫn phía tĩnh mạch, kéo dây dẫn xuống tĩnh mạch chủ dưới, ra khỏi sheath tĩnh mạch đùi, tạo thành vòng nối động-tĩnh mạch.
- Trường hợp sử dụng dây dẫn mạch vành không đủ dài, sau khi lái qua đường rò, có thể đẩy ống thông trên dây dẫn vào buồng tim phải. Sau đó tráo dây dẫn mạch vành bằng dây dẫn Terumo 260cm để tạo vòng nối động – tĩnh mạch đùi.
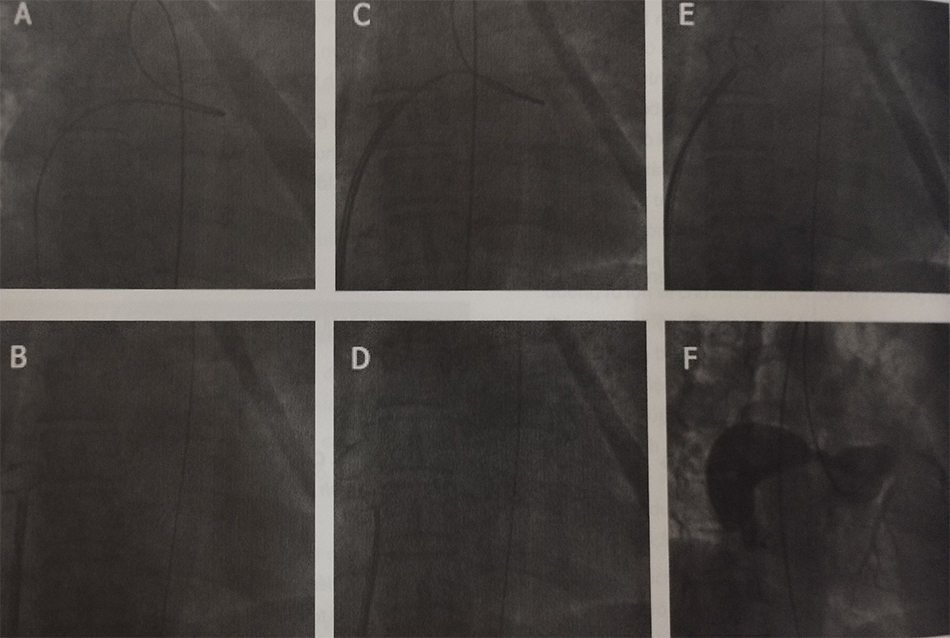
Từ trái sang phải: (A) Đưa dây dẫn qua lỗ thông tạo vòng nối động – tĩnh mạch. (B) “Kissing” hệ thống delivery sheath với ống thông, để đẩy sheath từ tĩnh mạch chủ dưới đi vào đường rò. (C) Đưa dụng cụ qua delivery sheath, mở đầu cánh trái. (D) Kéo toàn bộ hệ thống về vị trí bít. (E) Mở toàn bộ dụng cụ bít kín đầu xa của đường rò. (F) Hình ảnh chụp động mạch vành sau khi thả dụng cụ, đường rò đã được bít kín.
Lưu ý: Trước khi thả dụng cụ, tốt nhất nên giữ dụng cụ tạm thời trong 10-15 phút, quan sát điện tâm đồ để phát hiện những thay đổi gợi ý tình trạng thiếu máu cơ tim.
1.7.5 Bít ngược dòng đường rò
Đối với trường hợp bít đường rò ở vị trí gần hơn, có thể bít ngược dòng từ vị trí động mạch chủ bằng cách sử dụng ống thông chẩn đoán, ống thông can thiệp kích thước lớn hoặc long sheath động mạch (cho những dụng cụ lớn hơn).
1.8 Một số lưu ý trong can thiệp
Tạo dây dẫn thành vòng nối động – tĩnh mạch: ở những bệnh nhân nhỏ tuổi với đường rò uốn lượn, dây dẫn 0,035’’ có thể quá cứng và gây khó khăn trong quá trình lái qua đường rò. Trong những trường hợp này, những dây dẫn có kích thước nhỏ hơn như 0,014”, 0,018” hoặc 0,025” có thể thuận lợi hơn. Microcatheter có ích trong quá trình lái dây dẫn trong đường rò uốn khúc. Tụt huyết áp có thể xuất hiện trong quá trình đưa sheath cứng qua vòng nối động-tĩnh mạch. Tuy nhiên, huyết áp sẽ nhanh chóng được phục hồi sau khi thông động tĩnh mạch bị tháo. Hiện tượng này thường gặp hơn ở những trẻ sơ sinh, nhũ nhi.
Guiding sheath ái nước (Flexor sheath, Cook Medical) được ưu tiên sử dụng để tránh xoắn vặn, cần lưu ý những sheath này sẽ cứng hơn.
Nếu sheath cứng trong các trường hợp đường rò uốn lượn, dây dẫn được giữ tại chỗ để tránh sheath bị xoắn vặn, bẻ cong cho đến khi dụng cụ bít được đưa qua
Khi đóng đường rò ngược dòng từ đầu động mạch, một ống thông chẩn đoán được đưa từ từ vào sâu trong đường rò đến vị trí được tính toán sẽ bít lại. Coil và (Amplatzer vascular plug) AVP IV có thể được đưa vào thông qua một ống thông chẩn đoán có kích thước 0,038’’ (Hình 4).
Hiện nay, do có nhiều các dụng cụ bít và đóng mạch an toàn và hiệu quả, coil ít được sử dụng hơn.

(A)Chụp động mạch vành trái ở góc chụp chếch trái và (B) góc chụp chếch phải cho thấy một lỗ rò từ nhánh trung gian nằm giữa ĐMV trái và ĐM mũ. Đường rò này đã được bít nhờ dụng cụ Amplatzer vascular plug.
1.9 Tiêu chí đánh giá thành công của thủ thuật
Lâm sàng: Không còn tiếng thổi hoặc tiếng thổi còn rất nhỏ so với trước bít rò động mạch vành bằng dụng cụ.
Hình chụp trên màn tăng sáng:
- Dụng cụ bít đúng vị trí eo đường rò, với hình dạng 2 cánh nở hai bên che kín được luồng thông, eo thắt vừa phải ở giữa cố định chắc dụng cụ vào giữa.
- Cần lưu ý hình dạng eo và cánh trái dụng cụ, eo thắt quá gợi ý dụng cụ to quá cỡ (oversized); nếu không có eo rõ cần thận trọng trước khi thả do dụng cụ nhỏ dưới cỡ (undersized) và có thể rơi dụng cụ sau khi thả.
- Không còn shunt tồn lưu hoặc shunt tồn lưu rất nhỏ cạnh dụng cụ.
Siêu âm tim: Không còn shunt tồn lưu hoặc shunt tồn lưu rất nhỏ.
Không có bất kỳ biến chứng nặng nào khác: như block nhĩ thất, đái máu, nhồi máu cơ tim, di lệch dụng cụ, tổn thương cơ tim ...
1.10 Biến chứng và xử trí
Những biến chứng nhỏ bao gồm biến chứng vị trí đường vào mạch máu như mất mạch và máu tụ tại chỗ, tụt huyết áp thoáng qua do dây dẫn cứng và delivery sheath, rối loạn nhịp thoáng qua, biến đổi sóng ST-T trên điện tâm đồ, dị ứng, tổn thương thận do thuốc cản quang và tăng nhẹ men tim sau can thiệp.
Những biến chứng lớn gồm có tử vong, nhồi máu cơ tim, suy chức năng thất trái, tắc các nhánh động mạch vành, lóc tách động mạch vành và tắc mạch do khí.
Cách phòng tránh và xử trí biến chứng
Hình thành huyết khối:
- Sử dụng đủ liều heparin và theo dõi thời gian ACT (nếu có điều kiện) giúp dự phòng huyết khối. Sheath dài và có lòng lớn sẽ dễ hình thành huyết khối, do đó cần được bơm rửa thường xuyên.
- Trường hợp đường rò động mạch giãn và dài có thể hình thành huyết khối cấp tính ngay sau khi đóng lỗ rò ở vị trí đầu tận xa do xuất hiện dòng chảy chậm. Nếu thấy bằng chứng của huyết khối trong động mạch vành, cần bổ sung liều heparin cho bệnh nhân. Ngoài ra, có thể sử dụng thuốc đối kháng receptor Glycoprotein IIb/IIIa của tiểu cầu như abciximab nếu có huyết khối lớn.
- Trong trường hợp xuất hiện ST chênh lên và bằng chứng nhồi máu hoặc thiếu máu cơ tim, có thể sử dụng thuốc tiêu sợi huyết tại chỗ. Hiếm khi, xuất hiện huyết khối quá lớn và tình trạng thiếu máu cơ tim gây rối loạn huyết động, biện pháp xử trí có thể cần phải can thiệp hút huyết khối.
Tắc mạch do khí:
- Thường xuyên khi bơm rửa, kiểm tra khí trong bơm. Khi đưa delivery sheath vào mạch máu, nên để máu chảy ngược qua đầu sheath để tránh tắc mạch do khí.
- Khi đưa dụng cụ vào loader (ống nạp) và kết nối với delivery, cần đuổi khí cẩn thận.
- Khi tắc mạch do khí gây rối loạn huyết động, có thể điều trị hỗ trợ bằng truyền dịch, dùng thuốc vận mạch và tiêm atropin để điều trị rối loạn nhịp chậm.
Lóc tách động mạch vành:
- Để tránh biến chứng này cần sử dụng dây dẫn có đầu mềm, kiểm soát cẩn thận quá trình đi dây dẫn, tránh sử dụng lực quá mạnh khi đẩy
- Nếu trường hợp lóc tách động mạch vành không gây ra cản trở dòng máu chảy, có thể không cần can thiệp, nhưng trong trường hợp tách nhiều gây cản trở, có thể sử dụng stent đặt để áp phần nội mạc vào thành động mạch vành.
Rối loạn nhịp tim: Có thể dự phòng bằng cách lái dây dẫn và catheter một cách nhẹ nhàng. Hầu hết các rối loạn nhịp là thoáng qua. Nếu có rối loạn nhịp tim nhanh kèm rối loạn huyết động, có thể tiến hành sốc điện.
1.11 Theo dõi sau can thiệp
Aspirin 3-5 mg/kg/ngày được dùng ngay sau bít và duy trì tối thiểu 6 tháng sau can thiệp. Ở những bệnh nhân có đường rò phình giãn lớn, nếu đường rò là một đoạn của nhánh mạch vành chính, có thể cần duy trì aspirin suốt đời do xuất hiện dòng chảy chậm trong đường rò sau khi bít. Trong những trường hợp này, có thể kết hợp dùng thêm warfarin hoặc Clopidogrel 75 mg/ngày.
Tất cả bệnh nhân cần được theo dõi định kỳ mỗi 6-12 tháng. Điện tâm đồ được ghi vào mỗi lần khám để phát hiện dấu hiệu thiếu máu cơ tim. Ở những bệnh nhân là trẻ lớn, người trưởng thành, test gắng sức được khuyến cáo thực hiện mỗi năm để loại trừ tình trạng thiếu máu cơ tim do gắng sức. Siêu âm tim được thực hiện để đánh giá vận động của thành cơ tim, shunt tồn lưu qua đường rò, tình trạng tái cấu trúc động mạch vành và giảm kích thước buồng
Ở những bệnh nhân có đường rò lớn, chụp lại mạch vành kiểm tra được khuyến cáo vào thời điểm 1 năm sau can thiệp để đánh giá tình trạng tái cấu trúc đường rò, tiến triển của huyết khối và dòng chảy trong các nhánh động mạch vành bị ảnh hưởng.
2 Dị dạng thông động tĩnh mạch phổi
2.1 Giới thiệu chung
Dị dạng thông động mạch phổi (pulmonary arteriovenous malformations – PAVMs) là sự thông thương bất thường giữa động mạch phổi và tĩnh mạch phổi. Một số tên gọi khác trên lâm sàng bao gồm: rò động tĩnh mạch phổi (pulmonary arteriovenous fistula), giãn phình động mạch phổi (pulmonary arteriovenous aneurysm), u mạch hang của phổi (cavernous angiomas of the lung) và bệnh giãn động mạch phổi (pulmonary telangiectasia).
PAVM không phổ biến, tuy nhiên đây là một bệnh quan trọng cân nhắc chẩn đoán phân biệt với các bệnh lý phổi thường gặp, bao gồm các triệu chứng giảm oxy máu, nốt phổi và ho ra máu.
Về điều trị, ban đầu phương pháp điều trị duy nhất đối với thông động tĩnh mạch phổi là phẫu thuật. Phẫu thuật là phương pháp điều trị hiệu quả, nhưng có tỷ lệ luồng shunt tồn dư cao và tỷ lệ tử vong của bệnh nhân khoảng 4-5%. Đồng thời phẫu thuật gặp khó khăn trong điều trị nhiều luồng thông, đặc biệt khi xuất hiện ở cả 2 bên phổi.
Năm 1977, ca thông động tĩnh mạch phổi đầu tiên được điều trị bằng phương pháp can thiệp gây tắc mạch, trong đó bệnh nhân được điều trị bít coil tháo rời. Khoảng thời gian những năm sau đó, bóng tháo rời (detachable bal- loon) được ưu tiên lựa chọn hơn, đặc biệt đối với những dị dạng mạch lớn, tuy nhiên với sự cải tiến của coil đã đem lại hiệu quả bít cao và ít biến chứng hơn, do đó các bóng tháo rời hiện không còn được sử dụng.
Hiện nay, can thiệp gây tắc mạch là lựa chọn điều trị được ưu tiên, phẫu thuật chủ yếu được chỉ định cho những trường hợp có dị dạng mạch lớn hoặc phức tạp hoặc thất bại với can thiệp. Những phát triển gần đây trong can thiệp làm tắc mạch và nhiều dụng cụ mới xuất hiện (coil mới, ADO (Amplatzer ductal occluder), Plugs…) đã giúp mở rộng vai trò của phương pháp can thiệp gây tắc mạch.
2.2 Giải phẫu và sinh lý bệnh
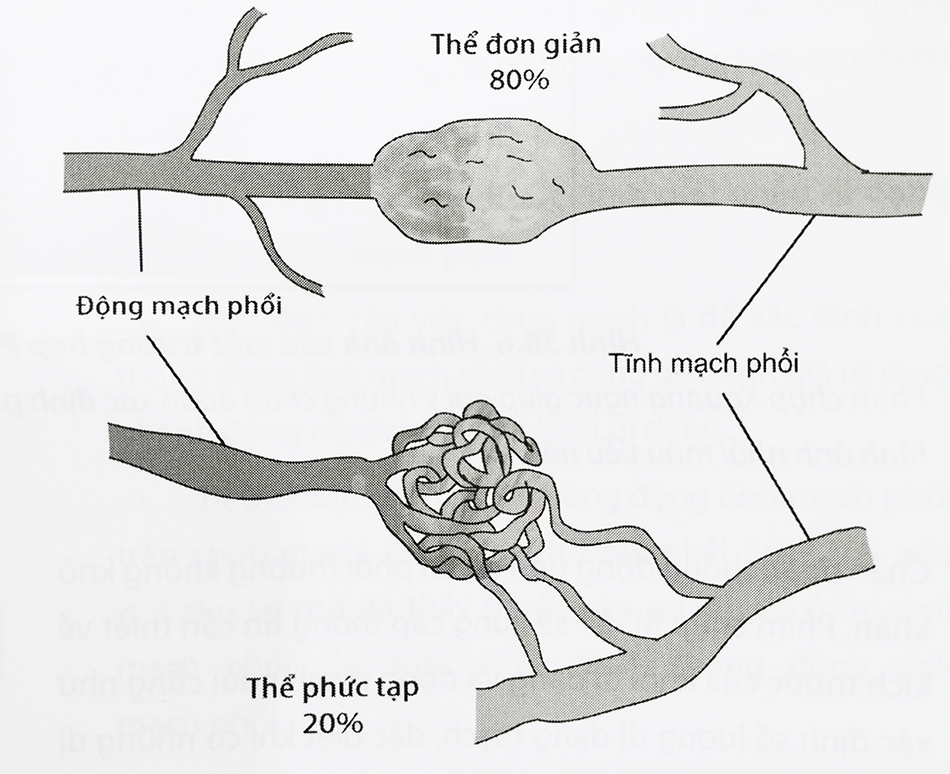
Dị dạng thông động tĩnh mạch phổi (pulmonary arteriovenous malformations – PAVMs) thường được phân loại theo thể đơn giản hoặc phức tạp dựa vào đặc điểm trên phim chụp mạch (Hình 5).
- Dị dạng thông động tĩnh mạch phổi thể đơn giản phổ biến hơn (chiếm 80%), chỉ có một động mạch nuôi (feeding artery) duy nhất, tĩnh mạch thường có kích thước lớn hơn và túi phình mạch không có các vách ngăn.
- Dị dạng thông động tĩnh mạch phổi thể phức tạp có nhiều động mạch nuôi, túi phình mạch có nhiều vách ngăn và có nhiều hơn một tĩnh mạch dẫn lưu.
- Thông động tĩnh mạch phổi có thể đi kèm hội chứng giãn mạch xuất huyết di truyền (hereditary hemorrhagic telangiectasia – HHT).
- Nếu thông động tĩnh mạch phổi kích thước lớn, sẽ tạo ra luồng thông phải ® trái đáng kể sẽ gây ra tình trạng bão hòa oxy (SpO2) giảm, giảm oxy máu và đa hồng cầu.
2.3 Lâm sàng và cận lâm sàng
Thông động tĩnh mạch phổi có thể xuất hiện ở bất kỳ độ tuổi nào nhưng thường được phát hiện ở tuổi trưởng thành.
Ở trẻ em có thể có triệu chứng khó thở và yếu mệt, những triệu chứng này có thể không được chẩn đoán trong nhiều năm. Trường hợp tím và đa hồng cầu có thể được chú ý và phát hiện sớm hơn.
Một số trường hợp có thể biểu hiện thông qua đột quỵ não, do huyết khối hình thành thứ phát từ nguyên nhân đa hồng cầu hoặc từ huyết khối tĩnh mạch (Hình 38.6). Thậm chí, trong trường hợp triệu chứng đột quỵ não không rõ ràng, cũng cần chụp phim CT sọ não trước khi thực hiện bất kỳ can thiệp làm tắc mạch khối dị dạng.
Đôi khi, thông động tĩnh mạch phổi được phát hiện tình cờ qua phim chụp Xquang ngực thường quy. Tất cả các trường hợp có triệu chứng đều có chỉ định điều trị. Trường
hợp thông động tĩnh mạch phổi rất nhỏ, đặc biệt ở người già, có thể chưa cần điều trị can thiệp. Tuy nhiên bất kỳ trường hợp thông động tĩnh mạch phổi nào có đường kính động mạch nuôi lớn hơn 3 mm trên phim chụp CT đều cần điều trị.
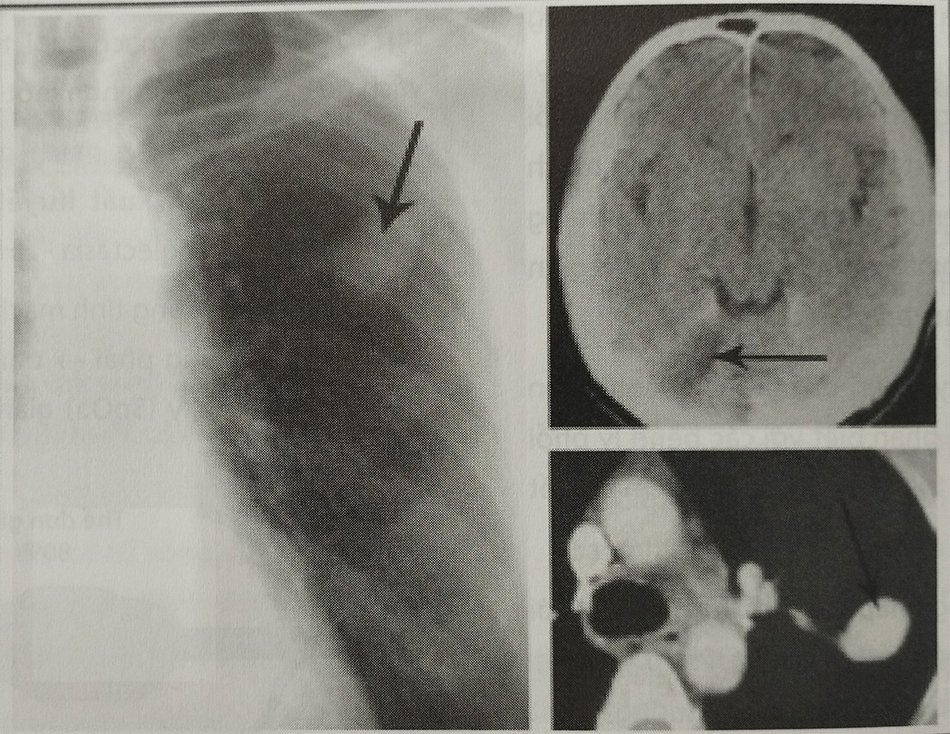
Phim chụp Xquang ngực giúp gợi ý nhưng chẩn đoán xác định phải dựa vào phim chụp CT. Đồng thời chụp CT sọ não cho thấy hình ảnh nhồi máu tiểu não.
Chẩn đoán thông động tĩnh mạch phổi thường không khó khăn. Phim chụp MSCT sẽ cung cấp thông tin cần thiết về kích thước của khối dị dạng và động mạch nuôi cũng như xác định số lượng dị dạng mạch, đặc biệt khi có những dị dạng mạch nhỏ xuất hiện ở đáy phổi. Hiện tại, chất lượng hình ảnh thông qua chụp MSCT tương đương với hình ảnh chi tiết thu được qua phim chụp mạch phổi quy ước.
Khi có nhiều thông động tĩnh mạch phổi, cần theo dõi khí máu động mạch để đánh giá hiệu quả điều trị. Đồng thời, việc giải thích cho bệnh nhân và gia đình về việc có thể phải tiến hành nhiều lần can thiệp cũng là vấn đề quan trọng.
2.4 Chỉ định điều trị và lựa chọn bệnh nhân
2.4.1 Chỉ định điều trị can thiệp
Khi được chỉ định, can thiệp thuyên tắc là phương pháp điều trị chính vì hầu hết các trường hợp PAVM có thể được điều trị thành công bằng phương pháp này.
Lựa chọn bệnh nhân can thiệp: phụ thuộc vào các yếu tố bao gồm đường kính động mạch nuôi, triệu chứng lâm sàng và khả năng chịu được thủ thuật của bệnh nhân. Bên cạnh đó cân nhắc đến nguy cơ biến chứng của thủ thuật. Tuy nhiên, so với các liệu pháp thay thế khác (phẫu thuật cắt bỏ và ghép phổi), nguy cơ thủ thuật của liệu pháp thuyên tắc thấp hơn đáng kể.
Đường kính động mạch nuôi ≥ 2 đến 3 mm:
- Đối với những bệnh nhân có một hoặc nhiều PAVM với đường kính động mạch nuôi ≥ 2 đến 3 mm trên chụp cắt lớp vi tính ngực (CT), bất kể có hay không có triệu chứng, nên được thực hiện chụp động mạch phổi qua
- Tại thời điểm chụp mạch phổi, các PAVM với đường kính động mạch nuôi ≥ 3 mm được chỉ định bít dụng cụ. Các PAVM nhỏ hơn có thể bít nếu khả thi về mặt kỹ thuật.
Có triệu chứng kèm theo:
- Bệnh nhân có PAVM có triệu chứng cũng được xem xét để điều trị thuyên tắc bất kể các đặc điểm hình ảnh. Ví dụ, đối với những bệnh nhân có PAVM có đường kính động mạch nuôi < 2 mm trên CT hoặc những người có tổn thương không điển hình trên CT (hoặc hiếm khi là CT bình thường) nhưng có các triệu chứng gợi ý PAVM có thể điều trị được.
- Các triệu chứng gợi ý PAVM bao gồm: giảm oxy máu nặng, tắc mạch nghịch thường (như đột quỵ não hoặc áp xe não) và ho ra máu.
2.4.2 Bệnh nhân không phù hợp can thiệp
Tổn thương không triệu chứng và động mạch nuôi < 2 mm: Đối với hầu hết bệnh nhân không có triệu chứng, nên theo dõi lâm sàng hàng năm và chụp CT không cản quang 5 năm một lần.
Các tổn thương khó tiếp cận: Mặc dù hiếm gặp, một số bệnh nhân có các tổn thương cần điều trị (nghĩa là đường kính động mạch nuôi ≥ 2 đến 3 mm) nhưng không đáp ứng được về mặt kỹ thuật để điều trị thuyên tắc bằng ống thông. Ví dụ, các tổn thương ở xa với sự phân nhánh nhỏ của động mạch phổi hoặc của chính động mạch nuôi có thể gây khó khăn về mặt kỹ thuật cho việc tiếp cận PAVM để đặt
Bệnh nhân khác có thể được coi là có nguy cơ cao đóng PAVM do thuyên tắc bao gồm những người bị tăng áp động mạch phổi (PAH) nặng, rối loạn đông máu, hoặc các bệnh đi kèm ảnh hưởng đến an toàn của thủ thuật.
2.5 Chuẩn bị dụng cụ
Ống thông: ống thông mạch vành phải Judkins (JR2, JL3), ống thông pigtail, ống thông chẩn đoán EBU, microcatheter (Cantata, Cook Medical and Progreat, Terumo Corporation).
Dây dẫn (guidewire): dây dẫn ái nước Terumo 0,035”, 0,025” và 0,018”.
Super stiff wire: Dây dẫn siêu cứng.
Long sheath, delivery sheath, guiding sheath: Sheath Flexor, sheath Mullin (Cook Medical), hệ thống delivery sheath (St Jude Medical)…
Dụng cụ bít: Cần chuẩn bị nhiều kích cỡ khác
- Coils: MReye embolization coils, Flipper coils, Detach coils, Hilal and Nester 0,018” Dacron- fibered micro platinum coils (Cook Medical).
- Dụng cụ bít ống động mạch: ADO I, ADO II (St Jude Medical).
- Dụng cụ Plug: Amplatzer vascular Plugs I–IV (St Jude Medical).
2.6 Kỹ thuật bít thông động tĩnh mạch phổi
Mắc monitor theo dõi điện tâm đồ và SpO2 để có thể phát hiện các bất thường trong quá trình can thiệp.
Gây mê: gây mê toàn thân khi can thiệp trên trẻ nhỏ. Ở người lớn chỉ cần gây tê tại chỗ.
2.6.1 Tạo đường vào mạch máu
Đường vào: Tĩnh mạch đùi.
Heparin liều 50-100 UI/kg được dùng để tránh hình thành huyết khối do ống thông, dây dẫn và tránh sự hình thành huyết khối tiếp tục trong đường rò bị giãn. Có thể bổ sung liều heparin theo kinh nghiệm hoặc thông qua đánh giá ACT (khoảng 200 s) trong trường hợp can thiệp kéo dài
2.6.2 Chụp động mạch phổi xác định giải phẫu dị dạng thông động tĩnh mạch phổi
Mục đích của việc chụp mạch là để xác định của thông động tĩnh mạch phổi và cũng để đánh giá rõ ràng nhánh động mạch nuôi cho khối dị dạng.
Tiêu chuẩn chẩn đoán thông động tĩnh mạch phổi trên chụp mạch: chụp nhánh ĐMP phải hoặc trái nếu ≤ 3 chu kỳ thở đã thấy thuốc cản quang về ở thì tĩnh mạch phổi, thì được chẩn đoán thông động tĩnh mạch phổi.
Thông thường, chụp mạch phổi chọn lọc bên trái và bên phải được thực hiện bằng cách sử dụng ống thông pigtail, nhưng trong trường hợp cần chụp những phim chi tiết hơn có thể sử dụng ống thông
Phim chụp mạch chi tiết và chọn lọc hơn được yêu cầu trong trường hợp cần tập trung vào hình ảnh của khối dị dạng và động mạch nuôi cho đến khi có thể chụp chọn lọc nhánh động mạch nuôi ở những trường hợp PAVMs đơn giản hoặc một động mạch trong tổn thương dị dạng mạch phức tạp.
2.6.3 Lựa chọn dụng cụ bít
Lưu ý chọn vị trí bít dụng cụ: Nên là vị trí động mạch nuôi có eo thắt lại, giúp cố định chắc dụng cụ và giảm thiểu khả năng còn shunt tồn dư.
Lựa chọn dụng cụ bít: Dựa vào đường kính eo của động mạch nuôi (D).
- Nếu D nhỏ: Có thể chọn coil, plug hoặc dụng cụ ADO I nhỏ. Nếu D lớn có thể lựa chọn dụng cụ có kích cỡ lớn hơn như plug, ADO
- Chọn kích thước dụng cụ:
D + 2 mm: Chọn kích thước dụng cụ phía xa vị trí bít lớn hơn ít nhất 2 mm so với D. Thường áp dụng với eo kích thước nhỏ đến trung bình.
D x 2 mm: Chọn kích thước dụng cụ phía xa vị trí bít là b x 2. Thường áp dụng với D có kích thước trung bình đến lớn.
2.6.4 Can thiệp bít thể thường gặp nhất của PAVM (thể đơn giản)
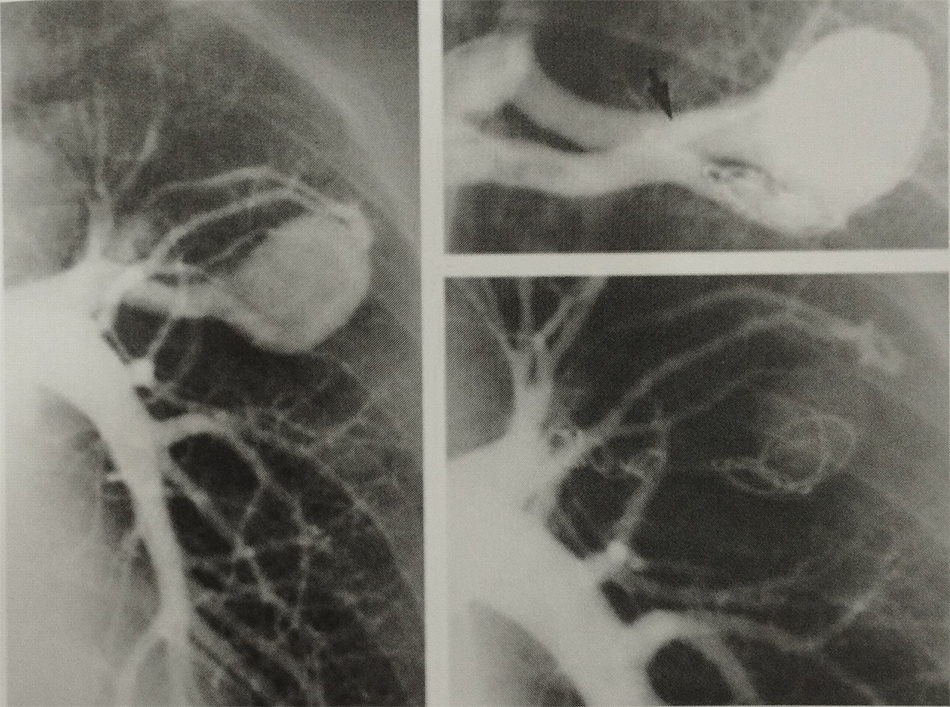
- Với một động mạch nuôi duy nhất, mục tiêu là làm tắc nhánh động mạch nuôi ở vị trí ngay trước lỗ đổ vào phần dị dạng (Hình 7). Nếu làm tắc mạch ở vị trí gần hơn sẽ có thể gây tắc nhánh động mạch cấp máu cho các vùng nhu mô phổi bình thường, có thể dẫn tới nhồi máu phổi.
- Điều quan trọng nữa là đánh giá đường kính của động mạch nuôi, đường kính này không được lớn hơn đường kính của dụng cụ dự định đặt. Nếu đường kính của dụng cụ sau khi bung ra nhỏ hơn đường kính của động mạch nuôi khối dị dạng, dụng cụ có thể sẽ bị trôi vào trong khối dị dạng không có vách ngăn và sau đó trôi vào tĩnh mạch dẫn lưu, trong khi đó tĩnh mạch dẫn lưu thường có đường kính lớn hơn đường kính động mạch nuôi. Điều này có thể gây ra tắc mạch hệ thống với các hậu quả nặng nề.
- Nếu đường kính coil lớn hơn đáng kể đường kính của động mạch nuôi, khi thả coil, chiều dài của coil sẽ kéo dài theo chiều dài mạch và không tạo ra được hiệu quả gây tắc mạch như mong muốn. Trong khi đó, dụng cụ ADO I lớn có thể tạo shunt tồn lưu lớn cạnh dụng cụ.
- Một lưu ý quan trọng là đầu của ống thông phải được đặt chính xác, ở vị trí cố định và vị trí này được kiểm tra lại ngay trước khi đưa dụng cụ bít.
2.6.4.1 Kỹ thuật bít bằng dụng cụ ADO I (Amplatzer ductal occluder)
- Sử dụng ống thông JR hoặc MP, lái dây dẫn lên động mạch phổi và đưa vào động mạch nuôi dị dạng thông động tĩnh mạch phổi. Lưu ý những khối dị dạng có đường đi ngoằn ngoèo và vị trí xa sẽ khó lái dây dẫn đến, khi đó việc sử dụng linh hoạt dây dẫn đầu đầu cong, phối hợp với đổi ống thông phù hợp, sẽ tăng khả năng thành công.
- Giữ cố định vị trí ống thông và tráo đổi dây dẫn cứng (super stiff wire).
Đưa delivery sheath hoặc guiding sheath tới vị trí động mạch nuôi. Đây là kỹ thuật quan trọng và khó khăn trong quá trình can thiệp. Kích thước sheath phụ thuộc vào kích thước dụng cụ bít.
Dụng cụ ADO I được đưa vào delivery và bít vào động mạch nuôi. Dụng cụ sau bít cần có eo để đảm bảo cố định chắc chắn, không bị trôi vào khối dị dạng.
Chụp kiểm tra lại sau khi bít bằng dụng cụ.
2.6.4.2 Kỹ thuật bít coil
Ban đầu, coil được đẩy ra đầu ống thông với một dây dẫn. Khi coil ra khỏi đầu của ống thông, coil sẽ được điều chỉnh thêm một chút để nằm vào vị trí phù hợp.
Hiện nay, loại coil điều chỉnh thả (W Cook). Ưu điểm là khi được thả hoàn toàn, coil vẫn còn được gắn vào đầu dây đẩy và chỉ được tháo rời khi đã được đưa vào vị trí phù hợp. Hiện tại, loại coil này được sản xuất với đường kính lớn nhất là 12 mm. Để có thể đặt vào vị trí phù hợp nhất, coil quan trọng nhất cần được đặt là vòng coil đầu tiên và vòng coil mỏ neo. Khi vị trí phù hợp đã được đặt những coil quan trọng đầu tiên, các coil tiếp theo thường có kích thước nhỏ hơn một chút sẽ được đặt tiếp sau đó.
Nếu động mạch nuôi PAVM có kích thước lớn và có cổ ngắn, một kỹ thuật khác được áp dụng để đạt được hiệu quả gây tắc mạch tối đa là đưa một ống thông vào trong túi dị dạng mạch, sau đó đặt coil có kích thước lớn (ví dụ 20 mm) trực tiếp vào túi dị dạng mạch đó. Kỹ thuật này sẽ giúp tránh cho những coil ở phía xa động mạch có thể di chuyển qua túi dị dạng.
Với những PAVM rất lớn, có thể tạo ra luồng thông phải ® trái lớn và nguy cơ gây tắc mạch hệ thống. Mặc dù kết quả can thiệp dài hạn những trường hợp PAVMs rất lớn này được báo cáo tốt, nhưng đôi khi vẫn cần được thực hiện can thiệp gây tắc mạch thì
2.6.4.3 Kiểm tra sau bít
Sau khi kết thúc can thiệp gây tắc mạch, cần phải kiểm tra trên phim chụp mạch xem động mạch nuôi có được tắc hay gần tắc. Nếu không đạt được kết quả như vậy, hiệu quả làm tắc vĩnh viễn sẽ không đạt được. Và do đó, có thể cần thêm dụng cụ thứ 2 để bít kín động mạch nuôi.
Bên cạnh đó, điều quan trọng nữa là cần kiểm tra để không còn nhánh động mạch nuôi nào khác kể cả các nhánh phụ.
2.6.5 Can thiệp bít thể PAVM phức tạp
Một vấn đề đặc biệt khác là khi có nhiều PAVMs và lan tỏa. Trong những trường hợp này việc gây tắc mạch tất cả các dị dạng là không khả thi và mục tiêu trong trường hợp này là chỉ xử lý những dị dạng có tính chất khu trú rõ ràng.
Nếu một PAVM nhỏ tách ra từ cùng một nhánh với mạch nuôi nhu mô phổi bình thường, thì PAVM này nên được bảo tồn.
Nếu gây tắc mạch toàn bộ PAVM sẽ gây mất nhu mô phổi. Biện pháp là can thiệp tạm thời và kỳ vọng bão hoà oxy máu được cải thiện sau nhiều lần làm can thiệp.
2.7 Biến chứng và lưu ý
Nếu mức độ đa hồng cầu nặng, cần trích máu để giảm bớt nguy cơ tắc mạch tự phát. Biến chứng nguy hiểm trong quá trình can thiệp gây tắc mạch PAVM là tắc mạch hệ thống hoặc tắc mạch ngược dòng. Biến chứng này xuất hiện nhiều hơn ở những PAVMs đơn giản, và có thể giảm bằng cách chọn dụng cụ có kích thước phù hợp và sử dụng các dụng cụ có gắn với dây cáp để thả hoặc thu lại được. Nguy cơ khác liên quan đến sử dụng ống thông chỉ có lỗ lớn ở đuôi là nguy cơ tắc mạch do khí.
Bằng cách xác định và đưa ống thông chọn lọc vào động mạch nuôi khối dị dạng, cần thực hiện làm tắc mạch ở ngay trước lỗ vào PAVM, tránh gây tắc mạch động mạch nuôi nhu mô phổi bình thường.
Lưu ý là với cách tiếp cận thận trọng, vẫn có vùng nhỏ nhu mô phổi bị nhồi máu và một số trường hợp có thể dẫn tới đau ngực kiểu màng thường chỉ kéo dài trong một vài ngày và sẽ hồi phục hoàn toàn.
2.8 Theo dõi sau can thiệp
Sau khi can thiệp, bệnh nhân nên ở viện 1-2 ngày. Một số bệnh nhân có đau ngực kiểu màng và có thể đau dai dẳng, do đó cần điều trị giảm đau tốt. Đồng thời, biện pháp tốt nhất để theo dõi là theo dõi chụp phim cắt lớp vi tính có thuốc cản quang.
3 Tài liệu tham khảo
- Abdelmoneim SS, Mookadam F, Moustafa S, Zehr KJ, Mookadam M, Maalouf JF, Holmes DR (2007). Coronary artery fistula: single center experience spanning 17 years. J Interv Cardiol 20(4):265–27.
- Sakakibara S, Yokoyama M, Takao A, Nogi M, Gomi H. Coronary arteriovenous fistula. Nine operated cases. Am Heart J. 1966;72(3): 307–314. [PubMed].
- Armsby L R, Keane J F, Sherwood M C, Forbess J M, Perry S B, Lock J E (2002). Management of coronary artery fistulae. Patient selection and results of transcatheter closure. J Am Coll Cardiol 39:1026–103.
- Yunbin Xiao, Srinath Gowda, Zhi Chen et al. Transcatheter Closure of Coronary Artery Fistulae: Considerations and Approaches Based on Fistula Origin (2015). Journal of Interventional Cardiology, Vol. 28, No.4.
- Vavurnakis M, Bush C A, Boudoulus H(1995). Coronary artery fistula in adults: incidence, angiographic characteristics, natural history. Cathet Cardiovasc Diagn 35:116–120
- White RI Jr, Pollak JS, Wirth JA. Pulmonary arteriovenous malformations: diagnosis and transcatheter embolotherapy. J Vasc Interven Radiol 1996; 7(6): 787–904.
- Hill SL, Hijazi ZM, Hellenbrand WE. Evaluation of the AMPLATZER vascular plug for embolization of peripheral vascular malformations associated with congenital heart disease. Cathet Cardiovasc Interven 2006; 67(1): 113–19.
- Pollak JS, Saluja S, Thabet A. Clinical and anatomic outcomes after embolotherapy of pulmonary arteriovenous malformations. J Vasc Interven Radiol 2006; 17(1): 34–5.
- Bergersen L., Foerster , Marshall A.C., Meadows J. (2009). Congenital heart disease: the catheterization manual. Springer Verlag US.

