Cẩm nang cho mẹ: nguy cơ tiềm ẩn từ các bệnh nhiễm trùng trong thai kỳ
Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
1 ĐẠI CƯƠNG
Nhiễm trùng bào thai là tình trạng thai nhi nhiễm các tác nhân gây bệnh từ mẹ trong thời kỳ bào thai. Thời điểm nhiễm trùng có thể xảy ra ở bất cứ giai đoạn nào thai kỳ. Mức độ ảnh hưởng đến mẹ và thai nhi nặng hay nhẹ tùy thuộc vào loại tác nhân gây bệnh, tuổi thai lúc nhiễm bệnh và phương thức lây truyền. Theo một phân tích tổng quan trên Lancet vào năm 2014, bệnh nhiễm trùng vẫn là một trong những nguyên nhân quan trọng gây tử vong mẹ và thai nhi đứng hàng thứ ba trên thế giới, chiếm tỷ lệ 10,7%.
Nhiễm các loại virus rubella, cytomegalovirus, herpes và ký sinh trùng toxoplasma cùng một số loại khác như giang mai, listeria, parvovirus B19,... gọi tắt là TORCH là các tác nhân gây nhiễm trùng bào thai có thể đưa đến nhiều bất thường cho thai, để lại di chứng nhiều mức độ khác nhau sau sinh như điếc, chậm phát triển trí tuệ, đục thủy tinh thể...
Tác nhân nhiễm khuẩn | Lây truyền |
Toxoplasma Parvovirus B 19 Rubella Cytomegalovirus Listeria Herpes simplex (virus Herpes simplex) Varicella zoster virus (VZV) | Trong tử cung Trong tử cung Trong tử cung Trong tử cung Trong tử cung Chu sinh Chu sinh/Trong tử cung |
2 NHIỄM TOXOPLASMA THAI KỲ
2.1 Bệnh nguyên
Toxoplasma gondii là một sinh vật đơn bào sống ký sinh nội bào bắt buộc có mặt khắp nơi, có thể nhiễm vào động vật có vú, chim và các động vật khác. Trứng Toxoplasma gondii (hình ô van, đường kính 10 - 12pm) là kết quả của sự sao chép hữu tính. Đặc biệt, trứng được hình thành ở niêm mạc ruột của mèo và được thải trong phân mèo trong vài tuần chỉ một lần trong cuộc đời của một con mèo. Trứng trở nên lây nhiễm sau khi thành bào tử (hình thành thoi trùng) trong vòng 1 - 3 ngày sau khi được thải ra theo phân và có thể còn khả năng lây nhiễm trong hơn 1 năm, đặc biệt trong đất ẩm và ấm.
Đường lây truyền của toxoplasma:
Ăn phải các nang từ thịt bị nhiễm bệnh, chẳng hạn 25% thịt heo có chứa các nang. Đun nóng hoặc đồng lạnh thịt trước khi ăn giúp phá hủy các nang.
Ăn phải trứng. Vật dụng vẩy phân mèo bị nhiễm bệnh có thể truyền qua thức ăn nhờ côn trùng.
Truyền qua nhau: khoảng 45% thai phụ bị nhiễm toxoplasma gondii tiên phát truyền cho thai qua bánh nhau. Không có nguy cơ truyền bệnh trong trường hợp tái hoạt động. Nguy cơ truyền bệnh trong nhiễm toxoplasma tiên phát tăng lên theo tuổi thai: 6% trong quý thứ nhất; 72% lúc tuổi thai 36 tuần. Đường lây truyền qua bánh nhau xảy ra chậm trong giai đoạn sớm thai kỳ và nhanh chóng trong giai đoạn muộn.
2.2 Nguy cơ cho mẹ và thai nhi
Đối với thai phụ, 90% trường hợp nhiễm không có triệu chứng và tự khỏi. Những triệu chứng có thể gặp như viêm đa hạch ở nách, đầu cổ. Hạch thường có tính chất riêng lẻ, không có dấu nhiễm trùng, không đau. Những triệu chứng khác có thể gặp như mệt mỏi, khó chịu, đau cơ.
Đối với thai, nguy cơ cho thai khá thay đổi, phụ thuộc vào thời điểm lây nhiễm trong ba quý của thai kỳ và vào tình trạng mẹ có được điều trị bệnh hay không. Nhìn chung. khả năng lây nhiễm của T. gondii tăng theo tuổi thai, dao động khoảng 70% ở quý 3 thai kỳ. Những trường hợp nhiễm Toxoplasmosis xảy ra giai đoạn sớm, tỷ lệ lây nhiễm cho thai thường thấp 5 - 6%, tuy nhiên tỷ lệ di chứng lại cao hơn nếu như có gây ra các bất thường bẩm sinh. Một nghiên cứu tổng hợp của Jose và cộng sự, ghi nhận tỷ lệ lây truyền cho thai ở thời điểm 13 tuần, 26 tuần và 36 tuần lần lượt là 15%, 44% và 71%. Đến 85% trường hợp trẻ sau sinh nhiễm toxoplasma không có triệu chứng ngay sau sinh, nhưng tiềm ẩn những di chứng về sau như viêm thận mạn tính, giảm thính lực, chậm phát triển. Những biến chứng nặng khác có thể xuất hiện ngay sau sinh hay từ trong bào thai như thai chết trong tử cung, bất thường hệ thần kinh, giãn não thất, não úng thủy và calci hóa não, suy giảm thị lực nặng. 70% trường hợp có thể biểu hiện nặng về sau như viêm giác mạc dẫn đến mù, liệt nửa người, chậm phát triển về tinh thần và vận động.
2.3 Chẩn đoán
2.3.1 Huyết thanh học
Chẩn đoán nhiễm toxoplasma gondii về mặt huyết thanh bằng phản ứng ngưng kết hấp thụ miễn dịch (ISAGA), xét nghiệm kháng thể huỳnh quang gián tiếp (IFA), hoặc xét nghiệm nhuộm Sabin-Feldman. Trong cả hai phương pháp IFA và nhuộm, kháng thể IgG thường xuất hiện 1 - 2 tuần sau khi nhiễm, đạt chuẩn độ cao (1:1.000) trong vòng 6 - 8 tuần và giảm dần sau vài tháng hoặc vài năm. Chuẩn độ IgG thấp (1:4 đến 1:64) thường kéo dài trong cuộc đời. Xét nghiệm kháng thể IgM-IFA tăng nhanh đến mức 1:80 đến 1:1.000 giảm nhanh đến chuẩn độ thấp (1:10 hoặc 1:20) hoặc biến mất trong vòng vài tuần hay vài tháng, nhưng có thể tồn tại kéo dài trong vài năm ở một vài bệnh nhân. Xét nghiệm ISAGA nhạy hơn so với xét nghiệm IFA.
Cần lưu ý, bằng chứng khẳng định duy nhất của nhiễm tiên phát là sự thay đổi IgG toxoplasma gondii trong huyết thanh (IgG huyết thanh lần đầu âm tính, IgG huyết thanh theo dõi sau đó dương tính), nhưng trong nhiều trường hợp xét nghiệm huyết thanh lần đầu tiên IgG dương tính mà không có được xét nghiệm IgG toxoplasma huyết thanh âm tính trước đó.
Thực hiện xét nghiệm IgM để loại trừ nhiễm tiên phát ở những trường hợp chuẩn độ IgG dương tính không thể phân biệt giữa nhiễm tiên phát và tái hoạt động. Những phụ nữ có IgM dương tính (trong xét nghiệm huyết thanh lần đầu) nên được theo dõi huyết thanh sau 2 - 3 tuần. Nếu có gia tăng chuẩn độ IgG và IgM gấp 4 lần hoặc hơn chứng tỏ nhiễm tiên phát (chỉ định điều trị), chuẩn độ không đổi chứng tỏ tái hoạt động hoặc nhiễm kéo dài (tiềm tàng) (không điều trị).
2.3.2 Chọc ối
IFA-IgG | IFA-IgM | Ý nghĩa | Theo dõi chẩn đoán |
Âm tính | Âm tính | Không nhiễm toxoplasma | Kiểm tra huyết thanh mỗi 2 - 3 tháng trong suốt thai kỳ (đảo ngược chuẩn độ huyết thanh?) |
1:8 - 1:2.000 | Từ âm tính đến 1:20 | Nhiễm mạn tính (tiềm tàng) | Không cần kiểm soát huyết thanh bất cứ thời gian nào |
1: > 512 | 1: >40 | Nghi ngờ nhiễm tiên phát | Kiểm tra lần 2 sau 2 - 3 tuần: chuẩn độ IgG tăng > 3 lần (nhiễm tiên phát), chuẩn độ IgG không tăng (tái hoạt động) |
Đảo ngược chuẩn độ huyết thanh (huyết thanh lần thứ nhất âm tính, huyết thanh lần 2 dương tính) |
| Bằng chứng chắc chắn nhiễm tiên phát | Toxoplasma PCR trong dịch ối sau tuần 17 thai kỳ (thai bị nhiễm?) |
Trong trường hợp nghi ngờ nhiễm trùng tiên phát (đảo ngược chuẩn độ lọc/lM huyết thanh tăng trên 3 lần), nên thực hiện chọc ối sau tuần 17 thai kỳ để khẳng định hoặc loại trừ nhiễm toxoplasma trong dịch ổi bằng phương pháp PCR (phản ứng chuỗi đa trùng hợp). Khuyến cáo nên chọc ối để xác định toxoplasma gondii trong nước ối trong các trang hợp sau: (a) nếu nhiễm trùng ở mẹ đã được chẩn đoán, (b) nếu xét nghiệm huyết thanh học không thể khẳng định hoặc loại trừ nhiễm trùng cấp tỉnh hoặc (c) khi phát hiện siêu âm bất thường (nội sọ vôi hóa, microcephaly, hydrocephalus, phù thai hoặc thai chậm phát triển trong tử cung).
2.4 Hướng xử trí
2.4.1 Trước khi mang thai
Những trường hợp nhiễm Toxoplasmosis trước khi mang thai, hầu hết đều có khủng thể chống lại Toxoplasmosis nếu như có thai sau đó. Nếu IgG xác định dương tỉnh khi mới bắt đầu có thai, hầu hết các trường hợp đều có nguy cơ thấp nhiễm toxoplamosis bẩm sinh.
2.4.2 Giai đoạn tiền sản
Trong giai đoạn tiền sản, dự phòng nhiễm T. gondii luôn luôn được khuyến cáo cho sản phụ. Những thai phụ nếu có xét nghiệm IgG âm tính, cần biết những biện pháp phòng tránh nhiễm T. gondii: không được tiếp xúc với mèo, đặc biệt là chất thải của chúng; không ăn thịt sống, đặc biệt thịt cừu và lợn nấu chưa chín. Một nghiên cứu tổng quan của Di Mario và cộng sự, ghi nhận trên 5.455 phụ nữ được tư vấn tránh lây nhiễm T. gondii giai đoạn tiền sinh, đã có thể thay đổi những hành vi cũng như kiến thức của sản phụ trong vấn đề này.
Trường hợp phát hiện nghi ngờ nhiễm T. gondii, cần thực hiện các test chẩn đoán để xác định và có điều trị thích hợp. Các thuốc điều trị khi phát hiện nhiễm T. gondii.
2.4.3 Giai đoạn chuyển dạ, sinh
Những bệnh nhân đã nhiễm hoặc đang nhiễm T.gondii, đã có nguy cơ lây cho thai trước đó. Không cần tách ly mẹ và thai nhi sau sinh. Phần lớn những trẻ sau sinh nếu nhiễm toxoplasmosis bẩm sinh đều không có triệu chứng bệnh. Chẩn đoán nhiễm toxoplasma bẩm sinh ở trẻ sơ sinh có thể khó khăn:
75% trẻ bị nhiễm có chuẩn độ IgM dương tính.
Tăng đáng kể chuẩn độ IgG (trên 3 lần) là chỉ điểm nhiễm toxoplasma bẩm sinh.
Tất cả các trẻ bị nhiễm toxoplasma biểu hiện chuẩn độ IgG kéo dài sau một năm tuổi. Chuẩn độ IgG toxoplasma ở mẹ truyền qua nhau thai sẽ biến mất khỏi máu con trong vòng 6 - 12 tháng.
I. Thai kỳ | |
Từ khi chẩn đoán đến 16 tuần thai kỳ: | |
| Spiramycin 1 g/ngày, uống 3 - 4 lần/ngày, uống ngoài bữa ăn (Spiramycin không đi qua màng nhau). |
Sau tuần 16 thai kỳ: | |
| Pyrimethamine 100 mg/ngày chia hai liều/ngày; tiếp theo uống 50 mg/ngày × 2 ngày. Không dùng trước tuổi thai 16 tuần do không thể loại trừ khả năng gây dị tật thai. |
Kèm với | Sulfadiazine 75 mg/kg uống 1 lần; tiếp theo 100 mg/kg/ngày uống chia làm 2 lần trong ngày |
Kèm với | Folinic acid 10 - 20 mg hàng ngày (để dự phòng ức chế tủy xương) |
II. Trẻ sơ sinh bị nhiễm trùng bẩm sinh | |
Trước 6 tuần tuổi | |
| Pyrimethamine 2 mg/kg hàng ngày (ngày thứ 1 + 2), rồi 1mg/kg hàng ngày (4 liều) |
| Sulfadiazine 100 mg/kg hàng ngày (4 liều) |
| Folinic acid 5 mg 3 lần mỗi tuần |
| Thay thế: Spiramycin 100 mg/kg hàng ngày (liều duy nhất) |
Từ tuần thứ 7 đến 1 năm tuổi: | |
| Pyrimethamine 1 mg/kg 3 lần một tuần |
| Sulfadiazine 100 mg/kg hàng ngày (2 liều) |
| Folinic acid 5 mg 3 lần một tuần |
| Thay thế: Spiramycin 100 mg/kg hàng ngày (liều duy nhất) |
2.5 Dự phòng
Để diệt các nang, cần đun nóng thịt đến 60°C hoặc đông lạnh đến âm 20°C. Nên rửa tay sau khi sờ vào thịt chưa nấu, trái cây, rau củ có thể nhiễm trứng. Nên tránh tiếp xúc với phân mèo. Cần khuyến cáo cho tất cả thai phụ được khám thai trong quý đầu thai kỳ.
Tỷ lệ lây nhiễm và mức độ nặng phụ thuộc vào tuổi thai khi sản phụ bị nhiễm Nguy cơ từ 6% ở thai 13 tuần tăng lên 72%, ở thai 36 tuần. Khi huyết thanh chẩn đoán dương tính ở tuổi thai dưới 20 tuần thì tỷ lệ trẻ sơ sinh nhiễm toxoplasma bẩm sinh là 11%, trong khi ở tuổi thai hơn 20 tuần là 45%. Nhưng mức độ trầm trọng đối với thai nhiễm toxoplasma ở các giai đoạn đầu thai kỳ.
3 NHIỄM RUBELLA THAI KỲ
3.1 Bệnh nguyên
Rubella là một loại virus đơn nhân RNA, thuộc họ togaviridae. Đây là một loại virus đặc biệt chỉ lây truyền ở người. Cấu tạo gồm chuỗi RNA, được bao quanh bởi một capsid và vỏ cấu tạo từ lipoprotein. Lipoprotein ở vỏ chứa các glycoprotein E1 và E2, chịu trách nhiệm cho các phản ứng miễn dịch chống lại virus.
Rubella lây truyền qua đường hô hấp, có thể gặp ở tất cả mọi lứa tuổi, tuy nhiên đối tượng dễ gặp nguy hiểm là phụ nữ mang thai vì rubella có thể gây bất thường dị tật bẩm sinh ở thai nhi. Sau khi lây nhiễm, virus lưu hành trong máu khoảng 7 ngày trước khi phát ban và có thể phát hiện virus trong máu sau khi khởi phát phát ban 7 - 12 ngày. Sau thời gian ủ bệnh, trung bình 14 ngày (12 - 23 ngày), ban bắt đầu xuất hiện ở mặt, sau đó nhanh chóng lan rộng đến phần thân và chi. Đây là giai đoạn mà người bệnh gây lây nhiễm cho người xung quanh nhiều nhất. Phát ban thường kết hợp với hạch vùng cổ tử cung, có thể tồn tại đến hai tuần sau khi ban biến mất. Ngoài ra, có thể có những triệu chứng không đặc hiệu như đau đầu, đau họng, sốt nhẹ và viêm kết mạc, đau khớp. Bệnh diễn tiến thường nhẹ, có đến 50% trường hợp nhiễm rubella không triệu chứng, rất hiếm khi xuất hiện các biến chứng nặng như bệnh về não, rối loạn chảy máu. Nhiễm rubella nguyên phát thường cho miễn dịch suốt đời. Ở những nước, có chương trình tiêm chủng rubella thường quy, rất hiếm xuất hiện hội chứng nhiễm rubella bẩm sinh bào thai.
3.2 Nguy cơ cho mẹ và thai nhi
Đối với mẹ, thường có triệu chứng sốt nhẹ với ban kéo dài trong vòng 3 ngày. Những triệu chứng hay gặp khác có thể gặp như sốt, đau khớp và nổi hạch. Những biến chứng nặng hơn như viêm não, viêm khớp, rối loạn chảy máu thì rất hiếm. Với ng biểu hiện người trưởng thành và trẻ con, bệnh cảnh nhiễm rubella chỉ có những biểu nhiễm virus thông thường và không gây ảnh hưởng nhiều.
Đối với thai nhi, rubella là một virus có thể qua nhau thai để lây nhiễm cho thai nhỏ gây bất thường cho thai nhi rất cao nếu mẹ nhiễm trong quý 1 của thai kỳ, 80 trường hợp có thể bị sảy thai hoặc đưa đến hội chứng rubella bẩm sinh. Sang quý 2, của của thai kỳ, tỷ lệ nhiễm rubella giảm dần, khoảng 54% trong giai đoạn 13-16 tuần và 1/3 số này có thể có bất thường giảm thính lực. Nhiễm rubella sau 16 tuần, thai nhi có thể bị chậm phát triển, tuy nhiên ít bị hội chứng rubella bẩm sinh. Sang quý 3, tỷ lệ nhiễm rubella của thai nhi ở mức 35% khi được 27 - 30 tuần rồi đến gần 100% khi mẹ nhiễm rubella từ tuần thai thứ 36 trở đi.
Bệnh học của hội chứng rubella bẩm sinh hiện vẫn chưa được hiểu rõ hoàn toàn, tuy nhiên hội chứng rubella bẩm sinh không liên quan đến phản ứng viêm của cơ thể thai nhi với virus, mà do virus từ máu mẹ qua nhau thai tấn công thai nhi vào giai đoạn khởi phát và toàn phát của bệnh. Virus can thiệp vào chu trình phân bào của tế bào, hủy hoại mô và tế bào của thai nhi. Chính vì vậy, hội chứng rubella bẩm sinh gồm bất thường ở nhiều cơ quan trong cơ thể: đục thủy tinh thể, glaucoma, bệnh tim bẩm sinh, điếc, tật đầu nhỏ và chậm phát triển trí tuệ. Điều đáng lưu ý, hội chứng có thể đưa đến những ảnh hưởng ở giai đoạn sau của trẻ như đái tháo đường, rối loạn chức năng tuyến giáp, thiếu hormone tăng trưởng, rối loạn hành vi. Một nghiên cứu của Pham Van Hung và các cộng sự cho thấy đục thủy tinh thể gặp ở 100% trẻ nhiễm rubella bẩm sinh thai kỳ.
Tuần thai | Nguy cơ mắc hội chứng rubella bẩm sinh |
< 8 tuần | 90-100% |
8 - 12 tuần | 50% |
12 - 20 tuần | 20% |
> 20 tuần | 1% |
Nói chung, biểu hiện của hội chứng nhiễm rubella bẩm sinh ở trẻ khá thay đổi và khó dự đoán. Các biểu hiện có thể từ rất nặng hoặc có thể hoàn toàn gần như bình thường. Một nghiên cứu tại Việt Nam năm 2011 của tác giả Toda và cộng sự ghi nhận những bất thường do rubella có thể gặp rất đa dạng, trong đó bất thường tim có tỷ lệ 91,4%, thai kém phát triển 74,7%, lách to 38,7%. Điều cần lưu ý, những trẻ mắc hội chứng rubella bẩm sinh có thể lây bệnh cho những người xung quanh trong vòng 1 năm tính từ khi sinh.
Bất thường | Mô tả |
Mắt | 10-25% |
Đục thủy tinh thể | Cả hai bên và đã có ngay khi sinh |
Bệnh võng mạc sắc tố | Có thể khởi phát muộn, không ảnh hưởng đến chức năng nhìn |
Tật nhãn cầu nhỏ | Thường liên quan đến tật đầu nhỏ |
Tăng nhãn áp bẩm sinh | Hiếm, nhưng có thể dẫn đến mù nếu không được chẩn đoán sớm |
Tim | 10-20% |
Tồn tại ống động mạch | Rất hay gặp, thường liên quan đến tồn tại lỗ bầu dục sau sinh |
Bất sản các lá van ở động mạch phổi | Hay gặp |
Hẹp quai động mạch chủ | Hiếm gặp |
Thông liên thất | Hiếm gặp |
Tai | 60-70% |
Giảm thính lực, điếc thần kinh cảm giác | Cả hai bên, thường do tổn thương các tế bào ống tai giữa Triệu chứng có thể xuất hiện ngay sau sinh hoặc khởi phát muộn trong giai đoạn đầu thời thơ ấu |
Hệ thần kinh trung ương | 10 - 25% |
Chậm phát triển tâm thần |
|
Tật đầu nhỏ |
|
Viêm não, màng não |
|
3.3 Chẩn đoán
3.3.1 Xét nghiệm huyết thanh
Nhiễm rubella diễn biến như sau: giai đoạn 1 (ủ bệnh) dài 2 - 3 tuần, virus tăng sinh ở họng và trong máu, là giai đoạn lây bệnh; giai đoạn 2 kéo dài 1 - 3 ngày tiếp theo là giai đoạn phát ban và xuất hiện kháng thể IgM và IgG; virus bị biến mất nhanh; và giai đoạn hồi phục với IgM tăng cao trong 1 - 2 tuần rồi giảm dần và biến mất sau 1 - 2 tháng; IgG tiếp tục tăng trong 1 - 2 tháng và tồn tại suốt đời.
Sự chuyển trạng thái IgG từ âm sang dương tính là bằng chứng chắc chắn của nhiễm rubella. IgM rubella dương tính được dùng thường quy trong chẩn đoán nhiễm rubella cấp tính, nhưng có thể phản ứng chéo với lạM của các virus khác, như parvovirus B19. Tỉnh đặc hiệu đối với rubella của IgM cần được tái khẳng định bởi phòng xét nghiệm chuyên sâu để tránh chấn đoán dương tính giả. Rubella được chẩn đoán bằng huyết thanh học. Kháng thể IgM và IgC xuất hiện 2 - 4 ngày sau khi xuất hiện ban, đạt nồng độ cực đại sau đó 2 tuần. IgM giảm dần và về âm tính trong vòng 1 - 2 tháng nhưng tồn tại kéo dài ở khoảng 3 - 5% bệnh nhân. IgG tồn tại suốt đời. IgG được xác định bằng test ức chế ngưng kết hồng cầu và có thể được khẳng định bằng ELISA. Test ELISA đặc hiệu cho rubella được sử dụng để định lượng lgM.

3.3.2 Siêu âm chẩn đoán
Thai nhiễm rubella có thể có các dấu hiệu trên siêu âm như sau:
Thường phối hợp với các dị dạng hệ thần kinh trung ương.
Tỷ số HC/AC và HC/FL bất thường.
Tật não nhỏ đơn độc được ghi nhận trong nhiễm Cytomegalovirus, rubella và herpes simplex.
Dị dạng tim, tim họ, tỷ số tim/ lồng ngực > 0.3, thông liên nhĩ, thông liên thất, hẹp động mạch phổi và hẹp động mạch chủ cũng được ghi nhận trong nhiễm rubella.
Thai chậm tăng trưởng trong tử cung.
Đục thủy tinh thể.
3.3.3 Xét nghiệm RT-PCR
Tình trạng thai nhi nhiễm rubella trong tử cung có thể được chẩn đoán trước sinh bằng kỹ thuật phân tử RT-PCR trên mẫu gai nhau lấy ở giai đoạn thai được khoảng 12 - 14 tuần hoặc trên mẫu nước ối lấy ở giai đoạn thai 16 - 18 tuần.
Tuy nhiên, việc lấy mẫu thai nhi để chẩn đoán khá phức tạp, tốn kém và có nguy cơ lẫn với mẫu mô có nguồn gốc từ mẹ và làm cho kết quả RT-PCR dương tính giả. Đó là chưa kể tới nguy cơ gây sảy thai đến từ việc thực hiện thủ thuật lấy gai nhau, lấy máu dây rốn của thai nhi. Hiện nay, chẩn đoán thai nhi nhiễm rubella bằng kỹ thuật RT-PCR thực hiện phổ biến trên mẫu nước ối. Nếu thai nhi không nhiễm rubella, kết quả sẽ âm tính, nhưng nếu thai nhi bị nhiễm rubella sẽ chỉ cho kết quả (+) trong từ 83 - 95% trường hợp.
3.4 Hướng xử trí
3.4.1 Trước khi mang thai
Phụ nữ trong độ tuổi sinh sản nên được tiêm vắc xin phòng bệnh Rubella. Loại vắc xin phổ biến hiện nay là vắc xin rubella sống, giảm độc lực được điều chế từ virus rubella chủng Wistar RA 27/3. Vắc xin có thể chỉ đề phòng một mình rubella hoặc phối hợp với phòng sởi (MR) hoặc phối hợp với sởi, quai bị (MMR). Đây là loại vắc xin sống có thể qua nhau thai, vì vậy nó chống chỉ định không được tiêm cho phụ nữ đang mang thai. Và người đã tiêm vắc xin, không nên có thai trong vòng ít nhất một tháng sau khi tiêm.
3.4.2 Giai đoạn tiền sản
Tùy thuộc vào thời điểm nhiễm rubella trong thai kỳ để chỉ định những xét nghiệm thích hợp: xét nghiệm IgG và IgM huyết thanh sản phụ; IgM đặc hiệu rubella trong máu thai nhi hay RT-PCR để phát hiện RNA của virus. Mặc dù những xét nghiệm này chỉ ra rằng có nhiễm rubella, tuy nhiên việc tư vấn tiền sản phụ thuộc vào nguy cơ bị hội chứng rubella bẩm sinh của thai nhi. Và thường không có thuốc điều trị hữu hiệu trong những trường hợp này, ngoài biện pháp chấm dứt thai kỳ.
Với những trường hợp sản phụ nhiễm rubella có triệu chứng, có chỉ định tiêm Gamma globulin đặc hiệu, tuy nhiên kết quả chưa rõ ràng và cũng không có số liệu chứng minh rằng những trường hợp tiêm Gamma globulin giúp dự phòng những bất thường trên thai nhi.
3.4.3 Giai đoạn chuyển dạ, sinh
Nếu nhiễm rubella xảy ra trong giai đoạn này, trẻ sau sinh vẫn cần được đánh giá những yếu tố nhiễm rubella hay không
3.4.4 Giai đoạn sau sinh
89% trẻ có hội chứng rubella hoặc sơ sinh không có triệu chứng nhưng đã nhiễm rubella tiền sinh sẽ có IgM dương tính lúc sinh ra và giảm nhanh chóng trong vòng 6 tháng đầu. Hội chủng rubella xuất hiện muộn (khởi đầu vào tuổi 4 - 6 tháng) được đặc trưng bởi kém phát triển, ban mãn tính, viêm phổi tái phát và viêm mạch máu (tỷ lệ tử vong lên đến 70%). Các biến chứng muộn của hội chứng rubella bẩm sinh trở môn rõ ràng trong thời kỳ vị thành niên như đái tháo đường và viêm não toàn thể bán cấp tiến triển (giảm thông minh, mất điều hòa, co giật và liệt cứng).
Với những trường hợp trẻ bị nhiễm rubella có hoặc không có triệu chứng vẫn cho trẻ tiếp tục bú mẹ, cần đánh giá tình trạng tim, thị lực và thính lực của trẻ sau sinh. Trẻ cần được cách ly tại bệnh viện, vì có thể lây nhiễm cho các cán bộ y tế nữ và các sản phụ khi tiếp xúc với trẻ trong thời gian ít nhất 12 tháng kể từ lúc sinh. Đồng thời, cần đảm bảo tất cả những người chăm sóc, cán bộ y tế có liên quan đều đã được miễn dịch với rubella. Sau khi xuất viện, trẻ nên được kiểm tra sức khỏe định kỳ 3 - 6 tháng để có thể phát hiện được các tình huống bất thường cần can thiệp sớm như điếc, các khiếm khuyết về thần kinh, động kinh, đục thủy tinh thể, bệnh lý võng mạc và tình trạng chậm phát triển.
4 NHIỄM CYTOMEGALOVIRUS THAI KỲ
4.1 Bệnh nguyên
Cytomegalovirus ở người thuộc họ Herpes Virus (chuỗi kép ADN, vỏ nhạy cảm với tác dụng bất hoạt của cồn, tồn tại suốt đời trong tế bào dạng lympho). Sau nhiễm trùng nguyên phát, virus vẫn ở dạng tiềm tàng nhưng có thể được tái hoạt và lưu hành trong máu cũng như xuất hiện hạt virus trong nước tiểu, chất nhầy cổ tử cung, sữa mẹ, nước bọt, tích dịch, phân và các cơ quan (chẳng hạn thận, gan). Có nhiều chủng virus khác nhau đã được phân lập. Hiếm khi có nhiễm trùng tái phát trong thai kỳ, trong đa số trường hợp thường là tái hoạt virus đang tiềm tàng nội sinh hơn là nhiễm trùng với một chủng khác.
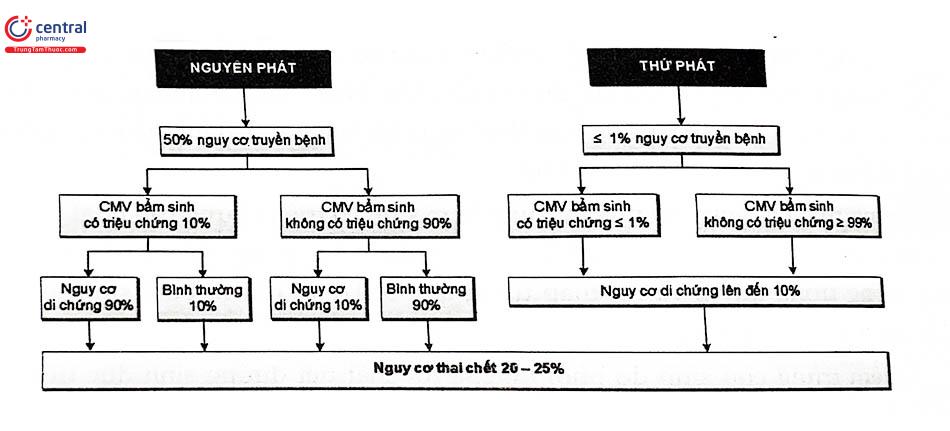
Trong thai kỳ, nguy cơ nhiễm trùng bẩm sinh có triệu chứng cao nhất trong quý đầu (khoảng 10% đối với nhiễm trùng tiên phát, < 1% trong nhiễm trùng tái hoạt), giảm xuống trong quý 2 và rất thấp trong quý 3. Trẻ bị nhiễm bẩm sinh sẽ chế tiết Cytomegalovirus trong nước tiểu lúc sinh ra.
Nhiễm trùng chu sinh do phơi nhiễm với chất tiết đường sinh dục trong cuộc sinh là đường truyền chủ yếu (khoảng 1% tất cả các sơ sinh sẽ bị nhiễm), đặc biệt ở phụ nữ với nhiễm Cytomegalovirus tái hoạt (tái hoạt nội sinh các virus tiềm tàng). Sữa mẹ cũng là một đường truyền đáng kể đối với trẻ non tháng và nhẹ cân (nguy cơ lây truyền 40%, nguy cơ có các triệu chứng giống nhiễm trùng huyết 5%). Mặc dù trẻ nhiễm Cytomegalovirus qua các con đường này sẽ thải trừ virus trong nhiều năm, không có bằng chứng về việc nhiễm chu sinh hay nhiễm từ sữa mẹ gây ra các thương tổn cho hệ thần kinh trung trong, thị giác hay thính giác.
4.2 Nguy cơ cho mẹ và thai nhi
Khoảng 10% bệnh nhân trưởng thành nhiễm Cytomegalovirus lần đầu tiên có thể có biểu hiện sốt, một môi nổi hạch. Sau đó, virus tồn tại rất lâu trong cơ thể người bệnh, có thể được bài tiết qua nước bọt, nước mắt, sữa, dịch âm đạo và nước tiểu trong hàng tuần, hàng tháng hoặc hàng năm. Tuy nhiên, nếu ở người có suy giảm miễn dịch như đang mắc bệnh ung thư, người được ghép tạng, nhiễm HIV hoặc đang điều trị bằng các thuốc ức chế miễn dịch, nhiễm Cytomegalovirus nguyên phát hay virus chuyển sang trạng tái hoạt động gây ra những hậu quả nghiêm trọng.
Với thai nhi, Cytomegalovirus có thể lây nhiễm từ mẹ qua nhau thai hay khi đi qua đường sinh dục người mẹ. Trong trường hợp sản phụ bị nhiễm Cytomegalovirus nguyên phát, khoảng 50% khả năng có thể truyền cho thai nhi, 20 - 30% số này có thể có biểu hiện bệnh nặng. 90% có thể có di chứng muộn. 5 - 15% những trẻ sau sinh nhiễm Cytomegalovirus không triệu chứng có thể phát triển một số bất thường trước hai tuổi. Trong trường hợp sản phụ bị tái nhiễm, tỷ lệ truyền cho thai nhi khá thấp < 1%. Số này sau khi sinh, < 1% trẻ sinh ra bị nhiễm Cytomegalovirus có triệu chứng bẩm sinh, > 99% nhiễm Cytomegalovirus nhưng không có triệu chứng, di chứng khoảng 10%. Trẻ nhiễm Cytomegalovirus bẩm sinh có thể có những bất thường như điếc thần kinh cảm giác, gan lách lớn, tật đầu nhỏ, động kinh, viêm màng mạch - võng mạc, không có nhãn cầu, xuất huyết dưới da, thai chậm phát triển. Điều đáng lưu ý, một số trẻ bị nhiễm Cytomegalovirus khi sinh ra có thể hoàn toàn bình thường nhưng sau đó nhiều năm tình trạng điếc hoặc mù mới dần dần xuất hiện. Do đó, nếu biết trẻ bị nhiễm Cytomegalovirus bẩm sinh, cần phải cho trẻ đi kiểm tra định kỳ thính lực và thị giác.
4.3 Chẩn đoán
4.3.1 Xét nghiệm huyết thanh
Hầu hết các trường hợp nhiễm Cytomegalovirus đều không được chẩn đoán vì thường không có triệu chứng. Tuy nhiên, khi nhiễm Cytomegalovirus cơ thể sẽ sản sinh các kháng thể lại và lgM để chống lại Cytomegalovirus. Xét nghiệm Cytomegalovirus IgM và IgG máu mẹ giúp chẩn đoán
Trường hợp kháng Cytomegalovirus IgG và IgM âm tính, chứng tỏ chưa nhiễm Cytomegalovirus.
Trường hợp kháng thể IgG dương tính, IgM âm tính, chứng tỏ đã có nhiễm Cytomegalovirus tại một thời điểm nào đó trong quá khứ, nhưng với kết quả này, không thể biết Jax thời điểm chính xác nhiễm Cytomegalovirus.
Trường hợp IgG âm tính hoặc dương tính, còn IgM dương tính, nên làm lại xét nghiệm IgG và IgM sau 4 tuần để xem có sự thay đổi hiệu giá kháng thể hay không nếu có sự gia tăng nồng độ IgG, chứng tỏ đã bị nhiễm Cytomegalovirus. Sự có mặt của một mình lgM dương tính thường không đủ để chứng minh tình trạng mới nhiễm Cytomegalovirus, vì IgM dương tính có thể xảy ra trong nhiều trường hợp: mới bị nhiễm Cytomegalovirus; đã bị nhiễm Cytomegalovirus trong quá khứ nhưng gần đây tái bị nhiễm trở lại; Cytomegalovirus tái hoạt động trở lại sau khi đã bị nhiễm Cytomegalovirus trong quá khứ.
Ngoài ra, bên cạnh xét nghiệm huyết thanh, hiện nay có thêm xét nghiệm để đánh giá ái tính của IgG nhằm đo lường mức độ thành thục của kháng thể trong việc đề kháng với Cytomegalovirus. Nếu một người mới nhiễm Cytomegalovirus, cơ thể sẽ sản xuất ra kháng thể IgG có ái lực thấp. Sau 2 - 4 tháng, cơ thể bắt đầu sản xuất IgG có ái lực cao với Cytomegalovirus. Do đó, ái lực của IgG Cytomegalovirus thấp gợi ý tình trạng mới nhiễm Cytomegalovirus lần đầu trong vòng từ 24 tháng. Ái lực IgG Cytomegalovirus cao gợi ý đã nhiễm Cytomegalovirus cách từ 2 - 4 tháng trở lên.
4.3.2 Xét nghiệm PCR, DEA
Các xét nghiệm phát hiện virus trong mẫu nước bọt, nước tiểu, máu hoặc các mẫu dịch lấy từ mũi họng bệnh nhân được thực hiện để xác định sự có mặt và đánh giá tình trạng hoạt động của Cytomegalovirus, nếu phát hiện thấy virus chứng tỏ người đó đang bị nhiễm Cytomegalovirus trạng thái đang hoạt động. Các kỹ thuật phổ biến để xác định sự có mặt của Cytomegalovirus, bao gồm:
Kỹ thuật PCR.
Kỹ thuật kháng thể huỳnh quang (DFA) để phát hiện trực tiếp Cytomegalovirus.
Tuy nhiên, điều cần lưu ý, độ nhạy của việc phát hiện tình trạng nhiễm Cytomegalovirus của kỹ thuật DFA là 80 - 90%, trong khi đó của kỹ thuật PCR là 95 - 100%.
Độ đặc hiệu đối với kỹ thuật DFA từ 95 - 100%, kỹ thuật phân lập virus từ 95 - 100%, trong khi đó kỹ thuật PCR chỉ có 40 - 50%.
4.3.3 Siêu âm
Siêu âm phát hiện những bất thường của thai nhi, những biểu hiện thường gặp trong trường hợp thai nhi bị nhiễm Cytomegalovirus bẩm sinh, có thể phát hiện được trên siêu âm: tật đầu nhỏ, não úng thủy, thai chậm phát triển trong tử cung Canxi hóa trong hộp số, canxi hóa trong bụng, gan to, phù thai, đa ối hay thiểu ối... Tuy nhiên, các dấu hiệu trên không phải lúc nào cũng dự báo được tình trạng tổn thương ở thai nhi. Độ nhạy của việc đánh giả thai nhi bằng siêu âm chỉ đạt khoảng từ 30 - 50%.

4.4 Hướng xử trí
4.4.1 Trước khi mang thai
Những trường hợp nhiễm Cytomegalovirus cấp có triệu chứng hệ miễn dịch cá nhân thường đóng vai trò chính. Phần lớn các trường hợp thường nhiễm không triệu chứng phần còn lại thường có biểu hiện nhẹ. Hiện nay, không có thuốc đặc hiệu để điều trị Cytomegalovirus cho những trường hợp nhiễm Cytomegalovirus cấp ở thai phụ hay ở trẻ sơ sinh. Ở những bệnh nhân suy giảm hệ miễn dịch như AIDS, bệnh ghép tạng thuốc kháng virus Ganciclovir có thể giúp làm giảm nhẹ những biến chứng nặng như bệnh võng mạc.
Vì vậy, dự phòng lây nhiễm Cytomegalovirus ở mẹ là chiến lược giúp giảm nhiễm Cytomegalovirus trong thai kỳ cần phối hợp những điều kiện sau: tư vấn bệnh nhân, tư vấn bác sĩ chuyên khoa và phát triển vắc xin. Với những thai phụ có môi trường làm việc nhiều nguy cơ, như nhà trẻ, cần chú ý rửa tay sau khi thay tã hay tiếp xúc dịch tiết của trẻ em. Bác sĩ chuyên khoa cần hiểu rõ về Cytomegalovirus giúp tư vấn và giảm lây nhiễm trong cộng đồng.
4.4.2 Trước sinh
Những trường hợp sản phụ có IgM dương tính và test đánh giá ái lực lực thấp, giai đoạn nhiễm cấp này thường lây nhiễm cho thai nhi khá cao. Tình trạng lây nhiễm của thai nhi sẽ được xác định nhờ vào các xét nghiệm xâm nhập như chọc ối, chọc máu cuống rốn. Chẩn đoán nhiễm Cytomegalovirus bằng cách phân lập Cytomegalovirus bằng xét nghiệm PCR, tuy nhiên khó dự đoán được kết cục của những thai nhi này lúc sinh. Với những trường hợp này, nồng độ virus sau xét nghiệm PCR có thể giúp ích trong tiên lượng bệnh. Với những trường hợp dịch nước ối có nồng độ virus thấp, được định nghĩa là < 10 copies/ml thường là nhiễm không triệu chứng và tiên lượng sau sinh khá tốt. Ngược lại, với những trường hợp có nồng độ virus trong nước ối cao, là chỉ điểm cho những trường hợp nhiễm Cytomegalovirus có triệu chứng.
Điều trị nhiễm Cytomegalovirus bằng globulin miễn dịch và thuốc kháng virus, một số bằng chứng cho thấy có giúp ích trong giảm tỷ lệ lây truyền dọc và giảm lây nhiễm ở thai nhi, tuy nhiên vẫn còn những bàn cãi xung quanh vấn đề này. Trong một nghiên cứu ngẫu nhiên không đối chứng, những sản phụ được điều trị với globulin tăng miễn dịch có liên quan đến một phần rất nhỏ (3%) những trẻ sau sinh có triệu chứng, so với 50% ở nhóm chứng. Sử dụng valacyclovir cho sản phụ cũng giúp giảm nồng độ virus trong máu thai nhi. Tuy nhiên, vẫn có những bàn cãi xung quanh vấn đề, chủ yếu xoay quanh yếu tố ngộ độc thai nhi và giá thành điều trị. Một số nghiên cứu ghi nhận, thai nhi khi điều trị với thuốc kháng virus có xuất hiện nhịp chậm và có một trường hợp tử vong ở tuần thai thứ 32. Chính vì vậy, cần có nhiều nghiên cứu thực chứng lâm sàng hơn để làm rõ vai trò của globulin miễn dịch và thuốc kháng virus trong những trường hợp nhiễm Cytomegalovirus.
4.4.3 Sau sinh
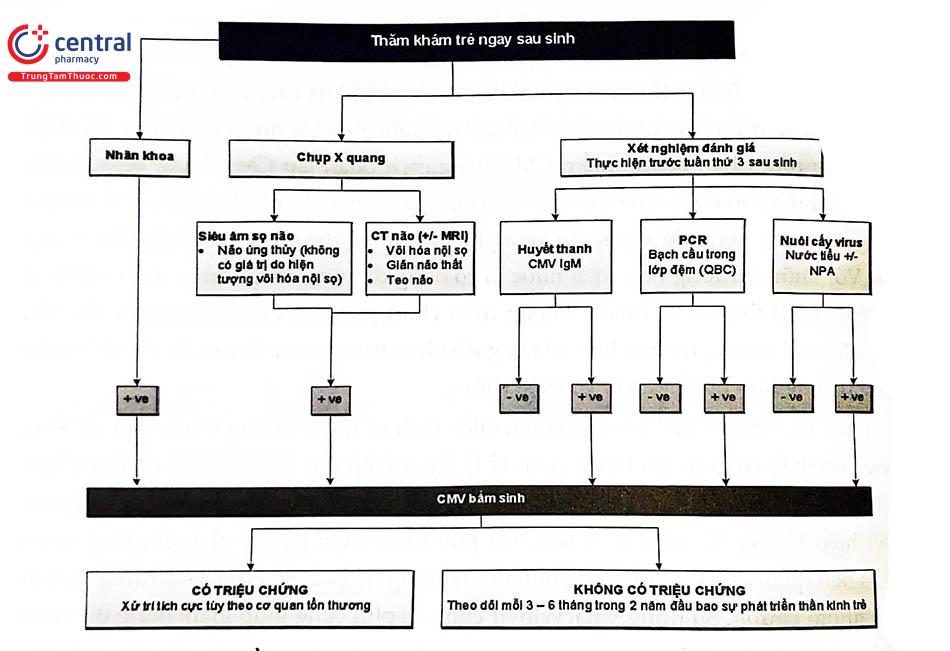
Chẩn đoán nhiễm Cytomegalovirus sau sinh dựa vào phân lập virus từ dịch tiết của trẻ trong khoảng 2 tuần sau sinh. Tiên lượng trẻ sau sinh thường phải phụ thuộc trực tiếp vào thời điểm nhiễm Cytomegalovirus, các triệu chứng xuất hiện trên siêu âm, nồng độ virus trong dịch ối và máu thai nhi. Hội chứng nhiễm Cytomegalovirus bẩm sinh thường liên quan đến nhiều cơ quan trong cơ thể, đặc biệt liên quan đến hệ thống não bộ và hệ thống mô lưới nội mô. Các triệu chứng nhiễm Cytomegalovirus bẩm sinh: gan to, lách to, vàng da, xuất huyết... Các triệu chứng liên quan đến thần kinh phải phụ thuộc vào mức độ tổn thương nhẹ hay nặng bao gồm giảm trương lực cơ, hôn mê hay co giật. Ngoài ra, những di chứng trên hệ thần kinh như điếc, suy giảm thị lực có thể không xuất hiện ngay tại thời điểm sau sinh. Vì vậy, với những trẻ nhiễm Cytomegalovirus bẩm sinh, cần phải được đánh giá bởi cá chuyên gia về nhi thần kinh, nhãn khoa và tai mũi họng trong suốt giai đoạn ấu thơ.
5 NHIỄM VIRUS HERPES SIMPLEX THAI KỲ
5.1 Bệnh nguyên
Cũng như Cytomegalovirus, virus Herpes simplex thuộc họ Herpesviridae (chuỗi đôi ADN, vỏ nhạy cảm với cồn). Có hai chủng gồm virus Herpes simplex 1 (herpes môi) và virus Herpes simplex 2 (herpes sinh dục). Sau nhiễm trùng nguyên phát, virus hình thành thể nhiễm trùng tiềm tàng ở các hạch thần kinh cảm giác, từ đó virus tái hoạt và tái nhiễm ở da. Khoảng 1% các phụ nữ với herpes sinh dục tái phát có hoặc không có triệu chứng (0,1 - 0,5% tất cả các thai phụ) thải trừ virus Herpes simplex 2 trong chất tiết âm đạo. Tần suất nhiễm virus Herpes simplex sơ sinh được ước lượng vào khoảng giữa 1:5.000 và 1:10.000 trẻ sinh sống (80% do virus Herpes simplex 2, 20% do virus Herpes simplex 1).
Trong thai kỳ, Herpes sinh dục nguyên phát hiếm gặp và 2/3 các thai phụ có chuyển dạng huyết thanh virus Herpes simplex không có biểu hiện lâm sàng của nhiễm virus Herpes simplex sinh dục. Sự thải trừ virus Herpes simplex không triệu chứng đặc biệt thường gặp hơn trong 12 - 18 tháng sau nhiễm trùng tiên phát, hơn là trong một nhiễm trùng tái phát. Do sự hình thành IgG kháng virus Herpes simplex cần 8 - 12 tuần sau nhiễm trùng beps sinh dục nguyên phát, một thai phụ bị nhiễm herpes sinh dục trong quý 3 có thể không có đủ thời gian để chuyển dạng huyết thanh trước thời điểm chuyển dạ, làm cho thai không được bảo vệ bằng kháng thể qua rau thai và có 40% nguy cơ nhiễm trùng
Nếu mẹ nhiễm herpes sinh dục nguyên phát, nguy cơ lây truyền mẹ - con từ 30 - 50%, chủ yếu xảy ra trong quá trình đi qua đường sinh dục (%), cao nhất trước khi mẹ chuyển dạng huyết thanh IgG virus Herpes simplex. Lây truyền mẹ - con do nhiễm trùng ngược dòng sau vô ối sớm hoặc qua nhau thai xảy ra trong khoảng 5%. Thai nhi/ trẻ sơ sinh nguy cơ nhiễm trùng tăng hơn sau khi màng ối tự vỡ hoặc từ việc đi qua đường sinh dục dưới bị nhiễm trùng khi chuyển dạ.
Nếu mẹ nhiễm herpes sinh dục tái phát, nguy cơ lây truyền chu sinh chỉ vào khoảng 0,5 - 3% do trẻ sơ sinh đã được bảo vệ bởi kháng thể IgG từ mẹ và lượng virus có khả năng lây truyền thấp hơn so với nhiễm trùng tiên phát. Trong đa số trường hợp, nhiễm trùng chu sinh với herpes sinh dục tái phát, người mẹ không có thương tồn herpes nào lúc sinh (thải trừ virus không triệu chứng).
Nhiễm virus Herpes simplex sau sinh có thể xảy ra qua đường tiếp xúc gần gũi do người có herpes môi hôn trẻ sơ sinh. Nhiễm trùng có thể gây tử vong, đặc biệt ở trẻ sơ sinh không được bảo vệ bằng IgG virus Herpes simplex.
5.2 Chẩn đoán
Nghi ngờ nhiễm virus Herpes simplex khi khám lâm sàng thấy các mụn nước mềm đặc trưng vết loét sau đó đóng vảy. Có thể xác định có nhiễm hay không bằng cách xác định virus trong nuôi cấy tế bào, và đa số kết quả dương tính thường có sau 72 giờ. Thử nghiệm phản ứng polymerase chain (PCR) nhạy hơn nuôi cấy. Kiểm tra huyết thanh cho virus Herpes simplex-1 và virus Herpes simplex-2 Immunoglobulin (Ig) cũng có sẵn và là một xét nghiệm phụ hữu ích bởi vì nuôi cấy các tổn thương đóng vảy hoặc đang lành thường có thể âm tính. Cần thực hiện các loại xét nghiệm huyết thanh học đặc hiệu để phân biệt chính xác giữa kháng virus Herpes simplex-1 và -2.
5.3 Xử trí
5.3.1 Xử trí lúc sinh
Mẹ có herpes sinh dục tái phát cần được thông báo về nguy cơ lây truyền thấp. Không có chỉ định mổ lấy thai ở phụ nữ có tiền sử herpes tái phát và không có triệu chứng lâm sàng lúc sinh.
Herpes sinh dục nguyên phát trong quý 3 cần được điều trị với Acyclovir 4 x 200 mg/ngày, đường uống hoặc tĩnh mạch trong 2 - 3 tuần đối với nhiễm trùng có triệu chứng nặng. Không có bằng chứng acyclovir gây dị tật bẩm sinh.
5.3.2 Chỉ định mổ lấy thai
Herpes sinh dục nguyên phát lúc sinh: cần mổ lấy thai lúc bắt đầu chuyển dạ, nhưng có đến 30%, trẻ sơ sinh được mổ lấy thai vẫn có thể bị nhiễm do các thủ thuật xâm lấn. Trường hợp ối vỡ sớm, không có bằng chứng về khoảng thời gian vỡ ối quá lâu thì mổ lấy thai không còn có lợi.
Herpes sinh dục tái phát có thương tổn herpes hoạt động hoặc các tiền triệu, cần chỉ định mổ lấy thai. Ở phụ nữ có thương tổn herpes simplex tái phát sau 36 tuần tuổi thai, sử dụng thuốc kháng virus acyclovir có thể làm giảm số trường hợp có triệu chủng vào lúc sinh và do đó giảm khả năng mổ lấy thai.
Nếu không có thương tổn herpes sinh dục hoặc tiền triệu vào lúc sinh, không có chỉ định mổ lấy thai mà chỉ dựa trên tiền sử bệnh lý tái phát.
5.3.3 Điều trị trẻ sơ sinh
Sử dụng sớm acyclovir (20 mg/kg đường tĩnh mạch mỗi 8 giờ trong 10 - 20 ngày) có thể làm giảm 70% tỷ lệ tử vong và thương tổn thần kinh.
6 NHIỄM PARVOVIRUS B19 THAI KỲ
6.1 Bệnh nguyên
Parvovirus B19, một virus ADN đơn chuỗi và không có vỏ, là tác nhân gây bệnh hồng ban nhiễm khuẩn, bệnh thứ năm ở trẻ em (sau sởi Đức, sởi, quai bị, thủy đậu). Parvovirus B19 ưu tiên gây nhiễm cho các tế bào tiền thân của hồng cầu.
Trong thai kỳ, khoảng 60% tất cả các thai phụ có miễn dịch (IgG dương tính). Tần suất trong thai kỳ được ước lượng vào khoảng 1 - 3/400 thai kỳ. Có khoảng 10% trường hợp phù thai nhi không do miễn dịch (non-immune hydrops fetalis - NIHF) là do nhiễm B19, chủ yếu vào tuần thứ 20 - 23 của thai kỳ. Sự lây truyền qua nhau thai xảy ra trong 24 - 33% trong suốt thai kỳ. Sau sinh, parvovirus B19 có thể lây truyền thông qua các hạt dịch miệng họng. Tỷ lệ nhiễm trùng cao nhất trong thời kỳ virus lưu hành trong máu (1.000 hạt virus/ml) 3 - 4 ngày trước khi xuất hiện ban. Pha lây nhiễm kết thúc 2 - 4 ngày sau khi ban xuất hiện và khi có thể phát hiện kháng thể IgG huyết thanh.
6.2 Nguy cơ cho mẹ và thai nhi
Về phía mẹ: trên 25% các trường hợp nhiễm trùng không có triệu chứng. Biểu hiện lâm sàng điển hình là các tiền triệu (1 - 2 ngày trước khi có ban); hồng ban cứng lan dính với nhau ở má (“má bị tát”); mệt mỏi nhẹ; các triệu chứng phát ban (từ ngày 5 - 10): (1) xuất hiện đáp ứng kháng thể cùng với giảm Hb, bạch cầu và tiểu cầu; (2) ban dát sẩn đối xứng, thường ngứa, xuất hiện ở tay, chân và thân; (3) triệu chứng giống viêm đa khớp (hay gặp ở bàn tay, khuỷu tay, gối và mất cả chân) ở trên 50% người lớn bị nhiễm (có thể kéo dài vài tháng).
Về phía thai nhi: Nhiễm D19 trong thời kỳ có thể dẫn đến thai lưu, phù thai. Tuy nhiên, với những trẻ nhiễm 119 mà không có dấu hiệu phù thai trong thai kỳ, thì không tiến triển những di chứng lâu dài của nhiễm B19.
Thai lưu, phù thai, tràn dịch đa màng (màng phổi, màng ngoài tim...) là hậu quả thai nhi bị thiếu máu nặng có liên quan đến B19. Mức độ nặng của thiếu máu có thể liên quan đến ba yếu tố: (1) giảm khả năng sống của hồng cầu thai nhi; (2) đáp ứng của hồng cầu với thể tích lòng mạch mở rộng; (3) hệ thống miễn dịch của thai nhi không có khả năng kiểm soát khi nhiễm trùng xảy ra. Nồng độ Hb thai nhi 3 2 g/dl có thể dẫn đến suy tim. B19 cũng gây nhiễm trùng các tế bào cơ tim, vì vậy, tổn thương v tìm có thể đóng góp đến tình trạng phù thai hoặc thai chết trong một số trường hợp. Một số nghiên cứu còn ghi nhận những trường hợp nhiễm B19, cũng có thể có hiện tượng giảm tiểu cầu kèm theo.
6.3 Chẩn đoán
Chẩn đoán thai phụ nhiễm B19: Tình trạng miễn dịch của mẹ có thể được xác định bằng xét nghiệm huyết thanh học; IgM phản ánh tình trạng nhiễm trùng gần đây và IgG chỉ ra tình trạng nhiễm trùng trong quá khứ và khả năng miễn dịch. Không khuyến khích kiểm tra huyết thanh định kỳ trong thai kỳ. Phụ nữ mang thai bị phơi nhiễm nên được làm xét nghiệm huyết thanh IgM và IgG đặc hiệu B19.
Với thai nhi: Nếu mẹ có IgM dương tính hoặc chuyển đổi huyết thanh, siêu âm 1 - 2 tuần một lần trong 8 - 12 tuần để tìm bằng chứng về phù thai, bánh nhau lớn và rối loạn tăng trưởng. Đánh giá vận tốc đỉnh tâm thu của động mạch não giữa của thai nhi bằng Doppler (MCA) cũng nên được thực hiện để dự đoán chính xác hơn tình trạng thiếu máu của thai nhi.
Ngoài ra, để chẩn đoán xác định nhiễm B19 ở thai nhi, thực hiện xét nghiệm PCR có độ nhạy cao phát hiện B19. Khi thai nhi có dấu hiệu phù thai, thiếu máu thai nhi, nên có chỉ định chọc ối để chẩn đoán nguyên nhân phù thai và chẩn đoán xác định nếu do B19. Bên cạnh đó, có thể chẩn đoán dựa vào phát hiện IgM-B19 trong máu thai nhi.
6.4 Xử trí
Tình trạng thiếu máu nhẹ đến trung bình thường được thai nhi dung nạp tốt và tự khỏi mà không để lại di chứng. Thiếu máu nặng là nguyên nhân dẫn đến phù thai, thai ngưng tiến triển. Thiếu máu do parvovirus là một quá trình thoáng qua, nên không đặt ra vấn đề cần xác định hemoglobin thai nhi trừ khi thiếu máu nặng kèm
7 TÀI LIỆU THAM KHẢO
1. Karen E. J. Overview of TORCH infections. Uptodate 2019.
Eskild P., Laurent M. Toxoplasmosis and pregnancy. Uptodate 2020.
4. Jeanne SS. Cytomegalovirus infection in pregnancy, Uptodate 2020.
5. Griffiths PD, Walter S. Cytomegalovirus. Curr Opin Infect Dis. 2020; 18 (3): 241-245.
6. Koelle DM, Corey L. Herpes simplex: insights on pathogenesis and possible vaccines. Annual Review of Medicine. 2016; 59: 381-395.
7. Wong S, Remington JS. Toxoplasmosis in pregnancy. Clin Infect Dis. 2004; 18: 853-862

