Cài đặt máy thở cho bệnh nhân chấn thương não cấp tính chuẩn y khoa
Các nghiên cứu về bệnh nhân được thông khí cơ học xâm lấn luôn cho thấy kết quả lâm sàng được cải thiện khi sử dụng chiến lược bảo vệ phổi. Tuy nhiên, vẫn chưa chắc chắn về tính an toàn và hiệu quả của chiến lược này ở bệnh nhân chấn thương não cấp tính. Nghiên cứu dưới đây sẽ xem xét cài đặt thông khí, mục tiêu khí máu động mạch và cách tiếp cận cụ thể ở những bệnh nhân mắc đồng thời chấn thương não cấp tính và hội chứng suy hô hấp cấp tính.
Bài dịch của Bác sĩ Đặng Thanh Tuấn – Bệnh viện Nhi Đồng 1
Tải PDF bản dịch TẠI ĐÂY
Các nghiên cứu về bệnh nhân được thông khí cơ học xâm lấn (invasive mechanical ventilation IMV) luôn cho thấy kết quả lâm sàng được cải thiện khi sử dụng chiến lược bảo vệ phổi [1-3]. Tuy nhiên, vẫn chưa chắc chắn về tính an toàn và hiệu quả của chiến lược này ở bệnh nhân chấn thương não cấp tính (acute brain injury - ABI; được định nghĩa ở đây là bệnh nhân bị đột quỵ do thiếu máu cục bộ, chấn thương sọ não hoặc xuất huyết nội sọ). Bệnh nhân bị chấn thương não trước đây đã nhận được thể tích khí lưu thông (tidal volume - Vt) cao hơn và áp lực dương cuối thì thở ra (positive end expiratory pressure - PEEP) thấp hơn so với các bệnh nhân bị bệnh nặng khác [4], một phần do lo ngại rằng Vt thấp hơn có thể làm tăng áp lực nội sọ (intra-cranial pressure ICP) (thông qua nhiễm toan tăng CO2 và giãn mạch máu não) [5], và mức PEEP cao hơn có thể làm giảm áp lực tưới máu não (thông qua giảm hồi lưu tĩnh mạch tim, cung lượng tim và dòng chảy ra từ tĩnh mạch não) [5]. Mặc dù vậy, những phát hiện gần đây ủng hộ sự an toàn của chiến lược thông khí bảo vệ ở phần lớn bệnh nhân mắc ABI [5-7]. Chiến lược này có thể được thực hiện ở nhiều bệnh nhân ABI mà không có sự xáo trộn đáng kể về áp lực riêng phần động mạch của carbon dioxide (PaCO2) và ICP, đồng thời có khả năng cải thiện kết quả lâm sàng [6]. Các nghiên cứu cũng chỉ ra rằng PEEP cao hơn có thể cải thiện quá trình oxygen hóa mô não, miễn là tình trạng huyết động toàn thân được duy trì [8]. Mặc dù thiếu bằng chứng chắc chắn, thông khí bảo vệ hiện được khuyến nghị ở bệnh nhân ABI [7]. Ở đây, chúng tôi phác thảo một chiến lược ngắn gọn cho IMV, trong đó xem xét cài đặt thông khí, mục tiêu khí máu động mạch và cách tiếp cận cụ thể ở những bệnh nhân mắc đồng thời ABI và hội chứng suy hô hấp cấp tính (acute respiratory distress syndrome ARDS).
1 Cài đặt thông khí
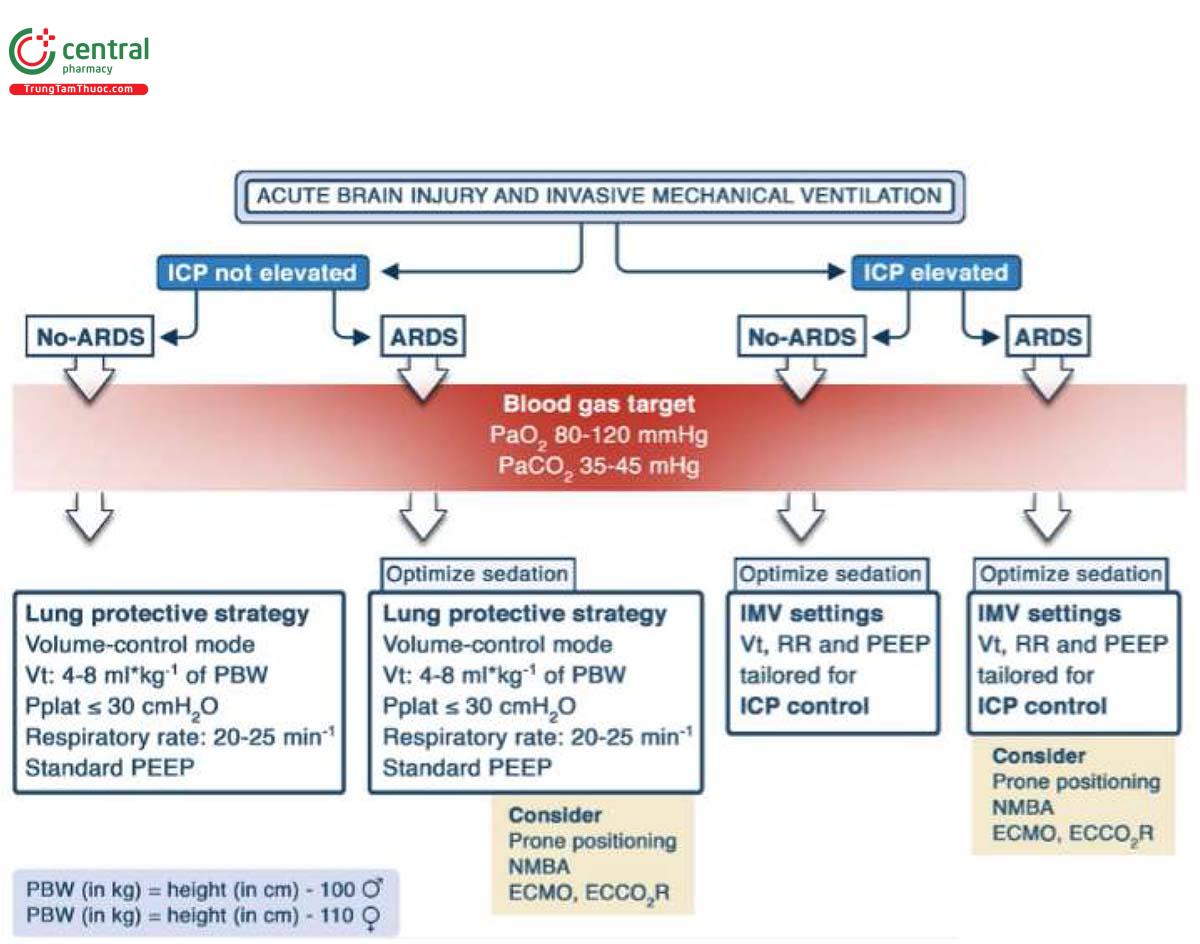
Khi chọn cài đặt IMV, bước đầu tiên hợp lý là đặt Vt trong khoảng từ 4 đến 8 ml/kg trọng lượng cơ thể dự đoán (predicted body weight - PBW) [3], đồng thời đảm bảo rằng áp lực cao nguyên (plateau pressure - Pplat) là ≤ 30 cmH2O. Vt trong phạm vi này được coi là an toàn ở hầu hết bệnh nhân mắc ABI. Việc lựa chọn nhịp thở ban đầu ở các chế độ IMV được kiểm soát nên được chuẩn độ theo khí máu đầu tiên để duy trì PaCO2 trong khoảng 35 mmHg đến 45 mmHg, như được thảo luận dưới đây [5, 6].
Về chế độ máy thở, thông lệ phổ biến là sử dụng hỗ trợ kiểm soát thể tích hoặc hỗ trợ kiểm soát áp lực để quản lý chính xác Vt và PaCO2 trong giai đoạn cấp tỉnh ban đầu, sau đó chuyển sang các phương thức hỗ trợ áp lực hoặc thể tích khi bệnh nhân được cho là đã sẵn sàng. Tuy nhiên, các chế độ IMV khác có thể được xem xét và các hướng dẫn hiện tại không đưa ra khuyến nghị cụ thể [7].
Nói chung, nên sử dụng cùng mức PEEP cho bệnh nhân mắc ABI như ở những bệnh nhân không mắc [7], mặc dù bệnh nhân ABI cần được theo dõi chặt chẽ về tác dụng không mong muốn của PEEP đối với ICP và áp lực tưới máu não. Khi PEEP tăng áp lực trong lồng ngực, điều này gây ra giảm áp lực tĩnh mạch trở về và do đó làm giảm cung lượng tim. Hiện tượng này đặc biệt rõ ràng trong bối cảnh giảm thể tích tuần hoàn. Nếu có bằng chứng về sự suy giảm thể tích nội mạch, nên bù dịch trước khi tăng PEEP để giảm thiểu tác động gián tiếp lên cung lượng tim và áp lực tưới máu não. Nếu ghi nhận sự gia tăng ICP cùng với việc tăng PEEP, thì nên giảm PEEP để duy trì ICP trong phạm vi mục tiêu. Dữ liệu gần đây cho thấy bệnh nhân mắc ABI cũng có thể được hưởng lợi từ các phương pháp giảm thiêu áp lực đẩy và công suất cơ học [9, 10] hoặc nhắm mục tiêu theo từng cá nhân khác trong các tình huống lâm sàng cụ thể (tức là xuất huyết nội sọ nghiêm trọng mà không theo dõi ICP) nhưng không có hướng dẫn dựa trên bằng chứng vững chắc nào có thể được đưa ra vào thời điểm này và các nghiên cứu tiền cứu trong lĩnh vực này đang được tiến hành (mã định danh lâm sàng NCT04459884).
2 Mục tiêu oxy và carbon dioxide
Do nhu cầu theo dõi huyết động liên tục và phân tích khí máu lặp đi lặp lại, ống thông động mạch nên được xem xét trong quản lý sớm tất cả bệnh nhân ABI nặng. Các hướng dẫn khuyến nghị đặt mục tiêu áp lực riêng phần oxy (PaO2) động mạch là 80-120 mmHg ở bệnh nhân ABI [7]. Một nghiên cứu gần đây cho thấy PaO2 nằm ngoài phạm vi 92- 156 mmHg có liên quan đến tỷ lệ tử vong tại bệnh viện cao hơn [11], cho thấy các mục tiêu PaO2 tối ưu có thể sẽ phát triển khi có nhiều dữ liệu hơn. Kiểm soát chặt chẽ PaCO2 nhằm mục đích ngăn ngừa thiếu máu não do co thắt mạch máu não do giảm CO2 hoặc do giãn mạch não do tăng CO2 gây ra. Một phân tích hậu kiểm gần đây trên 1476 bệnh nhân mắc ABI đã tìm thấy mối liên quan giữa giảm CO2 hoặc tăng CO2 máu nghiêm trọng và tăng tỷ lệ tử vong tại bệnh viện [12]. Các hướng dẫn không chỉ khuyến nghị phạm vi PaCO2 mục tiêu là 35-45 mmHg mà còn hỗ trợ tình trạng tăng thông khí tạm thời (giảm CO2 máu) trong xử lý cấp tính thoát vị não và/hoặc tăng ICP đột ngột [7]
3 Xử trí đồng thời chấn thương sọ não cấp tính và hội chứng nguy kịch hô hấp cấp tính
Ở những bệnh nhân mắc ABI và ARDS đồng thời, một phương pháp tiếp cận từng bước đã được đề xuất trong đó xem xét mức độ nghiêm trọng tương đối của ABI và ARDS và tích hợp các tương tác giữa sinh lý não và tim-ngực trong tất cả các quyết định IMV [13]. Cần cân nhắc kỹ lưỡng việc thông khi bảo vệ phổi; tuy nhiên còn thiếu bằng chúng và không thể đưa ra khuyến nghị rõ ràng trong hướng dẫn đồng thuận mới nhất [7]. Chuẩn độ và tối ưu hóa thuốc an thần là rất quan trọng để có thể quản lý hiệu quả những bệnh nhân mắc cả ARDS và ICP tăng cao.
Các ưu tiên quản lý trong phân nhóm này mang tính động và sự nhấn mạnh của bác sĩ lâm sàng có thể cần phải thay đổi giữa não và phối tùy thuộc vào sự phát triển động của sinh lý cụ thể của cơ quan. Nên xem xét theo dõi thần kinh đa phương thức, đặc biệt nếu bệnh nhân hôn mê, cần dùng thuốc an thần sâu hoặc nếu cần mức PEEP cao hơn. Khi có ARDS nặng, các liệu pháp bổ sung như tư thế nằm sấp, sử dụng thuốc chẹn thần kinh cơ hoặc hỗ trợ sự sống ngoài cơ thể có thể được thảo luận tùy từng trường hợp. Nguyên tắc quản lý IMV ở bệnh nhân ABI được tóm tắt trong Hình 1.

