Cách tiếp cận ngất dựa trên bệnh sử, lâm sàng và điện tâm đồ

Trungtamthuoc.com - Bài viết dưới đây sẽ cung cấp cho chúng ta cách tiếp cận đơn giản hóa đối với ngất chỉ dựa trên bệnh sử, lâm sàng và điện tâm đồ để giúp đưa ra các quyết định xử trí.
Thạc sĩ, Bác sĩ Phạm Hoàng Thiên
Tải bản PDF TẠI ĐÂY
Trong podcast tập này, Tiến sĩ David Carr tham gia cùng Anton để cung cấp cho chúng ta cách tiếp cận đơn giản hóa của ông đối với ngất chỉ dựa trên bệnh sử, lâm sàng và điện tâm đồ để giúp hướng dẫn các quyết định xử trí. Chúng tôi trả lời các câu hỏi như: Những đặc điểm nào có tỷ số khả dĩ (likehood ratios) tốt nhất để giúp phân biệt ngất với co giật? Những đặc điểm lâm sàng quan trọng nào ở bệnh sử và khám thực thể có thể giúp chúng ta phân biệt ngất tư thế và ngất phản xạ với ngất do tim nguy hiểm hơn? Cách tiếp cận tốt nhất để diễn giải điện tâm đồ cho bệnh nhân có biểu hiện ngất là gì? Các công cụ quyết định lâm sàng ngất có tốt hơn kinh nghiệm của bác sĩ không? và nhiều cái khác….
Cách tiếp cận tại cấp cứu đối với ngất gần như hoàn toàn dựa trên bệnh sử có trọng điểm nhưng kỹ lưỡng, khám lâm sàng tim mạch và điện tâm đồ hơn là các xét nghiệm và hình ảnh. Bước đầu tiên là phân biệt ngất với co giật. Bước tiếp theo là phân biệt ngất do tim với ngất không do tim. Mục đích cuối cùng của chúng tôi là đưa ra quyết định xử lý an toàn dựa trên cách tiếp này.
1 Phân biệt ngất với co giật dựa trên bệnh sử
Các triệu chứng hữu ích nhất được báo cáo bởi bệnh nhân/nhân chứng để xác định cơn co giật
- Cảm giác quay đầu (head turning) trong biến cố– độ nhạy 43%; độ đặc hiệu 97%; LR14
- Tư thế bất thường trong biến cố– độ nhạy 35%; độ đặc hiệu 97%; LR13
- Không có tiền ngất – độ nhạy 77%; độ đặc hiệu 86%; LR 5.6
- Tiền sử động kinh – nhiều khả năng bị động kinh
- Trạng thái sau co giật (post-ictal state) – 96% bệnh nhân co giật
- Tiểu không tự chủ – độ nhạy 24%; độ đặc hiệu 96%; LR 6,7 *mặc dù có LR ấn tượng, nhưng tiểu không tự chủ không thể phân biệt một cách đáng tin cậy giữa ngất và co giật
Những phát hiện hữu ích nhất được đánh giá bởi bác sĩ để xác định bệnh nhân bị co giật:
- Sự hiện diện của vết cắn lưỡi – độ nhạy 45%; độ đặc hiệu 97%; LR17
- Cắn lưỡi mặt bên có độ đặc hiệu 100% đối với co cứng co giật
- Bệnh nhân không nhớ được các hành vi bất thường trước khi mất ý thức – độ nhạy 53%; độ đặc hiệu 87%; LR 4.0
Các triệu chứng hữu ích nhất được báo cáo bởi bệnh nhân hoặc nhân chứng để xác định bệnh nhân bị ngất:
- Mất ý thức khi ngồi hoặc đứng lâu (độ nhạy 40%; độ đặc hiệu 98%; LR 20)
- Khó thở trước khi mất ý thức (độ nhạy 24%; độ đặc hiệu 98%; LR 13)
- Đánh trống ngực trước khi mất ý thức (độ nhạy 34%; độ đặc hiệu 96%; LR 8,3)
- Trương lực cơ (tăng trương lực có nhiều khả năng bị co giật, giảm trương lực có nhiều khả năng ngất)
- Số lần giật tay chân – Quy tắc 10:20 : bệnh nhân được chứng kiến < 10 lần giật cơ sau khi mất ý thức đột ngột giống như ngất hơn, so với > 20 lần giật cơ có nhiều khả năng bị co giật
Cạm bẫy lâm sàng: Mặc dù +LR đối với chứng tiểu không tự chủ làm tăng khả năng bị co giật, nhưng chứng tiểu không tự chủ không thể phân biệt một cách đáng tin cậy giữa co giật với ngất và không nên dựa vào nó để phân biệt.
Kinh nghiệm lâm sàng: Cắn lưỡi mặt bên sau khi mất ý thức đột ngột có độ đặc hiệu 100% đối với co cứng co giật.
Kinh nghiệm lâm sàng: Khoảng 90% những người có cơn ngất sẽ bị giật cơ, Quy tắc 10:20 giúp xác định khả năng xảy ra ngất hoặc co giật. Nếu có <10 lần giật cơ thì nhiều khả năng là ngất, nếu >20 lần thì có nhiều khả năng là co giật.
2 Phân biệt ngất do tim với ngất không do tim
Sau khi xem xét ngất gây ra bởi các chẩn đoán thường gặp với các đặc điểm lâm sàng bổ sung (ví dụ: biến cố mạch máu như xuất huyết dưới nhện, thai ngoài tử cung, xuất huyết tiêu hóa ồ ạt, vỡ AAA, v.v.), ưu tiên trong cấp cứu là phân biệt ngất do tim với ngất không do tim.
2.1 Phân loại ngất
- Ngất phản xạ – vasovagal, hội chứng xoang cảnh, tình huống (situational)
- Ngất do tư thế – do thuốc gây ra, giảm thể tích tuần hoàn, do thần kinh
- Ngất do tim mạch – cơ học (PE, chèn ép tim, hẹp động mạch chủ), rối loạn nhịp tim
2.2 Các manh mối lâm sàng ngất do tim
- Có yếu tố nguy cơ tim mạch
- Bệnh tim cấu trúc (đặc biệt là HCM, hẹp động mạch chủ)
- Máy tạo nhịp tim
- Ngất đột ngột không có tiền triệu
- Ngất do gắng sức
- Tiền triệu bao gồm đánh trống ngực, khó thở hoặc đau ngực
- Tổn thương mặt liên quan (bao gồm chấn thương răng, hỏng kính mắt, cắn đầu lưỡi)
- Tiền sử gia đình đột tử không rõ nguyên nhân, chết đuối hoặc single MVC <50 tuổi
- Tiếng thổi hẹp động mạch chủ – tỷ lệ tử vong cao ở bệnh nhân hẹp động mạch chủ nghiêm trọng và ngất
Kinh nghiệm lâm sàng: khi hỏi về tiền sử gia đình có người đột tử sớm, hãy hỏi thêm về những vụ chết đuối không rõ nguyên nhân hoặc va chạm xe đơn thuần, vì những điều này có thể chỉ ra nguyên nhân tim mạch di truyền tiềm ẩn
Kinh nghiệm lâm sàng: bệnh nhân lớn tuổi bị hẹp van động mạch chủ, đường kính van < 1cm và có cơn ngất thì tiên lượng rất xấu và tỷ lệ tử vong cao – vì vậy hãy sử dụng ống nghe và nghe tim phổi; sửa chữa van động mạch chủ có thể là cứu mạng trong bối cảnh này
Cạm bẫy lâm sàng: đừng cho rằng bệnh nhân có máy tạo nhịp tim bị ngất do tư thế hoặc phản xạ; máy tạo nhịp tim của họ cần phải được kiểm tra
2.3 Ngất phản xạ
Các manh mối lâm sàng – tiền triệu cảm thấy nóng/buồn nôn, tiền sử ngất tái phát sau một hình ảnh, âm thanh, mùi hoặc cơn đau khó chịu, đứng lâu, trong bữa ăn, ở những nơi đông đúc/nóng, kích hoạt hệ thần kinh tự chủ (xoa/day xoang cảnh, ấn nhãn cầu, tiểu tiện, đại tiện).
Khám thực thể – mặc dù các báo cáo từ các tài liệu về tim mạch nói rằng xoa xoang cảnh rất hữu ích ở những bệnh nhân bị ngất không rõ nguyên nhân, chuyên gia của chúng tôi không thấy vai trò của xoa xoang cảnh trong chẩn đoán ngất phản xạ ở khoa cấp cứu.
Hội chứng Eagle - một nguyên nhân hiếm gặp nhưng là bệnh lý của ngất phản xạ
Trong khi phần lớn nguyên nhân của ngất phản xạ là lành tính, Hội chứng Eagle là một nguyên nhân hiếm gặp của ngất liên quan đến dây chằng trâm hàm (stylohyoid ligament) bị vôi hóa, kéo dài đè lên động mạch cảnh trong quá trình duỗi cổ và có thể dẫn đến ngất, ù tai và đau họng hoặc bắt chước hội chứng đột quỵ/bóc tách. Nó được xác định trên CT scan. Điều trị phẫu thuật có thể ngăn ngừa các đợt ngất tiếp theo.
Kinh nghiệm lâm sàng: Hội chứng Eagle là một nguyên nhân hiếm gặp gây ngất có liên quan đến dây chằng trâm hàm bị vôi hóa, kéo dài đè lên động mạch cảnh trong quá trình duỗi cổ và có thể dẫn đến ngất; ở những bệnh nhân có biểu hiện ngất tái phát sau các hoạt động liên quan đến duỗi cổ (ví dụ: thợ sửa xe, yoga, ngắm sao, v.v.) kèm theo ù tai hoặc đau họng, hãy xem xét chụp CT cổ để loại trừ hội chứng Eagle.
2.4 Ngất do tư thế đứng
Dấu hiệu lâm sàng – tiền triệu cảm giác lâng lâng sau khi thay đổi từ tư thế nằm/ngồi sang ngồi/đứng, hạ huyết áp sau khi ăn, mối quan hệ thời gian với việc bắt đầu hoặc thay đổi liều lượng thuốc vận mạch/thuốc lợi tiểu, bệnh lý thần kinh tự chủ (đái tháo đường, bệnh Parkinson), giảm thể tích tuần hoàn.
Cạm bẫy lâm sàng: một cạm bẫy phổ biến là giả định rằng nguyên nhân ngất là do tư thế đứng và không tìm kiếm thêm các nguyên nhân do tim ở những bệnh nhân lớn tuổi được phát hiện ngất do tư thế đứng. Các dấu hiệu sinh tồn tư thế đứng không dự đoán kết cục nghiêm trọng trong 30 ngày ở bệnh nhân cấp cứu lớn tuổi bị ngất. Nhiều bệnh nhân lớn tuổi sẽ bị tụt huyết áp tư thế vốn có, và một số bệnh nhân có triệu chứng tư thế đứng sẽ không bị tụt huyết áp tư thế; các dấu hiệu sinh tồn theo tư thế không đặc hiệu và có thể dẫn đến ngừng kiểm tra.
Thường liên quan đến nguyên nhân ngất do tim | Thường liên quan đến nguyên nhân ngất không do tim |
− Tuổi lớn hơn (> 60 tuổi) − Giới tính nam − Có bệnh tim thiếu máu cục bộ, bệnh tim cấu trúc, rối loạn nhịp tim hoặc giảm chức năng thất trái trước đó. − Tiền triệu ngắn, chẳng hạn như đánh trống ngực, hoặc mất ý thức đột ngột mà không có tiền triệu. − Ngất khi gắng sức. − Ngất ở tư thế nằm ngửa. − Số đợt ngất ít (1-2 đợt) − Khám tim bất thường − Tiền sử gia đình mắc các bệnh di truyền hoặc đột tử do tim sớm (< 50 tuổi) − Có bệnh tim bẩm sinh | − Tuổi trẻ hơn − Không có bệnh tim trước đó − Chỉ ngất ở tư thế đứng − Thay đổi tư thế từ nằm ngửa hoặc ngồi sang đứng − Sự hiện diện của triệu chứng: buồn nôn, nôn, cảm thấy nóng − Sự hiện diện của yếu tố kích phát cụ thể: mất nước, đau đớn, kích thích khó chịu, môi trường y tế − Có các yếu tố tình huống kích phát: ho, cười, tiểu tiện, đại tiện, nôn ói − Tái phát thường xuyên và tiền sử kéo dài của ngất với đặc điểm tương tự |
Nguồn: Alboni P, Brignole M, Menozzi C, et al. Giá trị chẩn đoán của bệnh sử ở bệnh nhân ngất có hoặc không có bệnh tim. J Am Coll Cardiol. 2001;37(7):1921-1928.
3 Có phải tiền ngất ít nguy hiểm hơn ngất ở bệnh nhân lớn tuổi?
Chẩn đoán phân biệt đối với bệnh nhân tiền ngất và ngất là như nhau. Bệnh nhân lớn tuổi bị ngất hoặc tiền ngất có nguy cơ mắc các biến cố tim mạch nghiêm trọng trong vòng 1 tháng tương đương.
4 Cách tiếp cận 7 bước đơn giản để phân tích ECG trong ngất
Điện tâm đồ là xét nghiệm quan trọng nhất ở bệnh nhân ngất, và trong nhiều trường hợp ngất rời rạc không có các triệu chứng khác, điện tâm đồ là xét nghiệm duy nhất được yêu cầu trong cấp cứu. Điều quan trọng là phải xem xét kỹ lưỡng dải nhịp hoặc ECG 12 chuyển đạo vì nó có thể cho thấy rối loạn nhịp tim thoáng qua mà không xuất hiện trên ECG cấp cứu.
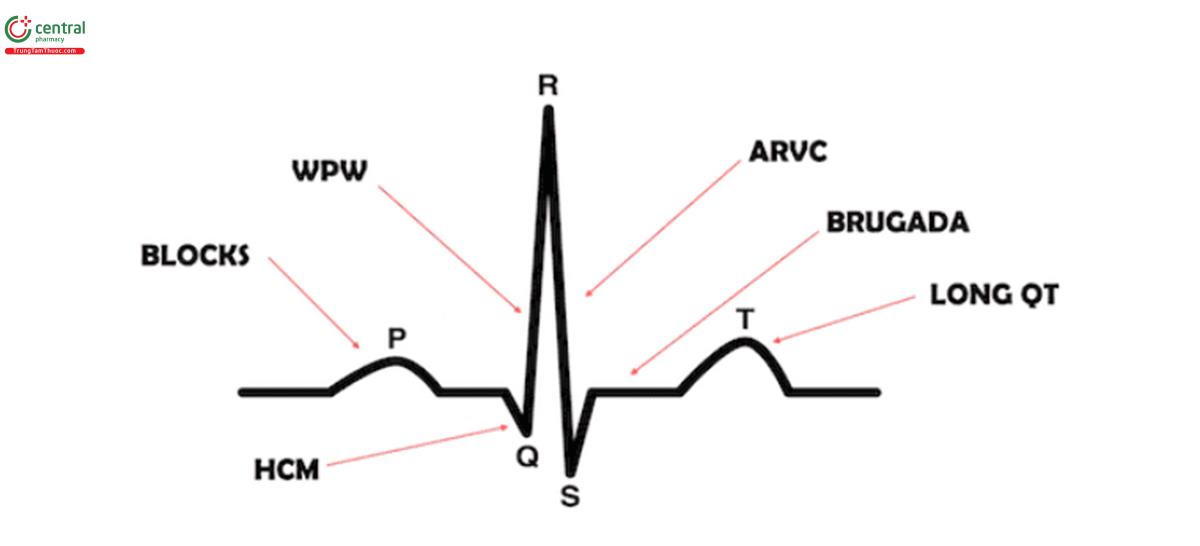
1.Rối loạn nhịp chậm hoặc nhịp nhanh – bao gồm block tim, nhịp nhanh thất, v.v. – những triệu chứng này thường rõ ràng
2.Bệnh cơ tim phì đại (HCM): bệnh tim di truyền, nguyên nhân số một gây đột tử ở vận động viên trẻ (tỷ lệ mắc bệnh 1:500)
a) Tiêu chí điện thế cho LVH ở chuyển đạo trước tim và chi
b) Sóng Q hẹp, “giống dao găm” ở chuyển đạo dưới và bên
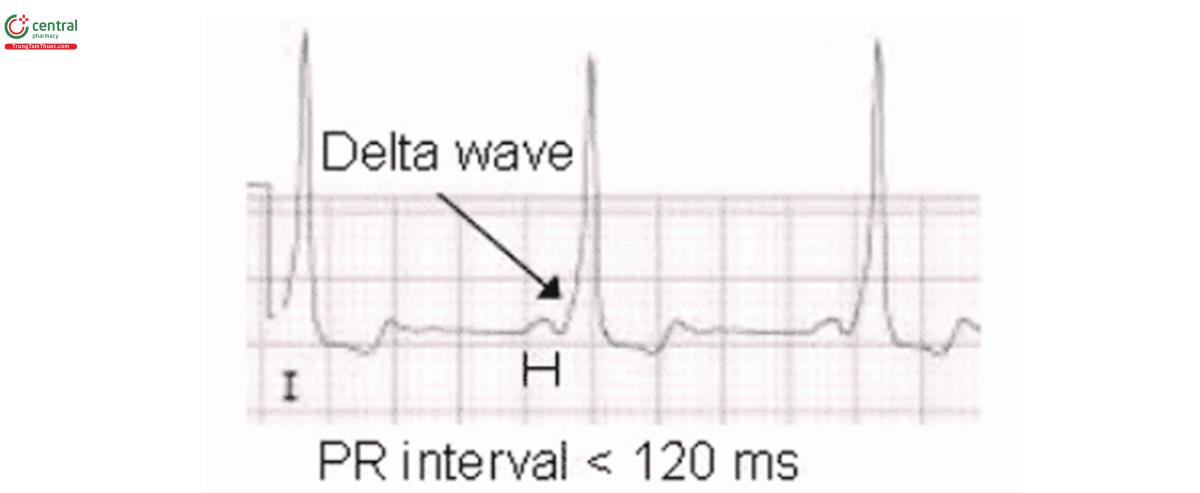
3.Wolf-Parkinson-White (WPW): PR ngắn, sóng delta (QRS dốc lên)
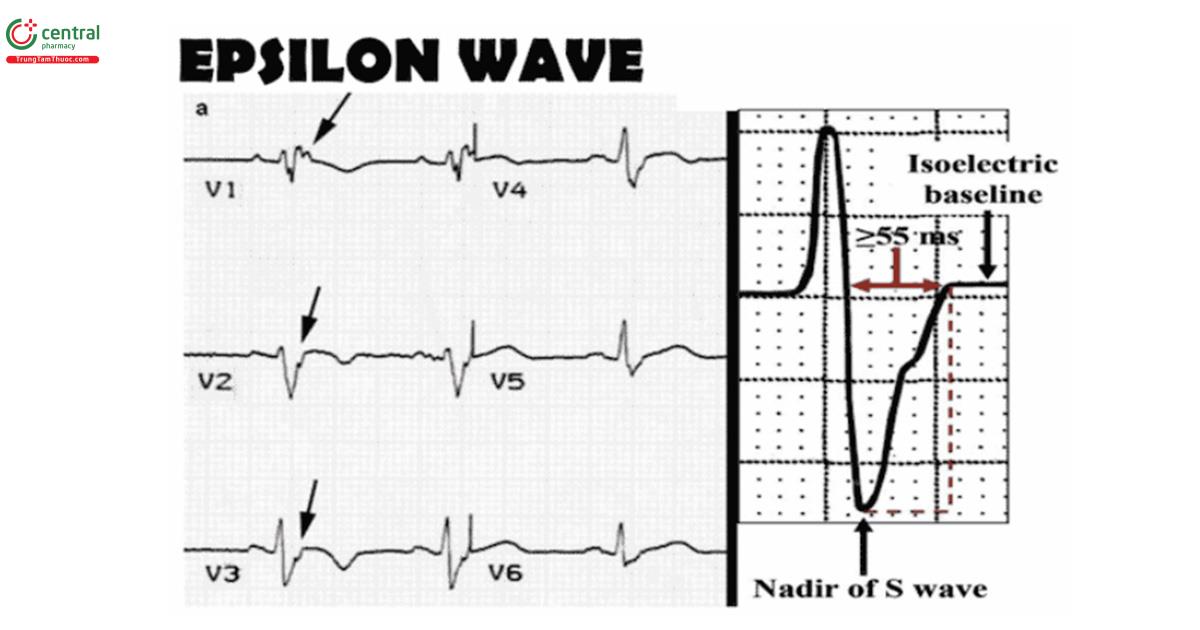
4. Bệnh cơ tim loạn sản thất phải (ARVC): sóng T đảo ngược ở V1, V2, V3 (không giống như của Wellen là V1-V4), sóng epsilon (trông giống như sóng delta đảo ngược, với dấu nháy (slurring) của QRS đi xuống, từ điểm thấp nhất của sóng S đến đường đẳng điện +/- một khấc (khía))
5.Brugada – ST chênh xuống dốc ở V1/2
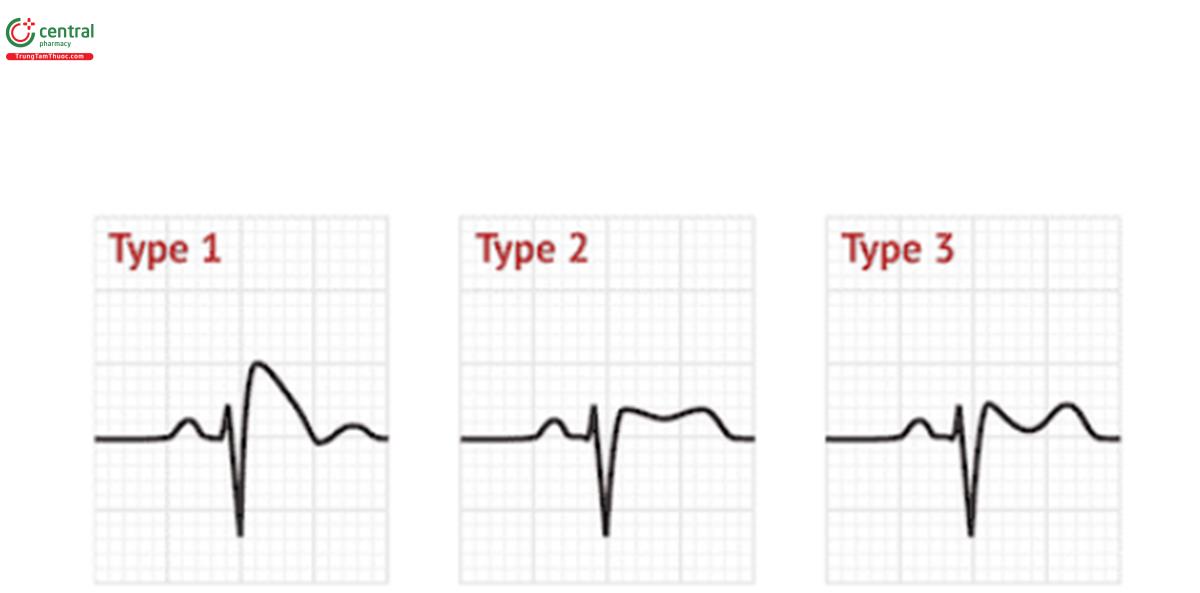
Kinh nghiệm lâm sàng: Brugada thường xuất hiện khi bệnh nhân sốt và rối loạn nhịp tim nhiều hơn, vì vậy hãy nghĩ đến điều này ở bệnh nhân sốt và đánh trống ngực và đảm bảo rằng bạn đã xem kỹ điện tâm đồ – hãy nhớ rằng nếu bạn bỏ sót Brugada, người đó có 10% nguy cơ tử vong trong năm tới
6. QT dài
7. Block hai nhánh ( đặc biệt khi có sự hiện diện block cấp 1) ở bệnh nhân ngất có nguy cơ cao thoái hóa thành block cấp 3 và thường phải đặt máy tạo nhịp tim
Kinh nghiệm lâm sàng: người ta có thể bao quát hầu hết diễn giải điện tâm đồ ở bệnh nhân ngất bằng cách đơn giản tìm kiếm bất kỳ sự bất thường nào trong các khoảng điện tâm đồ – PR, QRS và QT; điều này bao gồm các block tim, WPW, nhịp nhanh QRS rộng, HCM, hội chứng QT dài và hội chứng QT ngắn
Thông tin: Một nghiên cứu quan sát tiền cứu ở bệnh nhân > 60 tuổi bị ngất, cho thấy rối loạn nhịp tim nghiêm trọng (không phải nhịp xoang; ngoại tâm thu thất đa ổ; khoảng PR ngắn; block nhĩ thất độ 1; block nhánh trái hoàn toàn; và các bất thường về ST-T và sóng Q phù hợp với thiếu máu cục bộ cấp tính hoặc mạn tính) ở 3% bệnh nhân, đã không được nhận ra khi đánh giá ban đầu tại Khoa Cấp cứu.
5 Xét nghiệm máu thường quy có cần thiết cho bệnh nhân nhập khoa cấp cứu do ngất không?
Theo quan điểm của chuyên gia của chúng tôi, giá trị của các xét nghiệm “thông thường” ở những bệnh nhân được bác sĩ đánh giá là có nguy cơ thấp là rất hạn chế. Mặc dù troponin thường được thực hiện ở những bệnh nhân bị ngất, bằng chứng cho thấy xét nghiệm Troponin nên được dành riêng cho những bệnh nhân mà bác sĩ lâm sàng nghi ngờ ACS và không được làm thường quy ở những bệnh nhân nhập khoa cấp cứu do ngất. Những bệnh nhân nên được cân nhắc làm xét nghiệm khi:
- Nghi ngờ chảy máu (công thức máu toàn phần +/- đông máu)
- Nghi ngờ PE (Dimer/CTPA)
- Nghi ngờ/có thể mang thai (B-HCG)
- Nghi ngờ bất thường điện giải dựa trên thay đổi thuốc/ECG (điện giải đồ)
- Nghi ngờ ACS (ví dụ đau ngực hoặc tương đương – troponin)
6 Chụp hình ảnh hay không: Giá trị của CT head và PoCUS trong ngất
Bệnh nhân ngất do tim rõ ràng hoặc ngất phản xạ thường không cần chụp CT đầu. Chẩn đoán hình ảnh nên được xem xét khi nghi ngờ các nguyên nhân thứ phát của ngất như xuất huyết dưới nhện và đột quỵ sống nền, và khi nghi ngờ tổn thương đầu không tầm thường do hậu quả của cơn ngất. Hãy nhớ rằng để một tổn thương thần kinh trung ương trực tiếp gây ra ngất, nó cần ảnh hưởng đến cả hai bán cầu não hoặc thân não.
Tương tự như vậy, PoCUS nên được xem xét khi nghi ngờ nguyên nhân ngất thứ phát, chẳng hạn như AAA, PE, bóc tách động mạch chủ hoặc khi chấn thương nặng là kết quả của cơn ngất.
7 Những bệnh nhân bị ngất nào cần kiểm tra thuyên tắc phổi?
Đáng ngạc nhiên, thử nghiệm PESIT, một nghiên cứu quan sát ở Ý đã tìm thấy tỷ lệ PE là 17,3% ở những bệnh nhân đến khoa cấp cứu với cơn ngất lần đầu. Nghiên cứu này có nhiều hạn chế, và một nghiên cứu thuần tập, đa trung tâm, triển vọng ở Bắc Mỹ sau đó đã chứng minh tỷ lệ PE trong 30 ngày chỉ là 0,6%. Mặc dù PE có thể gây ngất và những bệnh nhân này có nguy cơ cao dẫn đến kết cục xấu, PE không nên được kiểm tra thường quy cho bệnh nhân ngất. Nếu có những phát hiện quan trọng qua bệnh sử, thăm khám lâm sàng, ECG gợi ý PE, thì nên xem xét kiểm tra dựa trên các công cụ quyết định đã được xác thực. Theo ý kiến chuyên gia của chúng tôi, việc chỉ định DDimer thường quy cho những bệnh nhân đến khoa cấp cứu sau một đợt ngất không có vai trò gì.
8 Các công cụ quyết định lâm sàng có tốt hơn so với kinh nghiệm của bác sĩ trong việc xác định ngất nguy cơ thấp để xuất viện an toàn không?
Các công cụ ra quyết định, mặc dù có mức độ xác nhận bên ngoài khác nhau, có thể được sử dụng để trấn an các bác sĩ lâm sàng và hỗ trợ việc ra quyết định chung khi xem xét xuất viện an toàn cho những bệnh nhân đã đến khoa cấp cứu sau một đợt ngất. Quy tắc SFSR trong Ngất (San Francisco Syncope Rule) cần hematocrit và là quy tắc dễ nhớ nhất ở tại giường, nhưng độ nhạy đối với các biến cố phụ kém trong các nghiên cứu kiểm chứng bên ngoài và độ nhạy 86% và 87% và độ đặc hiệu 49% và 52% trong hai phân tích tổng hợp.
Thang điểm nguy cơ ngất của Canada (CSRS) cần nồng độ troponin (xem ở trên để biết giá trị của troponin trong ngất) và đã cho thấy độ nhạy tuyệt vời trong nội bộ nghiên cứu xác nhận. Điểm -2 hoặc cao hơn được phát hiện có độ nhạy 99% và độ đặc hiệu 26%. Điểm -1 hoặc cao hơn có độ nhạy 98%, độ đặc hiệu 46%. Khi xác nhận nội bộ thứ cấp ở Canada, những bệnh nhân có điểm nguy cơ rất thấp và thấp có 0,3% và 0,7% nguy cơ dẫn đến hậu quả nghiêm trọng. Tuy nhiên, một xác nhận bên ngoài gần đây ở Ý đã chứng minh rằng CSRS không tốt hơn kinh nghiệm của bác sĩ trong việc dự đoán kết cục cho bệnh nhân ngất. Ngoài ra, bác sĩ có kinh nghiệm có tỷ lệ biến cố thấp hơn so với bệnh nhân có nguy cơ thấp theo thang điểm CSRSP. Kinh nghiệm của bác sĩ được đưa vào điểm số, điều này có thể hạn chế tính hữu dụng của nó.
Theo ý kiến chuyên gia của chúng tôi, nên sử dụng kinh nghiệm của bác sĩ dựa trên đánh giá lâm sàng có trọng điểm nhưng kỹ lưỡng để xác định những bệnh nhân có nguy cơ thấp an toàn để xuất viện từ cấp cứu. Các công cụ quyết định ngất có thể được sử dụng để trấn an bác sĩ và bệnh nhân trong quá trình ra quyết định chung.
9 Test bổ sung cho bệnh nhân ngất ngoại trú có nguy cơ thấp
Đối với những bệnh nhân xuất viện từ cấp cứu mà có một số nghi ngờ về nguyên nhân ngất do tim, có thể cần giới thiệu đến bác sĩ tim mạch/bác sĩ nội khoa để kiểm tra thêm (ví dụ: Holter, loop recorder – máy ghi vòng lặp, siêu âm, v.v.). Kết quả theo dõi Holter ở bệnh nhân ngất có thể thấp tới 1-2% trong dân số không được chọn lọc. Nói chung, loop recorders bên ngoài có năng suất chẩn đoán cao hơn so với theo dõi Holter. Ý kiến chuyên gia của chúng tôi là các quyết định về việc thực hiện xét nghiệm ngoại trú nào tốt nhất nên để chuyên gia tư vấn quyết định.
10 Tài liệu tham khảo
1. Albassam OT, Redelmeier RJ, Shadowitz S, Husain AM, Simel D, Etchells EE. Did This Patient Have Cardiac Syncope? JAMA. 2019;321(24):2448.
2. Sheldon R, Rose S, Ritchie D, et al. Historical criteria that distinguish syncope from seizures. J Am Coll Cardiol. 2002;40(1):142-148.
3. Brigo F, Nardone R, Ausserer H, Storti M, Tezzon F, Manganotti P, Bongiovanni LG. The diagnostic value of urinary incontinence in the differential diagnosis of seizures. Seizure. 2013 Mar;22(2):85-90.
4. Pottkämper JCM, Hofmeijer J, van Waarde JA, van Putten MJAM. The postictal state – What do we know? Epilepsia. 2020 Jun;61(6):1045-1061.
5. Benbadis SR, Wolgamuth BR, Goren H, Brener S, Fouad-Tarazi F. Value of tongue biting in the diagnosis of seizures. Arch Intern Med. 1995 Nov 27;155(21):2346-9.
6. Shmuely S, Bauer PR, van Zwet EW, van Dijk JG, Thijs RD. Differentiating motor phenomena in tilt-induced syncope and convulsive seizures. Neurology. 2018 Apr 10;90(15):e1339-e1346.
7. Alboni P, Brignole M, Menozzi C, et al. Diagnostic value of history in patients with syncope with or without heart disease. J Am Coll Cardiol. 2001;37(7):1921-1928.
8. Taniguchi T, Morimoto T, Shiomi H, Ando K, Kanamori N, Murata K, Kitai T, Kawase Y, Izumi C, Kato T, Ishii K, Nagao K, Nakagawa Y, Toyofuku M, Saito N, Minatoya K, Kimura T; CURRENT AS Registry Investigators. Sudden Death in Patients With Severe Aortic Stenosis: Observations From the CURRENT AS Registry. J Am Heart Assoc. 2018 May 18;7(11):e008397.
9. Saccomanno S, Greco F, DE Corso E, Lucidi D, Deli R, D’Addona A, Paludetti G. Eagle’s Syndrome, from clinical presentation to diagnosis and surgical treatment: a case report. Acta Otorhinolaryngol Ital. 2018 Apr;38(2):166-169.
10. Sutton R. Carotid sinus syndrome: Progress in understanding and management. Glob Cardiol Sci Pract. 2014 Jun 18;2014(2):1-8.
11. White JL, Hollander JE, Chang AM, Nishijima DK, Lin AL, Su E, Weiss RE, Yagapen AN, Malveau SE, Adler DH, Bastani A, Baugh CW, Caterino JM, Clark CL, Diercks DB, Nicks BA, Shah MN, Stiffler KA, Storrow AB, Wilber ST, Sun BC. Orthostatic vital signs do not predict 30 day serious outcomes in older emergency department patients with syncope: A multicenter observational study. Am J Emerg Med. 2019 Dec;37(12):2215-2223.
12. Bastani A, Su E, Adler DH, et al. Comparison of 30-Day Serious Adverse Clinical Events for Elderly Patients Presenting to the Emergency Department With NearSyncope Versus Syncope. Ann Emerg Med. 2019;73(3):274-280. doi:10.1016/j.annemergmed.2018.10.032
13. Brignole M, Moya A, de Lange FJ, et al. 2018 ESC Guidelines for the diagnosis and management of syncope. European Heart Journal. 2018;39(21):1883-1948. doi:10.1093/eurheartj/ehy037
14. Chiu DT, Shapiro NI, Sun BC, Mottley JL, Grossman SA. Are Echocardiography, Telemetry, Ambulatory Electrocardiography Monitoring, and Cardiac Enzymes in Emergency Department Patients Presenting with Syncope Useful Tests? A Preliminary Investigation. The Journal of Emergency Medicine. 2014;47(1):113- 118. doi:10.1016/j.jemermed.2014.01.018
15. CT Head in Syncope (ChoosingWisely Canada) https://choosingwiselycanada.org/recommendation/emergency-medicine/
16. Goyal N, Donnino MW, Vachhani R, Bajwa R, Ahmad T, Otero R. The utility of head computed tomography in the emergency department evaluation of syncope. Internal and Emergency Medicine. 2006;1(2):148-150.
17. Hatharasinghe AT, Etebar K, Wolsky R, Akhondi H, Ayutyanont N. An Assessment of the Diagnostic Value in Syncope Workup: A Retrospective Study. HCA Healthcare Journal of Medicine. 2021;2(6). doi:10.36518/2689-0216.1306
18. Pournazari P, Oqab Z, Sheldon R. Diagnostic Value of Neurological Studies in Diagnosing Syncope: A Systematic Review. Canadian Journal of Cardiology. 2017;33(12):1604-1610.
19. Lindner G, Pfortmueller CA, Funk GC, Leichtle AB, Fiedler GM, Exadaktylos AK. High-Sensitive Troponin Measurement in Emergency Department Patients Presenting with Syncope: A Retrospective Analysis. PLoS One. 2013 Jun 18;8(6):e66470.
20. Sandhu RK, Raj SR, Thiruganasambandamoorthy V, et al. Canadian Cardiovascular Society Clinical Practice Update on the Assessment and Management of Syncope. Canadian Journal of Cardiology. 2020;36(8):1167-1177.
21. Shen WK, Sheldon RS, Benditt DG, et al. 2017 ACC/AHA/HRS Guideline for the Evaluation and Management of Patients With Syncope: Executive Summary. J Am Coll Cardiol. 2017;70(5):620-663.
22. Prandoni P, Lensing AW, Prins MH, Ciammaichella M, Perlati M, Mumoli N, Bucherini E, Visonà A, Bova C, Imberti D, Campostrini S, Barbar S; PESIT Investigators. Prevalence of Pulmonary Embolism among Patients Hospitalized for Syncope. N Engl J Med. 2016 Oct 20;375(16):1524-1531.
23. Thiruganasambandamoorthy V et al. Prevalence of Pulmonary Embolism Among Emergency Department Patients with Syncope: A Multicenter Prospective Cohort Study. Ann Emerg Med 2019.
24. Solbiati M, Talerico G, Villa P, et al. Multicentre external validation of the Canadian Syncope Risk Score to predict adverse events and comparison with clinical judgement. Emergency Medicine Journal. 2021;38(9):701-706.
25. Thiruganasambandamoorthy V, Rowe BH, Sivilotti MLA, et al. Duration of Electrocardiographic Monitoring of Emergency Department Patients with Syncope. Circulation. 2019;139(11):1396-1406.
26. Sivakumaran S, Krahn AD, Klein GJ, et al. A prospective randomized comparison of loop recorders versus Holter monitors in patients with syncope or presyncope. The American Journal of Medicine. 2003;115(1):1-5.
11 Các trường hợp ECG 5: Ngất do tim

Trong blog Các trường hợp ECG này, chúng tôi xem xét bảy bệnh nhân bị ngất do tim và cách tiếp cận có hệ thống để giải thích ECG…
Viết bởi Jesse McLaren; Peer Xem xét và chỉnh sửa bởi Anton Helman. tháng 1 năm 2020
Bảy bệnh nhân có biểu hiện tiền ngất hoặc ngất. Chẩn đoán là gì?
Trường hợp 1: 20 tuổi trước đó vẫn khỏe, hồi hộp nửa giờ và ngất, đã phục hồi
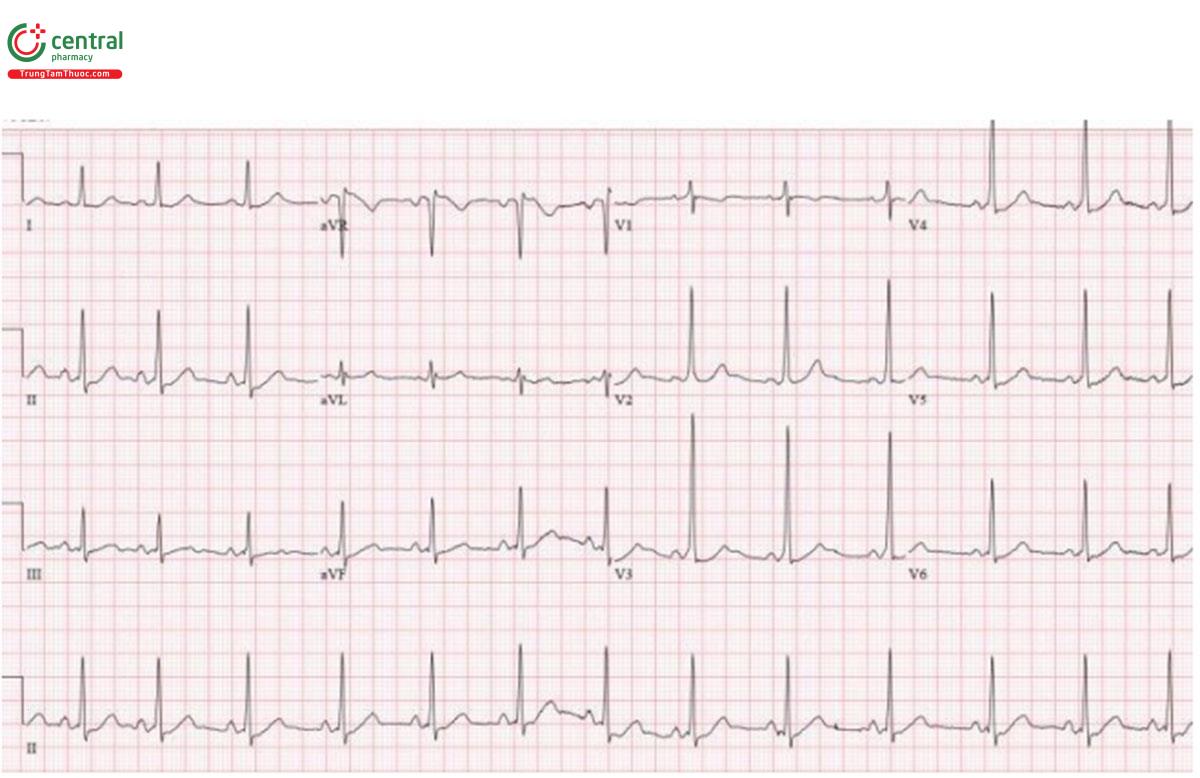
Trường hợp 2: 80 tuổi ngất tái phát khi ngồi
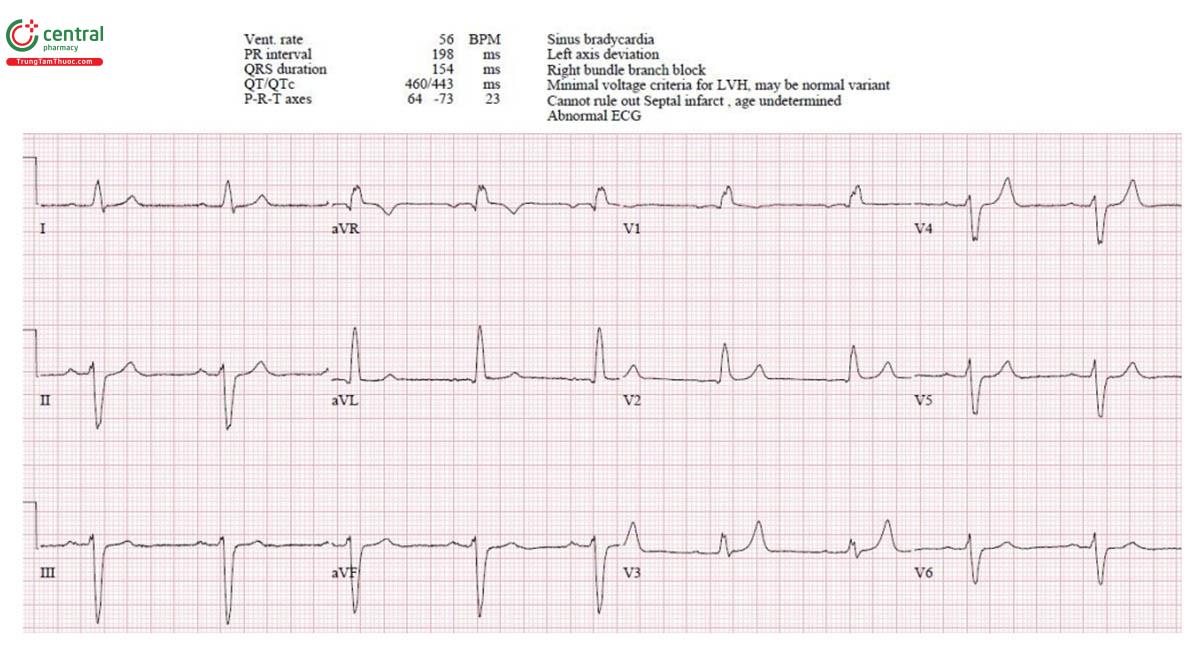
Trường hợp 3: 25 tuổi ngất khi gắng sức
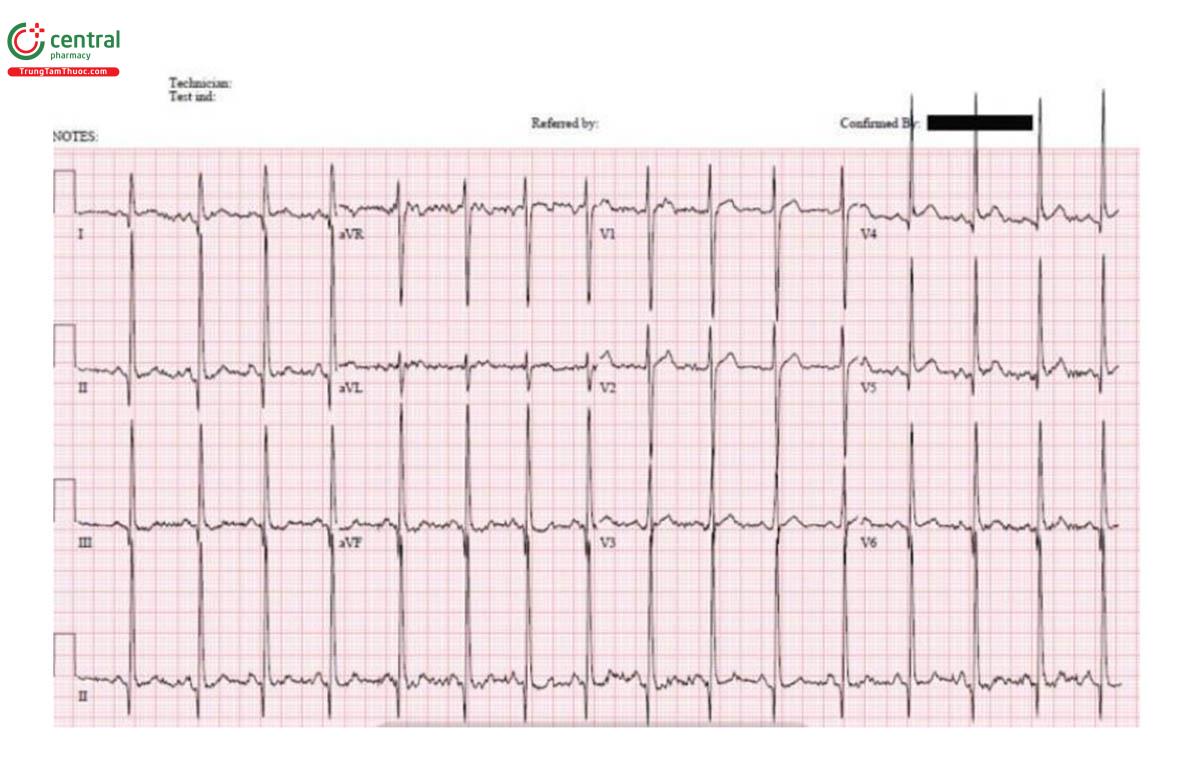
Trường hợp 4: 70 tuổi, tiền sử ung thư, biểu hiện khó thở. Ngay sau khi đo ECG thì bệnh nhân ngất
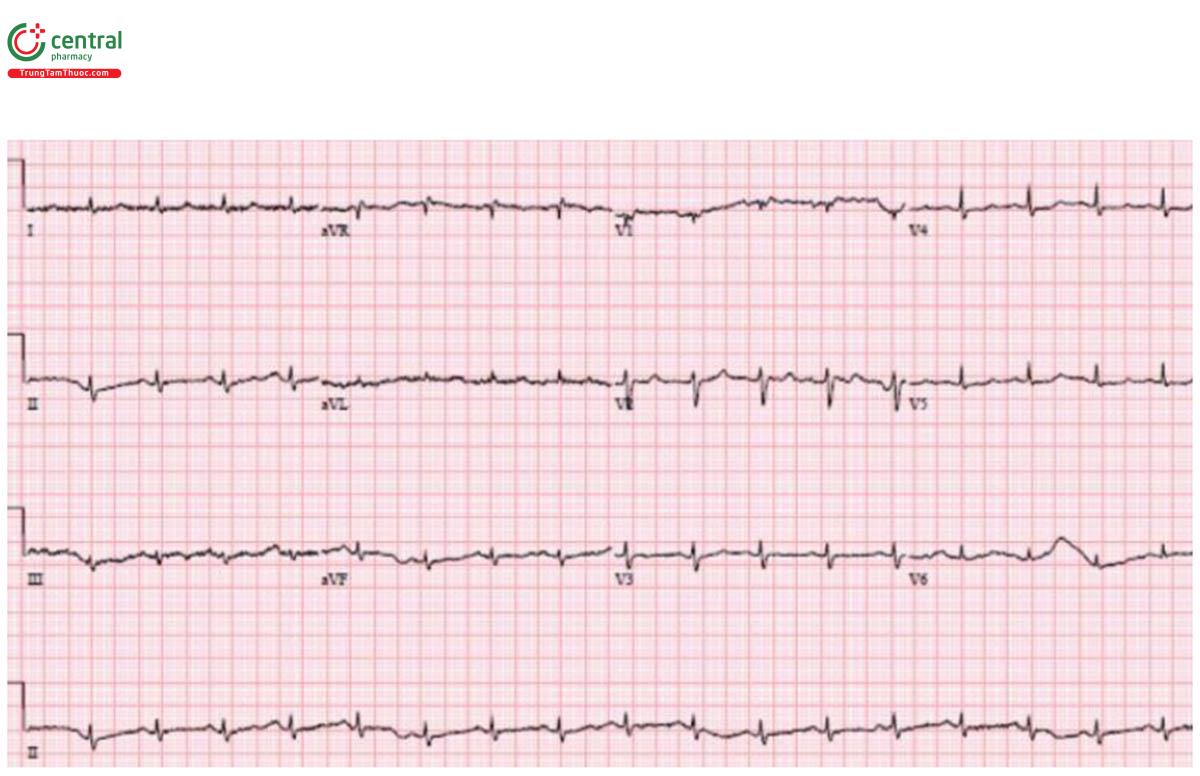
Trường hợp 5: 70 tuổi cảm thấy không khỏe. Sau khi đo ECG bệnh nhân ngất
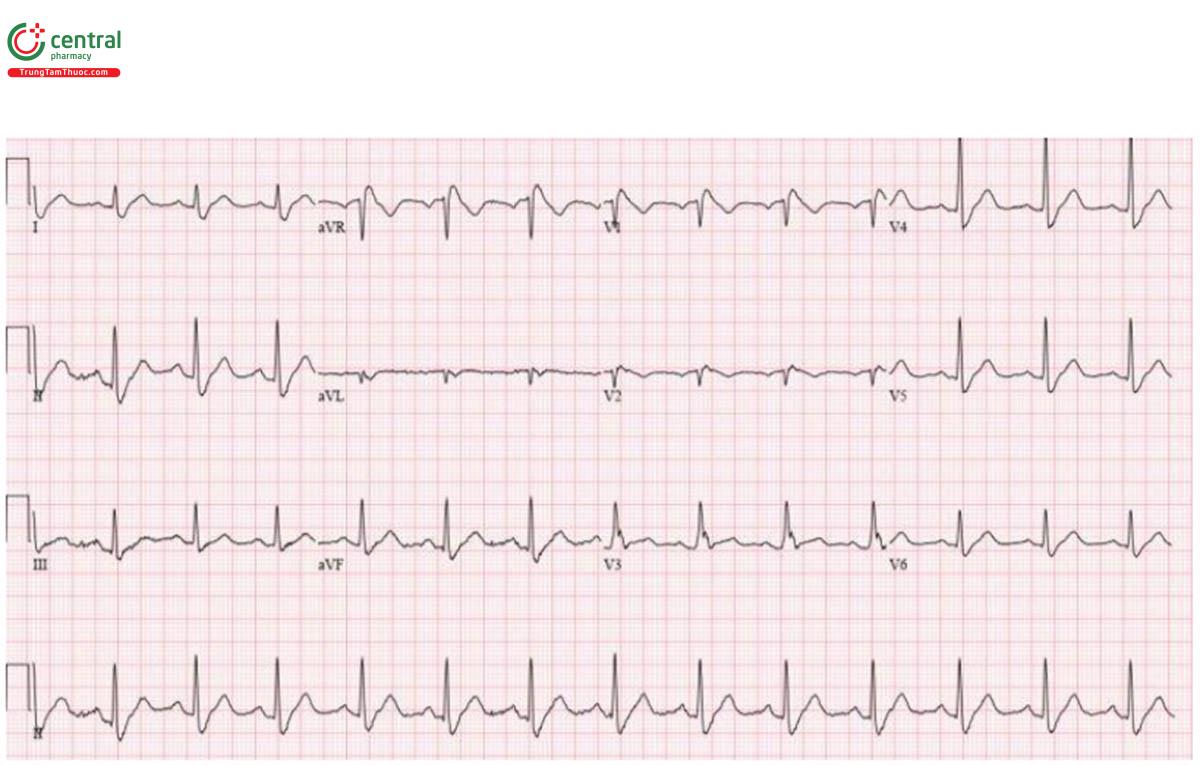
Trường hợp 6: 60 tuổi đau ngực rồi ngất
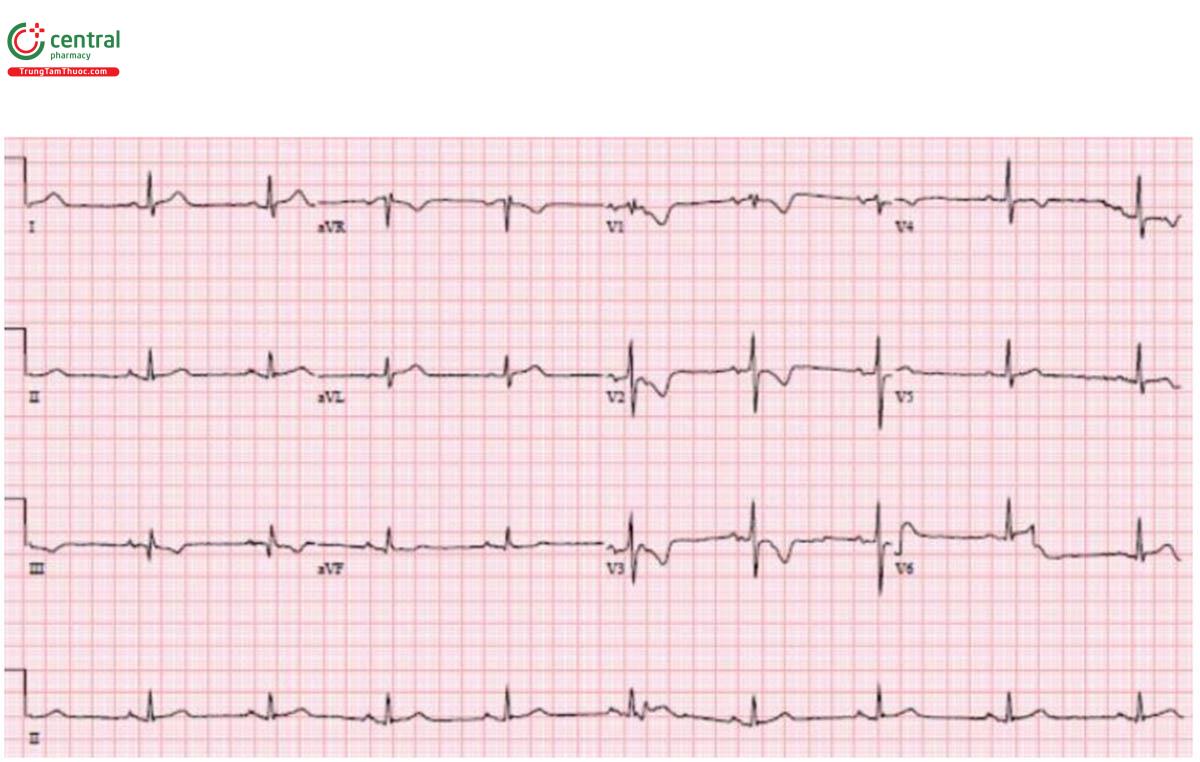
Trường hợp 7: 60 tuổi bị ngất, Huyết áp 70. ECG đầu tiên sau đó là ECG sau chuyển nhịp
Ngất do tim
Hướng dẫn ESC năm 2018 về chẩn đoán và quản lý ngất phân loại ngất là phản xạ (phản xạ phế vị, tình huống hoặc xoang động mạch cảnh), ngất do tư thế (do thuốc gây ra, giảm thể tích hoặc thần kinh tự chủ) hoặc ngất do tim. Nhóm sau có thể được gây ra bởi:
1. Rối loạn nhịp tim
- Rối loạn nhịp chậm: bệnh lý nút xoang hoặc dẫn truyền AV
- Rối loạn nhịp nhanh: trên thất hoặc thất
2. Cấu trúc
- Chèn ép
- ACS
- Hẹp chủ
- Bệnh cơ tim phì đại (HCM)
- U tim
- Rối loạn chức năng van nhân tạo
3. Tim phổi
- Thuyên tắc phổi
- Bóc tách động mạch chủ
- Tăng áp động mạch phổi
Các đặc điểm nguy cơ cao trong bệnh sử bao gồm: ngất khi gắng sức hoặc khi nằm ngửa, trước đó là đánh trống ngực, tiền sử gia đình đột tử khi còn trẻ hoặc tiền sử bệnh tim.
Có nhiều cách ghi nhớ khác nhau đối với các dấu hiệu ECG trong ngất do tim, nhưng cách tiếp cận có hệ thống giống nhau đối với bất kỳ cách phân tích ECG nào sẽ xác định chúng. Chỉ cần làm theo HEARTS.
Heart rate/rhythm – Tần số tim/nhịp tim
- Rối loạn nhịp nhanh
- Rối loạn nhịp chậm
Electrical conduction - Dẫn truyền điện
- PR dài (block AV) hoặc ngắn+delta (WPW)
- QRS rộng: Block nhánh
- QT kéo dài
Axis – trục
- Phải: Tăng áp phổi, thuyên tắc phổi, block nhánh trái sau
- Trái: Block nhánh trái trước
R wave size/progression - Kích thước/tiến triển của sóng R
- Sóng R sớm: Block nhánh phải, WPW type A, MI thành sau, tăng áp phổi
- Sóng R muộn: bệnh cơ tim
- Điện thế cao: phì đại
- Điện thế thấp: tràn dịch màng ngoài tim
Tension - Tăng gánh (phì đại)
- Hẹp chủ
- Bệnh cơ tim phì đại
ST/T wave changes - Sự thay đổi sóng ST /T
- Di truyền: ARVD, Brugada
- Bệnh tim thiếu máu cục bộ: hội chứng vành cấp, thuyên tắc phổi, bóc tách
Quay lại các trường hợp
Trường hợp 1: WPW
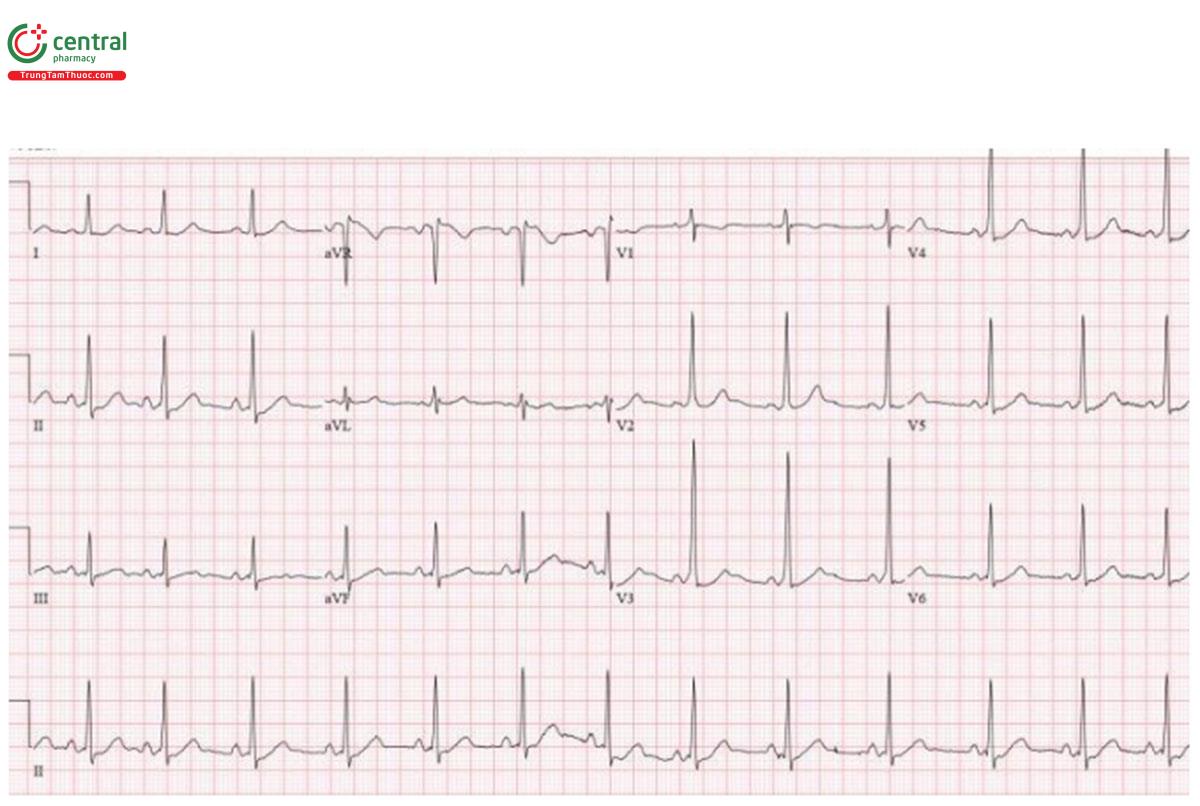
H – nhịp điệu: nhịp xoang.
E – PR ngắn với sóng delta ở các chuyển đạo trước tim.
A – trục: bình thường.
R – sóng R tiến triển sớm.
T – tăng gánh: không có.
ST - ST chênh xuống nhẹ ở phía trước, trái ngược với delta.
Chẩn đoán: WPW. Được giới thiệu đến chuyên khoa điện sinh lý để đốt điện
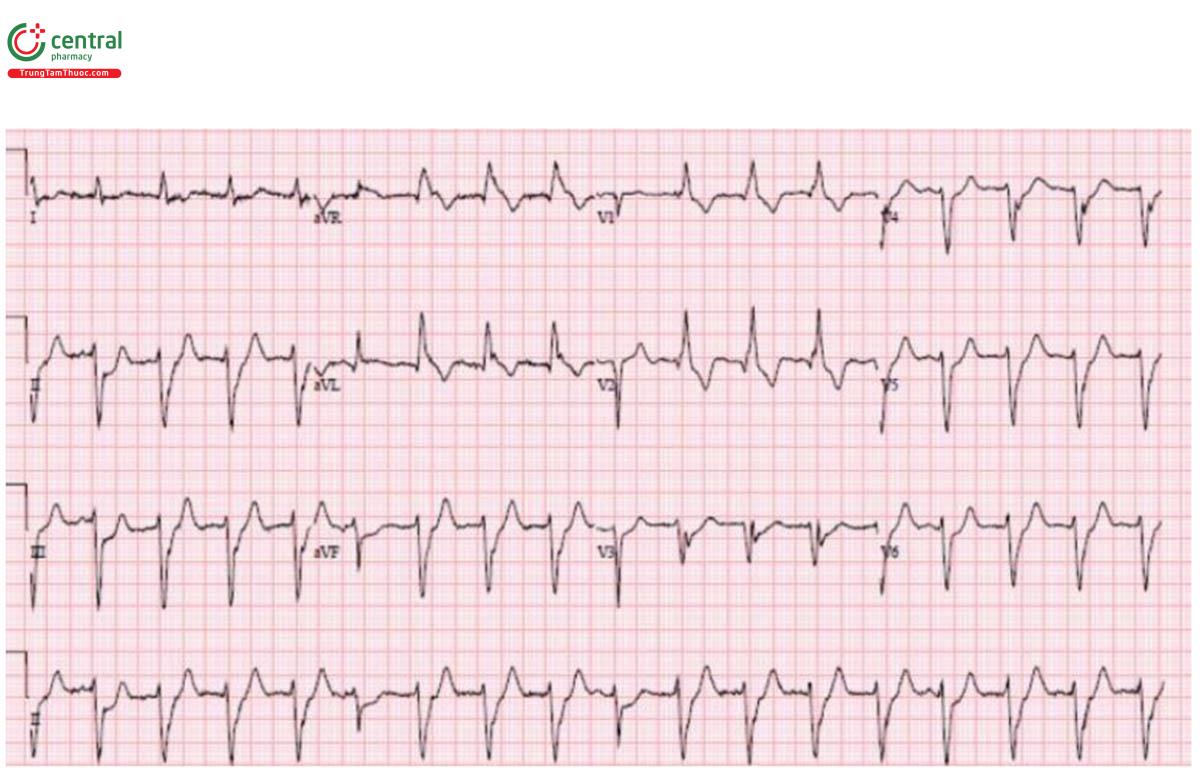
Trường hợp 2: Block ba nhánh
H – nhịp xoang.
E – block AV độ 1 + RBBB + LAFB.
A – trục trái (từ LAFB).
R – sóng R sớm (từ RBBB)
T - tăng gánh: không có
ST/T: không thay đổi
Chẩn đoán: block hai nhánh với block AV độ 1. Nhập viện đặt máy điều hòa nhịp tim
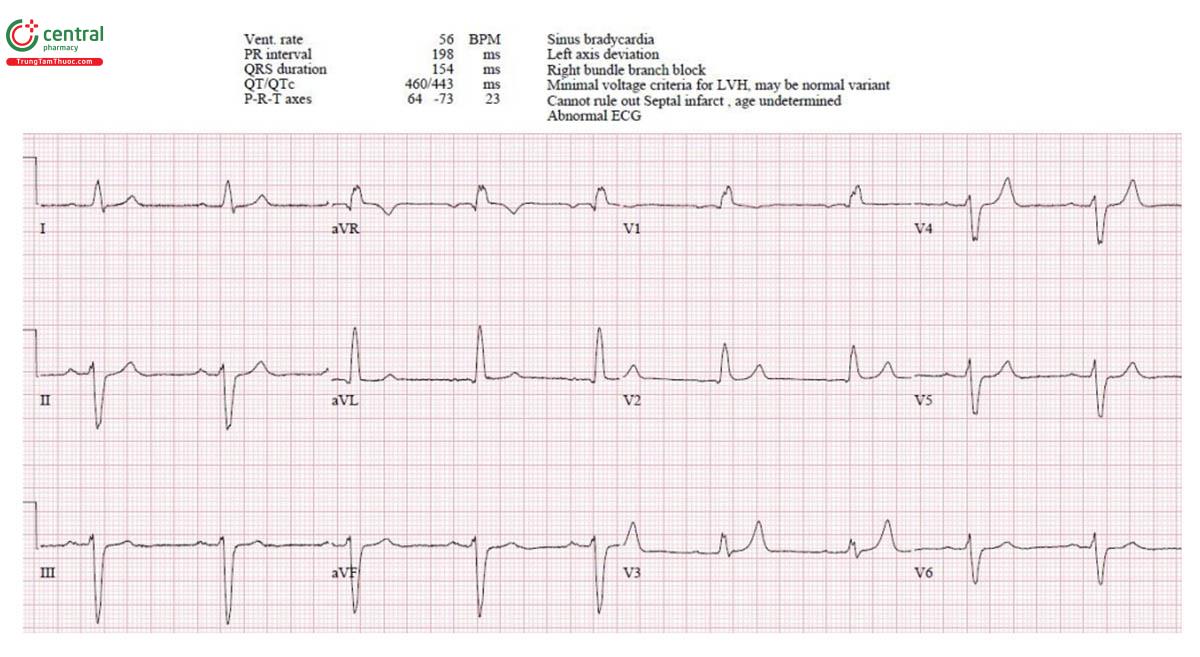
Trường hợp 3: Phì đại cơ tim
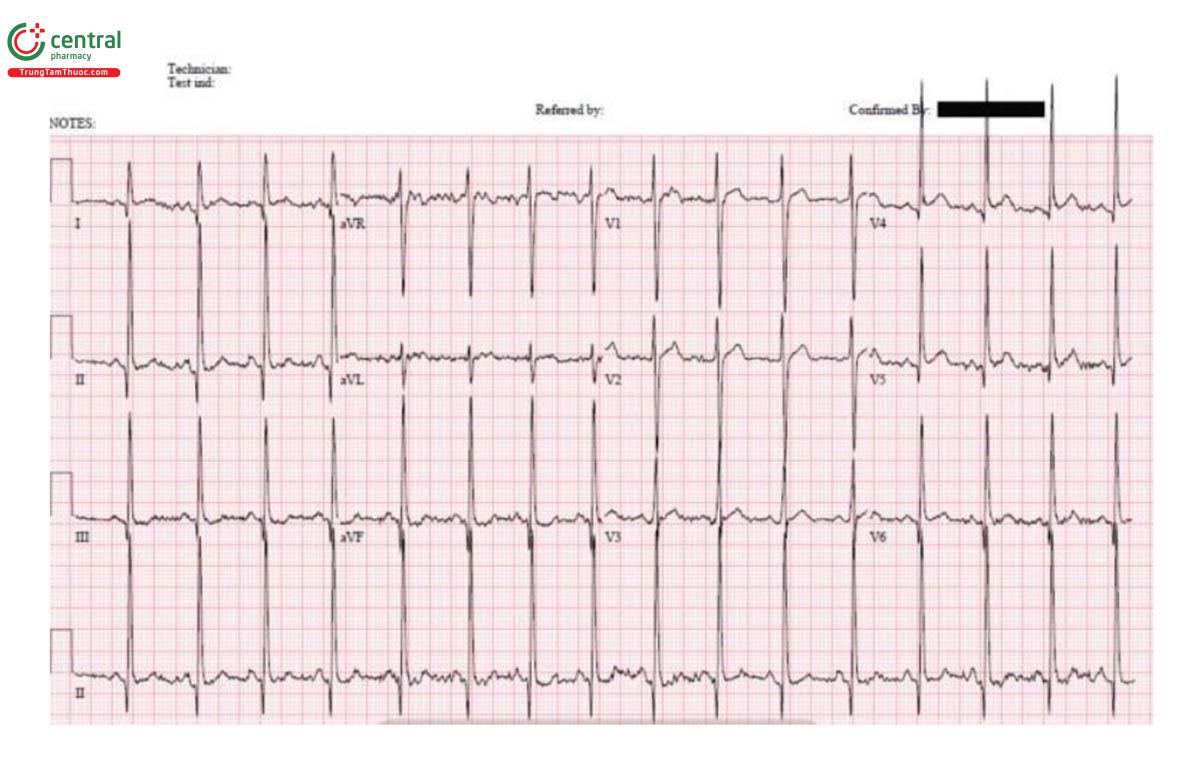
H – nhịp điệu: nhịp nhanh xoang.
E – bình thường.
A – trục: bình thường.
R – điện thế lớn với sóng Q thành dưới-bên.
T – tăng gánh: lớn thất trái.
ST/T - không thay đổi
POCUS: bệnh cơ tim phì đại
Trường hợp 4: Điện tâm đồ nghi ngờ tràn dịch màng ngoài tim nhưng bệnh nhân bị PE
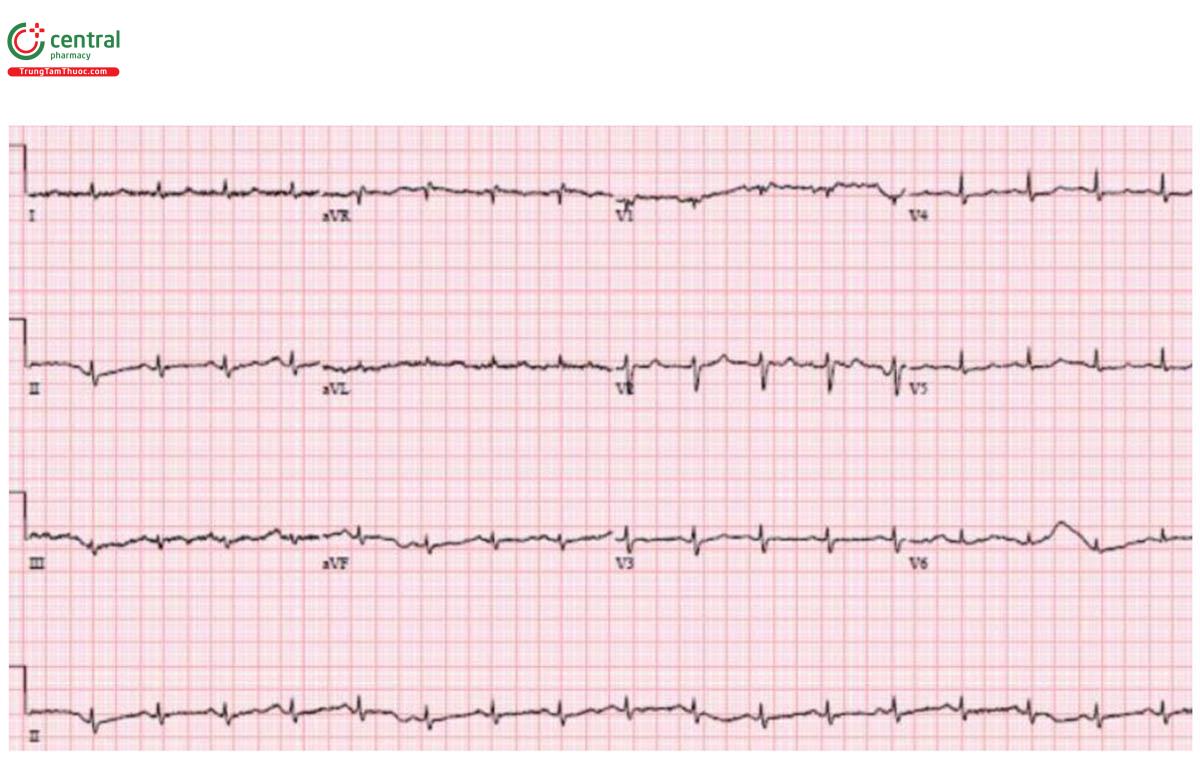
H – nhịp điệu: nhịp nhanh xoang.
E – bình thường.
A – trục: bình thường.
R – điện thế thấp.
T – tăng gánh: không có.
ST/T - không thay đổi không có thay đổi đáng kể
POCUS: không có tràn dịch màng ngoài tim nhưng RV > LV. Bệnh nhân bị ngừng tim, đạt được ROSC sau tPA, và CT cho thấy thuyên tắc phổi diện rộng.
Trường hợp 5: Brugada
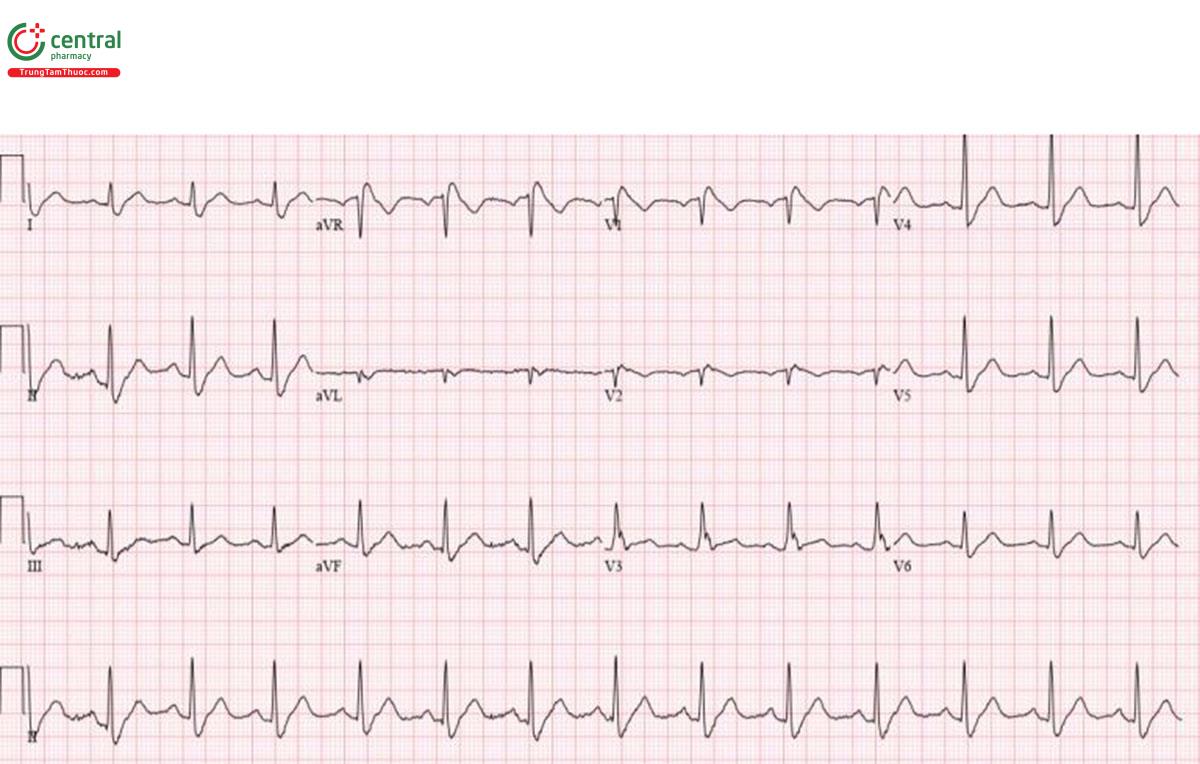
H – nhịp điệu: nhịp xoang.
E – block nhánh phải.
A – trục: bình thường.
R – bình thường.
T – tăng gánh: không có.
ST/T - ST chênh lên dạng lồi V1-2
Chẩn đoán: Brugada. Bệnh nhân bị ngừng tim với rung thất ngay sau khi đo ECG, được chuyển nhịp và nhập viện đặt máy ICD.
Trường hợp 6: MI thành sau
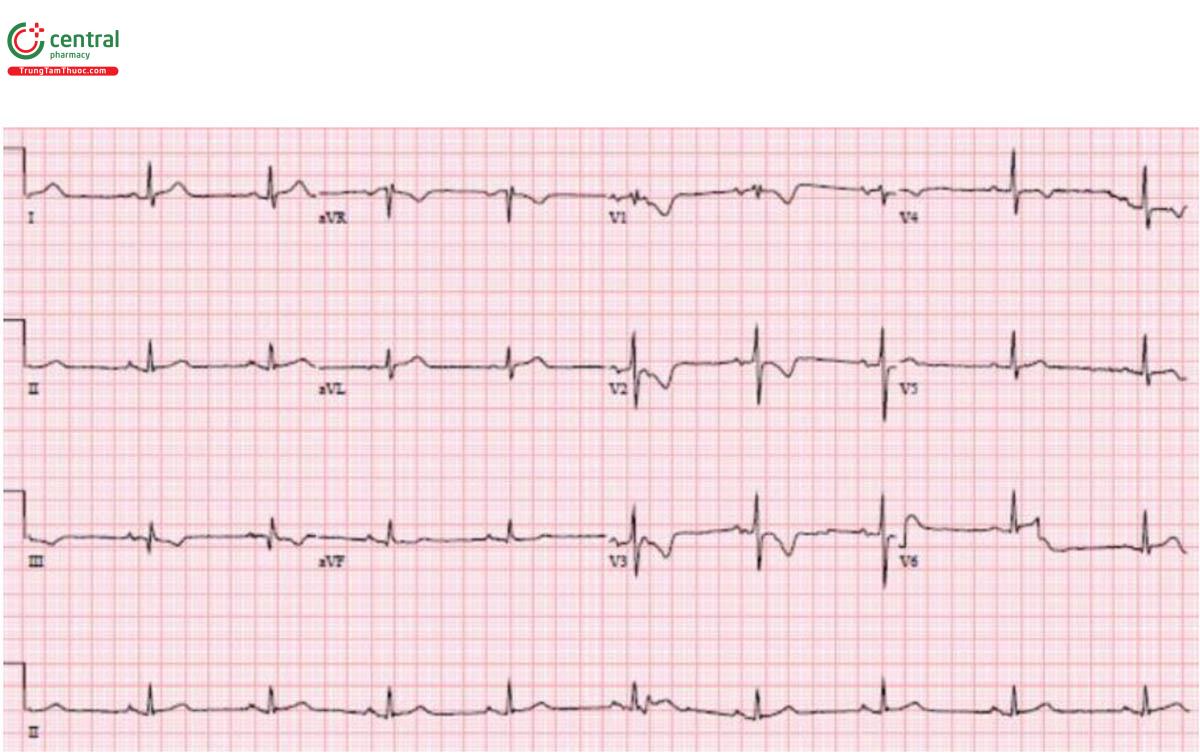
H – nhịp điệu: nhịp chậm xoang.
E – bình thường.
A – trục: bình thường.
R – bình thường.
T – tăng gánh: không có.
ST/T - ST chênh xuống thành trước kèm theo sóng T đảo ngược.
Không có sóng R sớm/trục phải gợi ý tăng áp phổi, không có đặc điểm nào khác gợi ý PE, không có sóng epsilon gợi ý ARVD. Các chuyển đạo thành sau cho thấy ST chênh lên và cath lab được kích hoạt: tắc động mạch mũ
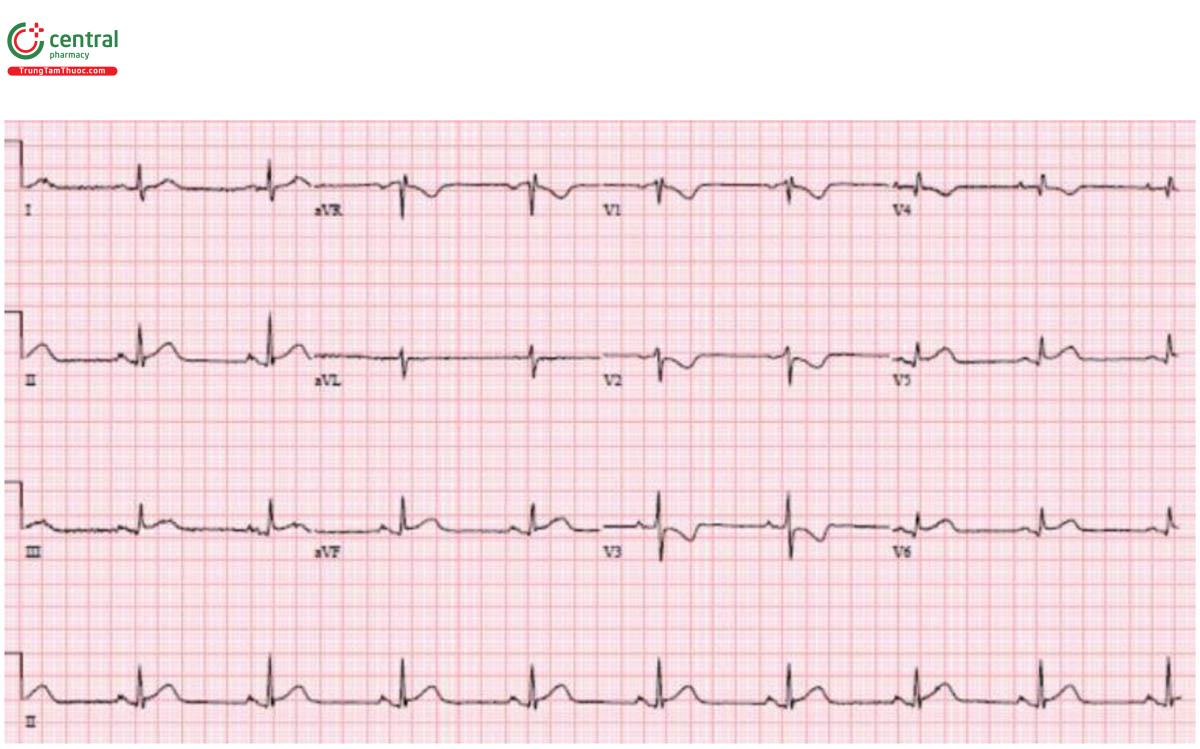
Trường hợp 7: VT sau đó ST chênh xuống lan tỏa với ST chênh lên tương ứng trong AVR
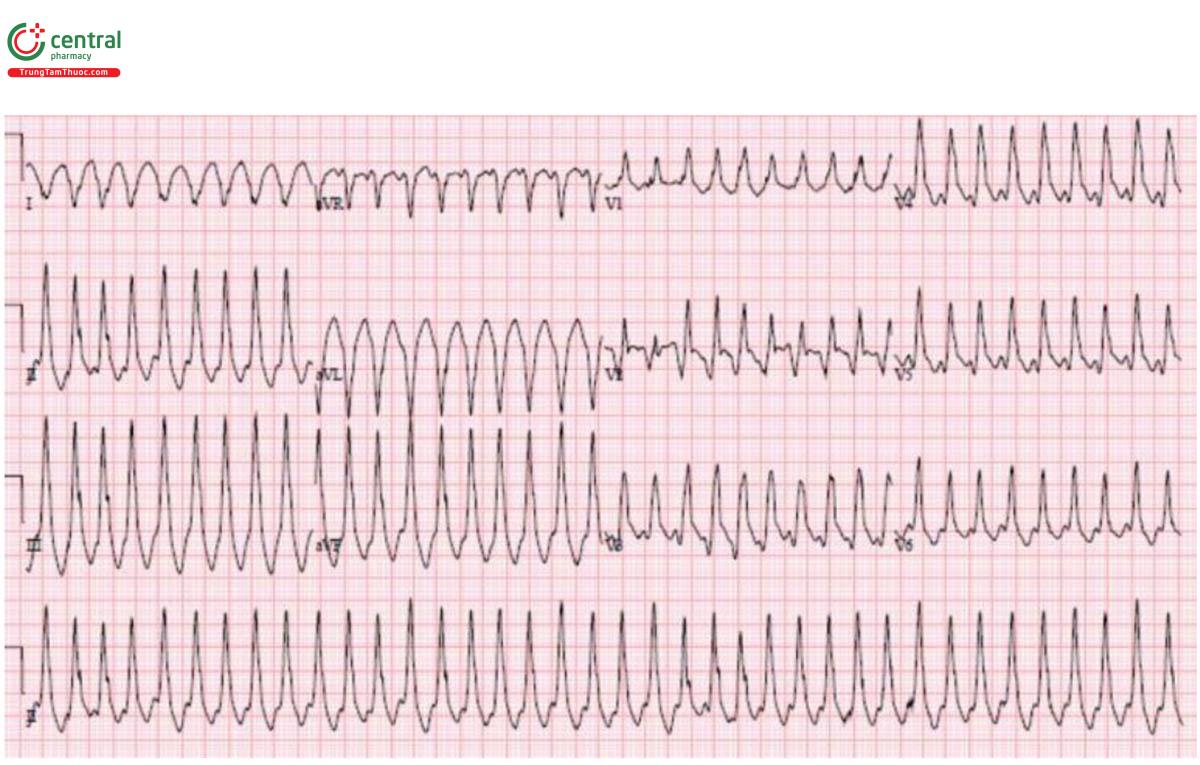
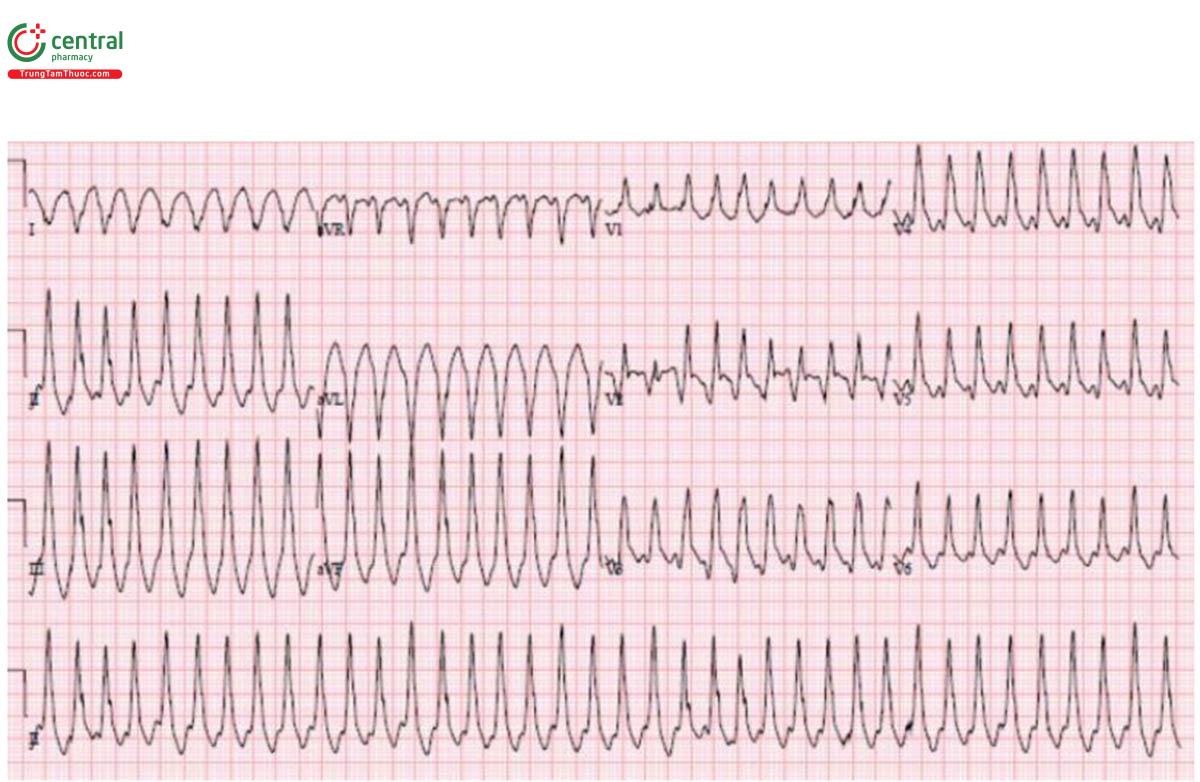
H – nhịp điệu: nhịp nhanh thất được chuyển nhịp thành nhịp bộ nối.
E – block nhánh phải kèm block nhánh trái trước.
A – trục: trái (do block nhánh trái trước).
R – block nhánh phải kèm sóng Q thành trước và R tiến triển chậm.
T – tăng gánh: không có.
ST/T - ST chênh xuống lan tỏa với chênh lên tương ứng ở aVR. Hình thái này có thể được nhìn thấy sau chuyển nhịp, nhưng bệnh nhân này cũng có sóng Q thành trước và block hai nhánh.
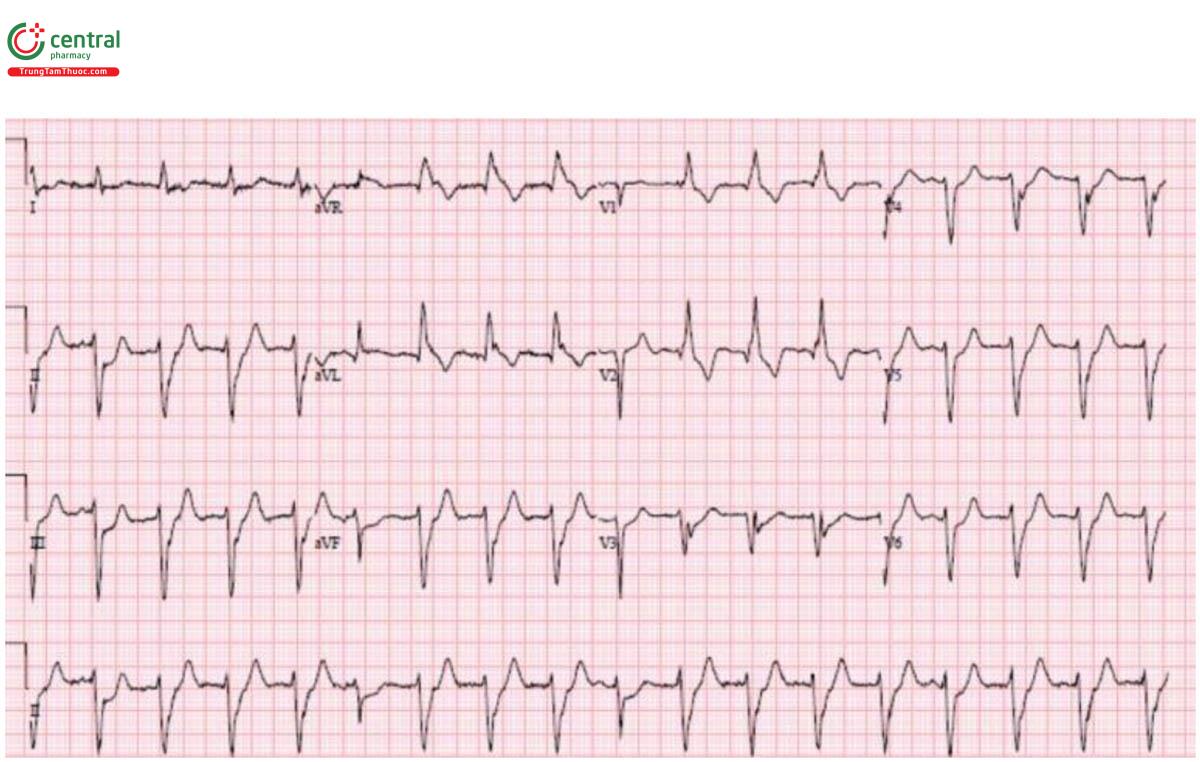
ECG lặp lại:
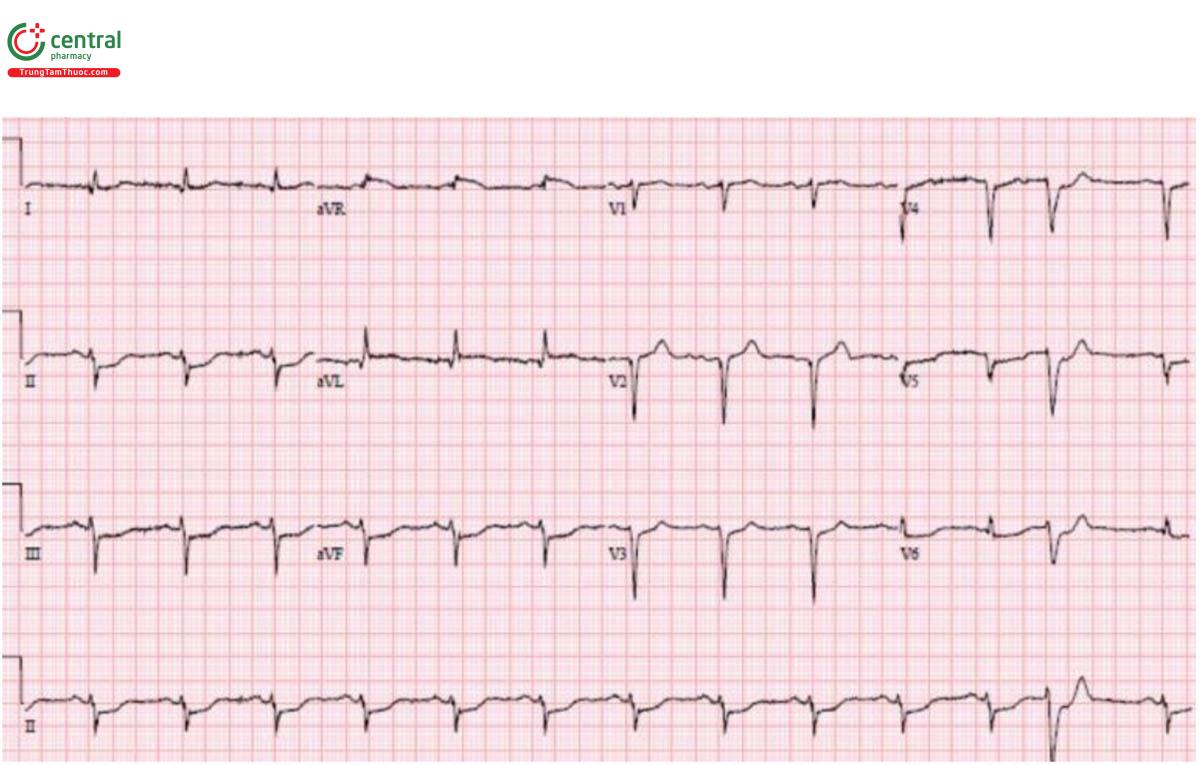
H – nhịp điệu: nhịp xoang kèm ngoại tâm thu thất.
E – block nhánh phải đã hết, block nhánh trái trước vẫn đang tiếp diễn.
A – trục: trái (do block nhánh trái trước).
R – Q thành trước và R tiến triển chậm..
T – tăng gánh: không có.
ST/T – ST tiếp tục chênh xuống lan tỏa với ST chênh lên tương ứng ở aVR.
RBBB/LAFB + ST chênh lên động học có liên quan đến tắc LM hoặc LAD. Cath lab đã được kích hoạt: Tắc LAD
Các điểm cần ghi nhớ khi phân tích ECG đối với ngất do tim
1. Ngất do tim thường có các đặc điểm nguy cơ cao trong bệnh sử: đánh trống ngực hoặc không có triệu chứng báo trước (loạn nhịp), gắng sức (bệnh cơ tim phì đại, hẹp động mạch chủ) hoặc đau ngực (hội chứng vành cấp, thuyên tắc phổi, bóc tách)
2. Phân tích ECG một cách có hệ thống có thể xác định những bất thường về tần số/nhịp điệu, dẫn truyền điện, trục, sóng R, tăng gánh và sự thay đổi ST /T
3. POCUS là một công cụ bổ trợ hữu ích
References for ECG Cases 5: cardiac syncope
1. Brignole M, Moya A, de Lange F, et al. 2018 ESC guidelines for the diagnosis and management of syncope. Eur Herat J 2018 June 1;39(21):1883-1948
2. Dovgalyuk J, Holstege C, Mattu A and Brady W. The electrocardiogram in the patient with syncope. Am J Emerg Med 2007;25:688-701

