Các loại bất thường bẩm sinh đường sinh dục ở nữ giới
Nguồn: Các vấn đề trọng yếu trong hỗ trợ sinh sản
Chủ biên: PGS.TS.BS. Lê Minh Tâm
Tham gia soạn biên
GS.TS.BS. Cao Ngọc Thành
ThS.BS. Trần Thị Như Quỳnh
ThS.BS. Nguyễn Đắc Nguyên
1 Giới thiệu
Bất thường bẩm sinh đường sinh dục hay còn gọi là bất thường ống Müller là khái niệm được sử dụng để tập hợp một số bất thường cụ thể về cấu trúc do bất thường phát triển thời kỳ phôi thai của tử cung, cổ tử cung, vòi tử cung hoặc âm đạo. Sự phát triển bình thường của các cơ quan này đòi hỏi sự phối hợp đồng bộ trong quá trình phát triển tế bào gồm sao chép, di chuyển, kết hợp và thoái triển, vốn không liên quan với sự hiện diện hay không một số yếu tố di truyền, di truyền học biểu sinh và nội tiết tổ. Phụ nữ có những bất thường này có thể có một số biểu hiện lâm sàng như vô kinh nguyên phát, vô sinh, sẩy thai liên tiếp hoặc sinh non, tuy vậy một số trường hợp có thể không có triệu chứng.
Trong dân số nói chung, tỷ lệ hiện mắc các bất thường trong khoảng từ 0,17% - 6,7%. Hầu hết các trường hợp bất thường bẩm sinh đường sinh dục là những bất thường tại tử cung. Một số nghiên cứu báo cáo các bất thường ống Müller có thể gây vô sinh và sẩy thai, tỷ lệ hiện mắc ở những quần thể này cao hơn, dao động từ 3% - 10%.
2 Sơ lược phát triển phôi học
2.1 Yếu tố quyết định giới tính
Thụ tinh là thời điểm quyết định giới tính và đặc điểm di truyền trên cơ sở tinh trùng mang nhiễm sắc thể (NST) X hay Y, tạo ra cặp NST giới tính XX hoặc XY. Gen SRY trên nhánh ngắn của nhiễm sắc thể Y mã hóa cho yếu tố quyết định phát triển tinh hoàn, cần thiết cho sự phát triển bình thường của hệ thống ống trung thận (Wolff), bao gồm cả tinh hoàn. Androgen (gồm Testosterone và dihydrotestosterone) được tạo ra từ tinh hoàn của thai nhi, cần thiết cho sự phát triển của kiểu hình nam giới. Nếu thiếu nhiễm sắc thể Y, và do đó thiếu gen SRY, trong cặp nhiễm sắc thể XX, tạo giới tính nữ.
Sự phát triển của kiểu hình nữ không phụ thuộc vào nội tiết tố của bào thai. Hormone anti-Müllerian, được sản xuất bởi các tế bào Sertoli của tinh hoàn thai nhi, cần thiết để ức chế sự phát triển của hệ thống ống cận trung thận (Müllerian).
Gen WNT4 trên nhiễm sắc thể số 1 đã được chứng minh có vai trò mã hóa cho một loại protein có liên quan đến sự hình thành ống Muller, sản xuất androgen cũng như sự phát triển noãn bào và phát triển thận.
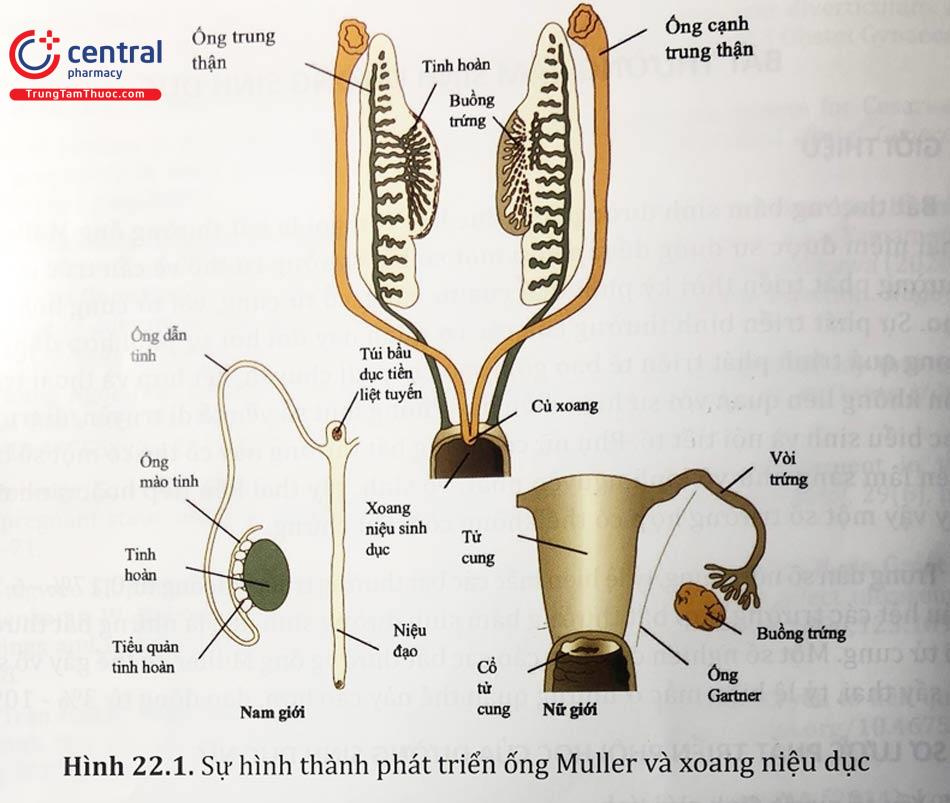
2.2 Phát triển ống Muller và xoang niệu dục
Sau khoảng 6 tuần phôi thai phát triển, hệ thống ống trung thận và cận trung thận trở nên khác biệt. Thiếu hormone Anti-Müllerian cho phép ống Müller phát triển ở mặt bên của trung thận, phát sinh từ lá phôi giữa:
Phần đầu ống phát triển thành vòi tử cung. Phần sau phát triển và hợp nhất ở đường giữa (10 tuần tuổi thai) để tạo thành cấu trúc hình chữ Y sẽ trở thành tử cung cổ tử cung và phía trên âm đạo. Sự tiếp hợp với mặt bên dẫn đến một vách ngăn dày thường mất đi khi tuổi thai từ 13 đến 20 tuần.
Xoang niệu dục có nguồn gốc từ lớp nội bì và tạo ra phần giữa và phần dưới của âm đạo. Hành xoang âm đạo hợp nhất để tạo thành ống âm đạo. Các tế bào trung tâm của ống âm đạo thoái triển để tạo thành lòng của âm đạo. Màng trinh phát triển từ sự xâm nhập của các tế bào dọc theo thành sau của xoang niệu dục. Mô này ngăn cách lòng âm đạo với khoang của xoang niệu sinh dục. Sự tạo khoang của phần dưới âm đạo thường xảy ra ở tuổi thai từ 20 đến 22 tuần.
Sự phát triển của một số thành phần của hệ thống ống thận và phần xương có liên quan về mặt thời gian và vị trí với sự phát triển của hệ thống sinh sản. Do đó, các bất thường về cấu trúc của hệ thống sinh sản có thể liên quan đến các bất thường của các hệ thống cơ quan khác này.
3 Các loại bất thường phát triển ống Muller
Các khiếm khuyết trong quá trình phát triển của ống Müllerian có thể được phân loại là khiếm khuyết hợp nhất ở bên hoặc khiếm khuyết hợp nhất theo chiều dọc. Tuy nhiên, các khiếm khuyết trong việc phát triển có thể thay đổi và không nhất thiết hải thuộc các loại riêng biệt.
3.1 Khiếm khuyết hợp nhất ở bên
Các khiếm khuyết hợp nhất ở bên thường là do các mức độ khác nhau của sự thiếu hợp nhất của phần tử cung và cổ tử cung, hoặc thiếu sự thoái triển của các lớp tế bào tại vị trí hợp nhất.
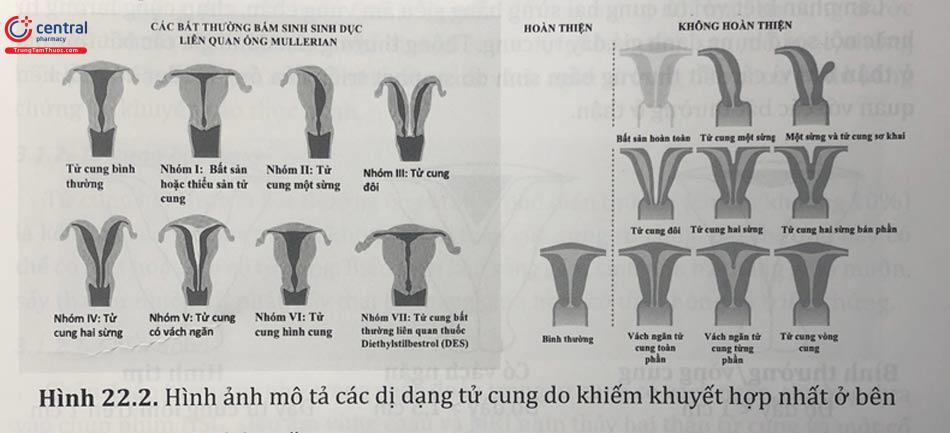
3.1.1 Tử cung có vách ngăn
Tử cung có vách ngăn chiếm khoảng 50% các trường hợp bất thường ống Muller. Sau khi các ống cận trung thận hợp nhất, nếu sự tiêu biến vách ngăn không diễn ra đầy đủ sẽ dẫn đến tử cung có vách ngăn. Bất thường này thường được phân biệt với tử cung hai sừng với một đáy tử cung duy nhất. Tử cung có vách ngăn thường chỉ có một cổ tử cung, nhưng cũng có thể có hai cổ tử cung và vách ngăn dọc âm đạo. Tiêu chuẩn định nghĩa vách ngăn tử cung theo Hội Sinh sản và Phôi thai học châu u và Hội Nội soi phụ khoa châu u là một dải lấn vào khoang tử cung với độ dài lớn hơn 50% độ dày lớp cơ tử cung; Hội Sinh sản Hoa Kỳ phân biệt tử cung có vách ngăn và tử cung hình vòng cung bằng điểm chính giữa của vách ngăn bán phần phải tạo thành hình góc nhọn và độ dài của vách ngăn lớn hơn 1,5 cm; còn nếu sự lấn vào của đáy tử cung với độ dài 1 - 1,5 cm gọi là tử cung hình vòng cung. Bất thường vách ngăn tử cung có mối liên quan rõ rệt với sẩy thai sớm hoặc sẩy thai tái phát, sẩy thai 3 tháng giữa và sinh non.
3.1.1.1 Chẩn đoán
Tử cung có vách ngăn thường được chẩn đoán bằng phim chụp tử cung - vòi tử cung cản quang (HSG). Tuy vậy, khi so sánh với nội soi buồng tử cung/nội soi ổ bụng, nhiều nghiên cứu kết luận rằng khả năng chẩn đoán của HSG chỉ dao động từ 5,6% cho đến 88%.
Trên hình ảnh siêu âm qua đường bụng, vách ngăn tử cung được biểu hiện hình ảnh hai khoang tử được ngăn cách bởi lớp cơ phần đáy tử cung. Sử dụng 3 điểm (đường nối hai lỗ thông vòi tử cung, đỉnh của vết lõm đáy tử cung hoặc trung điểm của lớp đáy tử cung) để tiến hành đánh giá vách ngăn của tử cung trên siêu âm. Siêu âm đường âm đạo cho phép đánh giá rõ ràng hơn với độ nhạy lên đến 100% và độ đặc hiệu 80% khi chẩn đoán tử cung có vách ngăn. Siêu âm bơm buồng tử cung là một phương pháp gần đây cho thấy hiệu quả rất cao trong chẩn đoán tử cung có vách ngăn.
Cần phân biệt với tử cung hai sừng bằng siêu âm vùng chậu, chụp cộng hưởng từ hoặc nội soi ổ bụng đánh giá đáy tử cung. Thông thường cần đánh giá các bất thường ở thận bởi vì các bất thường bẩm sinh do sự phát triển của ống Muller có mối liên quan với các bất thường ở thận.
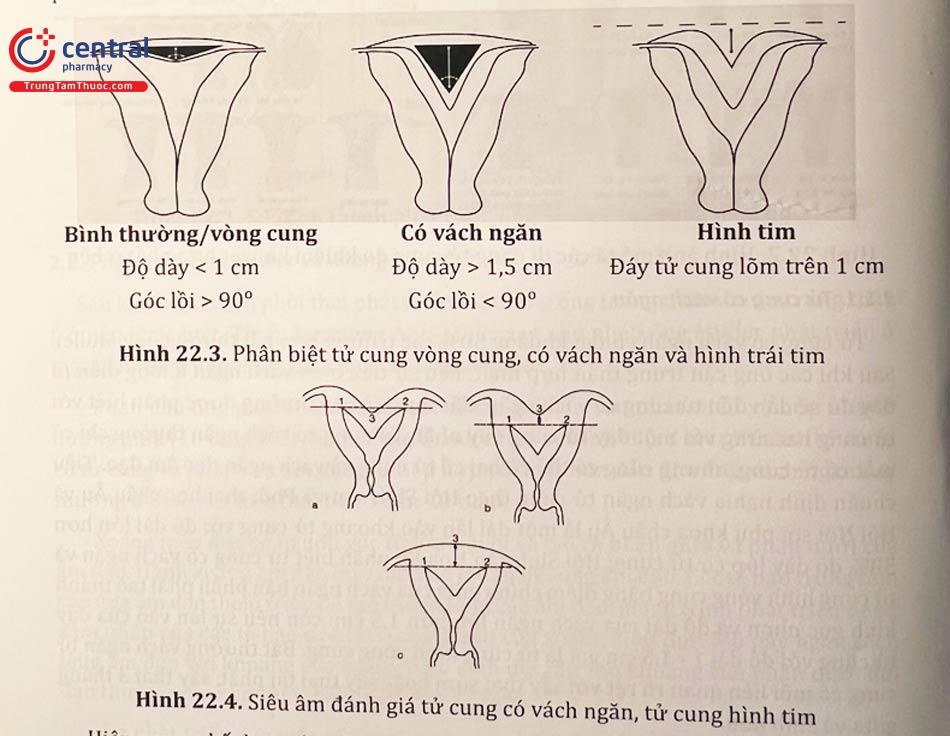
Hiện nay, sự kết hợp của nội soi buồng tử cung và phẫu thuật nội soi ổ bụng chính là tiêu chuẩn vàng nhằm chẩn đoán những bất thường ở tử cung, nhất là có thể phân biệt tử cung hình tim và tử cung có vách ngăn.
3.1.1.2 Xử trí
Vách ngăn tử cung trước đây có thể được điều trị thông qua phẫu thuật đường bụng (kỹ thuật Jones hoặc Tompkins cải tiến) hoặc sau này là kỹ thuật nội soi buồng. Với ưu điểm ít xâm lấn của kỹ thuật nội soi buồng tử cung, những phương pháp khác nay rất ít được sử dụng.
Tiêu chuẩn để xác định can thiệp hiệu quả khi: ống nội soi buồng có thể di chuyển tự do về hai phía góc sừng tử cung, hai lỗ trong vòi tử cung được quan sát rõ ràng khi đầu ống nội soi ở vị trí giữa buồng tử cung hay sát đáy tử cung, toàn bộ lòng tử cung có màu sắc đồng nhất.
Việc sử dụng Danazol hoặc GnRH agonist để làm mỏng nội mạc tử cung trước khi phẫu thuật vách ngăn hay chỉ định điều trị dự phòng dính sau mổ hoặc những biện pháp đặc hiệu sau mổ nội soi buồng cắt vách ngăn tử cung đều chưa có đủ bằng chứng để khuyến cáo thực hành.
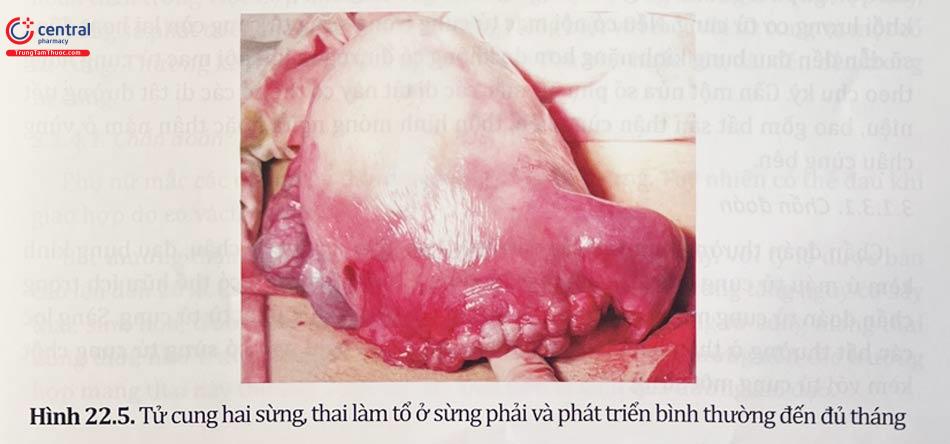
3.1.2 Tử cung hai sừng
Tử cung hai sừng là bất thường ống Muller phổ biến thứ hai (chiếm khoảng 10%) là kết quả của việc hợp nhất không hoàn toàn của sừng tử cung. Bất thường này có thể có một hoặc hai cổ tử cung. Biểu hiện lâm sàng gồm sinh non ba tháng giữa muộn, sẩy thai tự nhiên tái phát, sẩy thai ba tháng giữa hoặc có thể không có triệu chứng.
3.1.2.1 Chẩn đoán
Chẩn đoán tương tự như trong chẩn đoán trong tử cung có vách ngăn, thường dựa vào chụp phim HSG, siêu âm vùng chậu và MRI nhìn thấy hai thân tử cung và một cổ tử cung. Tuy vậy, sự kết hợp của nội soi buồng tử cung và phẫu thuật nội soi ổ bụng vẫn là tiêu chuẩn vàng trong chẩn đoán những bất thường ở tử cung.
Một số trường hợp tử cung hai sừng không được chẩn đoán trước đó. Người phụ nữ vẫn có thể có thai tự nhiên và chẩn đoán khi mổ lấy thai.
3.1.2.2 Xử trí
Việc chỉ định can thiệp phẫu thuật hiện nay không còn là lựa chọn phù hợp đối với tử cung hai sừng. Các can thiệp phẫu thuật trước đây nhằm hợp nhất sừng tử cung cho các trường hợp sẩy thai nhiều lần chưa đủ bằng chứng hiệu quả. Các phương pháp phẫu thuật mở và kết hợp sừng tử cung đường bụng (phẫu thuật Strassman hoặc siêu âm tạo hình Tompkins cải tiến) hiếm khi được thực hiện do là các can thiệp lớn trên tử cung với hiệu quả về tương lai sinh sản không rõ ràng.

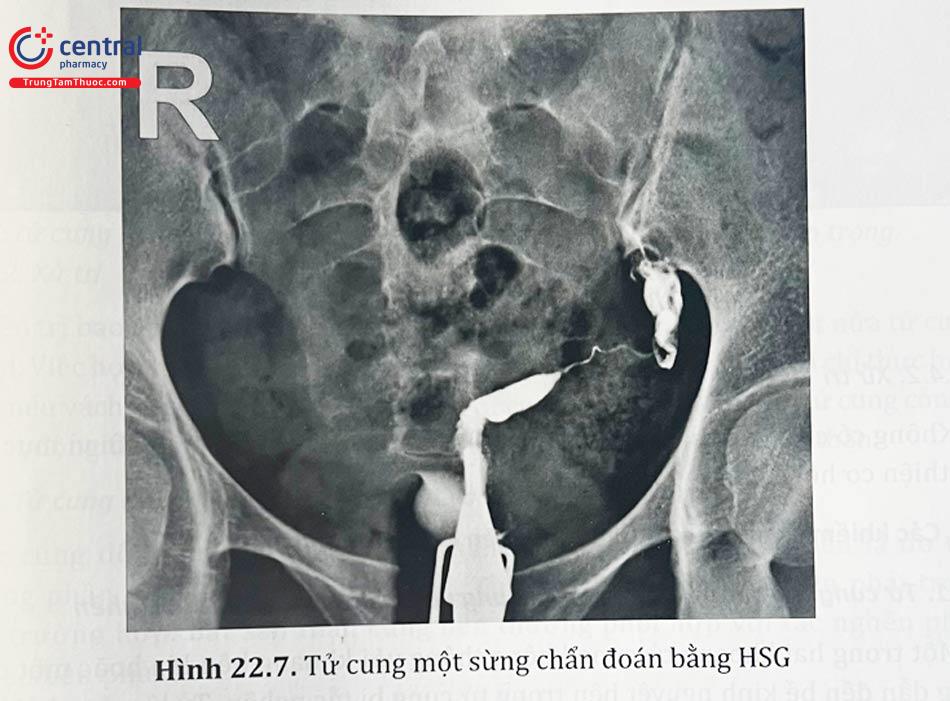
3.1.3 Tử cung một sừng
Tử cung một sừng chiếm đến 20% các bất thường ống Muller, xảy ra do thất bại phát triển của một ống cận trung thận. Một phần ba trường hợp có thể đơn độc, 2/3 trường hợp thường kết hợp với một sừng tử cung sơ khai, một nửa trong số đó có thể có mô nội mạc hoạt động.
Biểu hiện lâm sàng bao gồm sẩy thai tự nhiên, chuyển dạ sinh non và sinh non, thai chậm phát triển trong tử cung, ngôi bất thường thứ phát sau khi cắt giảm bớt khối lượng cơ tử cung. Nếu có nội mạc tử cung trong sừng tử cung còn lại hoạt động sẽ dẫn đến đau bụng kinh nặng hơn do không có đường ra khi nội mạc tử cung bong theo chu kỳ. Gần một nửa số phụ nữ mắc các dị tật này có thể có các dị tật đường tiết niệu, bao gồm bất sản thận cùng bên, thận hình móng ngựa hoặc thận nằm ở vùng chậu cùng bên.
3.1.3.1 Chẩn đoán
Chẩn đoán thường dựa vào các dấu hiệu bao gồm đau vùng chậu, đau bụng kinh kèm ứ máu tử cung hoặc lạc nội mạc tử cung. Chụp phim HSG có thể hữu ích trong chẩn đoán tử cung một sừng vì sẽ chỉ có một vòi trứng xuất phát từ tử cung. Sàng lọc các bất thường ở thận bằng siêu âm. Chụp MRI nếu nghi ngờ có sừng tử cung chột kèm với tử cung một sừng.
3.1.3.2 Xử trí
Quản lý thai kỳ chủ yếu là chủ động chăm sóc sức khỏe sản khoa để theo dõi nguy cơ chuyển dạ sinh non và cuộc sinh. Đặc biệt hạn chế nguy cơ đa thai ở những phụ nữ này, do đó cần thận trọng với các thuốc hỗ trợ sinh sản. Khuyến cáo chuyển phôi đơn trong thụ tinh trong ống nghiệm. Khi có phát hiện tình trạng tử cung một sừng kèm tử cung sơ khai, cần phẫu thuật nội soi cắt bỏ sừng tử cung sơ khai.
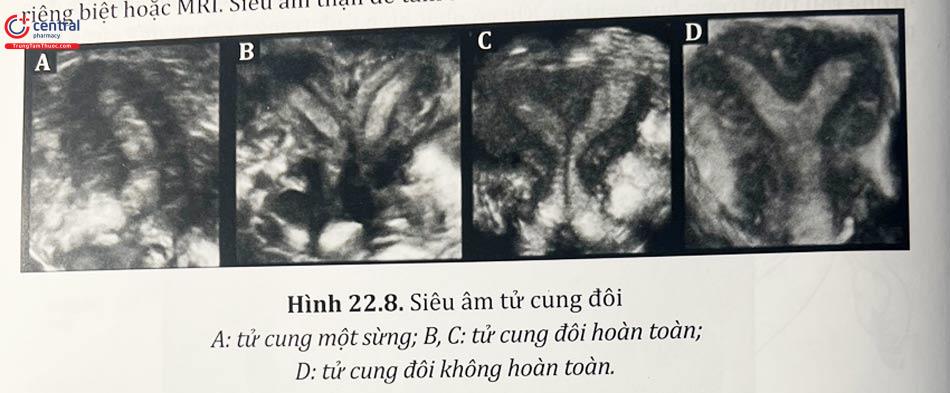
3.1.4 Tử cung đôi
Tử cung đối chiếm khoảng 5% các bất thường ống Muller do sự thất bại gần như hoàn toàn trong việc hợp nhất các ống cận trung thận. Trong những trường hợp này, mỗi ống sẽ phát triển thành một nửa tử cung riêng biệt với một vòi tử cung và một cổ tử cung. Thường kết hợp với vách ngăn dọc âm đạo nhỏ hoặc kéo dài đến bên trong tử cung.
3.1.4.1 Chẩn đoán
Phụ nữ mắc các dị tật này thường không có triệu chứng. Tuy nhiên có thể đau khi giao hợp do có vách ngăn dọc.
Bất thường thận một bên cũng thường kết hợp với dị tật này, với tỷ lệ được báo cáo lên đến 20%. Cả hai buồng tử cung đều có thể có thai và thường tăng nguy cơ sẩy thai, sinh non, trong trường hợp hiếm được báo cáo, hai buồng tử cung mang thai đồng thời, như trường hợp song thai dị hợp tử. Do ngôi bất thường nên các trường hợp mang thai này thường được mổ lấy thai hơn là sinh qua đường âm đạo.
Nhiều phụ nữ không có triệu chứng và được chẩn đoán khi khám vùng chậu. Trong lân 1 khám vùng chậu đầu tiên, xác định được hai kênh âm đạo và hai cổ tử cung.
Việc chẩn đoán thường dựa vào khám lâm sàng, siêu âm xác định được hai sừng riêng biệt hoặc MRI. Siêu âm thận để tầm soát các bất thường ở thận.
3.1.4.2 Xử trí
Không có chỉ định can thiệp phẫu thuật sửa chữa dị tật tử cung đôi vì mục đích cải thiện cơ hội có thai.
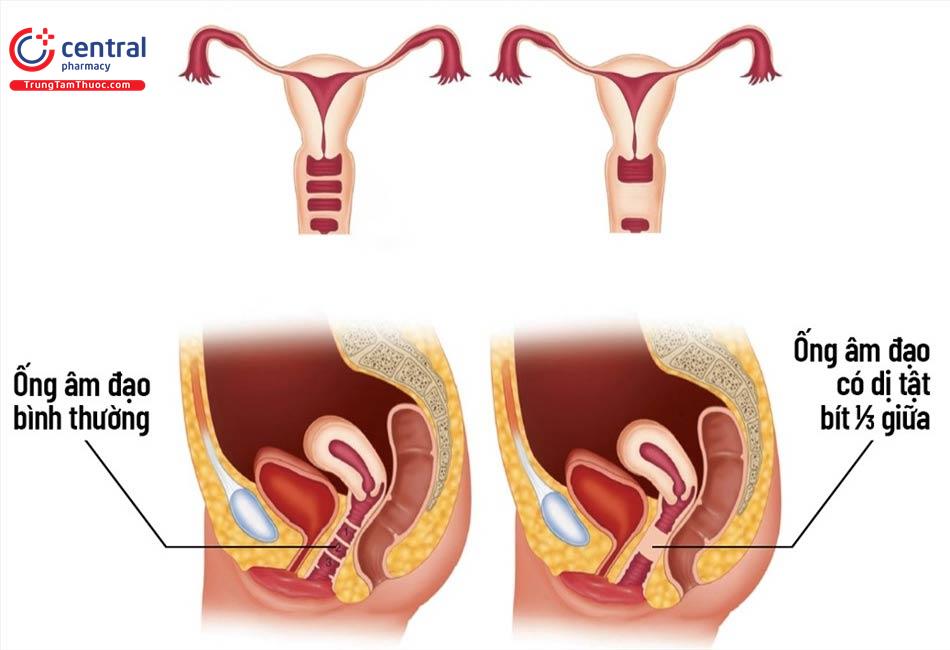
3.2 Các khiếm khuyết hợp nhất ở bên liên quan đến tắc nghẽn
3.2.1 Tử cung hai sừng/vách ngăn tử cung với sừng tử cung bị tắc nghẽn
Một trong hai khoang tử cung không thông với khoang bên kia hoặc một cổ tử cung dẫn đến bế kinh nguyệt bên trong tử cung bị tắc nghẽn. Tỷ lệ mắc phải hiếm gặp.
3.2.1.1 Chẩn đoán
Triệu chứng thường biểu hiện ở độ tuổi vị thành niên, một thời gian ngắn sau khi bắt đầu có kinh, với đau bụng kinh theo chu kỳ hoặc đau tiến triển và thường đau một bên, tương ứng bên bị tắc nghẽn. Nếu chậm chẩn đoán, sẽ xuất hiện khối vùng chậu với các triệu chứng chèn ép. Đau thường do áp lực từ bên phía tử cung bị tắc nghẽn, nhưng có thể lạc nội mạc tử cung do sự trào ngược máu kinh từ bên phía tắc nghẽn gây ra triệu chứng đau. Dị tật này thường đi kèm với bất sản thận cùng bên.
Việc chẩn đoán nói chung thường chậm do bất thường ống Muller ít được nghĩ đến khi bệnh nhân có chu kỳ kinh nguyệt đều đặn. Chẩn đoán bằng siêu âm và MRI giúp xác định chính xác vị trí tắc nghẽn. Dị tật ống Muller phải được xem xét ở bất kỳ phụ nữ nào có tiền sử bất sản thận bẩm sinh.

3.2.1.2 Xử trí
Điều trị bao gồm cắt bỏ sừng tử cung tắc nghẽn cùng với tái tạo một nửa tử cung còn lại. Việc hợp nhất sừng tử cung tắc nghẽn với sừng không tắc nghẽn chỉ thực hiện được nếu vách ngăn phân chia các khoang tử cung rất mỏng. Một nửa tử cung còn lại sẽ hoạt động tốt để mang thai mặc dù cần được chăm sóc tiền sản cẩn thận.
3.2.2 Tử cung đôi, một bên âm đạo chột và bất sản thận cùng bên
Tử cung đôi, một bên âm đạo bất sản và bất sản thận cùng bên là do tổn thương phần đuôi của ống trung thận. Thường tắc nghẽn phía bên phải trong 66% trường hợp. Bất sản thận cùng bên thường phối hợp với tắc nghẽn phần âm đạo bên phải hơn.
3.2.2.1 Chẩn đoán
Triệu chứng bao gồm đau bụng kinh dữ dội, đau vùng chậu một bên, đau vùng chậu mạn tính và khối u cạnh âm đạo. Kinh nguyệt diễn ra bình thường và thường khiến chậm phát hiện bất thường bẩm sinh.
Những người trẻ có tiền sử bất sản thận bẩm sinh và biểu hiện đau vùng chậu hoặc đau bụng kinh thì phải nghĩ đến nguyên nhân gây đau l là bất thường ống Muller.
Siêu âm là một xét nghiệm sàng lọc dễ thực hiện và ít tốn kém, nhưng tiêu chuẩn vàng để chẩn đoán chính xác là MRI và nội soi ổ bụng.
3.2.2.2 Xử trí
Điều trị bằng cách cắt bỏ vách ngăn âm đạo. Máu kinh tích tụ sẽ được thoát ra ngoài và giải phẫu sẽ trở lại bình thường. Không cần thiết phải nội soi ổ bụng trừ khi có bằng chứng của u nang buồng trứng hoặc khối máu tụ vòi tử cung (do máu kinh tích tụ trong lòng vòi). Khả năng sinh sản sau khi đã được phát hiện và xử trí về cơ bản là bình thường.
3.3 Các khuyết khuyết hợp nhất theo chiều dọc
Những bất thường này thường kèm theo tắc nghẽn đường ra của kinh và do đó, thường xuất hiện sớm ở tuổi dậy thì với đau và vô kinh. Vì chưa có kinh nguyệt trước đó nên những trẻ này có thể chậm được chẩn đoán.
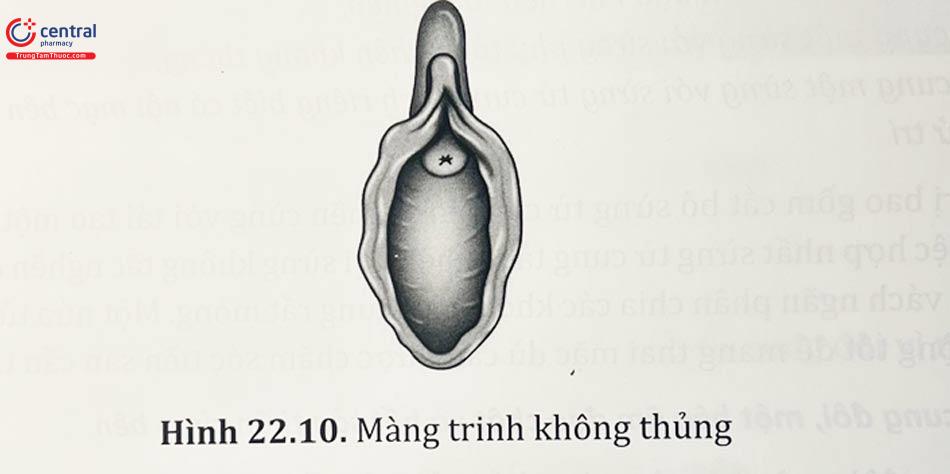
3.3.1 Màng trinh không thủng
Màng trinh không thủng xảy ra khi phần trung tâm của màng trinh hoặc mô liên kết sợi ở lỗ âm đạo không thoái triển để tạo lỗ, dẫn đến tắc nghẽn kênh âm đạo. Đây không phải là một bất thường ống Muller thực sự vì nó thể hiện sự ngưng trệ của quá trình thoái hóa các tế bào xoang niệu dục. Tỷ lệ mắc khoảng 0,1%.
3.3.2 Vách ngăn ngang âm đạo
Vách ngăn ngang âm đạo được hình thành khi phần mô ở giữa vùng đuôi của ống Muller hợp nhất và lá âm đạo không được tái hấp thụ lại, dẫn đến phần âm đạo ở trên và âm đạo dưới được ngăn cách bởi một vách ngăn. Vách ngăn có thể nằm cao trong âm đạo hoặc thấp về phía lỗ vào âm đạo. Vách ngăn ngang thấp thường mỏng và có thể bị nhầm lẫn với màng trinh không thủng. Vách ngăn ngang âm đạo cao thường dày và phải được phân biệt với bất sản cổ tử cung. Dị tật này rất hiếm gặp nhưng có thể kết hợp với các dị tật khác bao gồm hậu môn không thủng lỗ, hẹp động mạch chủ, khiếm khuyết vách tâm nhĩ, tử cung hai sừng và dị dạng cột sống thắt lưng. Vách ngăn cũng có thể có một lỗ rất nhỏ cho phép máu kinh chảy ra và giống như một âm đạo rút ngắn không thể nhìn thấy cổ tử cung.
3.3.2.1 Chẩn đoán
Bệnh nhân có thể đau vùng chậu theo các chu kỳ hoặc đau vùng chậu mạn tính và có khối máu tụ ở âm đạo. Các cơn đau tương ứng với chu kỳ kinh nguyệt nhưng vì không có ra kinh nên những triệu chứng đau này thường nhầm do các nguyên nhân khác gây ra, dẫn đến trì hoãn việc chẩn đoán. Khối máu tụ lớn có thể gây bí tiểu, chướng căng bụng.
Khám thực thể phát hiện khối vùng bụng hoặc vùng chậu kéo dài từ khớp mu đến rốn. Khám cơ quan sinh dục cho thấy âm đạo bất sản với một khối phồng bên trong màu hơi xanh do máu kinh tích tụ trong âm đạo.
Siêu âm và MRI được khuyến cáo sử dụng để xác định chẩn đoán màng trinh không thủng, vách ngăn ngang âm đạo, và bất sản cổ tử cung do có các triệu chứng tương tự. MRI được khuyến cáo sử dụng để xác định chính xác vị trí tắc nghẽn để có kế hoạch điều trị tốt hơn.
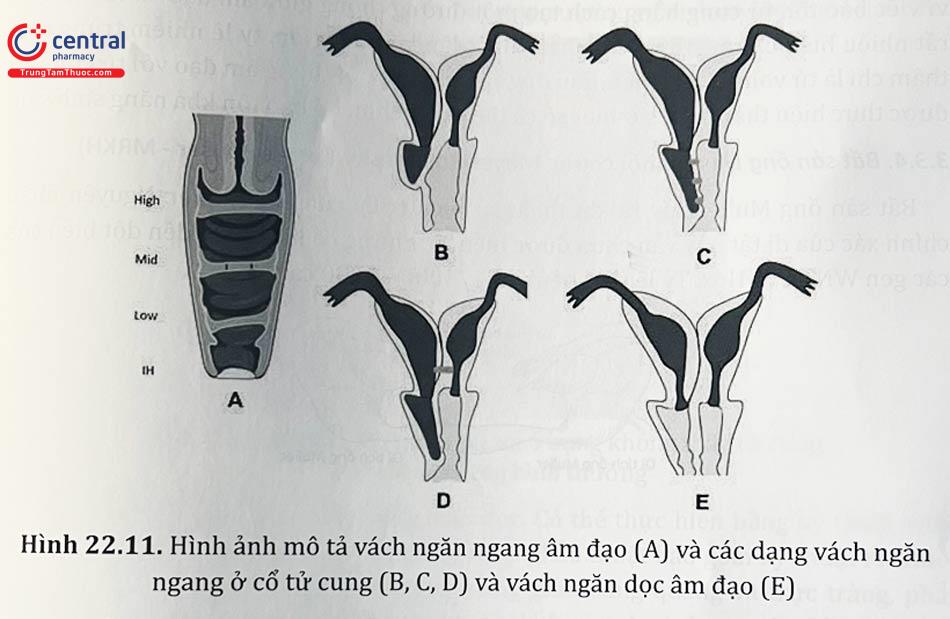
3.3.2.2 Xử trí
Với màng trinh bít, xử trí bằng cách xẻ màng trinh để tạo sự thông thương. Khả năng sinh sản bình thường và có thể sinh đường âm đạo.
Với vách ngăn ngang âm đạo, xử trí bao gồm phẫu thuật cắt bỏ vách ngăn và tạo thông phần trên và dưới của âm đạo. Kỹ thuật tạo hình chữ Z được được lựa chọn để tránh hẹp vòng ở vị trí nối thông, và có thể sử dụng các chất giãn cơ sau mổ để giảm teo hẹp.
3.3.3 Bất sản/thiểu sản cổ tử cung
Bất sản cổ tử cung hoàn toàn có thể xảy ra với âm đạo bình thường hoặc kết hợp với bất sản âm đạo hoàn toàn.
3.3.3.1 Chẩn đoán
Triệu chứng lâm sàng thường biểu hiện ở độ tuổi bắt đầu có kinh với biểu hiện vô kinh nguyên phát, đau vùng chậu theo chu kỳ hay mạn tính. Cơn đau xuất hiện sớm với trường hợp vách ngăn ngang âm đạo hay màng trinh không thủng. Sự trào hơn so ngược của máu kinh và lạc nội mạc tử cung là thường gặp.
Chẩn đoán bằng siêu âm và MRI là cần thiết để phân biệt dị tật này với vách ngăn ngang âm đạo.
Xử trí
Trước đây, phương pháp điều trị truyền thống được chỉ định là cắt bỏ tử cung, vì việc bảo tồn tử cung bằng cách tạo một đường thông giữa âm đạo và tử cung có rất nhiều biến chứng như phải phẫu thuật lặp lại nhiều lần, tỷ lệ nhiễm trùng cao, thậm chí là tử vong. Tuy nhiên, gần đây, phẫu thuật nối thông âm đạo với tử cung đã được thực hiện thành công ở một số cá thể được chọn để bảo tồn khả năng sinh sản.
3.3.4 Bất sản ống Muller (hội chứng Mayer-Rokitansky-Kuster-Hauser - bất sản ống Muller)
Bất sản ống Muller xảy ra khi thiếu sự phát triển của ống Muller. Nguyên nhân chính xác của dị tật này vẫn chưa được hiểu rõ, nhưng có liên quan đến đột biến của các gen WNT4 và Hox. Tỷ lệ mắc bệnh từ 1/4000 - 5000 ca.
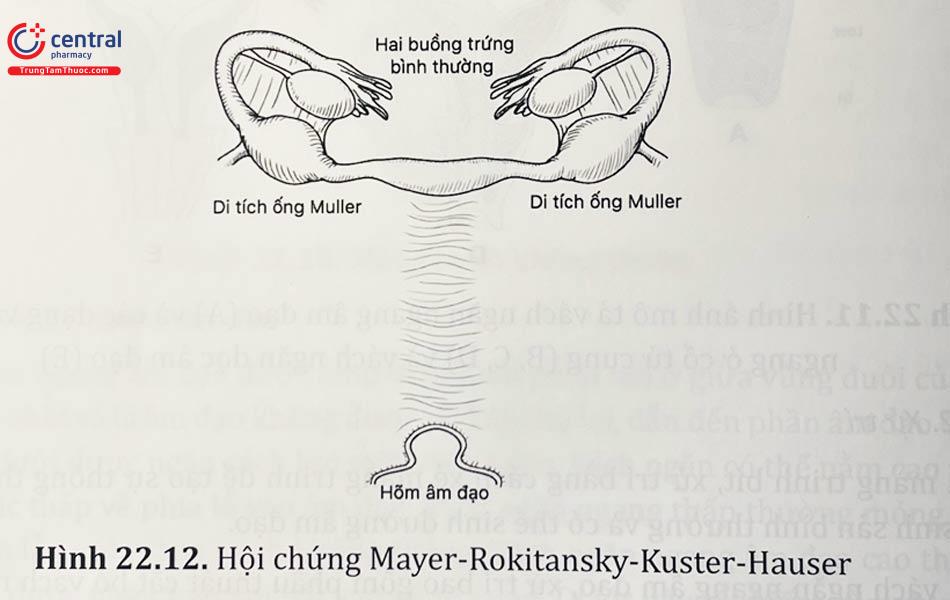
3.3.4.1 Chẩn đoán
Bệnh nhân có biểu hiện vô kinh nguyên phát. Chức năng buồng trứng và chức năng dậy thì bình thường, vì vậy sự phát triển của vú, lông nách/lông mu và dậy thì không bị ảnh hưởng.
Không có âm đạo hoặc thiểu sản âm đạo và không có hoặc bất thường về ống Muller. Khoảng 7 - 10% có tử cung sơ khai nằm cao trong khung chậu. Nếu có nội mạc tử cung trong dấu vết của tử cung còn sót lại, thì bệnh nhân sẽ bị đau theo chu kỳ hoặc đau mạn tính.
Các bất thường liên quan: Hội chứng bất sản ống Muller thường kết hợp với bất thường thận ATOR I trong 36% bệnh nhân, 19% trường hợp nặng như bất sản thận, thận hình móng ngựa... Bất thường xương cũng gặp trong khoảng 28% trường hợp.
Khám lâm sàng cho thấy vú phát triển bình thường, lông mu và lông nách phát triển, âm đạo chột. Nên chẩn đoán hình ảnh bằng siêu âm hoặc MRI để xác nhận không có tử cung Karyotype và nồng độ testosterone bình thường giúp phân biệt với hội chứng đề kháng hoàn toàn Androgen.
3.3.4.2 Xử trí
Cần giải thích tình trạng bệnh và tư vấn tâm lý. Nhiều phụ nữ trẻ sẽ cảm thấy họ không “bình thường” và cần được hỗ trợ tinh thần giúp vượt qua giai đoạn khó khăn ban đầu.
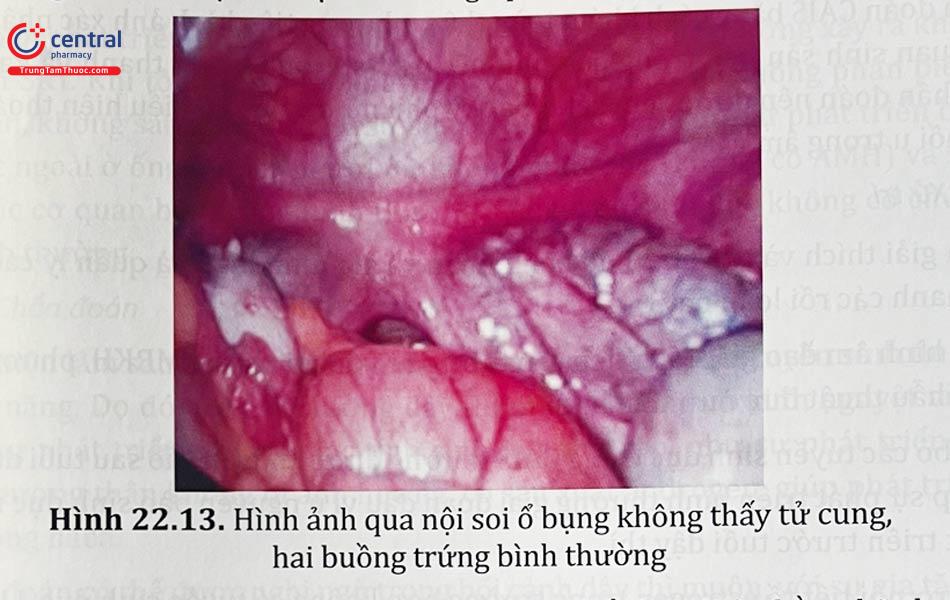
Tạo hình âm đạo cho chức năng tình dục. Có thể thực hiện bằng kỹ thuật nong âm đạo không cần phẫu thuật. Phương pháp phẫu thuật bao gồm kỹ thuật Mclndoe sử dụng mảnh ghép da đặt ở khoảng trống giữa bàng quang và trực tràng, phẫu thuật Vecchietti hoặc Davidoff. Tạo âm đạo giả bằng cách sử dụng một phần đại tràng sigma ít được khuyến khích hơn.
Về khả năng sinh sản, người mắc hội chứng bất sản ống Muller có thể có con bằng trứng của mình thông qua kỹ thuật hỗ trợ sinh sản và mang thai hộ.
3.4 Các rối loạn phát triển sinh dục khác
3.4.1 Hội chứng đề kháng hoàn toàn Androgen (hội chứng đề kháng hoàn toàn Androgen)
hội chứng đề kháng hoàn toàn Androgen là kết quả của đột biến mất chức năng các thụ thể androgen ở các cá thể có kiểu gen 46XY. Vì cơ thể không phản ứng với androgen nên những cá thể này có kiểu hình là nữ, nhưng thiếu các cơ quan sinh sản bên trong của nữ. Hội chứng này trước đây được gọi là “hội chứng tinh hoàn nữ hóa”.
3.4.1.1 Chẩn đoán
Trên lâm sàng, những người này có kiểu hình nữ, vô kinh nguyên phát ở tuổi dậy thì. Khám thấy cơ quan sinh dục ngoài của nữ, âm đạo chột, lông mu và lông nách không có hoặc thưa thớt.
Các tuyến sinh dục là tinh hoàn và nồng độ testosterone huyết thanh ngang mức nồng độ ở nam giới bình thường. Vú phát triển bình thường vì androgen được sản xuất bởi tinh hoàn được thơm hóa thành các estrogen làm cho vú phát triển. Các triệu chứng cũng có thể xảy ra khi còn bé với tinh hoàn nằm trong túi thoát vị bẹn.
Khác với hội chứng bất sản ống Muller, do hiện diện NST Y làm cho tuyến sinh dục của các cá thể này có nguy cơ biến đổi ác tính và cần phải cắt bỏ tuyến sinh dục.
Chẩn đoán hội chứng đề kháng hoàn toàn Androgen bằng cách khám toàn thân, phương tiện hình ảnh xác nhận không có cơ quan sinh sản bên trong của phụ nữ, testosterone huyết thanh và karyotype 46XY. Chẩn đoán nên được xem xét ở bất kỳ phụ nữ trẻ nào có biểu hiện thoát vị bẹn hoặc khối u trong âm vật.
3.4.1.2 Xử trí
Cần giải thích và tư vấn rõ để bệnh nhân và gia đình hiểu và quản lý các vấn đề xung quanh các rối loạn này.
Tạo hình âm đạo giả. Cách tiếp cận tương tự với hội chứng bất sản ống Muller, phương pháp không phẫu thuật được ưu tiên hơn.
Cắt bỏ các tuyến sinh dục trong hội chứng đề kháng hoàn toàn Androgen thường được khuyến cáo sau tuổi dậy thì để cho phép sự phát triển bình thường giai đoạn đầu vì u nguyên bào sinh dục rất hiếm khi phát triển trước tuổi dậy thì.
Hỗ trợ nội tiết tố estrogen trong trường hợp không có tuyến sinh dục. Liều dùng gno cao hơn so với phụ nữ sau mãn kinh để thúc đẩy sự phát triển của xương và các đặc điểm sinh dục thứ phát.
Không thể thực hiện chức năng sinh sản vì không có buồng trứng cũng như tử cung để mang thai.
3.4.2 Hội chứng không nhạy cảm androgen một phần (PAIS)
PAIS là loại hội chứng có nhiều kiểu hình khác nhau, tất cả đều có liên đột biến thụ thể androgen. quan đến
3.4.2.1 Chẩn đoán
Triệu chứng lâm sàng rất đa dạng. Kiểu hình nữ tương tự như những bệnh nhân không nhạy cảm hoàn toàn với androgen, nhưng mức độ bất thường của bộ phận sinh dục, lông nách, lông mu ở tuổi dậy thì là khác nhau.
Những cá thể này thường phát triển theo xu hướng nữ giới. Kiểu hình nam, biểu hiện trong hội chứng Reifenstein, vô sinh và thường bao gồm lỗ tiểu thấp và bìu đôi.
Ngoài ra còn có một loạt các triệu chứng sinh dục ngoài như dương vật nhỏ với niệu đạo bình thường, tạo âm đạo giả và thiếu sự hợp nhất bìu. Những người nam này thường có vú lớn và lông mu, lông nách bình thường nhưng không có lông ngực và râu.
Chẩn đoán có thể khó khăn với một số kiểu hình. Karyotype là 46,XY.
3.4.2.2 Xử trí
Các chiến lược quản lý tương tự như được mô tả trong trường hợp không nhạy cảm androgen hoàn toàn. Một số thủ thuật phẫu thuật thường được thực hiện để chỉnh sửa cơ quan sinh dục không rõ ràng nhằm phân định giới tính.
3.4.3 Rối loạn phát triển tuyến sinh dục XY
Rối loạn phát triển tuyến sinh dục XY - Hội chứng Swyer thường xảy ra khi có đột biến gen SRY. Khi tồn tại khiếm khuyết này, tuyến sinh dục không phân biệt được tinh hoàn, không sản xuất được testosterone và AMH. Do đó, sự phát triển bộ phận sinh dục ngoài ở ống Muller người nữ không bị ức chế (không có AMH) và sự hình thành các cơ quan bên trong bình thường. Các tuyến sinh dục không có chức năng như bình thường.
3.4.3.1 Chẩn đoán
Biểu hiện lâm sàng bao gồm hình dáng bên ngoài là nữ, các tuyến sinh dục không có chức năng. Do đó, trẻ gái thường dậy thì muộn, không có kinh nguyệt và khiếm khuyết sự phát triển của các đặc tính sinh dục thứ cấp, như sự phát triển của vú. Tuyến thượng thận không bị ảnh hưởng, có sản xuất androgen, giúp phát triển lông mu và lông nách.
Chẩn đoán có thể được nghi ngờ trong bối cảnh dậy thì muộn, với sự gia tăng nồng độ gonadotropin. Điều này cho thấy chức năng tuyến yên bình thường, nhưng các tuyến sinh dục không phản ứng.
Chẩn đoán dựa vào karyotype cho thấy bộ NST là 46,XY. Siêu âm vùng chậu và chụp MRI giúp xác nhận có tử cung nhưng không có buồng trứng.
Cần chẩn đoán phân biệt với rối loạn sự phát triển tuyến sinh dục 46,XX và 45,X (hội chúng Turner).
3.4.3.2 Xử trí
Tư vấn cho bệnh nhân và gia đình để hiểu các vấn đề rối loạn và các can thiệp.
Phẫu thuật cắt bỏ tuyến sinh dục ngay khi được chẩn đoán, không giống như hội chứng đề kháng hoàn toàn Androgen.
Bổ sung nội tiết tố để bắt đầu dậy thì với estrogen đơn thuần, sau đó bổ sung thêm Progesterone để chu kỳ kinh nguyệt đều nếu có tử cung.
Có thể mang thai bằng các kỹ thuật hỗ trợ sinh sản và xin noãn. Phụ nữ mắc hội chứng Swyer vẫn có thể mang thai.
3.4.4 Tăng sản tuyến thượng thận bẩm sinh
Đây là bệnh di truyền gen lặn trên NST thường với các đột biến trong con đường tạo steroid ở tuyến thượng thận. Phần lớn các trường hợp là thiếu hụt 21-hydroxylase.
3.4.4.1 Chẩn đoán
Thể cổ điển khi mới sinh biểu hiện bộ phận sinh dục không rõ ràng và mất muối.
Tăng sản tuyến thượng thận bẩm sinh thể không điển hình (NCAH) thường không có triệu chứng gì. Biểu hiện ở tuổi vị thành niên hoặc tuổi trưởng thành với chứng rậm lông, kinh nguyệt không đều hoặc vô sinh. Cần chẩn đoán phân biệt với PCOS.
Chẩn đoán bằng cách định lượng 17-hydroxyprogesterone sẽ tăng do thiếu hụt 21-hydroxylase. Trẻ sơ sinh có bộ phận sinh dục không rõ ràng cần đánh giá karyotype và theo dõi điện giải đồ để xác định mất muối, vì rối loạn này có thể đe dọa tính mạng.
3.4.4.2 Xử trí
Điều trị CAH thể cổ điển bao gồm bổ sung steroid thượng thận và phẫu thuật chỉnh sửa bộ phận sinh dục ngoài. Những cá thể này là nữ về mặt di truyền và phát triển theo xu hướng nữ giới.
3.4.5 Thiếu hụt 5-alpha reductase
Đây là bệnh không có enzyme 5-alpha reductase, testosterone không được chuyển hóa thành dihydrotestosterone ở mô ngoại biên. Dihydrotestosterone cần cho sự phát triển bình thường của cơ quan sinh dục ngoài ở nam. Bệnh lý này chỉ gặp ở những người mang NST Y. Sự sản xuất AMH bình thường, do đó sự phát triển của ống Muller không xảy ra. Kết quả là bộ phận sinh dục không rõ ràng.
3.4.5.1 Chẩn đoán
Khi khám lâm sàng, có thể thấy biểu hiện cơ quan sinh dục nam bình thường, cơ quan sinh dục nữ bình thường hoặc cơ quan sinh dục mơ hồ, không rõ ràng. Những trẻ này được sinh ra có tinh hoàn và ống woffian, nhưng có thể biểu hiện đặc tính sinh dục chủ yếu của nữ. Ở độ tuổi dậy thì, những cá thể này có thể biểu hiện vô kinh nguyên phát, và cũng có thể bị nam hóa, tinh hoàn đi xuống, chứng rậm lông dạng nam bình thường.
Chẩn đoán khi có các biểu hiện lâm sàng đã nói trên. Sự thiếu hụt enzyme 5-alpha reductase được xác định. Mức testosterone thường thấp hoặc giảm, nồng độ dihydrotestosterone giảm và tỷ lệ testosterone/dihydrotestosterone tăng.
3.4.5.2 Xử trí
Điều trị chủ yếu liên quan đến việc phân định giới tính.
Đa số các trường hợp là giới tính nữ khi sinh.
Những người này trải qua quá trình cắt bỏ tinh hoàn và thay thế hormone phù hợp.
Những người được xác định là giới tính nam được cung cấp dihydrotestosterone ngoại sinh trước tuổi dậy thì để tăng kích thước tinh hoàn.
Hỗ trợ tâm lý cũng rất quan trọng với những khó khăn có thể xảy ra khi xác định giới tính.
3.4.6 Rối loạn phát triển sinh dục XX
3.4.6.1 Chẩn đoán
Biểu hiện lâm sàng dậy thì muộn và kiểu hình nữ bình thường. Buồng trứng không thể sản xuất estrogen và androgen bình thường. Do đó, hầu hết các đặc điểm sinh dục thứ phát không phát triển. Lỗng mu thưa xuất hiện thứ phát nhờ androgen tuyến thượng thận. Những cá thể này không biểu hiện kiểu hình của hội chứng Turner.
Chẩn đoán cần nghi ngờ khi một phụ nữ có vẻ ngoài bình thường nhưng có biểu hiện dậy thì muộn, có lông mu và gonadotropins tăng cao.
Karyotype cho thấy nhiễm sắc thể XX bình thường và siêu âm hoặc MRI xác nhận sự hiện diện của tử cung, nhưng không có buồng trứng. Cần chẩn đoán phân biệt với rối loạn phát triển tuyến sinh dục 46,XY vì không cần phải cắt bỏ các tuyến sinh dục do không có nhiễm sắc thể Y.
3.4.6.2 Xử trí
Dùng estrogen thay thế để thúc đẩy dậy thì và phát triển vú, sau đó bổ sung progestin để điều hòa kinh nguyệt.
Liều estrogen nên dùng cao hơn so với phụ nữ sau mãn kinh để thúc đẩy tăng trưởng xương và các đặc điểm sinh dục phụ. imeqzogilo\simisqeoosogilo
Không cần cắt bỏ tuyến sinh dục vì không có NST.
Có thể mang thai nhờ kỹ thuật hỗ trợ sinh sản và xin noãn.
Rối loạn phát triển tuyến sinh dục hỗn hợp thường được chẩn đoán khi có genotype thể khảm: 45,XO/46,XY, thường có tinh hoàn một bên nằm trong ổ bụng, một dải sinh dục ở bên đối diện và sự hiện diện của ống Muller. Những trường hợp này có nguy cơ cao phát triển thành u nguyên bào sinh dục, do đó, khuyến cáo nên cắt bỏ tuyến sinh dục.
4 Tài liệu tham khảo
1. Grimbizis, Grigoris F. (2019). Sinh lý bệnh của tử cung có vách ngăn. BJOG: Tạp chí Quốc tế về Sản phụ khoa, 1471-0528
2. Nguyễn Đắc Nguyên và Lê Minh Tâm (2020). “Bất thường bẩm sinh vách ngăn tử cung: cập nhật bằng chứng về ảnh hưởng và khả năng can thiệp”. Số đặc biệt của Tạp chí Phụ Sản “Sản Phụ khoa từ bằng chứng đến thực hành - 10”. 2020; 135-154.
3. Nguyễn Đắc Nguyên, Trần Thị Thu, Trần Đức Thịnh, & Lê Minh Tâm (2021). Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và một số yếu tố liên quan đến cặp vợ chồng vô sinh nguyên phát. Tạp chí Phụ sản, 19(2), 41-47.https://doi.org/10.46755/vjog.2021.2.1224 -
4. Tudorache S1, Florea M1, Dragusin R. (2017). Đánh giá Siêu âm 3D của Tử cung: Tại sao Nghiên cứu Độ chính xác về Dị thường Bẩm sinh Mullerian là không Khả thi, trong khi Sàng lọc Đã sẵn sàng và nên được thực hiện. Tạp chí Chẩn đoán và Nghiên cứu Lâm sàng. Độ phân giải 2017, 5:1.
5. Wallach, Edward E.; Golan, Áp- ra- ham; Langer, Rami; Bukovsky, Ian; Caspi, Eliahu (1989). Dị thường bẩm sinh của hệ thống Müllerian. Khả năng sinh sản và Vô sinh, 51(5), S...S

