Quy trình sinh mổ và các kỹ thuật mổ lấy thai hay dùng trong sản khoa
Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
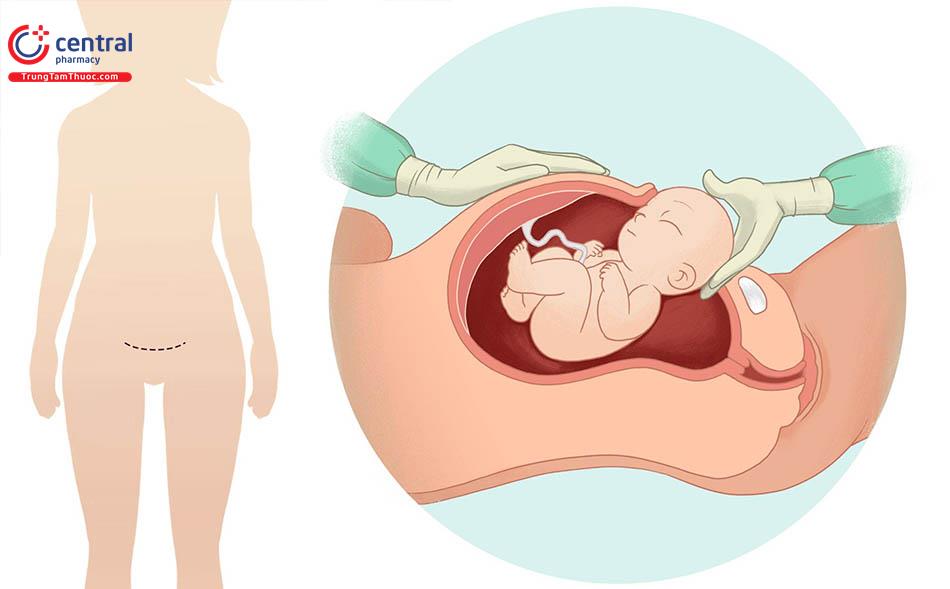
Mổ lấy thai là can thiệp ngoại khoa mục đích là đưa thai nhi sống hoặc chết qua đường mở bụng và tử cung.
Đây là một trong những phẫu thuật thực hiện nhiều nhất hiện nay. Các chỉ định mổ lấy thai chiếm 50 -70% phối hợp nhiều nguyên nhân.
1 CHỈ ĐỊNH MỔ LẤY THAI
1.1 Chỉ định mổ lấy thai do bất xứng đầu chậu
Bất xứng đầu chậu là khi đầu thai to hơn khung chậu, phải mổ lấy thai dù thai còn sống hay đã chết để tránh những tai biến khác xảy ra cho mẹ.
Bất xứng đầu chậu được dự đoán khi khám trên lâm sàng thấy:
Thai to, khung chậu bình thường.
Thai bình thường khung chậu giới hạn hay hẹp.
Chẩn đoán bất xứng đầu chậu vào nghiệm pháp lọt ngôi chỏm, là thử thách để đầu thai lọt vào trong tiểu khung ở giai đoạn hoạt động của chuyển dạ. Điều kiện là cơn co tốt (nếu chưa tốt có thể dùng oxytocin truyền nhỏ giọt tĩnh mạch để tăng cường độ cơn co), ối đã vỡ (nếu chưa vỡ thì bấm ối nếu đã có đủ các điều kiện trên) để đầu thai có thể áp sát cổ tử cung và nong cổ tử cung một cách hiệu quả nhất. Trong các điều kiện như vậy mà trong 1- 2 giờ, đầu thai vẫn không lọt được thì phải mổ lấy thai. Lưu ý nghiệm pháp lọt chỉ được làm trong ngôi chỏm.
1.2 Chỉ định mổ lấy thai do thai
1.2.1 Ngôi thai bất thường
1.2.1.1 Ngôi ngang
Là ngôi bất thường không thể lọt vào khung chậu được nên phải mổ lấy thai trừ trường hợp thai rất nhỏ (< 1.500 g) hoặc là thai thứ hai trong song thai, ối chưa vỡ và cổ tử cung đã mở hết. Trong trường hợp thai chết trong tử cung, thai có thể gập người lại để qua được tiểu khung và sổ thai qua đường âm đạo.
1.2.1.2 Ngôi trán
Cũng là ngôi bất thường với đường kính lọt là chẩm cằm (13,5 cm) không thể lọt vào khung chậu nên cần phải mổ lấy thai. Tuy nhiên, nên nhớ, ngôi trán (không cúi tốt và không ngửa tốt) là ngôi trung gian giữa ngôi chẩm (cúi tốt) và ngôi mặt (ngửa tốt). Khi ngôi thai còn cao, ối chưa vỡ, nên chờ thêm nếu cơn co không cường tính hay dồn dập. Khi thai xuống thấp hơn với sức đẩy của em có từ đáy tử cung đầu thai chạm vào tiểu khung, ngôi thai có thể cái tốt hơn và trở thành người chăm hoặc ngửa tốt hơn và trở thành ngôi mặt. Ngôi trán chi đúng là ngói trán khiến đã và và ngôi thai đã chặt, tức là ngôi đã chạm vào tiểu khung và không thể đẩy lớn nữa.
1.2.1.3 Ngôi mặt
Cũng là ngôi bất thường dù đường kính lọt là đường kính hạ cảm tháp trước là 9,5 cm, có thể lọt vào tiểu khung và sổ thai qua đường âm đạo được nếu ngôi mặt ở kiểu thế cằm vệ. Thai không thể sổ nếu ở kiểu thế cằm cùng. Theo thống kê, 2/3 ngôi mặt lọt theo kiểu thế trước (Cằm Chậu Trái Trước hoặc Cắm Chậu Phái Trước) và sẽ xoay 450 để trở thành cằm vệ. Trong 1/3 ngôi mặt còn lại, lọt theo kiểu thế cảm sau (Cằm Chậu Trái Sau hoặc Cằm Chậu Phải Sau) thì có 2/3 sẽ xoay thành cắm vệ, chỉ có 1/3 thành cằm cùng, nếu chẩn đoán đúng chỉ có 1 2 trường hợp phải mổ lấy thai.
1.2.1.4 Ngôi thóp trước
Là ngôi có đường kính lọt là chấm trán 12 cm nên cũng không thể lọt vào tiểu khung được nếu thai đủ tháng nên phải mổ lấy thai. Không nên chẩn đoán ngôi thóp trước khi ngôi thai còn cao vì khi đầu thai bị các cơn co tử cung đẩy xuống khung chậu, có thể chạm vào tiểu khung và củi tốt hơn để trở thành ngôi chấm. Nhiều tác giả không coi ngôi thóp trước là một ngôi riêng biệt.
1.2.1.5 Ngôi mông
Đã từng được xem là một ngôi bình thường. Tuy nhiên, ngày càng có ít nhà sản khoa có thể đỡ sinh ngôi mộng một cách tự tin, đa số có khuynh hướng mổ lấy thai vì khó tiền lượng diễn tiến cuộc chuyển dạ. Đầu thai là phần to và củng nhất của thai nhi lại số sau cùng, nếu kẹt đầu hậu thì chắc chắn thai sẽ chết, còn mẹ sẽ có thể có tại biển dù thai nhì sau kẹt đầu hậu được lấy ra bằng đường âm đạo hay mổ lấy thai.
1.2.2 Thai suy
Thai suy cấp.
Thai suy trường diễn được chiều đinh khi:
Có thiếu ổn nặng và Non Stress test không đáp ứng.
Qua sai ơi thấy màu nước ổi xanh sót hay vàng nâu sệt.
Thai qua ngày + Non Stress test không đáp ứng hoặc Stress test (hay oxytocin test) dương tỉnh
1.2.3 Con quý
Khi đã có nhiều lần sẩy thai (sẩy thai liên tiếp).
Đã có một hay nhiều lần sinh hay mổ lấy thai mà thai chết trong tử cung hay chết trong chuyển dạ.
Đã qua một thời gian vô sinh và điều trị vô sinh.
Mẹ lớn tuổi + sinh con lần đầu (khoảng 40 tuổi, cơ may có thai trở lại khó khăn hơn tuổi trẻ).
1.3 Các chỉ định do phần phụ của thai
1.3.1 Nhau bong non
1.3.2 Nhau tiền đạo
Có chỉ định mổ lấy thai trong trường hợp:
Nhau tiền đạo trung tâm ra huyết nhiều.
Nhau tiền đạo bán trung tâm > 60% khi cổ tử cung mở 3 cm, ra huyết nhiều.
Nhau tiền đạo trung tâm hay bán trung tâm > 60%, ra huyết ít, thai đủ tháng (> 2.500 g hay trên 36 tuần).
Nhau tiền đạo trung tâm hay bán trung tâm đã bắt đầu có dấu hiệu chuyển dạ.
1.3.3 Ối vỡ non
Khởi phát chuyển dạ thất bại hoặc ối vỡ non +/ nhiễm trùng ối mà cổ tử cung không thuận tiện để khởi phát chuyển dạ.
1.3.4 Thiểu ối
Kèm theo nonstress test không đáp ứng hay con ổi.
1.3.5 Sa dây rốn
Khi sò được dây rốn trước hay một bên đầu thai thường xảy ra trong các trường hợp sau và ổi đa ối, ngôi thai cao hoặc ngôi mộng hay ngôi ngang. Sa dây rốn trong bọc ổi cũng là chỉ định mổ lấy thai.
1.3.6 Dây rốn ngắn
Chỉ chẩn đoán chính xác sau khi số thai và nhau. Trước khi số thai, có thể chỉ thấy tìm thai chậm mỗi khi có con co và đầu thai bị đẩy xuống tiểu khung thấp hơn. Tùy theo mức độ chậm nhiều hay ít của tim thai mà có chỉ định mổ lấy thai hay không
1.4 Các chỉ định mổ lấy thai do bệnh lý của mẹ
1.4.1 Sản giặt hay tiền sản giật nặng
Khi điều trị nội khoa không kết quả hoặc điều trị ổn định sau 24 giờ mà không thể lấy thai ra bằng đường âm đạo,
1.4.2 Tiểu đường
Nếu không phát hiện được từ đầu thai kỳ và không có điều trị nội khoa để kiếm soát được tốt mức đường huyết, thai nhi thường bị rối loạn phát triển và dễ mất đột ngột tìm thai vào khoảng trước 37 tuần tuổi thai. Do đó, nếu khám thai, phải làm xét nghiệm tìm đường niệu và đường huyết từ đầu thai kỳ, nếu có nghi ngờ tiểu đường thì phải làm tiếp thử nghiệm “dung nạp Glucose uống” để có chẩn đoán xác định và điều trị ngay. Nếu phát hiện đường huyết cao quá muộn, thì nên mổ lấy thai lúc thai được 36 tuần sau khi tiêm cho mẹ Betamethasone và giải thích cho sản phụ cùng với gia đình.
1.4.3 Có các bệnh nhiễm siêu vi
Có thể lây truyền cho con khi số thai qua đường âm đạo như Herpes simplex, HIV (ý kiến hiện nay còn khác biệt, có người cho rằng cần mổ lấy thai trên tất cả sản phụ có HIV (+) để dự phòng lây truyền cho con nhưng cũng có ý kiến cho rằng không nên gây cho mẹ một sang chấn không cần thiết nếu chưa có chỉ định sản khoa phải mổ lấy thai như các sản phụ binh thường).
1.4.4 Có khối u tiền đạo
Như u xơ tử cung đóng ở eo tử cung, u nang buồng trứng mà trong quá trình chuyển dạ không di chuyển hoặc bị đẩy ra khỏi tiểu khung được, nhất là u nang thế bì thường nằm ở mặt trước của độan dưới tử cung.
1.4.5 Có vết mổ cũ
Trên tử cung để bóc nhân xơ tử cung hay chỉnh hình tử cung hay mổ lấy thai mà có thêm một trong các yếu tố sau:
Chỉ định mổ lấy thai lần trước vẫn còn tồn tại như khung chậu hẹp toàn diện.
Khung chậu giới hạn mà tử cung có vết mổ cũ là một chống chỉ định làm nghiệm pháp lọt ngôi chẩm nên phải mổ lấy thai chủ động.
Mổ lấy thai lần trước là mổ dọc thân tử cung.
Hậu phẫu mổ lấy thai lần trước có dấu hiệu nghi ngờ nhiễm trùng vết mổ như sốt kéo dài sau mổ, sản dịch có mủ, thời gian nằm bệnh viện sau mổ kéo dài.
Đã mổ lấy thai trên hai lần.
Vết mổ cũ đau trong lần có thai này: cần xác định rõ là điểm đau nằm trên vết mổ tử cung chứ không phải nằm dọc theo vết sẹo ngoài da và cảm giác đau xuất hiện ngoài các cơn co tử cung.
Có vết mổ cũ trên tử cung mà có thêm một bất thường của lần có thai này như ngôi mộng, thai ước lượng quá to, song thai hay đa thai trong trường hợp có thêm ối vỡ non cần chấm dứt thai kỳ mà chưa có cơn co tử cung tự nhiên, thiểu ối hay cạn ối.
1.5 Chỉ định mổ lấy thai do rối loạn cơn go tử cung không điều chỉnh được
Thường là cơn co cường tính hay dồn dập có thể là dấu hiệu của một bất thường khác nguy hiểm hơn cho thai nhi và cho mẹ như dọa vỡ tử cung sau khi chuyển dạ kéo dài do bất xứng đầu chậu hay có khối u tiền đạo mà không được phát hiện và chẩn đoán kịp thời.
1.6 Chỉ định do phần mềm
Cổ tử cung xơ cứng không giãn nở do tiền căn đốt điện hay đốt lạnh, khoét chóp.
Hoặc cổ tử cung đã có khâu để điều trị hở eo tử cung bằng kỹ thuật Shirodkar.
Hay âm đạo có vách ngăn cứng và sâu không thể cắt được.
Có khối u ở âm đạo to, dễ chảy máu như u nhú mồng gà to.
1.7 Chỉ định mổ lấy thai sau khi mẹ tử vong
Thường có khó khăn trong quyết định thời điểm cho chính xác vì khi mẹ còn hấp hối mà mổ thì không thể nào còn hy vọng cứu mẹ nhưng nếu cho chỉ định quá trễ, sau khi tuần hoàn của mẹ đã ngưng trên 3 phút thì cơ hội cho con có thể sống rất ít ỏi. Không có chống chỉ định tuyệt đối trong mổ lấy thai nếu có chỉ định sản khoa phải mổ lấy thai để đảm bảo tính mạng của mẹ và con, kể cả khi mẹ có bệnh lý nội khoa vì kỹ thuật gây mê hồi sức ngày nay rất tiến bộ.
2 KỸ THUẬT MỔ LẤY THAI
2.1 Chuẩn bị trước mổ
Cần phải giải thích cho sản phụ và gia đình: nguyên nhân phải mổ, cách gây vô cảm, thời gian mổ và các sự hợp tác cần thiết để mẹ và con sớm trở lại bình thường.
Nếu mổ chủ động, thụt tháo trước mổ.
Rửa bụng, sát trùng.
Đường truyền tĩnh mạch.
Có thể gây tê hoặc tê tủy sống. Nếu gây mê toàn thân, phải chuẩn bị vùng mổ và thông tiểu trước khi bắt đầu gây mê. Nếu gây tê tủy sống, chuẩn bị sau khi tiêm tủy sống.
Nhóm mổ bao gồm 1 phẫu thuật viên chính, 1 phụ mổ chính, 2 phụ dụng cụ.
Tại phòng mổ đặt ống thông tiểu sau khi rửa sạch âm hộ.
Cần thận khi đầu thai và bướu huyết thanh chèn vào niệu đạo, có thể khó khăn khi đặt ống thông tiểu, phải cho tay đã mang găng tiệt trùng vào âm đạo đẩy nhẹ đầu
kìm. Dùng ống Foley, có bóng nhỏ ở đâu sau khi bơm 5 ml (hoặc 10 ml theo chữ số ghi trên mỗi ống) để giữ ống không tuột ra ngoài.
Vệ sinh vùng mổ bằng Betadine 10% sau khi rửa sạch bụng trở lại tại phòng mổ.

Bộ dụng cụ mổ lấy thai gồm:
1. 1 dao (bistouri).
2. 1 kéo Mayo.
3. 1 kéo cắt chỉ.
4. 1 kềm phẫu thuật có mấu.
5. 1 kềm phẫu thuật không mấu.
6. 10 kềm kelly.
7. 4 kềm kocher.
8. 2 kềm kẹp kim khâu,
9. 2 kềm đầu hình tim.
10. 1 van.
11. 1 forceps nhỏ (nếu đầu thai còn cao).
12. Chỉ vicryl số 1, 0, chỉ catgut chromic 0 và chỉ plain 3/0.
2.2 Kỹ thuật mổ lấy thai
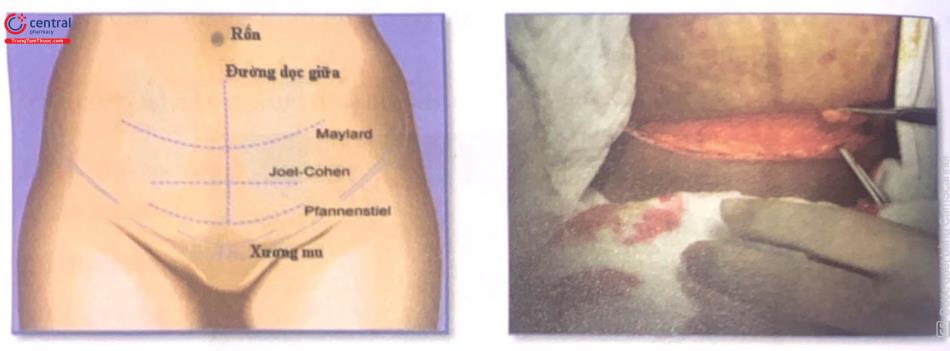
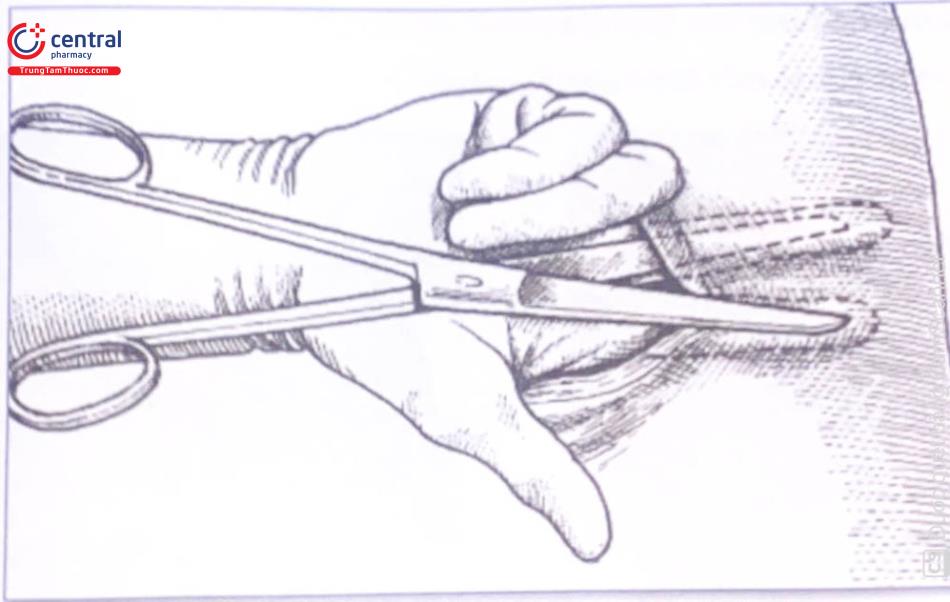
Rạch da đường Pfannenstiel, dài khoảng 12cm, ở nếp gấp da bụng, cách bờ trên xương vệ khoảng 2cm.
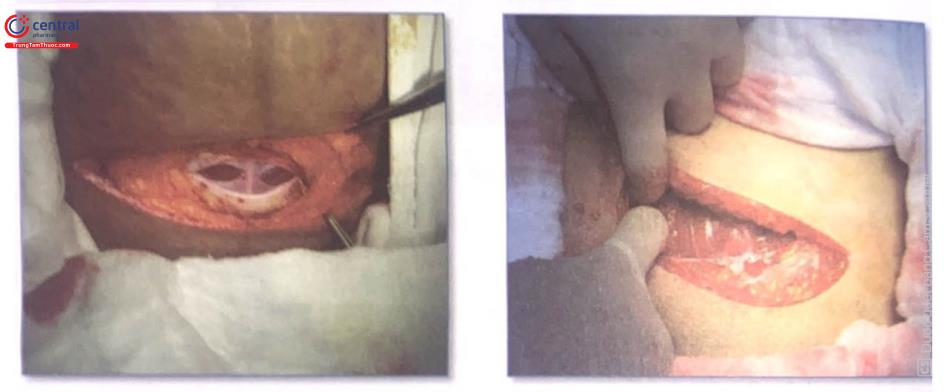

Hình 7. Dùng kéo Mayo cắt màng cân dọc theo đường giữa để tách màng gân ra khỏi cơ
Hình 9. Dùng kềm Kelly kẹp phúc mạc thành bụng lên để mở phúc mạc
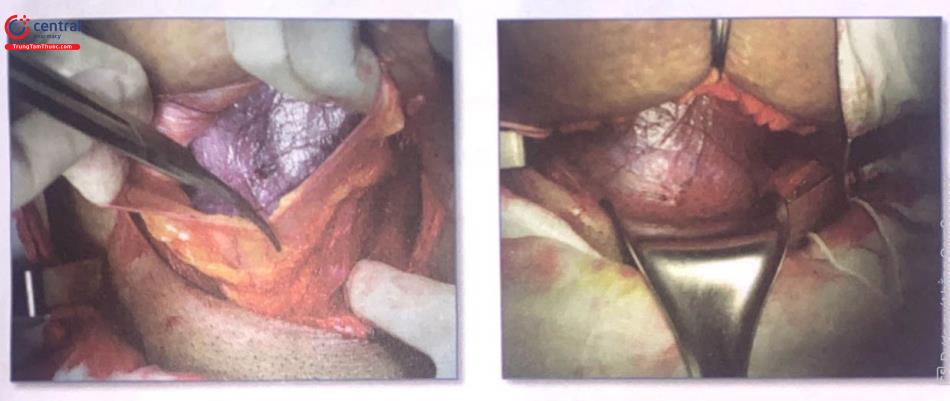
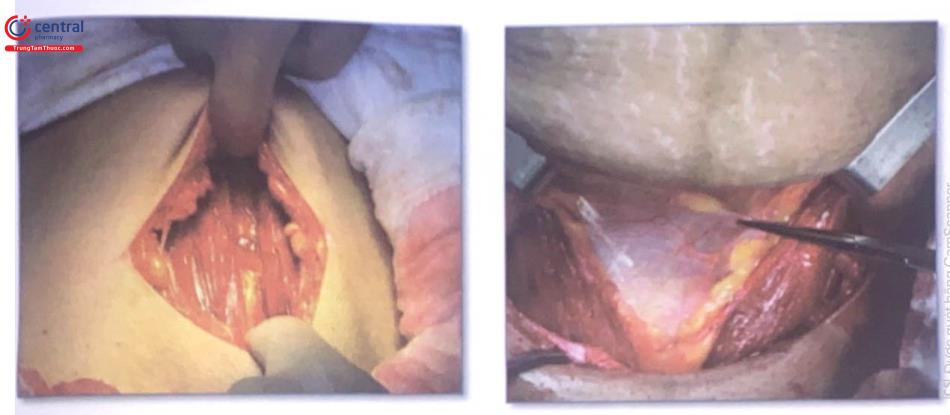
Hình 11. Đặt van vào trên xương vệ để che bàng quang. Rạch phúc mạc trước đoạn dưới tử cung khoảng 2cm (có thể không cần tách phúc mạc bàng quang)
Hình 13. Dùng van đặt vào mép dưới của vết rách phúc mạc để che bàng quang
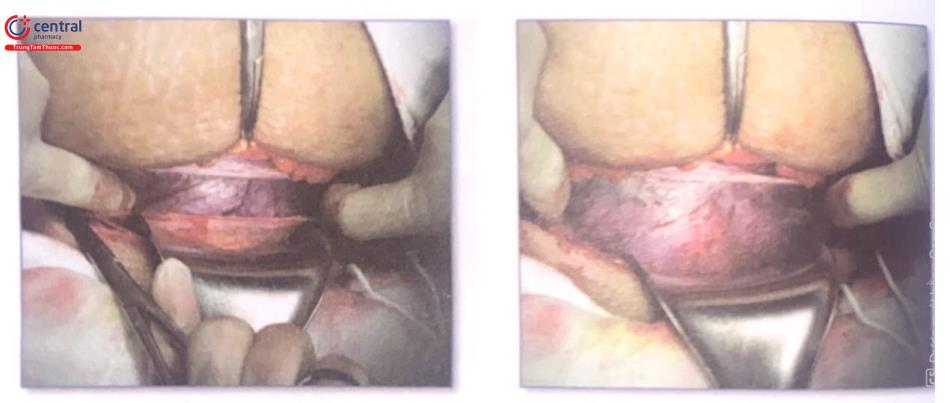
Hình 15: Rạch vừa đến đúng lớp niêm mạc tử cung và màng ối, nước ối trào ra ngoài

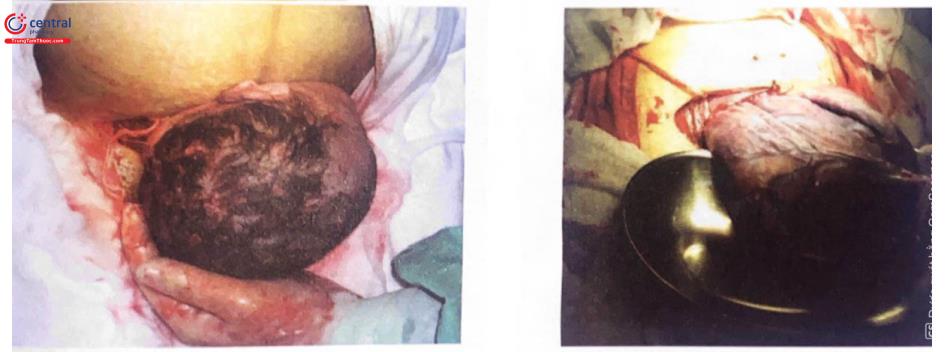
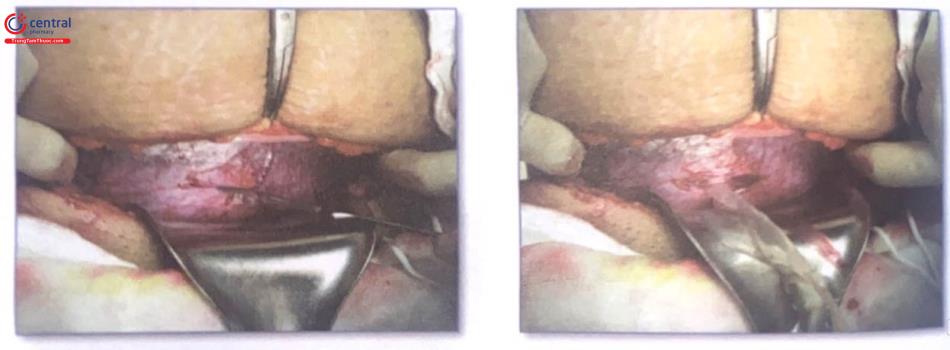
Lau buồng tử cung sau lấy nhau.
Đóng cơ tử cung: một lớp hoặc hai lớp.

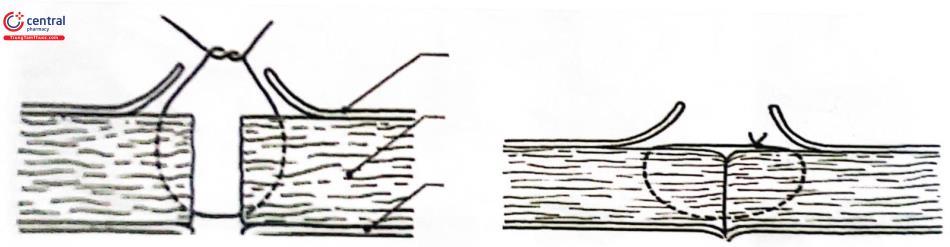
Khâu phục hồi vết cắt ở đoạn dưới tử cung: Có thể khâu rời, mũi chữ X rời.
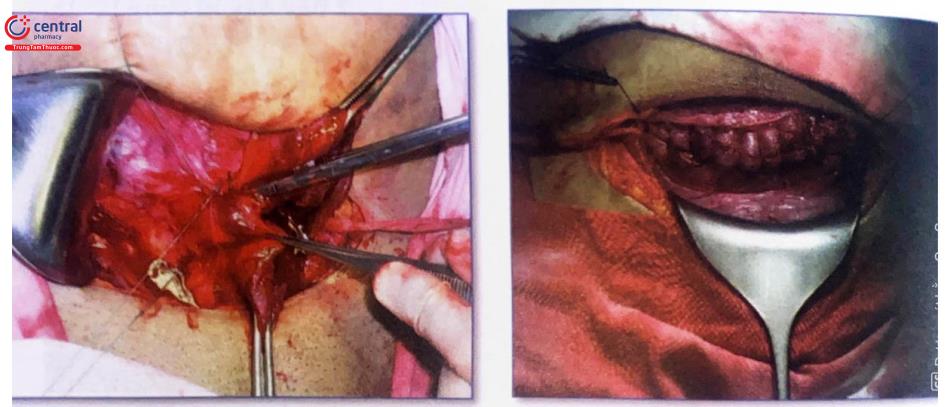
Khâu lớp thứ hai bằng mũi Lembert sau lớp thứ nhất khâu vắt.
Sau khi kiểm tra cầm máu kỹ đường khâu tử cung và mặt sau bàng quang phủ phúc mạc (có thể không cần phủ phúc mạc bàng quang).
Lau sạch ổ bụng, nhớ xem kỹ 2 buồng trứng (không cần phải lấy cả tử cung ra ngoài).
Đếm gạc đủ.
Đóng phúc mạc thành bụng.
Khâu phục hồi lớp cân bằng chỉ vicryl 0.
Khâu da: có thể khâu luồn dưới da hay khâu mũi rời (tùy từng bệnh nhân).
3 TAI BIẾN CỦA PHẪU THUẬT MỔ LẤY THAI
3.1 Tai biến, khó khăn trong khi mổ
Tổn thương bàng quang.
Tổn thương thai nhi.
Tổn thương động mạch tử cung.
Đờ tử cung và chảy máu nhiều:
Máu mất trung bình khoảng 300 ml.
Đánh giá lượng máu mất chính xác.
Bù dịch hợp lý (truyền máu nếu cần):
Lactate Ringer’s và Dextrose 5%.
Thể tích dịch truyền từ 2 - 3 lít (cả sau mổ).
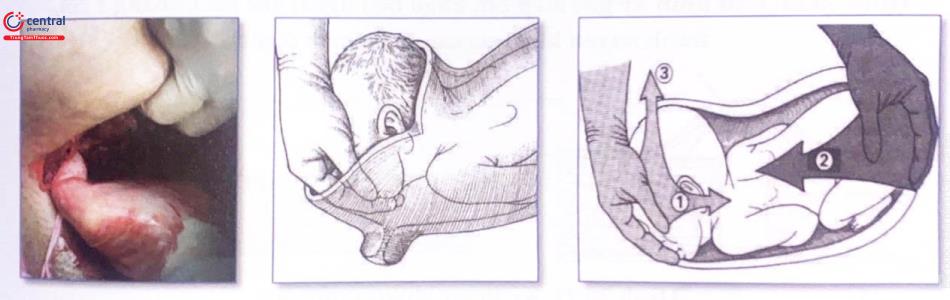
Lấy thai khó, nhất là trong trường hợp ngôi thai bất thường.
Nếu ngôi mông:
Lấy thai nhi ra bằng chân.
Xác định đúng chân trước khi kéo.
Ngôi ngang, lưng phía dưới: cho tay lên đáy tử cung, nắm 1 chân tay kéo từ từ xuống và lấy thai ra giống như ngôi mông.
Nếu ngôi phức tạp:
Mở rộng đường mở cơ tử cung.
Không chần chừ (có thể ảnh hưởng xấu đến thai nhi).
Thêm thuốc giãn cơ trong trường hợp khó.
Khó nhất là nhau tiền đạo, xác định rõ:
Vị trí nhau bám.
Rạch tử cung cao hơn mép bánh nhau.
Nếu không xác định được mép của bánh nhau: Mở tử cung bằng đường rạch dọc đoạn dưới tử cung. Thực hiện dứt khoát vì khi đã chạm đến tử cung và bánh nhau thì máu chảy rất nhiều.
3.2 Tai biến sau khi mổ
Đờ tử cung thứ phát.
Khối máu tụ, thường ở mặt sau bàng quang.
Viêm niêm mạc tử cung: nhất là các trường hợp vỡ ối sớm, vỡ ối non.
Viêm tiết niệu.
Viêm tắc tĩnh mạch vùng chậu.
Thận ứ nước: nếu có tai biến cột niệu quản khi cầm máu trong khi mổ
Viêm nhiễm trùng vết mổ ở tử cung, bung vết mổ ở các lớp từ tử cung ra đến phúc mạc, cân, mỡ, da.
Sốt do căng sữa.
4 CHĂM SÓC SAU KHI MỔ
Theo dõi:
Dấu hiệu sinh tồn.
Go tử cung.
Máu và sản dịch.
Nước tiểu.
Rút ống thông tiểu: 6 - 12 giờ sau mổ.
Nhu động ruột: ngày 2 - 3 ngày sau mổ.
Ngày đầu sau mổ phải ngồi dậy ít nhất 2 lần.
Ngày thứ 2 có thể bắt đầu đi lại.
Sử dụng thuốc giảm đau, sử dụng kháng sinh.
Nếu có nhiễm trùng ối: kháng sinh truyền tĩnh mạch liên tục đến khi hết sốt.
Nếu có sốt: Khám âm đạo xác định:
Lượng và mùi sản dịch.
Có khối máu tụ trong vùng chậu không.
Theo dõi vết mổ mỗi ngày: bóp nhẹ hai bên vết mổ (Nếu có máu tụ phải lấy khỏi máu tụ ra trước khi bệnh nhân bị sốt).
Nếu mất con sau mổ, phải cho thuốc để tránh căng sữa.
5 KẾT LUẬN
Mổ lấy thai là một phẫu thuật thường được sử dụng để giải quyết những trường hợp sinh khó, không sinh được bằng đường âm đạo.
Có thể có một vài tai biến do gây mê hay tai biến trong và sau mổ, gây ảnh hưởng đến cả tương lai sản khoa của bệnh nhân sau này.
Không chỉ định chậm hay sớm quá.
Tránh những trường hợp mổ không cần thiết nhưng không do dự gây thiệt hại cho tính mạng của bà mẹ và thai nhi.
6 TÀI LIỆU THAM KHẢO
1. ACOG Committee Opinion No. 750: Perioperative Pathways: Enhanced Recovery After Surgery. Obstet Gynecol 2018; 132:e120.
2. Bộ Y tế (2013). Danh mục hướng dẫn quy trình kỹ thuật khám bệnh, chữa bệnh chuyên ngành Phụ sản: "Phẫu thuật lấy thai", tr. 79.
3. Bollag L, Lim G, Sultan P, et al. Society for Obstetric Anesthesia and Perinatology: Consensus Statement and Recommendations for Enhanced Recovery After Cesarean. Anesth Analg 2021; 132:1362.
4. Brown SR, Goodfellow PB. Transverse verses midline incisions for abdominal surgery. Cochrane Database Syst Rev 2005;:CD005199.
5. Caughey AB, Wood SL, Macones GA, et al. Guidelines for intraoperative care in cesarean delivery: Enhanced Recovery After Surgery Society Recommendations (Part 2). Am J Obstet Gynecol 2018; 219:533.
6. Jacques Lansac, Philippe Descamps, François Goffinet (2017). Pratique de L'accouchement (Sixième Édition). Elsevier Masson.
7. Macones GA, Caughey AB, Wood SL, et al. Guidelines for postoperative care in cesarean delivery: Enhanced Recovery After Surgery (ERAS) Society recommendations (part 3). Am J Obstet Gynecol 2019; 221:247.e1.
8. Seiler CM, Deckert A, Diener MK, et al. Midline versus transverse incision in major abdominal surgery: a randomized, double-blind equivalence trial (POVATI: ISRCTN60734227). Ann Surg 2009; 249:913.
9. Temmerman M. Cesarean section surgical techniques: all equally safe. Lancet 2016; 388:8.
10. Wilson RD, Caughey AB, Wood SL, et al. Guidelines for Antenatal and Preoperative care in Cesarean Delivery: Enhanced Recovery After Surgery Society Recommendations (Part 1). Am J Obstet Gynecol 2018; 219:523.e1.

