Đánh giá tình trạng lâm sàng của các dạng sụp mí mắt
Nguồn : Ptosis Surgery
Bản dịch tiếng Việt: Chương 3,4,5 Sách Phẫu Thuật sụp Mí Mắt
Chủ biên: Arnad BisWas FRCS- Chuyên gia về phẩu thuật chuyên tạo hình ổ mắt
Alo Eye Care, Kolkata, West Bengal, India
DR Fredrick Hampton Roy, Arkansas
1 Giới thiệu
Phẫu thuật sụp mi có thể được phân loại là bẩm sinh hoặc mắc phải. Sự khác biệt này dựa trên độ tuổi. Một phân loại toàn diện hơn dựa trên căn nguyên và bao gồm nguyên nhân cân cơ, thần kinh, cơ học, chấn thương và giả sụp mí. Hầu hết các trường hợp sụp mí mắc phải là thứ phát do các nguyên nhân về cân cơ, chẳng hạn như các thay đổi không theo quy luật, sự bong tách, hoặc thoái hóa. Nhận dạng cơ chế sinh lý bệnh là điều tối quan trọng trong việc thiết lập phương pháp điều trị tối ưu
1.1 Định nghĩa
Sụp mí là gì
Sụp mí có nghĩa là di lệch xuống và trong nhãn khoa đề cập đến một mí mắt trên bị sụp xuống.
1.2 Nguyên nhân sụp mí là gì
Loại sụp mí phổ biến nhất là do sự tách rời của gân cơ nâng mi khỏi cấu trúc dưới của mí mắt. Điều này có thể xuất hiện từ khi mới sinh (Tình trạng bẩm sinh), xảy ra do lão hóa, sau phẫu thuật mắt, tiếp xúc kính áp tròng hoặc do chấn thương.
Dấu hiệu và triệu chứng của sụp mí là gì?Sụp mí mắt là dấu hiệu chính của bệnh sụp mí. Có thể bị mất tầm nhìn ở phần trên cùng của khu vực mà bạn có thể nhìn thấy mà không cần di chuyển mắt hoặc mỏi cơ do cố gắng nâng mí lên.
1.3 Các quan sát quan trọng
Nguyên nhân phổ biến nhất của bệnh sụp mí bẩm sinh là do cơ và được cho là do sự phát triển không đúng cách của cơ nâng mi (sự thay thế sợi mỡ cho các sợi cơ vân bình thường). Nguyên nhân gây bệnh bao gồm bất kỳ rối loạn nào với giảm hoặc không có chức năng của cơ nâng mi. Bệnh sụp mí do nguyên nhân thần kinh hiếm khi xảy ra với bệnh sụp mí bẩm sinh. Chúng bao gồm rối loạn chức năng dây thần kinh sọ số III với sụp mí một phần hoặc toàn bộ tùy thuộc vào vị trí và mức độ liên quan đến dây thần kinh.Nguyên nhân sụp mi do cân cơ ở bẩm sinh không tìm thấy.
Nguyên nhân sụp mi bẩm sinh do cơ học là hiếm.
1.4 Điều trị sụp mí thế nào
Phương pháp điều trị thường là phẫu thuật. Trong khi phẫu thuật, cơ nâng mí thường được thắt chặt dưới gây tê tại chỗ. Rất hiếm khi mí có thể được gắn vào chân mày bằng vật liệu tổng hợp (ví dụ như chỉ khâu nylon) hoặc mô được lấy từ đùi (cân cơ đùi) để cơ trán thực hiện việc nâng.Một cuộc tư vấn nhãn khoa có thể cung cấp một đánh giá toàn diện về bệnh sụp mí của bạn và thảo luận về các lựa chọn điều trị hiện có.
1.5 Cần làm gì trước khi phẫu thuật sụp mí
Bạn sẽ đến phòng khám vài tuần trước ngày phẫu thuật, để được tư vấn trước phẫu thuật với bác sĩ phẫu thuật của bạn. Bác sĩ sẽ hỏi bạn những câu hỏi về sức khỏe hiện tại và trước đây của bạn, và sẽ cần biết về bất kỳ loại dị ứng nào bạn có thể mắc phải, những loại thuốc bạn đang dùng (bao gồm cả sản phẩm không kê đơn ví dụ. aspirin, Indomethacin hoặc vitamin bổ sung), phẫu thuật trước đó và bạn có hút thuốc hay không.
Bạn cũng có thể được bác sĩ đa khoa yêu cầu khám sức khỏe tim và phổi để đảm bảo rằng bạn được gây mê an toàn. Bạn có thể cần phải làm một số xét nghiệm thông thường trong phòng thí nghiệm, chẳng hạn như phân tích nước tiểu (xét nghiệm nước tiểu của bạn), chụp X-quang ngực hoặc đếm toàn bộ tế bào máu. Những vấn đề này sẽ bộc lộ những vấn đề tiềm ẩn có thể làm phức tạp quá trình phẫu thuật nếu không được phát hiện và điều trị sớm.
Tất cả các câu hỏi cần được trả lời đầy đủ và trung thực vì chúng chỉ được hỏi vì sự an toàn của chính bạn và để cuộc phẫu thuật của bạn có thể được lên kế hoạch cẩn thận nhất có thể. Nếu bạn không chắc về tên của bất kỳ loại thuốc nào, hãy mang theo chúng. Bạn sẽ được cho biết có nên dừng bất kỳ loại thuốc nào hay không tại phòng khám trước phẫu thuật này. Ví dụ: nếu bạn đang dùng thuốc có chứa Aspirin hoặc thuốc chống đông máu, chúng có thể tạm thời rút lại hoặc giảm liều trong hai tuần trước khi làm thủ thuật.
Đôi mắt của bạn sẽ được kiểm tra cẩn thận và đo thị lực ở mỗi mắt. Áp lực bên trong mỗi mắt cũng được đo và phần sau của mắt (võng mạc) được kiểm tra cũng như mí mắt. Vị trí của lông mi được lưu ý. Bác sĩ phẫu thuật sẽ chụp ảnh khuôn mặt của bạn trước khi phẫu thuật để so sánh kết quả phẫu thuật với diện mạo ban đầu.
Tôi nên mong chờ điều gì ở phòng khám?
Quy trình được giải thích cho bạn và sau đó bạn sẽ được yêu cầu ký vào mẫu đồng ý nói rằng bạn hiểu quy trình và bạn đã được thông báo về bất kỳ biến chứng nào có thể xảy ra. Các biến chứng rất hiếm sẽ được mô tả, cũng như bất kỳ biến chứng nào khác những cái chung, để giữ mọi thứ trong quan điểm. Nếu bạn có bất kỳ câu hỏi hoặc lo lắng nào, hãy đảm bảo rằng chúng được giải đáp, trước khi bạn ký vào mẫu chấp thuận. Bạn có thể tự do đi ra ngoài và cân nhắc các lựa chọn trước khi quyết định thực hiện bất kỳ cuộc phẫu thuật nào. Sau đó, bạn có thể yêu cầu thêm thông tin nếu cần.
Phẫu thuật sụp mí diễn ra như nào?
Ca phẫu thuật mất khoảng 45 phút đến một giờ để thực hiện. Bạn sẽ có thể về nhà khoảng nửa giờ sau khi hoàn thành của phẫu thuật. Nên nhờ người đưa bạn về nhà và ở lại với bạn trong tối đa 24 giờ sau khi phẫu thuật. Phẫu thuật sụp mí có thể được thực hiện dưới gây tê cục bộ, gây tê cục bộ với thuốc an thần bởi bác sĩ gây mê hoặc dưới gây mê toàn thân. Ở người lớn, thường tốt hơn là thực hiện phẫu thuật dưới gây tê cục bộ với một số thuốc an thần nhẹ. Một vết rạch nhỏ được thực hiện ở nếp mí mắt trên để che giấu vết sẹo. Phẫu thuật được thực hiện bằng “đầu song cao tần” giúp giảm chảy máu đáng kể và an toàn. Chỉ khâu nhỏ có thể tan được đưa vào để đóng vết thương.
Sau phẫu thuật sụp mí?
Phẫu thuật này thường được thực hiện như một trường hợp trong ngày. Rất hiếm khi, tùy thuộc vào hoàn cảnh cá nhân của bệnh nhân, cần phải ở lại bệnh viện tư nhân địa phương qua đêm. Sau khi phẫu thuật, mắt được điều trị bằng thuốc mỡ kháng sinh và có thể được băng lại bằng băng ép để giảm sưng sau phẫu thuật. Một mũi khâu mí dưới (khâu Frost) có thể được thực hiện và dán vào trán để mí mắt dưới được kéo lên trên giác mạc để bảo vệ mắt trong khi băng. Băng thường được để qua đêm và lấy ra tại phòng khám vào ngày hôm sau. Đôi khi chỉ sử dụng một gói mát và bệnh nhân được xem xét lại sau 1-2 tuần tại phòng khám.
Bạn sẽ được yêu cầu làm sạch vết thương ở mí mắt và lặp lại việc bôi thuốc mỡ kháng sinh cho vết thương 3 lần một ngày trong 2 tuần. Các chỉ khâu được sử dụng thường có thể tự tiêu nhưng có thể lấy ra sau 2 tuần.
Vùng da quanh mắt cần được bảo vệ khỏi ánh nắng trực tiếp, nếu có thể thì nên tránh hoặc sử dụng kính râm. Nên tránh trang điểm trong vòng ít nhất 2 tuần. Vết bầm sau phẫu thuật và sưng thường mất 2-3 tuần để giảm bớt. Những vết sẹo dần dần mờ đi trong vòng vài tháng.
Bạn sẽ cần sử dụng nước mắt nhân tạo thường xuyên trong 2-3 tuần đầu tiên sau phẫu thuật.
Nguy cơ phẫu thuật sụp mí là gì?
Các rủi ro của phẫu thuật sụp mí bao gồm nhiễm trùng, chảy máu và giảm thị lực, nhưng những biến chứng này rất hiếm khi xảy ra.
Không có khả năng nhắm hoàn toàn tạm thời sau phẫu thuật sụp mí không phải là hiếm. Chất bôi trơn thuốc nhỏ và thuốc mỡ thường hữu ích trong tình huống này.
Cũng cần biết rằng mặc dù thường đạt được sự cải thiện về chiều cao của mí, nhưng sự đối xứng hoàn hảo về chiều cao và đường đi của hai mí mắt và chuyển động đầy đủ của mí mắt thỉnh thoảng không đạt được. Đôi khi yêu cầu nhiều hơn một cuộc phẫu thuật.
Biến chứng thường gặp của phẫu thuật sụp mí là gì?
Rất hiếm khi xảy ra các biến chứng do bác sĩ phẫu thuật phẫu thuật được đào tạo và có kinh nghiệm thực hiện và tất cả các biện pháp phòng ngừa được thực hiện để giảm thiểu mọi rủi ro.
Các biến chứng sau phẫu thuật sụp mí bao gồm:
Nhìn mờ hoặc nhìn đôi, chủ yếu trong vài giờ, đến một hoặc hai ngày sau phẫu thuật. Điều này có thể xảy ra vì một số lý do - thuốc mỡ bôi vào mắt ngay sau khi phẫu thuật, thuốc gây tê cục bộ được sử dụng trong phẫu thuật, làm suy yếu các cơ kiểm soát chuyển động của mắt hoặc sưng lớp bao phủ trong suốt xung quanh mắt (kết mạc). Nếu hiện tượng mờ vẫn tồn tại lâu hơn hơn 48 giờ, điều quan trọng là phải thông báo cho bác sĩ phẫu thuật.
Chảy nước mắt — điều này thường xảy ra trong vài ngày đầu sau khi phẫu thuật.
Khô mắt có thể tồn tại trong khoảng 6 tuần. Bạn sẽ cần bôi trơn mắt bằng nước mắt nhân tạo vào ban ngày và thuốc mỡ vào ban đêm. Chúng sẽ được kê đơn cho bạn.
Tổn thương bề mặt nhãn cầu gây đau nhức kéo dài. Điều này là rất hiếm. Nếu cơn đau kéo dài hơn một vài giờ sau khi phẫu thuật, bác sĩ phẫu thuật phải được thông báo.
Tụ máu quanh mí mắt hoặc sau nhãn cầu, được gọi là tụ máu. Máu tụ đột ngột sau nhãn cầu có thể gây mất thi lực nếu không được kiểm soát phù hợp. Một bác sĩ phẫu thuật tạo hình mắt được đào tạo để ngăn ngừa và quản lý một vấn đề như vậy.
Các vấn đề với lông mi hướng vào mắt thay vì cách xa nó.
Nhiễm trùng.
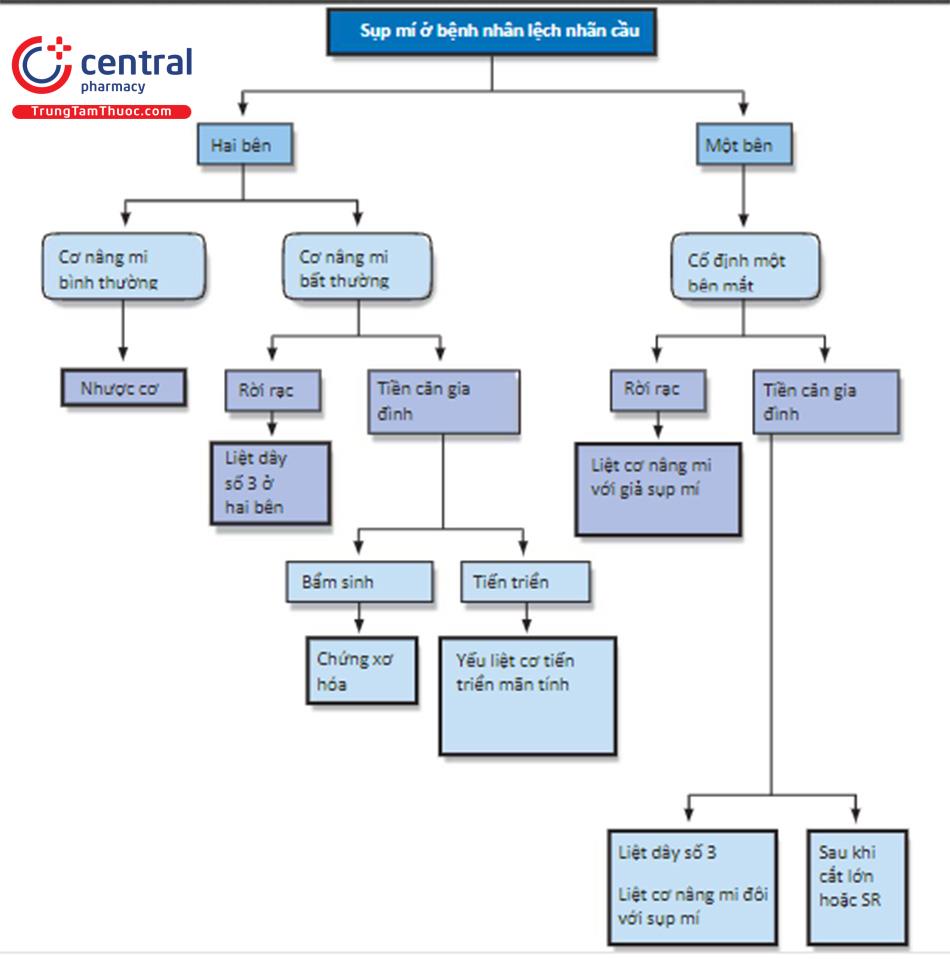
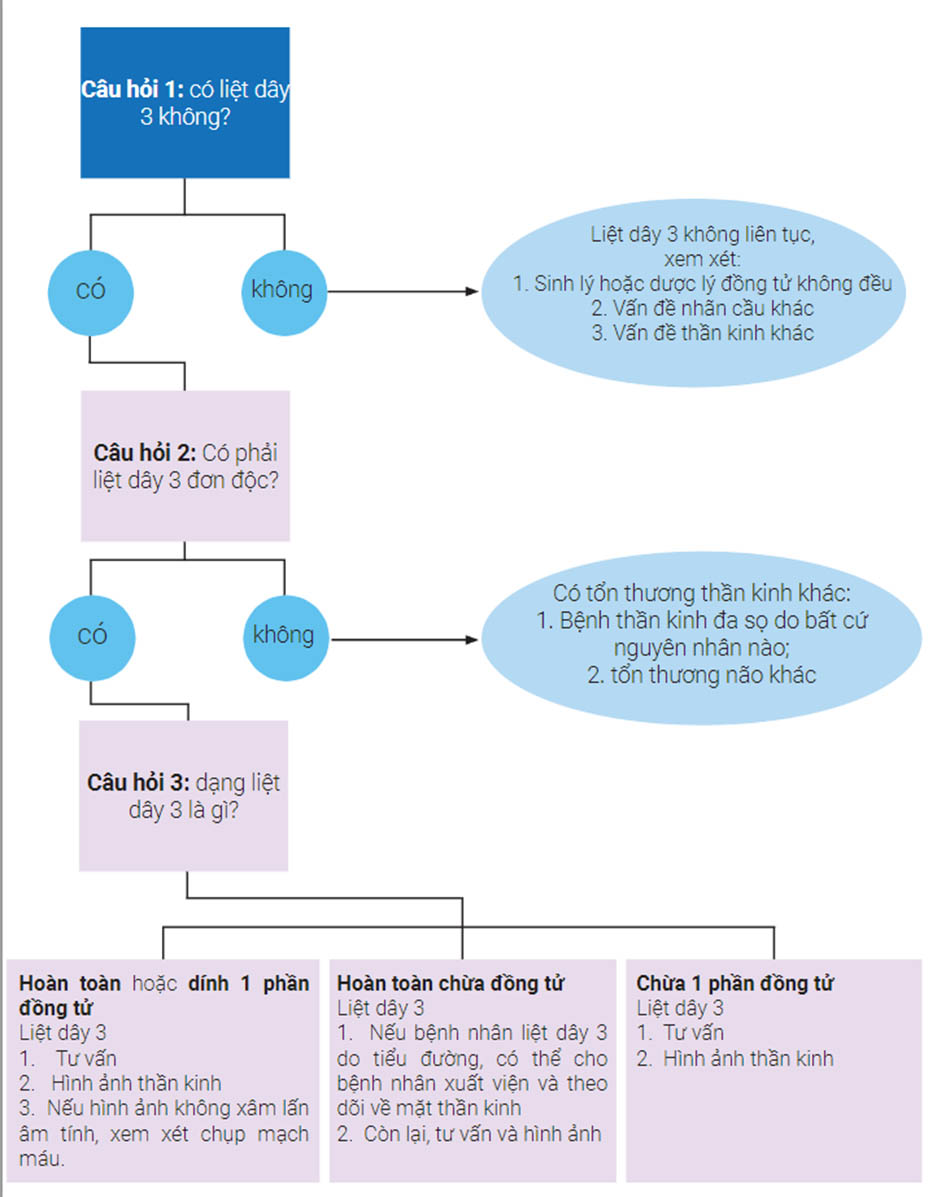
2 Đo độ sụp mí mắt
2.1 Quan sát bằng mắt
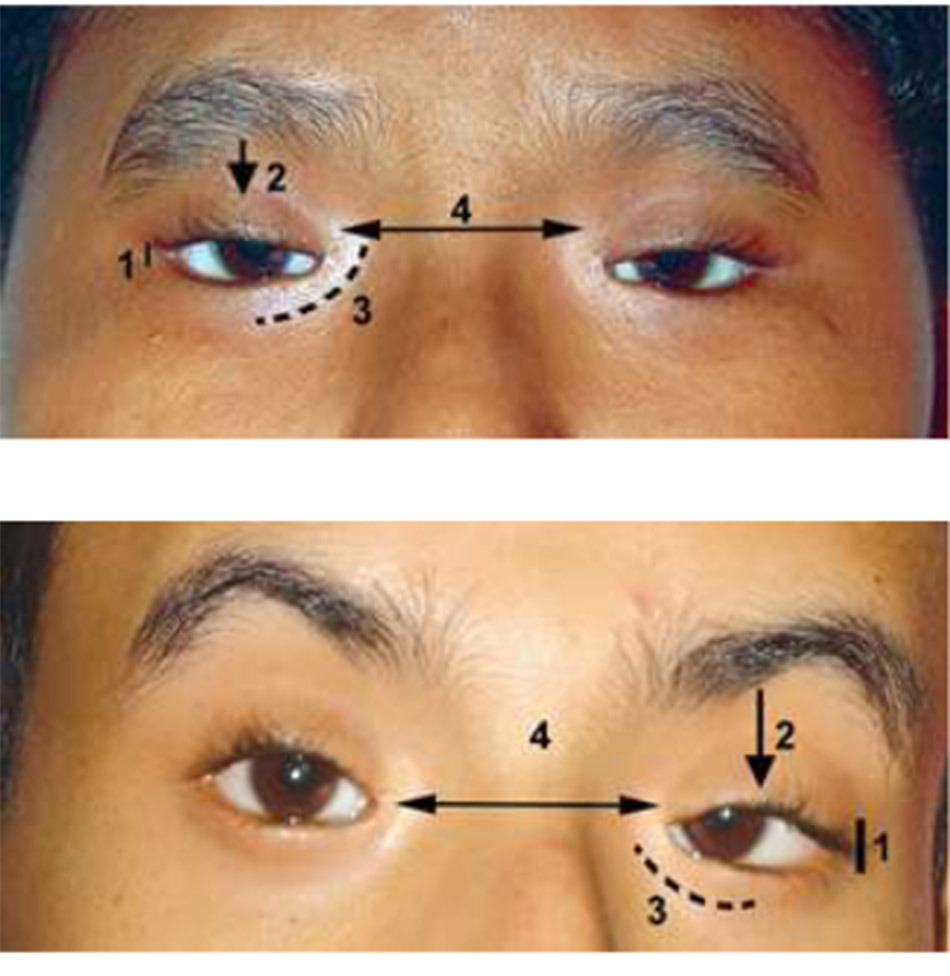
Bắt đầu bằng việc kiểm tra bệnh nhân bằng mắt thường. Quan sát xem có bất kỳ liên quan nào tư thế đầu, nghiêng hoặc nâng cằm. Quan sát mức của mí mắt so với nhãn cầu và với mí khác. Sự hiện diện hoặc không có nếp mí hoặc nếp mí cho thấy một manh mối đáng kể về mức độ của chức năng cơ nâng mi. Mí không có nếp mí thường đi kèm với chức năng của cơ nâng mi kém. Nếu có nếp mí nhưng cao hơn bình thường (nếp mí bình thường cách rìa mí được đo phía trên đồng tử 8-10 mm) và nếu thấy rãnh mí trên sâu hơn ở phía đó, hãy lưu ý đây là dấu hiệu của sự không đi vào của cân cơ nâng mi. Khi bệnh nhân được yêu cầu nhìn lên, cả rãnh và nếp mí có thể di chuyển lên trên một chút trước khi mí di chuyển. Điều này gây ra bởi sự chậm trễ trong hoạt động cơ nâng mi do sự suy giảm hoặc kéo dài của các phần đính kèm cân cơ bình thường vào sụn mi. Đo và ghi lại vị trí của cả hai nếp mí.

Đầu nghiêng: cậu bé này sụp mí mắt phải. Lưu ý rằng tình trạng nghiêng đầu đã phát triển.

Nâng cằm: Bệnh sụp mí bẩm sinh hai bên ở đứa trẻ này dẫn đến tư thế nâng cao cằm bù trừ. Cậu bé nâng cằm lên để giữ cho trục thị giác rõ ràng ở vị trí chính. Tư thế đầu này lâu dài có thể làm phát sinh cơn đau. Cha mẹ cần được tư vấn để lựa chọn can thiệp phẫu thuật sớm
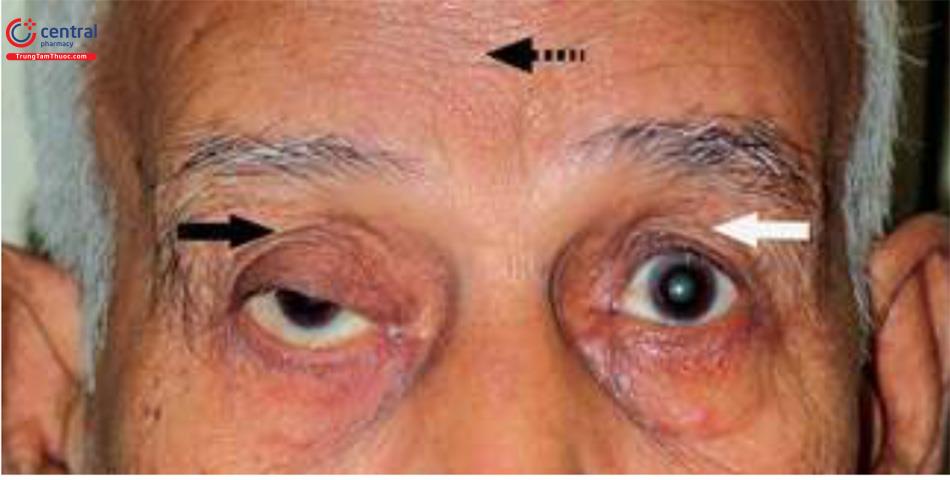
Mí mắt trên nâng cao: Mặt phải có sụp mí do tuổi già. Nếp mí cao hơn được nâng lên (Mũi tên đen) đến gần như vành ổ mắt trên. So sánh mức nếp mí với mắt bình thường bên trái không sụp mí (Mũi tên trắng). Mí của mắt không sụp ở mức cao hơn một chút so với bình thường, điều này là do hoạt động quá mức của cơ trán (các nếp gấp trên trán) (Mũi tên chấm) để nâng mắt sụp mí, dẫn đến bù độ cao của mắt bên đối diện.
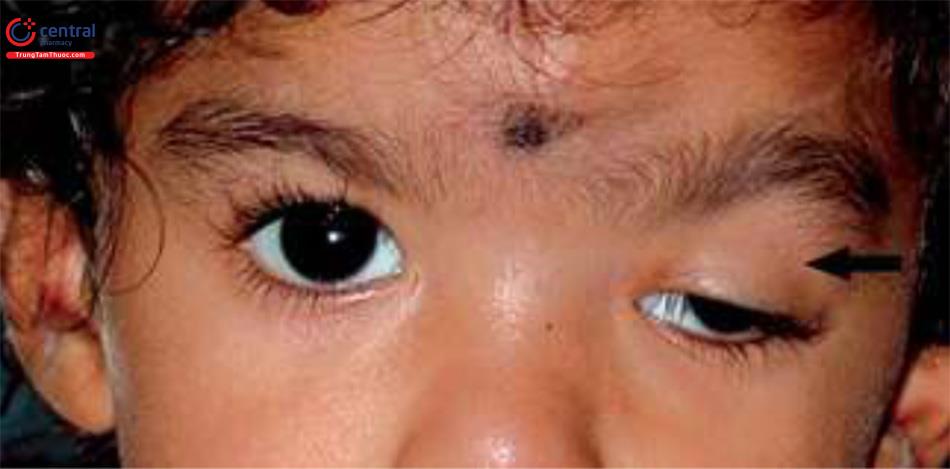
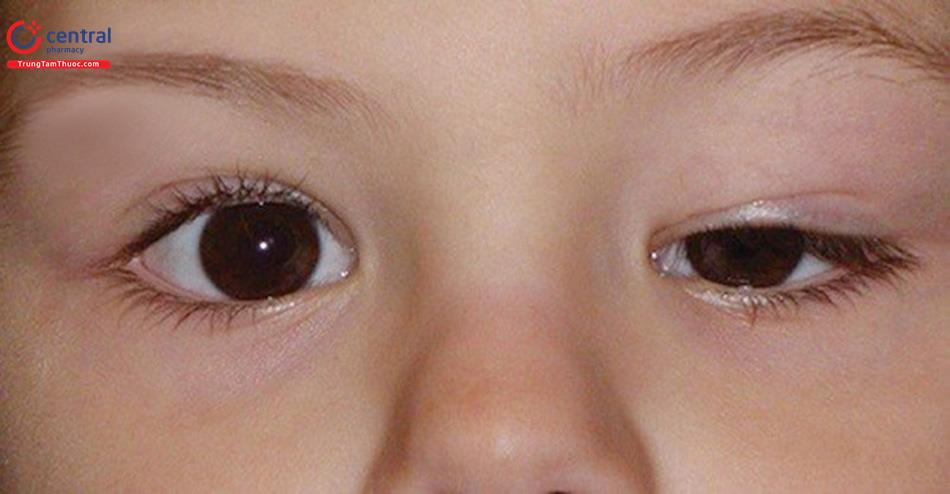
Không có nếp mí mắt: Đứa trẻ này bị bệnh sụp mí rõ rệt, ở mắt trái bao phủ trục nhú. Hầu như không có nếp gấp mí (Mũi tên), một đặc điểm rất đặc trưng của Bệnh sụp mí bẩm sinh.
2.2 Độ cao mí trên
Đây là thước đo lượng sụp mí ở vị trí ban đầu khi lông mày của bệnh nhân thư giãn. Giới hạn kết mạc trên có thể được sử dụng làm đường cơ sở để ước tính lượng sụp mí. Mí trên thường đi qua giác mạc khoảng 1-2 mm dưới đường giới hạn trên, và trong các tình huống bình thường, nó duy trì quan hệ gần đúng khi nhìn lên và nhìn xuống. Chiều cao giác mạc khoảng 11 mm; do đó, ở một bệnh nhân có 3,5 mm sụp mí, giới hạn mí tách trục thị giác, giả sử phép đo từ trục thị giác đến giới hạn kết mạc trên là 5,5 mm (2 mm dưới vị trí bình thường của giới hạn kết mạc trên + 3,5 mm sụp mí = 5,5 mm).
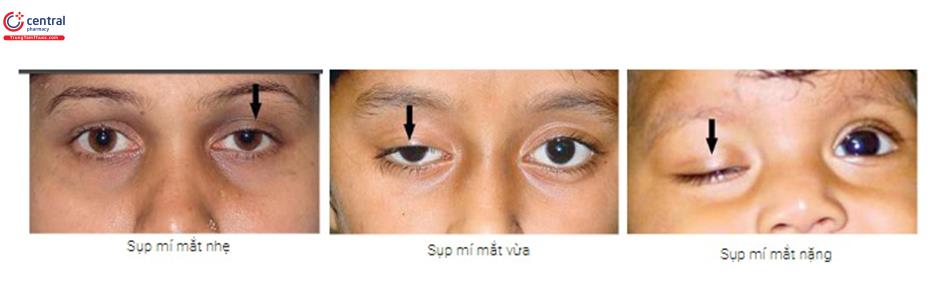
Sử dụng phản xạ ánh sáng giác mạc và khoảng cách của nó đến giới hạn mí, lưu ý các mối quan hệ trên, cũng có thể đưa ra một ước tính tương đối chính xác. Ví dụ: nếu giới hạn mí dường như xấp xỉ 1,5 mm trên phản xạ ánh sáng của giác mạc, 2-3 mm có sụp mí. Sụp mí được coi là nhẹ nếu 1-2 mm, trung bình nếu 2-3 mm và nặng nếu 4 mm trở lên.
2.3 Chức năng của cơ nâng mi
Đánh giá chức năng cơ nâng mi là cực kỳ quan trọng và bắt đầu bằng việc đánh giá nếp mí, như đã nói trước đây. Sự xuất hiện của một nếp mí cho thấy rằng một số chức năng của cơ nâng mi vẫn tồn tại ngay cả khi mí di chuyển kém. Nếu người khám mở mí và nó không lật trở lại vị trí bình thường của nó khi bệnh nhân được yêu cầu nhìn lên (được gọi là dấu hiệu Iliff), chắc chắn là tình trạng cơ nâng mi kém. Ngoại trừ những bệnh nhân Châu Á gốc Hoa, những người có thể không xuất hiện nếp mí, một nếp mí không có mặt thường cho thấy không có chức năng của cơ nâng mi.
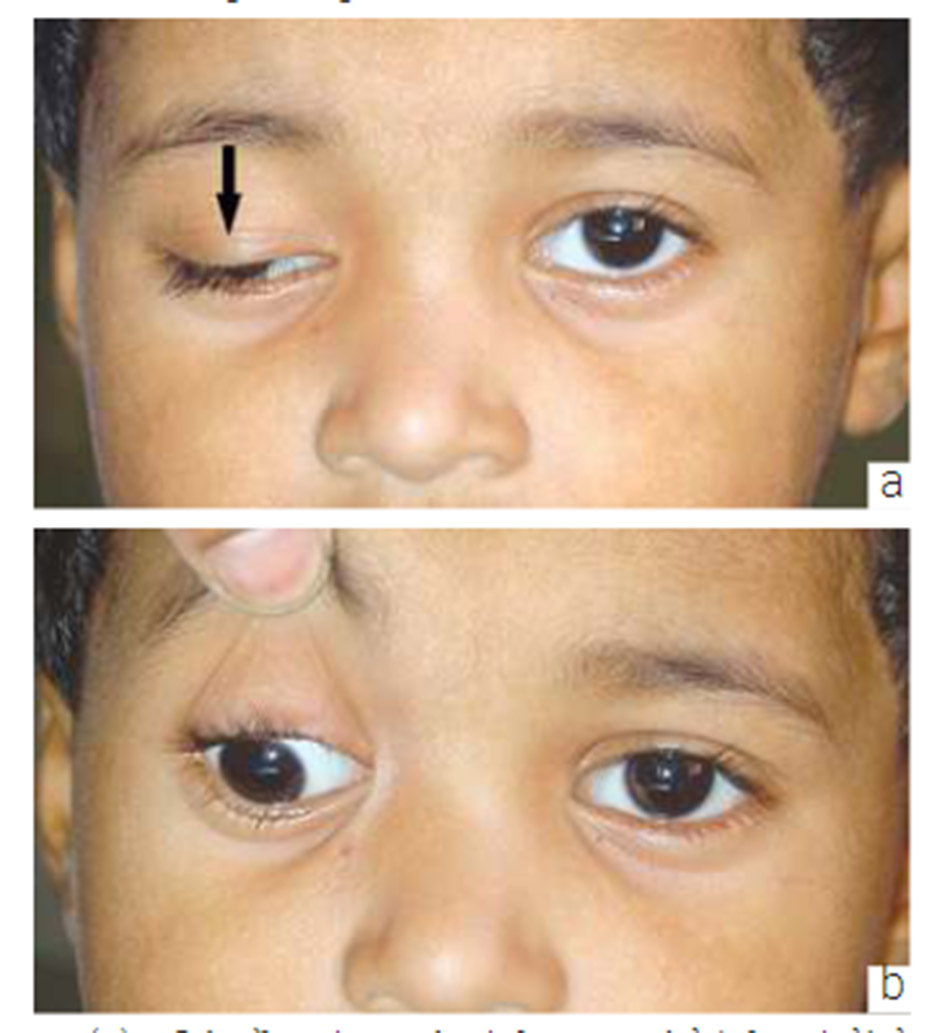
Chức năng của cơ nâng mi được xác định bằng cách giữ bất động chân mày, đặt thước đo milimet trên mí trong mặt phẳng của đồng tử và đo hành trình của cơ nâng mi từ cực thấp đến cực cao. Chức năng cơ nâng mi có thể được phân loại là chức năng kém (<5 mm), chức năng trung bình (5-10 mm) và chức năng tốt (> 10 mm). Nói chung, ở những bệnh nhân mắc bệnh sụp mí bẩm sinh, bệnh sụp mí nhẹ thường đi kèm với chức năng cơ nâng mi tốt, và bệnh sụp mi từ mức độ trung bình đến rõ rệt có liên quan đến chức năng cơ nâng mi từ trung bình đến kém. Các phép đo mức độ sụp mi và mức độ chức năng cơ nâng mi đòi hỏi sự hợp tác của bệnh nhân; thông thường một đứa trẻ phải từ 2-3 tuổi trước khi có được sự hợp tác này.
Ở những bệnh nhân có chức năng cơ nâng mi bất thường, biên độ hoạt động của cơ bị giảm và mí không nâng lên và thường hạ xuống, tạo ra độ trễ mí khi nhìn xuống. Mí liên quan có thể cao hơn mí không liên quan khi nhìn xuống. Độ trễ của mí này tồi tệ hơn bởi phẫu thuật sụp mi và do đó phải được thảo luận trước với bệnh nhân hoặc cha mẹ.Ở một bệnh nhân bị bệnh sụp mi do thoái hóa cân cơ nâng mi, cơ nâng mi vẫn bình thường, chức năng của nó nói chung là khá tốt, và lượng sụp mi vẫn như nhau ở cả khi nhìn lên và xuống. Mối quan hệ đơn giản này cho phép bác sĩ phẫu thuật dễ dàng phân biệt bệnh sụp mi bẩm sinh thực sự với bệnh sụp mi mắc phải sớm, bệnh sụp mi bẩm sinh liên quan đến chấn thương bẩm sinh, và các bệnh khác các dạng sụp mí trong đó cơ nâng mi là bình thường. Mặc dù dị tật cân cơ đã được báo cáo trong bệnh sụp mi bẩm sinh, nhưng đây không phải là điển hình.

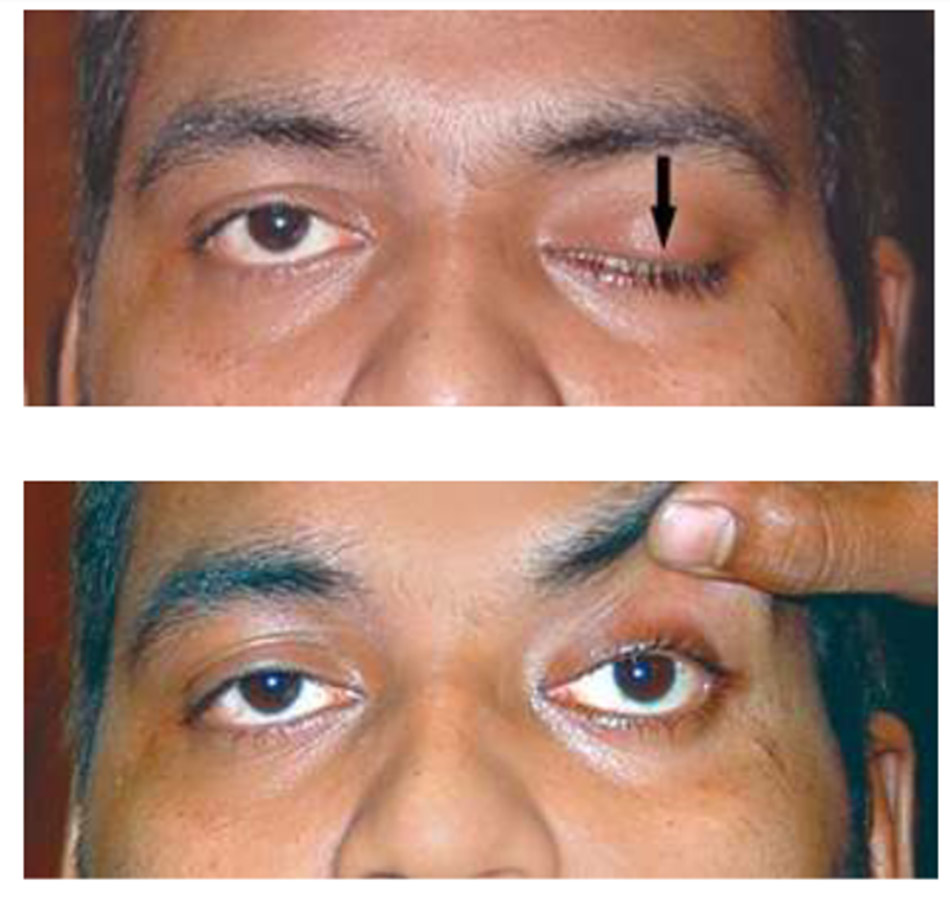
Độ trễ mí: Người đàn ông này bị bệnh sụp mi bẩm sinh bên phải (Mũi tên trắng), biểu hiện rõ ràng là không có nếp mí ở vị trí chính. Khi anh ta được yêu cầu nhìn xuống phía dưới, LPS không hạ xuống bình thường, tạo ra độ trễ mí khi hạ xuống. Mí có liên quan (Mũi tên đen) dường như cao hơn so với mí không liên quan khi nhìn xuống. Một đặc điểm cổ điển thường thấy ở mắt sụp mí bẩm sinh.

Kiểm tra chức năng LPS (Levator Palpebrae Superioris – cơ nâng mi trên): Chức năng LPS được đo bằng cách đo sự di chuyển của mí từ dưới lên trên sau khi cố định cơ trán với áp lực mạnh bằng ngón tay cái trên lông mày. (a và c) Chức năng cơ nâng mi tốt. (b và d) Chức năng cơ nâng mi yếu.
2.4 Các quan sát thêm vào
Đường viền mí, lông mi và da cũng được đánh giá. Sự hiện diện của xoay hàm (hiện tượng Marcus Gunn) có thể được đánh giá bằng cách yêu cầu trẻ di chuyển hàm từ bên này sang bên kia hoặc nhai hoặc bằng cách cho trẻ bú dưới sự quan sát. Ở người lớn, da thừa và sụp ở chân mày có thể che dấu một sụp mí thực sự hoặc tạo ra sụp mi do các yếu tố cơ học. Kiểm tra chức năng cơ vòng ổ mắt, cảm giác giác mạc và hiện tượng Bell. Việc sờ nắn mí mắt và ổ mắt là rất quan trọng vì nó có thể cho thấy một khối lượng không đáng kể là nguyên nhân của bệnh sụp mí mắc phải.
Cần tiến hành kiểm tra bên ngoài cẩn thận cùng với việc sờ nắn mí mắt và rìa ổ mắt. Khối lượng mí có thể gây ra trọng lượng lớn hơn, dẫn đến hiện tượng sụp mí. U thần kinh, u lympho hoặc bệnh bạch cầu có thể dẫn đến sụp mí mắt. Sarcoma cơ vân có thể xuất hiện với một khối có thể sờ thấy qua mí.

Hiện tượng xoay hàm của Marcus Gunn: Marcus Gunn xoay hàm bên trái sau khi mở miệng.
3 Các xét nghiệm
Nếu nghi ngờ mắc bệnh nhược cơ, hãy kiểm tra nồng độ kháng thể kháng thụ thể acetyl-cholin trong huyết thanh.
3.1 Các xét nghiệm hình ảnh
Sau đây là các chỉ định để thực hiện các nghiên cứu hình ảnh thần kinh (ví dụ: MRI, CT) của ổ mắt và não:
- Lịch sử không nhất quán và khởi đầu không rõ ràng.
- Các phát hiện thần kinh khác cùng với bệnh sụp mí.
- Gãy thành ổ mắt nghi ngờ có tiền sử chấn thương.
- Khối lượng mí có thể nhìn thấy hoặc sờ thấy.
- Nghi ngờ có khối u ổ mắt (ví dụ: u lympho, bệnh bạch cầu, u cơ vân).
- Hội chứng Horner mới khởi phát có hoặc không kèm theo phát hiện thần kinh.
- Liệt dây thần kinh sọ thứ ba mới khởi phát có hoặc không kèm theo các phát hiện thần kinh khác.
- Dịch chuyển nhãn cầu hoặc thụt vào hoặc trồi ra.
- Ở những bệnh nhân bị bệnh sụp mí cấp tính hoặc nếu có nghi ngờ tồn tại rãnh ổ mắt, lấp đầy rãnh hoặc tăng khối lượng mô sau mắt (exophthalmos).
3.2 Các xét nghiệm khác
Nếu nghi ngờ mắc bệnh nhược cơ, nên làm các xét nghiệm sau:
- Điện cơ sợi đơn (EMG)
- Kiểm tra tensilon
- Kiểm tra Icepack.
Nếu nghi ngờ có rối loạn ty thể, nên làm điện tâm đồ.
Nếu có nghi ngờ rối loạn ty thể, cần tiến hành sinh thiết cơ.
3.3 Các đo đạc mí mắt
| Kiểm tra | Đo đạc | Giá trị bình thường |
| VFW | Lỗ lông mi thẳng đứng | 9-10mm |
| VFW(down gaze) | Lỗ lông mi thẳng đứng khi nhìn xuống | 2-4mm |
| MRD-1 | Phản xạ ánh sáng đến giới hạn mí trên | 4-5mm |
| MRD-2 | Phản xạ ánh sáng đến giới hạn mí giới | 4-5mm |
| LPS Action | Giới hạn mí trên từ hướng nhìn xuống đến nhìn lên | 12-18mm |
| MCD | Giới hạn mí đến nếp gấp mí khi nhìn xuống | 4-5mm |
| Lag | 0mm |
Độ rộng lỗ thẳng đứng là khoảng cách giữa mí mắt trên và mí mắt dưới theo chiều dọc với tâm của đồng tử.
Khoảng cách phản xạ biên-1 (MRD-1) là khoảng cách giữa trung tâm của phản xạ ánh sáng đồng tử và bờ mi trên với mắt khi nhìn chính diện. Phép đo lớn hơn 2,5 mm được coi là bình thường.
Khoảng cách phản xạ biên--2 (MRD-2) là khoảng cách giữa trung tâm của phản xạ ánh sáng đồng tử và bờ mi dưới với mắt khi nhìn chính diện. Phép đo lớn hơn 5 mm được coi là bình thường.
Khoảng cách giới hạn mí (MCD) là khoảng cách từ viền mí trên đến nếp mí khi nhìn xuống. Ở phụ nữ da trắng, số đo trung tâm là 10-11 mm được coi là bình thường và ở nam giới da trắng, 8-10 mm được coi là bình thường.
Cơ nâng mi trên hoạt động (LPS) Hành động được đo bằng cách đo sự di chuyển của mí khi nhìn dưới lên trên sau khi cố định cơ trán với áp lực mạnh bằng ngón tay cái trên lông mày. Độ cao của mí lớn hơn 15 mm được coi là hoạt động tốt của LPS.
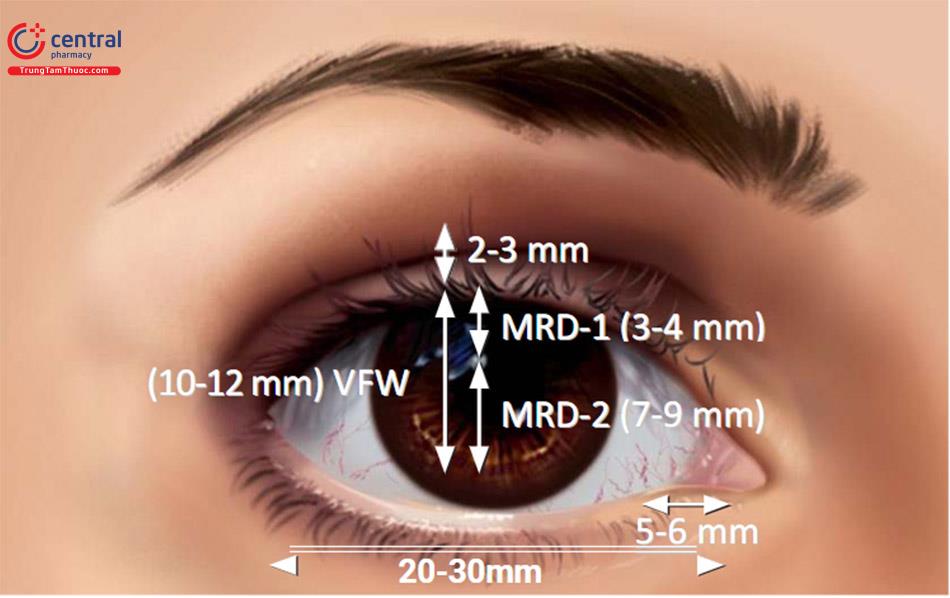
Các phép đo trung bình của giải phẫu bề mặt nông (ở người Phương Đông) MRD-1 (Ánh sáng phản chiếu đến rìa trên của mí), MRD-2 (Ánh sáng phản xạ đến rìa dưới của mí).

4 Đánh giá lâm sàng
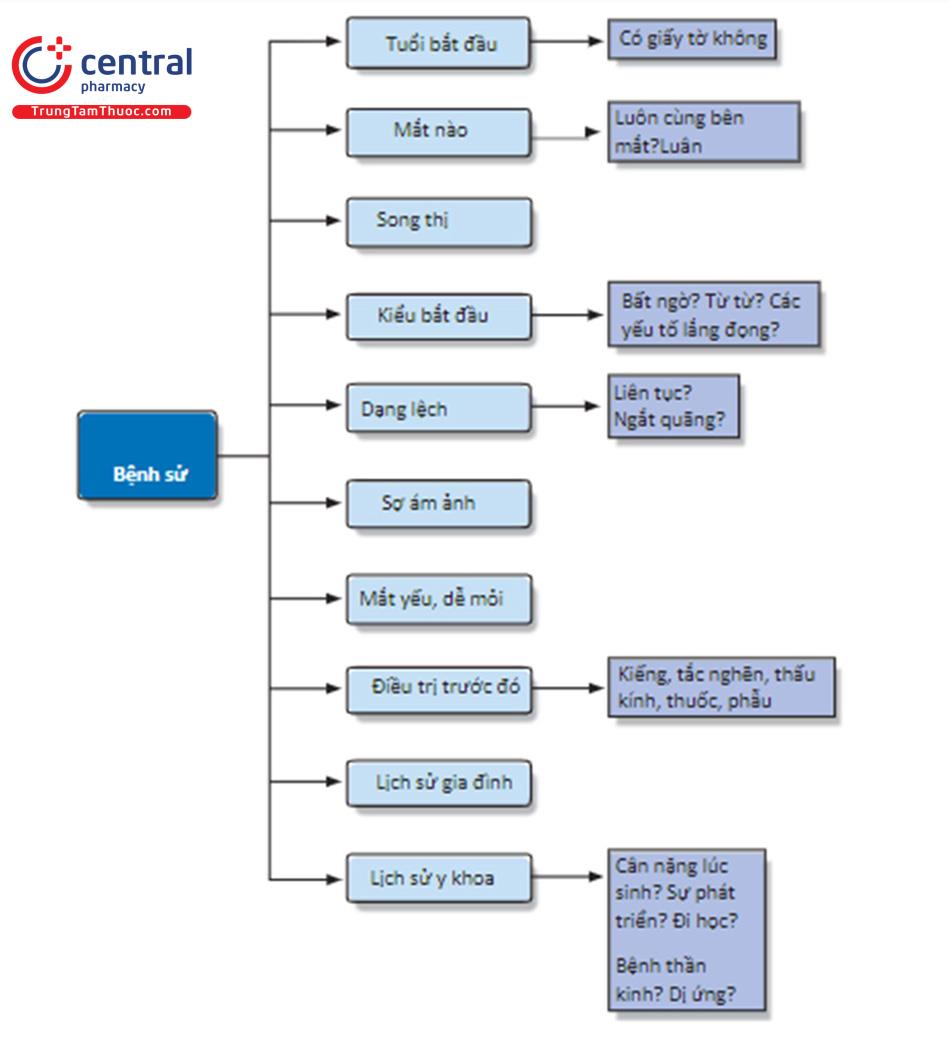
4.1 Bệnh sử

4.2 Khám

Các bức ảnh gia đình có thể giúp xác định sự khởi phát hoặc sự biến đổi của sụp mí. Cung cấp các bức ảnh cũng giúp bác sĩ phẫu thuật có cơ hội kiểm tra các thành viên khác trong gia đình. Một bệnh nhân có tiền sử gia đình mắc bệnh sụp mí bẩm sinh có thể không cần tìm hiểu mở rộng.
Trong những trường hợp nghiêm trọng cần phẫu thuật, nên nhấn mạnh lịch sử về việc sử dụng thuốc chống đông máu hoặc rối loạn chảy máu để tránh các biến chứng có thể xảy ra trong quá trình phẫu thuật. Bác sĩ phẫu thuật cũng nên hỏi về tiền sử gia đình bị tăng thân nhiệt ác tính và rối loạn tim. Bệnh nhân bị bệnh sụp mí và hội chứng Kearns-Sayre hoặc yếu liệt cơ bên ngoài tiến triển mãn tính cũng có thể bị rối loạn dẫn truyền tim.
Tiền sử biến động sụp mí với lệch nhãn cầu có thể cho thấy bệnh nhược cơ.Cần có tiền sử bệnh cẩn thận về bệnh ung thư. Các khối u ổ mắt di căn hoặc nguyên phát có thể dẫn đến việc định vị sai của mí mắt.
Tiền sử chấn thương với nứt vỡ ổ mắt có thể dẫn đến sụp mí giả với nhãn cầu lùi vào bên trong ổ mắt. Ngoài ra, liệt dây thần kinh sọ thứ ba do chấn thương có thể dẫn đến bệnh sụp mí.
Tiền sử về thuốc hoặc phản ứng dị ứng có thể hữu ích. Phản ứng dị ứng có thể dẫn đến phù nề mí mắt và sụp mí mắt.
Tiền sử có sự khác biệt về kích thước của đồng tử có thể hữu ích trong việc chẩn đoán hội chứng Horner. Bệnh nhân mắc hội chứng Horner sẽ có hiện tượng sụp mí và co quá mức đồng tử ở cùng một bên. Các khối u ở cổ hoặc đỉnh ngực có thể gây tổn thương chuỗi giao cảm và dẫn đến tình trạng này. u nguyên bào thần kinh, là một trong những bệnh ung thư phổ biến nhất ở trẻ em, cần được loại trừ.
Tiền sử khô mắt, viêm kết mạc từng đợt hoặc viêm kết mạc mãn tính có thể là dấu hiệu của rối loạn khô mắt hoặc bệnh bề mặt giác mạc

Vai trò của những bức ảnh gia đình cũ:
(a) Người phụ nữ nằm trong bức ảnh trên cùng này đã đi kèm với những lời phàn nàn về bệnh sụp mí ở mắt phải trong 2 năm qua (mũi tên). Sau khi đánh giá lâm sàng thích hợp, chẩn đoán của chúng tôi là một dạng bệnh sụp mí bẩm sinh nhẹ. Những người bảo vệ bệnh nhân khá tin rằng nó chỉ tồn tại được vài năm, vì vậy chúng tôi đã yêu cầu những tấm ảnh album cũ của cô ấy. (b) Nếu bạn để ý kỹ thì sẽ thấy khá rõ ràng trong bức ảnh ở giữa, cũng như trong bức ảnh thời thơ ấu của cô ấy (ở phía dưới) (c), mà cha mẹ đã cố gắng che giấu bằng cách bôi nhiều đường kẻ vào mắt
Lưu đồ cho lịch sử tiếp nhận bệnh nhân mắc bệnh sụp mí
Khám lâm sàng
Tất cả bệnh nhân sụp mí có biểu hiện mí mắt sụp một bên hoặc mí mắt sụp hai bên cần được đánh giá lâm sàng kỹ lưỡng.
Thị lực: Kiểm tra thị lực cẩn thận được thực hiện bằng phương pháp phù hợp với lứa tuổi. Trước đây, bệnh sụp mí đơn thuần không được coi là nguyên nhân gây ra giảm thị lực, và các yếu tố liên quan khác (ví dụ như mắt yếu hoặc dễ mỏi mắt, lệch nhãn cầu) luôn được cho là nguyên nhân. Tuy nhiên, các nghiên cứu gần đây đã ghi nhận rằng giảm thị lực có thể xảy ra với sụp mí đơn độc. Vấn đề này cần được tìm kiếm và điều trị khi cần thiết.
Đánh giá chỉnh hình: Tìm kiếm các vấn đề liên quan (ví dụ: liệt cơ nâng mi đôi) hoặc các dạng lệch nhãn cầu khác. Nếu có chỉ định, phẫu thuật cơ có thể được thực hiện cùng lúc với phẫu thuật sụp mí.
- Tầm nhìn: Thực hiện các bài kiểm tra trường thị giác ở những bệnh nhân có thể hợp tác để ghi lại sự hạn chế trường thị giác ngoại vi và phía trên.
- Kiểm tra đèn khe: Bao gồm đo nhãn áp và kiểm tra nhãn áp trong đánh giá trước phẫu thuật.
- Khúc xạ: Khúc xạ tĩnh bằng thuốc được chỉ định ở tất cả trẻ em mắc bệnh sụp mí, vì một số đáng kể trong số chúng có lực khúc xạ không đều chủ yếu do loạn thị ở phía sụp mí. Điều chỉnh bất kỳ tật khúc xạ đáng kể nào.
- Chuỗi ảnh bên ngoài của mắt và khuôn mặt có thể được đưa vào hồ sơ của bệnh nhân để làm tài liệu.
- Kiểm tra chức năng nước mắt: Ở người lớn, đo lượng nước mắt cơ bản bằng cách thực hiện xét nghiệm Schirmer đối với mắt đã được gây tê. Ngoài ra, đánh giá màng giác mạc để tìm bằng chứng về các mảnh vỡ hoặc vết rách bất thường
- Độ nhạy thủy tinh thể nên được thử nghiệm. Đây có thể là một bài kiểm tra khó ở bệnh nhi nhỏ tuổi.

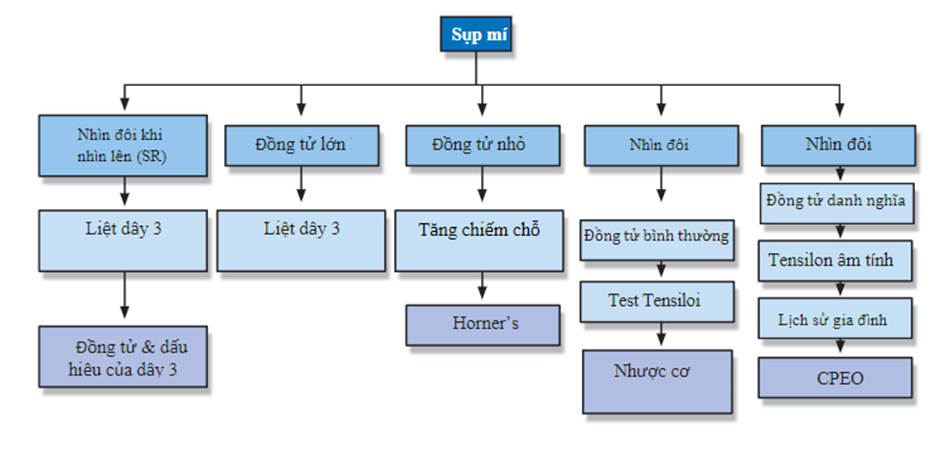
Vai trò của khám vị trí nhãn cầu: Khi mí hoàn toàn sụp, mí cần được nâng cao để tiếp cận vị trí của nhãn cầu. Cậu bé này bị lệch xuống và lệch ra ngoài nhãn cầu bên phải, được chẩn đoán mắc chứng liệt dây thần kinh sọ thứ ba.
- Máy đo độ mở mắt có thể được sử dụng để đánh giá độ lồi mắt tương đối hoặc độ cận của mỗi mắt. Trong chứng bệnh sụp mí giả, chứng lồi mắt bên đối diện gây ấn tượng sai rằng mí mắt trên bình thường bị sụp xuống.
- Đồng tử: Phản ứng đồng tử, phản xạ trực tiếp, đồng thuận và phản xạ thích nghi nên được kiểm tra trong mọi trường hợp. Kích thước đồng tử và sự khác biệt về màu sắc mống mắt giữa hai mắt nên được kiểm tra để tìm hội chứng Horner.
- Bệnh nhân nên được kiểm tra hiện tượng Bell. Bệnh nhân nhắm chặt cả hai mắt khi người khám giữ mi trên và mi dưới cách nhau. Nếu nhãn cầu nâng lên trong quá trình đóng mí mắt cưỡng bức, hiện tượng Bell bình thường sẽ xuất hiện. Đánh giá này có thể giúp bác sĩ phẫu thuật xác định nguy cơ mắc bệnh dày sừng tiếp xúc sau phẫu thuật mí mắt.
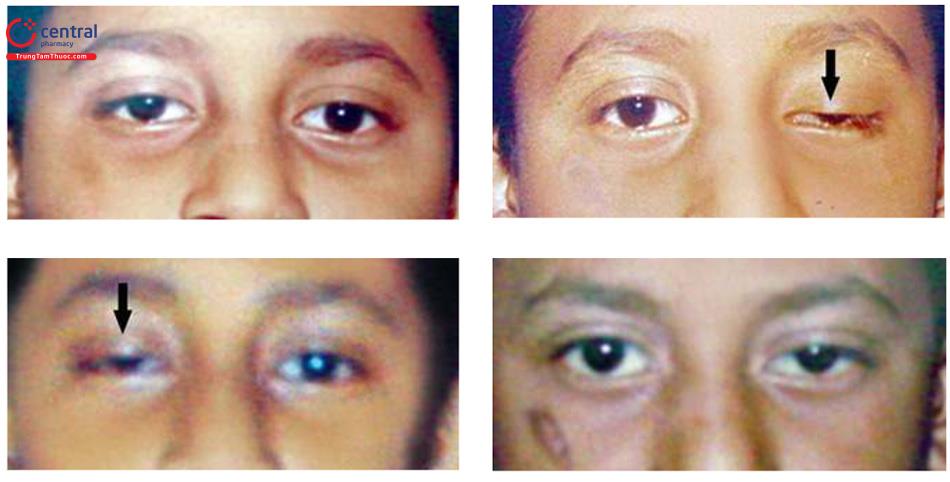
Sụp mí mắt dao động: Cha mẹ của cậu bé này phàn nàn về sụp mí thay đổi và dao động. Chúng tôi đã yêu cầu phụ huynh chụp nhiều bức ảnh vào các thời điểm khác nhau trong ngày. Khi chúng tôi quan sát kỹ các bức ảnh (Chú ý mũi tên). Sụp mí thay đổi và khác nhau về số lượng giữa hai mắt vào những thời điểm khác nhau trong ngày. Nó gần như là bệnh lý của bệnh nhược cơ.
Đánh giá sụp mí mắt
Quan sát
- Đồng tử không bằng nhau/dị sắc tố
- Căn chỉnh mắt
- Sẹo trên trán hoặc mi mắt từ cuộc phẫu thuật trước
Đo chiều rộng lỗ lông mi
- Đo khoảng cách phản xạ rìa đồng tử
- Đo vị trí của nếp mí trên
Đường đi cơ nâng mi
Đánh giá hiện tượng Bell
Đánh giá thủy tinh thể
Khác
- Xoay hàm đặc biệt ở trẻ em cử động của mắt đối với thần kinh thứ ba và bệnh nhược cơ
- Co giật Cogan trong bệnh nhược cơ.
5 Phân loại sụp mí mắt cụ thể
5.1 1. Sụp mí mắt bẩm sinh
A. Đơn giản (hầu hết là sụp mí mắt bẩm sinh) — có thể là kết quả của sự di truyền trội trên NST thường
B. Sụp mí mắt phức tạp
(1) Sụp mí với yếu liệt cơ liên quan phổ biến nhất là cơ thẳng trên
(2) Sụp mí với các dị tật mí mắt khác như góc mắt, hạn chế mở mắt, mắt nhỏ bất thường và khiếm khuyết mô ở mắt — có thể là di truyền
(3) Sụp mí Synkenitic (đảo nghịch) — các kết nối thần kinh không ổn định từ các cơ bên ngoài khác của mắt và hàm đến cơ nâng mi.
a. Hiện tượng Marcus Gunn (xoay hàm) —Rễ vận động của dây thần kinh sọ thứ năm đến cơ nhai cũng bị chuyển hướng sai qua dây thần kinh thứ ba đến cơ nâng mi.
b. Hiện tượng Marin Amat (phản xạ xoay hàm đảo ngược)
c. Hội chứng dây thần kinh thứ ba bị sai lệch - chuyển động mí mắt kỳ lạ có thể đi kèm với các chuyển động mắt khác nhau; sụp mí mắt có thể tăng lên khi cơ thẳng giữa, cơ thẳng dưới hoặc cơ thẳng trên co lại.
(4) Hội chứng Horner
C. Cơ chế
(1) Khối u quanh ổ mắt
(2) U sợi thần kinh, u sợi thần kinh
(3) Sẹo da thay đổi
5.2 2. Sụp mí mắt mắc phải
A. Sụp mí mắt cân cơ
(1) Mí mắt bị rách
(2) Sụp mi sau phẫu thuật
a. Chuyển vị trí trước của cơ xiên dưới
b. Mất toàn bộ cấu trúc
c. Phẫu thuật ổ mắt
d. Phẫu thuật đục thủy tinh thể
e. Phẫu thuật cận thị
(3) Vật thể lạ nằm trên mái của ổ mắt
(4) Gãy mái ổ mắt, hoặc sau khi va chạm với kết quả tụ máu nhưng không gãy vỡ
(5) Tổn thương do nổ khí
(6) Độc tố botulinum điều trị bệnh lêch nhãn cầu vàco thắt tự ý của cơ vòng ổ mắt
(7) Đeo kính áp tròng cứng kéo dài
(8) Dị vật vùng lõm dưới thái dương
B. Sụp mí mắt thần kinh
(1) Liên quan ngoại vi của dây thần kinh thứ ba
(2) Tổn thương vùng nền, vùng ngoài và nhân thần kinh
(3) Xuất huyết não, khối u hoặc áp xe
(4) Viêm đa dây thần kinh, giang mai thần kinh hoặc đa xơ cứng
(5) Hội chứng Horner — mí dưới cao hơn mí dưới khác
(6) Bất thường hệ thần kinh tự động liên quan gia đình (hội chứng Riley-Day)
(7) Hội chứng dây thần kinh thứ ba bị lệch hướng — sau khi liệt dây thần kinh thứ ba, các sợi không mọc lại thành các cơ tương ứng của chúng.
(8) Viêm màng não vô trùng.
(9) Khối u tuyến yên
C. Bệnh sụp mí do mô cơ
(1) Teo cơ nguyên phát (bệnh sụp mí gia đình muộn); sụp mí thường là triệu chứng duy nhất.
(2) Rối loạn trương lực cơ, trong đó có loạn dưỡng không chỉ ở các cơ ngoài ổ mắt mà còn ở mặt, cổ và tứ chi
(3) Bệnh nhược cơ, bệnh sụp mí mắc phải không liên quan gia đình
(4) Hội chứng xơ hóa bẩm sinh đặc trưng bởi chứng sụp mí hai bên và xơ hóa dần dần của tất cả các cơ ngoài ổ mắt
(5) Loạn dưỡng cơ vùng mắt - hầu họng đặc trưng bởi chứng khó nuốt và chứng sụp mi hai bên tiến triển
(6) Bệnh sụp mi cơ tiến triển liên quan gia đình và sự tham gia của một, một số hoặc tất cả các cơ ngoài ổ mắt (và không gì khác) của một hoặc cả hai mắt
(7) Bệnh sụp mi một bên tự phát muộn
(8) Thoái hóa amyloid với sự tham gia của cơ nâng mi
(9) Lão suy - mất trương lực cơ nói chung và teo mỡ ổ mắt
(10) Sụp mi và thai kỳ bình thường
(11) Cường giáp và bệnh sụp mi — sau các giai đoạn hoạt động
(12) Thuốc: Chi tiết về nguyên nhân được liệt kê trong trang tiếp theo
(13) Bệnh sụp mí do corticosteroid — sử dụng kéo dài liệu pháp corticosteroid tại chỗ
(14) Sụp mí mascara — do cặn mascara bám dưới kết mạc
(15) Sụp mí liên quan đến viêm kết mạc mãn tính và viêm màng bồ đào
(16) Sử dụng botulinum toxin
D. Sụp mí bảo vệ /tự động sau chấn thương mắt
E. Sụp mí mắt cơ chế
(1) Khối u
a. Khối u lành tính — chẳng hạn như u sợi thần kinh hoặc u mạch máu
b. Khối u ác tính — chẳng hạn như ung thư biểu mô tế bào đáy, ung thư biểu mô tế bào vảy, u hắc tố ác tính hoặc u cơ vân
c. Tổn thương di căn — chẳng hạn như vú hoặc phổi
d. Mở rộng xoang — chẳng hạn như niêm mạc trán xoang
(2) Dư thừa da mí trên - di truyền với các đợt tái phát phù nề nghiêm trọng và tổn thương mô còn sót lại
(3) Sụp mí do sẹo - chẳng hạn như thứ phát sau viêm sẹo kết mạc hoặc chấn thương phẫu thuật đối với vòm trên
(4) Di chuyển kính áp tròng
(5) Dạng viêm kết mạc mùa xuân
(6) Mở rộng nội sọ — chẳng hạn như u mô xương
6 Sụp mí mắt bẩm sinh đơn giản
6.1 Di truyền gene
Trong hầu hết các trường hợp mắc bệnh sụp mí bẩm sinh, nguyên nhân là vô căn. Nó có thể xảy ra thông qua sự di truyền trội trên NST thường. Các trường hợp gia đình phổ biến cho thấy có khả năng mắc các khuyết tật di truyền hoặc nhiễm sắc thể.
6.2 Sinh lý bệnh
Trong hầu hết các trường hợp mắc bệnh sụp mí bẩm sinh, mí mắt bị sụp là kết quả của rối loạn phát triển cơ tại chỗ. Thay cho các sợi cơ bình thường, trong bụng cơ có các mô xơ và mô mỡ, làm giảm khả năng vận động của cơ để co và thư giãn. Tình trạng này thường được gọi là bệnh sụp mí bẩm sinh. Trong những trường hợp nặng, có thể xác định được ít hoặc không có cơ vân tại thời điểm phẫu thuật. Điều này cho thấy rằng bệnh sụp mí bẩm sinh là thứ phát sau các khuyết tật phát triển cục bộ trong cấu trúc cơ.
6.3 Đặc điểm lâm sàng
Nó có thể là đơn phương hoặc song phươngvà nói chung là đặc trưng bởi giảm chức năng cơ nâng mi.
Sụp mí có thể từ dạng nhẹ với sự bất đối xứng nhỏ chỉ 1-2 mm đến dạng nặng, bao phủ trục đồng tử, dẫn đến tư thế đầu và cằm nâng cao.
Một đặc điểm rất cổ điển và đặc trưng của bệnh sụp mí bẩm sinh đơn giản là hiện tượng hạ mí trên không bình thường khi nhìn xuống (lid lag). Điều này xảy ra do các sợi cơ LPS đã trở nên xơ hóa, khả năng co và giãn của bụng cơ bị hạn chế, do đó khi người nhìn xuống, mắt sụp mí không thể thư giãn, làm cho hạ mí trên không bình thường khi nhìn xuống.
Có liên quan đến nếp mí kém hoặc không có.
6.4 Nguyên nhân
Trong hầu hết các trường hợp mắc bệnh sụp mí bẩm sinh, nguyên nhân là vô căn.Về m ặt mô học, cơ nâng của bệnh nhân mắc bệnh sụp mí bẩm sinh bị loạn dưỡng. Cơ nâng và các mô cân cơ dường như bị thâm nhập hoặc thay thế bằng mô mỡ và mô sợi. Trong những trường hợp nặng, có thể xác định được ít hoặc không có cơ vân tại thời điểm phẫu thuật. Điều này cho thấy rằng bệnh sụp mi bẩm sinh là thứ phát sau các khuyết tật phát triển cục bộ trong cấu trúc cơ.Sụp mí mắt bẩm sinh có thể xảy ra thông qua di truyền trội trên NST thường. Các trường hợp gia đình thường xảy ra cho thấy có khả năng bị dị tật di truyền hoặc nhiễm sắc thể. Các nguyên nhân cụ thể khác của bệnh sụp mí ở trẻ em bao gồm:
Hội chứng mở mắt hạn chế (Blepharophimosis): Tình trạng này bao gồm các khe mi ngắn, bệnh sụp mi bẩm sinh, bệnh đảo ngược góc mắt trong và góc mắt trong xa nhau.
Liệt dây thần kinh sọ số ba: Các dấu hiệu tái sinh bất thường hiếm khi xảy ra. Đồng tử có thể nhỏ một cách nghịch lý và không phản ứng.
7 Sụp mí mắt khởi điểm mắc phải/người lớn
Nguyên nhân
Sụp mí có thể được gây ra bởi các vấn đề với cơ nâng của mí mắt, cân cơ nâng mi, bất thường thần kinh trung ương hoặc ngoại vi, chấn thương, viêm hoặc tổn thương ở mí mắt hoặc ổ mắt.
Sụp mi do cân cơ là nguyên nhân phổ biến nhất của bệnh sụp mí mắc phải.
- Những thay đổi không tự ý, thoái hóa, hoặc sự không đi vào của cân cơ nâng mi thường gặp ở tuổi già.
- Viêm mãn tính hoặc phẫu thuật nội nhãn (ví dụ như phẫu thuật đục thủy tinh thể) có thể kích thích kéo dài cân cơ nâng mi và thoái hóa từ bề mặt trước của tấm sụn mi.
- Việc sử dụng kính áp tròng trong thời gian dài cũng có liên quan. Bệnh nhân duy trì chức năng cơ nâng mi bình thường hoặc gần bình thường, với nếp mí trên ở cao. Các phần phụ từ cơ nâng mi đến da vẫn còn nguyên vẹn, và điều này tạo thành nếp mí.
Sụp mí trên do nguyên nhân thần kinh (Neurogenic blepharoptosis) có thể có nguồn gốc bẩm sinh hoặc mắc phải. Bệnh sụp mí thần kinh bẩm sinh thường do hội chứng Horner hoặc liệt dây thần kinh thứ ba. Các nguyên nhân bệnh sụp mí thần kinh mắc phải bao gồm hội chứng Horner, liệt dây thần kinh thứ ba hoặc bệnh nhược cơ.
- Hội chứng Horner mắc phải có thể là thứ phát sau chấn thương, tổn thương khối u hoặc bệnh mạch máu của đường giao cảm. Tất cả dấu tích của hội chứng Horner bẩm sinh, ngoại trừ mống mắt và vùng trung tâm giảm sắc tố, đang hiện hữu. Hội chứng Raeder paratrigeminal (Hội chứng Horner sau hạch mất chức năng dây thần kinh sinh ba liên quan đến đám rối giao cảm cảnh gần lỗ Mechel) xảy ra ở nam giới trung niên bị đau đầu hai bên hàng ngày và dấu hiệu của hội chứng Horner mắc phải.
- Rối loạn chức năng của dây thần kinh sọ thứ ba có thể do nhiều tổn thương mắc phải. Chấn thương, đa xơ cứng, bệnh mạch máu và nhiễm trùng đều là những căn nguyên có thể. Rối loạn chức năng cơ ngoài ổ mắt, bất thường đồng tử và sự hiện diện của sự tái tạo không bình thường có thể giúp thiết lập chẩn đoán chính xác.
- Bệnh sụp mí thần kinh synkinetic là sản phẩm của các dị thường trong việc chi phối. Sụp mí xoay hàm Marcus-Gunn và sụp mí sau chấn thương là hai ví dụ về căn nguyên thú vị này. Bệnh thần kinh tiểu đường vi mạch không bao giờ dẫn đến bệnh sụp mí thần kinh synkinetic.
Sụp mí do mô cơ (Myogenic blepharoptosis) thường là bẩm sinh, nhưng nó có thể liên quan đến các quá trình bệnh mắc phải.
- Bệnh sụp mí mô cơ mắc phải có thể được tìm thấy trong bệnh nhược cơ, yếu liệt cơ bên ngoài tiến triển mãn tính, loạn dưỡng cơ mắt - hầu họng và rối loạn chức năng cơ.
Sụp mí do chấn thương (Traumatic blepharoptosis) có thể xảy ra sau một vết rách ở mí mắt với sự cắt ngang của các cơ nâng mi mí mắt trên hoặc gián đoạn đầu vào thần kinh.
Sụp mí cơ chế (Mechanical ptosis) có thể xuất phát từ sự hiện diện của khối u mi mắt, ví dụ, u sợi thần kinh hoặc u mạch máu hoặc sẹo thứ phát sau viêm hoặc phẫu thuật.
8 Hội chứng Blenpharophinmosis
Hội chứng “Giảm kích thước cân cơ mí mắt (Blepharophimosis), sụp mí, đảo ngược góc mắt” (BPES) là một chứng rối loạn hiếm gặp thường được di truyền như một đặc điểm trội trên NST thường.
8.1 Các triệu chứng
Các triệu chứng chính của BPES là mí mắt hẹp bất thường theo chiều ngang (Blepharophimosis), sụp mí mắt trên (bệnh sụp mí), một nếp da dọc từ mí mắt dưới lên mỗi bên mũi (đảo ngược góc mắt) cũng như không có nếp mí.
Các phát hiện khác bao gồm: hai mắt có khoảng cách rộng rãi (telecanthus), sống mũi thấp, tai ngoài phát triển không hoàn chỉnh và hiếm gặp hơn là mắt nhỏ bất thường (microphthalmos), vòm miệng cao, ống dẫn nước mắt bị di lệch và vô sinh ở một số nhưng không phải tất cả phụ nữ đều bị ảnh hưởng.
8.2 Các dạng
Hai loại BPES đã được xác định.
Loại I BPES được di truyền như một tính trạng trội trên NST thường. Ở nhiều phụ nữ bị ảnh hưởng bởi BPES loại I, suy buồng trứng sớm, không rõ nguyên nhân, ngăn cản sinh sản.
Loại II BPES được di truyền như một đặc điểm trội của NST thường, nhưng không liên quan đến vô sinh nữ.
8.3 Nguyên nhân
BPES có thể xảy ra mà không có lý do rõ ràng (không thường xuyên). Nó cũng có thể là kết quả của sự thay đổi vật chất di truyền xảy ra mà không có lý do rõ ràng (đột biến mới), hoặc có thể được di truyền như một đặc điểm di truyền trội trên NST thường. Đột biến gây ra BPES loại I và BPES loại II xảy ra trên nột gen được gọi là FOXL2 nằm trên nhánh dài của nhiễm sắc thể số 3(3q23)
8.4 Dân số chịu tác động
BPES ảnh hưởng đến nam giới thường xuyên hơn một chút so với nữ giới.
8.5 Các rối loạn liên quan
Các triệu chứng của rối loạn sau đây có thể tương tự như các triệu chứng của Blepharophimosis, sụp mí, đảo ngược góc mắt. So sánh có thể hữu ích để chẩn đoán phân biệt.
Hội chứng Waardenburg là một rối loạn hiếm gặp được di truyền như một đặc điểm di truyền trội trên NST thường. Rối loạn này được đặc trưng bởi những bất thường trên khuôn mặt có thể bao gồm: sự dịch chuyển của các nếp gấp bên trong của mí mắt và / hoặc ống dẫn nước mắt, mũi nổi bật và sắc tố thường bất thường của mống mắt của mắt. Các bất thường khác có thể xảy ra là: sắc tố bất thường trên da, và / hoặc tóc và bị điếc.Hội chứng Ohdo blepharophimosis là một chứng rối loạn di truyền cực kỳ hiếm gặp, đặc trưng bởi sự thu hẹp bất thường của các khe mắt giữa mí mắt trên và dưới (Blepharophimosis), răng kém phát triển (giảm sản), chậm phát triển trí tuệ và / hoặc các khuyết tật tim bẩm sinh. Ngoài ra, trong một số trường hợp, cũng có thể bị sụp mí mắt trên. Hội chứng Ohdo blepharophimosis được cho là di truyền như một đặc điểm di truyền lặn trên NST thường.
8.6 Chẩn đoán
Việc chẩn đoán BPES phụ thuộc vào các phát hiện lâm sàng, khai thác bệnh sử tốt và xét nghiệm gen để tìm các bất thường của gen FOXL2.
8.7 Điều trị
Phẫu thuật mắt có thể được thực hiện để giảm chứng đảo ngược góc mắt, blepharophimosis và sụp mí.Các bất thường khác thường được phẫu thuật trước.
8.8 Kiểm soát sụp mí
Sụp mí thường được để lại cho phẫu thuật cuối cùng, vì sau khi can thiệp phẫu thuật cho các bất thường liên quan khác, sụp mí có thể tăng lên.
Treo cơ trán hai bên thường được chỉ định để điều chỉnh bệnh sụp mí.
Tư vấn di truyền có thể có lợi cho bệnh nhân và các gia đình.
Điều trị khác là điều trị triệu chứng và hỗ trợ.
8.9 Dấu hiệu và triệu chứng của hội chứng Blepharophimosis
Góc mắt đảo ngược.
Khe mắt ngắn.
Góc mắt xa nhau.
Sóng mũi thấp.
Sụp mí.
Giảm sản cơ nâng mi.
Xơ hóa cơ nâng mi.
Lệch nhãn cầu.
Lông mày cong.
Phát triển tai không hoàn toàn.
Tai cụp.
Kinh nguyệt không đều.
Vô sinh ở nữ.
Suy sinh dục nguyên phát.
Giảm thị lực.
Tăng chiều cao dọc của lông mày.
9 Sụp mí mắt xoay hàm Marcus Gunn
9.1 Nền tảng
Năm 1883, Marcus Gunn mô tả một cô gái 15 tuổi mắc một loại bệnh sụp mí bẩm sinh đặc biệt bao gồm cử động nháy mắt của mí mắt bệnh liên quan đến chuyển động của hàm. Hiện tượng nháy mắt xoay hàm này hiện mang tên anh ấy.
Bệnh nhân mắc hội chứng Marcus Gunn có các mức độ thay đổi của bệnh sụp mí mắt trên ở vị trí nghỉ ngơi, nguyên phát. Mặc dù hội chứng Marcus Gunn thường là một bên, nhưng nó có thể biểu hiện hai bên trong một số trường hợp hiếm hoi.
Phản xạ nháy mắt bao gồm sự co lại của mí trên hoặc nâng đến mức đến mức bằng hoặc cao hơn so với mí mắt đồng loại bình thường khi có sự kích thích cơ vận nhãn cùng bên. Phản ứng này được theo sau bởi sự nhanh chóng trở lại vị trí thấp hơn. Biên độ của nháy mắt có xu hướng tồi tệ hơn ở trạng thái khi nhìn xuống. Chuyển động nhanh, bất thường của mí mắt có thể là khía cạnh đáng lo ngại nhất của hội chứng này.
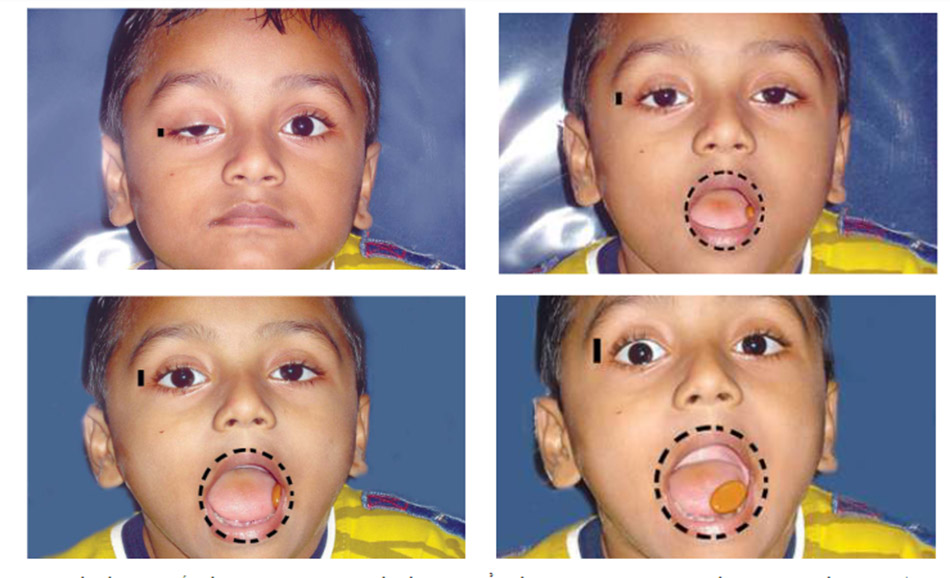
Hiện tượng nháy mắt có thể bắt nguồn từ việc há miệng, đẩy hàm sang bên đối diện, hàm nhô ra, nhai, cười hoặc mút. Hiện tượng nháy mắt này thường được phát hiện sớm, khi trẻ còn bú bình hoặc bú mẹ.
9.2 Di truyền gene
Bệnh sụp mí hàm - nháy mắt hầu như luôn luôn xảy ra lẻ tẻ, nhưng các trường hợp gia đình với kiểu di truyền trội đã được báo cáo.
9.3 Sinh lý bệnh
Nháy mắt xoay hàm của Marcus Gunn được cho là một dạng của bệnh sụp mí tổng hợp. Một kết nối sai lệch dường như tồn tại giữa các nhánh vận động của dây thần kinh sinh ba (CNIII) chi phối các cơ vận nhãn bên ngoài và các sợi của nhánh trên của dây thần kinh vận động (CN III) điều đó chi phối cơ nâng mi trên của mí mắt trên.
Các nghiên cứu điện cơ học chứng minh sự tăng sinh đồng thời này bằng cách cho thấy sự co lại đồng thời của cơ vận nhãn bên ngoài và cơ nâng mi. Trong một số trường hợp hiếm hoi, sự đồng thời có thể xuất hiện giữa các cơ vận nhãn trong và cơ nâng mi. Trong những trường hợp này, mí mắt nâng lên khi khép miệng và nghiến răng.
Một số tác giả đã suy đoán rằng nháy mắt – xoay hàm không phải là do một con đường sai lệch mới, mà là do sự ức chế của các cơ chế nguyên thủy hơn đã tồn tại từ trước. Điều này được cho là giải thích tại sao những người không bị ảnh hưởng thường mở miệng trong khi cố gắng mở to mắt để nhỏ thuốc mắt hoặc trang điểm.
Vì bệnh sụp mí nháy mắt - xoay hàm được hầu hết tin rằng là do sự chi phối bất thường của cơ nâng mi và không phải thứ phát sau những thay đổi về cơ, nên không có gì đáng ngạc nhiên khi hầu hết các nghiên cứu mô bệnh học cho thấy cơ vân bình thường.
9.4 Các liên quan
Hội chứng nháy mắt xoay hàm Marcus Gunn kết hợp với lệch nhãn cầu trong 50-60% trường hợp. Liệt cơ thẳng trên được tìm thấy trong gần 25% trường hợp, và liệt cơ nâng mi đôi được tìm thấy trong 25% trường hợp khác. Trong những trường hợp hiếm hoi, lệch nhãn cầu nằm ngang trong trường hợp không có rối loạn vận động dọc có thể xảy ra.
Tỷ lệ khác biệt lực co ở những bệnh nhân mắc hội chứng nháy mắt xoay hàm Marcus Gunn được báo cáo là 5-25%.
Giảm thị lực xảy ra ở 30-60% bệnh nhân mắc hội chứng nháy mắt xoay hàm Marcus Gunn và hầu như luôn luôn là thứ phát sau lệch nhãn cầu hoặc khác biệt lực co, và hiếm khi là do tắc nghẽn bởi mí mắt sụp.

Bé trai: (a) Ở vị trí chính, mắt phải là sụp mí.(b) Hàm sau khi mở, mí đã quay trở lại vị trí bình thường
Bé gái: (a & b) Nháy mắt có thể được tạo ra bằng cách mút, nuốt, nhai hoặc chuyển động ra ngoài của hàm sang hai bên. (Như trường hợp trên)
9.5 Sắc Tộc
Không có khuynh hướng chủng tộc đã biết nào tồn tại.
9.6 Giới tính
Các báo cáo ban đầu cho thấy bệnh sụp mí nháy mắt xoay hàm phổ biến hơn ở nữ giới so với nam giới; tuy nhiên, loạt trường hợp với số lượng lớn cho thấy tỷ lệ phổ biến giữa nam và nữ ngang nhau
9.7 Cử động mí mắt trên kết hợp với hàm - nháy mắt xuất hiện sau một trong những điều sau:
Mở miệng
Cử động hàm về phía đối diện
Nhai
Mút
Đưa hàm ra trước
Nghiến răng cùng nhau
Nuốt
Xoay hàm – nháy mắt tệ hơn khi nhìn xuống
Lệch nhãn cầu
Lệch dọc, thường mắt thấp hơn bên liên quan
Lệch ngang (các trường hợp hiếm)
9.8 Biểu hiện lâm sàng
Sụp mí nhẹ đến trung bình, thường là một bên.
Hội chứng nháy mắt lệch hàm của Marcus Gunn thường biểu hiện rõ ngay từ khi mới sinh. Hiện tượng nháy mắt thường được cha mẹ lưu ý đầu tiên khi trẻ bú.
Người ta đã gợi ý và những bệnh nhân lớn tuổi thường khẳng định rằng chứng nháy mắt hàm sẽ cải thiện theo thời gian; tuy nhiên, nó đã không được chứng minh là đúng khi đánh giá khách quan. Nhiều khả năng bệnh nhân ngừng tìm kiếm sự chăm sóc khi họ già đi hoặc họ học cách bù đắp và che giấu phản ứng nháy mắt.
9.9 Mức độ hàm – nháy mắt
Jaw-wink có thể được định lượng là:
- Nhẹ (ít hơn hoặc bằng 2 mm)
- Trung bình (3-6 mm)
- Nặng (lớn hơn hoặc bằng 7 mm)
9.10 Điều trị
9.10.1 Chăm sóc y tế
Nếu bị giảm thị lực, điều trị tích cực bằng liệu pháp tắc nghẽn và / hoặc điều chỉnh chứng lêch dọc trước khi xem xét phẫu thuật sụp mí.
9.10.2 Chăm sóc phẫu thuật
Đối với bất kỳ bệnh nhân nào yêu cầu phẫu thuật mí mắt, lệch nhãn cầu liên quan nên được giải quyết trước tiên.
9.11 Phẫu thuật khác nhau đề xuất cho bệnh sụp mí hàm – nháy mắt của Marcus Gunn
Bullock ủng hộ việc cắt bỏ hoàn toàn cân cơ nâng mi ở tất cả con đường đến đỉnh ổ mắt.
Dillman và Anderson lập luận rằng việc loại bỏ một phần cơ nâng mi trên dây chằng Whitnall (ví dụ cắt cơ) là đủ để xóa bỏ chức năng của nó mà không cần phải mổ xẻ rộng rãi và làm tổn thương cấu trúc mí mắt.
Bowyer và Sullivan mô tả việc cắt bỏ một phần của cơ nâng mi phía trên dây chằng Whitnall qua cách tiếp cận sau kết mạc.
Dryden và cộng sự đề xuất khâu nối cân cơ nâng mi cắt ngang vào giới hạn vòm của vành ổ mắt trên. Kỹ thuật này không chỉ làm bất hoạt cơ một cách hiệu quả nhưng cũng cho phép đảo ngược quy trình, nếu cần.
Beard và những người khác đã ủng hộ việc cắt bỏ hai bên cơ nâng mi và treo cơ trán hai bên. Mặc dù cách tiếp cận này gần như loại bỏ hoàn toàn nháy mắt và được cho là mang lại sự đối xứng tốt hơn, nhưng thường khó thuyết phục cha mẹ và bệnh nhân thực hiện phẫu thuật và làm tổn thương nhiều cơ nâng mi bình thường bên đối diện.
Cũng có thể đạt được kết quả hài lòng và có thể dự đoán được sau khi cắt cơ nâng mi chỉ một bên ở bên bị ảnh hưởng, kết hợp với treo cơ trán hai bên. Điều này vẫn giữ cơ nâng mi bên bình thường hoạt động bình thường ở vị trí chính nhưng tạo ra độ trễ khi nhìn xuống để cải thiện tính đối xứng.
Kersten và cộng sự ủng hộ việc cắt bỏ cơ nâng mi một bên và chỉ treo cơ trán ở bên bị ảnh hưởng. Nếu kết quả sau phẫu thuật được đánh giá là không đạt yêu cầu, cha mẹ hoặc bệnh nhân có thể lựa chọn phẫu thuật thêm đối với bên đối diện. Bất kì giảm thị lực và lệch nhãn cầu nên được giải quyết trước tiên, vì có thể không đủ để nâng mí mắt không đi vào.
Islam và cộng sự đã mô tả kỹ thuật mổ vạt trán bản lề lên trên thông qua một vết rạch trên chân mày sau đó được đưa xuống dưới vào đường mổ nếp mí. Vạt cơ trán được sử dụng để treo mí mắt sụp sau khi loại bỏ 1 phần hoặc hoàn toàn cơ nâng mi.
Lemagne và Neuhaus đã mô tả các kỹ thuật liên quan đến việc cắt ngang cơ nâng mi liên quan, sau đó là chuyển đoạn xa đến chân mày, có hiệu quả treo mí mắt đến cơ trán.. Kỹ thuật của họ duy trì đường đi mí mắt bình thường, vì các phần đính kèm cân cơ nâng mi không bị xáo trộn
9.11.1 Phẫu thuật rung giật nhãn cầu
Bệnh liệt cơ thẳng trên có thể được điều chỉnh bằng cách cắt bỏ cơ thẳng trên nhưng chỉ trong trường hợp không có sự giới hạn cơ thẳng dưới.
Vì cơ thẳng trên được liên kết lỏng lẻo với cơ nâng mi phía trên, mí mắt trên sẽ bị kéo xuống thấp hơn trong quá trình cắt bỏ, làm trầm trọng thêm bất kỳ bệnh lý sụp mí nào đã có. Điều này có thể được giải quyết trong quá trình sửa chữa sụp mi tiếp theo.
9.11.2 Kiểm soát sụp mí
Phẫu thuật súp mí mắt
Phẫu thuật mí mắt chỉ được xem xét khi cha mẹ (hoặc bệnh nhân) và bác sĩ phẫu thuật đồng ý về tình trạng gây khó chịu về mặt thẩm mỹ là sụp mi hay nháy mắt – xoay hàm hay là sự kết hợp của cả hai..
Nhiều kỹ thuật được mô tả để điều chỉnh sụp mí nháy mắt - hàm, phản ánh cuộc tranh cãi đang diễn ra liên quan đến việc quản lý phẫu thuật tình trạng này.
Nếu tình trạng nháy mắt - hàm không đáng kể về mặt thẩm mỹ, nó có thể bị bỏ qua trong việc điều trị bệnh sụp mí.
Mặc dù lượng sụp mí và cử động mí mắt đồng thời là thay đổi, những bệnh nhân có chứng bệnh sụp mí nặng hơn có xu hướng chuyển động mí mắt trên khác lạ tồi tệ hơn.
Nháy mắt - hàm được coi là có ý nghĩa về mặt thẩm mỹ nếu nó là 2 mm trở lên.
Bất kỳ nỗ lực nào để sửa chữa sụp mí mà không giải quyết nháy mắt - hàm sẽ dẫn đến nặng thêm cử động mí mắt sai lệch đến một mức độ cao hơn rìa giác mạc trên, điều này sẽ không thể chấp nhận được đối với bệnh nhân.
Nếu tình trạng nháy mắt – hàm đáng kể, cần phải cắt bỏ hoặc loại bỏ cơ nâng mi và phục hồi mí mắt với chân mày bằng dây cơ trán. Một số kỹ thuật đã được đề xuất để xóa bỏ chức năng cơ nâng mi, điều này có hiệu quả làm giảm chuyển động của mí mắt sai lệch.
Một quy trình song phương phẫu thuật đồng thời đối với mắt không sụp mí có thể cho kết quả dễ chấp nhận hơn.
10 Liệt dây thần kinh số 3
10.1 Dấu hiệu và triệu chứng
Bệnh nhân thường sẽ có biểu hiện đột ngột xuất hiện bệnh sụp mí một bên (hoặc hiếm khi là bệnh sụp mí hai bên nếu tổn thương xảy ra ở nhân dây thần kinh thứ ba), thường kèm theo đau nhức đầu hoặc đau mắt đáng kể.
Bệnh nhân hiếm khi phàn nàn về chứng nhìn đôi vì sụp mí che khuất tầm nhìn ở mắt bị ảnh hưởng; tuy nhiên, nếu nâng mí bằng tay, bệnh nhân sẽ phát hiện nhìn đôi.
Độ trong suốt của hình ảnh thường không bị ảnh hưởng trừ khi tổn thương xảy ra ở khe mí mắt trên và dây thần kinh sọ II cũng có liên quan.
Các vị trí mắt bị ảnh hưởng ở vị trí lệch nhãn cầu ra ngoài, thoái hóa (hướng xuống và hướng ra ngoài).
Sẽ có giới hạn về độ nâng, đi xuống và đi cùng nhau. Có một sự thiếu hoạt động của cơ thẳng trên, dưới và trong và cơ xiên dưới, có thể là toàn bộ hoặc một phần.
Đồng tử có thể giãn ra và phản ứng tối thiểu với ánh sáng (có sự tham gia của đồng tử), phản ứng hoàn toàn và bình thường (không liên quan đồng tử), hoặc có thể phản ứng chậm chạp (có sự tham gia của đồng tử một phần).
10.2 Sinh lý bệnh
Liệt dây thần kinh thứ ba do tổn thương dây thần kinh vận động cơ ở bất kỳ vị trí nào từ nhân cho đến các phần mặt lưng của não giữa, các đốt của nó trong nhu mô thân não, rễ thần kinh trong khoang dưới nhện, hoặc trong xoang hang hoặc ổ mắt sau.
Tổn thương nhân dây thần kinh thứ ba dẫn đến liệt dây thần kinh thứ ba cùng bên với giới hạn cơ thẳng trên đối diện và chứng sụp mí hai bên..
Tổn thương bó dây thần kinh thứ ba dẫn đến liệt dây thần kinh thứ ba cùng bên với liệt nửa người bên đối diện (hội chứng Weber), rung giật có chủ đích bên đối diện (hội chứng Benedikt), hoặc mất điều hòa tiểu não cùng bên (hội chứng Nothnagel). Nhồi máu mạch máu, bệnh di căn và quá trình khử myelin là những nguyên nhân phổ biến liên quan đến thân não.
Tổn thương dây thần kinh thứ ba trong khoang dưới nhện tạo ra liệt dây thần kinh thứ ba đơn độc. Nguyên nhân chính là do chèn ép dây thần kinh bởi chứng phình động mạch mở rộng của động mạch giao tiếp phía sau hoặc động mạch nền, và bệnh mạch máu do thiếu máu cục bộ. Sẽ luôn có cảm giác đau khi chèn ép túi phình và sự tham gia của đồng tử là điển hình, mặc dù có những trường hợp không thường xuyên bị chèn ép túi phình mà ban đầu không ảnh hưởng đến chức năng đồng tử.
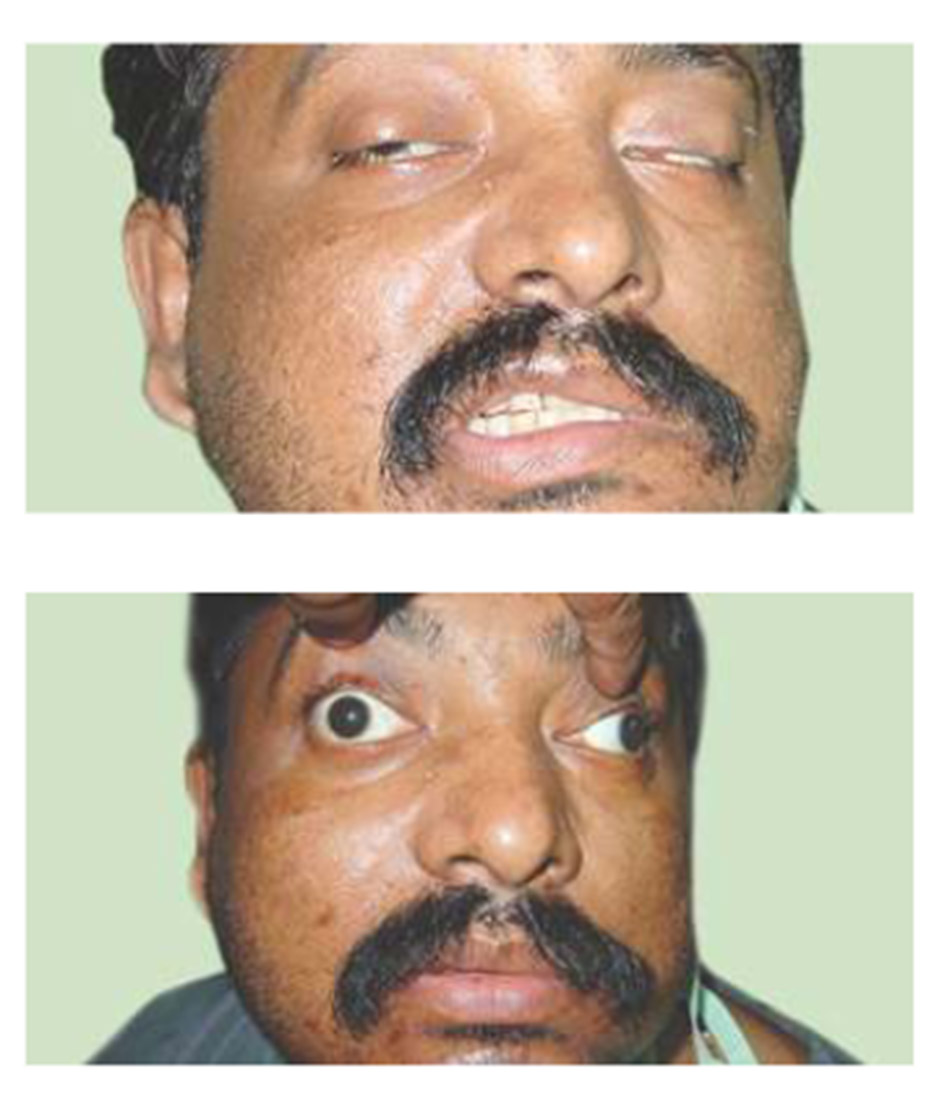
(b) Khi nâng mí, nhãn cầu ở bên phải bị lệch xuống và ra ngoài là một đặc điểm điển hình của bệnh liệt dây thần kinh sọ thứ ba
Liệt dây thần kinh sọ thứ ba do thiếu máu cục bộ trong thân thần kinh được cho là do suy giảm thần kinh mạch máu hoặc các mạch nhỏ cung cấp dây thần kinh. Ở bệnh nhân liệt dây thần kinh thứ ba do thiếu máu cục bộ, đau có thể xuất hiện, nhưng đồng tử thường bình thường và có phản ứng. Loại liệt dây thần kinh sọ thứ ba này thường gặp nhất ở những người trên 60 tuổi và ở những người có các yếu tố nguy cơ xơ vữa động mạch lâu năm, chẳng hạn như bệnh tiểu đường hoặc tăng huyết áp. Phát hiện quan trọng ở những bệnh nhân này là tương đối ít xuất hiện cơ vòng đồng tử với liệt hoàn toàn hoặc gần hoàn toàn của các cơ ngoài ổ mắt chi phối bởi dây thần kinh sọ thứ ba, bao gồm cả cơ nâng mi.
Tổn thương dây thần kinh thứ ba trong xoang hang, khe ổ mắt trên, hoặc phía sau ổ mắt không có khả năng biểu hiện như liệt dây thần kinh thứ ba đơn độc do sự hợp lưu của các cấu trúc khác trong những khu vực này. Liên quan xoang hang có thể bao gồm suy nhược dây thần kinh sọ IV, VI và V-1, và một hội chứng Horner cùng bên. Các nguyên nhân phổ biến nhất gây tổn thương ở những vùng này bao gồm bệnh di căn, viêm nhiễm.
10.3 Quản lý bệnh liệt dây thần kinh sọ thứ ba ở trung tâm
Chăm sóc y khoa
Trớ trêu thay, những bệnh nhân này có thể bị đau rất dữ dội ở mắt hoặc ở ổ mắt cùng bên với dây thần kinh liên quan. Cơ chế bệnh sinh của cơn đau này chưa được hiểu rõ, nhưng nó thường xảy ra ở những bệnh nhân bị liệt y khoa và bản thân nó không gợi ý chứng phình động mạch là nguyên nhân.
Quản lý y tế thực sự là chờ đợi thận trọng. Hầu hết các bệnh nhân đều thuyên giảm bệnh liệt một cách tự nhiên, thường trong vòng 6-8 tuần.
Điều trị trong khoảng thời gian có triệu chứng nhằm giảm bớt các triệu chứng, chủ yếu là đau và nhìn đôi.
(b) Có sụp mí hoàn toàn bên trái. Mắt lệch đi xuống và ra ngoài
10.4 Đặc điểm lâm sàng
Liệt dây thần kinh thứ ba bẩm sinh thường được coi là lành tính và đơn độc. Các dấu hiệu thần kinh khu trú khác với liệt dây thần kinh thứ ba bẩm sinh, bao gồm liên quan đến đồng tử, rối loạn vận động cơ vận nhãn, co giật liệt nửa người và chậm phát triển có thể hiếm trong các trường hợp mắc bệnh.
Bệnh nhân bị liệt dây thần kinh thứ ba bẩm sinh nên được đánh giá các dấu hiệu tổn thương thần kinh khu trú khác.
Nhiều bệnh nhân liệt dây thần kinh thứ ba bẩm sinh cải thiện thị lực hai mắt bằng cách duy trì tư thế đầu bù trừ.
Có thể xảy ra giảm thị lực ở một trong hai mắt nếu trẻ không giữ tư thế đầu để bù độ lệch nhãn cầu.Bệnh nhân có thể xuất hiện với sự tái tạo không bình thường và đồng tử nhỏ.
Phác đồ với 1 case nghi ngờ liệt dây thần kinh số 3
(Cận thị, đau ở mắt, mặt hoặc đầu, đồng tử không đối xứng, bệnh sụp mí hoặc mờ mắt)
Thuốc chống viêm không steroid (NSAID) là phương pháp điều trị đầu tiên được lựa chọn để giảm đau. Cận thị không phải là một vấn đề khi bệnh sụp mí bịt kín mắt liên quan.
10.5 Liệt dây thần kinh sọ số 3 phẫu thuật
Chăm sóc phẫu thuật
Vì mục đích thực tế, phẫu thuật chăm sóc liệt dây thần kinh sọ thứ ba bao gồm cắt, dán, cuộn hoặc quấn túi phình bởi bác sĩ phẫu thuật thần kinh trong giai đoạn cấp tính. Chi tiết nằm ngoài phạm vi của cuốn sách này.
(b) Khi nâng mi mắt trái lên, nhãn cầu hơi lệch ra ngoài và xuống dưới.
10.6 Kiểm soát sụp mí mắt
Sụp mí có thể là một phần hoặc toàn bộ tại thời điểm xuất hiện. Nếu quá trình sụp mí hoàn toàn, bệnh nhân sẽ không bị nhìn đôi, mặc dù có lệch bên dưới. Vì vậy, hoạt động này như một hình thức vá lỗi tự phát.
Khi bệnh nhân hồi phục, hoặc quá trình sụp mí không hoàn toàn, trục quang học trở nên rõ ràng. Có thể phải dán một miếng che mắt để ngăn ngừa tật nhìn đôi.
Khi nhìn đôi do sự phân kỳ góc lớn của các trục thị giác, che một mắt là giải pháp ngắn hạn duy nhất. Khi góc lệch nhỏ hơn, sự hợp nhất ở vị trí chính thường có thể đạt được bằng cách sử dụng lăng kính nằm ngang hoặc thẳng đứng hoặc cả hai.
Bệnh nhân còn một mắt do sụp mí hoặc che mắt và bệnh nhân nhìn đôi, không nên trèo lên cao, lái xe hoặc vận hành máy móc nặng.
Bệnh nhân nên tránh bất kỳ hoạt động nào khác mà việc hạn chế tầm nhìn ngoại vi gây nguy hiểm
10.7 Dấu hiệu đồng tử
Liên quan đồng tử là quy luật trong liệt dây thần kinh sọ thứ ba do phình động mạch thông sau, có hoặc không có xuất huyết dưới nhện. Điều này có thể là do sinh lý bệnh của tổn thương dây thần kinh sọ thứ ba liên quan đến sự rò rỉ máu từ vòm túi phình vào dây thần kinh qua bờ ngoài của nó. Các sợi đồng tử nằm rất nông và gần như luôn tham gia vào quá trình này.
Chừa đồng tử liệt dây thần kinh sọ thứ ba là một dấu hiệu của tổn thương do thiếu máu cục bộ có xu hướng liên quan đến lõi trung tâm của dây thần kinh. Đây là loại liệt dây thần kinh sọ thứ ba không phẫu thuật hoặc bên trong thường do bệnh vi mạch và có xu hướng tự khỏi trong vòng vài tuần.
Những bệnh nhân không hồi phục bệnh liệt dây thần kinh sọ thứ ba sau 6-12 tháng có thể trở thành đối tượng cho việc cắt bỏ hoặc thoái lui cơ mắt để điều trị chứng nhìn đôi lâu dài và có góc ổn định.Một số bệnh nhân này cũng có thể yêu cầu một số hình thức phẫu thuật nâng mí cho bệnh sụp mí dai dẳng hạn chế tầm nhìn hoặc bệnh nhân không thể chấp nhận được về mặt thẩm mỹ.
10.8 Đặc điểm liệt dây thần kinh sọ số 3 một bên
Lệch ngang là phân kì hoặc thái dương (trục hình ảnh cách xa nhau ra) do cơ thẳng trong của bên liên quan bị yếu. Lệch dọc là kết quả của sự yếu của cơ thẳng trên, cơ xiên dưới (cả cơ nâng) và cơ thẳng dưới (cơ hạ).
Chức năng còn lại của cơ xiên trên (cơ hạ, chức năng dây thần kinh sọ thứ tư còn nguyên vẹn) có xu hướng tạo ra sự lệch xuống dưới của mắt liên quan. Một cách để ghi nhớ sự kết hợp này là nghĩ về một võ sĩ quyền anh thua cuộc, “xuống dưới và đi ra ngoài”.
Sụp mí là kết quả của việc yếu cơ nâng mi, và có thể là một phần hoặc toàn bộ, và có thể chỉ liên quan đến các cơ ngoài ổ mắt hoặc cả bên trong và ngoài ổ mắt. Liệt dây 3 hoàn toàn, di động nhãn cầu rất giới hạn, vì chỉ có cơ thẳng ngoài và cơ xiên trên là hoạt động.
Sự giãn nở đồng tử và phản ứng chậm chạp hoặc không phản ứng với ánh sáng là kết quả của sự tham gia của các sợi phó giao cảm bắt nguồn từ nhân dưới Edinger-West-phal của phức hợp dây thần kinh sọ thứ ba.
10.9 Điều trị một số ca liệt dây thần kinh sọ số 3 đơn độc
10.9.1 Nội khoa
Kết quả ban đầu của bệnh lý liệt dây thần kinh sọ thứ ba chừa lại đồng tử, mà không có bất kỳ bằng chứng nào khác về chứng phình động mạch liên quan đến việc đánh giá y tế về các yếu tố nguy cơ xơ cứng động mạch, bao gồm bệnh tiểu đường và tăng huyết áp.
Một số bệnh nhân có thể yêu cầu tầm soát bệnh mạch máu collagen, viêm mạch máu hệ thống, bệnh sarcoidosis hoặc các bệnh hệ thống u hạt khác.
Nếu viêm màng não do ung thư biểu mô được chẩn đoán trên xét nghiệm dịch não tủy, thì việc tìm kiếm bệnh di căn toàn thân, ung thư biểu mô nguyên phát ẩn, ung thư hạch hoặc bệnh bạch cầu sẽ được bảo đảm.
10.9.2 Phẫu thuật thần kinh
Liệt dây thần kinh sọ thứ ba do phình mạch, có hoặc không kèm theo xuất huyết dưới nhện, cần xử trí phẫu thuật thần kinh trong hầu hết các trường hợp.
10.9.3 Nhãn khoa
Bác sĩ nhãn khoa cung cấp phương pháp điều trị triệu chứng cho chứng nhìn đôi bằng cách sử dụng phương pháp tắc nghẽn, lăng kính hoặc phẫu thuật cơ mắt và các thủ thuật nâng mi khác nhau cho bệnh sụp mí.
10.10 Các quan sát quan trọng
Liệt dây thần kinh thứ ba đơn độc do bệnh mạch máu thiếu máu cục bộ thường tự khỏi và hồi phục trong khoảng thời gian từ ba đến sáu tháng.
Trong bệnh liệt dây thần kinh thứ ba bẩm sinh, hoặc bệnh liệt mắc phải mà chưa giải quyết được, can thiệp phẫu thuật được chỉ định để cho phép phát triển thị lực hai mắt hoặc giảm chứng nhìn đôi.
Nếu có chức năng cơ thẳng trong đáng kể, mắt có thể được căn chỉnh ở vị trí ban đầu bằng sự thụt cơ thẳng ngoài nhiều kết hợp với cắt cơ thẳng trong.
Nếu cần thiết, phẫu thuật sụp mí mắt phải được thực hiện khi mắt đã đạt yêu cầu. Cần thực hiện thủ thuật treo cơ trán ở những bệnh nhân có chức năng cơ nâng mi kém hoặc không có.
11 Yếu liệt cơ bên ngoài tiến triển mãn tính
Yếu liệt cơ bên ngoài tiến triển mãn tính(CPEO) là một rối loạn đặc trưng bởi sự tê liệt tiến triển từ từ của các cơ bên ngoài ổ mắt. Bệnh nhân thường bị hai bên, đối xứng, sụp mí tiến triển, sau đó là chứng yếu liệt cơ bên ngoài ổ mắt vài tháng đến nhiều năm sau đó. Cơ mi và cơ mống mắt không liên quan.CPEO là biểu hiện thường xuyên nhất của bệnh về ti thể. CPEO liên quan đến đột biến trong DNA ty thể (mtDNA) có thể xảy ra khi không có bất kỳ dấu hiệu lâm sàng nào khác, nhưng nó thường liên quan đến yếu cơ xương.
Hội chứng Kearns-Sayre (KSS) là một bệnh cơ liên quan đến ty thể biểu hiện những điều sau: CPEO, khởi phát trước 20 tuổi và bệnh võng mạc sắc tố. KSS cũng có ít nhất một trong những điều sau: khuyết tật dẫn truyền tim, dịch não tủy (CSF), protein trên 100 mg / dl và hội chứng tiểu não. Các bất thường khác trong KSS có thể bao gồm chậm phát triển trí tuệ, dấu hiệu Babinski, mất thính giác, động kinh, tầm vóc thấp, dậy thì muộn và các rối loạn nội tiết khác nhau.
11.1 Sinh lý bệnh
DNA ty thể mã hóa cho các thành phần thiết yếu của chuỗi hô hấp. Việc xóa các độ dài khác nhau của mtDNA dẫn đến chức năng ti thể bị lỗi, đặc biệt là trong các mô có tính oxy hóa cao (ví dụ như cơ, não, tim). Các cơ ngoại lai bị ảnh hưởng ưu tiên vì phần thể tích ti thể của chúng lớn hơn nhiều lần so với phần cơ xương khác.
Sự tổng hợp protein bị suy giảm trong các ty thể này là nguyên nhân dẫn đến dấu hiệu mô học của các bệnh lý cơ của ty thể. Khi các sợi cơ bị nhuộm bằng vết Gomori trichrome, người ta sẽ thấy sự tích tụ bất thường của các ty thể mở rộng bên dưới lớp màng cơ. Những sợi này được gọi là sợi đỏ rách nát do bề ngoài khác thường và có màu đỏ sẫm.
Một tỷ lệ thay đổi của mtDNA bị xóa đã được tìm thấy có mặt trong các mô khác nhau của cùng một bệnh nhân. Sự cân bằng nhu cầu oxy hóa của một mô nhất định và tỷ lệ mtDNA bị xóa mà nó chứa cuối cùng sẽ xác định xem mô có bị ảnh hưởng lâm sàng hay không.
11.2 Di truyền gene
Bệnh cơ ty thể và bệnh não là một nhóm rối loạn phức tạp phát sinh do đột biến mtDNA. Có rất ít mối tương quan giữa kích thước và vị trí của vết xóa và kiểu hình lâm sàng (tức là CPEO so với KSS).

Mí mắt chat xệ với khuôn mặt kiểu mặt nạ với cử động rất hạn chế, dần dần xấu đi theo thời gian nghi ngờ về CPEO

Bells hầu như không có hoặc rất yếu trong CPEO. Can thiệp phẫu thuật đối với bệnh sụp mí trong loại tình huống này có thể gây ra bệnh dày sừng tiếp xúc.
Các đột biến thường xảy ra không thường xuyên, nhưng chúng cũng có thể được di truyền như một đột biến điểm của tRNA ty thể của mẹ hoặc như sự mất đoạn gen trội và lặn của mtDNA
11.3 Giới tính
Trong KSS, trẻ em trai và trẻ em gái đều bị ảnh hưởng như nhau.
11.4 Tuổi
Trong KSS, CPEO bắt đầu trước 20 tuổi.
11.5 Bệnh sử
CPEO có xu hướng bắt đầu ở tuổi trưởng thành trẻ tuổi. Sụp mí thường là dấu hiệu lâm sàng đầu tiên và chứng yếu liệt cơ có thể không rõ ràng trong nhiều tháng đến nhiều năm. Sụp mí thường là hai bên và đối xứng. Khi quá trình sụp mí tiến triển, bệnh nhân có thể sử dụng cơ trán để nâng mí mắt, áp dụng tư thế nâng cằm lên và cuối cùng sử dụng phương pháp nâng mí bằng tay, khi sụp mí hoàn toàn. Có những trường hợp đã được ghi nhận về những bệnh nhân phát triển bệnh yếu liệt cơ nhưng không phải bệnh sụp mí. Sụp mí một bên hoặc không đối xứng có thể phát triển.
Do tính chất đối xứng của rối loạn này, bệnh nhân thường không phàn nàn về chứng nhìn đôi. Quá trình của CPEO được đặc trưng bởi sự tiến triển liên tục mà không có giai đoạn thuyên giảm hoặc trầm trọng hơn. Bệnh nhân cũng có thể phàn nàn về tình trạng khô mắt do bệnh dày sừng tiếp xúc.
Trái ngược với bệnh nhược cơ, bệnh nhân CPEO thường được báo cáo ít hoặc không có sự thay đổi trong sụp mí của họ.
Trong KSS, trẻ em thường khỏe mạnh khi sinh ra. Trẻ em trai và trẻ em gái đều bị ảnh hưởng như nhau. CPEO và bệnh võng mạc sắc tố xuất hiện trước 20 tuổi. Sắc tố võng mạc bị teo đi, thường có dạng muối tiêu mà không có sự hình thành gai xương điển hình của bệnh viêm võng mạc sắc tố.
Bệnh yếu liệt cơ nói chung có trước sự phát triển của rối loạn dẫn truyền tim.
Đột tử có thể xảy ra do những rối loạn này, và bệnh nhân nên khám tim thường xuyên, bất kể tuổi tác. Bệnh nhân cũng có thể mắc các chứng sau: phì đại vách liên thất, sa van hai lá và rối loạn chức năng thất trái.
Yếu vùng thân của các cơ thường được ghi nhận cùng với yếu cơ mặt tiến triển và yếu vai cổ. Các chi có xu hướng liên quan đến một mức độ thấp hơn.
Những bất thường về thần kinh có thể bao gồm những điều sau đây:
- Mất điều hòa tiểu não
- Rung giật nhãn cầu
- Rối loạn chức năng tiền đình và / hoặc mất thính giác.
- Rối loạn chức năng nội tiết là phổ biến và có thể bao gồm những điều sau đây:
- Tầm vóc thấp
- Suy tuyến cận giáp
- Tiểu đường
- Rối loạn chức năng tuyến sinh dục
- Cường aldosteron.
Trong KSS, bệnh võng mạc muối tiêu thường xảy ra ban đầu ở vùng rãnh sau. Sự nhợt nhạt của đĩa thị giác suy giảm mạch máu võng mạc, khiếm khuyết trường thị giác và hình thành đục thủy tinh thể phía sau phổ biến đối với bệnh viêm võng mạc sắc tố và KSS.
11.6 Chẩn đoán phân biệt
CPEO phải được phân biệt với bệnh nhược cơ, bệnh Graves và bệnh loạn dưỡng cơ mắt – hầu họng.
Xét nghiệm phòng lab
Bệnh nhân mắc hội chứng Kearns-Sayre (KSS) đã được báo cáo có những biểu hiện sau:
- Magie thấp
- Hormone tuyến cận giáp thấp
- Tăng Acid lactic
- Tăng Acid pyruvic
- Tăng creatine phosphokinase (CPK)
- Tăng aldolase
- Tăng protein trong CSF
Các nghiên cứu về tuyến giáp có thể xác nhận nghi ngờ mắc bệnh Graves.
Xét nghiệm kháng thể kháng thụ thể acetylcholine dương tính có thể xác định chẩn đoán bệnh nhược cơ. Xét nghiệm kháng thể kháng thụ thể acetylcholine âm tính không phân biệt được bệnh yếu liệt cơ mắt bên ngoài tiến triển mạn tính (CPEO) với bệnh nhược cơ.
Thử nghiệm Tensilon có thể hữu ích trong việc phân biệt bệnh nhược cơ với CPEO. Tuy nhiên, bác sĩ lâm sàng vẫn phải cảnh giác với tác dụng của edrophonium ở bệnh nhân có khả năng bị khiếm khuyết dẫn truyền tim, nghĩa là, KSS.
11.7 Xét nghiệm hình ảnh
Hình ảnh cộng hưởng từ (MRI), chụp cắt lớp vi tính (CT) và siêu âm có thể cho thấy các cơ ngoài ổ mắt mỏng, đối xứng trong CPEO, trái ngược với các cơ ngoài ổ mắt mở rộng đôi khi được thấy với bệnh Graves.
- Bệnh nhân CPEO và KSS hiển thị nhiều kết quả MRI, bao gồm những điều sau:
- Não bình thường
- Teo vỏ não và tiểu não
- Tăng tín hiệu T2 ở chất trắng não dưới vỏ, chất trắng tiểu não, phần chất xám, đồi não và tế bào khối lớn ở phần ngangMột nghiên cứu về việc nuốt bari có thể hữu ích đối với phân biệt chứng loạn dưỡng cơ mắt hầu họng.
Một nghiên cứu về việc nuốt bari có thể hữu ích đối với phân biệt chứng loạn dưỡng cơ mắt hầu họng.

Đứa trẻ này hoàn toàn bình thường khi sinh ra (ảnh gia đình ở trên cùng). Dần dần vào khoảng 4 tuổi, anh ta bắt đầu phát triển bệnh sụp mí với cử động mắt rất hạn chế. Anh ta gặp khó khăn trong việc nhìn ban đêm và kiểm tra, người ta đã ghi nhận sự xuất hiện của gai xương. Cùng với nó, anh ta bị rối loạn nhịp tim. Trên cơ sở trên, một chẩn đoán giả định về hội chứng Kearns-Sayre đã được đặt ra.
11.8 Các xét nghiệm khác
Điện cơ và xét nghiệm kích thích hiển thị bằng hình ảnh có thể bất thường, có hoặc không có bất thường về sắc tố võng mạc. Điện cơ thường cho thấy sự giảm điện thế dao động, biên độ sóng b scotopic và biên độ sóng b photopic. Các bất thường về thử nghiệm kích thích hiển thị bằng hình ảnh bao gồm độ trễ p100.
Sinh thiết cơ vẫn là xét nghiệm xác định cho các rối loạn ty thể, nhưng xét nghiệm phản ứng chuỗi polymerase (PCR) cũng đã được chứng minh là có kết luận.
11.9 Giải phẫu bệnh
Sinh thiết cơ bị loạn dưỡng hầu họng cho thấy sự giảm rõ rệt của các sợi cơ mà không có các sợi đỏ rách đặc trưng thường thấy trong các rối loạn ty thể do không bào viền đỏ và tạp chất trong nhân..
11.10 Chăm sóc y khoa
Một số nghiên cứu nhỏ đã cho thấy bằng chứng về sự cải thiện lâm sàng ở những bệnh nhân được điều trị bằng CoQ10. Giảm nồng độ pyruvate và lactate trong huyết thanh được quan sát thấy, và chức năng thần kinh nói chung được ghi nhận là cải thiện.
11.11 Kiểm soát sụp mí mắt
Hiện tượng Bell không có ở nhiều bệnh nhân CPEO; do đó, phẫu thuật sụp mí thường là chống chỉ định.
Ban đầu có thể thử đeo kính sụp mí trong các hoạt động chính thức của họ, nhưng một số bệnh nhân không cảm thấy thoải mái lắm với việc đeo kính.
Dây treo silicone thường có thể thay đổi được, vì vậy nó có thể là một khả năng xảy ra đối với một số bệnh nhân, nơi các hoạt động bình thường đang bị cản trở. Mục đích cơ bản là nâng mí ngay phía trên trục quang học để người đó có thể nhìn thấy. Sự điều chỉnh cao hơn có thể làm phát sinh bệnh dày sừng tiếp xúc do không có hiện tượng Bell. Trong một số trường hợp, sự điều chỉnh nhỏ này thậm chí có thể phải được đảo ngược trở lại, nếu bệnh nhân bắt đầu phát triển bệnh dày sừng tiếp xúc.
Phẫu thuật lệch nhãn cầu có thể hữu ích ở những bệnh nhân được lựa chọn cẩn thận nếu xảy ra song thị và bệnh nhân đã có độ lệch ổn định trong vài tháng.

Chứng bệnh sụp mí tiến triển hai bên, cử động mắt hạn chế và đặc điểm tương tự ở các thành viên khác trong gia đình, là đặc điểm của CPEO
11.12 Điều trị một ca liệt dây thần kinh sọ số 3 đơn độc
Bệnh yếu liệt cơ bên ngoài ổ mắt tiến triển mãn tính (CPEO) là một rối loạn đặc trưng bởi sự tê liệt tiến triển từ từ của các cơ bên ngoài ổ mắt.
CPEO có xu hướng bắt đầu ở tuổi thanh niên.
Sụp mí thường là dấu hiệu lâm sàng đầu tiên và yếu liệt cơ có thể không rõ ràng trong nhiều tháng đến nhiều năm. Bệnh nhân thường bị sụp mí hai bên, đối xứng, tiến triển, sau đó là chứng yếu liệt cơ bên ngoài ổ mắt vài tháng đến nhiều năm sau đó. Khi bệnh sụp mí tiến triển, bệnh nhân có thể sử dụng cơ trán để nâng mí mắt, áp dụng tư thế nâng cằm lên, và cuối cùng sử dụng phương pháp nâng mí bằng tay, khi sụp mí hoàn toàn. Cơ mi và cơ mống mắt không liên quan.
CPEO là biểu hiện thường xuyên nhất của bệnh cơ ti thể. CPEO liên quan đến đột biến trong DNA ti thể (mtDNA) có thể xảy ra khi không có bất kỳ dấu hiệu lâm sàng nào khác, nhưng thường nó liên quan đến yếu hệ cơ xương.
12 Hội chứng Kearns-Sayre
Hội chứng Kearns-Sayre (KSS) có liên quan bệnh cơ ti thể.
Trẻ lúc sinh thường bình thường. Trẻ em trai và trẻ em gái đều bị ảnh hưởng như nhau. CPEO và sắc tố bệnh võng mạc xuất hiện trước tuổi 20. Sắc tố võng mạc bị teo đi, thường có dạng muối tiêu mà không có sự hình thành gai xương điển hình của bệnh viêm võng mạc sắc tố.
Yếu liệt cơ bên ngoài ổ mắt thường có trước phát triển rối loạn dẫn truyền tim.Có thể xảy ra đột tử do những rối loạn này.và bệnh nhân nên khám tim thường xuyên, bất kể tuổi tác. Bệnh nhân cũng có thể mắc các chứng sau: phì đại vách liên thất, sa van hai lá và rối loạn chức năng thất trái.
Các bất thường khác trong KSS có thể bao gồm chậm phát triển trí tuệ, dấu hiệu Babinski, khiếm thính, co giật, thấp bé, dậy thì muộn và các rối loạn nội tiết khác nhau.
12.1 Điều trị
Hiện tượng Bell không có ở nhiều bệnh nhân CPEO; do đó, phẫu thuật sụp mí thường bị chống chỉ định.Dây treo silicone có thể đảo ngược, nó có thể là một khả năng cho một số bệnh nhân.Kính đeo là một lựa chọn tốt
12.2 Thay đổi đáy mắt trong KSS
Trong KSS, bệnh võng mạc muối tiêu thường xảy ra ban đầu ở đáy sau (Trong viêm võng mạc sắc tố, bệnh bắt đầu ở ngoại vi giữa). Sự nhợt nhạt đĩa thị giác, suy giảm mạch máu võng mạc, khiếm khuyết trường thị giác và hình thành đục thủy tinh thể phía sau là những bệnh phổ biến đối với cả viêm võng mạc sắc tố và KSS.

| Phát hiện lâm sàng | CPEO | MG( Nhược cơ) | Graves | OPD |
|---|---|---|---|---|
| Yếu liệt cơ bên ngoài ổ mắt | + | + | + | + |
| Bao đồng tử | - | + Thường không đặc biết lâm sàng | ||
| Sụp mí | + | + | + | + |
| Hồi quy gián đoạn các dấu hiệu | - | + | - | |
| Yếu mặt | + | + | - | + |
| Thử nghiệm hút cưỡng bức | + nhẹ | + | + nhẹ | + |
| Mắt khô | + | + với dạng mắt mãn tính | + | + ở case chuyên sâu |
| Chèn ép kết mạc | + | + | + | - |
| Co rút mí mắt | - | + | + | - |
| Lồi mắt | - | - | + | - |
| Chứng khó nuốt | - | + | - | + |
CPEO: Chronic progressive external ophthalmoplegia: Đau mắt bên ngoài tiến triển mãn tínhMG: Myasthenia Gravis: Bệnh nhược cơGraves: Graves Thyroid Ophthalmopathy: Bệnh nhãn khoa tuyến giáp GravesOPD: Oculopharyngeal Dysphagia: Chứng khó nuốt ở hầu họng
13 Hội chứng Honer
Hội chứng Horner được đặc trưng bởi sự gián đoạn của đường dẫn truyền thần kinh giao cảm ở đâu đó giữa nguồn gốc của nó ở vùng dưới đồi và mắt.
13.1 Nguyên nhân
Các nguyên nhân phổ biến của hội chứng Horner mắc phải trước hạch bao gồm, nhưng không giới hạn ở:
- Chấn thương,
- Bóc tách động mạch chủ,
- Bóc tách mạch cảnh,
- Lao vàU áo khoác.
Nguyên nhân phổ biến của hội chứngHorner sau hạch bao gồm:
- Chấn thương,
- Đau nửa đầu theo cụm
- Phẫu thuật cổ hoặc tuyến giáp.
13.2 Xét nghiệm dược lý tìm tổn thương tại chỗ
13.2.1 Kiểm tra ghi lại tổn thương giao cảm ở mắt
Test Cocaine tại chỗ
Thuốc— Cocaine (2-4%)
Đáp ứng thông thường — Giãn rộng
Hội chứng Horner—Không đáp ứng
Cơ chế—Cocain hoạt động như một chất giống giao cảm gián tiếp bằng cách ức chế tái hấp thu norepinephrine ở đầu dây thần kinh. Do đó, giãn đồng tử xảy ra ở học sinh bình thường nhưng không xảy ra ở học sinh Horner thiếu norepinephrine.
Đánh dấu— Để đảm bảo độ chính xác, hãy đánh giá kết quả xét nghiệm khoảng 30 phút sau khi sử dụng cocaine.
Bất lợi— Chất được kiểm soát, thiếu sự sẵn có, các chất chuyển hóa của nó có thể xuất hiện trong nước tiểu.
Test Apraclonidine tại chỗ —chọn lựa hiện tại
Thuốc — Apraclonidine (0.5%)
Đáp ứng bình thường — Tương đối
Hội chứng Horner— Giãn đồng tử tương đối và đảo ngược sụp mí mắt

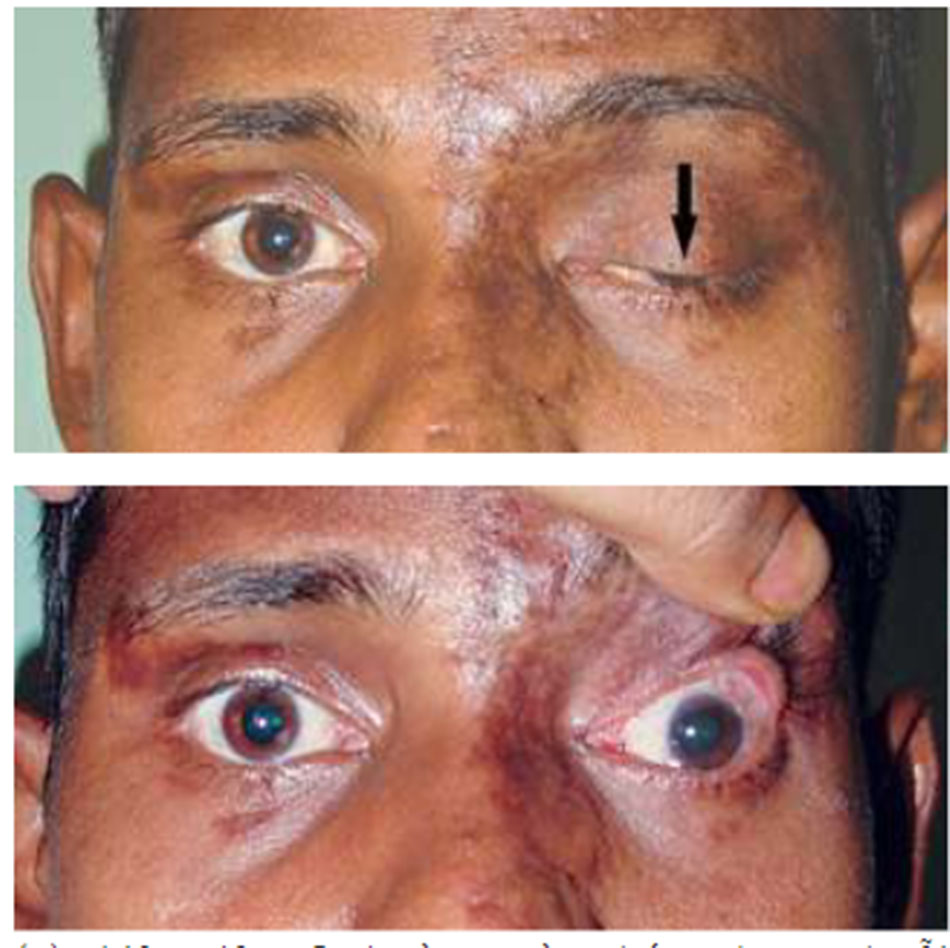
Bệnh nhân này bị bệnh ptosis ở mắt phải kèm theo chứng không tiết mồ hôi ở mặt và đồng tử co quá mức sau khi cắt bỏ tuyến giáp ở cổ. Anh ta được chẩn đoán trên cơ sở các đặc điểm lâm sàng là mắc hội chứng Horner sau phẫu thuật thứ phát do tổn thương các sợi ở cổ trong quá trình phẫu thuật cắt bỏ tuyến giáp.
Cơ chế — Apraclonidine là một chất chủ vận alpha1 yếu và một chất chủ vận alpha2 mạnh. Trong hội chứng Horner, có sự điều hòa các thụ thể alpha1 làm tăng độ nhạy với apraclonidine. Quá mẫn giảm độ nhạy dẫn đến giãn đồng tử và nâng mí ở bên bất thường nhưng không có phản ứng hoặc co bóp nhẹ ở bên bình thường do hoạt động của alpha2 sau apraclonidine.
Đánh dấu— Apraclonidine luôn có sẵn và đủ độ nhạy với độ nhạy khoảng 80-90%. Tác dụng giãn đồng tử của nó đối với đồng tử bất thường giúp giải thích dễ dàng hơn.Trong trường hợp cấp tính, kết quả xét nghiệm âm tính giả có thể xảy ra vì tác dụng của apraclonidine phụ thuộc vào sự điều hòa của thụ thể alpha1, có thể mất 5-8 ngày. Do đó, kết quả xét nghiệm âm tính, đặc biệt là ở những trường hợp cấp tính, không loại trừ hội chứng Horner và cần xem xét xét nghiệm cocaine.
13.2.2 Test với tổn thương tại chỗ (trước hoặc sau hạch)
Test Hydroxyamphetamine
Thuốc—Hydroxyamphetamine (1%)
Đáp ứng thông thường — Giãn rộng (tổn thương trước hạch)
Hội chứng Horner—không đáp ứng, chỉ định tổn thương sau hạch
Cơ chế —Hydroxyamphetamine thúc đẩy việc giải phóng norepinephrine nội sinh được lưu trữ từ các đầu tận cùng của sợi trục hậu tế bào vào điểm nối thần kinh cơ tại các cơ giãn mống mắt, có nghĩa là nếu tế bào sau hạch và các tận cùng của nó ở cơ giãn nở còn nguyên vẹn, hydroxyamphetamine sẽ giải phóng norepinephrine dự trữ và ngăn chặn sự hấp thu norepinephrine, và cả hai hành động này sẽ mang lại sự giãn nở đồng tử.
Đánh dấu— Ít nhất 24 giờ phải trôi qua giữa các thử nghiệm cocaine và hydroxyamphetamine vì cocaine có khả năng ức chế sự hấp thu hydroxyamphetamine vào túi tiền synap, điều này sẽ làm giảm độ chính xác.
13.3 Dấu hiệu và triệu chứng
Hội chứng Horner được đặc trưng bởi sự gián đoạn của đường dẫn truyền thần kinh giao cảm ở đâu đó giữa nguồn gốc của nó ở vùng dưới đồi và mắt.
Các phát hiện lâm sàng cổ điển liên quan đến hội chứng Horner là:
- Sụp mí
- Giãn đồng tử và
- Chứng không tiết mồ hôi da mặt.
Sụp mí nhẹ (dưới 2 mm) và xảy ra do liệt cơ Müller, chi phối bởi đường giao cảm. Mí dưới cũng như mí trên bị ảnh hưởng, tạo ra cái gọi là “sụp mí trên và dưới”. Điều này càng làm thu hẹp khe mắt. Khe cơ nâng mi không bị ảnh hưởng; điểm yếu của cơ này tạo ra sụp mí mí trên sâu hơn được thấy ở bệnh liệt dây thần kinh sọ thứ ba.
Mức độ đồng tử 2 bên không đều được đánh dấu nhiều hơn trong bóng tối hơn là trong ánh sáng. Có liên quan đến độ trễ giãn nở, một sự không đối xứng trong hiện tượng giãn nở đồng tử giữa hai mắt khi nguồn sáng di chuyển ra khỏi mắt. Đồng tử của Horner sẽ giãn ra chậm hơn (từ 15 đến 20 giây) so với đồng tử bình thường.
Không tiết mồ hôi xuất hiện trong các tổn thương trung tâm hoặc trước hạch (bậc một hoặc bậc hai). Các sợi giao cảm chịu trách nhiệm tiết mồ hôi ở mặt và giãn mạch, phân nhánh ở hạch cổ trên từ phần còn lại của đường giao cảm; do đó, chứng không tiết mồ hôi không phải là đặc điểm của tổn thương sau hạch hoặc tổn thương bậc 3. Dấu hiệu này thường không rõ ràng đối với bệnh nhân hoặc bác sĩ lâm sàng.
13.4 Các phát hiện về mắt khác
Nhãn cầu thụt vào trong ổ mắt rõ ràng.
Tăng biên độ chiếm chỗ.
Dị sắc tố của mống mắt (nếu nó xảy ra trước hai tuổi).
Hẹp mí mắt bên đối diện nghịch lý.
Giảm nhãn áp thoáng qua.
Thay đổi độ nhớt của nước mắt.
13.5 Các liên quan
Hội chứng Horner không có dự đoán về tuổi tác, chủng tộc, giới tính hoặc vị trí địa lý.
Hội chứng Horner có nguồn gốc bẩm sinh thường xảy ra vào khoảng hai tuổi với dị sắc tố và không có nếp mí ngang ở mắt sụp mí.
Sắc tố mống mắt (chịu sự kiểm soát giao cảm trong quá trình phát triển) được hoàn thiện vào năm hai tuổi, khiến dị sắc tố trở thành một phát hiện không phổ biến trong các hội chứng của Horner mắc phải sau này trong cuộc đời. Những bức ảnh cũ có thể hỗ trợ bác sĩ lâm sàng phân biệt Horner bẩm sinh bằng cách ghi lại chứng dị sắc tố hiện tại, hoặc gần đây, hoặc lúc sinh.
13.6 Kiểm soát
Nói chung, việc điều trị hội chứng Horner phụ thuộc vào nguyên nhân. Bệnh nhân có thể yêu cầu tham vấn với các bác sĩ chuyên khoa thích hợp (ví dụ như bác sĩ chuyên khoa phổi, bác sĩ thần kinh, bác sĩ nội khoa) để kiểm soát nguyên nhân cơ bản.
Trong nhiều trường hợp, không có phương pháp điều trị nào giúp cải thiện hoặc đảo ngược tình trạng bệnh.
Điều trị trong các trường hợp mắc phải là hướng đến việc loại bỏ căn bệnh đang tạo ra hội chứng.
13.7 Kiểm soát sụp mí mắt
Sụp mí, thường khoảng 1-2 mm do ảnh hưởng của việc mất hoạt động nâng của cơ Müller.
Trong hầu hết các tình huống, sụp mí là không đáng kể; bệnh nhân có thể sống với nó.Nếu bệnh nhân muốn cải thiện thẩm mỹ, nó có thể được chỉnh sửa ở mức độ hợp lý bằng thủ thuật Fasanella Servat.
13.8 Chi phối giao cảm với mắt

Một hội chứng Horner có thể là kết quả của một tổn thương ở bất kỳ vị trí nào dọc theo con đường giao cảm ba bậc tế bào thần kinh (adrenergic) bắt nguồn từ vùng dưới đồi:
Tế bào thần kinh bậc một đi xuống theo chiều dọc từ vùng dưới đồi đến khớp thần kinh đầu tiên, nằm trong tủy sống cổ (mức C8-T2, còn được gọi là trung tâm cột sống của Budge).
Tế bào thần kinh bậc hai đi từ thân giao cảm, qua đám rối thần kinh cánh tay, qua đỉnh phổi. Sau đó, nó đi lên hạch cổ trên, nằm gần góc của xương hàm và chỗ phân đôi của động mạch cảnh chung.
Sau đó, nơron bậc ba đi lên trong khu vực của động mạch cảnh trong, thông qua xoang hang, nơi nó có quan hệ mật thiết với dây thần kinh sọ thứ sáu. Sau đó, đường giao cảm tham gia vào nhánh thần kinh thị giác (V1) của dây thần kinh sọ thứ năm (dây thần kinh sinh ba). Trong ổ mắt và mắt, các sợi giao cảm bên trong cơ giãn mống mắt cũng như cơ Müller, một cơ trơn nhỏ trong mí mắt chịu trách nhiệm cho một phần nhỏ của việc nâng mi trên và co lại ở mi dưới.
Các sợi giao cảm sau hạch, chịu trách nhiệm tiết mồ hôi ở mặt, theo động mạch cảnh ngoài đến các tuyến mồ hôi của mặt.
13.9 Dấu hiệu lâm sàng hội chứng Horner
13.9.1 Dịch tễ học
Phụ thuộc vào nguyên nhân của hội chứng Horner
Tuổi: Horner có thể xuất hiện ở mọi lứa tuổi, dựa trên một số nguyên nhân của nó.
13.9.2 Dấu hiệu
Sụp mí (không quá 1-2 mm, do sự đóng góp tương đối của cơ Mueller vs. cơ nâng mi).
Sụp mí đảo ngược
Giãn đồng tử (đặc biệt lưu ý trong ánh sáng tối)
Độ trễ giãn nở: Đồng tử bất thường / giãn được nhìn thấy rõ rệt nhất trong 5 giây đầu tiên quan sát trong bóng tối. Với thời gian tăng lên trong ánh sáng tối, đồng tử bị ảnh hưởng sẽ từ từ giãn ra thêm.
Không tiết mồ hôi: Không phải lúc nào cũng xuất hiện, nhưng có liên quan đến hội chứng Horner như một phần của biểu hiện bộ ba cổ điển — sụp mí, giãn đồng tử và không tiết mồ hôi.
Giảm nhãn áp
Giảm sắc tố mống mắt (dị sắc tố mống mắt) ở một số Horner bẩm sinh
13.9.3 Triệu chứng
Mí mắt “chảy xệ” và đôi khi là “trũng sâu”
Kích thước đồng tử không bằng nhauGiảm tiết mồ hôi, một bên
Đỏ mặt không đối xứng
13.9.4 Điều trị
Không có phương pháp điều trị cụ thể cho hội chứng Horner, vì hội chứng này là sự tổng hợp của các triệu chứng với nhiều nguyên nhân. Các phương thức điều trị hướng đến chẩn đoán bệnh nền thích hợp.
14 Nhược cơ
Bệnh nhược cơ (MG) là một rối loạn tự miễn dịch tương đối hiếm gặp của các dây thần kinh ngoại biên, trong đó các kháng thể hình thành chống lại các thụ thể nicotinic sau synap acetylcholine (ACh) tại điểm nối thần kinh. Việc giảm số lượng thụ thể ACh dẫn đến một mô hình đặc trưng của sức mạnh cơ bắp giảm dần khi sử dụng cơ nhiều lần và sức mạnh cơ bắp phục hồi sau một thời gian nghỉ ngơi.
14.1 Sinh lý bệnh
Các tự kháng thể (immunoglobulinG [IgG]) phát triển chống lại các thụ thể ACh nicotinic sau synap mà không rõ lý do, mặc dù một số kiểu gen nhất định nhạy cảm hơn.
Sự dẫn truyền thần kinh cholinergic đến cơ vân bị suy giảm do sự phong tỏa cơ học của vị trí liên kết bởi các kháng thể và cuối cùng là do sự phá hủy của thụ thể sau synap.
Bệnh nhân trở nên có triệu chứng khi số lượng thụ thể ACh giảm xuống còn khoảng 30% so với bình thường. Các thụ thể cholinergic của cơ trơn và cơ tim có tính kháng nguyên khác với cơ xương và không bị ảnh hưởng bởi bệnh.
Vai trò c ủa tuyến ức trong cơ chế bệnh sinh của bệnh nhược cơ không hoàn toàn rõ ràng, nhưng khoảng 75% bệnh nhân bị bệnh nhược cơ có một số mức độ bất thường của tuyến ức (ví dụ như tăng sản trong khoảng 85% trường hợp, u tuyến ức trong 15% trường hợp). Do chức năng miễn dịch của tuyến ức và sự cải thiện tình trạng lâm sàng của bệnh nhân sau phẫu thuật cắt tuyến ức, tuyến ức được nghi ngờ là nơi hình thành tự kháng thể. Tuy nhiên, tác nhân kích thích bắt đầu quá trình tự miễn dịch vẫn chưa được xác định.
14.2 Sắc tộc
Khởi phát bệnh nhược cơ khi còn trẻ hơi phổ biến ở người Châu Á hơn các chủng tộc khác.
14.3 Giới tính
Tỷ lệ nam nữ của bệnh nhược cơ ở trẻ em và người lớn là 2: 3.
Ưu thế nữ tồn tại ở đỉnh của tuổi thanh niên (tức là bệnh nhân 20-30 tuổi), và nam giới có một chút ưu thế ở đỉnh tuổi trưởng thành (tức là bệnh nhân trên 50 tuổi).
14.4 Tuổi
Khởi phát bệnh nhược cơ lên đến đỉnh điểm ở trẻ sơ sinh do sự chuyển giao các tự kháng thể của mẹ, ở những người từ 20 - 30 tuổi và ở những người trên 50 tuổi.

Sụp mí hai bên nặng với cử động mắt hạn chế. Đó là nhiều hơn vào buổi tối.

Ngay sau thử nghiệm Tensilon. Sụp mí đã hoàn toàn biến mất. Đây là một hiện tượng chuyển tiếp, sụp mí sẽ quay trở lại ngay sau khi hiệu ứng edro-phonium kết thúc.
14.5 Lâm sàng
Bệnh sử
Các phàn nàn điển hình là về tình trạng yếu toàn thân và giảm khả năng chịu đựng khi tập thể dục cải thiện khi nghỉ ngơi. Bệnh nhân nhược cơ không có biểu hiện buồn ngủ hoặc đau cơ. Bệnh nhân cũng có thể phàn nàn về điểm yếu cụ thể của một số nhóm cơ (ví dụ như những nhóm cơ được sử dụng khi leo cầu thang).Sự phân bố của điểm yếu cơ tuân theo một mô hình đặc trưng; Ban đầu, khoảng 85% bệnh nhân có sự liên quan của mí mắt và các cơ bên ngoài ổ mắt dẫn đến sụp mí và / hoặc nhìn đôi. Sự tham gia của các cơ trên khuôn mặt dẫn đến những thay đổi trong biểu hiện và giọng nói, trong khi sự tham gia của các cơ hầu họng dẫn đến khó khăn tiến triển với việc nhai và nuốt.
Ở 15-20% bệnh nhân, bệnh nhược cơ chỉ ảnh hưởng đến cơ dạng tròn. Các bệnh nhân khác tiến triển thành bệnh nhược cơ toàn thân.
14.6 Khám thực thể
Bệnh nhân nhược cơ có thể biểu hiện với một loạt các dấu hiệu và triệu chứng, tùy thuộc vào mức độ nghiêm trọng của bệnh.
Các biểu hiện nhẹ của bệnh nhược cơ có thể chỉ liên quan đến các phát hiện tinh vi, chẳng hạn như bệnh sụp mí, chỉ giới hạn ở các cơ dạng tròn. Kết quả có thể không rõ ràng trừ khi tình trạng yếu cơ được kích thích bởi việc sử dụng lặp đi lặp lại hoặc duy trì các cơ liên quan.
14.7 Đặc điểm lâm sàng nhược cơ
Bệnh nhược cơ rối loạn tự miễn dịch tương đối hiếm gặp của dây thần kinh ngoại biên, trong đó kháng thể hình thành chống lại các thụ thể nicotinic sau synap acetylcholine (ACh) tại ngã ba thần kinh. Việc giảm số lượng thụ thể ACh dẫn đến một mô hình đặc trưng của sức mạnh cơ bắp giảm dần khi sử dụng cơ nhiều lần và sức mạnh cơ bắp phục hồi sau một thời gian nghỉ ngơi.
Bệnh nhược cơ mắt là bệnh rối loạn tự miễn dịch gây ra nhìn đôi, sụp mí và yếu khả năng đóng mí mắt. Về mặt lâm sàng, bệnh nhược cơ mắt có thể bắt chước bất kỳ dạng rối loạn vận động mắt không liên quan đồng tử nào.
14.7.1 Xét nghiệm hình ảnh
CT quét hoặc MRI ngực có độ chính xác cao trong phát hiện u tuyến ức.
14.7.2 Xét nghiệm khác
Thử thách Tensilon (edrophonium) hữu ích trong việc chẩn đoán MG và phân biệt cơn nhược cơ với cơn cường cholinergic. Một phản ứng dương tính không hoàn toàn cụ thể đối với MG vì một số tình trạng khác (ví dụ như bệnh xơ cứng teo cơ bên) cũng có thể đáp ứng
Các xét nghiệm bổ sung (ví dụ: điện cơ chuẩn, điện cơ đơn sợi, xét nghiệm tìm kháng thể kháng thụ thể acetylcholin [ARA]) được sử dụng để xác định chẩn đoán MG.
14.7.3 Lựa chọn điều trị nhược cơ
Pyridostigmine (thuốc ức chế men cholinesterase) được sử dụng để duy trì lâu dài.
Corticosteroid liều cao thường được sử dụng để ức chế khả năng tự miễn dịch.
Có thể có lợi khi dùng thuốc ức chế miễn dịch (ví dụ: Azathioprine, Cyclosporine).
Plasmapheresis được chứng minh là một phương pháp điều trị ngắn hạn hiệu quả cho các đợt cấp
Cắt tuyến giáp có liên quan đến cải thiện lâm sàng trong một số trường hợp đáng kể.
Sức mạnh được phục hồi sau một thời gian nghỉ ngơi hoặc chườm đá lên vùng cơ bị ảnh hưởng. Ngược lại, nhiệt độ môi trường hoặc nhiệt độ lõi tăng lên có thể làm trầm trọng thêm tình trạng yếu cơ.
Có thể xuất hiện các đợt cấp nặng của bệnh nhược cơ nghiêm trọng.
Cơ mặt có thể chùng nhão, mặt có thể vô cảm.
Bệnh nhân có thể không thể nâng đỡ đầu của mình, sẽ rơi vào ngực khi bệnh nhân đang ngồi.
Hàm bị chùng xuống.
Giọng có chất giọng mũi.
Cơ thể mềm nhũn.
Phản xạ nôn thường không có, và những bệnh nhân như vậy có nguy cơ để hút dịch tiết miệng.
Suy hô hấp
Khả năng của bệnh nhân để tạo ra thông khí đầy đủ và làm sạch chất tiết phế quản là mối quan tâm hàng đầu đối với các đợt cấp nặng của bệnh nhược cơ.
Không có khả năng ho dẫn đến tích tụ dịch tiết; do đó, ran rít, ran rít và thở khò khè có thểnghe thấy cục bộ hoặc lan tỏa. Bệnh nhân có thể có bằng chứng của viêm phổi (tức là sốt, ho, khó thở, đàm).
14.8 Nguyên nhân
Nguyên nhân của bệnh nhược cơ chưa được biết rõ, nhưng rõ ràng đây là một bệnh tự miễn, trong đó kháng thể đặc hiệu hoàn toàn đã được đặc trưng. Trong 90% các trường hợp tổng quát, IgG đối với thụ thể Ach nicotinic có mặt.
Sự nhạy cảm với một kháng nguyên lạ có phản ứng chéo với thụ thể nicotinic ACh đã được đề xuất như một nguyên nhân của bệnh nhược cơ, nhưng kháng nguyên kích hoạt vẫn chưa được xác định.
14.9 Xét nghiệm phòng lab
Không có xét nghiệm nào trong khung thời gian hữu ích để xác định chẩn đoán khẩn cấp bệnh nhược cơ.
14.10 Xét nghiệm hình ảnh
Chụp X quang ngực được chỉ định để xác định sự hiện diện của chọc hút hoặc các tràn khí khác, thường xảy ra ở bệnh nhân nhược cơ.
Chụp CT hoặc MRI ngực có độ chính xác cao trong việc phát hiện u tuyến ức. Mọi bệnh nhân nhược cơ nên được tầm soát u tuyến ức. Chụp X quang ngực tương đối không nhạy trong việc tầm soát u tuyến ức, vì nó không phát hiện được tới 30% các trường hợp.
14.11 Các xét nghiệm khác
Thử nghiệm Tensilon (edropho-nium) (Xem khung trang tiếp theo) hữu ích trong việc chẩn đoán bệnh nhược cơ và phân biệt cơn nhược cơ với cơn khủng hoảng cho-linergic do khởi phát nhanh và thời gian tác dụng ngắn.
Test túi nước đá
14.12 Test túi nước đá
Làm mát có thể cải thiện sự dẫn truyền thần kinh cơ.
Ở một bệnh nhân MG bị bệnh sụp mí, việc chườm đá lên mí mắt sẽ dẫn đến làm mát mí, dẫn đến cải thiện tình trạng sụp mí.
Chườm nhẹ đá trong găng tay phẫu thuật hoặc khăn quấn lên mí mắt sẽ làm mát trong vòng 2 phút.
Một xét nghiệm dương tính là sự phân giải rõ ràng của sụp mí.
Xét nghiệm được cho là dương tính trong khoảng 80%bệnh nhân nhược cơ mắt.
14.13 Thử nghiệm Tensilon (Edrophonium)
Thử nghiệm thử thách tensilon (edrophonium) hữu ích trong việc chẩn đoán bệnh nhược cơ và phân biệt cơn nhược cơ với cơn khủng hoảng cholinergic do khởi phát nhanh và thời gian tác dụng ngắn. Một phản ứng dương tính không hoàn toàn đặc hiệu cho bệnh nhược cơ vì một số tình trạng khác (ví dụ như xơ cứng teo cơ bên) cũng có thể đáp ứng với edrophonium với cường độ tăng lên.
Khi đường thở và sự thông khí của bệnh nhân được đảm bảo, một liều thử nghiệm ban đầu của edrophonium sẽ được đưa ra. Một số bệnh nhân có thể đáp ứng đáng kể với một liều nhỏ (1 mg). Nếu không có phản ứng bất lợi nào xảy ra sau liều thử nghiệm, một liều edrophonium khác (3 mg) sẽ tạo ra sự cải thiện đáng kể về sức mạnh cơ bắp trong vòng 1 phút. Nếu không có cải thiện, có thể dùng thêm một liều 5 mg để tổng cộng không quá 10 mg.Những bệnh nhân đáp ứng thường cho thấy sức mạnh cơ bắp được cải thiện đáng kể, lấy lại nét mặt, tư thế và chức năng hô hấp trong vòng 1 phút.
Trong quá trình này, bệnh nhân phải được theo dõi cẩn thận vì edrophonium có thể gây ra nhịp tim chậm đáng kể, block tim và không tâm thu. Nguy cơ loạn nhịp tim nghiêm trọng và ngất chỉ là 0,16%, nhưng Atropine vẫn nên có sẵn bên giường bệnh. Sự trở lại của tình trạng yếu cơ sau khi edrophonium hết kết hợp với sự gia tăng bài tiết qua đường miệng còn sót lại có thể làm trầm trọng thêm tình trạng suy hô hấp và nguy cơ hít phải.
Bệnh nhân bị khủng hoảng cholinergic có thể đáp ứng với thử thách edrophonium bằng cách tăng tiết nước bọt và tiết phế quản phổi, tăng tiết mồ hôi và nhu động dạ dày (tức là hội chứng SLUDGE). Những thay đổi này nên được quản lý một cách mong đợi, vì thời gian bán hủy của edrophonium ngắn (tức là khoảng 10 phút).
Nếu sức mạnh cơ bắp không được cải thiện sau liều edrophonium tối đa, bệnh nhân đang bị khủng hoảng cholinergic hoặc có một nguyên nhân suy nhược khác không liên quan đến bệnh nhược cơ.
Tác dụng của edrophonium rất ngắn và có thể phải dùng liều lặp lại trước khi thuốc kháng cholinesterase uống có hiệu lực.
Ở những bệnh nhân có đợt cấp ít nghiêm trọng hơn, mức độ cải thiện với edrophonium có thể nhẹ. Nhiều tác giả khuyến nghị có một số quan sát viên mù để đánh giá phản ứng của bệnh nhân trong những trường hợp này. Một số tác giả cũng gợi ý rằng một điểm cuối rõ ràng, chẳng hạn như cải thiện tình trạng sưng mí mắt hoặc các cử động ngoài ổ mắt, vì các cơ này không phụ thuộc vào nỗ lực tự nguyện
Các xét nghiệm bổ sung (ví dụ: điện cơ chuẩn, điện cơ sợi đơn, kích thích thần kinh lặp lại, xét nghiệm tìm kháng thể kháng thụ thể acetylcholine [ARA]) được sử dụng để xác định chẩn đoán bệnh nhược cơ, nhưng những xét nghiệm này thường không có sẵn khi khẩn cấp. Thử nghiệm ARA cung cấp độ đặc hiệu cao nhất trong số các xét nghiệm bổ sung này vì các xét nghiệm khác này chỉ tiết lộ rối loạn dẫn truyền thần kinh cơ.Bệnh nhân suy hô hấp cần được đánh giá chức năng phổi, với điều kiện bệnh nhân không bị suy hô hấp rõ ràng.
14.14 Thuốc
Bệnh nhược cơ (MG) có thể kiểm soát được bằng thuốc ức chế men cholinesterase. Edrophonium chủ yếu được sử dụng như một công cụ chẩn đoán vì thời gian bán hủy của nó rất ngắn. Pyridostigmine được sử dụng để duy trì lâu dài. Corticosteroid liều cao thường được sử dụng để ức chế khả năng tự miễn dịch. Bệnh nhân nhược cơ cũng có thể đang dùng các thuốc ức chế miễn dịch khác (ví dụ: azathioprine, cyclosporine). Tác dụng ngoại ý của các thuốc này phải được xem xét khi đánh giá bệnh cảnh lâm sàng. Thuốc giãn phế quản có thể hữu ích trong việc khắc phục tình trạng co thắt phế quản liên quan đến khủng hoảng cholinergic.
14.14.1 Chất ức chế cholinesterase
Các tác nhân này làm tăng lượng ACh có sẵn tại điểm nối thần kinh bằng cách ức chế sự suy thoái của Ach.

Chụp CT trục qua lồng ngực cho thấy sự mở rộng mô mềm ở trung thất trước, có khả năng là tuyến ức phì đại.
Liều lượng hiệu quả có thể thay đổi rộng rãi, tùy thuộc vào mức độ nghiêm trọng và hoạt động hiện tại của bệnh và sự hiện diện của các yếu tố khác ảnh hưởng đến sự truyền cholinergic (ví dụ: một số loại thuốc kháng sinh, thuốc chống loạn nhịp tim, suy giảm chức năng thận).
Hầu hết bệnh nhân có thể điều chỉnh liều lượng thuốc của họ để kiểm soát các triệu chứng của bệnh, nhưng đợt cấp nặng có thể xảy ra ở những bệnh nhân đã được kiểm soát tốt trước đó.
14.14.2 Kiểm soát sụp mí
Phương pháp điều trị đầu tiên đối với bệnh ptosis ở bệnh nhân nhược cơ (MG) là dùng thuốc ức chế men cholinesterase, thuốc ức chế miễn dịch và steroid. Cần bắt đầu chuẩn độ liều và phối hợp thuốc cùng với lời khuyên của bác sĩ nội khoa.
Họ đáp ứng tốt với thuốc và tình trạng sụp mí thường được đảo ngược (nếu không muốn nói là giảm đáng kể). Điều này giúp bệnh nhân có thể duy trì các hoạt động bình thường của mình.
Trong các trường hợp không sẵn sàng điều trị, có thể thử đeo kính sụp mí trong các hoạt động chính thức của họ, nhưng một số bệnh nhân không cảm thấy thoải mái lắm với việc đeo kính.
Dây treo silicone thường có thể thay đổi được, vì vậy nó có thể là một khả năng xảy ra đối với một số bệnh nhân, nơi các hoạt động bình thường đang bị cản trở. Mục đích cơ bản là nâng mí ngay phía trên trục quang học để người đó có thể nhìn thấy.
15 Sụp mí cân cơ
Sụp mí cân cơ là một trong những nguyên nhân phổ biến của bệnh sụp mí mắc phải.
15.1 Sinh lý bệnh
Phần đính kèm sụn mi của LPS bị bung ra là kết quả của nếp gấp mí trên do các sợi của phần gắn LPS bị kéo lên trên dẫn đến mí mắt cao như được nhìn thấy trong các phần đính kèm từ cơ nâng mi đến da vẫn nguyên vẹn, nếp mí được kéo xuống khoảng 10 mm bởi lực kéo đi xuống của các sợi LPS gắn vào bề mặt trước của tấm sụn mi sẽ bị bật ra do đó nếp mí được kéo và dịch chuyển lên trên.
Một giả thuyết khác là LPS vẫn gắn vào tấm sụn mi, nhưng các sợi cân cơ trở nên căng hoặc dài ra dẫn đến sự nâng của nếp mí.
15.2 Nguyên nhân
Tình trạng già yếu, thay đổi không tự ý, thoái hóa hoặc suy giảm chức năng của cân cơ nâng mi là phổ biến.
Viêm mãn tính hoặc phẫu thuật nội nhãn (ví dụ như phẫu thuật đục thủy tinh thể) có thể gây ra sự kéo căng của cân cơ nâng mi và thoái hóa từ bề mặt trước của tấm sụn mi.
Việc sử dụng kính áp tròng trong thời gian dài cũng có liên quan. Bệnh nhân duy trì chức năng cơ nâng mi bình thường hoặc gần bình thường, với nếp mí trên ở trên cao.
15.3 Đặc điểm lâm sàng
Nó thường là hai bên, khi nó là kết quả của những thay đổi bất thường về già, nhưng nó có thể có một số điểm bất đối xứng.
Sụp mí là một bên, nếu nó là thứ phát sau chấn thương.
Ở hầu hết các b ệnh nhân mắc bệnh sụp mí tự ý, nếp nhăn trên da sẽ cao hơn bình thường. Trong một số trường hợp, nếp mí có thể hầu như không có.
Khi kiểm tra hoạt động LPS, bệnh nhân thường có chức năng cơ nâng mi bình thường hoặc tương đối bình thường mặc dù mí mắt bị sụp xuống. Điều này là do, mặc dù cơ hoạt động bình thường, nó đã bị trượt ra khỏi vị trí chèn ban đầu hoặc bị mỏng và giãn ra đáng kể (Điều này đã dẫn đến việc mí trên được nâng lên cao).

Sụp mí tuổi già hai bên. Lưu ý nếp mí trên được nâng lên gần như vành ổ mắt trên. Bệnh nhân đang sử dụng cơ trán của mình để thử và cố nâng mi mắt.

Đôi mắt sụp mí dần dần tiến triển với tác dụng nâng mi tốt nhưng nếp mí trên cao hơn (mũi tên) là một đặc điểm của bệnh sụp mí cân cơ tuổi già.
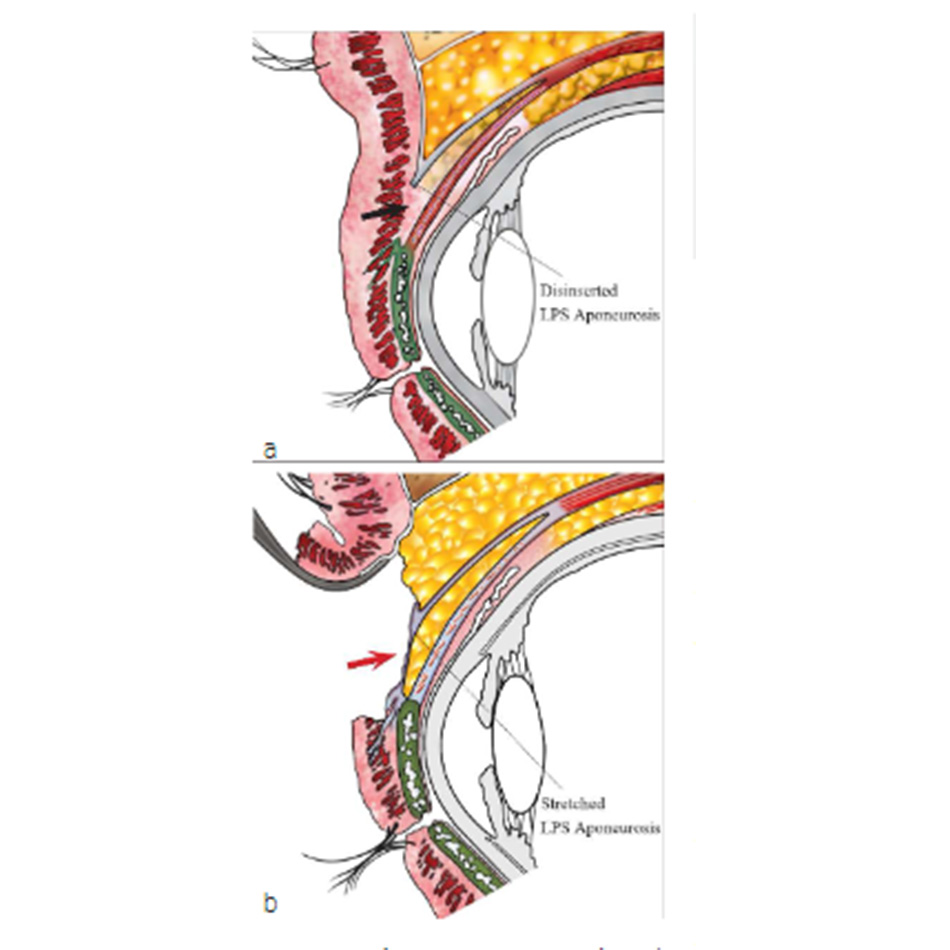
Hai giả thuyết đã được đề xuất
(a) Sự không đi vào của các sợi LPS từ đường giới hạn trên của tấm sụn mi (Mũi tên đen).
(b) Các sợi cân cơ kéo giãn của LPS (Mũi tên đỏ)

Việc sử dụng kính áp tròng trong thời gian dài cũng được coi là nguyên nhân gây ra bệnh sụp mí cân cơ. Ở cậu bé này đã đeo kính áp tròng từ lâu. Nhìn gần cho thấy sụp mí tối thiểu ở mắt phải. Trên mí được lộn ngược ra, người ta quan sát thấy một khối dạng đá khổng lồ. Điều này đã dẫn đến tình trạng viêm mãn tính mức độ thấp, dẫn đến kéo căng cân cơ LPS, và do đó gây ra sụp mí cân cơ
15.4 Kiểm soát sụp mí
Nếu sụp mí có số lượng đáng kể hoặc đang gây ra một vết mờ thẩm mỹ, phẫu thuật thăm dò để tìm các sợi LPS bị kéo căng hoặc di lệch và gắn lại nó vào tấm sụn mi là biện pháp khắc phục duy nhất.
Đáp ứng của sự đưa vào lại giải phẫu của cơ nâng mi vào tấm sụn mi (nếu nó bị lệch) hoặc cắt bớt LPS (nếu nó bị kéo căng) thường cho kết quả sau phẫu thuật lâu dài tuyệt vời.
Tuy nhiên, điều quan trọng cần nhớ là không giống như bệnh nhân mắc bệnh sụp mi bẩm sinh, những bệnh nhân này có cơ nâng mi bình thường về mặt mô học. Do đó, việc cắt bỏ nhiều hơn có thể dẫn đến việc sửa chữa quá mức đáng kể.
16 Bệnh lỏng lẻo da mí mắt( Dermatochalasis)
16.1 Giới thiệu
Da và cơ mí mắt thừa và lỏng lẻo được gọi là Dermatochalasis. Đây là một phát hiện phổ biến ở người cao tuổi và đôi khi ở người trẻ. Trọng lực, mất mô đàn hồi trong da và sự suy yếu của các mô liên kết của mí mắt thường góp phần vào việc mô mí mắt lỏng lẻo và dư thừa này. Những phát hiện này phổ biến hơn ở mí mắt trên nhưng cũng có thể thấy ở mí mắt dưới.
16.2 Sinh lý bệnh
Sinh lý bệnh của bệnh này phù hợp với những thay đổi lão hóa bình thường trên da. Điều này bao gồm mất các sợi đàn hồi, mỏng lớp biểu bì và da dư thừa. Khi kết hợp với viêm da, một thâm nhiễm mãn tính không đặc hiệu được nhìn thấy.
16.3 Hệ thống liên quan
Một số bệnh toàn thân cũng có thể khiến bệnh nhân mắc bệnh dermatochalasis. Chúng bao gồm bệnh mắt tuyến giáp, suy thận, chấn thương, viêm da cơ địa, Ehlers-Danlos hội chứng, bệnh amyloidosis, phù mạch thần kinh di truyền và xanthelasma. Các yếu tố di truyền có thể đóng một vai trò nào đó ở một số bệnh nhân.
16.4 Biểu hiện lâm sàng
Bệnh dermatochalasis có thể là một vấn đề chức năng hoặc thẩm mỹ cho bệnh nhân. Khi chức năng, bệnh thường cản trở tầm nhìn mắt phía trên. Ngoài ra, bệnh nhân có thể nhận thấy kích ứng mắt, quặm mi trên, phù mi dưới, viêm bờ mi và viêm da. Khi thẩm mỹ, bệnh nhân ghi nhận tình trạng đầy hoặc nặng của mí trên, “túi” ở mí dưới, nếp nhăn ở mí dưới và ở góc mắt ngoài.
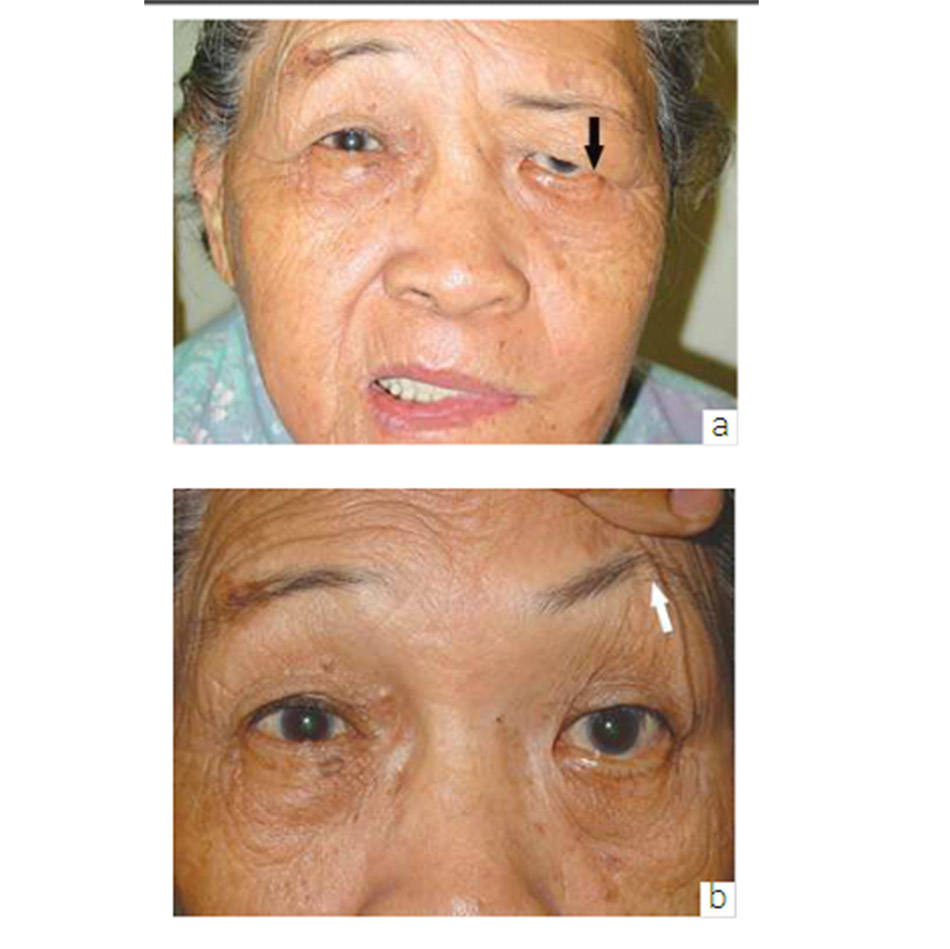
(a) Các rãnh trán không có ở bên trái, nếp gấp rãnh mũi má bên trái cũng ít hơn và lỗ cơ cắn bên ngoài bị lệch và kéo về phía lành. Da dư thừa do chảy xệ của cơ vòng ổ mắt nằm dưới mí bình thường tạo hình ảnh giống sụp mí (Mũi tên đen).
(b) Lớp da thừa đã được nâng lên (Mũi tên trắng). Mí ở cùng một vị trí trong mắt phải. Tình trạng này được gọi là bệnh dermato-chalasis.
16.5 Lựa chọn kiểm soát
Nói chung, điều trị bệnh dermatochalasis là phẫu thuật,như cắt mí mắt trên.
Bệnh nhân bị viêm mi mắt có thể được hưởng lợi từ việc vệ sinh mí và dùng kháng sinh tại chỗ.
Bệnh nhân bị viêm da có thể được hưởng lợi từ steroid tại chỗ
Thuốc mỡ
Bệnh nhân bị khô mắt cần được điều trị bằng thuốc bôi thích hợp. Ngoài ra, có thể cân nhắc việc đặt các nút bấm Collagen tạm thời, nút bấm lỗ vĩnh viễn hoặc khâu nối lỗ chân lông ở những bệnh nhân có tiền sử khô mắt hoặc khám sức khỏe phù hợp với bệnh khô mắt.
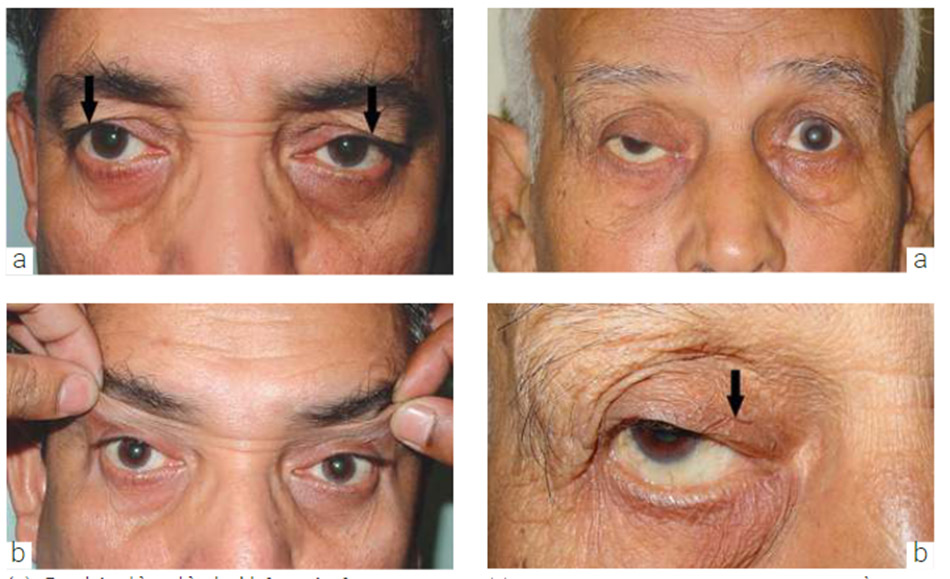
(b-bên trái) Da lỏng lẻo và dư thừa có thể kéo và nâng lên trên
(a-bên phải) Bệnh dermatochalasis một bên do tuổi già đã gây ra bệnh sụp mí cơ học ở mắt phải.
(b-bên phải) Ghi chú rằng các nếp nhăn da dư thừa ở trên mí trên.
17 Phì đại và mất đàn hồi da mí trên( Blepharochalasis)
Hội chứng Blepharochalasis là một rối loạn hiếm gặp, ảnh hưởng điển hình đến mí mắt trên. Nó được đặc trưng bởi phù nề mi mắt từng đợt, thường xuyên tái phát. Điều này dẫn đến giãn mô mí mắt và dẫn đến teo. Ở khoảng 50% bệnh nhân, nó là một bên, thường liên quan đến các cuộc tấn công tái phát của phù nề, da “giấy thuốc lá” và chứng giãn mạch dưới da.
17.1 Sinh lý bệnh
Bệnh Blepharochalasis có thể là một dạng phù mạch mãn tính với giãn mạch cục bộ và thoát mạch chất lỏng protein. Một thành phần ổ mắt đã được đề xuất bởi vì, ở những bệnh nhân mắc hội chứng này, chất béo ổ mắt đã được ghi nhận là có thể làm tăng mạch máu với các mao mạch giãn ra. Nhiều tác nhân đã được mô tả, bao gồm các phản ứng miễn dịch và các yếu tố môi trường. Bệnh lý của bệnh Blephrarochalasis thường cho thấy mất các sợi đàn hồi, phù bạch huyết, teo biểu mô và viêm mạch.
Biểu hiện của bệnh sụp mí trong một trường hợp bệnh Belpharochalasis, là một di chứng của sự kéo căng của các sợi cân cơ của LPS do sự viêm nhiễm cấp độ thấp tái phát của các mí, dẫn đến một bệnh sụp mí cân cơ.
17.2 Biểu hiện lâm sàng
Các bệnh nhân báo cáo các đợt sưng tấy không đau lặp đi lặp lại ở một hoặc cả hai mí mắt với da mí mắt mỏng dần sau đó, thường bắt đầu từ khoảng 10–20 tuổi. Ban đầu hầu như luôn quan sát thấy phù nề ở mí mắt trên. Tần suất của các cuộc tấn công rất khác nhau. Có thể có báo cáo một khoảng thời gian căng thẳng về thể chất hoặc cảm xúc trước đó. Tiền sử dị ứng đôi khi được gợi ý.
Hội chứng này có thể được chia thành các giai đoạn sớm và giai đoạn muộn. Giai đoạn đầu được chia thành các dạng phì đại và teo nhỏ. Nguyên nhân có lẽ là một dạng cục bộ hóa của phù mạch. Di chứng bao gồm phù nề kết mạc và tiêm chích, mí mắt tụt vào trong, lật mí, sa mỡ ổ mắt dưới mí mắt, sụp mí, và da mỏng quá mức (da giấy thuốc lá). Blepharochalasis hiếm khi có thể liên quan đến suy thận, bất thường về đốt sống và dị tật tim bẩm sinh.
17.3 Lựa chọn kiểm soát
17.3.1 Liệu pháp y khoa
Cho đến nay, không có tác nhân dược lý nào được chứng minh là có lợi trong điều trị bệnh Blepharochalasis. Khả năng của thuốc kháng histamine, steroid, thuốc cường giao cảm, chất ổn định tế bào mast và chườm mát trong việc điều chỉnh các triệu chứng của cơn cấp tính vẫn chưa được xác định.
17.3.2 Liệu pháp phẫu thuật
Phẫu thuật được thực hiện ở bệnh nhân sau ít nhất 6 tháng không hoạt động của bệnh để sửa chữa các khiếm khuyết giải phẫu do các đợt sưng trước đó.
Phẫu thuật chủ yếu được chỉ định để điều chỉnh các di chứng ở những người đã đạt được quá trình ổn định sau này của bệnh. Các quy trình khắc phục có thể bao gồm sửa chữa chứng mất trương lực cơ nâng mi, gắn lại gân thần kinh, thắt chặt mí mắt, phẫu thuật tạo hình mí mắt và ghép mỡ.
17.4 Di chứng
Di chứng của giai đoạn hoạt động của bệnh đặc trưng cho giai đoạn teo của bệnh Blepha-rochalasis. Những di chứng này bao gồm những điều sau:
Da mí mắt mỏng nghiêm trọng (có thể nhìn thấy mống mắt qua da mí mắt)Da mí mắt có nếp nhăn nhỏ (da giấy thuốc lá).
Da thừa mí mắt bị kéo căng, đôi khi gây cản trở thị giácU giãn mạch dưới daThay đổi sắc tố da (trầm tích đồng).
Sụp mí mắt trên kèm theo chứng thoái hóa cân cơ nâng mi
Mí mắt sai vị trí (mí mắt tụt vào trong hoặc lật mí)
Bệnh giảm độ rộng khe mí mắt do thoái hóa gân cơ góc mắt
Teo mỡ vùng trong với các nếp giả che phủ góc mắt trong
Sa mỡ ổ mắt
Sa tuyến lệ
18 Giả sụp mí
Giả sụp mí bao gồm các tình trạng mô phỏng bệnh sụp mí, nhưng sự sụp xuống của mí không phải là kết quả của mất chức năng cơ nâng mi và sụp mí thường được điều chỉnh khi các yếu tố gây bệnh được làm rõ hoặc loại bỏ.
18.1 Sai vị trí cơ học của mí
Bệnh giả sụp mí cơ học, có thể xảy ra khi một khối u hoặc tổn thương mí lớn kéo xuống mí. Sưng mí mắt cũng có thể gây ra tình trạng sưng tấy cơ học như trong tình trạng viêm mí mắt.
18.2 Sự co rút mí 1 bên
Sự co lại của mí một bên có thể bắt chước sự sụp mí của bên đối diện. Đánh giá và kiểm tra chu đáo sẽ thực sự nắm bắt được chẩn đoán.
18.3 Mắt nhỏ bất thường hay thiếu mô mắt bẩm sinh
Mắt nhỏ bất thường hay thiếu mô mắt bẩm sinh làm mất điểm tựa của nhãn cầu để các sợi LPS hoạt động. Dây chằng Whitnal trên hoạt động như một đòn bẩy. Phần cơ nằm sâu bên trong nó co lại và các sợi thần kinh trước của gân được kéo lên do đó nâng mí mắt lên. Khi mất thể tích ổ mắt, sức căng của dây chằng Whitnal trở nên lỏng lẻo, điều này có thể dẫn đến tình trạng giống như sụp mí.
18.4 Hội chứng Duane
Trong tình trạng này, dây thần kinh sọ thứ sáu không thể chi phối cơ thẳng ngoài. Sau đó, cơ có được sự chi phối của dây thần kinh sọ thứ ba. Mặc dù synkinesis được tạo ra không liên quan đến việc chi phối mí mắt, nhãn cầu tụt vào trong với sụp mí rõ ràng là kết quả.
18.5 Mất cân bằng cơ thẳng đứng
Bất kỳ sự mất cân bằng cơ dọc nào chẳng hạn như lệch nhãn cầu khi một mắt thấp hơn mắt cố định 10-20 ̊ có thể gây ra ảo tưởng về sụp mí vì mí trên sẽ theo phần dưới nhãn cầu. Chứng giả sụp mí thị sẽ biến mất khi mắt lệch nhãn cầu được giả định như cố định trên phần che phủ mắt bình thường.

Sự co lại của mí mắt một bên có thể bắt chước sụp mí bên đối diện. Đánh giá và kiểm tra chu đáo sẽ thực sự nắm bắt được chẩn đoán.

Mắt nhỏ bất thường hoặc thiếu mô mắt làm mất điểm tựa của nhãn cầu để các sợi LPS hoạt động. Dây chằng Whitnal chặt chẽ phía trên hoạt động như một đòn bẩy. Phần cơ nằm sâu bên trong nó co lại và các sợi cân cơ thần kinh trước của gân được kéo lên do đó sẽ nâng mí lên. Khi mất thể tích ổ mắt, sức căng của dây chằng Whitnal trở nên lỏng lẻo, điều này có thể dẫn đến tình trạng giống như sụp mí.
Giả sụp mí là kết quả của
Mắt nhỏ bất thường
Mí đối diện co lại
Biến dạng khe mi trên
Nhãn cầu tụt vào hoặc thiếu mô mắt
Lệch mắt (một mắt thấp hơn mắt còn lại)

Giả sụp mí cơ học: Da quanh mắt lỏng lẻo. (a) Điều này có thể dẫn đến hình thành tụ máu cục bộ sau chấn thương tù hoặc (b) vết côn trùng cắn gây ra phù nề phản vệ, làm phát sinh chứng giả sụp mí cơ học. (c) Ung thư biểu mô tế bào vảy mí trên lớn. Sụp mí có thể là do tác động cơ học hoặc nếu khối mở rộng theo ổ mắt, nó có thể xâm nhập vào LPS gây ra một thành phần thần kinh liên quan.

Da thừa và mô mềm gây ra chứng giả sụp mí: Da hình thành dư thừa và mô dưới da ở vùng bên ngoài của mí trên như trong u sợi thần kinh dạng đám rối có thể gây ra bệnh sụp mí cơ học.

Hội chứng co rút Duane(ảnh trái): Mắt phải bị hạn chế, trong khi mắt trái chỉ bị hạn chế một chút. Ở phía bên phải, khe mí mắt thu hẹp (c) (bắt chước sụp mí), và nhãn cầu co lại vào nhãn cầu khi mắt bị ảnh hưởng cố gắng khép lại. Đây là một dạng biến thể của hội chứng co rút Duane (loại 2)
Mất cân bằng cơ thẳng đứng: Bất kỳ sự mất cân bằng cơ dọc nào chẳng hạn như lệch ổ mắt khi một mắt thấp hơn 10-20 ̊ so với mắt cố định (a) có thể gây ảo giác sụp mí vì mí trên sẽ theo nhãn cầu phía dưới. (b & c) Chứng giả sụp mí sẽ biến mất khi mắt thoái hóa giả sử cố định vào phần che phủ của mắt bình thường.
19 Hội chứng và bệnh liên quan đến bệnh sụp mí mắt
1. Hội chứng Aarskog (loạn sản cơ vùng mặt)
2. Hội chứng suy giảm miễn dịch mắc phải
3. Bệnh Addison (suy tuyến cận giáp vô căn)
4. Giảm tiết nước mắt bẩm sinh với bệnh mí kép vào mắt, viêm kết mạc, viêm giác mạc-nhiễm sắc thể trội.
5. Hội chứng Albers-Schönberg (bệnh xương cẩm thạch)
6. Hội chứng Albright (viêm xương ibrosa Dissinata)
7. Amyloidosis (hội chứng Lubarsch-Pick)
8. Hội chứng apert (hội chứng biến dạng mặt do đóng chưa đủ các rãnh sọ)
9. Rò động tĩnh mạch
10. Hội chứng Axenfeld-Schurenberg (liệt vận động cơ theo chu kỳ)
11. Hội chứng Babinski-Nageotte (liệt dây thần kinh tủy)
12. Ung thư biểu mô tế bào đáy
13. Hội chứng Bassen-Kornzweig (thiếu hụt Beta lipoprotein trong máu làm thoái hóa màu võng mạc)
14. Liệt Bell (liệt mặt vô căn)
15. Hội chứng Bing-Neel (bệnh Bing)
16. Hội chứng mở mắt hạn chế (Blepharophimosis)
17. Hội chứng Bonnet-Dechaume-Blanc (Biến dạng động tĩnh mạch)
18. Hội chứng Bonnevie- Ullrich (tương tự hội chứng Turner nhưng xảy ra ở nam)
19. Bệnh ngộ độc Botulinum toxin
20. Hội chứng Brown (hội chứng bao gân cơ xiên trên)
21. Hội chứng thợ mộc (liên quan với nhược giáp nguyên phát, thiếu adrenocortical nguyên phát và tiểu đường)
22. Hội chứng xoang hang (hội chứng Foix)
23. Bại não
24. Hội chứng Cestan-Chenais (hội chứng Cestan)
25. Hội chứng mất đoạn nhiễm sắc thể dài tay
26. Hội chứng xóa một phần nhiễm sắc thể (cánh tay dài) (hội chứng de Grouchy)
27. Hội chứng mất đoạn nhiễm sắc thể cánh tay ngắn
28. Hội chứng xơ hóa bẩm sinh (tất cả các cơ ngoài ổ mắt)
29. Xơ bẩm sinh của cơ thẳng dưới với sụp mi nhiễm sắc thể trội
30. Sụp mí mắt bẩm sinh
A. Thất bại đơn giản của biệt hóa cơ ngoại vi – trội
B. Sụp mí mắt với hạn chế mở mắt – trội
C. Sụp mí mắt do yếu liệt cơ nhiễm sắc thể trội
31. Loạn dưỡng các đặc điểm đặc hiệu vùng mặt (hội chứng Freeman -Sheldon)
32. Hội chứng cổ tử cung (chấn thương roi)
33. Giảm hormone tuyến giáp (suy giáp vị thành niên)
34. Hội chứng Creutzfeldt-Jakob (chứng xơ cứng giả co cứng)
35. Hội chứng cri du chat (hội chứng tiếng mèo kêu)
36. Hội chứng Crouzon (loạn dưỡng mặt sọ não)
37. Hội chứng Cushing (2) (hội chứng góc tiểu não)
38. Hội chứng Dandy-Walker (chứng mất ngủ của Magendie)
39. Bệnh Dawson (viêm não xơ cứng bán cấp)
40. Hội chứng Dejerine-Klumpke (hội chứng rễ thần kinh dưới)
41. Hội chứng de Lange (phì đại cơ bẩm sinh- hội chứng não)
42. Hội chứng Devic (rối loạn quá trình hủy myelin)
43. Bạch hầu
44. Hội chứng Dubowitz (mặt lùn-chàm-khác thường)
45. Môi mỏ vịt, tai cụp thấp - gen trội.
46. Hội chứng Eaton-Lambert (hội chứng nhược cơ)
47. Sản giật và tiền sản giật
48. Hội chứng Ehlers-Danlos (rối loạn tổng hợp sợi elastic)
49. Hội chứng Engelmann (phát triển bất thường bẩm sinh về hệ xương)
50. Hội chứng mãn tính biểu bì (tăng keratin bất thường)
51. Hội chứng Erb-Goldlam (bệnh nhược cơ)
52. Nhiễm trùng da (St.Anthony)
53. Hội chứng Fabry
54. Hội chứng Acromesometic Faciorenal
55. Hội chứng Fisher (hội chứng yếu liệt cơ mắt-mất điều hoà-mất phản xạ)
56. Hội chứng Alcohol ở thai nhi
57. Trimethadione (Thuốc chống co giật) ở thai nhi
58. Hội chứng Foramen lacerum (chứng phình động mạch cảnh trong)
59. Hội chứng Freeman-Sheldon
60. Hội chứng Garcin (hội chứng nửa gốc)
61. Bệnh Gerlier (chóng mặt kiểu liệt)
62. Hội chứng Gillum-Anderson (bệnh sụp mí trội với cận thị cao)
63. Hội chứng Guillain-Barré (viêm dây thần kinh nhiễm trùng cấp tính)
64. Hội chứng khuỷu tay nhiều lông
65. U máu66. Herpes-zoster
67. Bệnh Hodgkin68. Hội chứng Horner (liệt giao cảm cổ tử cung)
69. Hội chứng thợ săn [mucopolysaccharidosis (MPS) II]
70. Bệnh Hurler (MPS I)
71. Tăng natri huyết
72. Cường cận giáp
73. Cường giáp (hội chứng basedow)
74. Hạ Calci máu
75. Suy tuyến cận giáp
76. Hysteria
77. Bệnh bạch cầu đơn nhân nhiễm trùng
78. Bệnh cúm
79. Hội chứng màng đệm (hội chứng Vernet)
80. Hội chứng Kearns-Same
81. Hội chứng Kiloh-Nevin (loạn dưỡng cơ của cơ ổ mắt ngoài)
82. Hội chứng Kohn-Romano (bệnh viêm màng não mủ, bệnh viêm màng não mủ, bệnh dị ứng bội nhiễm, bệnh viễn thị)
83. Hội chứng Komoto (tứ chứng sụp mí bẩm sinh)
84. Hội chứng Krause (loạn sản não bẩm sinh)
85. Hội chứng Kugelberg-Welander (teo cơ đầu gần tiến triển)
86. Bệnh Kussmaul (viêm mạch hoại tử)
87. Hội chứng Laurence-Moon-Bardet-Biedl (hội chứng viêm võng mạc sắc tố)
88. Bệnh Leigh (bệnh cơ não hoại tử bán cấp)
89. Hội chứng tí hon (hội chứng móng-xương bánh chè)
90. Lymphangioma
91. Phù bạch huyết
92. Sốt rét
93. Hội chứng tăng thân nhiệt ác tính
94. Bệnh nước tiểu dạng xi-rô (nước tiểu acid ceton chuỗi nhánh)
95. Hội chứng Marcus Gunn (hội chứng xoay hàm)
96. Hội chứng Marin Amat (hội chứng Marcus Gunn đảo ngược)
97. Hội chứng MERRF 98. Hội chứng vi mô
99. Hội chứng dây thần kinh thứ ba bị lệch hướng
100. Hội chứng Möbius (liệt dây thần kinh thứ sáu và thứ bảy bẩm sinh)
101. Hội chứng Morquio (keratosulfat niệu)
102. Nhiễm trùng cơ hội do nấm (Mucormycosis)
103. Đa xơ cứng (xơ cứng rải rác)
104. Bệnh cơ, nhân trung tâm với yếu liệt cơ bên ngoài – di truyền trội
105. Hội chứng loạn dưỡng cơ (hội chứng Curschmann-Steinert)
106. Bệnh cơ-tế bào-cơ thể di truyền lặn hoặc liên kết x
107. Hội chứng Naffziger (hội chứng chống vảy nến)
108. U thần kinh
109. U nguyên bào thần kinh
110. U sợi thần kinh111. Bệnh Noone- Milroy-Meige (phù chi dưới bẩm sinh)
112. Hội chứng Noonan (hội chứng Turner nam)
113. Chứng loạn dưỡng cơ mắt - hầu họng
114. Hội chứng đau nửa đầu do mắt
115. Thoái hóa nhãn cầu-võng mạc (hội chứng Kearns-Sayre)
116. Hội chứng Orodigital - facial (hội chứng Papillon-Léage và Psaume)
117. Dày da ở đầu và phần xa của chi (hội chứng Touraine-Solente-Gole)
118. Hội chứng Pancoast (rối loạn thần kinh vì khối u thùy phổi trên)
119. Hội chứng Parinaud (liệt các cử động dọc)
120. Hội chứng Parkinson (liệt run)
121. Hội chứng Parry-Romberg (bệnh teo cơ mặt tiến triển)
122. Các khối u di căn quanh mắt và di căn mắt
123. Hội chứng Pierre-Robin (hội chứng micrognathia-glossoptosis)
124. Viêm tủy xương125. Hội chứng tắc động mạch nội sọ tiến triển.
126. Ban xuất huyết và di truyền kết hợp sụp mí với sự lây truyền nam sang nam
127. Hội chứng Raeder (liệt dây thần kinh sinh ba)
128. Hội chứng co rút (hội chứng Duane) - nhiễm sắc thể trội
129. Hội chứng khoang động mạch cảnh
130. Hội chứng Riley-Day (bất thường chức năng hệ thần kinh tự động có tính gia đình)
131. Nhiễm sắc thể vòng D
132. Hội chứng Rollet (hội chứng ổ mắt đỉnh hình bướm)
133. Hội chứng Rubinstein-Taybi (hội chứng ngón tay cái rộng)
134. Xơ cứng bì (xơ cứng toàn thân tiến triển)
135. Bệnh còi (thiếu Vitamin C)
136. Hội chứng Shy-Gonatas (tương tự như hội chứng Hunter và Refsum)
137. Hội chứng Smith-Lemli-Opitz (rối loạn chuyển hóa bẩm sinh)
138. Hội chứng Smith (loạn sản bộ xương vùng mặt bẩm sinh)
139. Nhiễm trùng xâm lấn mô dưới da
140. Nhện cắn
141. Lệch nhãn cầu và đồng tử vị trí bất thường - trội thể nhiễm sắc thể
142. Hội chứng thiếu hụt dưới đòn
143. Bệnh giang mai (mắc phải)
144. Loạn dưỡng cơ bàn tay (hội chứng Passow)
145. Hội chứng viêm động mạch thái dương (hội chứng Hutchinson-Horton- Magath-Brown)
146. Hội chứng 13Q (tật đầu nhỏ, sống mũi cao, thiểu sản ngón tay cái)
147. Hội chứng Tolosa-Hunt (yếu liệt cơ gây đau)
148. Hội chứng 3p
149. Bệnh mắt hột
150. Hội chứng Treft (teo thị giác và mất thính giác)
151. Thể tam bội
152. Trisomy (hội chứng E)
153. Bệnh lao
154. Bệnh Tunbridge-Paley (bệnh tiểu đường ở tuổi vị thành niên, teo thị giác và mất thính giác)
155. Hội chứng Turner (rối loạn phát triển tuyến sinh dục)
156. Hội chứng van Bogaert-Hozay
157. Hợp nhất đốt sống, đốt sống thành sau với sụp mí - thể nhiễm sắc thể trội
158. Hội chứng von Herrenschwand (dị sắc tố giao cảm)
159. Hội chứng von Recklinghausen (u xơ thần kinh)
160. Hội chứng Waardenburg (hội chứng cố định phôi)
161. Hội chứng Wallenberg (hội chứng tủy lưng bên)
162. Hội chứng Weber (hội chứng cuống tiểu não)
163. Hội chứng Wernicke (hội chứng viêm não xuất huyết cấp)
20 Các loại thuốc được báo cáo gây ra sụp mí mắt

21 Đánh giá hiện tượng Bell
Đánh giá hiện tượng Bell: Người ta cần nhìn vào chuyển động quay của nhãn cầu di chuyển lên và ra ngoài trong quá trình đóng. (a) Nó có thể được đánh giá bằng cách ngăn không cho mí mắt nhắm lại, và yêu cầu bệnh nhân cố gắng nhắm mắt một cách mạnh mẽ, nhãn cầu phải xoay lên và ra ngoài. (b) Một cách thay thế khác là yêu cầu bệnh nhân nhắm mắt và người khám cố gắng mở to mắt và quan sát vị trí nhãn cầu của họ.

Không có hiện tượng Bell: Bell’s hầu như không có hoặc rất yếu trong CPEO. Can thiệp phẫu thuật đối với bệnh sụp mí trong loại tình huống này có thể gây ra bệnh dày sừng tiếp xúc
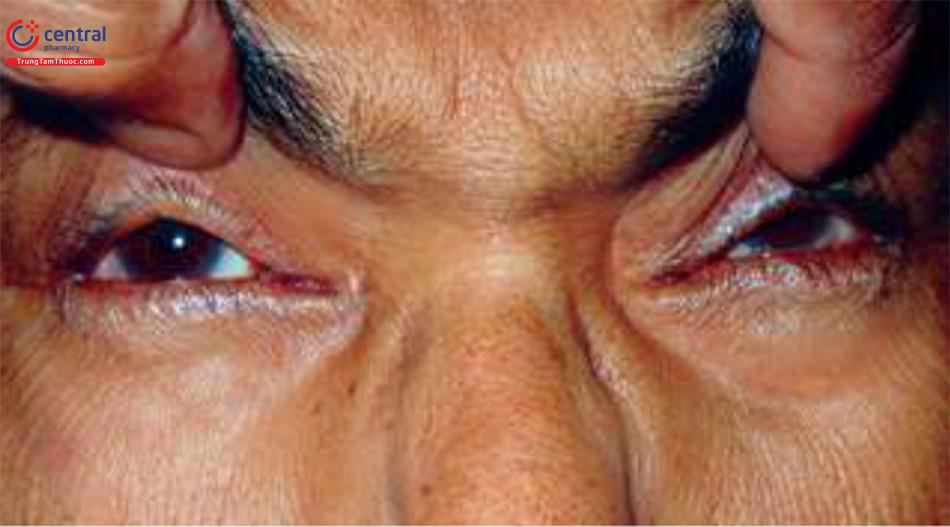
Đánh giá hiện tượng Bell
Hiện tượng Bell’s là một phản xạ phòng thủ bình thường có ở khoảng 75% dân số, dẫn đến việc các nhãn cầu quay lên và quay ra ngoài khi chớp mắt. Nó chỉ trở nên đáng chú ý khi cơ vòng ổ mắt trở nên yếu như trong bệnh liệt mặt.
Tuy nhiên, nó tồn tại đằng sau các mí mắt đóng chặt ở hầu hết những người khỏe mạnh và cần được đánh giá trước khi phẫu thuật sụp mí.
Hiện tượng Bell’s vắng mặt là một chống chỉ định tương đối đối với phẫu thuật sụp mí, vì mắt nhắm không kín sau phẫu thuật có thể làm tăng tiếp xúc giác mạc với hậu quả là bệnh dày sừng tiếp xúc.
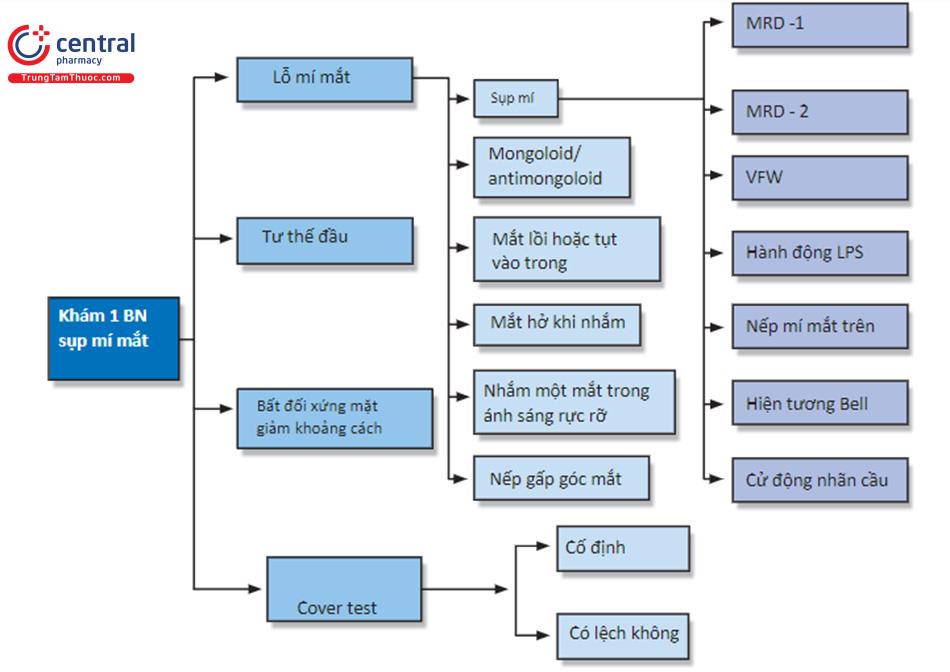
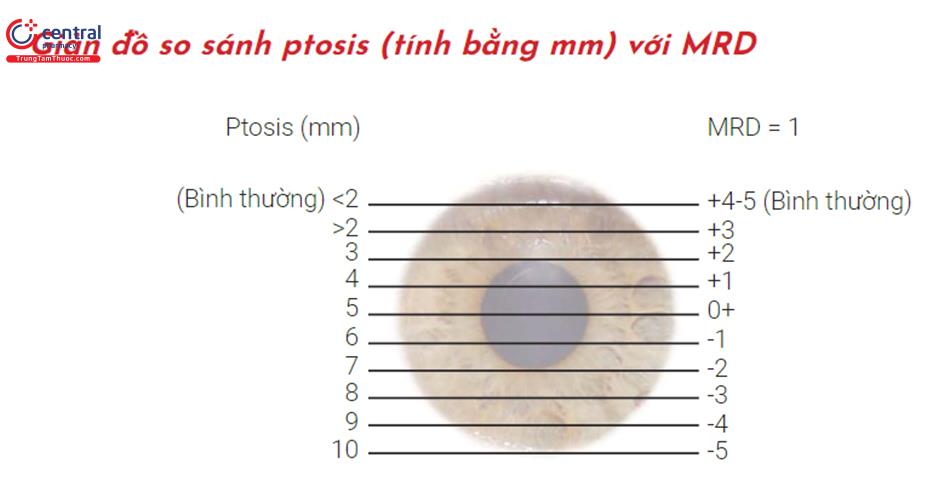
22 Kiểm soát sụp mí. Các trị liệu tiêu chuẩn
Bệnh sụp mí bẩm sinh có những hậu quả về thể chất, chức năng và tâm lý. Phương pháp sửa chữa phụ thuộc vào mục tiêu điều trị, chẩn đoán cơ bản và mức độ của chức năng cơ nâng mi. Mặc dù lý do chính của việc sửa chữa là do chức năng, bác sĩ phẫu thuật có cơ hội thông qua phẫu thuật này để tạo ra sự đối xứng về chiều cao của mí, đường đi và nếp mí để tạo hình tốt hơn.
Phẫu thuật điều chỉnh bệnh sụp mí bẩm sinh có thể được thực hiện ở mọi lứa tuổi tùy thuộc vào mức độ nghiêm trọng của bệnh. Can thiệp sớm hơn có thể được yêu cầu nếu giảm thị lực đáng kể hoặc hiện tượng liệt cơ ổ mắt bên ngoài. Những trường hợp nghiêm trọng của liệt cơ ổ mắt có thể làm chậm khả năng vận động ở trẻ sơ sinh và trẻ mới biết đi vì các vấn đề thăng bằng từ tư thế ngẩng cao đầu quá mức. Nếu can thiệp không khẩn cấp, phẫu thuật thường bị trì hoãn đến 3-4 tuổi. Chờ cho đến khi tuổi này cho phép các phép đo chính xác hơn trước khi phẫu thuật.
.jpg)
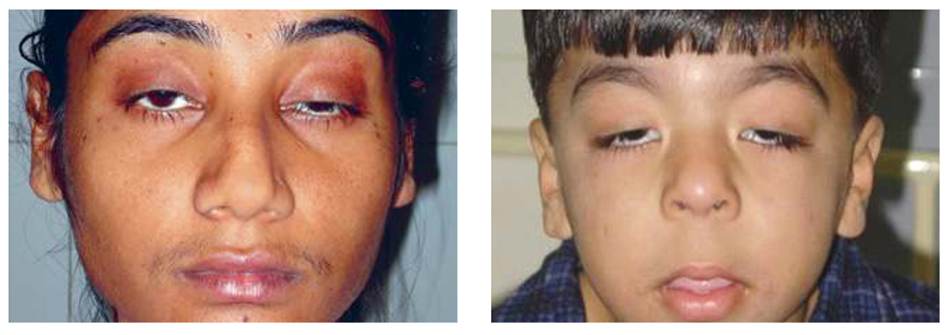
Lâm sàng của sụp mí mắt bẩm sinh đơn giản
Có thể là 1 hay 2 bên
Thường là kết quả của sự phát triển bất thường của cơ mi trên, thứ phát sau tình trạng kém phát triển
Thông thường đặc trưng bởi:
- Giảm chức năng cơ nâng mi
- Cử động bất thường mí trên khi nhìn xuống
- Nếp mí không rõ hoặc không có và không nhắm hoàn toàn được
| Đo đạc sụp mí | Sụp mí bẩm sinh | Sụp mí cân cơ |
|---|---|---|
| Độ cao lỗ lông mi | Sụp mí nhẹ đến nặng | Nhẹ đến nặng |
| Nếp mí | Không rõ ràng | Nâng lên |
| Rãnh trên | Không rõ ràng | Sâu |
| Chức năng cơ nâng mi | Tệ đến trung bình | Bình thường |
| Lúc nhìn xuống | Không nhắm hoàn toàn | Mí rũ xuống |
Hội chứng Horner: Các phát hiện cùng bên của bệnh sụp mí nhẹ, co đồng tử nhiều và không có mồ hôi đặc trưng cho hội chứng này. Mí mắt dưới cùng bên có thể được nâng lên. Ngoài ra, do thiếu chi phối giao cảm với sự phát triển tế bào hắc tố của mống mắt, có thể dẫn đến sự khác biệt về màu sắc mống mắt giữa hai mắt (gọi là dị sắc tố).

