Các biện pháp can thiệp theo trình tự trong ARDS: vai trò quan trọng của thời gian và trật tự trong xử trí tiêu chuẩn hóa

Trungtamthuoc.com - Hội chứng nguy kịch hô hấp cấp tính (acute respiratory distress syndrome - ARDS) là một thuật ngữ bao gồm các tình trạng lâm sàng khác nhau rất phổ biến ở các đơn vị chăm sóc đặc biệt (intensive care units - ICU). Bài viết dưới đây sẽ giúp bạn đọc hiểu đặc điểm, cách phân biệt ARDS với các dạng lâm sàng bắt chước.
Bản dịch của Bác sĩ Đặng Thanh Tuấn – Bệnh viện Nhi đồng 1
Tải PDF bản dịch TẠI ĐÂY
1 Tổng quan
Hội chứng nguy kịch hô hấp cấp tính (acute respiratory distress syndrome - ARDS) là một thuật ngữ bao gồm các tình trạng lâm sàng khác nhau rất phổ biến ở các đơn vị chăm sóc đặc biệt (intensive care units - ICU) [1]. ARDS nặng, được xác định theo tiêu chí oxygen hóa trong định nghĩa Berlin [2] có liên quan đến nguy cơ tử vong cao tới 45- 50%, tỷ lệ hầu như không thay đổi trong 2 thập kỷ qua [3]. Đang có cuộc tranh luận về mục đích của định nghĩa ARDS, nó nên bao gồm những gì, cách phân biệt nó với các dạng lâm sàng bắt chước ARDS và cách nó có thể giúp xác định những bệnh nhân có nguy cơ tử vong cao có thể hưởng lợi từ các phương pháp điều trị cụ thể hoặc các chiến lược hỗ trợ [4, 5].
2 Nội dung
Kể từ định nghĩa ban đầu vào năm 1967, ARDS đã chứng kiến một số lần lặp lại các định nghĩa đồng thuận, nhưng sự mất kết nối giữa mô hình sinh lý bệnh lý khái niệm của ARDS, nền tảng nhận thức luận và sự không đồng nhất về bệnh và đáp ứng điều trị vẫn tồn tại [4]. Sự tập trung ngày càng tăng vào tính không đồng nhất về sinh lý bệnh vốn có của ARDS, việc xác định các đặc điểm có thể điều trị được và hậu quả quan trọng của tính không đồng nhất của hiệu quả điều trị là một bước tiến tới việc cá nhân hóa việc điều trị [6].
Các hướng dẫn gần đây của Hiệp hội Y học Chăm sóc Chuyên sâu Châu Âu cũng nêu bật nhiều khoảng trống nghiên cứu về các biện pháp can thiệp trị liệu, bao gồm chiến lược thông khí, can thiệp bằng thuốc và hỗ trợ sự sống ngoài cơ thể. Điều thú vị là thiểu sự tập trung vào ảnh hưởng của thời gian trong chẩn đoán, xác định mức độ nghiêm trọng và áp dụng các biện pháp can thiệp được khuyến nghị trong ARDS [4]. Ngoài ra, còn thiếu sự đánh giá cao về thực tế là việc giải thích mức độ nghiêm trọng khác nhau không chỉ dựa trên phương pháp điều trị hiện tại mà còn dựa trên phương pháp điều trị mà bệnh nhân đã nhận được [1]. Ví dụ, bệnh nhân được chọn ngẫu nhiên vào nhóm PROSEVA sau khoảng thời gian trễ 12-24 giờ trong đó việc xử trí thông thường đã được tối ưu hóa. Có lẽ khía cạnh này thậm chí còn rõ ràng hơn khi chúng ta xem xét hai thử nghiệm mang tính bước ngoặt nghiên cứu việc sử dụng thuốc chẹn thần kinh cơ trong ARDS từ trung bình đến nặng. Trong thử nghiệm ACURASYS, bệnh nhân được đưa vào sau khi tối ưu hóa cài đặt thuốc an thần và máy thở (bao gồm mức áp lực dương cuối thì thở ra [PEEP]), trong khi trong thử nghiệm ROSE, thuốc an thần và điều chỉnh PEEP được thực hiện sau khi phân nhóm ngẫu nhiên, dẫn đến thời gian trung bình kể từ khi chẩn đoán hoặc ARDS bao gồm 8 giờ so với 16 giờ trong nghiên cứu ACURASYS. Những khác biệt này có thể đã ảnh hưởng đến tỷ lệ và đặc điểm của bệnh nhân sử dụng thuốc ức chế thần kinh cơ (neuromuscular blocking agents NMBA) và có khả năng ảnh hưởng đến kết quả của họ.
Ngoài ra, kiểu hình nguy cơ của bệnh nhân mắc ARDS vừa phải sẽ khác nhau đối với những người có cùng mức độ nghiêm trọng nhưng được đánh giá ở PEEP cao hơn, sau một hoặc vài phiên ở tư thế nằm sấp hoặc sau vài ngày thở máy so với bệnh nhân mắc bệnh ARDS. mức độ nghiêm trọng tương tự (dựa trên quá trình oxygen hóa) nhưng vào ngày thông khí đầu tiên, nhận được PEEP thấp và trước bất kỳ thử nghiệm nào về tư thế nằm sấp [4, 5].
Do đó, chúng tôi tin rằng điều quan trọng là phải xem xét ảnh hưởng của thời gian đối với:
1) Định nghĩa ARDS
2) Xác định mức độ nghiêm trọng của bệnh
3) Định nghĩa liên quan đến mức độ điều trị đã nhận trước đó
4) Trình tự tiềm năng của các can thiệp có sẵn.
Việc thiếu các tiêu chí về thời gian và thiếu thông tin về trình tự áp dụng các liệu pháp có tác động đáng kể đến sự khác biệt trong cung cấp dịch vụ chăm sóc sức khỏe và có thể cả kết quả [1]. Các nghiên cứu đã chỉ ra rằng các biện pháp can thiệp đơn giản nên áp dụng cho hầu hết bệnh nhân được thực hiện không nhất quán và trong nhiều trường hợp, sự thiếu sót này có ảnh hưởng đến kết quả, tình trạng bệnh nhân xấu đi và sau đó cần các liệu pháp sử dụng nhiều nguồn lực hơn [1, 7]. Việc thiếu tiêu chuẩn hóa lộ trình thực hiện các biện pháp can thiệp dựa trên bằng chứng trong ARDS trái ngược với các quá trình bệnh khác như chấn thương, đột quỵ do thiếu máu cục bộ, nhồi máu cơ tim hoặc nhiễm trùng huyết [7,8,9]. Những tình trạng này đã được hưởng lợi từ nỗ lực phối hợp của các bác sĩ lâm sảng, nhà nghiên cứu, hiệp hội y tế và cơ quan xử trí y tế, từ đó dẫn đến các lộ trình chăm sóc được tiêu chuẩn hóa.
Tất cả các quá trình này đều có chung các yếu tố:
1) Họ có ngưỡng chẩn đoán ban đầu thấp;
2) Họ thực hiện các xét nghiệm chẩn đoán sớm và các can thiệp điều trị có nguy cơ thấp một cách kịp thời;
3) Họ cung cấp các biện pháp can thiệp trị liệu có mục tiêu (thường xâm lấn và tốn nhiều nguồn lực) một cách tuần tự, tùy theo mức độ nghiêm trọng của bệnh.
Cách tiếp cận tuần tự này để chẩn đoán và điều trị đã liên tục cho thấy tác động tích cực lâu dài bằng cách loại trừ những bệnh nhân có nguy cơ thấp, xác định sớm những bệnh nhân có nguy cơ cao cần can thiệp, giảm tỷ lệ tử vong liên quan. Theo cách tiếp cận này, tỷ lệ tử vong do nhồi máu cơ tim ST chênh lên (STEMI), đột quỵ thiếu máu cục bộ cấp tính và nhiễm trùng huyết đã giảm đáng kể [7,8,9]. Những kết quả được cải thiện này là nhờ việc áp dụng nhất quán nhiều quy trình chăm sóc và dẫn đến việc đánh giá các biện pháp can thiệp trị liệu này là "phụ thuộc vào thời gian" và "thực hành tốt nhất". Các sáng kiến như thời gian “tử cửa đến bóng" trong STEMI và thời gian kích hoạt plasminogen mô (TPA) trong đột quỵ, khảo sát ban đầu về chấn thương hoặc gói nhiễm trùng huyết là minh họa cho giá trị của các biện pháp can thiệp phụ thuộc vào thời gian để giảm thiểu tổn thương cơ quan đích và tỷ lệ tử vong.
Thật không may, có lẽ ngoại trừ hướng dẫn về thể tích khí lưu thông, không có trình tự và thời gian tiêu chuẩn hóa nào tồn tại trong ARDS [5]. Các lý do có thể bao gồm việc công nhận ARDS không nhất quán và định nghĩa phổ quát; sự mơ hồ của các thuật ngữ như “thông khí bảo vệ phổi"; việc áp dụng không nhất quán các liệu pháp dựa trên bằng chứng và thời gian leo thang cho các bệnh nhân đang xấu đi và thiếu sự đồng thuận trong việc áp dụng các liệu pháp cứu nguy hoặc cứu cánh. Sự thay đổi trong cách chăm sóc này có thể giải thích tỷ lệ tử vong ARDS tỉnh là 30-35% [1, 3]. Những thiếu sót này sẽ có tác động lan tỏa, dẫn đến bỏ lỡ cơ hội đối với một số phương pháp điều trị ARDS khi tiện ích của chúng cao hơn.
Do đó, chúng tôi đặc biệt ủng hộ việc xử trí ARDS kết hợp thành phần thời gian để các biện pháp can thiệp có tính tuần tự và nhạy cảm với thời gian (Hình 1). Các bác sĩ lâm sàng cần nhận ra rằng sự thiếu quyết đoán ban đầu trong việc chăm sóc bệnh nhân sẽ ảnh hưởng đến kết quả chung, sau đó là kết quả của tác động tích lũy của tỷ lệ tử vong có thể quy cho tất cả các thành phần chăm sóc riêng lẻ trong ARDS. Chúng tôi đề xuất xử trí ARDS trong 24 giờ đầu tiên nên được đánh dấu thời gian, theo dõi để phân loại mức độ nghiêm trọng của bệnh sau khi đạt được các tiêu chuẩn cụ thể. Giai đoạn “vàng” này phản ánh các quy trình chăm sóc được thảo luận ở trên được coi là giai đoạn chẩn đoán và tối ưu hóa việc điều trị ARDS. Khoảng thời gian này nên bao gồm:
1. Quy tắc chẩn đoán ARDS trong vòng 3 giờ đầu tiên hỗ trợ hô hấp, cho dù là không xâm lấn [ví dụ: oxy mũi lưu lượng cao (high flow nasal oxygen - HFNC), áp lực đường thở dương liên tục thông khí không xâm lấn (continuous positive airway pressure/non-invasive ventilation CPAP/NIV)] hay thông khí xâm lấn
2. Quyết định tiếp tục NIV (ví dụ: nhận biết thất bại hoặc tiến hành thở máy xâm lấn trong vòng 12 giờ đầu tiên)
3. Thực hiện các chiến lược thể tích khí lưu thông thấp và tối ưu hóa dựa trên áp lực cao nguyên và áp lực đẩy (6 giờ đầu)
4. Bắt đầu PEEP dựa trên bảng FiO2/PEEP thấp và xem xét phương pháp tốt nhất để tối ưu hóa PEEP (trong vòng 12 giờ đầu tiên)
5. Cung cấp tư thế nằm sấp (trong vòng 12-24 giờ đầu tiên) ở những bệnh nhân đủ điều kiện [5]
6. Hỗ trợ sự sống ngoài cơ thể (Extracorporeal Life Support - ECLS) ở những bệnh nhân đáp ứng tiêu chỉ EOLIA [10] trong vòng 3-6 giờ dầu, tùy thuộc vào mức độ nghiêm trọng và dựa trên đáp ứng với các biện pháp can thiệp trước đó và hồ sơ nguy cơ lợi ích.
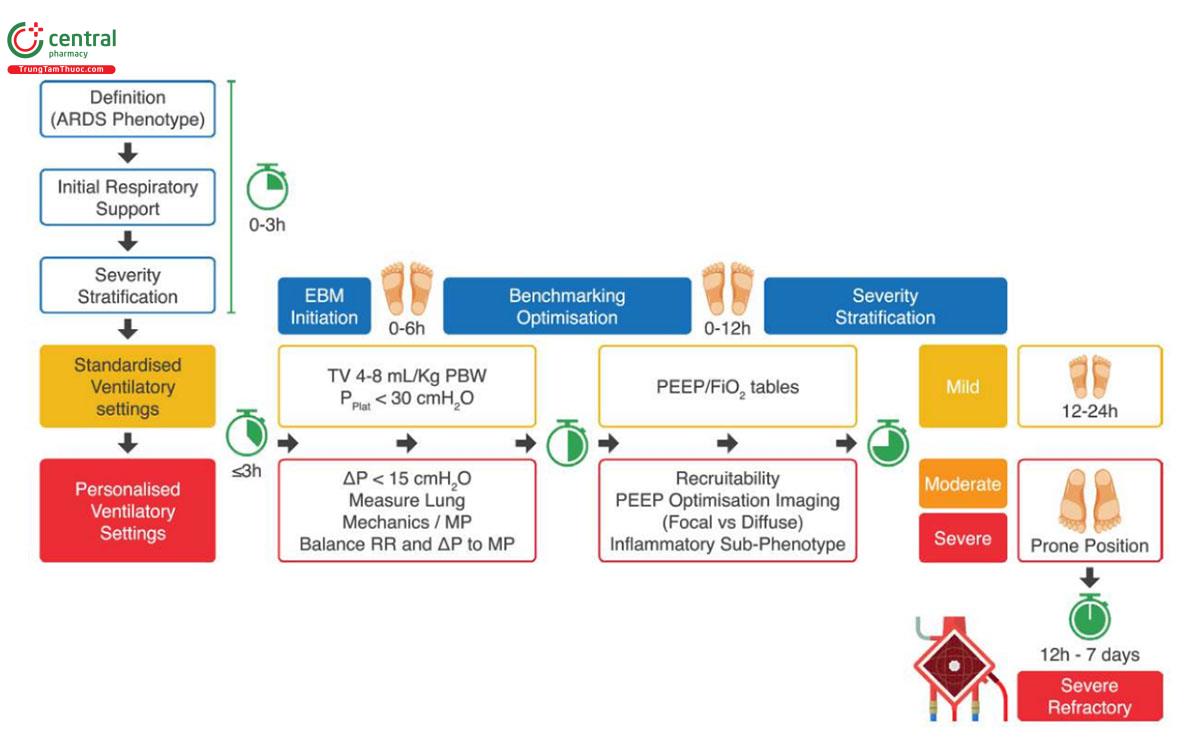
Tiêu chuẩn hóa liệu pháp sẽ đảm bảo các phương pháp điều trị nhất quán, dựa trên bằng chứng, đồng thời duy trì các câu hỏi mở và cơ hội để cá nhân hóa điều trị kịp thời và tốt hơn (ví dụ: mục tiêu PEEP, thời gian nằm sấp, nhu cầu về các kỹ thuật theo dõi bổ sung và áp lực xuyên phổi), cũng được thông báo bởi khả năng biểu hiện thay đổi theo thời gian của các kiểu hình phụ ARDS [4, 5]. Điều này cũng rất quan trọng, bởi vì một số biện pháp can thiệp có tác động tối đa đến kết quả nếu được thực hiện sớm (ví dụ: thể tích khí lưu thông thấp hơn, áp lực đẩy và năng lượng cơ học), trong khi những biện pháp can thiệp khác được hưởng lợi từ việc dành thời gian để phân tầng mức độ nghiêm trọng (ví dụ: tư thế nằm sấp) và xem xét tình trạng bệnh. tác động của các biện pháp can thiệp khác và phân tích nguy cơ lợi ích (ví dụ: ECLS) [4, 5, 10]. Cuối cùng, chiến lược này có thể tăng cơ hội cho những thử nghiệm có ý nghĩa bằng cách lựa chọn những cá nhân có nhiều khả năng được hưởng lợi nhất và ít có khả năng bị tổn hại nhất bởi các can thiệp nghiên cứu. Việc nghiên cứu và áp dụng hiệu quả các phương pháp điều trị như vậy đòi hỏi một cách tiếp cận tiêu chuẩn hóa đối với việc chăm sóc ban đầu.
Hình 1 mô tả cách tiếp cận từng bước để tối ưu hóa thông khí cơ học ở bệnh nhân ARDS. Nó minh họa đánh giá ban đầu bao gồm việc xác định bệnh nhân có kiểu hình ARDS theo và định nghĩa ARDS, sau đó là phân loại mức độ nghiêm trọng của ARDS và các chiến lược thông khi bao gồm điều chỉnh thể tích khí lưu thông, giới hạn áp lực cao nguyên và chuẩn độ PEEP/FiO2.
“Định nghĩa” (kiểu hình ARDS): chúng tôi bao gồm một hội chứng trong đó các triệu chứng hô hấp khởi phát cấp tính hoặc trầm trọng hơn do suy hô hấp thiếu oxy được định nghĩa là xảy ra trong vòng 1 tuần kể từ khi xuất hiện yếu tố nguy cơ ảnh hưởng hoặc trong vòng 1 tuần kể từ khi bệnh hô hấp mới xuất hiện hoặc triệu chứng xấu đi.
Hình này hướng dẫn thêm về các điều chỉnh động trong áp lực đẩy, nhịp thở và công suất cơ học để giảm thiểu tổn thương phối do máy thờ (ventilator-induced lung injury VILI), cùng với việc ra quyết định cho các biện pháp can thiệp nâng cao như tư thế nằm sấp và oxygen hóa qua màng ngoài co thể (extracorporeal membrane oxygenation ECMO) dựa trên mức độ nghiêm trọng lâm sàng đang tiến triển và đáp ứng của bệnh nhân trong các khoảng thời gian cụ thể (0-3 giờ, 0- 6 giờ, 12–24 giờ và tối đa 7 ngày)

