Bớt sắc tố: nguyên nhân, triệu chứng và cách điều trị

Nguồn: Hình ảnh lâm sàng, chẩn đoán và điều trị trong chuyên ngành da liễu tập 2
Chủ biên: PGS.TS.Nguyên Văn Thường
1 Nốt ruồi hay bớt sắc tố mắc phải (Moles or acquired melanocytic nevi)
1.1 Đại cương
Nốt ruồi hay bớt sắc tố mắc phải là sự tăng sinh lành tính các tế bào hắc tố hay còn gọi là các tế bào bớt (nevus cell). Các tế bào bớt xuất phát từ các tế bào hắc tố bình thường. Thông thường, các tế bào này phân bố riêng rẽ ở lớp đáy của thượng bì còn trong tổn thương nốt ruồi, các tế bào này có hai đặc điểm:
- Phân bố thành cụm như mạng lưới ở vùng dưới của thượng bì và/hoặc trung bì.
- Không có các tua dạng xúc tu lan ra xung quanh (trừ trường hợp bớt xanh-blue nevus).
Các tế bào hắc tố bình thường hay tế bào bớt đều có khả năng sản xuất ra sắc tố.
Yếu tố nguy cơ: tiền sử gia đình, tiếp xúc với ánh sáng mặt trời không thường xuyên và cường độ mạnh, type da sáng màu (type II theo Fitzpatricks có nguy cơ cao nhất).
Phân loại nốt ruồi:
- Dựa vào lâm sàng: nốt ruồi điển hình, không điển hình (atypical/dysplastic type)
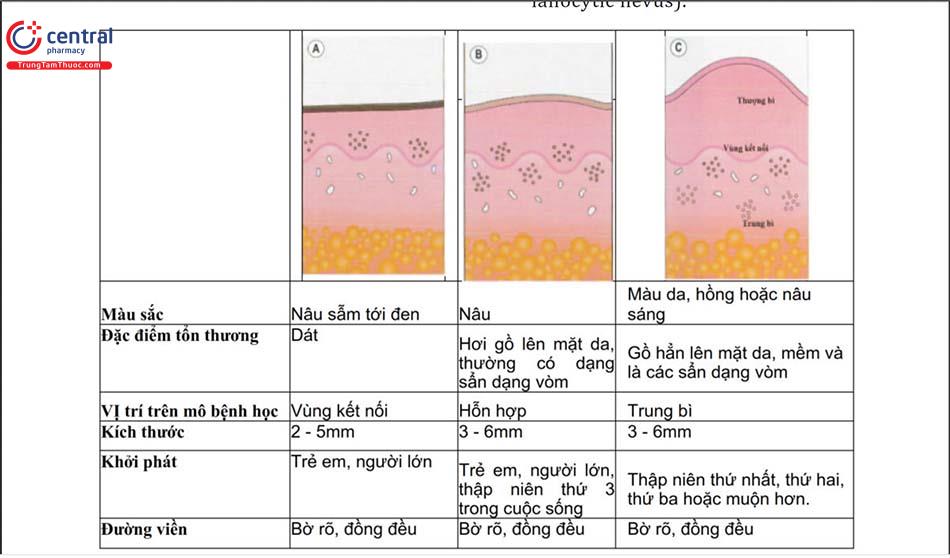
- Dựa vào vị trí của các tế bào bớt trên mô bệnh học:
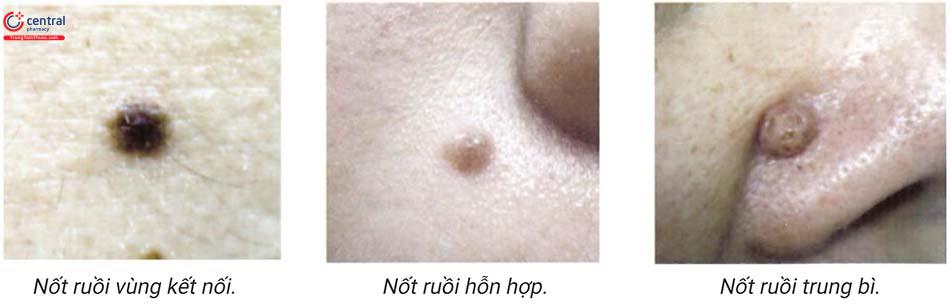
- Nốt ruồi vùng kết nối trung bì - thượng bì (junctional melanocytic nevus).
- Nốt ruồi hỗn hợp (compound mela-nocytic nevus).
- Nốt ruồi trung bì (intradermal me-lanocytic nevus).
1.2 Diễn biến tự nhiên
Theo thuyết “Abtropfung” xây dựng bởi Unna vào cuối thế kỷ XIX, hầu hết các nốt ruồi ban đầu được hình thành do sự phân triển của các tế bào hắc tố ở lớp đáy của thượng bì. Các tế bào này đứng riêng lẻ xếp thành hàng và được gọi là lentigo đon giản. Tiếp theo, các tế bào có xu hướng tự nhiên tập trung lại thành ổ hình tròn ở vùng kết nối thượng bì - trung bì. Theo thời gian, số lượng ổ ngày càng nhiều trở nên chiếm ưu thế và bắt đầu “rơi” (drop) xuống lớp trung bì, tạo thành nốt ruồi hỗn hợp. Giai đoạn cuối cùng hay giai đoạn “trưởng thành”, tất cả các tế bào hắc tố có sự tái định vị nằm trong lớp trung bì, khi đó nốt ruồi trung bì được hình thành.
1.3 Lâm sàng
1.3.1 Nốt ruồi điển hình (common/banal type)
Tổn thương thông thường sẽ xuất hiện sau 6 tháng tuổi, tăng nhanh về số lượng trong thời kỳ trẻ em, thanh thiếu niên và đỉnh là năm khoảng 30 tuổi, sau đó giảm dần theo tuổi.
Trong trường hợp điển hình (common/banal type) tổn thương cơ bản là dát sẩn hình tròn hoặc bầu dục, kích thước thường < 6mm đường kính, đối xứng, ranh giới rõ. Khi quan sát bằng kính phóng đại có thể thay tổn thương biểu hiện là các đốm tăng sắc tố và có thể có biếu hiện giảm sắc tố xung quanh nang lông.
Theo thời gian, tổn thương thường có xu hướng gồ cao lên mặt da, mềm hơn và giảm sắc tố.
Tổn thương thường phân bố chủ yếu ở những vùng tiếp xúc với ánh sáng gián đoạn như thân mình và các chi, hiếm gặp ở vùng đầu cực (như lòng bàn tay, bàn chân, móng); một số trường hợp có thể xuất hiện ở da đầu.
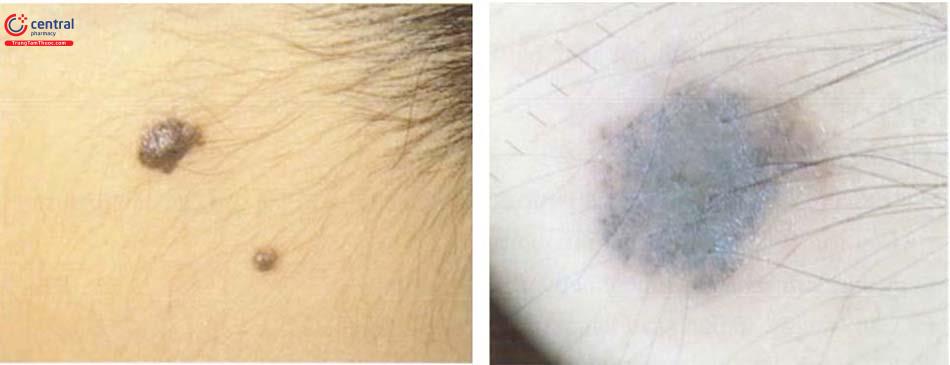
1.3.2 Nốt ruồi không điển hình (atypical/dysplastic type)
Tổn thương có thể xuất hiện bất cứ lúc nào nhưng thường xuất hiện xung quanh tuổi dậy thì. Tổn thương không cân xứng, ranh giới không rõ, màu sắc không đều (hông, nâu, xám) và đường kính thường > 6mm. Nhưng trong nhiều trường hợp, chỉ một phần rất nhỏ trong toàn bộ tổn thương có biểu hiện không điển hình và có thể tiến triển thành ung thư hắc tố. Một số trường hợp tổn thương biểu hiện giống với hình dạng của trứng rán hay trứng ốp la (fried-egg) với trung tâm gồ cao và viền là dát tăng sắc tố. Vị trí thường gặp của nốt ruồi không điển hình cũng tương tự như nốt ruồi điển hình.
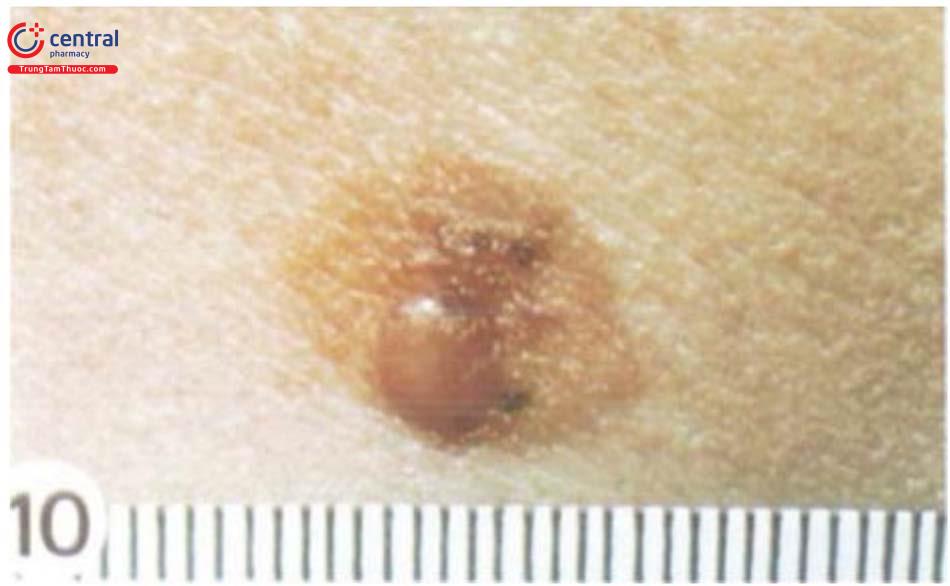
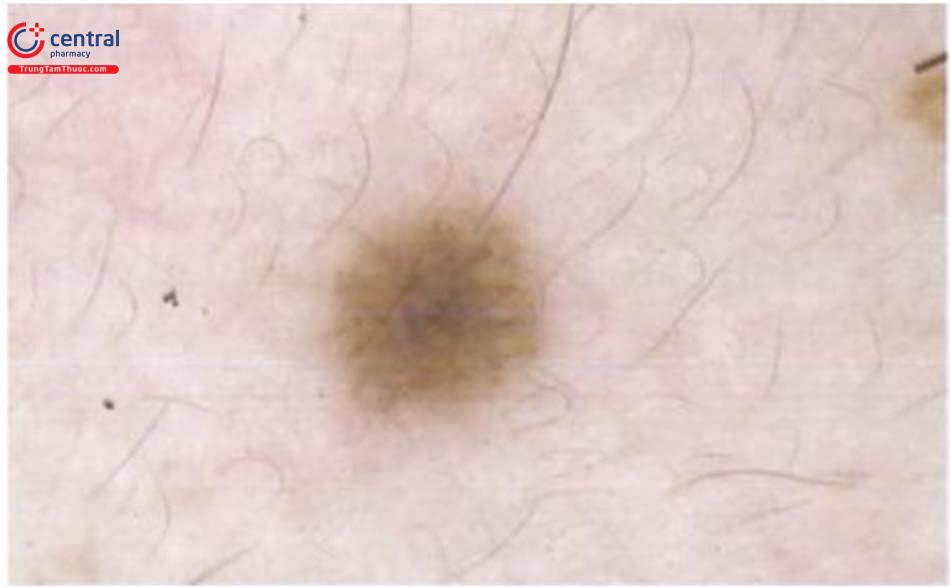
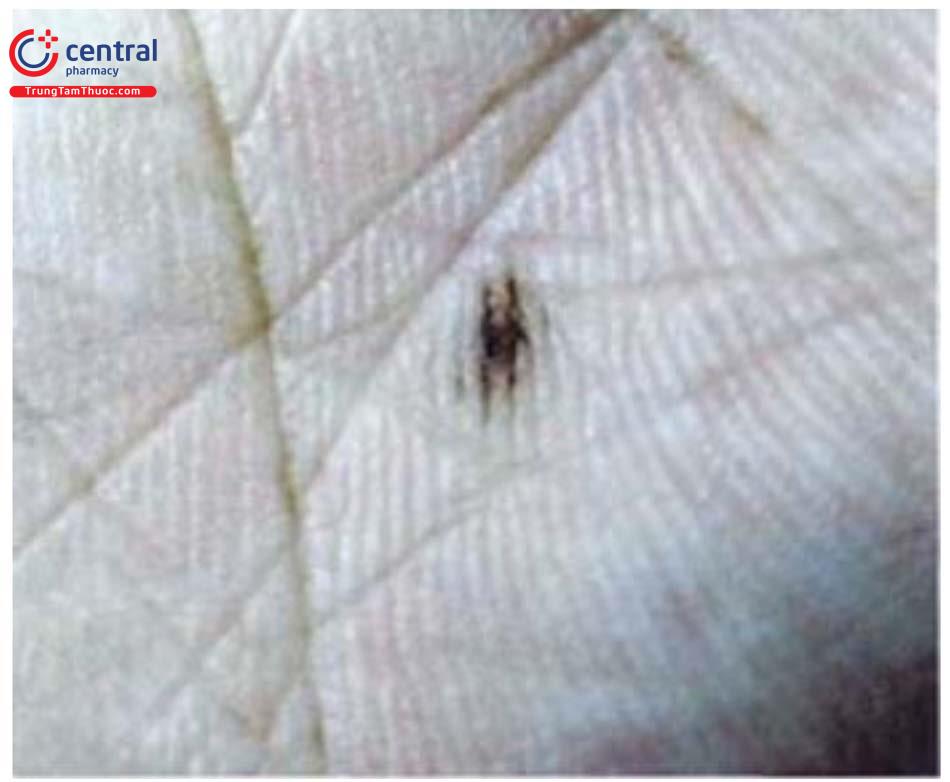
1.3.3 Nốt ruồi đầu cực
Nốt ruồi ở đầu cực, hay nốt ruồi lòng bàn tay, bàn chân có liên quan với màu da, chủng tộc và các yếu tố nguy cơ của melanoma: nốt ruồi đầu cực xuất hiện với tỷ lệ nhiều hơn người da trắng (42% so với 23%) và có xu hướng lớn hơn. Ở người da trắng, nốt ruồi xuất hiện ở phụ nữ nhiều hơn nam giới (27% so với 18%), ở người dưới 50 tuổi nhiều hơn người trên 50 tuổi (30,8% so với 13,9%).
1.3.4 Biến thể của nốt ruồi:
Bớt halo, bớt xanh, bớt Spitz, ...
1.4 Cận lâm sàng
1.4.1 Dermoscopy
Nốt ruồi điển hình thường có cấu trúc đối xứng và đồng đều. Có thể gặp các dấu hiệu sau:
- Cấu trúc sắc tố hình đá cuội (cobble-stone).
- Mạng lưới sắc tố (pigment network).
- Cấu trúc sắc tố dạng cầu thành từng ổ (aggregated globules).
- Sắc tố vô định hình (amorphous pig-mentation).
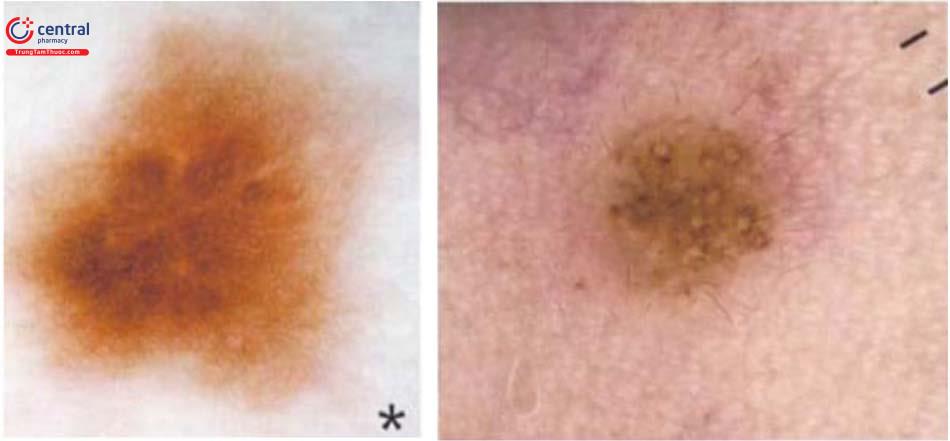
Trên dermoscopy, nốt ruồi đầu cực thường không có những đặc điểm điển hình như đã nêu trên, mà thường biểu hiện những dấu hiệu sau: mạng lưới sắc tố có dạng đường song song (parallel - rigde), dấu hiệu “crista - dotted” hay “peas-in-the-pod” (cấu trúc sắc tố hình cầu đồng đều xếp thành hàng trên nền mạng lưới sắc tố), một số hình ảnh khác: sắc tố đồng đều, sắc tố hình cầu, hình ảnh lưới đánh cá (lattice - like pattern).
Ung thư tế bào hắc tố (melanoma) đầu cực đặc biệt trong 3 tháng đầu cũng có những biểu hiện tương tự trên dermos-copy như nốt ruồi ở đầu cực. Tuy nhiên, bên cạnh các dấu hiệu đã nêu trên, tổn thương melanoma còn có các chấm màu nâu phân bố không đều hoặc các cấu trúc sắc tố dạng cầu với hình dạng và kích thước khác nhau, sự khuếch tán sắc tố không đều hoặc các đường, cạnh gấp khúc đột ngột. Nhìn chung, nên sử dụng dermoscopy để theo dõi định kỳ nốt ruồi ở đầu cực 3 tháng/lần. Với những nốt ruồi đầu cực có kích thước từ 7mm trở lên cần làm sinh thiết toàn bộ tổn thương để chẩn đoán.
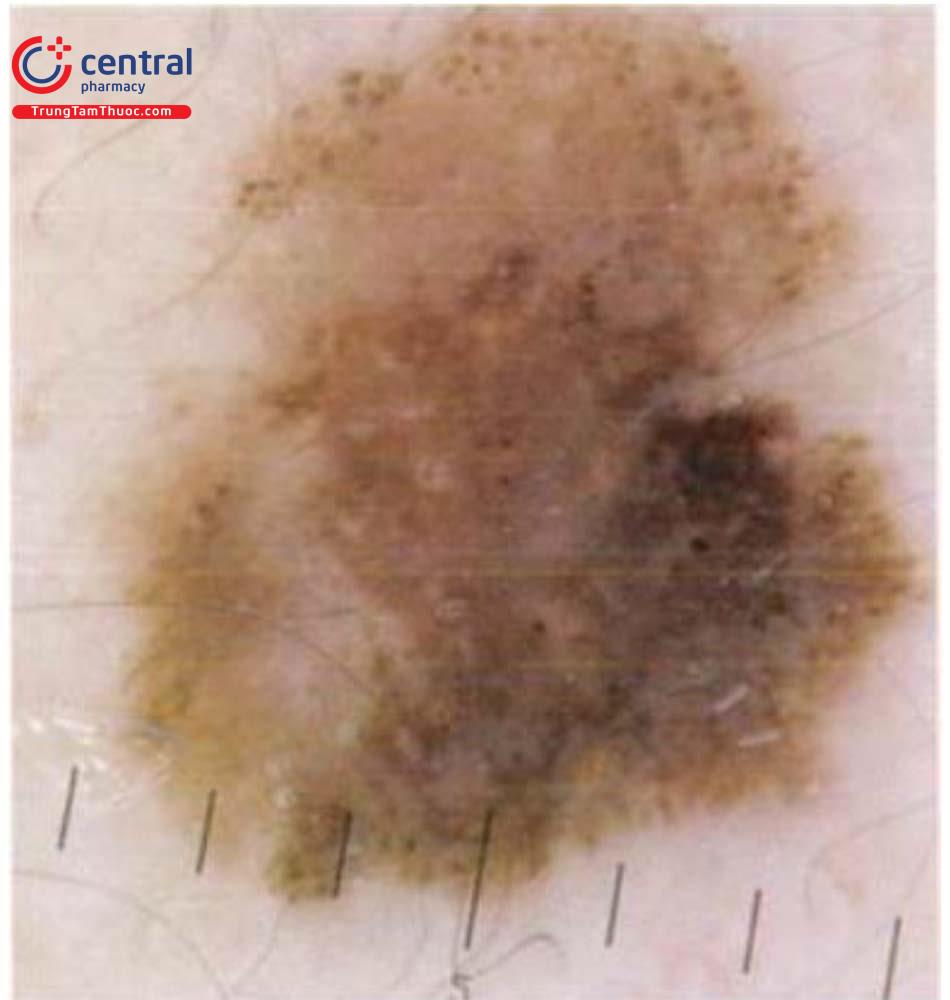

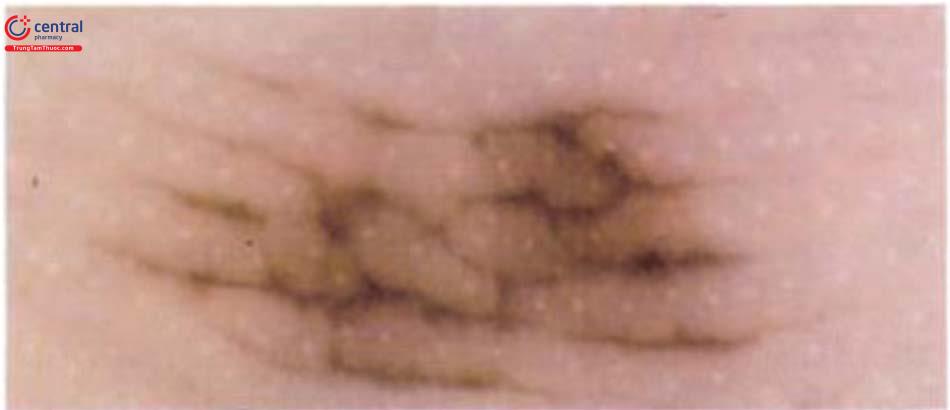
(1) Thông thường trên cùng một cơ thể các thương tổn nốt ruồi thường có đặc điểm tương tự nhau. Một tổn thương có hình dạng hay có biến đội khác thường so với những tổn thương khác trên cơ thể được coi là có dấu hiệu “ugly duckling” và cần được sinh thiết.
1.5 Chẩn đoán phân biệt
Các biến thể của nốt ruồi
Nốt ruồi không điển hình
Ung thư tế bào hắc tố
Lentigine
1.6 Điều trị
Đa số tổn thương nốt ruồi hay bớt sắc tố mắc phải là lành tính và không cần phải điều trị gì. Việc điều trị loại bỏ tổn thương được đặt ra để giải quyết vấn đề thẩm mỹ, do đó trước khi tiến hành điều trị bác sỹ phải chắc chắn loại bỏ được khả năng ác tính (melanoma, loạn sản) của tổn thương. Để loại bỏ tổn thương có thể sử dụng phẫu thuật cắt bỏ hoặc laser.
1.6.1 Phẫu thuật
Chỉ định: nốt ruồi không điển hình, có biểu hiện nghi ngờ ác tính cần sinh thiết.
Kỹ thuật:
- Cạo: phương pháp cổ điển, dùng lưỡi dao cổ điển hơi cong để loại bỏ tổn thương nổi lên trên mặt da và một phần tổn thương ở trung bì, xuống đến lớp hạ bì nhú. Phương pháp này mang lại hiệu quả cao về mặt thẩm mỹ nhưng tỷ lệ tái phát cao (khoảng 20% sau 3 tháng) và không xác nhận được tổn thương ác tính.
- Cắt bỏ tổn thương: cắt bỏ hoàn toàn tổn thương (đường cắt xung quanh tổn thương) đến lớp hạ bì. Phương pháp này hầu như không tái phát. Nốt ruồi điển hình, có biến đổi tế bào bất thường mức độ nhẹ: không cần cắt rộng tổn thương. Nốt ruồi không điển hình, tổn thương có biến đổi tế bào bất thường mức độ nặng: cắt rộng tổn thương cách bờ 3 - 5mm.
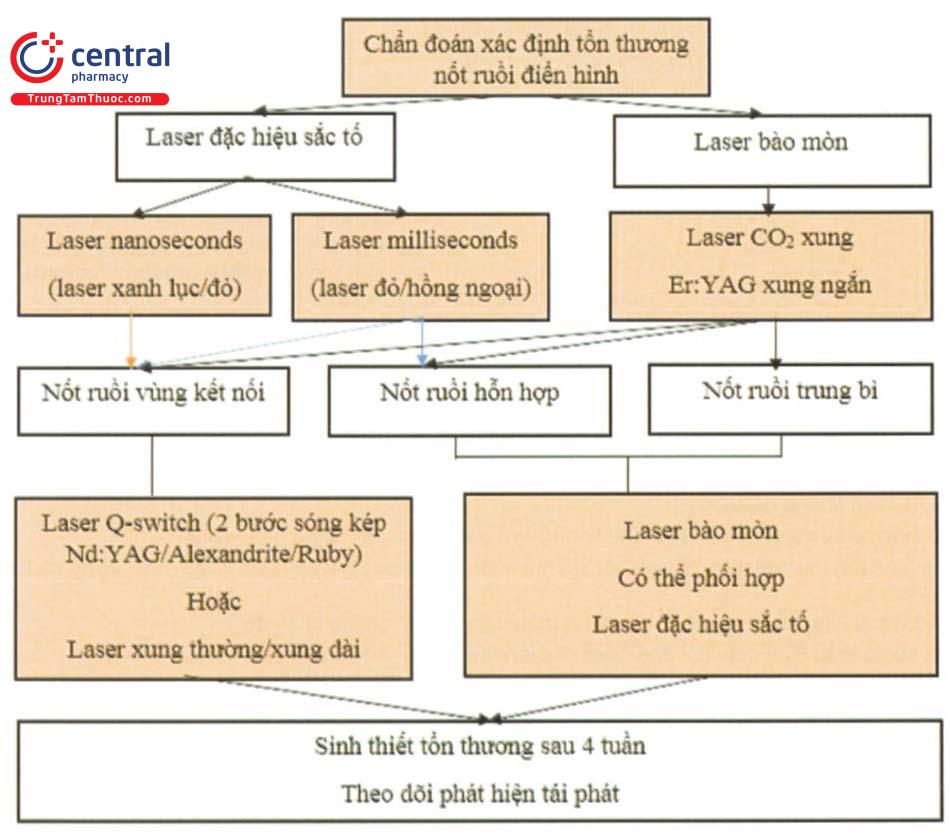
1.6.2 Laser
Điều trị nốt ruồi bằng laser đến nay vẫn còn gây tranh cãi vì không giữ lại được bệnh phẩm để chẩn đoán, vấn đề phát triển thành khối u ác tính sau điều trị bằng laser chưa rõ ràng.
Tuy nhiên nhược điểm của phương pháp phẫu thuật loại bỏ tổn thương là để lại sẹo, trong trường hợp này laser là lựa chọn thay thế.
Phổ của laser sử dụng trong điều trị nốt ruồi là từ laser xanh lá đến laser hồng ngoại xa.
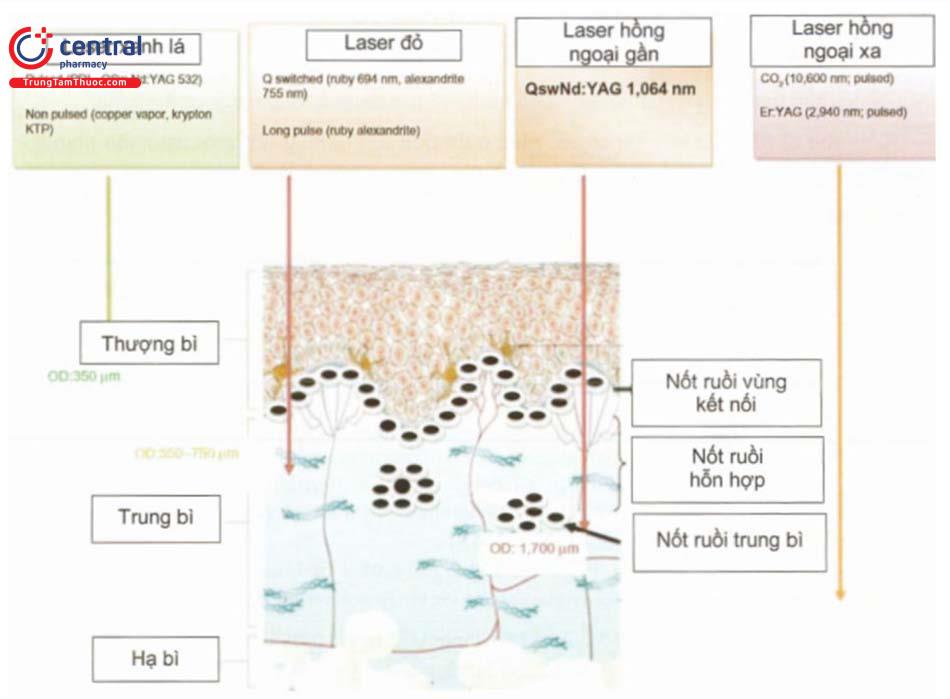
- Laser CO2 (bước sóng 10.600nm): mật độ năng lượng cao (20 - 30 J/cm²), độ rộng xung cực ngắn (siêu xung > 1ms và siêu cực xung < 1ms), 3-10 pass, số lần điều trị: 1 - 3 lần, mỗi lần cách nhau 2 tháng. Sau 1 năm: tỉ lệ tái phát 2%, tỉ lệ sẹo 2%, tỷ lệ tăng sắc tố 1,5% và tỉ lệ giảm sắc tố 1%.
- Laser YAG (bước sóng 1064nm): Trong nghiên cứu của Paras-ramani năm 2009 sử dụng mật độ năng lượng 4-10 J/cm², độ rộng xung 10ns, spot size 4 - 6mm, 1-2 pass, endpoint trắng nhanh (brisk whitening), số lần điều trị 1 - 10 lần, mỗi lần cách nhau 2 tháng. Kết quả có 44% bệnh nhân cải thiện 80%, 50% cải thiện 30 - 50% và 6% số bệnh nhân chỉ cải thiện được 10%. Sau 8 tháng không có trường hợp nào tái phát.
- Trong một nghiên cứu khác của Kim YJ năm 2012 sử dụng mật độ năng lượng 10-12 J/cm² thực hiện trên 2064 bệnh nhân: 39,8% bệnh nhân được loại bỏ hoàn toàn tổn thương chỉ sau 1 lần điều trị, trong đó trán và má là hai khu vực cho hiệu quả tốt nhất; gò má, mũi, cằm có hiệu quả điều trị kém hơn.
- Tác dụng không mong muốn sau điều trị: cảm giác châm chích nhẹ trong vài giờ, chảy máu 3-5 ngày, sưng nề 2 - 4 ngày, đỏ da kéo dài 2 tuần. Tất cả các bệnh nhân có sự tái tạo biểu mô hoàn toàn trong 7-10 ngày. Không gặp các tác dụng không mong muốn khác như sẹo, teo da, giảm hoặc tăng sắc tố.
1.7 Nguy cơ tiến triển thành ung thư hắc tố
100 nốt ruồi điển hình tăng nguy cơ lên 8 - 10 lần.
Nhiều tổn thương nốt ruồi không điển hình > 5 tổn thương tăng nguy cơ 4 - 6 lần.
Ung thư tế bào hắc tố ở da có thể phát triển trên tổn thương nốt ruồi trước đó nhưng > 50% trường hợp ung thư tế bào hắc tố xuất hiện ở vùng da bình thường.
2 Bớt ota (Ota’s nevus)
2.1 Đại cương
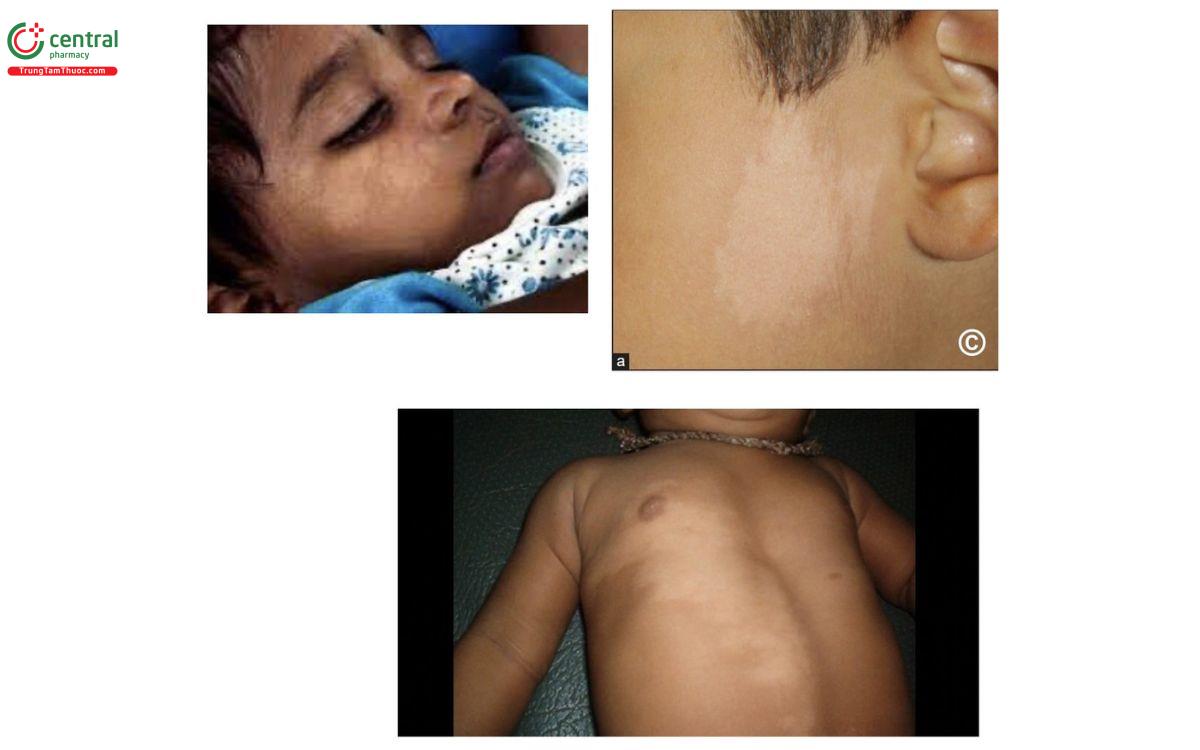
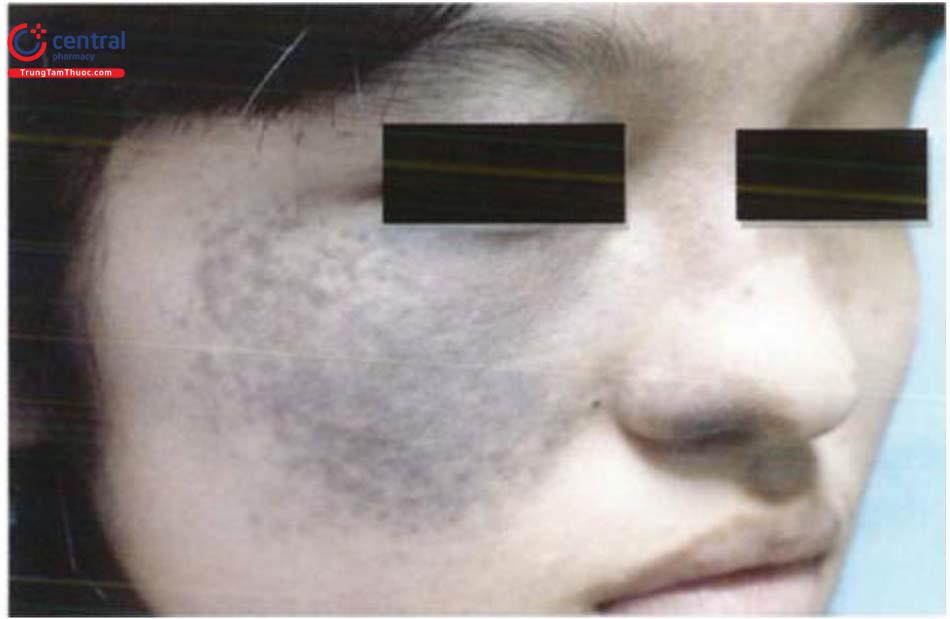
Bớt Ota là bớt sắc tố trung bì lành tính thường gặp ở nữ giới, được miêu tả lần đầu bởi Ota và Tanino năm 1939. Đặc trưng của bệnh là tình trạng tăng sắc tố màu xanh xám (bluish-grey) dọc theo đường đi của nhánh thứ 1 và thứ 2 của dây thần kinh V. Các yếu tố liên quan như: hormon giới tính, sang chấn, nhiễm trùng, tia cực tím...
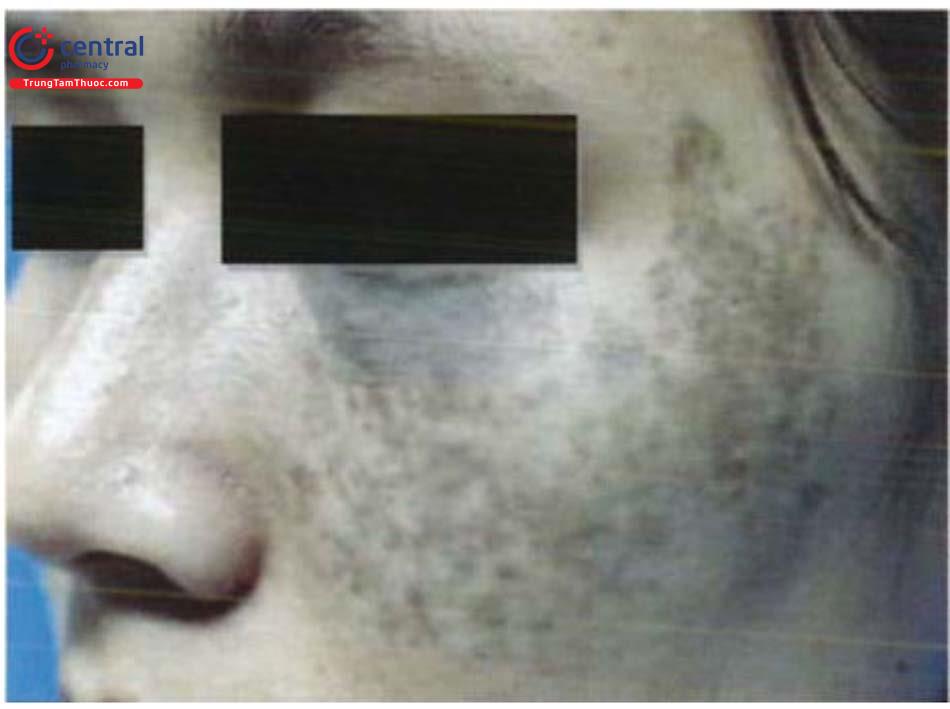
2.2 Lâm sàng
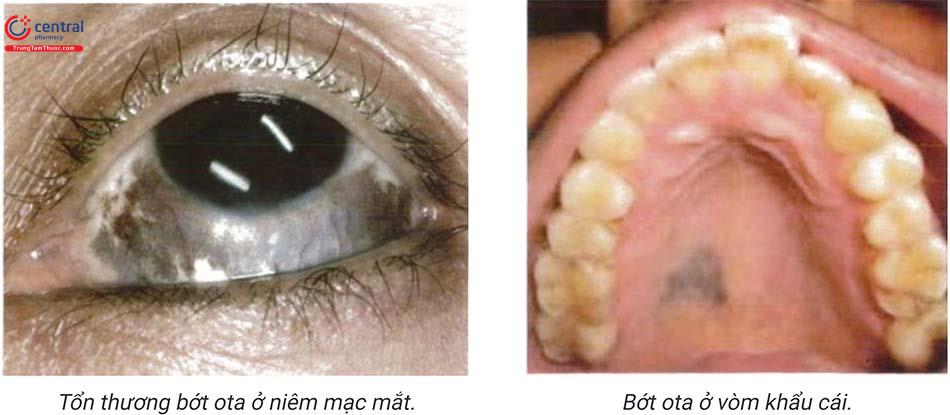
Bệnh bẩm sinh xuất hiện sau sinh hoặc tuổi thanh thiếu niên. Tổn thương cơ bản là dát màu xám đen hoặc xanh đen phân bố lan tỏa theo khu vực chi phối của nhánh VI, V2 như vùng trán, thái dương, má, quanh ổ mắt. Phần lớn các trường hợp bớt Ota ở một bên cơ thể (90%), một tỷ lệ nhỏ ở cả hai bên (5 - 10%). Niêm mạc màng nhĩ, niêm mạc mắt, miệng, mũi cũng có thể bị ảnh hưởng.
Các tổn thương khác có thể gặp là bệnh lý mắt và thần kinh, hội chứng Klip-pel-Trenausay, dị dạng động tĩnh mạch nội sọ...
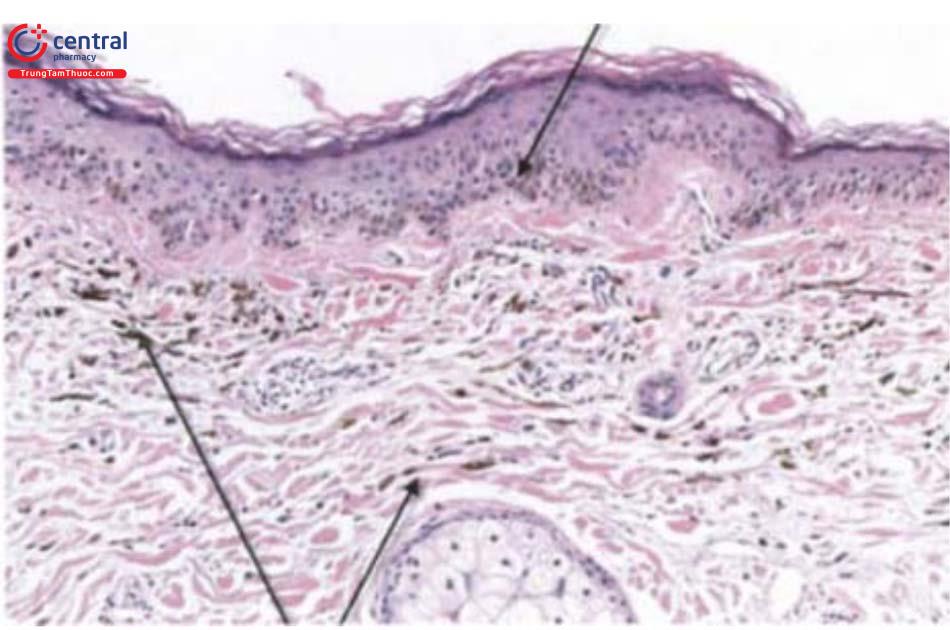
2.3 Mô bệnh học
Thượng bì bình thường, trung bì có hình ảnh tăng số lượng tế bào hắc tố ở toàn bộ trung bì nông và sâu (mũi tên).
.jpg)
.jpg)
2.4 Chẩn đoán phân biệt
Dát cà phê
Bớt Spilus
Bớt Hori
Bớt Mông Cổ
Bớt Ito
2.5 Điều trị
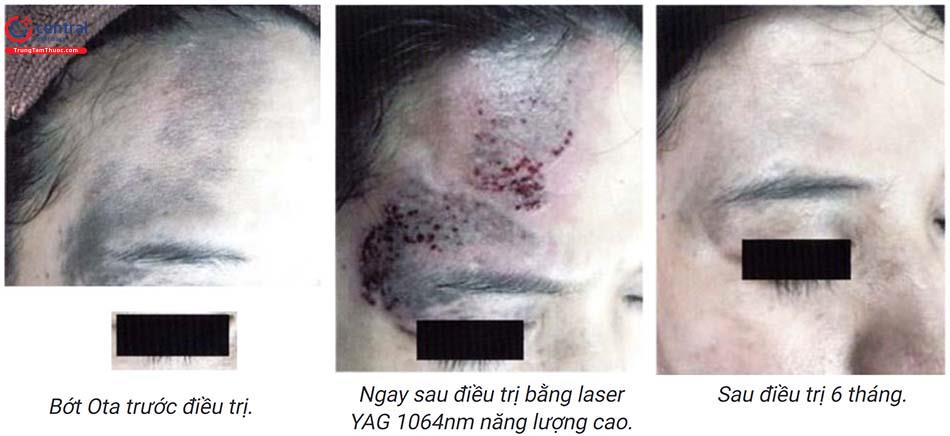
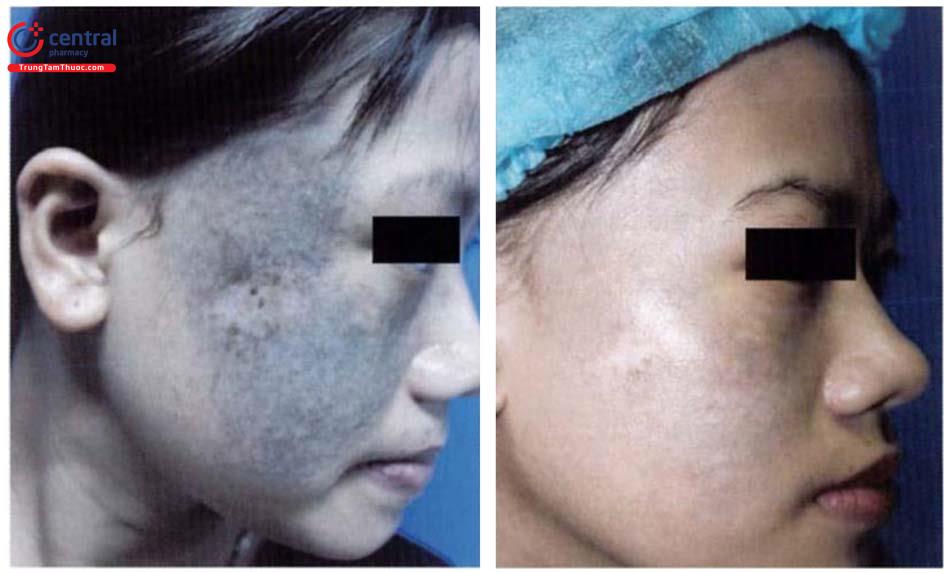
Lựa chọn đầu tiên: laser Q - Switched bao gồm các loại QS ruby laser (694nm), QS alexandrite laser (755 nm), QS Nd:YAG (532 và 1064 nm). Tổn thương bớt Ota nên được điều trị càng sớm càng tốt. Dựa vào mức độ đáp ứng với điều trị bang laser người ta phân loại bớt Ota thành 4 loại:
- Type I bớt Ota không kèm tổn thương quanh mắt, các bớt bẩm sinh và tổn thương khác ngoài da và niêm mạc.
- Type II bớt Ota có tổn thương quanh mắt, bớt bẩm sinh và tổn thương khác ngoài da niêm mạc.
- Type III bớt Ota có kèm các bớt khác nhưng không có tổn thương ngoài da niêm mạc.
- Type IV bớt Ota kèm tổn thương khác ngoài da và niêm mạc (kém đáp ứng với điều trị).
Laser Q - switched ruby 694nm: sử dụng năng lượng 5-7 J/cm², spot size 4- 6,5mm, điểm end point trắng ngay lập tức, thời gian giữa các lần điều trị 1 - 3 tháng. Thông thường đạt hiệu quả tốt sau trung bình 5,5 lần điều trị (so với laser khác, Q - switched ruby cho hiệu quả nhanh hơn), tổn thương màu xanh da trời - nước biển khó điều trị hơn màu nâu. Nhược điểm lớn của laser này đó là tỷ lệ giảm sắc tố và tăng sắc tố sau la-ser còn cao, trong đó đặc biệt là giảm sắc tố (tỷ lệ cao nhất 22,4%). Chính vì thế không khuyến cáo cho type da > IV.
QS alexandrite laser 755nm: sử dụng năng lượng 3,8 - 7 J/cm², spot size 4 - 6,5mm, điểm end point trắng ngay lập tức, thời gian giữa các lần điều trị 1 - 3 tháng, khoảng thời gian giữa các lần điều trị càng dài tỷ lệ tác dụng phụ càng thấp. Đạt hiệu quả tốt chậm hơn so với ruby vài lần điều trị. Nhược điểm là giảm sắc tố (> 10%) và tăng sắc tố vì thế nên ưu tiên cho người có type da sáng.
QS Nd:YAG laser 1064nm, laser này cần năng lượng cao để đạt hiệu quả, tuy nhiên năng lượng cao bệnh nhân càng đau nhiều vì thế cần gây tê trước điều trị (đây là nhược điểm rất lớn của YAG so với các laser khác). Trước đây sử dụng năng lượng cao 6-10 J/cm², điểm end point trắng ngay lập tức sau đó xuất hiện chấm xuất huyết. Tuy nhiên những năm gần đây thường sử dụng năng lượng thấp, trung bình (1,9 - 5 J/cm²), spot size lớn 7 - 8mm, khoảng cách điều trị 2 - 3 tuần, nhiều pass trên tổn thương (thường 2-4 pass), điểm end point đỏ da nhẹ không có chấm xuất huyết. Khi sử dụng năng lượng thấp sẽ giảm đau, phù hợp với trẻ em, tuy nhiên cần nhiều lần điều trị mới đạt đáp ứng tốt. Tỷ lệ tăng sắc tố và giảm sắc tố sau laser thấp, thích hợp với mọi loại da. Tuy nhiên laser này gây đau, khó áp dụng cho trẻ em (đối tượng cần can thiệp sớm vì để càng lâu tỷ lệ đáp ứng với laser càng kém). So với QS Nd:YAG laser 532nm, QS Nd:YAG laser 1064nm hiệu quả hơn. QS Nd:YAG laser 1064nm có thể phối 2 hợp với 1550nm fraction-ated erbium-doped fiber laser.
Các phương pháp không dùng laser có thể sử dụng như che phủ (sử dụng các chất làm mờ, không thấm nước, dính với bề mặt da để che phủ dát tăng sắc tố), phương pháp lạnh (bao gồm: ni tơ lỏng ở -180°C, tuyết carbon ở - 50°C) hoặc mài da nhưng thường ít hiệu quả.
3 Bớt hori (Hori’s nevus)
3.1 Đại cương
Bớt Hori là một bệnh lý rối loạn sắc tố da mắc phải khá phổ biến, đặc biệt ở người châu Á. Bệnh thường khởi phát sau 11 tuổi (94,5%), nữ chiếm ưu thế hơn nam. Ánh nắng và thuốc tránh thai ít có liên quan đến khởi phát bệnh. Có nhiều giả thuyết về cơ chế bệnh sinh của bớt Hori, trong đó các giả thuyết được ủng hộ nhất là: sự di chuyển của melano-cytes ở thượng bì, sự di chuyển của me-lanocytes ở nang lông, sự hoạt hóa của melanocytes ở trung bì bởi tia uv, hor-mon, viêm....
Bệnh còn có tên gọi khác: dát giống bớt Ota mắc phải đối xứng (acquữed bilat-eral nevus of Ota-like macules viết tắt là ABNOM) do đặc điểm lâm sàng giống bớt Ota nhưng nằm ở hai bên.
3.2 Lâm sàng
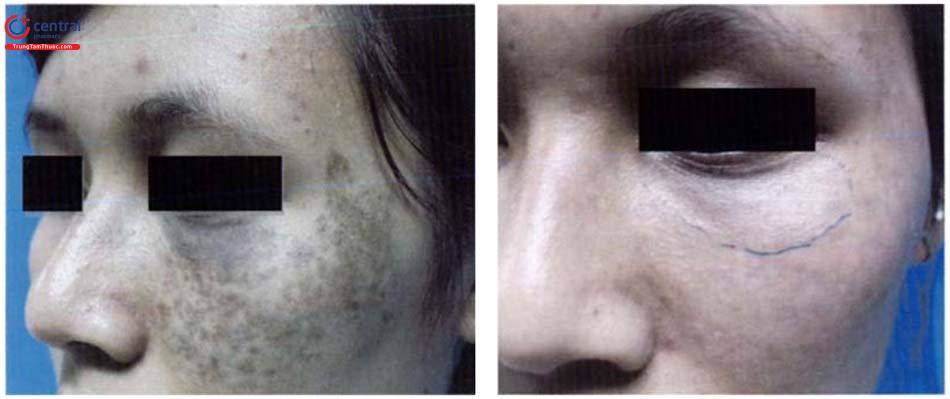
Tổn thương da: dát màu nâu xám hoặc xanh xám dạng lốm đốm, có thể hợp nhất với nhau, đối xứng hai bên chủ yếu ở gò má (96,4%), ít hơn ở trán, thái dương, mũi.
Thương tổn niêm mạc: thường không có.
Có thể kết hợp thêm các rối loạn sắc tố khác như rám má, lentigines, tàn nhang, bớt Ota...
| Đặc điểm | Bớt Hori | Rám má |
| Thời điểm xuất hiện | Tuổi trẻ | Tuổi trung niên |
| Vị trí | Chủ yếu ở gò má | Vùng tiếp xúc với ánh sáng (2 má, môi trên, cằm và trán) |
| Hình thái | Từng chấm màu nâu riêng rẽ | Từng mảng lớn, màu sắc khác nhau |
| Mô bệnh học | Trung bì nông | Thượng bì và/hoặc trung bì |
| Điều trị | Đáp ứng tốt với laser | Chủ yếu thuốc bôi |
| Đáp ứng điều trị | Khỏi | Tái phát |
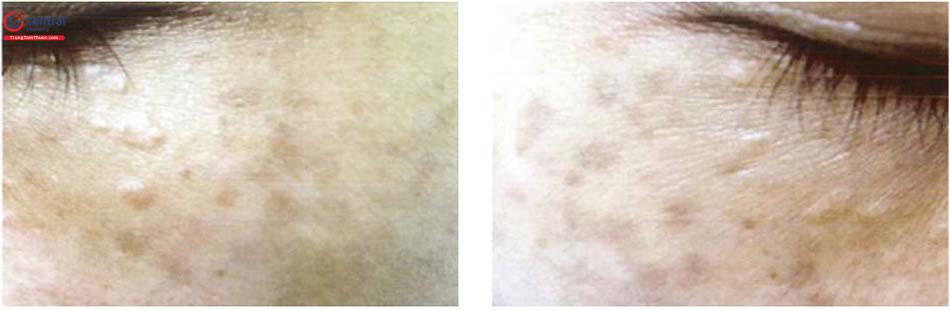
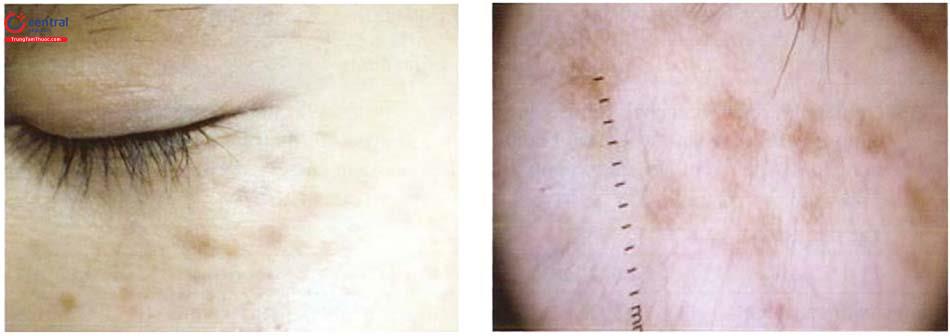
3.3 Cận lâm sàng
Giải phẫu bệnh: thượng bì bình thường. Trung bì nông: các tế bào mang sắc tố (chứa hạt dopa) mảnh, dài, nằm giữa các sợi Collagen, đặc biệt ở trên nhú trung bì (khác bớt Ota ở trung bì sâu).
3.4 Chẩn đoán xác định
Chủ yếu dựa trên lâm sàng.
3.5 Chẩn đoán phân biệt
Tàn nhang
Tăng sắc tố sau viêm
Lentigines
Rối loạn sắc tố của Riehl
Melasma trung bì
Bớt Ota
3.6 Điều trị
Lựa chọn đầu tiên: laser QS Nd: YAG 1064 nm. Các nghiên cứu:
- Nghiên cứu của Kunachak trên số lượng bệnh nhân lớn cho kết quả cao là do tác giả sử dụng mật độ năng lượng lớn và khoảng cách giữa các lần điều trị ngắn. Các nghiên cứu sau cho kết quả kém hơn là do năng lượng thấp, khoảng cách giữa các lần xa nhau, số lần điều trị ít.
| Kunachak | Woo | Suh | Sung | Polnikorn | |
| Số bệnh nhân | 70 | 42 | 10 | 15 | 66 |
| Thông số | 8 - 10 J/cm2 Spot size 2 - 4 mm Tần số 10Hz | 8 - 9,5 J/cm2 Spot size 3 mm | 4,2 - 9,9 J/cm2 Spot size 3 mm Tần số 10Hz | Tonning toàn bộ mặt, sau đó 4 - 6 J/cm2 Spot size 4 mm | 4 - 6 J/cm2 Spot size 3 mm |
| End point | Điểm chảy máu nhỏ | Trắng ngay lập tức | Trắng ngay lập tức | Trắng ngay lập tức | |
| Khonarg cách giữa các lần | 2 - 3 tuần | 4 - 12 tuần | 3 tháng | 3 - 6 tháng | |
| Số lần điều trị | 2 - 5 lần | Trung bình 5,2 lần | 1 - 5 lần | 10 - 15 lần | 1 - 7 lần |
| Hiệu quả | Sạch hoàn toàn ở 100% bệnh nhên | Sạch 50 - 100% ở 66% bệnh nhân | Sạch 50 - 100% ở 50% bệnh nhân | Hài lòng đến rất hài lòng ở 73,3% | Sạch 50 - 100% ở 50% bệnh nhân |
- Tác dụng phụ
| Kunachak | Woo | Suh | Sung | Polnikorn | |
| Tăng sắc tố sau viêm | 50% | 40% | Gần 100% | Không gặp | 73% |
| Giảm sắc tố sau viêm | Không gặp | Không gặp | Không gặp | Không gặp |
- Tăng sắc tố sau viêm gặp phần lớn trên bệnh nhân bớt Hori được điều trị bằng NdYAG 1064. Tuy nhiên, gần như toàn bộ bệnh nhân đều mất đi tình trạng tăng sắc tố này sau 1-4 tuần được điều trị bằng hydroqui-non 4%. Để giảm tác dụng phụ tăng sắc tố sau viêm Thanatsuda sử dụng corticoid bôi (fucicort) sau điều trị laser có tác dụng giảm tăng sắc tố sau viêm. Woraphong cũng chỉ ra rằng hệ thống làm lạnh bằng không khí làm tăng tỷ lệ tăng sắc tố sau viêm so với không làm lạnh (62% so sới 24%).
- Xuất hiện rám má mới sau điều trị bớt Hori: theo Wang và cộng sự theo dõi trên 1268 bệnh nhân được sử dụng laser Nd-YAG 1064 điều trị bớt Hori bằng mật độ năng lượng 6-7J/cm², spot size 4mm, tần số 5 Hz, khoảng cách các lần 3 - 6 tháng, end point trắng ngay lập tức. Kết quả 24% bệnh nhân có cả Hori và rám má, trong số này 89,5% tình trạng rám má xấu đi. 76% bệnh nhân còn lại có bớt Hori đơn thuần, trong số này có tới 24% bệnh nhân xuất hiện rám má mới. Các yếu tố làm xuất hiện rám má mới gồm: tuổi >35, diện tích tổn thương nhỏ 1 - 5 cm 2 , type da IV.
- Đỏ da sau laser: khi sử dụng mật độ năng lượng thấp đỏ da thường nhẹ và mất đi sau một vài giờ. Nếu sử dụng năng lượng cao có thể kéo dài hơn (vài ngày) sau đó bong vảy da. Sau khi điều trị laser bệnh nhân được sử dụng áp lạnh, bôi mỡ kháng sinh (có thể kết hợp với corticoid) để giảm đỏ da sau laser.
- Tái phát sau dừng điều trị: chưa ghi nhận trường hợp nào tái phát sau điều trị.
- Khuyến cáo chung: mật độ năng lượng: liều trung bình (4 - 6 J/cm², end point: dát đỏ, để đạt được end point trên có thể cần vài pass) hoặc cao (6-10 J/cm², end point: trắng ngay lập tức sau đó xuất hiện chấm xuất huyết nhỏ, chỉ cần 1 pass có thể đạt được end point trên). Liều cao cho kết quả tốt hơn, tuy nhiên gây tỷ lệ tăng sắc tố sau viêm, làm tăng xuất hiện rám má mới cao hơn.
Lựa chọn thay thế: laser ruby 694nm, alexandrite. Tuy nhiên tỷ lệ giảm sắc tố sau viêm cao (50%), như trong nghiên cứu của Lam trên 32 bệnh nhân Trung Quốc điều trị bằng QS alexandrite.
Thuốc bôi tại chỗ (tretinoin, hydro-quinon, corticosteroid): chỉ có tác dụng nhất thời, hiệu quả không cao, thường được sử dụng kết hợp với laser.
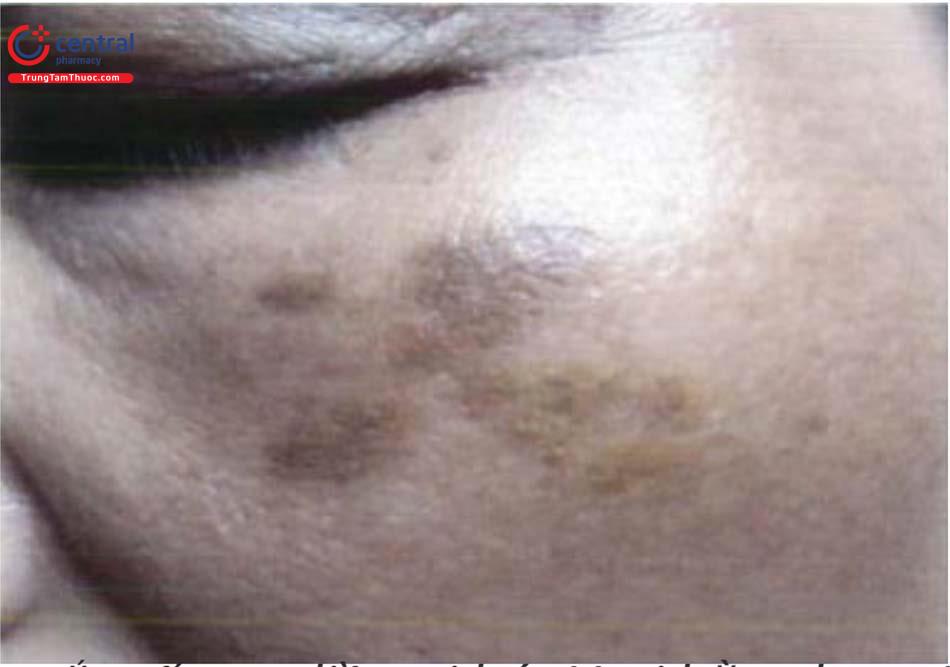
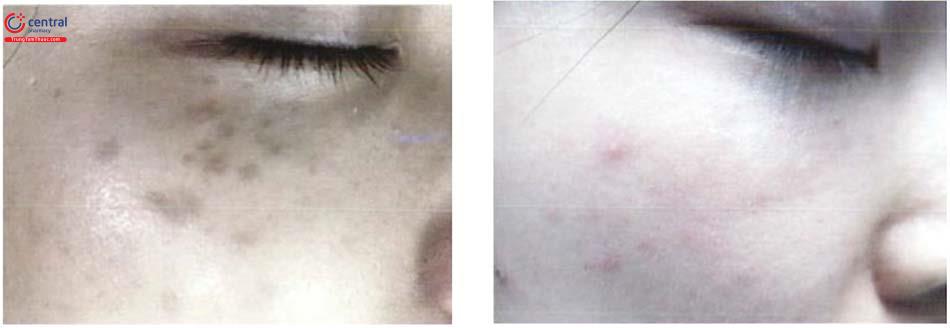
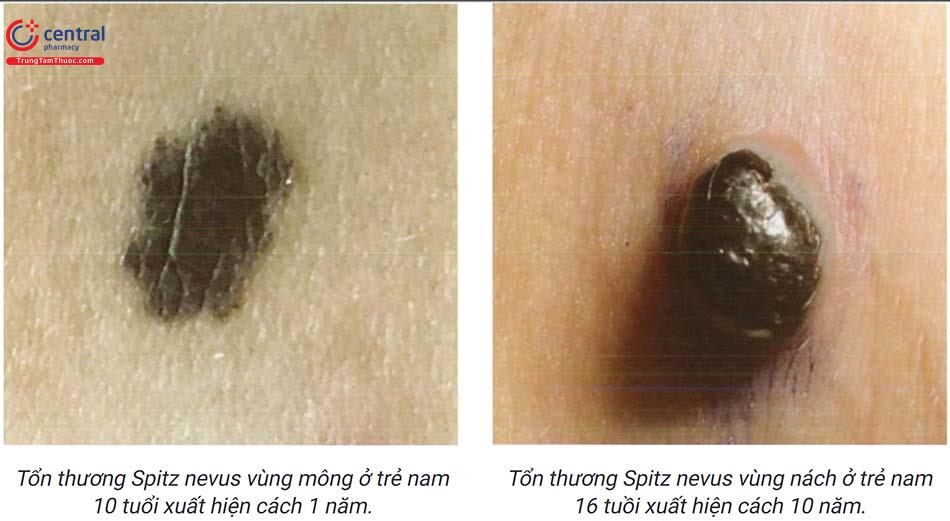
4 Bớt spitz (Spitz nevus)
4.1 Đại cương
Bớt Spitz là tổn thương dát hoặc sẩn màu đỏ hoặc tăng sắc tố màu xanh đen. Mô bệnh học có nhiều đặc điểm giống với ung thư tế bào hắc tố nhưng không có các tế bào biến đổi ác tính, do đó, bớt này còn có tên gọi khác là u hắc tố tuổi thiếu nên hay tuổi dậy thì. Căn nguyên của bớt chưa rõ ràng. Tỷ lệ gặp bớt khoảng 1% ở trẻ em. Bệnh thường gặp ở trẻ em và không có sự khác biệt về giới và chủng tộc.
4.2 Lâm sàng
Tổn thương cơ bản là tổn thương dát, sẩn hoặc cục đỉnh phẳng. Màu sắc có thể thay đổi từ không màu tới màu hồng, màu đỏ cam hoặc tăng sắc tố màu xanh đen (thường gặp với các tổn thương ở các chi). Sau khi xuất hiện, tổn thương thường phát triển nhanh và đạt kích thước khoảng 1cm sau 6 tháng.
Tổn thương thường xuất hiện ở mặt hoặc chân, hiếm gặp tổn thương ở trong miệng.
Thường chỉ có 1 tổn thương duy nhất. - Hiếm gặp tổn thương chảy máu và ngứa.
Bớt tiến triển lành tính và có tỷ lệ nhỏ tiến triển thành ung thư hắc tố.
4.3 Dermoscope
4.3.1 Tổn thương Spitz không tăng sắc tố
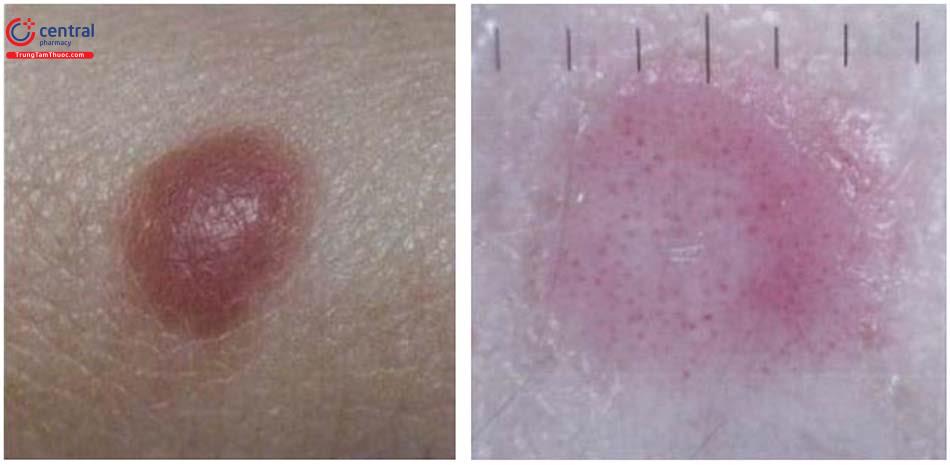
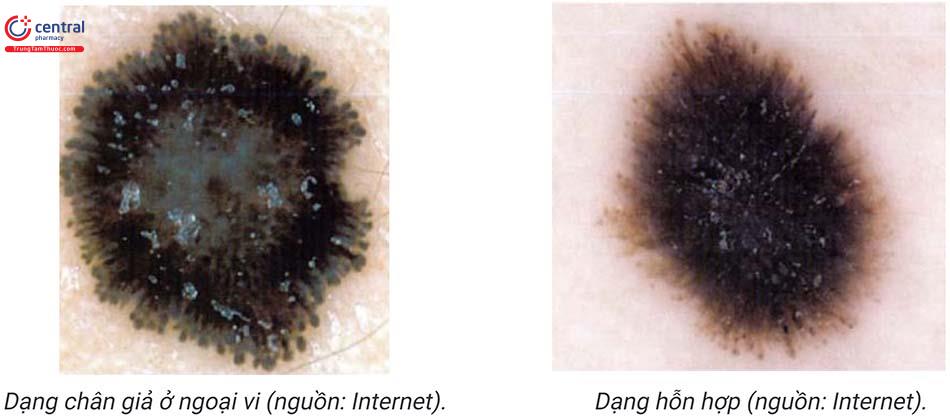
4.3.2 Tổn thương tăng sắc tố
4.3.3 Đặc trưng bởi cấu trúc giống “ngôi sao nổ”, trung tâm tổn thương là màu nâu đen hoặc xanh xám đồng nhất, xung quanh là cấu trúc tăng sắc tố tỏa ra hình nan hoa với nhiều biến thể khác nhau.

4.4 Mô bệnh học
Khi nghi ngờ tổn thương là bớt Spitz thì cần phải được làm mô bệnh học. Phần lớn các trường hợp, tổn thương của bớt Spitz phân bố ở cả vùng kết nối và trung bì. Tổn thương là tập hợp các tế bào hắc tố dạng hình thoi và/hoặc tế bào hắc tố có kích thước lớn, và thường xếp thành dạng ổ. Một đặc điểm quan trọng của tổn thương bớt Spitz trên mô bệnh học là tế bào có xu hướng biệt hóa/trưởng thành khi phân bố về phía thượng bì còn ung thư hắc tố thì không.
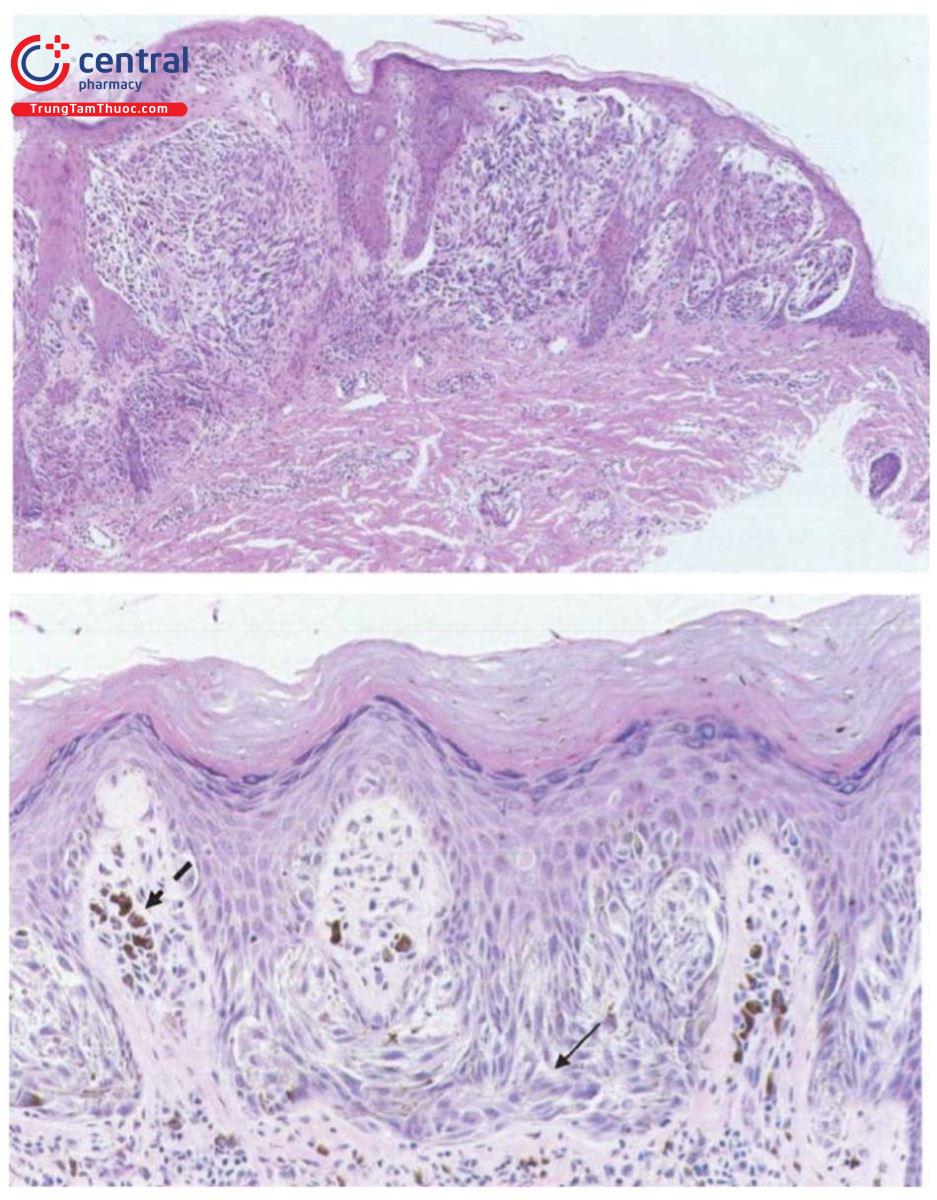
Trong một số trường hợp rất khó để phân biệt bớt Spitz và ung thư hắc tố trên mô bệnh học, đặc biệt khi xuất hiện nhiều tế bào dạng paget ở trung tâm tổn thương, khi đó cần phải sử dụng một số marker hóa mô miễn dịch như KI67, S100A6 và HMB-45. Trong đó, tổn thương bớt Spitz lành tính thường không bắt màu KI-67 ở phần trung bì (phần sâu) của tổn thương. HMB-45 trong tổn thương ung thư hắc tố thường bắt màu đồng đều theo chiều dọc của tổn thương còn trong bớt Spitz thường bắt màu không đều, S100A6 nhuộm màu lan tỏa.
4.5 Chẩn đoán phân biệt
Ung thư tế bào đáy
Bớt tăng sắc tố
Ung thư hắc tố
U vàng tuổi thiếu niên (juvenile xan-thogranuloma)
4.6 Điều trị
Cắt bỏ hoàn toàn tổn thương và làm mô bệnh học để loại trừ ung thư hắc tố được chỉ định trong hầu hết các trường hợp. Sau khi cắt bỏ, tổn thương có thể xuất hiện trở lại và có nguy cơ tiến triển thành ung thư hắc tố do đó cần phải được theo dõi sau điều trị.
5 Bớt spilus (Spilus nevus or speckled lentiginous nevus)
5.1 Đại cương
Bớt spilus hay bớt tăng sắc tố dạng đốm có thể xuất hiện ở bất cứ vị trí nào trên cơ thể. Nhiều tác giả xếp bớt tăng sắc tố dạng đốm là một thể của bớt tăng sắc tố bẩm sinh.
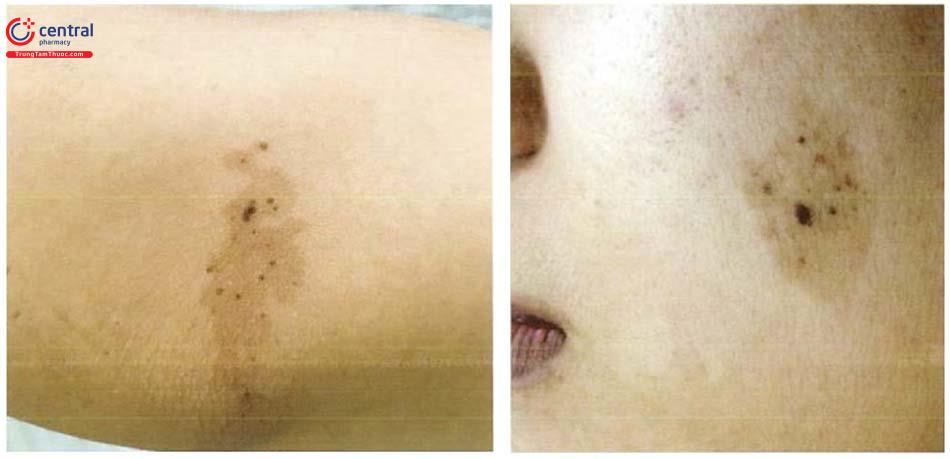
Đặc trưng là dát màu đen (tương ứng với bớt ở vùng nối (juntional) trên nền dát cafe sữa.
Bệnh thường xuất hiện ngay sau sinh. Không có sự khác biệt giới và chủng tộc về tỷ lệ xuất hiện bớt. Bớt đa số lành tính nhưng cũng có ghi nhận trường hợp tiến triển thành ung thư hắc tố.
5.2 Lâm sàng
Tổn thương cơ bản là dát sẩn tăng sắc tố màu vàng nâu, phân bố thành dạng chấm lốm đốm trên nền dát café sữa. Tổn thương có thể có hình tròn hoặc bầu dục, ranh giới rõ với da lành, kích thước từ 3 - 6 cm. Phân bố chủ yếu là ở thân mình, tuy nhiên có thể gặp ở bất kì vị trí nào.
Tổn thương thường xuất hiện trong năm đầu sau sinh và tăng kích thước dần theo thời gian.
5.3 Chẩn đoán phân biệt
Spitz nevus
Bớt xanh (blue nevus)
Dát cafe sữa.
5.4 Điều trị
Điều trị chủ yếu là theo dõi để phát hiện đặc điểm nghi ngờ tổn thương tiến triển thành ung thư hắc tố và sinh thiết làm mô bệnh học trong những trường hợp cần thiết.
Laser Q - switched ruby hoặc laser Q - switched Nd:YAG: Q - switched Nd:YAG laser sử dụng phối hợp 1064nm (cho tổn thương đen) và 532nm cho tổn thương dát cafe sữa. Thông số cho laser Q switched Nd:YAG 532nm: mật độ năng lượng thấp dao động từ 0,5 - 1,5 J/cm², spot size 3mm. Với 1064nm dùng mật độ năng lượng trung bình 3-6 J/cm², spot size 3 - 4mm. Khoảng cách giữa các lần điều trị 4 - 6 tuần, cần 5 - 10 lần điều trị để đạt hiệu quả tối đa.
Phẫu thuật cắt bỏ toàn bộ tổn thương dát tăng sắc tố có thể được sử dụng để tránh tái phát.
Bớt sắc tố bẩm sinh (Congenital melanocytic nevus)
Bớt sắc tố đặc trưng bởi sự tăng sinh các tế bào hắc tố ở trung bì, thượng bì hoặc cả hai. Phân loại:
Dựa vào thời điểm xuất hiện mà bớt sắc tố được phân loại thành: bớt bẩm sinh (xuất hiện trước 2 tuổi) và bớt mắc phải (xuất hiện sau 2 tuổi).
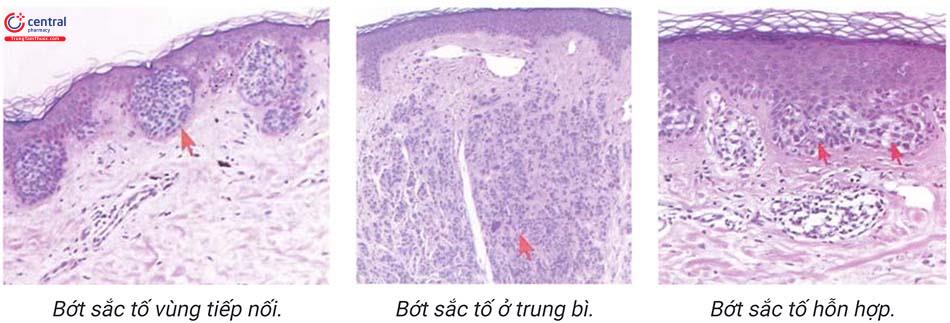
Dựa vị trí phân bố của tổn thương trên mô bệnh học (mũi tên màu đỏ chỉ tổn thương bớt) mà bớt sắc tố được phân loại thành: bớt sắc tố ở trung bì (intra-dermal nevus), bớt sắc tố ở vùng tiếp nối (junctional nevus) và bớt sắc tố hỗn hợp cả thượng bì và trung bì (compound ne-vus).
Dựa vào đặc điểm lâm sàng mà bớt sắc tố được phân loại thành: bớt xanh (blue nevus), bớt spilus (spilus nevus), bớt Ota (Ota nevus), bớt Ito (Ito nevus),...
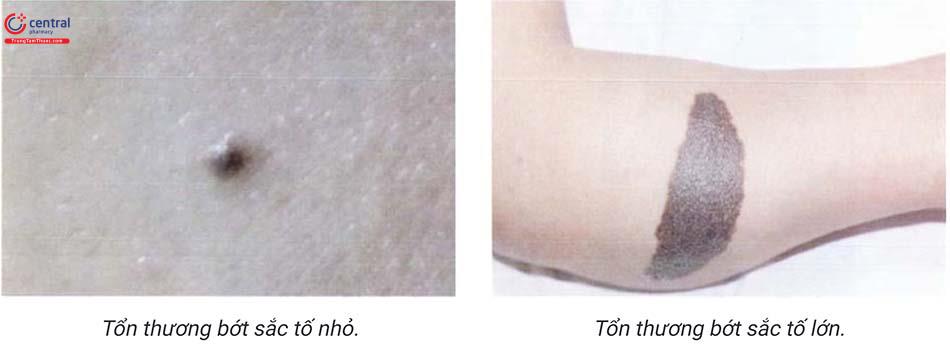
Dựa vào kích thước tổn thương mà bớt sắc tố được phân loại thành loại nhỏ, lớn và khổng lồ.
Bớt sắc tố bẩm sinh có thể kết hợp với tổn thương hệ thần kinh (hội chứng sắc tố thần kinh da).
Bệnh có nguy cơ tiến triển thành ung thư hắc tố với tỷ lệ khác nhau phụ thuộc vào nhiều yếu tố như tuổi bệnh nhân, số lượng tổn thương, kích thước tổn thương, vị trí tổn thương và tiến triển. Các đặc điểm lâm sàng và điều trị cụ thể xin xem thêm ở các bài sau.
6 Bớt sắc tố bẩm sinh khổng lồ (Giant congenital melanocytic nevus)
6.1 Đại cương
Bớt sắc tố bẩm sinh khổng lồ là bớt sắc tố bẩm sinh có kích thước lớn. Tổn thương thường ảnh hưởng nhiều tới thẩm mỹ do đó gây ảnh hưởng tới chất lượng cuộc sống của bệnh nhân.
Bớt sắc tố bẩm sinh khổng lồ tuy hiếm gặp với tỷ lệ 1/500000 trẻ mới sinh, nhưng có nguy cơ tiến triển thành ung thư hắc tố cao với tỷ lệ ít nhất là 6,3%.
Không có sự khác biệt về giới và chủng tộc về tỷ lệ xuất hiện bớt sắc tố bẩm sinh khổng lồ.
Các dị tật khác thường kèm theo bớt sắc tố bẩm sinh khổng lồ như u mỡ, u xơ thần kinh, tật nứt đốt sống hay các loại bớt sắc tố khác.
6.2 Lâm sàng
Bớt sắc tố bẩm sinh khổng lồ thường có màu nâu sẫm hay đen sẫm, hiếm khi có màu nâu nhạt. Tổn thương thường có ranh giới rõ ràng với da lành. Bề mặt có thể phẳng nhẵn hoặc xù xì. Đến tuổi dậy thì bớt thường trở nên xù xì hơn, sau đó ổn định. Bớt sắc tố bẩm sinh khổng lồ thường xuất hiện lông ngay từ đầu, đen và cứng, đến tuổi dậy thì lông có thể trở nên rậm hơn, đen hơn, và cứng hơn.
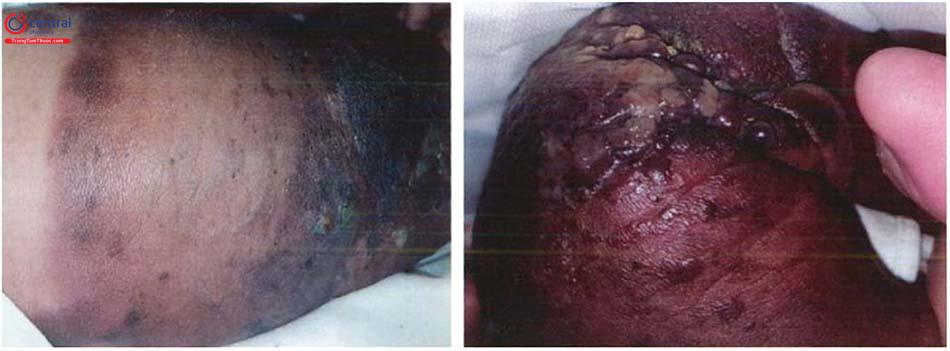
Ngoài tổn thương chính, bệnh có thể kèm theo nhiều tổn thương vệ tinh nhỏ xung quanh với đặc điểm tương tự (pro-liferative nodules giant congenital mela-nocytic nevus).
Có thể phát triển thành nhiều tổn thương tăng sản dạng nốt.
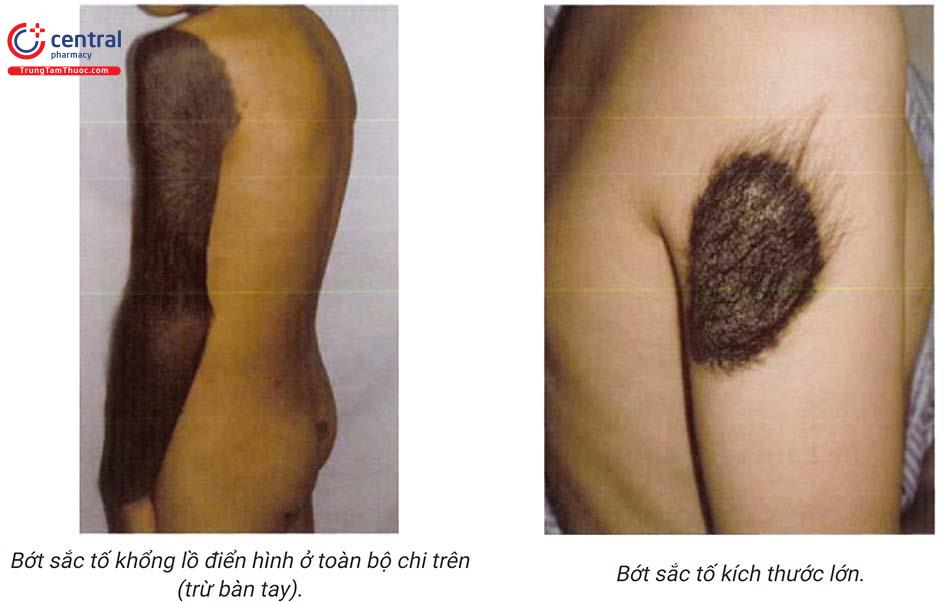
Bớt sắc tố bẩm sinh được xếp là bớt sắc tố bẩm sinh khổng lồ nếu:
- Đường kính lớn nhất > 20cm đối với người lớn.
- Hoặc đường kính > 6cm ở thân mình, > 9cm ở đầu đối với trẻ nhỏ.
- Hoặc tổn thương chiếm toàn bộ một đơn vị giải phẫu. + Hoặc tổn thương có diện tích > 1 % ở mặt hay bàn tay, > 2% ở đầu hay cổ, > 5% ở thân hay chi thể.
6.3 Mô bệnh học
Mô bệnh học của bớt sắc tố bẩm sinh khổng lồ thường là thể trung bì.
Hóa mô miễn dịch dương tính với SI00 và HMB-45 xác định nguồn gốc tế bào.
6.4 Chẩn đoán phân biệt
Ung thư hắc tố
Bớt tuyến bã
U xơ thần kinh type 1
Dày sừng da dầu
Bớt sắc tố
Bớt Spitz
Bớt Ota hoặc bớt Ito
6.5 Điều trị
Điều trị bớt sắc tố bẩm sinh khổng lồ phụ thuộc chủ yếu vào vị trí, kích thước, xu hướng ác tính của bớt sắc tố. Trong đó, phẫu thuật là điều trị chủ yếu. Bớt cần được điều trị càng sớm càng tốt.
6.5.1 Phương pháp phẫu thuật
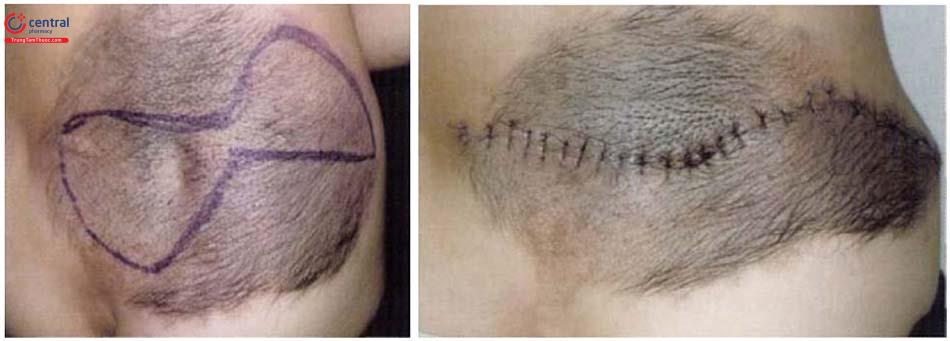
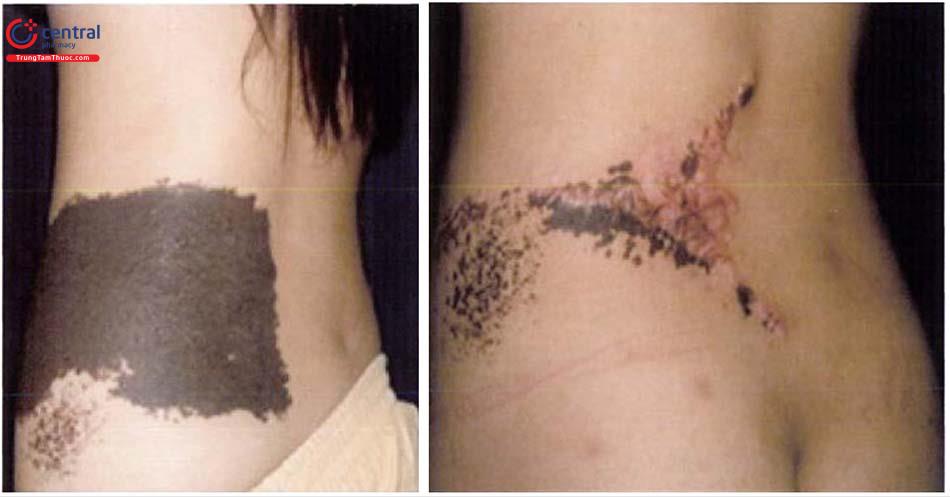
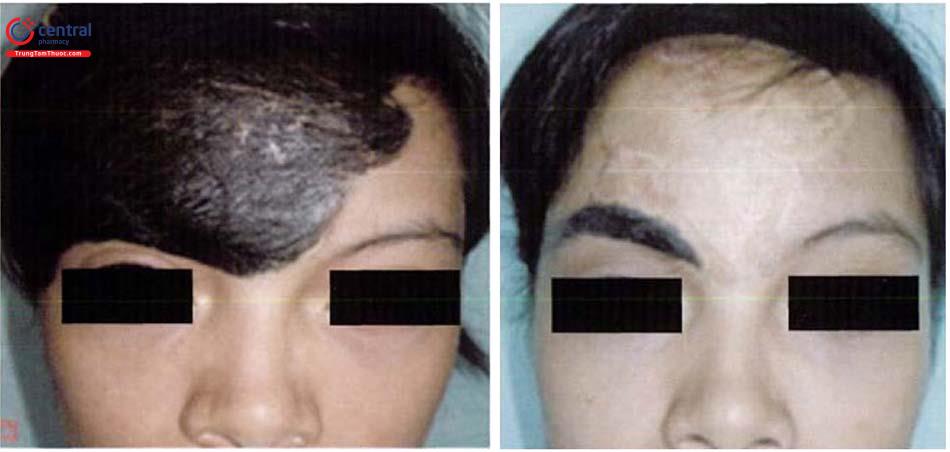
Cắt bỏ toàn bộ tổn thương bớt (cắt bỏ một lần hoặc nhiều lần) sau đó đóng ổ khuyết bằng khâu trực tiếp, cắt dần, sử dụng vạt kế cận, vạt xa, ghép da hoặc vạt tổ chức giãn. Tác giả Nguyễn Hồng Sơn (2019) đã tiến hành điều trị trên 20 bệnh nhân bằng phẫu thuật cắt dần, sử dụng vạt, giãn tổ chức, đóng da trực tiếp... tùy tổn thương mà cho kết quả tốt.
6.5.2 Phương pháp điều trị không phẫu thuật
Laser CO2, đốt điện, mài da: ít được sử dụng do có nguy cơ tái phát cao, nguy cơ hình thành sẹo xấu. Các phương pháp này chủ yếu được sử dụng loại bỏ các tổn thương vệ tinh nhỏ xung quanh tổn thương bớt sắc tố bẩm sinh khổng lồ. Một số loại laser khác như laser ruby Q switched và Nd:YAG đang được nghiên cứu trong điều trị nhưng kết quả còn hạn chế nên ít được sử dụng.

7 Bớt xanh (Blue nevus)
7.1 Đại cương
Bớt xanh được chia làm hai nhóm là thông thường (common blue nevus) và thuộc tế bào (cellular blue nevus). Ngoài ra, bót xanh còn một số biến thể khác như thể hỗn hợp (combined blue nevus), thể xơ (sclerosing/desmoplastic blue nevus), thể không có sắc tố (amelanot-ic blue nevus), thể biểu mô (epitheliod blue nevus).
Bớt thường gặp ở người châu Á (3 - 5%), nữ thường gặp hơn nam. Bớt ít khi xuất hiện sau khi sinh mà thường xuất hiện ở trẻ lớn hoặc người trưởng thành.
7.2 Lâm sàng
Tổn thương dạng sẩn dẹt màu xanh, bề mặt nhẵn, ranh giới rõ hoặc không rõ với da lành. Ở thể thông thường tổn thương có thể trở nên dẹt đi theo thời gian và kích thước thường dưới 1cm. Ở thể thuộc tế bào, tổn thương có thể tăng kích thước, thậm chí loét, tiến triển ác tính, kích thước thường lớn hơn 1 - 3cm. Trước đây thể thuộc tế bào được coi là một thể của ung thư hắc tố.
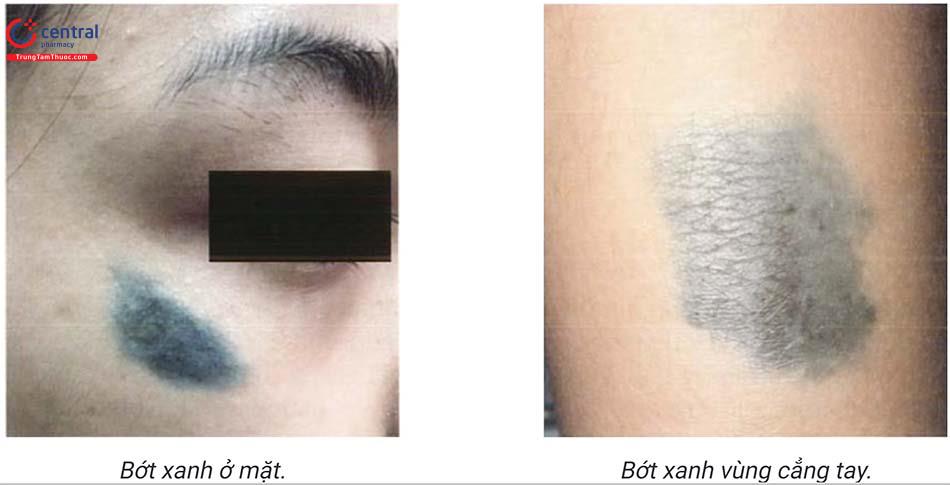
Tổn thương thường có màu xanh xám đến màu xanh đen trông như vết bầm máu.
Bệnh thường xuất hiện đơn độc ở vùng da như mông, cùng cụt, mặt mu của bàn tay, bàn chân. Nhưng có thể gặp ở niêm mạc miệng, ở âm đạo, tinh hoàn, phế quản...
7.3 Dermoscopy
Đa số các trường hợp bớt xanh có thể được chẩn đoán trên lâm sàng mà không cần làm thêm xét nghiệm. Tuy nhiên, dermoscopy là công cụ hữu hiệu giúp phân biệt bớt xanh thể thuộc tế bào và ung thư hắc tố.
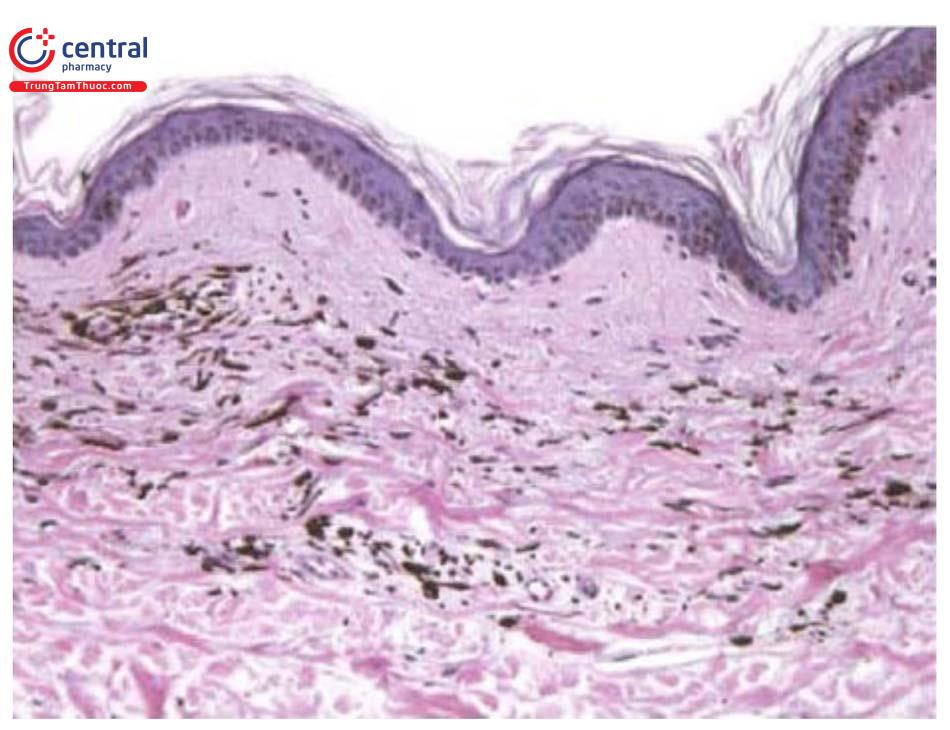
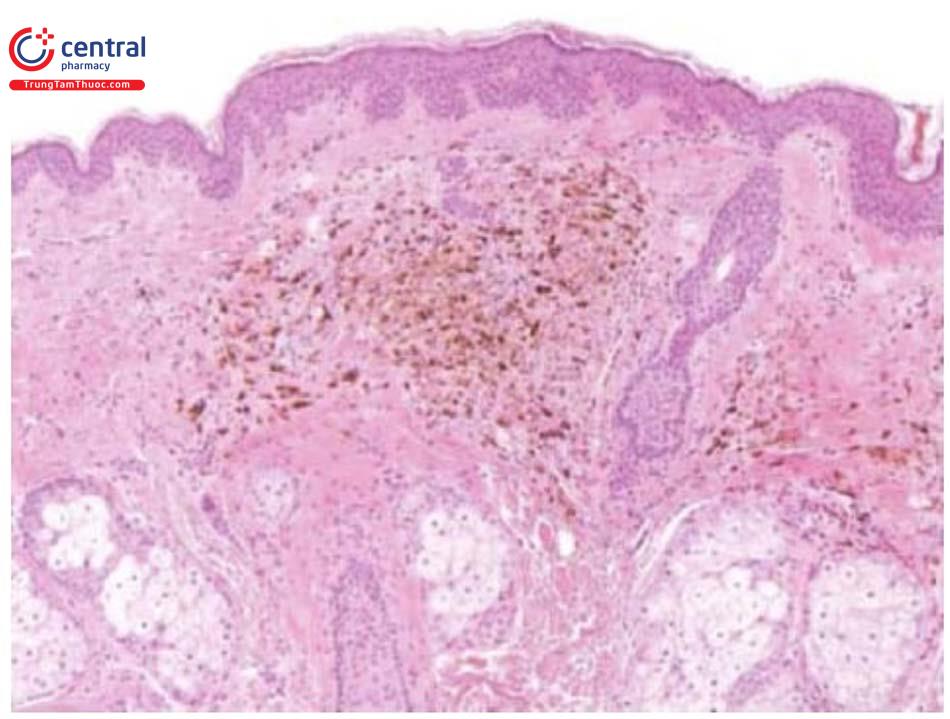
Trên dermoscopy, bớt xanh là tổn thương có màu xanh thép (steel-blue) đồng nhất và không có mạng lưới sắc tố, không có tập hợp các cấu trúc dạng hình cầu, không có cấu trúc dạng vệt chia nhánh. Một số biến thể của bớt xanh có thể có các cấu trúc hình cầu hoặc dạng chấm màu xanh và có thể có cả mạng lưới sắc tố.
7.4 Mô bệnh học
7.5 Chẩn đoán phân biệt
Ung thư hắc tố
Bớt Ota hay bớt Ito
U xơ lành tính ở da (dermatofibroma)
Phản ứng sau xăm
Bớt tăng sắc tố
7.6 Điều trị
Tổn thương bớt xanh thể thông thường đa số lành tính và không cần điều trị gì. Tổn thương bót xanh thể thuộc tế bào có thể tiến triển ác tính, cần làm sinh thiết mô bệnh học hoặc cắt bỏ tổn thương khi nghi ngờ tiến triển ác tính. Đối với thể thông thường có thể điều trị bang laser ruby Q switched 694nm, phương pháp này có thể được áp dụng với những trường hợp tổn thương ở vị trí khó khăn trong phẫu thuật, đòi hỏi tính thẩm mỹ cao như ở vùng mũi.
8 Hình ảnh và thông tin tóm tắt một số bớt bẩm sinh khác
8.1 Bớt cá hồi (Salmon patch)
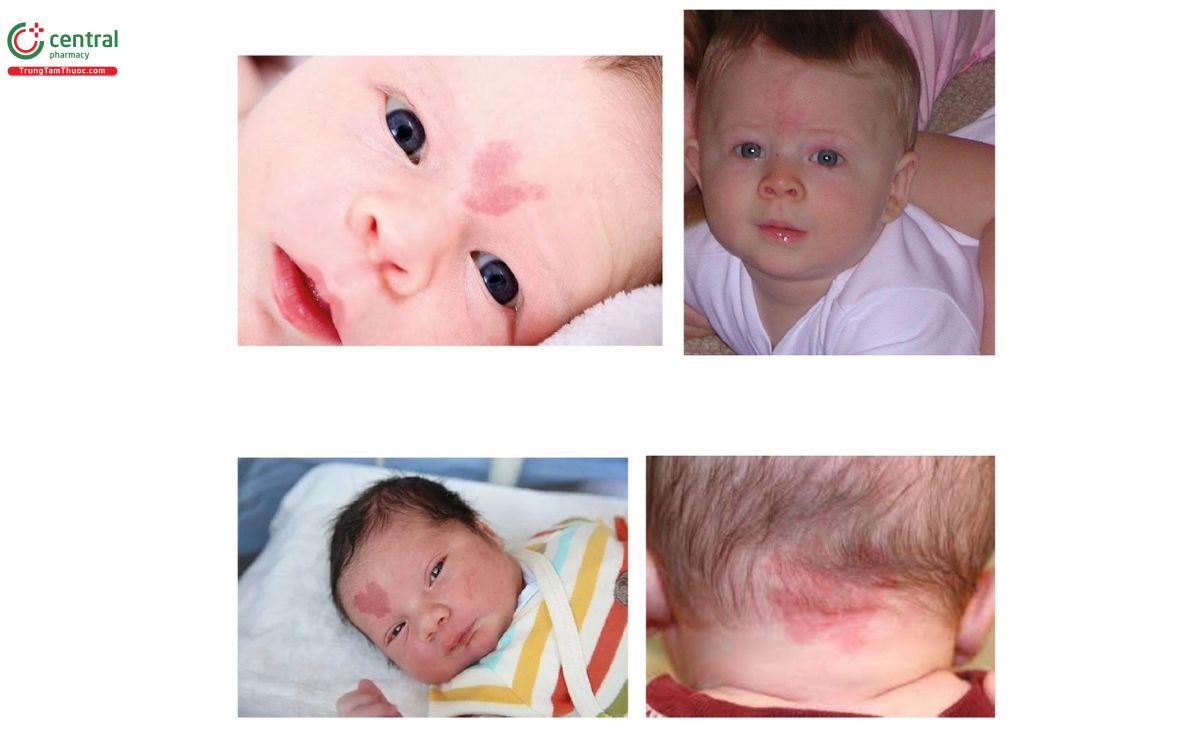
Đặc điểm: dát màu đỏ hoặc hồng xuất hiện khi mới sinh; nhạt màu hơn khi bị đè ép; đỏ hơn khi khóc, sốt, nín thở, gắng sức, hoạt động thể chất mạnh và thay đổi nhiệt độ mỗi trường
Nguyên nhân: do sự rối loạn giãn nở của các mao mạch da
Vị trí: sau gáy, giữa hai mắt, trán, mũi, môi trên hoặc mí mắt
Diễn tiến: là tổn thương lành tính; hầu hết biến mất vào lúc 2-3 tuổi, các bớt sau cổ có thể kéo dài hơn
Điều trị: không cần điều trị
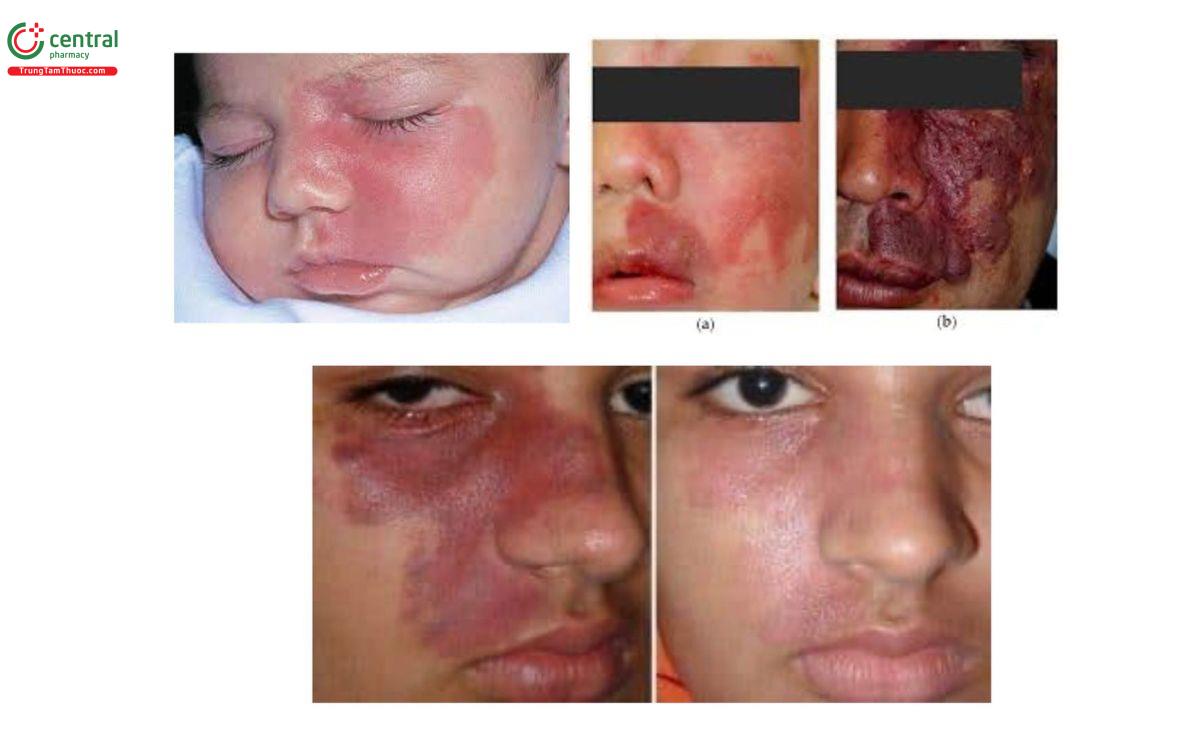
8.2 Bớt rượu vang (Port wine stain)
Đặc điểm: mảng đỏ như màu rượu vang khi mới sinh, kích thước từ vài mm đến vài cm.
Nguyên nhân: do sự dị dạng của các mao mạch
Vị trí: thường xuất hiện trên mặt, ngực và lựng, thường ở một bên của cơ thể
Diễn tiến: bớt rượu vang tồn tại vĩnh viễn, phát triển khi trẻ lớn lên, màu sắc thường đậm hơn, có thể trở nên sần sùi gây biến dạng khuôn mặt
Điều trị: liệu pháp điều trị tốt nhất hiện nay là liệu pháp laser mạch máu
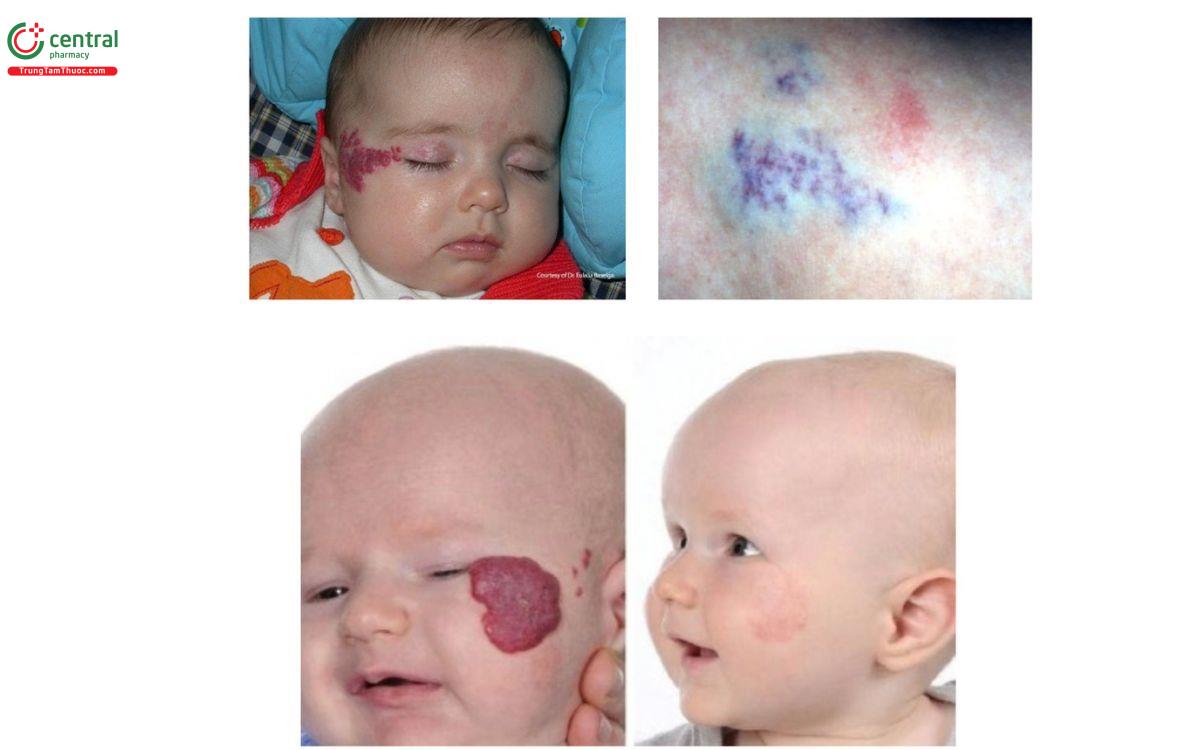
8.3 U máu trẻ em ( Infantile haemangioma):
Đặc điểm: mảng đỏ nổi trên bề mặt da, giống quả dâu tây, trường hợp nằm sâu hơn ở dưới da sẽ có màu xanh
Nguyên nhân: do nhiều mạch máu phát triển quá mức hợp lại tạo thành
Vị trí: ở mặt, da đầu, lưng hoặc ngực, hoặc các nơi trên cơ thể
Diễn tiến: xuất hiện trong những tuần đầu sau sinh, tăng kích thước nhanh chóng trong 6 tháng đầu tiên nhưng sau đó nhỏ lại và thường biến mất vào khoảng 4 hoặc 5 tuổi.
Điều trị: phần lớn không cần can thiệp điều trị, điều trị khi ảnh hưởng tới chức năng như hạn chế tầm nhìn, cản trở đường thở, có biến chứng loét, nhiễm trùng hoặc lý do thẩm mỹ; điều trị bằng phẫu thuật, laser, dùng thuốc tại chỗ và toàn thân.
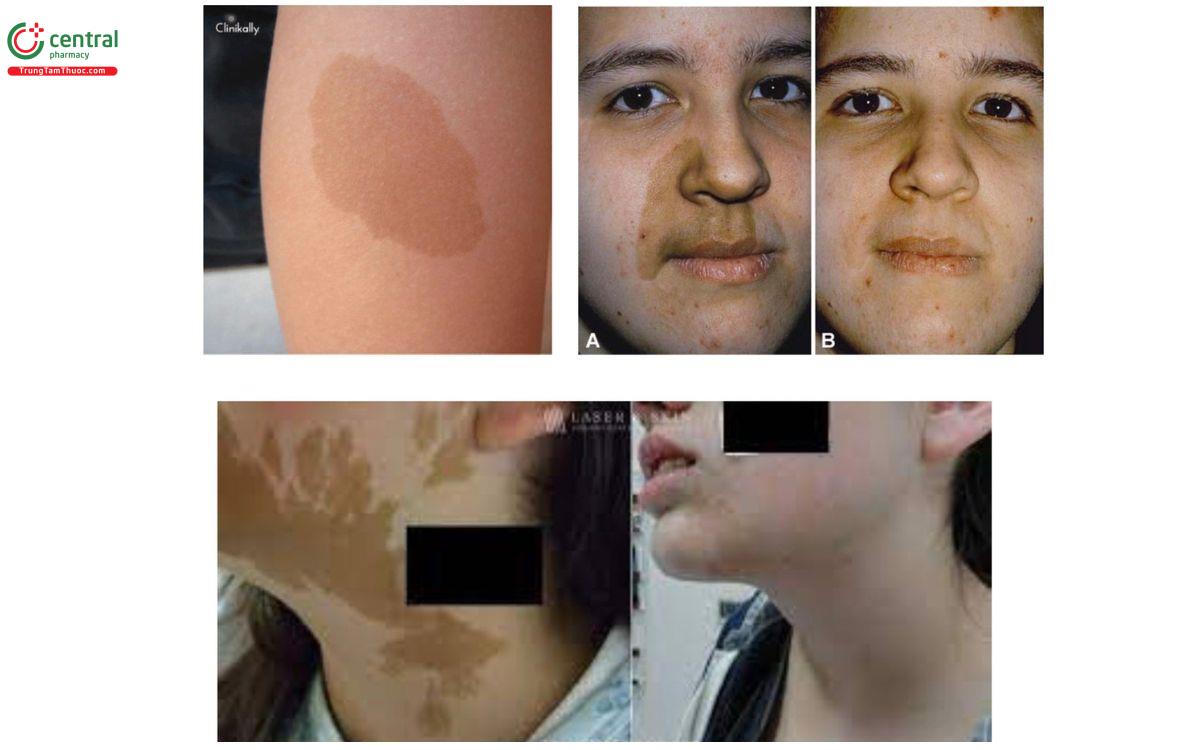
8.4 Bớt cà phê sữa (các điểm Café-au-lait):
Đặc điểm: dát màu nâu nhạt giống café sữa, thường thấy ở thân, mông và chân và các vị trí khác trên cơ thể
Nguyên nhân: tập hợp nhiều tế bào hắc tố sản xuất sắc tố trong lớp biểu bì của da
Vị trí: ở mặt, da đầu, lưng hoặc ngực, hoặc các nơi trên cơ thể
Diễn tiến: thường tồn tại vĩnh viễn, hầu hết đều vô hại, không chuyển dạng ác tính, có thể liên quan đến các hội chứng như bệnh u xơ thần kinh loại 1 và hội chứng McCune-Albright.
Điều trị: điều trị bằng laser
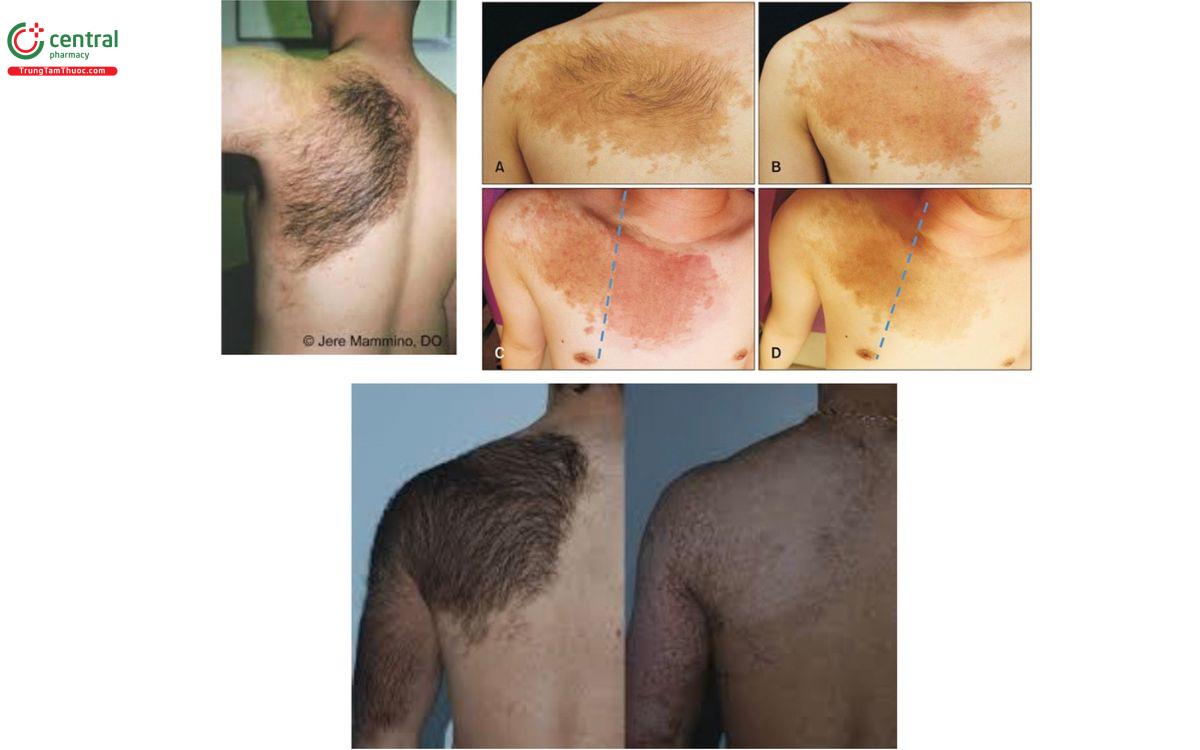
8.5 Bớt Becker (Becker nevus)
Đặc điểm: mảng tăng sắc tố, rậm lông, kích thước từ vài cm đến hàng chục cm
Nguyên nhân: do sự phát triển quá mức của lớp biểu bì, tế bào sắc tố và nang lông.
Vị trí: thường xuất hiện một bên tại vùng vai, dưới vú, lưng
Diễn tiến: lành tính, biến đổi ác tính trên tổn thương chưa được báo cáo
Điều trị: điều trị bằng che khuyết điểm, triệt lông, laser; phẫu thuật
8.6 Bớt mông cổ (Mongolian spot)
Đặc điểm: dát màu xanh xám, hình dáng thất thường, thường xuất hiện ngay khi trẻ được sinh ra, hoặc một thời gian ngắn sau sinh.
Nguyên nhân: do các tế bào hắc tố bị kẹt ở 1/2 đến 2/3 dưới lớp bì trong quá trình di chuyển từ mào thần kinh đến lớp biểu bì trong quá trình phát triển phôi thai.
Vị trí: xuất hiện ở phần cuối cột sống, ở lưng và mông
Diễn tiến: có thể tồn tại trong nhiều tháng hoặc nhiều năm, nhưng thường biến mất ở tuổi lên 4
Điều trị: hoàn toàn vô hại và không cần điều trị
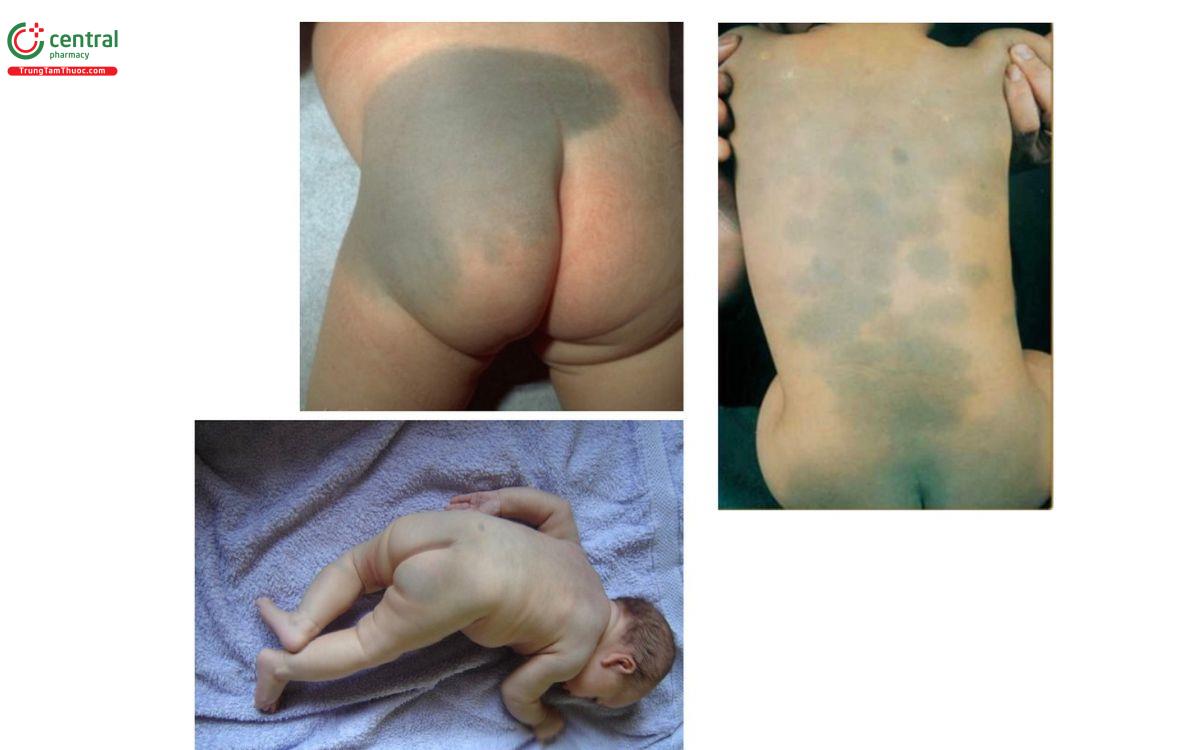
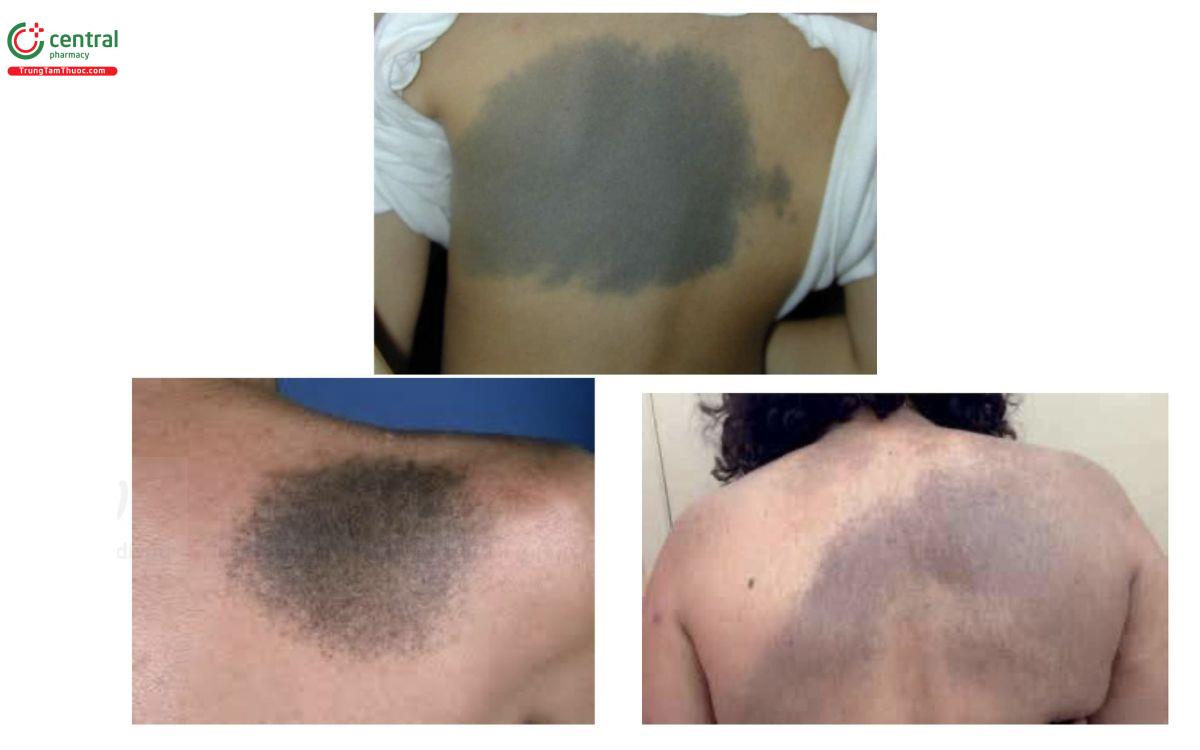
8.7 Bớt Ito (Nốt ruồi Ito)
Đặc điểm: dát tăng sắc tố màu xanh, xám trên thân mình
Nguyên nhân: giống như bớt Ota, do sự mắc kẹt của các tế bào hắc tố ở 1/3 trên của lớp bì
Vị trí: xuất hiện ở vùng bả vai hay phần trên của cánh tay
Diễn tiến: như bớt Ota
Điều trị: điều trị như bớt Ota
8.8 Bớt giảm sắc tố (Achromic nevus)
Đặc điểm: dát giảm sắc tố màu trắng nhạt, xác định rõ, các dát giảm sắc tố nhỏ hơn xuất hiện xung quanh
Nguyên nhân: là một dạng thể khảm ở da, bị thay đổi bởi các bào hắc tố giảm khả năng tạo melanin
Vị trí: thường xuất hiện nhiều nhất ở thân mình, nhưng cũng có thể có ở các chi và các vị trí khác
Diễn tiến: được ghi nhận khi mới sinh hoặc thời thơ ấu, ổn định theo thời gian
Điều trị: thường không cần điều trị; che khuyết điểm; một số phương pháp tái tạo sắc tố gồm: laser excimer, liệu pháp quang học (PUVA) và ghép da.