Bổ sung vitamin và dưỡng chất cho phụ nữ có thai ở Hoa Kỳ: Khuyến cáo dựa trên bằng chứng - 2022

Trungtamthuoc.com - Trong thời kỳ mang thai, nồng độ của hầu hết các vitamin và chất dinh dưỡng trong máu giảm đáng kể và việc thiếu hụt bất kỳ loại nào cũng có thể dẫn đến nhiều biến chứng liên quan tới sức khỏe trong thai kỳ của cả mẹ và bé. Do đó, việc bổ sung vitamin và dưỡng chất trong thai kỳ là rất quan trọng.
Evidence based recommendations for an optimal prenatal supplement for women in the US: vitamins and related nutrients, Xem bản gốc tại đây
Tạp chí Maternal Health, Neonatology and Perinatology
Tác giả James B. Adams, Jasmine K. Kirby và cộng sự
1 Tóm tắt
Trong thai kỳ, hầu hết nồng độ của các loại vitamin trong máu đều giảm nếu không được bổ sung, bao gồm vitamin A, D, C, K, B1, B3, B5, B6, B9, B7 và B12. Trong giai đoạn trước khi thụ thai cho đến khi mang thai nếu cơ thể người mẹ có tình trạng thiếu hụt bất cứ loại vitamin và chất dinh dưỡng nào cũng có thể làm tăng nguy cơ mắc nhiều biến chứng trong thai kỳ và các vấn đề về sức khỏe của trẻ sơ sinh.

Ở Hoa Kỳ, lượng vitamin trong chế độ ăn uống hàng ngày thường thấp hơn lượng khuyến cáo, đặc biệt là vitamin D, choline và DHA. Nhiều nghiên cứu cho thấy rằng lượng vitamin không đủ có liên quan đến nhiều biến chứng cho bà mẹ khi mang thai (thiếu máu, tăng tỷ lệ mổ lấy thai, vỡ ối non, trầm cảm, tiền sản giật, tiểu đường thai kỳ, tăng huyết áp và vô sinh) và các vấn đề sức khỏe ở trẻ sơ sinh (tự kỷ, hen suyễn/thở khò khè, dị tật tim bẩm sinh, nhẹ hạn chế tăng trưởng trong tử cung, cân khi sinh, gặp vấn đề trong phát triển trí tuệ, dị tật ống thần kinh, sảy thai, dị tật vùng miệng và sinh non).
Mục tiêu chính của nghiên cứu này là xem xét các tài liệu nghiên cứu hiện có và đề xuất các khuyến nghị dựa trên bằng chứng về liều lượng bổ sung tối ưu cho từng loại vitamin và dưỡng chất trên hầu hết đối tượng phụ nữ có thai ở Hoa Kỳ. Mục tiêu thứ yếu là so sánh những khuyến nghị mới này với hàm lượng vitamin/chất dinh dưỡng trong hơn 180 loại sản phẩm bổ sung dành cho bà bầu được bán trên thị trường Hoa Kỳ.
Khi phân tích các sản phẩm bổ sung dành cho phụ nữ mang thai, các tác giả đã được thấy rằng chúng có sự khác biệt lớn về hàm lượng dinh dưỡng và thường chỉ chứa một số ít các loại vitamin và dưỡng chất quan trọng. Ngoài ra, mức độ hàm lượng này thường thấp hơn so với mức khuyến nghị của nhóm nghiên cứu. Điều này cho thấy việc tăng cường bổ sung vitamin và dưỡng chất lên mức mà nhóm nghiên cứu khuyến nghị có thể giảm tỷ lệ mắc các biến chứng khi mang thai và các vấn đề về sức khỏe của trẻ sơ sinh mà hiện vẫn còn tồn tồn tại.
2 Tổng quan
Theo định nghĩa, vitamin là một yếu tố rất cần thiết và quan trọng cho sức khỏe và sự phát triển tối ưu của con người. Trong trường hợp có thiếu hụt bất kỳ loại vitamin nào cũng có thể dẫn đến các bệnh tật nghiêm trọng. Một chế độ ăn uống lành mạnh, nhiều rau xanh, trái cây, ngũ cốc nguyên hạt, protein và chất béo lành mạnh cũng có thể cung cấp đủ lượng vitamin cần thiết cho cơ thể. Tuy nhiên, theo nghiên cứu từ Khảo sát kiểm tra sức khỏe và dinh dưỡng quốc gia (NHANES) cho thấy chế độ ăn uống ở Hoa Kỳ nhìn chung có chất lượng "kém" [1].
Trong thời kỳ mang thai, nhu cầu dinh dưỡng tăng lên đáng kể, bao gồm cả nhu cầu về vitamin để hỗ trợ sự phát triển và sức khỏe của thai nhi [2]. Mức độ các loại vitamin trong cơ thể thường giảm khi mang thai, trừ khi được bổ sung [2]. Do đó, việc bổ sung vitamin trước khi mang thai là cần thiết để đảm bảo cung cấp đủ vitamin trong suốt quá trình chuẩn bị mang thai, mang thai và cho con bú sau này.
Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA) đã thiết lập mức Nhu cầu dinh dưỡng khuyến nghị (RDA) cho tổng lượng vitamin từ thực phẩm và nguồn bổ sung bên ngoài. Tuy nhiên, không có sự đồng thuận quốc gia về mức độ tối ưu của hầu hết các loại vitamin cần được bổ sung trước và trong khi mang thai. Vì vậy, trên thị trường hiện nay hàm lượng vitamin trong các sản phẩm bổ sung rất đa dạng.
Ở Mỹ, biến chứng khi mang thai là một vấn đề phổ biến, như đã được trình bày trong Bảng 1 [3–11]. Đồng thời, nhiều trẻ em được sinh ra ở Mỹ cũng phải đối mặt với các vấn đề sức khỏe nghiêm trọng (được trình bày trong Bảng 2) [12–18]. Nghiên cứu này dựa trên bằng chứng để chỉ ra rằng thiếu vitamin và dưỡng chất trong thai kỳ là một nguyên nhân dẫn đến những biến chứng này và bổ sung vitamin/chất dinh dưỡng với liều lượng thích hợp trong khi mang thai có thể làm giảm nguy cơ xảy ra các vấn đề này.
Bảng 1. Tỷ lệ các biến chứng thường gặp khi mang thai và sau khi sinh của các bà mẹ ở Mỹ
Biến chứng | Tỷ lệ |
|---|---|
| Vô sinh | 6% |
| Sảy thai | 15 - 20% * |
| Tiểu đường thai kỳ | 8% |
| Tiền sản giật | 4% |
| Thiếu máu thiếu sắt | 27,5% trong 3 tháng cuối thai kỳ |
| Mổ lấy thai | 32% |
| Thai chết lưu | 1% |
| Trẻ sinh ra nhẹ cân | 8% |
| Sinh non | 10% |
| Trầm cảm sau sinh | 11,5% |
* Tỷ lệ sảy thai ước tính sau khi người phụ nữ biết mình có thai là 15–20%, tuy nhiên trong thực tế số trứng đã thụ tinh sau đó bị sảy tự nhiên ước tính lên tới 50% | |
Bảng 2. Tỷ lệ mắc một số rối loạn sức khỏe tâm thần và/hoặc thể chất ở trẻ em tại Mỹ
Rối loạn sức khỏe tâm thần hoặc thể chất | Tỷ lệ mắc bệnh |
|---|---|
| Tự kỷ | 2% |
| Dị tật bẩm sinh (tim,...) | 3% |
| Tăng động giảm chú ý | 9,4% |
| Rối loạn khả năng học tập | 8% |
| Hen suyễn | 7,5% |
| Dị ứng thực phẩm | 5,1% |
| Dị ứng da | 12,5% |
| Dị ứng tại đường hô hấp | 17% |
| Béo | 18,5% |
Mục đích của nghiên cứu này là xem xét các tài liệu/ các khuyến cáo hiện có, từ đó đề xuất các khuyến nghị dựa trên bằng chứng về mức độ bổ sung tối ưu đối với từng loại vitamin và dưỡng chất (choline, inositol và DHA) cho hầu hết phụ nữ có thai ở Hoa Kỳ. Nghiên cứu này cũng thảo luận về các bằng chứng cho thấy việc bổ sung vitamin không đủ trong quá trình chuẩn bị mang thai và mang thai là yếu tố góp phần gây ra nhiều biến chứng khi mang thai/sau khi sinh và các rối loạn sức khỏe ở trẻ em. Đồng thời các nhà nghiên cứu cũng đưa ra bằng chứng cho thấy việc bổ sung vitamin trước khi sinh một cách tối ưu có thể làm giảm đáng kể nguy cơ mắc các chứng rối loạn đó. Ngoài ra, từ các khuyến nghị dựa trên bằng chứng về liều lượng tối ưu của từng loại vitamin, các nhà nghiên cứu cũng thực hiện đánh giá hàm lượng vitamin và dưỡng chất có trong hơn 180 loại sản phẩm bổ sung dành cho bà bầu lưu hành trên thị trường Mỹ[19].
Lưu ý: nghiên cứu này xem xét, đánh giá các tài liệu dựa trên các nghiên cứu trên toàn thế giới, tuy nhiên, các khuyến nghị được đưa ra một phần dựa trên dữ liệu từ Khảo sát kiểm tra sức khỏe và dinh dưỡng quốc gia (NHANES) về mức độ hấp thu vitamin và dưỡng chất từ chế độ ăn hàng ngày của phụ nữ ở Hoa Kỳ. Do đó, các khuyến nghị này được áp dụng đặc biệt cho phụ nữ ở Hoa Kỳ. Tuy nhiên, các khuyến nghị tương tự có thể được áp dụng cho các nơi khác trên thế giới nếu có thông tin về mức tiêu thụ trung bình hàng ngày của phụ nữ trong khu vực đó.
3 Phương pháp nghiên cứu
Trong nghiên cứu này, nhóm nghiên cứu tập trung vào 13 loại vitamin và 3 chất dinh dưỡng thiết yếu (choline, inositol và DHA) và mỗi loại được xem xét trong một phần riêng biệt. Mỗi phần bao gồm:
- Thông tin cơ bản về vitamin hoặc chất dinh dưỡng đó
- Bản tóm tắt các nghiên cứu về mối quan hệ giữa vitamin/dưỡng chất và sức khỏe của phụ nữ có thai và thai nhi
- Lượng vitamin và dưỡng chất được bổ sung từ khẩu phần ăn hàng ngày (theo ước tính từ Khảo sát kiểm tra sức khỏe và dinh dưỡng quốc gia - NHANES)
- Nhu cầu vitamin và dưỡng chất được khuyến nghị dành cho phụ nữ có thai
- Bàn luận
- Khuyến nghị được đưa ra bởi nhóm nghiên cứu
- Phân tích dữ liệu thu thập và số liệu thống kê về sản phẩm bổ sung dành cho bà bầu hiện có trên thị trường.
Do tài liệu nghiên cứu về chủ đề này rất đa dạng, việc đánh giá toàn bộ các nghiên cứu một cách có hệ thống sẽ đòi hỏi một bài báo riêng cho từng loại vitamin hoặc chất dinh dưỡng. Thay vào đó, các tác giả của bài nghiên cứu này đã cung cấp một bản tóm tắt các bài viết phù hợp nhất mà họ tìm thấy thông qua việc sử dụng tìm kiếm từ khóa trên cơ sở dữ liệu PubMed.
Trọng tâm chính của nghiên cứu này là tổng quan các bài báo nghiên cứu cung cấp cái nhìn sâu sắc về liều lượng tối ưu, ví dụ như nghiên cứu về tác động của các mức liều khác nhau trên một đối tượng cụ thể. Hay các nghiên cứu lớn hơn, được thiết kế chặt chẽ hơn như nghiên cứu ngẫu nhiên, nghiên cứu mù đôi, nghiên cứu có đối chứng...Mặc dù các nghiên cứu này đã được đưa vào phân tích tổng hợp và đánh giá có hệ thống tài liệu, nhưng hạn chế của chúng là thường chỉ tập trung vào việc xác định xem một triệu chứng có liên quan đến thiếu vitamin hay không và liệu việc bổ sung vitamin có cải thiện triệu chứng đó hay không. Tuy nhiên, các nghiên cứu đó thường không ước tính mức liều bổ sung tối ưu của các loại vitamin.
Các bài báo và nghiên cứu thường được đánh giá và phân loại thành ba loại chính như sau:
(1) Nghiên cứu về mối quan hệ giữa nồng độ vitamin/dưỡng chất thấp với các vấn đề sức khỏe
(2) Các nghiên cứu về sự thay đổi nồng độ vitamin/dưỡng chất trong thai kỳ trong trường hợp không được bổ sung hoặc được bổ sung.
(3) Các thử nghiệm lâm sàng về tác dụng của việc bổ sung vitamin/dưỡng chất đối với các vấn đề sức khỏe.
Mỗi lĩnh vực trong số ba lĩnh vực này bao gồm các tìm kiếm riêng biệt cho từng loại vitamin/chất dinh dưỡng, bằng cách sử dụng các từ khóa theo cấu trúc “phụ nữ có thai, tên chất dinh dưỡng và từ khóa cho chủ đề (chẳng hạn như nồng độ trong máu), thử nghiệm lâm sàng, vấn đề sức khỏe cụ thể, phân tích tổng hợp”. Ví dụ: “phụ nữ có thai, vitamin A và nồng độ trong máu, thử nghiệm lâm sàng, quáng gà, phân tích tổng hợp” (có thể hiểu như sau: phân tích tổng hợp các thử nghiệm lâm sàng về mối quan hệ nồng độ vitamin A trong máu ở thời kỳ mang thai với bệnh quáng gà).
Các bài nghiên cứu được thu thập từ tất cả các quốc gia, nhưng nếu có, thì dữ liệu từ Hoa Kỳ thường được ưu tiên. Không có giới hạn về năm nghiên cứu, nhưng các nghiên cứu gần đây hơn thường được đề cập và thảo luận nhiều hơn, và hầu hết các nghiên cứu được xem xét từ năm 1990 trở về đây.
Do phạm vi rộng lớn của tài liệu về chủ đề vitamin và chất dinh dưỡng, việc đánh giá toàn bộ hệ thống vượt ra ngoài khả năng của bất kỳ nghiên cứu nào. Tuy nhiên, với hơn 200 bài báo được trích dẫn, nghiên cứu này mang lại một cái nhìn tổng quan về lĩnh vực này và có thể là một điểm khởi đầu cho các đánh giá có hệ thống trong tương lai về từng chất dinh dưỡng riêng lẻ.
Dữ liệu được thu thập từ Khảo sát kiểm tra sức khỏe và dinh dưỡng quốc gia (NHANES) chỉ liên quan đến chế độ ăn uống tự nhiên (không bao gồm sản phẩm bổ sung) của từng chất dinh dưỡng. Nhóm nghiên cứu sử dụng dữ liệu báo cáo về phụ nữ ở độ tuổi 20–39, vì đó là độ tuổi mang thai phổ biến nhất và mức trung bình ở các độ tuổi khác nhìn chung là tương tự. Dữ liệu từ NHANES về lượng tiêu thụ mỗi loại vitamin/chất dinh dưỡng trong chế độ ăn uống rất hữu ích để so sánh với Nhu cầu dinh dưỡng khuyến nghị (RDA), nhằm xác định liệu lượng tiêu thụ trung bình từ chế độ ăn có đủ cho hầu hết phụ nữ hay không. Tuy nhiên, điều quan trọng cần lưu ý là các tác giả chỉ báo cáo mức trung bình và không thể phản ánh chính xác lượng tiêu thụ của mỗi phụ nữ cụ thể. Vì có một số phụ nữ có lượng tiêu thụ cao hơn hoặc thấp hơn so với mức trung bình được báo cáo.
Lưu ý rằng RDA dựa trên mức cần thiết để đáp ứng nhu cầu dinh dưỡng của 97,5% người khỏe mạnh, trái ngược với Yêu cầu Trung bình Ước tính (EAR) được khuyến cáo ở mức cần thiết để đáp ứng nhu cầu của 50% dân số. Do đó, nghiên cứu này tập trung vào RDA vì mối quan tâm của nhóm nghiên cứu là đáp ứng nhu cầu dinh dưỡng của hầu hết phụ nữ mang thai. Trong trường hợp RDA cao hơn lượng NHANES ăn vào, sự khác biệt này sẽ đưa ra ước tính về nhu cầu bổ sung dinh dưỡng trong thai kỳ. Tuy nhiên, trong một số trường hợp, việc xem xét tài liệu lại cho thấy cần phải bổ sung vitamin và dưỡng chất ở mức độ cao hơn RDA để giảm nguy cơ biến chứng thai kỳ và các vấn đề sức khỏe trẻ sơ sinh.
Mục tiêu cuối cùng của nghiên cứu này là đề xuất các khuyến nghị về việc bổ sung vitamin trước khi sinh dựa trên bằng chứng về mức độ, liều lượng tối ưu của từng loại vitamin, dựa trên thông tin hiện có.
Cần cân nhắc giữa lợi ích của việc bổ sung vitamin/dưỡng chất cho những phụ nữ có lượng vitamin trong cơ thể thấp và nguy cơ gặp tác dụng phụ đối với những phụ nữ có lượng vitamin cao. Và không có công thức cố định nào là lý tưởng cho tất cả. Tuy nhiên, vì xét nghiệm cá nhân hóa để xác định mức độ bổ sung từng loại vitamin/chất dinh dưỡng cho từng cá nhân là rất hiếm nên việc đưa ra các khuyến nghị dựa trên bằng chứng cho dân số nói chung là điều cần thiết, đồng thời khuyến khích các bác sĩ và chuyên gia dinh dưỡng cá nhân hóa các khuyến nghị trong phạm vi có thể.
Trong hầu hết các trường hợp, khuyến nghị của nhóm nghiên cứu là bổ sung một lượng chất dinh dưỡng liên tục trong thai kỳ, vì tác dụng của việc thay đổi liều lượng trong thai kỳ thường chưa được nghiên cứu. Tuy nhiên, đối với Sắt và choline, nhóm nghiên cứu đưa ra khuyến nghị về việc tăng mức bổ sung trong thời kỳ mang thai vì những lý do được đưa ra trong các phần bàn luận riêng từng chất.
Đánh giá chất lượng bằng chứng theo thang GRADE
| CAO |
| Bằng chứng nhất quán từ các thử nghiệm ngẫu nhiên Nghiên cứu đa trung tâm với quy mô lớn, chất lượng cao Có độ tin cậy cao về tính chính xác của các phát hiện và nghiên cứu sâu hơn khó có thể thay đổi điều này VD: các các nghiên cứu thực nghiệm như thử nghiệm lâm sàng ngẫu nhiên được đánh giá có chất lượng cao |
| TRUNG BÌNH |
| Các thử nghiệm ngẫu nhiên đối chứng với một số hạn chế (sự không nhất quán, không chính xác, sai sót về phương pháp) Nghiên cứu sâu hơn có thể tác động đến chất lượng bằng chứng |
| THẤP |
| Nghiên cứu sâu hơn rất có thể tác động đến chất lượng bằng chứng Một hoặc nhiều nghiên cứu có hạn chế nghiêm trọng VD: nghiên cứu quan sát được đánh giá có chất lượng thấp (bệnh chứng, thuần tập) |
| RẤT THẤP |
| Ý kiến của chuyên gia Bằng chứng rất gián tiếp từ các nghiên cứu quan sát Một hoặc nhiều nghiên cứu có những hạn chế rất nghiêm trọng |
Mức độ khuyến cáo
| MẠNH |
| Lợi ích lớn hơn hẳn nguy cơ gặp tác dụng phụ |
| YẾU |
| Lợi ích có thể lớn hơn rủi ro |
Nhóm nghiên cứu cũng đưa ra đánh giá về chất lượng của bằng chứng và chất lượng của các khuyến nghị cho từng loại vitamin/chất dinh dưỡng, bằng cách sử dụng hệ thống Đánh giá, Phát triển và Đánh giá Khuyến nghị (GRADE). GRADE đánh giá chất lượng, độ tin cậy của bằng chứng theo thang điểm rất thấp/thấp/trung bình/cao và đánh giá mức độ của các khuyến nghị là mạnh hay yếu (hoặc không có nếu không được khuyến nghị). Ví dụ, các thử nghiệm lâm sàng ngẫu nhiên thường được đánh giá ở mức cao, ngược lại các nghiên cứu quan sát được đánh giá ở mức thấp, tùy thuộc vào các tiêu chí bổ sung. Mức độ của các khuyến nghị chủ yếu dựa trên bốn yếu tố, bao gồm sự cân bằng giữa lợi ích và nguy cơ, chất lượng của bằng chứng, sự không chắc chắn về giá trị tương đối của các lợi ích và nguy cơ và chi phí điều trị.
Nói chung, nguy cơ gặp tác dụng phụ của việc bổ sung ở mức khuyến nghị của nghiên cứu này là không đáng kể, và chi phí dành cho việc bổ sung vitamin/chất dinh dưỡng trong thai kỳ thấp so với chi phí điều trị các tác dụng phụ của việc thiếu các dưỡng chất đó như sinh non, trầm cảm,... Vì vậy, mức độ của các khuyến nghị trong báo cáo này chủ yếu được xác định bởi lợi ích tiềm năng của việc bổ sung và chất lượng của bằng chứng. Khuyến nghị được đánh giá ở mức độ “mạnh” có nghĩa là nhóm nghiên cứu tin tưởng lợi ích của việc bổ sung vitamin/chất dinh dưỡng mang lại lớn hơn hẳn nguy cơ gặp tác dụng phụ, trong khi khuyến nghị ở mức độ “yếu” có nghĩa là lợi ích có thể lớn hơn rủi ro.
Các tác giả cũng đưa ra danh sách đầy đủ gồm 188 loại sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu hiện có trên thị trường Hoa Kỳ được lấy từ hai cơ sở dữ liệu do Viện Y tế Quốc gia (NIH) tạo ra: Dietary Supplement Label Database (DSLD) - cung cấp thông tin về các sản phẩm bổ sung dinh dưỡng đã được đăng ký và được bán trên thị trường Hoa Kỳ và DailyMed. Mặc dù cả hai cơ sở dữ liệu đều bao gồm một danh sách đầy đủ sản phẩm bổ sung vitamin và dưỡng chất dành cho phụ nữ có thai, nhưng một số sản phẩm được liệt kê đã lỗi thời và không thể mua được nữa hoặc đã thay đổi thành phần. Do đó, danh sách đã được cập nhật bằng cách sử dụng thông tin trên trang web của nhà sản xuất (nếu có) hoặc từ nhãn trên trang web bán lẻ như Amazon. Thông tin về các loại vitamin và chất dinh dưỡng có trong các loại sản phẩm này được phân tích và so sánh với các khuyến nghị dựa trên bằng chứng được đề xuất ở đây.
4 Kết quả
4.1 Vitamin A
4.1.1 Tóm tắt các nghiên cứu về vai trò của vitamin A và các biến chứng nếu thiếu vitamin A
Vitamin A thuộc nhóm vitamin tan trong dầu, là một chất chống oxy. Nó rất quan trọng cho sự phát triển của hầu hết các tế bào và cơ quan, bao gồm cả mắt, tim và phổi. Tình trạng thiếu hụt vitamin A trong thời kỳ mang thai có liên quan đến nguy cơ mắc bệnh quáng gà và thiếu máu ở bà mẹ (xem Bảng 5). Đối với trẻ sơ sinh sinh ra từ những bà mẹ có nồng độ vitamin A trong máu thấp, sẽ có nguy cơ mắc các vấn đề nghiêm trọng về thị lực, bệnh tim bẩm sinh, dị tật vùng miệng, chậm tăng trưởng và suy giảm chức năng phổi (xem Bảng 1 và Bảng 6).
Trong thời kỳ mang thai, nồng độ retinol (dẫn xuất của vitamin A) giảm đều nếu không được bổ sung [129, 130]. Hai nghiên cứu tại Hoa Kỳ [131, 132] đã chỉ ra rằng phụ nữ mang thai có khả năng thiếu vitamin A cao hơn so với phụ nữ khỏe mạnh không mang thai ngay cả sau khi được bổ sung.
Baker và cộng sự [131] phát hiện ra rằng trong số những phụ nữ có thai không bổ sung vitamin A trong thai kỳ ở Mỹ thì có tới 33% trong số đó bị thiếu vitamin A, con số này là 17% ở đối tượng phụ nữ có thai đã được bổ sung 4000–6000 IU vitamin A mỗi ngày và không ai trong cả hai nhóm bị thiếu beta-carotene (tiền chất của Vitamin A). Một nghiên cứu lớn khác tại Mỹ [132] đã nghiên cứu việc bổ sung 5000 IU/ngày vitamin A (50% dưới dạng beta-caroten). Kết quả cho thấy mặc dù đã được bổ sung nhưng nồng độ vitamin A ở phụ nữ mang thai trong suốt thai kỳ cuối vẫn thấp hơn 27% so với những người không mang thai và khỏe mạnh. Ngược lại, nồng độ beta-caroten chỉ thấp hơn một chút trong ba tháng đầu tiên, và tăng lên trở lại mức bình thường vào cuối thai kỳ [132]. Nhìn chung, những nghiên cứu này cho thấy rằng cần bổ sung vitamin A ở mức độ/ liều lượng cao hơn và không cần bổ sung Carotenoid trong thời kỳ mang thai.
Theo Tổ chức Y tế Thế giới, tỷ lệ phụ nữ mang thai bị quáng gà ở Bắc và Nam Mỹ là 4,4% [133]. Ở Nepal, bổ sung 7000 mcg/tuần vitamin A làm giảm 67% tỷ lệ quáng gà khi mang thai [ 46 ]. Tuy vậy, do bệnh quáng gà vẫn xảy ra ở một số phụ nữ trong quá trình nghiên cứu nên có thể vẫn cần sử dụng liều cao hơn để đạt hiệu quả tốt hơn.
Một nghiên cứu nhỏ khác cũng cho thấy những phụ nữ bị tiền sản giật và sản giật có lượng vitamin A và beta-carotene thấp hơn nhiều [ 29 ].
Một phân tích tổng hợp của 8 nghiên cứu đã chỉ ra tác dụng của việc bổ sung vitamin A hoặc beta-carotene giúp cải thiện đáng kể nồng độ hemoglobin và do đó giảm nhẹ nguy cơ thiếu máu (RR = 0,81 [0,69, 0,94]) [ 23 ].
Gần cuối thai kỳ, bổ sung vitamin A đầy đủ cho bà mẹ có vai trò quan trọng để tối đa hóa vitamin A được chuyển vào thai nhi. Nhiều nghiên cứu đã chứng minh việc đảm bảo bổ sung đủ vitamin A trong thai kỳ mang đến rất nhiều lợi ích, bao gồm: giúp chức năng phổi ở trẻ sơ sinh hoạt động hiệu quả hơn, giảm nguy cơ dị tật sứt môi ở những bà mẹ có chế độ ăn uống giàu beta-carotene (1677–2019 mcg/ngày) (OR 0,6) [120] hay giảm nguy cơ mắc bệnh tim nghiêm trọng ở trẻ [84].
4.1.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu của NHANES [ 136 ] cho thấy từ năm 2009 đến năm 2010, lượng vitamin A trung bình hàng ngày trong chế độ ăn uống của phụ nữ Hoa Kỳ từ 20–39 tuổi là 596 mcg/ngày, thấp hơn Nhu cầu dinh dưỡng khuyến nghị-RDA là 770 mcg đối với phụ nữ mang thai từ 19–30 tuổi [137]. Liều tối đa (Giới hạn trên có thể chấp nhận được của vitamin A) của vitamin A là 3000 mcg và không có giới hạn trên đối với beta-carotene hoặc các carotenoid khác.
4.1.3 Bàn luận
Khi mang thai, nồng độ vitamin A trong cơ thể giảm và lượng vitamin A trung bình mà phụ nữ ở Hoa Kỳ hấp thu được qua chế độ ăn thấp hơn so với Nhu cầu dinh dưỡng khuyến nghị.
Việc bổ sung 2500 IU (750 mcg)/ngày retinol là không đủ để đưa mức Vitamin A trong cơ thể người phụ nữ có thai bằng với mức của phụ nữ khỏe mạnh không mang thai. Do đó, cần có mức độ, liều lượng retinol cao hơn để đảm bảo cung cấp đủ lượng vitamin A.
Việc bổ sung Beta-carotene hoặc các carotenoid khác cũng có thể hữu ích, nhưng không đủ để thay thế hoàn toàn retinol (dạng hoạt động của vitamin A) ngay cả ở mức tiêu thụ bình thường.
4.1.4 Chất lượng của bằng chứng: Cao
4.1.5 Mức độ khuyến cáo về việc cung cấp vitamin A khi mang thai: Mạnh
4.1.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Đối với phụ nữ Hoa Kỳ, nhóm nghiên cứu khuyến nghị nên sử dụng sản phẩm bổ sung vitamin A trong thời kỳ mang thai cần chứa 1200 mcg vitamin A dưới dạng hoạt động (VD: retinol) và 1000 mcg dưới dạng hỗn hợp carotenoid.
Vitamin A dạng hoạt động có hai dạng retinol và retinyl nhưng nhóm nghiên cứu khuyên dùng vitamin A dưới dạng retinol vì retinyl cần được chuyển hóa thành retinol trước khi cho tác dụng. Khuyến nghị này có thể làm giảm nguy cơ quáng gà và thiếu máu ở các bà mẹ và các vấn đề về thị lực ở thai nhi.
4.1.7 Thận trọng
Vitamin A liều cao được sử dụng trong một số loại thuốc điều trị mụn trứng cá, bệnh vẩy nến và lão hóa, bao gồm Isotretinoin (Accutane), etretinate (Tegison) hoặc retinol. Phụ nữ có ý định mang thai nên ngừng sử dụng loại thuốc này ít nhất 6–12 tháng trước khi thụ thai (khi có ý định mang thai) vì có lo ngại về việc các dạng vitamin A này có thể tồn tại trong cơ thể trong thời gian dài, dẫn đến nhiều dị tật bẩm sinh và sảy thai tự nhiên [ 138 ].
4.1.8 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Vitamin A dạng hoạt động (retinol) có trong 35% sản phẩm bổ sung vitamin và dưỡng chất cho bà bầu với liều lượng từ 500 đến 8000 IU và mức trung bình là 2487 IU (Q1: 1962.5/Q3: 4000). Chỉ 13% sản phẩm đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về Vitamin A dạng hoạt động.
Beta Carotene có trong 73% thực phẩm bổ sung trước khi sinh với liều lượng từ 80 đến 10.000 IU và mức trung bình là 3040,0 IU (Q1: 2000/Q3: 4000). 34% phụ nữ mang thai đáp ứng hoặc vượt quá khuyến nghị của chúng tôi.
Vitamin A dạng hoạt động (retinol) có mặt trong 35% thực phẩm chức năng dành cho phụ nữ mang thai, với liều lượng dao động từ 500 đến 8000 IU và mức trung bình là 2487 IU (Q1: 1962.5/Q3: 4000). Chỉ có 13% trong số đó đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về về mức độ, hàm lượng vitamin A dạng hoạt động.
Beta-carotene có mặt trong 73% thực phẩm bổ sung trước khi sinh, với liều lượng từ 80 đến 10.000 IU và mức trung bình là 3040,0 IU (Q1: 2000/Q3: 4000). 34% trong số đó đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu.
4.2 Vitamin C
4.2.1 Tóm tắt các nghiên cứu về vai trò của vitamin C và các biến chứng nếu thiếu vitamin C
Vitamin C là một chất chống oxy hóa hòa tan trong nước quan trọng và là yếu tố xúc tác cho nhiều phản ứng enzyme, bao gồm sản xuất Collagen, Carnitine và neuropeptides.
Khi mang thai, vitamin C rất quan trọng cho sự phát triển và sửa chữa collagen, đồng thời giúp duy trì xương và răng chắc khỏe. Thiếu vitamin C khi mang thai có thể dẫn đến ối vỡ non (PROM), sinh non do PROM, tiền sản giật và nhiễm trùng đường tiết niệu ở người mẹ (xem Bảng 5). Nồng độ Vitamin C khi mang thai thấp có thể gây ra nhẹ cân, sứt môi và giảm chức năng phổi ở trẻ sơ sinh (xem Bảng 6).
Theo nghiên cứu của NHANES, tình trạng thiếu hụt vitamin C tồn tại ở 32% phụ nữ trong độ tuổi 25–44 tại Hoa Kỳ [ 139 ]. Nồng độ vitamin C giảm khoảng 30% khi mang thai nếu không được bổ sung [ 61 ]. Một nghiên cứu đã đo nồng độ vitamin C trong thai kỳ sau khi bổ sung 120mg vitamin C và nhận thấy rằng khoảng 10% trong số đó vẫn bị thiếu hụt, cho thấy cần cung cấp một lượng Vitamin C nhiều hơn nữa [ 132 ].
Trong một nghiên cứu khác, các nhà nghiên cứu [ 61] phát hiện ra bổ sung 100mg vitamin C là đủ để duy trì nồng độ vitamin C trong bạch cầu nhưng không đủ để duy trì nồng độ vitamin C trong huyết tương. Một phân tích dược động học chi tiết được thực hiện bởi Levine và đồng nghiệp vào năm 2001 đã đưa ra khuyến nghị RDA (Liều lượng Dinh dưỡng Khuyến nghị) là 90mg vitamin C để đạt được 80% giá trị bão hòa của vitamin C trong huyết tương ở hầu hết phụ nữ (không tính đến việc mang thai khi nhu cầu dinh dưỡng cao hơn).
Theo thống kê, có 1/3 số ca sinh non là do vỡ ối non, đây là tình trạng nghiêm trọng trong thai kỳ. Một phân tích tổng hợp của Cochrane [ 56 ] cho thấy bổ sung vitamin C có liên quan đến việc giảm 34% nguy cơ sinh non do vỡ ối (RR 0,66, 1282 người tham gia từ 5 nghiên cứu). Đánh giá này cho thấy vitamin C chỉ làm giảm nguy cơ vỡ ối non chứ không làm giảm nguy cơ sinh non hoặc các kết cục thai kỳ khác. Hai trong số các nghiên cứu về tác dụng của vitamin C đối với tình trạng vỡ ối non với liều 100 mg/ngày [ 57 , 61 ] so với liều cao hơn (500–1000 mg) cho thấy tỷ lệ vỡ ối non thấp hơn không đáng kể [ 58 , 59]. Vì vậy, 100 mg vitamin C/ngày dường như đủ để giảm nguy cơ vỡ ối non.
Bên cạnh đó, việc nhập viện khi mang thai là phổ biến (chủ yếu do thiếu máu và nhiễm trùng đường hô hấp). Một nghiên cứu ở Uganda [ 35 ] cho thấy bổ sung 400 mg vitamin C/ngày làm giảm đáng kể tỷ lệ nhập viện khi mang thai (42% ở nhóm sử dụng vitamin C so với 28% ở nhóm giả dược).
Ở Mexico, các nhà nghiên cứu [ 63 ] phát hiện ra rằng 100 mg/ngày vitamin C làm giảm đáng kể tỷ lệ nhiễm trùng đường tiết niệu khi mang thai (13% so với 29%, p = 0,03).
Liên quan đến các vấn đề ở trẻ sơ sinh, các nhà nghiên cứu [ 68 ] phát hiện ra rằng 500 mg/ngày vitamin C đã cải thiện chức năng phổi của trẻ sơ sinh và giảm đáng kể tình trạng thở khò khè cho đến 1 tuổi. Nguy cơ sứt môi miệng ở trẻ thấp hơn đáng kể ở những bà mẹ có chế độ ăn uống cung cấp 110–129 mg vitamin C/ngày (OR 0,4) hoặc 129–300 mg/ngày (OR 0,6) [ 120 ] . Trẻ có cân nặng khi sinh ở bách phân vị thứ 10 có liên quan đến phụ nữ phụ nữ áp dụng chế độ ăn ít vitamin C (OR: 0,79, P=0,028) [ 74 ].
4.2.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [49] cho thấy từ năm 2017 đến năm 2018, lượng vitamin C trung bình hàng ngày trong chế độ ăn uống của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 71 mg/ngày. Trong khi Nhu cầu dinh dưỡng khuyến nghị-RDA hiện tại là 85mg/ngày đối với phụ nữ mang thai [50].
Liều lượng vitamin C tối đa đối với phụ nữ mang thai là 2000 mg/ngày.
4.2.3 Bàn luận
Có 32% phụ nữ ở Mỹ bị thiếu vitamin C. Trong khi nồng độ vitamin C giảm đáng kể trong thời kỳ mang thai trừ khi được bổ sung và theo thống kê lượng vitamin C trung bình cung cấp từ bữa ăn thấp hơn nhu cầu được khuyến nghị.
Theo một số nghiên cứu chỉ ra rằng liều 100–1000 mg/ngày có hiệu quả trong điều trị ối vỡ non, liều 100 mg/ngày làm giảm nguy cơ nhiễm trùng đường tiết niệu, liều 400 mg/ngày làm giảm nguy cơ nhập viện và 500 mg/ngày cải thiện chức năng phổi. Nhìn chung, dữ liệu cho thấy rằng 100 mg/ngày là hiệu quả và thậm chí nhiều hơn có thể mang lại lợi ích khác.
4.2.4 Chất lượng của bằng chứng: Cao
4.2.5 Mức độ khuyến cáo về việc cung cấp vitamin C khi mang thai: Mạnh
4.2.6 Khuyến nghị đưa ra bởi các tác giả trong nghiên cứu này
Đối với phụ nữ Hoa Kỳ, nhóm nghiên cứu khuyến cáo phụ nữ trong thai kỳ nên sử dụng các sản phẩm bổ sung có chứa khoảng 200 mg vitamin C. Áp dụng khuyến cáo này có thể làm giảm nguy cơ vỡ ối non và có thể làm giảm nguy cơ thiếu máu, tiền sản giật, nhiễm trùng đường tiết niệu, sứt môi và có thể cải thiện chức năng phổi ở trẻ sơ sinh.
4.2.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Vitamin C có trong 96% thực phẩm bổ sung cho phụ nữ có thai với hàm lượng trung bình là 100 mg (Q1: 60/Q3: 120). Chỉ 8% trong số đó đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về mức Vitamin C.
4.3 Vitamin D
4.3.1 Tóm tắt các nghiên cứu về vai trò của vitamin D và các biến chứng nếu thiếu vitamin D
Vitamin D đóng vai trò rất quan trọng trong việc phát triển xương và hỗ trợ hệ miễn dịch. Nó cùng với Vitamin K2 đóng vai trò quan trọng trong việc duy trì sức khỏe xương. Thiếu hụt vitamin D có thể gây chậm tăng trưởng và còi xương.
Trong trường hợp phụ nữ mang thai, thiếu hụt vitamin D có liên quan đến nguy cơ sẩy thai, sinh non và tỷ lệ sinh mổ cao hơn. Ngoài ra, nguy cơ trẻ mắc bệnh hen suyễn, gặp khó khăn về ngôn ngữ và tự kỷ cũng được cho là cao hơn ở trẻ sinh ra từ các bà mẹ có tình trạng thiếu vitamin D (xem Bảng 1, 5 và 6).
Bổ sung thêm vitamin D khi mang thai giúp giảm tỷ lệ tiền sản giật, sinh non, nhiễm trùng, tăng huyết áp trong thai kỳ và cường cận giáp thứ phát, đồng thời hạn chế chậm phát triển tâm thần vận động của trẻ sơ sinh.
Nồng độ vitamin D giảm đáng kể khi bắt đầu mang thai nếu không được bổ sung và duy trì ở mức thấp trong suốt thai kỳ [ 129 ]. Tỷ lệ thiếu vitamin D cao nhất ở người Mỹ gốc Phi (97%) và phụ nữ gốc Tây Ban Nha (81%) và thấp nhất ở phụ nữ da trắng (67%).
Thiếu vitamin D có liên quan đến: tăng gấp đôi nguy cơ sảy thai trong ba tháng đầu [ 98 ]; tăng gấp ba lần nguy cơ sinh non nếu thấp trong 3 tháng cuối thai kỳ ( p = 0,01) [ 24 ] và tăng gấp đôi nguy cơ tiền sản giật [48, 49].
Thiếu Vitamin D ở phụ nữ mang thai làm tăng gấp đôi nguy cơ trẻ gặp khó khăn về phát triển ngôn ngữ [ 92 ], tăng gấp 4 lần nguy cơ trẻ mắc các đặc điểm liên quan đến chứng tự kỷ [ 71 ] và làm chậm sự phát triển tâm thần vận động của trẻ.
Một phân tích tổng hợp gồm 32 nghiên cứu cho thấy lượng vitamin D hấp thụ ở người mẹ cao hơn (OR = 0,58) làm giảm tỷ lệ thở khò khè của trẻ [ 65 ]. Một nghiên cứu khác tìm thấy mối quan hệ nhân quả giữa thiếu vitamin D khi mang thai và bệnh hen suyễn lúc 6 tuổi, nhưng chỉ ở bé trai [ 66 ].
Bổ sung vitamin D 400–600 IU/ngày khi mang thai đã được chứng minh là làm giảm đáng kể nguy cơ tiền sản giật tới 29% [ 50 ]. Bổ sung 800 IU/ngày làm giảm đáng kể tỷ lệ cường cận giáp thứ phát ở mẹ, từ 27% xuống còn 10% [ 62 ]. Và khi bổ sung 2000–4000 IU/ngày dẫn đến nồng độ vitamin D trong máu cao hơn và lượng vitamin D cao hơn có liên quan đến việc giảm đáng kể nguy cơ tiền sản giật, sinh non, nhiễm trùng, rối loạn tăng huyết áp khi mang thai và các vấn đề sức khỏe khác. [ 37 ].
4.3.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [ 142 ] cho thấy lượng vitamin D trung bình hàng ngày trong chế độ ăn uống của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 136 IU/ngày, thấp hơn nhiều so với khuyến nghị của RDA là 600 IU/ngày dành cho phụ nữ mang thai [ 143 ]. Bên cạnh đó, Vitamin D cũng được cơ thể sản xuất sau khi tiếp xúc trực tiếp với ánh nắng mặt trời.
Liều lượng tối đa của vitamin D là 4000 IU/ngày [ 143 ].
4.3.3 Bàn luận
Nồng độ vitamin D giảm đáng kể trong thời kỳ mang thai trừ khi được bổ sung và hầu hết lượng vitamin D cung cấp từ bữa ăn của phụ nữ ở Hoa Kỳ ít hơn nhiều so với nhu cầu cần thiết được khuyến cáo.
Hầu hết phụ nữ ở Mỹ đều bị thiếu vitamin D khi mang thai.
Việc bổ sung vitamin D với liều 2000–4000 IU/ngày dẫn đến nồng độ trong máu cao hơn dẫn đến việc làm giảm đáng kể nguy cơ tiền sản giật, sinh non, nhiễm trùng, tăng huyết áp khi mang thai và các vấn đề sức khỏe khác.
4.3.4 Chất lượng của bằng chứng: Cao
4.3.5 Mức độ khuyến cáo về việc bổ sung vitamin D khi mang thai: Mạnh
4.3.6 Khuyến nghị đưa ra bởi các tác giả trong nghiên cứu này
Do đó, nhóm nghiên cứu khuyến cáo đối với phụ nữ có thai nên dùng ít nhất 2000–4000 IU/ngày, duy trì nồng độ vitamin D trong máu ít nhất là 30 - 40 ng/ml. Phụ nữ có làn da sẫm màu hơn (người gốc Tây Ban Nha và đặc biệt là người da đen) có nguy cơ cao nhất và có thể cần nhiều vitamin D hơn.
4.3.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Vitamin D có trong 98% thực phẩm bổ sung cho phụ nữ có thai với hàm lượng trung bình là 550 IU (Q1: 400/Q3: 1000). Và chỉ 6% đáp ứng hoặc vượt quá khuyến cáo của nhóm nghiên cứu về lượng Vitamin D cần thiết trong thai kỳ.
4.4 Vitamin E
4.4.1 Tóm tắt các nghiên cứu về vai trò của vitamin E và các biến chứng nếu thiếu vitamin E
Vitamin E thuộc nhóm vitamin tan trong dầu và là một chất chống oxy quan trọng. Trong thai kỳ, thiếu vitamin E có liên quan đến tăng đường huyết, sinh non, ối vỡ non và bong nhau thai (xem Bảng 1, 5). Những đứa trẻ được sinh ra từ những phụ nữ thiếu vitamin E có nguy cơ cao mắc các chứng thở khò khè, hở hàm ếch và dị tật tim bẩm sinh nghiêm trọng (xem bảng 1, 6).
Đã có những báo cáo đáng lo ngại từ một số nghiên cứu khi kết hợp vitamin E liều rất cao (400 IU) và vitamin C, bao gồm tăng tỷ lệ sẩy thai và tử vong chu sinh, đau bụng, sảy thai và vỡ ối non.
Thiếu vitamin E trong tam cá nguyệt thứ hai (3 tháng giữa thai kỳ) có liên quan đến tăng đường huyết và kháng Insulin sau trong thai kỳ [ 36 ]. Một nghiên cứu nhỏ khác cho thấy nguy cơ tiền sản giật và sản giật tăng ở những phụ nữ có nồng độ vitamin E thấp [ 29 ].
Một nghiên cứu với cỡ mẫu tương đối lớn cho thấy phụ nữ mang thai khi bổ sung vitamin E liều cao (khoảng 450 mg/ngày hoặc khoảng 675 IU/ngày) có tỷ lệ sinh non thấp hơn (6,6% so với 9,3%) so với những phụ nữ mang thai không bổ sung vitamin này [ 123 ]. Một phân tích tương tự cho thấy nếu một phụ nữ bị tiền sản giật khi mang thai và sau đó được bổ sung vitamin E liều rất cao (khoảng 200–600 mg/ngày), thì nguy cơ sinh non sẽ giảm (8,6% so với 10,4% ở những phụ nữ không bổ sung vitamin E bị tiền sản giật [ 123 ].
Việc bổ sung vitamin E khi mang thai cũng ảnh hưởng đến một số tình trạng sức khỏe ở trẻ em. Một phân tích tổng hợp của 32 nghiên cứu về chế độ ăn uống của người mẹ cho thấy khi lượng vitamin E được hấp thu vào người mẹ cao hơn (OR = 0,6, 95% CI = 0,46–0,78) có thể giảm tỷ lệ thở khò khè/hen suyễn ở trẻ [ 65 ] . Bên cạnh đó, việc đảm bảo cung cấp đủ lượng vitamin E trong thai kỳ còn giảm khả năng sinh con bị sứt môi.
Một phân tích tổng hợp của Cochrane về vitamin E đã xem xét 17 nghiên cứu [ 60 ] sử dụng Vitamin E liều cao (200–800 IU) cho thấy giảm nguy cơ nhau thai bong non (RR 0,64, 7 thử nghiệm, 14.922 người tham gia, bằng chứng chất lượng cao).
Một nghiên cứu đa trung tâm lớn trên 2640 phụ nữ [ 140 ] để đánh giá tác dụng của 1000 mg vitamin C và 400 IU vitamin E, và nhận thấy rằng nó không mang lại bất kỳ lợi ích nào so với giả dược. Tuy nhiên, nó đã làm tăng nguy cơ vỡ ối non (10,17% ở nhóm bổ sung vitamin so với 6,15% ở nhóm giả dược; RR, 1,65; KTC 95%, 1,23–2,22) và tăng nguy cơ “sảy thai hoặc tử vong chu sinh” (1,69% so với 0,78%; RR, 2,20), bao gồm sảy thai tự nhiên, thai chết lưu và trẻ sơ sinh tử vong trước khi xuất viện.
4.4.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [ 136 ] cho thấy từ năm 2009 đến năm 2010, lượng vitamin E trung bình hàng ngày trong chế độ ăn uống của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 7 mg/ngày, bằng một nửa khuyến cáo của RDA là 15 mg đối với phụ nữ mang thai [ 143 ].
Liều tối đa của vitamin E là 1000 mg [ 143 ].
4.4.3 Bàn luận
Chế độ ăn uống của phụ nữ ở Hoa Kỳ chỉ đáp ứng một nửa nhu cầu vitamin E mà RDA khuyến cáo.
Thiếu vitamin E trong thai kỳ có liên quan đến việc tăng nguy cơ mắc chứng thở khò khè/hen, sứt môi và dị tật tim bẩm sinh ở trẻ sơ sinh.
Một nghiên cứu nhỏ cho thấy bổ sung 30 IU vitamin E mỗi ngày là đủ để tăng 50% nồng độ vitamin E ở phụ nữ mang thai. Tuy nhiên, việc bổ sung hàm lượng vitamin E cao (400 IU) có thể gây ra tác dụng phụ và không được khuyến cáo.
4.4.4 Chất lượng của bằng chứng: Cao
4.4.5 Mức độ khuyến cáo về việc bổ sung vitamin E khi mang thai: Yếu (với liều thấp) và không được khuyên dùng (với liều cao).
4.4.6 Khuyến nghị đưa ra bởi các tác giả trong nghiên cứu này
Đối với phụ nữ Hoa Kỳ, nhóm nghiên cứu khuyến cáo nên bổ sung vitamin E trước khi sinh ít nhất 19 mg/ngày (28,5 IU).
Áp dụng theo khuyến cáo này có khả năng làm giảm tỷ lệ thở khò khè ở trẻ em và có thể giúp cải thiện tình trạng tăng đường huyết, sinh non và bong nhau thai ở người mẹ.
Sử dụng liều thấp: 30 IU vitamin E là đủ để tăng đáng kể mức vitamin E. Việc bổ sung ở liều thấp này được khuyến nghị ở đây có thể giúp giảm nguy cơ tăng đường huyết, sinh non, vỡ ối non và bong nhau thai, đồng thời cũng làm giảm nguy cơ thở khò khè, hở hàm ếch và dị tật tim nghiêm trọng ở trẻ sơ sinh.
4.4.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Vitamin E có trong 94% sản phẩm bổ sung vitamin và dưỡng chất cho bà mẹ mang thai với hàm lượng trung bình là 30 IU (Q1: 23,6/Q3: 31,6). 61% trong số đó đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về Vitamin E. Có 20 sản phẩm có hàm lượng vitamin E trên 100 IU, đây có thể là điều đáng lo ngại.
4.5 Vitamin K
4.5.1 Tóm tắt các nghiên cứu về vai trò của vitamin K và các biến chứng nếu thiếu vitamin K
Vitamin K hỗ trợ quá trình đông máu và hỗ trợ xương chắc khỏe.
Thiếu hụt vitamin K là tình trạng phổ biến ở cả phụ nữ mang thai và trẻ sơ sinh. Bổ sung vitamin K ngay sau khi sinh là phương pháp phổ biến được Viện Nhi khoa Hoa Kỳ khuyến cáo.
Trẻ sơ sinh thường được sinh ra với lượng vitamin K dự trữ thấp và hàm lượng vitamin K trong sữa mẹ thấp nên tình trạng thiếu vitamin K ở trẻ sơ sinh là phổ biến. Một nghiên cứu ở Mỹ cho thấy 48% mẫu máu cuống rốn của trẻ sơ sinh được xét nghiệm cho kết quả dương tính với dấu hiệu thiếu vitamin K [ 146 ]. Điều này có thể dẫn đến nguy cơ xuất huyết nội sọ (chảy máu trong não), có thể gây tổn thương nghiêm trọng và tử vong. Học viện Nhi khoa Hoa Kỳ khuyến cáo nên bổ sung 0,5–1 mg vitamin K tiêm bắp sau khi sinh cho tất cả trẻ sơ sinh để ngăn ngừa chảy máu do thiếu vitamin K (thường là chảy máu nội sọ) và khuyến nghị nghiên cứu về liều uống tối ưu sau khi sinh để ngăn chảy máu do thiếu vitamin K muộn (lúc 2–12 tuần tuổi) [ 147]. Dạng tiêm được ưu tiên hơn dạng uống do khả năng hấp thụ tốt hơn, đặc biệt ở trẻ sơ sinh bị teo đường mật (sản xuất axit mật cần thiết để hấp thụ vitamin K) hoặc các tình trạng tương tự.
Nguyên nhân khiến trẻ sơ sinh có lượng vitamin K thấp là do lượng vitamin K ở mẹ thấp và lượng vitamin K được chuyển từ mẹ sang bé rất ít. Một nghiên cứu nhỏ [ 151 ] cho thấy 70% phụ nữ Bỉ có hàm lượng vitamin K thấp trong ba tháng đầu tiên (trung bình là 0,64 nmol/L, so với phạm vi tham chiếu đối với nhóm phụ nữ không mang thai là 0,8–5,3 nmol/L).
Trong số những phụ nữ mang thai đã từng phẫu thuật giảm cân trước đó, 88% trong số đó thiếu vitamin K [ 151].
Đối với những phụ nữ có nguy cơ sinh non, vitamin K có thể làm giảm tỷ lệ chảy máu do thiếu vitamin K ở trẻ. Một phân tích tổng hợp của 7 nghiên cứu [ 127 ] cho thấy liệu pháp vitamin K (liều 5 - 10mg, thường được lặp lại) dẫn đến giảm đáng kể tình trạng xuất huyết não nghiêm trọng (RR 0,58; KTC 95% 0,37 đến 0,91).
Nhìn chung, nhóm nghiên cứu cho rằng thay vì chờ đến khi sinh, việc bổ sung vitamin K trong thời kỳ mang thai có thể mang lại lợi ích.
4.5.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [ 142 ] cho thấy từ năm 2017 đến năm 2018, lượng vitamin K tiêu thụ trung bình hàng ngày từ chế đồ ăn của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 146 mcg/ngày, cao hơn so với khuyến nghị RDA là 90 mcg/ngày dành cho phụ nữ mang thai [ 142 ]. Vitamin K được dung nạp tốt ngay cả ở liều cao và không có liều tối đa nào được thiết lập.
4.5.3 Bàn luận
Tuy lượng vitamin K hấp thụ từ bữa ăn hàng ngày cao hơn khuyến cáo của RDA, nhưng theo nhiều nghiên cứu vẫn nhận thấy mức độ giảm đáng kể loại vitamin này trong thời kỳ mang thai (bằng chứng hạn chế), do đó việc bổ sung ở mức vừa phải có thể hữu ích để duy trì mức độ ổn định trong thai kỳ. Tuy nhiên, cần có thêm các thử nghiệm lâm sàng để chứng minh điều đó. Tình trạng thiếu vitamin K thường xảy ra ở trẻ sơ sinh nguyên nhân đến từ việc vận chuyển vitamin K từ mẹ sang thai nhi là rất ít, do đó, nên tiêm vitamin K cho trẻ để tránh nguy cơ chảy máu do thiếu vitamin K.
4.5.4 Chất lượng của bằng chứng: Thấp (đối với bổ sung vitamin K khi mang thai).
4.5.5 Mức độ khuyến cáo về việc bổ sung vitamin K khi mang thai: Yếu
4.5.6 Khuyến nghị đưa ra bởi các tác giả trong nghiên cứu này
Nhóm nghiên cứu khuyến nghị rằng các thực phẩm bổ sung trong thời kỳ mang thai nên chứa ít nhất 90 mcg vitamin K, nhưng cần thêm các nghiên cứu để xác định xem có cần mức cao hơn hay không vì hầu hết trẻ sơ sinh đều không đủ lượng vitamin K.
Ngoài ra, ở những phụ nữ có nguy cơ sinh non, nhóm nghiên cứu khuyên dùng liệu pháp vitamin K liều cao cho mẹ (10mg, có thể lặp lại) để giảm nguy cơ xuất huyết nội sọ nghiêm trọng.
Phụ nữ đã từng phẫu thuật giảm cân trước đó có thể cần 10 mg vitamin K/tuần.
Nhóm nghiên cứu cũng khuyên các bà mẹ nên làm theo khuyến nghị của Học viện Nhi khoa Hoa Kỳ về việc tiêm 0,5–1 mg cho trẻ sơ sinh và đề nghị bổ sung thêm ít nhất 25 mcg/ngày cho trẻ sơ sinh nếu trẻ đang bú mẹ trừ khi người mẹ đang được bổ sung vitamin K liều 5mg/ngày.
4.5.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Vitamin K có trong 31% sản phẩm bổ sung cho phụ nữ có thai với mức trung bình là 90 mcg vitamin K/sản phẩm (Q1: 52,5/Q3: 90). Chỉ 16% đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về hàm lượng Vitamin K cần thiết.
4.6 Vitamin B1 (Thiamin)
4.6.1 Tóm tắt các nghiên cứu về vai trò của vitamin B1 và các biến chứng nếu thiếu vitamin B1
Thiamine hay còn gọi là vitamin B1 giúp cơ thể chuyển hóa thức ăn thành năng lượng và đóng vai trò quan trọng trong việc duy trì chức năng của hệ tim mạch và hệ thần kinh.
Việc duy trì một lượng vitamin B1 đủ trong thời kỳ mang thai có thể giúp giảm nguy cơ mắc bệnh tiểu đường thai kỳ ở mẹ và giảm nguy cơ nhẹ cân khi sinh và bị bệnh não ở trẻ sơ sinh (xem Bảng 6).
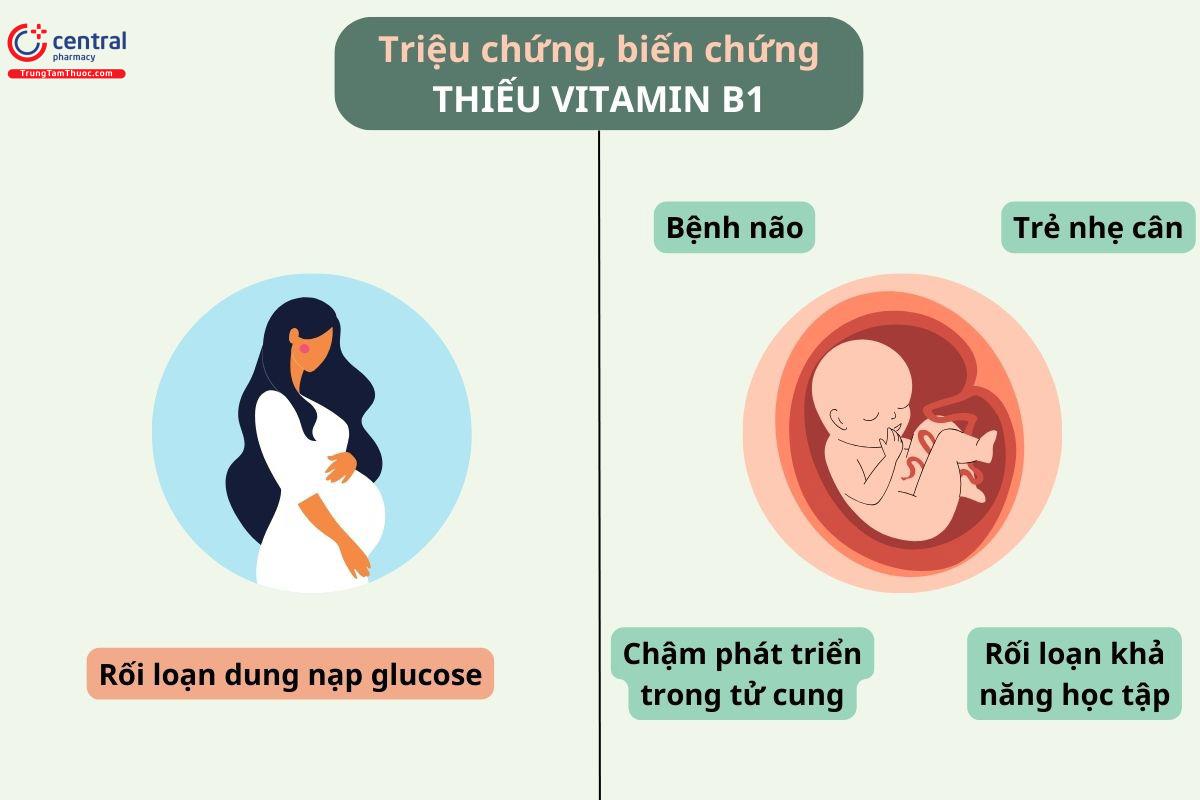
Trong thời kỳ mang thai, một nghiên cứu ở Mỹ cho thấy nồng độ thiamine giảm khoảng 40% [ 131 ] và một nghiên cứu ở Hà Lan cũng cho thấy mức giảm khoảng 10% [ 130 ].
Một nghiên cứu trên 174 phụ nữ mang thai tại Hoa Kỳ đã cho thấy kết quả rằng 53% số phụ nữ không sử dụng thuốc bổ sung chứa vitamin B1 (thiamine) có tình trạng thiếu hụt thiamine. Con số này giảm xuống 30% ở đối tượng phụ nữ có bổ sung thiamine với liều từ 1,5 đến 15 mg. Tuy nhiên tỷ lệ này vẫn tương đối lớn và điều này cho thấy rằng cần một liều lượng thiamine lớn hơn 1,5 mg để đảm bảo đủ vitamin B1 cho phụ nữ mang thai [ 131 ]. Một nghiên cứu trên 563 phụ nữ mang thai [132], sử dụng vitamin tổng hợp chứa 3 mg thiamine, đã cho thấy rằng khoảng 17-20% phụ nữ mang thai bị thiếu hụt thiamine và nồng độ thiamine trong cơ thể thấp hơn khoảng 31% so với phụ nữ không mang thai và không sử dụng thuốc bổ sung vitamin. Điều này cho thấy cần cung cấp một liều lượng thiamine cao hơn nhiều, có thể là 6 mg hoặc hơn, trong thời kỳ mang thai.
Bổ sung thiamine ở phụ nữ mang thai giúp cải thiện khả năng dung nạp Glucose và kích thích sự phát triển trong tử cung, do đó ngăn ngừa tình trạng nhẹ cân ở trẻ [ 81 ]. Thiếu thiamine cũng có thể là nguyên nhân khiến thai nhi chậm phát triển trong tử cung [ 91 ]. Bình thương giá trị thiamine trong tế bào máu giảm vào tuần thứ 28 đến tuần thứ 39 của thai kỳ từ 230nmol/l xuống 170nmol/l nên việc bổ sung thiamine là cần thiết trong thời kỳ mang thai.
Các nghiên cứu trên động vật cho thấy thiếu thiamine có thể dẫn đến khó khăn hay rối loạn trong học tập vĩnh viễn, ngay cả khi được bổ sung sau này [ 122 ].
4.6.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [ 142 ] cho thấy từ năm 2017 đến năm 2018, lượng thiamine trung bình hàng ngày cung cấp từ chế độ ăn của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 1,4 mg/ngày, đáp ứng khuyến nghị RDA là 1,4 mg/ngày đối với phụ nữ mang thai [ 143 ].
4.6.3 Bàn luận
Nồng độ Thiamin giảm đáng kể trong thời kỳ mang thai trừ khi được bổ sung và một nửa số phụ nữ ở Hoa Kỳ bị thiếu thiamin sau khi sinh.
Một nghiên cứu cho thấy liều 3mg không đủ để ngăn ngừa hoàn toàn tình trạng thiếu thiamin, do đó cần dùng liều cao hơn (6mg hoặc hơn nữa).
4.6.4 Chất lượng của bằng chứng: Thấp.
4.6.5 Mức độ khuyến cáo về việc bổ sung thiamine trong thời kỳ mang thai: Yếu
4.6.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Nhóm nghiên cứu khuyến nghị rằng các sản phẩm bổ sung sử dụng trong thai kỳ nên chứa khoảng 6 mg Vitamin B1 (thiamine) và có thể cần nhiều hơn nữa.
Khuyến cáo này có thể làm giảm tình trạng không dung nạp glucose ở mẹ, nguy cơ mắc bệnh não và hạn chế tăng trưởng trong tử cung hay nhẹ cân ở thai nhi, và vẫn cần nhiều nghiên cứu hơn để xác minh những tác động này.
4.6.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Thiamine có trong 85% sản phẩm bổ sung trước khi sinh với hàm lượng trung bình là 1,8 mg (Q1: 1,6/Q3: 5) - thấp hơn nhiều so với khuyến cáo. Chỉ 16% trong số đó đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về hàm lượng Thiamine cần bổ sung.
4.7 Vitamin B2 (Riboflavin)
4.7.1 Tóm tắt các nghiên cứu về vai trò của vitamin B2 và các biến chứng nếu thiếu vitamin B2
Riboflavin rất quan trọng trong việc sản xuất hormone tuyến giáp, sản xuất tế bào miễn dịch và hồng cầu.
Ở phụ nữ mang thai, bổ sung riboflavin có thể ngăn ngừa tiền sản giật nặng và tăng huyết áp (xem Bảng 5). Khi riboflavin được dùng kết hợp với một số vitamin/khoáng chất nhất định, dường như làm tăng hiệu quả của nó và được chứng minh là giúp giảm bệnh thiếu máu và quáng gà. Đối với trẻ sơ sinh, thiếu riboflavin có thể liên quan đến cân nặng khi sinh thấp và tăng nguy cơ dị tật bẩm sinh nghiêm trọng (mất chi và dị tật tim) (xem Bảng 6).

Một nghiên cứu của Baker và cộng sự [131] ở Mỹ cho thấy nồng độ riboflavin giảm nhẹ (khoảng 7%) khi mang thai, tương tự như kết quả của một nghiên cứu ở Hà Lan [ 129 ], mặc dù cũng có nghiên cứu thấy có sự tăng nhẹ khoảng 7% vào cuối thai kỳ [ 130 ].
Một nghiên cứu ở Mỹ cho thấy rằng bổ sung 3,4 mg riboflavin khi mang thai làm tăng nhẹ mức riboflavin so với phụ nữ khỏe mạnh không mang thai, do đó nên bổ sung một liều lượng ít hơn một chút [ 132 ]. Một nghiên cứu khác [ 156] trên đối tượng phụ nữ mang thai và cho con bú bị thiếu riboflavin ở Gambia nhận thấy rằng việc bổ sung riboflavin 5 mg/ngày có thể cải thiện nồng độ riboflavin trong máu trong vòng 3–6 tuần và giảm các triệu chứng thiếu riboflavin như viêm miệng góc cạnh (viêm ở các góc của miệng) và teo sẩn (tổn thương mắt) trong vòng 6 tuần, nhưng các triệu chứng này trở nên trầm trọng hơn ở những người không được bổ sung.
Một nghiên cứu khác tại Gambia của Bates và cộng sự [ 157] nhận thấy rằng tổng lượng riboflavin bổ sung vào cơ thể ở mức 2,5 mg/ngày (0,5 mg/ngày từ thực phẩm, 2 mg/ngày từ thực phẩm bổ sung) là đủ cho thời kỳ cho con bú [ 157 ] hoặc ít hơn một chút khi mang thai [156].
Các nghiên cứu khác lại chứng minh rằng cần lượng riboflavin cao hơn nhiều để đạt được kết quả đáng kể. Một nghiên cứu ở Venezuela [ 38 ] cho thấy bổ sung riboflavin 15 mg/ngày dẫn đến giảm đáng kể số trường hợp tiền sản giật nặng và giúp các triệu chứng tăng huyết áp ít nghiêm trọng hơn.
Khi riboflavin được dùng cùng với một số chất bổ sung khác, nó dường như có tác dụng hiệp đồng, làm tăng hiệu quả của từng loại. Trong nghiên cứu riboflavin được dùng kết hợp với sắt-folate, nó làm tăng hiệu quả của sắt trong việc giảm thiếu máu trong thai kỳ [ 21 ]. Một nghiên cứu khác cho thấy riboflavin (6 mg) và sắt, khi được bổ sung cùng với vitamin A, mang lại lợi ích lớn hơn so với chỉ dùng vitamin A trong việc giảm quáng gà [ 45 ].
4.7.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [ 142 ] cho thấy từ năm 2017 đến năm 2018, lượng riboflavin trung bình hàng ngày trong chế độ ăn uống của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 1,8 mg/ngày, cao hơn một chút so với khuyến nghị RDA là 1,4 mg/ngày cho phụ nữ mang thai [ 143 ]. Riboflavin rất an toàn ngay cả ở liều cao và không có liều tối đa nào được thiết lập.
4.7.3 Bàn luận
Nồng độ Riboflavin giảm nhẹ khi mang thai và trung bình lượng Vitamin B2 mà phụ nữ Hoa Kỳ bổ sung trong bữa ăn hàng ngày nhiều hơn RDA khuyến cáo một chút, do đó dường như chỉ cần mức bổ sung vừa phải.
Dữ liệu từ một số nghiên cứu ở Gambia cho thấy rằng tổng lượng bổ sung Riboflavin 1,5 mg/ngày là không đủ, 5 mg là dư thừa và 2,5 mg dường như là đủ. Tương tự, một nghiên cứu ở Hoa Kỳ [ 132 ] cho thấy bổ sung 3,4 mg Riboflavin mỗi ngày là quá nhiều và bổ sung khoảng 2 mg có lẽ là đủ.
4.7.4 Chất lượng của bằng chứng: Trung bình.
4.7.5 Mức độ khuyến cáo về việc bổ sung riboflavin trong thời kỳ mang thai: Mạnh.
4.7.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Đối với phụ nữ Hoa Kỳ, nhóm nghiên cứu khuyến nghị rằng các thực phẩm bổ sung dùng trong thời kỳ mang thai nên chứa khoảng 2 mg riboflavin, nhưng một số phụ nữ có thể cần tới 2,5 mg/ngày nếu họ có chế độ ăn uống kém. Nếu tăng huyết áp xảy ra, liều 15 mg có thể hữu ích, nhưng cần thêm các nghiên cứu để chứng minh lợi ích trên lâm sàng.
Áp dụng khuyến cáo có thể làm giảm nguy cơ tổn thương mắt, thiếu máu và có thể giảm nguy cơ tiền sản giật nặng, quáng gà, dị tật tim, mất tay hoặc chân của trẻ sơ sinh và cải thiện tình trạng nhẹ cân khi sinh.
4.7.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Riboflavin có trong 84% các sản phẩm bổ sung vitamin và dưỡng chất dành cho phụ nữ có thai với hàm lượng trung bình là 2 mg (Q1: 1,7/Q3: 5). 52% số đó đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về hàm lượng Riboflavin cần thiết.
4.8 Vitamin B3 (Niacin)
4.8.1 Tóm tắt các nghiên cứu về vai trò của vitamin B3 và các biến chứng nếu thiếu vitamin B3
Niacin cần thiết cho nhiều chức năng trong cơ thể, bao gồm sản xuất năng lượng và phát triển hệ thần kinh, hệ tiêu hóa và da.
Thiếu vitamin B3 có liên quan đến việc tăng nguy cơ dị tật bẩm sinh (gai đôi đốt sống, dị tật tim nghiêm trọng) (xem Bảng 6).
Trong một nghiên cứu bệnh chứng trên 287 phụ nữ mang thai, các nhà nghiên cứu phát hiện ra rằng chế độ ăn uống ít niacin (dưới 20 mg/ngày) trước khi thụ thai dẫn đến tăng nguy cơ mắc bệnh gai đôi đốt sống (OR = 2,5 đối với tứ phân vị thấp nhất) [ 118 ]. Các nghiên cứu ở mỹ đã phát hiện ra rằng thiếu niacin làm tăng lên đáng kể nguy cơ mắc bệnh tim nghiêm trọng (OR 3,8) [ 84 ] hoặc làm tăng tỷ lệ trẻ sơ sinh nhẹ cân [ 131 ].
4.8.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [ 142 ] cho thấy từ năm 2017 đến năm 2018, lượng Niacin trung bình hàng ngày trong chế độ ăn uống của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 22 mg/ngày, nhiều hơn một chút so với khuyến nghị RDA là 18 mg/ngày cho phụ nữ mang thai [ 143 ]. Liều tối đa đối với Niacin là 35 mg/ngày [ 143 ].
4.8.3 Bàn luận
Nồng độ Niacin giảm đáng kể trong thời kỳ mang thai trừ khi được bổ sung, và một nghiên cứu lớn ở Hoa Kỳ cho thấy rằng 20 mg/ngày là không đủ để làm giảm các yếu tố nguy cơ mắc bệnh về thiếu Niacin, do đó có thể cần dùng liều cao hơn một chút.
4.8.4 Chất lượng của bằng chứng: Thấp
4.8.5 Khuyến cáo mạnh mẽ về việc cung cấp niacin khi mang thai: Yếu
4.8.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Nhóm nghiên cứu khuyến nghị rằng các sản phẩm bổ sung dành cho phụ nữ có thai nên chứa khoảng 35 mg/ngày, mặc dù cần nhiều nghiên cứu hơn để xác minh lượng đó. Khuyến nghị này có thể làm giảm nguy cơ mắc bệnh gai đôi cột sống và dị tật tim.
4.8.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Niacin có trong 88% thực phẩm bổ sung dành cho bà bầu với hàm lượng trung bình là 20 mg (Q1: 18/Q3: 20). 7% số sản phẩm này đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về lượng Niacin cần thiết.
4.9 Vitamin B5 (Axit pantothenic)
4.9.1 Tóm tắt các nghiên cứu về vai trò của vitamin B5 và các biến chứng nếu thiếu vitamin B5
Axit Pantothenic cần thiết để sản xuất Coenzym A và chúng có nhiều chức năng trong cơ thể, bao gồm sản xuất năng lượng từ chất béo, carbohydrate và protein.
Nồng độ axit pantothenic trong máu giảm đáng kể khi mang thai [158 – 160 ]. Sự thiếu hụt axit pantothenic khi mang thai có liên quan đến tình trạng trẻ sơ sinh nhẹ cân (xem Bảng 2 và 6).
Một nghiên cứu [ 158 ] cho thấy phụ nữ mang thai có nồng độ axit pantothenic trong máu thấp hơn 36% so với phụ nữ không mang thai. Kết quả tương tự cũng được tìm thấy trong một nghiên cứu nhỏ ở Hoa Kỳ [ 159 ], cụ thể: phụ nữ mang thai ( n = 17) có tổng lượng axit pantothenic trong máu thấp hơn khoảng 45% so với nhóm đối chứng không mang thai (n=4), mặc dù 12 trong số 17 người trong số họ đã bổ sung thêm 2 –5 mg/ngày axit pantothenic.
Bốn nghiên cứu khác cho thấy tình trạng nhẹ cân ở trẻ sơ sinh có liên quan đến nồng độ axit pantothenic trong máu thấp [ 74-77 ].
Một nghiên cứu [ 132 ] phát hiện ra rằng khi bổ sung 10 mg/ngày Canxi pantothenate trong thai kỳ dẫn đến nồng độ axit pantothenic trong máu của nhóm phụ nữ có thai cao hơn một chút so với nhóm đối chứng không mang thai, do đó, lượng axit pantothenic ít hơn một chút là đủ để duy trì nồng độ trong máu ổn định.
4.9.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [ 136 ] cho thấy từ năm 2009 đến năm 2010, lượng axit pantothenic tiêu thụ trung bình hàng ngày của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 4 mg, thấp hơn đáng kể so với khuyến nghị RDA là 6 mg/ngày cho phụ nữ mang thai [ 143 ].
Axit pantothenic được dung nạp rất tốt ngay cả ở liều cao.
4.9.3 Bàn luận
Nồng độ axit pantothenic giảm đáng kể trong thời kỳ mang thai trừ khi được bổ sung và lượng cung cấp từ chế độ ăn hàng ngày trung bình chỉ bằng 2/3 RDA.
Một nghiên cứu của Hoa Kỳ [ 132 ] cho thấy việc bổ sung 10 mg axit pantothenic/ngày là tối ưu.
4.9.4 Chất lượng của bằng chứng: Thấp
4.9.5 Mức độ khuyến cáo về việc cung cấp axit pantothenic khi mang thai: Yếu
4.9.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Đối với phụ nữ Hoa Kỳ, nhóm nghiên cứu khuyến nghị rằng các sản phẩm bổ sung trong thai kỳ nên chứa khoảng 10 mg axit pantothenic. Khuyến nghị này có khả năng làm giảm nguy cơ sinh con nhẹ cân.
4.9.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Axit pantothenic có trong 65% sản phẩm bổ sung cho bà bầu với mức trung bình là 7 mg (Q1: 7/Q3: 15). 42% trong số này đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về lượng Axit Pantothenic cần thiết trong thai kỳ.
4.10 Vitamin B6 (Pyridoxine)
4.10.1 Tóm tắt các nghiên cứu về vai trò của vitamin B6 và các biến chứng nếu thiếu vitamin B6
Vitamin B6 ảnh hưởng đến hơn 100 phản ứng enzyme trong cơ thể, bao gồm cả việc sản xuất các chất dẫn truyền thần kinh và hormone quan trọng.
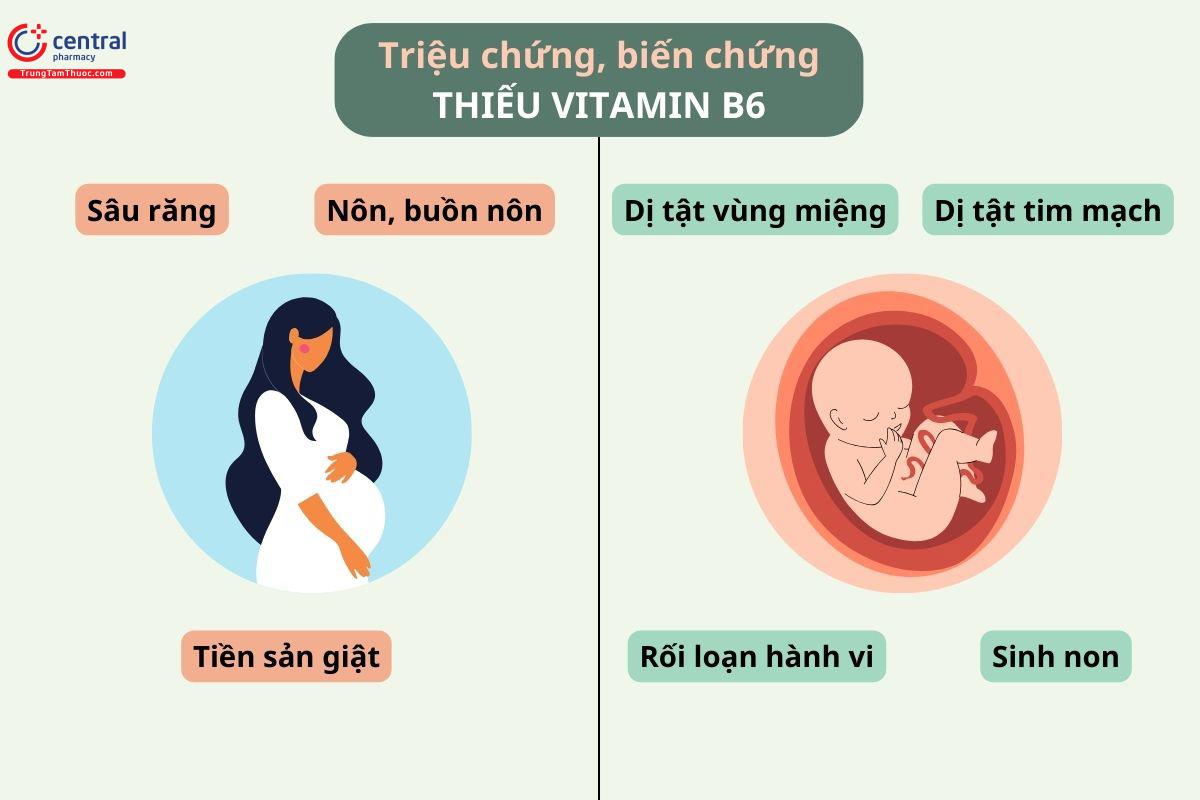
Thiếu vitamin B6 có liên quan đến việc tăng nguy cơ sinh non, buồn nôn/nôn khi mang thai, sứt môi/vòm miệng ở trẻ sơ sinh và các vấn đề về phát triển thần kinh ở trẻ sơ sinh (xem Bảng 1 và Bảng 6).
Bổ sung B6 có thể giúp giảm nguy cơ dị tật tim mạch, giảm nguy cơ tiền sản giật và cải thiện cân nặng của trẻ sơ sinh.
Nồng độ vitamin B6 giảm đáng kể trong thời kỳ mang thai nếu không được bổ sung [ 129 , 130 ] và giảm ngay cả khi được bổ sung ở mức RDA tiêu chuẩn [ 161 ]. Trước khi mang thai, cần bổ sung khoảng 10 mg/ngày để duy trì mức B6 ở mức bình thường [ 132 , 161].
Nhiều nghiên cứu đã chỉ ra thiếu B6 làm tăng gấp đôi nguy cơ sinh non [ 78 ] và có liên quan đến nguy cơ buồn nôn/nôn cao hơn nhiều khi mang thai [ 44 , 162 , 163 ]. Một nghiên cứu trên phụ nữ Ai Cập (những người có xu hướng có lượng B6 thấp) cho thấy vitamin B6 là chất dinh dưỡng quan trọng nhất ảnh hưởng đến sự phát triển hành vi thần kinh của trẻ sơ sinh và sự tương tác giữa mẹ và con [ 119 ]. Một nghiên cứu cũng cho thấy rằng thiếu vitamin B6 có liên quan đến nguy cơ sứt môi miệng ở trẻ cao hơn 61% [ 120 ]. Có bằng chứng cho thấy việc bổ sung vitamin B6 khi mang thai có thể giúp giảm mức độ nghiêm trọng của chứng buồn nôn [ 44 , 162 –165 ], nguy cơ tiền sản giật [ 166 ], nguy cơ dị tật tim mạch [ 83 ] và cải thiện cân nặng khi sinh [ 79 ] – tuy nhiên số lượng bằng chứng còn rất ít nên cần có thêm nghiên cứu sâu hơn để xác minh những lợi ích tiềm năng này [ 167 ].
Có nghiên cứu đã xác định 2 mg vitamin B6 được cho là đủ để cải thiện cân nặng khi sinh của trẻ [79 ]. Một nghiên cứu về việc bổ sung vitamin B6 liều lượng cao (20 mg/ngày) cho thấy nó làm giảm đáng kể tỷ lệ sâu răng của bà mẹ khi mang thai [ 54 ].
4.10.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [ 142 ] cho thấy từ năm 2017 đến năm 2018, lượng vitamin B6 trung bình hàng ngày trong chế độ ăn của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 1,8 mg/ngày, xấp xỉ khuyến nghị của RDA là 1,9 mg vitamin B6/ngày đối với phụ nữ mang thai [ 143 ]. Liều tối đa có thể chấp nhận được là 100 mg/ngày [ 143 ].
4.10.3 Bàn luận
Nồng độ vitamin B6 giảm đáng kể trong thời kỳ mang thai trừ khi được bổ sung, và khoảng 10mg/ngày là đủ để duy trì ở mức bình thường và ngăn ngừa tình trạng thiếu hụt vitamin B6.
4.10.4 Chất lượng của bằng chứng: Trung bình
4.10.5 Mức độ khuyến cáo về việc bổ sung vitamin B6 khi mang thai: Mạnh
4.10.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Nên dùng ít nhất 10 mg/ngày vì đó là liều lượng cần thiết để giữ ổn định mức vitamin B6 trong thời kỳ mang thai [ 132 , 161 ]. Liều 10 mg hàng ngày có thể làm giảm nguy cơ buồn nôn, tiền sản giật, sâu răng ở bà mẹ, sinh non, nhẹ cân, sứt môi/vòm miệng và dị tật tim mạch ở trẻ em. Trong khi liều cao hơn nhiều (25 mg mỗi 8 giờ trong 3 ngày) được cho là làm giảm rõ rệt triệu chứng buồn nôn trong thai kỳ [ 164 ].
4.10.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Vitamin B6 có trong 97% sản phẩm bổ sung cho phụ nữ có thai với hàm lượng trung bình là 5 mg (Q1: 2,5/Q3: 20). Trong đó, 41% sản phẩm đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về hàm lượng Vitamin B6.
4.11 Vitamin B7 (Biotin)
4.11.1 Tóm tắt các nghiên cứu về vai trò của vitamin B7 và các biến chứng nếu thiếu vitamin B7
Biotin cần thiết cho một số enzym tham gia vào quá trình chuyển hóa năng lượng từ chất béo và carbohydrate.
Trong thời kỳ mang thai, các nghiên cứu trên động vật chứng minh rằng thiếu hụt biotin có thể dẫn đến dị tật bẩm sinh bao gồm dị tật ở mặt và tứ chi, suy giảm sự phát triển của thai nhi hoặc sảy thai.
Một nghiên cứu của Baker và cộng sự [ 131 ] nhận thấy rằng nồng độ biotin ở đối tượng phụ nữ có thai thấp hơn 29% so với nhóm đối chứng khỏe mạnh không mang thai. Một số nghiên cứu gần đây hơn cho thấy tình trạng thiếu hụt biotin nhẹ xảy ra ở khoảng một nửa số trường hợp mang thai [ 168 – 170 ].
Sự vận chuyển biotin qua nhau thai bị hạn chế và một số nghiên cứu trên động vật cho thấy sự thiếu hụt nhẹ biotin ở người mẹ dẫn đến thiếu hụt biotin nghiêm trọng ở con [ 169 , 171 , 172 ].
Một nghiên cứu in vitro về các tế bào vòm miệng của phôi người thiếu biotin cho thấy sự chậm phát triển của các tế bào này, kết quả này hỗ trợ giải thích tình trạng thiếu biotin gây ra sứt môi hở hàm ếch ở trẻ [121].
Một nghiên cứu cho thấy việc bổ sung biotin 300 mcg/ngày trong hai tuần là đủ để điều trị tình trạng thiếu hụt [ 168 ]. Một bài báo đánh giá ngắn gọn [ 173 ] khuyến nghị rằng tổng lượng biotin hấp thụ trong thời kỳ mang thai nên nằm trong khoảng 60–90 mg/ngày. Một nghiên cứu của Baker [ 132] nhận thấy rằng lượng biotin bổ sung 30 mcg/ngày là đủ để tăng nhẹ mức biotin.
Lưu ý rằng vi khuẩn đường ruột bình thường tạo ra một lượng biotin đáng kể (gần tương đương với lượng biotin trong chế độ ăn của con người), vì vậy những người có vấn đề về đường tiêu hóa có thể cần thêm biotin.
4.11.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Sử dụng dữ liệu từ NHANES II cho thấy lượng vitamin B7 trung bình được cung cấp từ bữa ăn của phụ nữ trẻ từ 18 đến 24 tuổi được ước tính là 40 mcg/ngày [ 174 ] , cao hơn khuyến nghị RDA là 30 mcg/ngày cho phụ nữ mang thai [ 143 ]. Biotin được coi là an toàn ở liều cao; do đó, không có liều tối đa nào được thiết lập.
4.11.3 Bàn luận
Nồng độ biotin giảm đáng kể trong thời kỳ mang thai, do đó, mặc dù lượng biotin trong chế độ ăn trung bình mà phụ nữ Hoa Kỳ tiêu thụ một nhiều hơn RDA một chút, nhưng khoảng một nửa số phụ nữ mang thai ở Hoa Kỳ vẫn có dấu hiệu thiếu biotin nhẹ. Và một chế độ ăn chứa 57 mcg/ngày cũng không đủ để bình thường hóa các dấu hiệu thiếu vitamin B7 và việc bổ sung 300 mcg/ngày trong 2 tuần được đánh giá là đủ. Vì vậy, nhóm nghiên cứu ước tính rằng mức tiêu thụ ổn định của biotin dành cho phụ nữ có thai khoảng 100 mcg/ngày là phù hợp.
4.11.4 Chất lượng của bằng chứng: Thấp
4.11.5 Mức độ khuyến nghị về việc bổ sung biotin khi mang thai: Yếu
4.11.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Đối với phụ nữ Hoa Kỳ, nhóm nghiên cứu khuyến nghị các sản phẩm bổ sung dùng trong thời kỳ mang thai nên chứa khoảng 100 mcg biotin.
Phụ nữ trải có vấn đề nghiêm trọng về đường tiêu hóa có thể cần thêm 50–100 mcg biotin, vì vi khuẩn đường ruột bình thường có thể sản xuất một lượng biotin đáng kể, tương đương với lượng tiêu thụ trong chế độ ăn uống.
Khuyến nghị này có thể làm giảm nguy cơ sảy thai và dị tật bẩm sinh, nhưng vẫn cần nghiên cứu thêm về các tác dụng này.
4.11.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Biotin có trong 72% sản phẩm bổ sung trước khi sinh với hàm lượng trung bình là 280 mcg (Q1: 35/Q3: 300). Có khoảng 43% trong số đó đáp ứng hoặc vượt quá khuyến nghị về hàm lượng
4.12 Vitamin B9 (folate)
4.12.1 Tóm tắt các nghiên cứu về vai trò của vitamin B9 và các biến chứng nếu thiếu vitamin B9
Folate rất quan trọng cho quá trình tổng hợp và methyl hóa DNA, điều này rất quan trọng đối với việc điều chỉnh biểu hiện gen. Folate cũng rất quan trọng cho quá trình chuyển hóa một số axit amin. Nó cần thiết cho sự phát triển và nhân lên của tế bào bình thường.
Bổ sung folate khi mang thai được chứng minh là làm giảm nguy cơ rối loạn ống thần kinh và thiếu máu hồng cầu khổng lồ (xem Bảng 6). Nó cũng làm giảm tỷ lệ các dị tật bẩm sinh khác, sinh non và (nếu dùng trước khi thụ thai)tình trạng thai nhi nhỏ so với tuổi thai. Mức folate thấp có liên quan đến nguy cơ sinh con mắc chứng tự kỷ cao hơn ở trẻ.

Hầu hết các nghiên cứu đều báo cáo rằng nồng độ folate trong máu giảm đáng kể khi mang thai trừ khi được bổ sung [ 129 , 175 ], mặc dù một nghiên cứu ở Hà Lan [ 130 ] cho thấy folate huyết thanh giảm nhẹ nhưng folate hồng cầu lại tăng nhẹ.
Một nghiên cứu ở Scotland [ 175] đã nghiên cứu việc bổ sung cho các bà mẹ trước khi sinh 0, 124, 355 và 530 mcg folate ngoài việc bổ sung sắt. Họ phát hiện ra rằng nồng độ folate vào cuối thai kỳ thấp hơn 40% so với phụ nữ khỏe mạnh không mang thai và liều 355 mcg là đủ để duy trì nồng độ folate huyết thanh trung bình sau sinh tương đương với nồng độ folate trong huyết thanh ở người khỏe mạnh không mang thai. Tương tự, người ta phát hiện ra rằng liều 355 và 530 mg không gây ra trường hợp thiếu máu hồng cầu khổng lồ nào, so với 11% ở nhóm không được bổ sung sắt, 6% ở nhóm chỉ nhận sắt và 2% ở nhóm nhận sắt và 124 mcg folate. Nồng độ folate trong huyết thanh ở những bà mẹ bị thiếu máu hồng cầu khổng lồ thấp hơn nhiều so với những bà mẹ có thai kỳ khỏe mạnh. Tương tự, một phân tích tổng hợp của bốn nghiên cứu với 3839 phụ nữ mang thai [ 43 ] cũng cho thấy việc bổ sung folate làm giảm đáng kể tỷ lệ thiếu máu hồng cầu khổng lồ (OR = 0,21).
Việc bổ sung folate khi mang thai đã được chứng minh rất chắc chắn là quan trọng trong việc giảm nguy cơ dị tật ống thần kinh ở trẻ sơ sinh, với hầu hết các nghiên cứu liên quan đến liều 400 mcg/ngày [ 103 – 110 , 112 , 177 ] .
Việc tăng cường folate vào thực phẩm đã được triển khai ở nhiều quốc gia và cho thấy làm giảm đáng kể, nhưng không loại bỏ được, nguy cơ dị tật ống thần kinh ở trẻ sơ sinh[ 110 ].
Hiệp hội Sản phụ khoa Canada đã khuyến nghị rằng phụ nữ mang thai nên bổ sung 400 mcg folate nếu có nguy cơ mắc dị tật ống thần kinh ở trẻ sơ sinh bắt đầu từ 2–3 tháng trước khi thụ thai và tiếp tục trong suốt thai kỳ và 4–6 tuần trong thời kỳ cho con bú. Đối với phụ nữ có nguy cơ mắc dị tật ống thần kinh trung bình hoặc cao, khuyến nghị lần lượt là 1000 mcg và 4000 mcg trước khi mang thai và 12 tuần đầu tiên của thai kỳ, tiếp theo là 400–1000 mcg trong thời gian còn lại của thai kỳ và 4–6 tuần đầu cho con bú.
Một phân tích tổng hợp [ 111 ] của các nghiên cứu sử dụng sản phẩm bổ sung vitamin tổng hợp có chứa axit folic đã chứng minh không chỉ giảm nguy cơ dị tật ống thần kinh ở trẻ sơ sinh (OR = 0,67) mà còn cả các dị tật bẩm sinh khác [ 111 ]. Phân tích các nghiên cứu bệnh chứng cho thấy folate làm giảm nguy cơ mắc bệnh tim (5 nghiên cứu, OR = 0,78), sứt môi hoặc vòm miệng (10 nghiên cứu, OR = 0,76) và dị tật chân tay (2 nghiên cứu, OR = 0,48).
Folate thấp cũng liên quan đáng kể đến nguy cơ sinh non. Một phân tích tổng hợp của 27 nghiên cứu [ 179 ] cho thấy nồng độ folate trong máu và lượng folate trong chế độ ăn uống có liên quan đến nguy cơ sinh non thấp hơn (OR = 0,72 và 0,68, tương ứng).
Tương tự, một phân tích tổng hợp lớn [ 126 ] trên 108.525 phụ nữ mang thai đã phân tích tác động của việc bổ sung folate đối với tình trạng thai nhi nhỏ so với tuổi thai (SGA). Họ phát hiện ra rằng việc sử dụng folate trước khi thụ thai làm giảm đáng kể nguy cơ mắc SGA (OR 0,80 đối với 10%, p < 0,01; OR 0,78 đối với 5%, p < 0,01).
Một nghiên cứu lớn [ 93 ] phát hiện ra rằng việc bổ sung folate hoặc vitamin tổng hợp có chứa folate có liên quan đến việc giảm khoảng 50% nguy cơ chậm phát triển ngôn ngữ nghiêm trọng ở trẻ 3 tuổi. Chậm ngôn ngữ nghiêm trọng là triệu chứng của chứng tự kỷ và có rất nhiều nghiên cứu gần đây chỉ ra mối quan hệ giữa nguy cơ mắc chứng rối loạn phổ tự kỷ (ASD) và việc thiếu axit folic trong thời kỳ tiền thụ thai và mang thai. Một phân tích tổng hợp của 6 nghiên cứu tiền cứu [ 180 ] cho thấy việc bổ sung axit folic cho người mẹ có liên quan đến việc giảm nguy cơ mắc rối loạn phổ tự kỷ ở trẻ (RR = 0,64 (KTC 95%: 0,46, 0,90). Tuy nhiên, họ cũng phát hiện ra nếu nồng độ folate trong huyết tương của người mẹ rất cao (> 90%) hoặc vitamin B12 (> 90%) cũng dẫn đến tăng nguy cơ mắc ASD (OR-2,5), và nếu cả folate và folate B12 đều cao, thì rủi ro này là cực kỳ lớn (OR = 13,7).
Tổng lượng folate và axit folic không được chuyển hóa cũng có liên quan đến nguy cơ gây dị ứng thực phẩm cao. Một nghiên cứu đã điều tra 1394 trẻ em ở Mỹ, trong đó có 507 trẻ nhạy cảm với thực phẩm và 78 trẻ bị dị ứng thực phẩm [ 182 ].
4.12.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [ 142 ] cho thấy từ năm 2017 đến năm 2018, lượng folate trung bình hàng ngày trong chế độ ăn uống của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 440 mcg/ngày, thấp hơn một chút so với khuyến nghị của RDA là 600 mcg folate cho phụ nữ mang thai [ 143 ]. Liều tối đa đối với folate là 1000 mcg/ngày [ 143 ].
4.12.3 Bàn luận
Nồng độ folate giảm đáng kể trong thời kỳ mang thai trừ khi được bổ sung, và lượng folate trung bình trong chế độ ăn uống thấp hơn khoảng 25% so với RDA, vì vậy việc bổ sung folate là cần thiết và nhiều nghiên cứu cho thấy rằng bổ sung 400 mcg/ngày là đủ. Tuy nhiên, hầu hết folate trong các sản phẩm bổ sung trước khi sinh đều ở dạng axit folic và khi lượng axit folic dư thừa không được chuyển hóa có liên quan đến việc tăng nguy cơ dị ứng và bệnh tự kỷ. Vì vậy, nhóm nghiên cứu khuyến nghị nên cung cấp folate dưới dạng axit folinic hoặc 5-methyl-tetrahydrofolate.
4.12.4 Chất lượng của bằng chứng: Cao
4.12.5 Mức độ khuyến cáo về việc cung cấp folate khi mang thai: Mạnh
4.12.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Đối với phụ nữ Hoa Kỳ, nhóm nghiên cứu khuyến nghị rằng các sản phẩm bổ sung cho bà bầu nên chứa khoảng 400 mcg folate/ngày và nên bắt đầu sử dụng ngay khi có ý định mang thai để giảm nguy cơ mắc bệnh thiếu máu do thiếu sắt, tình trạng thai nhi nhỏ so với tuổi thai và bệnh tự kỷ. Nếu lần sinh trước trẻ bị dị tật ống thần kinh, bà mẹ có thể cân nhắc dùng liều cao hơn (khoảng 4 mg) và tiến hành đo nồng độ folate và vitamin B12 trong máu.
Axit folic là một dạng folate tổng hợp và khả năng chuyển đổi nó thành dạng có hoạt tính của mỗi người rất khác nhau [ 183 ], do đó, dạng folate tự nhiên như axit folinic hoặc 5-methyl-tetrahydrofolate (5-MTHF) ) có thể được ưu tiên hơn, bao gồm cả việc ngăn ngừa bệnh tự kỷ và dị ứng.
4.12.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Folate có trong 98% sản phẩm bổ sung dành cho bà bầu với hàm lượng trung bình là 800 mcg (Q1: 400/Q3: 1000). 95% sản phẩm đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về hàm lượng folate cần thiết. 30% sản phẩm có hàm lượng folate ở mức 1000 mcg trở lên, có thể dẫn đến nguy cơ dị ứng thực phẩm và bệnh tự kỷ cao hơn nếu chỉ sử dụng ở dạng axit folic. 71% sản phẩm phẩm chỉ sử dụng axit folic, 13% sử dụng kết hợp axit folic và MTHF, và 15% chỉ bao gồm MTHF.
4.13 Vitamin B12 (Cobalamin)
4.13.1 Tóm tắt các nghiên cứu về vai trò của vitamin B12 và các biến chứng nếu thiếu vitamin B12
Vitamin B12 tham gia vào quá trình hình thành tế bào hồng cầu, chuyển hóa tế bào và tổng hợp cả DNA và bao myelin.
Cả axit folic và vitamin B12 đều cần thiết để tái tạo homocysteine thành Methionine, điều này rất quan trọng để sản xuất S-adenosylmethionine (SAM), nguồn cung cấp methyl chính trong cơ thể.
Cung cấp đủ Vitamin B12 làm giảm nguy cơ vô sinh, sảy thai, tiểu đường thai kỳ, tiền sản giật và sinh non cho người mẹ (xem Bảng 5). Đối với trẻ sơ sinh, thiếu vitamin B12 có liên quan đến nhẹ cân khi sinh, dị tật ống thần kinh, dị tật tim nghiêm trọng và bệnh tiểu đường ở trẻ em (xem Bảng 1 và 6).
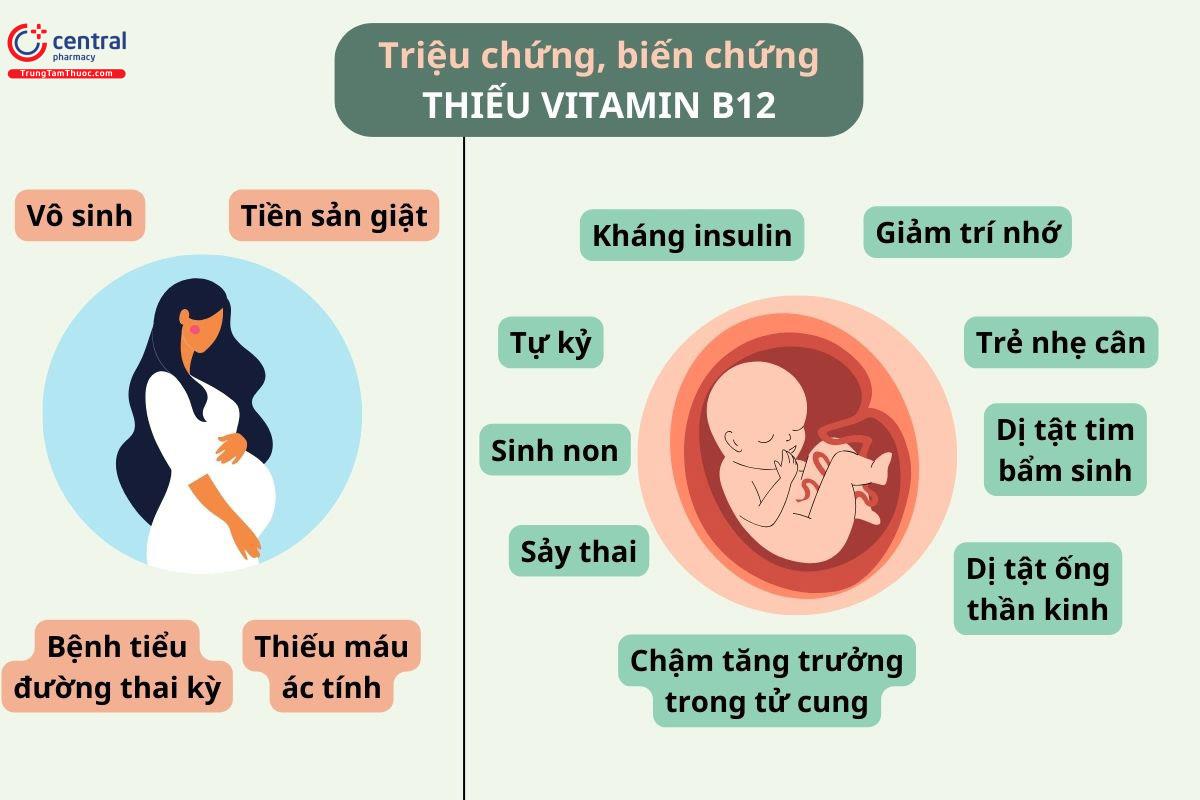
Nồng độ vitamin B12 giảm khi mang thai [ 129 , 130 , 184 ]. Một nghiên cứu cho thấy 2/3 số bà mẹ ở Ấn Độ có lượng vitamin B12 thấp (< 203 ng/l) [ 30 ] - lưu ý rằng hầu hết người dân ở Ấn Độ đều ăn chay [ 185 ], và những người ăn chay là đối tượng có nguy cơ cao nhất bị thiếu hụt vitamin B12. Ngược lại, ở Mỹ, tỷ lệ phụ nữ mang thai thiếu vitamin B12 là 21% [186]; ngoài ra, nồng độ B12 ở phụ nữ mang thai thấp hơn 20% so với phụ nữ không mang thai, mặc dù hầu hết đang dùng vitamin dành cho bà bầu. Ở Canada, người ta ước tính có khoảng 5% phụ nữ mang thai bị thiếu vitamin B12 trong 28 ngày đầu của thai kỳ, và 10% ở giai đoạn sau của thai kỳ [ 187 ]; họ ước tính rằng 35% tình trạng dị tật ống thần kinh ở trẻ là do thiếu vitamin B12. Đồng thời bốn nghiên cứu khác [ 99 – 102 ] cũng phát hiện ra rằng tình trạng thiếu vitamin B12 có liên quan chặt chẽ với việc tăng đáng kể nguy cơ dị tật ống thần kinh ở trẻ và việc sử dụng phối hợp folate và vitamin B12 với nhau có tác dụng trong việc ngăn ngừa khuyết tật ống thần kinh.
Thiếu B12 nghiêm trọng còn gây ra bệnh thiếu máu ác tính, nguyên nhân gây vô sinh và sảy thai [ 39 – 41 ,96 ]. Một phân tích tổng hợp của năm nghiên cứu cho thấy thiếu vitamin B12 có liên quan đến việc tăng nguy cơ sảy thai (OR = 2,5) [ 96 ]. Tương tự, một nghiên cứu sau đó cho thấy phụ nữ bị sảy thai có lượng vitamin B12 khá thấp trong máu(197 so với 300 pg/mL, p = 0,004) [ 97 ].
Mức vitamin B12 ở mẹ thấp có tương quan với nguy cơ mắc bệnh tiểu đường tuýp 2 cao hơn ở con [ 30 ]. Một phân tích tổng hợp [ 80] trong số 18 nghiên cứu (11.216 phụ nữ mang thai) cho thấy thiếu B12 (< 201 ng/L) có liên quan đến nguy cơ sinh con nhẹ cân và nguy cơ sinh non. Một nghiên cứu ở Mỹ cho thấy rằng lượng vitamin B12 trong chế độ ăn uống ở rất mức thấp của người mẹ có liên quan đến việc tăng đáng kể nguy cơ mắc bệnh tim nghiêm trọng ở trẻ (OR 4.0) [ 84 ].
Một bài báo đánh giá [ 31 ] trong số 122 nghiên cứu quan sát và 1 thử nghiệm ngẫu nhiên cho thấy lượng B12 trong máu mẹ hoặc dây rốn thấp có liên quan đến bệnh tiểu đường thai kỳ (1 nghiên cứu), dị tật ống thần kinh (9 nghiên cứu), sẩy thai tự nhiên (2 nghiên cứu), tỷ lệ sinh con nhẹ cân/ thai nhi nhỏ so với tuổi thai (3 nghiên cứu), dị tật tim bẩm sinh (4 nghiên cứu), trí nhớ trẻ sơ sinh kém hơn (1 nghiên cứu), khóc quá nhiều (1 nghiên cứu), kháng insulin ở trẻ sơ sinh/trẻ em (3 nghiên cứu). B12 thấp có thể liên quan đến tình trạng thiếu máu ở bà mẹ (2 nghiên cứu dương tính, 1 nghiên cứu âm tính, 1 nghiên cứu hỗn hợp) và sảy thai (2 nghiên cứu dương tính, 1 nghiên cứu hỗn hợp).
Một phân tích tổng hợp gồm 19 nghiên cứu cho thấy phụ nữ bị tiền sản giật có lượng vitamin B12 thấp hơn đáng kể so với phụ nữ mang thai khỏe mạnh [ 47 ].
Một nghiên cứu nhỏ trên 26 phụ nữ mang thai cho thấy rằng việc cung cấp khoảng 3 lần RDA vitamin B12 từ cả chế độ ăn uống (6 mcg) và thực phẩm bổ sung (2,6 mcg) là đủ để ổn định mức vitamin B12 trong thai kỳ [ 188]. Tuy nhiên, một nghiên cứu lớn ở Mỹ cho thấy việc bổ sung 12 mcg/ngày vẫn dẫn đến mức giảm trong thời kỳ mang thai và thấp hơn 38% vào cuối thai kỳ so với nhóm đối chứng khỏe mạnh không mang thai [ 132 ]. Do đó, mức độ cao hơn 12 mcg/ngày là cần thiết để ổn định mức B12 trong thai kỳ.
Một nghiên cứu lớn [ 189 ] ở Ấn Độ (nơi thường xảy ra tình trạng thiếu hụt B12 do chế độ ăn chay) cho thấy rằng bổ sung 50 mcg/ngày vitamin B12 trong thời kỳ mang thai và thời kỳ đầu cho con bú đã dẫn đến sự gia tăng đáng kể nồng độ vitamin B12 của mẹ trong máu và sữa mẹ cũng như cải thiện mức độ thiếu hụt vitamin B12 ở trẻ sơ sinh.
Mức vitamin B12 bất thường của người mẹ cũng có thể liên quan đến nguy cơ mắc chứng tự kỷ. Như đã thảo luận trong phần folate, một nghiên cứu [ 73 ] phát hiện ra rằng nồng độ folate trong huyết tương mẹ rất cao khi sinh (> 90%) hoặc vitamin B12 (> 90%) dẫn đến tăng nguy cơ mắc rối loạn phổ tự kỷ (OR-2,5), và nếu cả folate và folate B12 đều cao thì nguy cơ này là rất cao (OR = 13,7). Ngược lại, nếu cả B12 và folate đều thấp thì nguy cơ mắc rối loạn phổ tự kỷ cũng tăng lên (OR = 2,4).
4.13.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [ 142 ] cho thấy từ năm 2017 đến năm 2018, lượng vitamin B12 trung bình hàng ngày trong chế độ ăn uống của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 3,67 mcg/ngày, nhiều hơn mức khuyến nghị của RDA là 2,6 mcg/ngày dành cho phụ nữ mang thai [ 143 ]. Tuy nhiên, một tỷ lệ nhỏ phụ nữ có thể cần khoảng 400 mcg trở lên do khả năng hấp thụ rất kém (thiếu yếu tố cần thiết để hấp thụ B12). Vitamin B12 được dung nạp rất tốt ngay cả ở liều cao và không có liều tối đa nào được thiết lập.
4.13.3 Bàn luận
Nồng độ vitamin B12 giảm đáng kể trong thời kỳ mang thai trừ khi được bổ sung ở mức cao hơn RDA. Lượng vitamin B12 cung cấp từ khẩu phần ăn trung bình cao hơn RDA, nhưng vẫn cần bổ sung thêm một chút để duy trì nồng độ trong máu bình thường.
4.13.4 Chất lượng của bằng chứng: Trung bình
4.13.5 Mức độ khuyến cáo về việc bổ sung vitamin B12 khi mang thai: Yếu
4.13.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Nhóm nghiên cứu khuyến cáo nên bổ sung khoảng 25 mcg/ngày (tốt nhất là hydroxocobalamin vì nó được hấp thu tốt hơn và có khả năng lưu giữ tốt hơn). Điều quan trọng là phải bổ sung vitamin B12 ít nhất một tháng trước khi có ý định mang thai để giảm nguy cơ dị tật ống thần kinh vì chúng hình thành trong thời kỳ đầu mang thai.
Người ăn chay nên tiêu thụ khoảng 50 mcg/ngày do hàm lượng B12 trong chế độ ăn chay rất thấp (B12 chủ yếu được tìm thấy trong cá, trứng, thịt, sữa và các sản phẩm từ sữa).
Đối với phụ nữ trong độ tuổi sinh sản thiếu các yếu tố cần thiết để hấp thu vitamin B12 cần dùng liều uống cao hơn 100 lần so với RDA tiêu chuẩn; tức là khoảng 500–1000 mcg/ngày. Khuyến cáo này có khả năng làm giảm tỷ lệ vô sinh và sảy thai.
4.13.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Vitamin B12 có trong 97% sản phẩm bổ sung dành cho bà bầu với hàm lượng trung bình là 8,5 mcg (Q1: 8/Q3: 20). Chỉ có 23% sản phẩm đáp ứng hoặc vượt quá khuyến nghị này.
4.14 Cholin
4.14.1 Tóm tắt các nghiên cứu về vai trò của cholin và các biến chứng nếu thiếu cholin
Choline hỗ trợ sản xuất phosphatidylcholine (thành phần chính của màng tế bào) và acetylcholine (một chất dẫn truyền thần kinh quan trọng liên quan đến kiểm soát cơ, trí nhớ, nhận thức và điều hòa tim mạch).
Ngoài ra, choline là nguồn cung cấp các nhóm methyl chính trong chế độ ăn uống (sau khi nó được chuyển đổi thành betaine), giúp điều chỉnh cấu trúc DNA của tất cả các tế bào. Bổ sung đầy đủ lượng cholin cần thiết trong thai kỳ đảm bảo sự phát triển trí não tối ưu của thai nhi cũng như có thể làm giảm nguy cơ dị tật ống thần kinh, bệnh tự kỷ và hội chứng Down ở trẻ sơ sinh (xem Bảng 6).

Choline cần thiết cho sự phát triển não bộ tối ưu của thai nhi nhưng phần lớn phụ nữ mang thai lại tiêu thụ quá ít choline [ 190 ] và nhu cầu về choline thường tăng lên vào cuối thai kỳ [ 191 ]. Việc bổ sung choline cho bà mẹ có thể có tác động lâu dài đến sức khỏe của trẻ [ 192 ]. Khi mức choline của người mẹ cao hơn, đặc biệt là trong 3 tháng giữa thai kỳ, có liên quan đến sự phát triển trí nhớ thị giác (khả năng ghi nhớ những vật mà ta đã từng nhìn) cao hơn ở con họ lúc 7 tuổi [ 95 ]. Ngoài ra, hàm lượng choline ở người mẹ càng cao thì tác dụng bảo vệ chống lại các rối loạn ống thần kinh ở con trẻ càng cao (OR = 0,14) [ 84]. Một bài báo đánh giá gợi ý rằng việc bổ sung choline cho bà mẹ có thể làm giảm nguy cơ mắc hội chứng Down và bệnh Alzheimer [ 64 ].
Một nghiên cứu cho thấy rằng chế độ ăn uống cung cấp 920 mg cholin hàng ngày trong 12 tuần có thể không đủ khi mang thai [ 193 ]. Một nghiên cứu [ 128 ] liên quan đến việc bổ sung cho phụ nữ mang thai 900 mg choline (dưới dạng phosphatidylcholine)/ngày cho thấy nó an toàn và có thể liên quan đến nguy cơ mắc bệnh tâm thần phân liệt.
4.14.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES [ 142 ] cho thấy từ năm 2017 đến năm 2018, lượng Choline trung bình hàng ngày của phụ nữ Hoa Kỳ trong độ tuổi 20–39 là 285 mg/ngày, thấp hơn đáng kể so với khuyến nghị RDA là 450 mg choline/ngày cho phụ nữ mang thai. Liều tối đa có thể chấp nhận được là 3500 mg/ngày.
4.14.3 Bàn luận
Lượng choline trung bình trong chế độ ăn uống ít hơn nhiều so với RDA , trong khi nhu cầu về choline tăng lên trong thời kỳ mang thai. Việc bổ sung 900 mg/ngày là an toàn và có thể có lợi.
4.14.4 Chất lượng của bằng chứng: Thấp
4.14.5 Mức độ khuyến cáo về việc bổ sung choline trong thời kỳ mang thai: Yếu
4.14.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Do đó, đối với phụ nữ Hoa Kỳ, nhóm nghiên cứu khuyến nghị nên bổ sung ít nhất 350 mg/ngày choline trong 6 tháng đầu tiên ngay khi có ý định mang thai và khoảng 600 mg cholin mỗi ngày trong ba tháng cuối thai kỳ. Khuyến nghị này dường như có khả năng cải thiện sự phát triển trí não ở trẻ sơ sinh và có thể giúp cải thiện các tình trạng khác.
4.14.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Choline có trong 40% sản phẩm phẩm bổ sung dành cho bà bầu và có hàm lượng trung bình là 25 mg (Q1: 10/Q3: 55). Chỉ có 2% trong số chúng đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về hàm lượng choline.
4.15 DHA
4.15.1 Tóm tắt các nghiên cứu về vai trò của DHA và các biến chứng nếu thiếu DHA
Axit docosahexaenoic (DHA) là một acid béo thiết yếu trong cấu trúc và chức năng của não, mắt và màng của mọi tế bào.
Trong thời kỳ mang thai, DHA đặc biệt quan trọng trong việc giảm nguy cơ sinh non và tiền sản giật và điều trị bệnh tiểu đường thai kỳ (xem Bảng 5).
Một tổng quan hệ thống [ 195 ] gồm 13 nghiên cứu về nồng độ DHA trong thời kỳ mang thai cho thấy nồng độ tuyệt đối của DHA và các axit béo omega-3 khác trong máu tăng lên trong thời kỳ mang thai, đặc biệt trong 3 tháng đầu và 3 tháng giữa thai kỳ, có lẽ là do nhu cầu của thai nhi ngày càng tăng. Tuy nhiên, các nghiên cứu cũng báo cáo bằng chứng về tình trạng thiếu hụt DHA ngày càng tăng từ đầu thai kỳ đến khi sinh [ 196 , 197 ]. Một nghiên cứu so sánh DHA 300 mg/ngày và 600 mg/ngày với giả dược [ 86] ở 345 phụ nữ ở Mỹ. Họ phát hiện ra rằng nhóm dùng 300 và 600 mg/ngày kết hợp có tỷ lệ sinh non sớm thấp hơn đáng kể so với nhóm giả dược (1,7% so với 5,7%, p < 0,05) và thời gian mang thai tăng 3,5 ngày (p = 0,06) và 4,0 ngày ( p = 0,03) ở hai nhóm so với nhóm đối chứng.
Về chứng trầm cảm của các bà mẹ, một phân tích tổng hợp [ 26 ] trong số 12 nghiên cứu về nồng độ axit béo Omega 3 (hay n-3, là acid béo không no nhiều nối đôi (PUFA)) trong máu cho thấy, so với nhóm đối chứng khỏe mạnh, phụ nữ bị trầm cảm trước sinh hoặc sau sinh có mức DHA và tổng n-3 thấp hơn đáng kể. Một phân tích phân nhóm đối với những phụ nữ bị trầm cảm trước khi sinh cho thấy họ có nồng độ n-3 PUFA, EPA và DHA thấp hơn đáng kể. Cả hai phân nhóm trầm cảm trước khi sinh và sau sinh đều có tỷ lệ n-6/n-3 (ãit béo omega 6/omega 3) cao hơn đáng kể. Tương tự, một phân tích của 22 quốc gia [ 27] phát hiện ra rằng tỷ lệ trầm cảm sau sinh rất khác nhau giữa các quốc gia, từ 2 đến 24%, và nồng độ DHA cao hơn trong sữa mẹ có liên quan chặt chẽ với mức độ trầm cảm sau sinh thấp hơn ( R = -0,81, p < 0,001 và R = -0,84, p < 0,0001). Một phân tích tổng hợp [ 28 ] trong số 8 nghiên cứu bổ sung omega-3 cho 638 phụ nữ bị trầm cảm trước hoặc sau sinh cho thấy việc bổ sung cho kết quả tương đối có lợi trong việc giảm trầm cảm (SMD = 0,65, KTC 95% =: 0,10, 1,20, P = 0,02).
Các nghiên cứu có tỷ lệ EPA/DHA trên 1,5, kết quả cho thấy có lợi ích cao hơn, phù hợp với các nghiên cứu tương tự đối với chứng rối loạn trầm cảm nặng và các công thức giàu EPA với EPA trên 1g/ngày cho thấy kết quả tốt nhất [ 198 ]. Tuy nhiên, một phân tích tổng hợp của một số nghiên cứu bổ sung omega-3 dự phòng không chứng minh được lợi ích đáng kể của việc bổ sung omega 3 trong việc ngăn ngừa trầm cảm trước hoặc sau sinh [ 51 ]; có thể nó chỉ có lợi ở những người có lượng axit béo omega 3 thấp.
Về sinh non và thời gian mang thai, một phân tích dịch tễ học [ 87 ] đã điều tra sinh non (thai kỳ kéo dài < 37 tuần) và tổng lượng omega 3 tiêu thụ ở 184 quốc gia. Sự phù hợp với dữ liệu cho thấy tỷ lệ sinh non là khoảng 12% ở những đối tượng có mức tiêu thụ omega 3 thấp nhất và giảm tuyến tính xuống khoảng 9% ở những bà mẹ bổ sung omega 3 mức 600 mg/ngày, sau đó ổn định ở mức trên 600 mg/ngày. Tương tự, ba nghiên cứu nhỏ khác [ 199 – 201 ] phát hiện ra rằng hàm lượng axit béo omega-3 cao trong máu (được đo ở giữa hoặc cuối thai kỳ) có liên quan đến việc kéo dài thời gian mang thai.
Một phân tích tổng hợp về tác dụng của việc bổ sung axit béo omega 3 trong thai kỳ đã tìm thấy một số lợi ích đáng kể liên quan đến sinh non [ 51]. Phân tích đã đánh giá 70 nghiên cứu RCT liên quan đến 19.927 phụ nữ mang thai so sánh các biện pháp can thiệp bổ sung Axit béo không bão hòa đa chuỗi dài (LCPUFA) omega-3 (chế độ ăn và sản phẩm bổ sung ngoài) so với sử dụng giả dược hoặc không có omega-3. Hầu hết các nghiên cứu được thực hiện ở các nước có thu nhập trung bình hoặc thu nhập cao, và gần một nửa số thử nghiệm bao gồm những phụ nữ có nguy cơ cao gặp bất lợi khi sinh. Phân tích tổng hợp cho thấy bổ sung omega 3 làm giảm đáng kể nguy cơ sinh non (< 37 tuần, RR = 0,89, KTC 95% = 0,81 đến 0,97; 26 RCT, 10.304 người tham gia; bằng chứng chất lượng cao) và đặc biệt là sinh non sớm (< 34 tuần, RR = 0,58, KTC 95% 0,44 đến 0,77; 9 RCT, 5204 người tham gia; bằng chứng chất lượng cao). Tương tự, kết quả cũng ghi nhận có sự gia tăng đáng kể về thời gian mang thai (tăng trung bình 1,67 ngày, KTC 95% 0,95 đến 2,39 ngày; 41 thử nghiệm, 12, 517 người tham gia; bằng chứng có chất lượng trung bình) và sự gia tăng thời gian mang thai kéo dài (> 42 tuần, (RR 1,61, KTC 95% = 1,11 đến 2,33; 5141 người tham gia; 6 RCT; bằng chứng có chất lượng vừa phải). Ngoài ra kết quả cũng ghi nhận bổ sung omega 3 làm giảm nguy cơ sinh con nhẹ cân ( RR 0,90, KTC 95% 0,82 đến 0,99; 15 thử nghiệm, 8449 người tham gia; bằng chứng chất lượng cao) và giảm nguy cơ tiền sản giật (RR = 0,84), tử vong chu sinh (RR = 0,75) và giảm số lần nhập viện (RR = 0,92). Tóm lại, phân tích tổng hợp của nhiều nghiên cứu cho thấy việc bổ sung omega 3 làm giảm tình trạng sinh non, sinh non sớm và tình trạng nhẹ trẻ cân khi sinh, gia tăng thời gian mang thai, và có thể giảm tỷ lệ tiền sản giật, tử vong chu sinh.
Lợi ích của dầu thể hiện tốt nhất nhất ở những phụ nữ ăn ít cá. Một nghiên cứu [ 203 ] trên 533 phụ nữ cho thấy Dầu Cá (1300 mg EPA, 900 mg DHA) làm tăng thời gian mang thai thêm 7,4 ngày ở những phụ nữ ăn ít cá và ít có tác dụng này (âm 1,6 ngày) ở những người ăn nhiều cá. Kết quả tương tự cũng được tìm thấy trong một nghiên cứu RCT gồm 495 phụ nữ có vấn đề về mang thai trước đó [ 204 ] và trong một nghiên cứu trên 5531 phụ nữ ở Trung Quốc [ 69 ].
Đối với những phụ nữ có nguy cơ sinh non, một nghiên cứu [ 88 ] về việc bổ sung 900g DHA/ngày và 1300 g/ngày EPA đã dẫn đến tỷ lệ sinh non ở nhóm được bổ sung (22%) thấp hơn đáng kể so với nhóm không được bổ sung (33%), p=0,05. Tuy nhiên, một nghiên cứu tương tự [ 205 ] với liều lượng tương tự lại không tìm thấy tác dụng này.
Đối với tiền sản giật, một phân tích tổng hợp [ 52 ] đã phân tích 14 nghiên cứu bổ sung và phát hiện ra rằng bổ sung axit béo omega-3 làm giảm nguy cơ tiền sản giật (RR, 0,82; KTC 95%, 0,70–0,97; p = 0,024). Chỉ bổ sung DHA so với DHA + EPA có lợi ích tương tự. Tương tự, một nghiên cứu [ 53 ] cho thấy phụ nữ bị tiền sản giật có nồng độ DHA trong huyết tương khi sinh thấp hơn 17% ( p < 0,05) so với phụ nữ mang thai khỏe mạnh và nồng độ trong máu cuống rốn cũng thấp hơn 17%.
Đối với bệnh tiểu đường thai kỳ, một phân tích tổng hợp [ 32 ] trong số bảy nghiên cứu RCT cho thấy việc bổ sung axit béo omega 3 cho phụ nữ mắc bệnh tiểu đường thai kỳ làm giảm đáng kể lượng đường huyết lúc đói (std. MD = -0,56; 95% CI = - 0,87 đến -0,24; p = 0,0005), mô hình đánh giá cân bằng nội môi giảm đối với tình trạng kháng insulin (HOMA-IR) (std. MD = -0,52; 95% CI = -0,83 đến -0,21; p = 0,001) và độ nhạy cao CRP ((std. MD = -1,14; 95% CI = -2,0 đến -0,29; p = 0,009). Nguy cơ mắc bệnh thai to cũng có thể giảm (tỷ lệ rủi ro (RR) = 0,48; 95% CI = 0,22–1,02 ; p = 0,06) và có thể giảm nguy cơ tăng bilirubin máu ở trẻ sơ sinh (RR = 0,46; 95% CI = 0,19–1,10; p = 0,08). Vì vậy, có vẻ như việc bổ sung axit béo omega-3 có thể mang lại lợi ích đáng kể trong việc kiểm soát đường huyết và phản ứng viêm đối với phụ nữ mắc bệnh tiểu đường thai kỳ [51].
Người Mỹ được báo cáo là có hàm lượng DHA trong sữa mẹ thấp nhất thế giới (0,19% so với mức trung bình toàn cầu là 0,32%). Có tổng cộng 6 nghiên cứu RCT về tác dụng của DHA hoặc DHA và EPA (loại omega-3 khác) đối với sinh non và/hoặc thời gian mang thai. trong đó, 5 nghiên cứu liên quan đến DHA liều thấp (4 nghiên cứu ở liều 300–600 mg/ngày DHA và 1 nghiên cứu về 137 mg DHA/ngày từ trứng giàu DHA). Các nghiên cứu này đã chỉ ra rằng DHA có tác động quan trọng đối với sự cải thiện tỷ lệ sinh non sớm [ 82 , 86 , 90 ], trạng thái nhẹ cân [ 82 , 206 ] và/hoặc thời gian mang thai [ 82 , 86 , 89 , 90 , 206 ]. Một nghiên cứu ở Hoa Kỳ đã phân tích tác động của việc tuân thủ việc dùng viên nang chứa 600 mg DHA/ngày và đã phát hiện rằng việc tuân thủ cao hơn có mối liên hệ đáng kể với tỷ lệ sinh non, cân nặng khi sinh thấp và cân nặng khi sinh rất thấp. Vì vậy, điều này cho thấy rằng ở Hoa Kỳ, liều lượng DHA 600mg/ngày có hiệu quả tốt hơn so với liều thấp hơn dành cho phụ nữ. Một nghiên cứu RCT khác [ 205 ] cho thấy rằng các liều lượng cao hơn (800 mg DHA và 1200 mg EPA) có thể không có lợi ích đáng kể hơn.
4.15.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Một phân tích dữ liệu NHANES năm 2003–2012 đối với 788 phụ nữ mang thai ở Mỹ cho thấy họ tiêu thụ khoảng 66 mg/ngày DHA và 34 mg/ngày EPA [ 208 ]. Ngược lại, báo cáo năm 2007 của Hiệp hội Dinh dưỡng Hoa Kỳ và Chuyên gia Dinh dưỡng Canada khuyến nghị nên ăn 2 khẩu phần cá/tuần, chứa khoảng 500 mg DHA và EPA, mặc dù họ không đưa ra khuyến nghị về bổ sung dầu cá khi mang thai [ 209 ]. Vì vậy, lượng cá tiêu thụ ở Mỹ chỉ bằng khoảng 20% so với khuyến nghị.
4.15.3 Bàn luận
Bổ sung DHA (một loại omega-3) có lợi nhất đối với những phụ nữ có thói quen ăn ít cá hoặc ăn cá ở mức trung bình (dưới 4 khẩu phần/tháng) và/hoặc có tiền sử sinh non hoặc tiền sản giật trước đó. Bổ sung omega-3 dường như không giúp ngăn ngừa trầm cảm ở phụ nữ có thai, nhưng nó có vẻ hữu ích trong việc giảm mức độ nghiêm trọng của nó, đặc biệt với tỷ lệ EPA/DHA trên 1,5 và liều trên 1 g EPA. Đánh giá của 5 nghiên cứu bổ sung của Hoa Kỳ cho thấy rằng 600 mg DHA/ngày tốt hơn so với các liều lượng thấp hơn.
4.15.4 Chất lượng của bằng chứng: Cao
4.15.5 Mức độ khuyến cáo về việc bổ sung DHA trong thai kỳ: Mạnh
4.15.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Đối với phụ nữ Hoa Kỳ, nhóm nghiên cứu khuyến nghị nên bổ sung khoảng 600 mg DHA mỗi ngày từ khẩu phần ăn hoặc từ các sản phẩm bổ sung bên ngoài.
Bổ sung DHA cũng có thể làm giảm nguy cơ mắc bệnh tiểu đường thai kỳ, tiền sản giật và một số tình trạng dị ứng thực phẩm ở trẻ sơ sinh.
Những phụ nữ bị trầm cảm trước khi sinh hoặc sau khi sinh có thể bổ sung 1000mg EPA trở lên.
4.15.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
DHA có trong 42% thực phẩm bổ sung trước khi sinh với hàm lượng trung bình là 200 mg (Q1: 128/Q3: 282,5). Chỉ 1% đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu về lượng DHA cần thiết
4.16 Inositol
4.16.1 Tóm tắt các nghiên cứu về vai trò của Inositol và các biến chứng nếu thiếu Inositol
Inositol là một chất dinh dưỡng tương tự như glucose được tổng hợp ở thận và có nồng độ cao nhất trong não và tim. Nó hoạt động như một chất truyền tin tới các hormon khác nhau như insulin, FSH và TSH. Nó cũng kiểm soát quá trình chuyển hóa chất béo và đường, chức năng của tế bào hệ thần kinh và biểu hiện gen.
Việc bổ sung Inositol ở phụ nữ mang thai đã chứng minh cải thiện được tình trạng kháng insulin ở những người mắc bệnh tiểu đường thai kỳ, giảm tỷ lệ dị tật ống thần kinh ở những người có dị tật ống thần kinh kháng folate và cải thiện khả năng sinh sản ở phụ nữ mắc Hội chứng buồng trứng đa nang (PCOS) (xem Bảng 5 và 6).
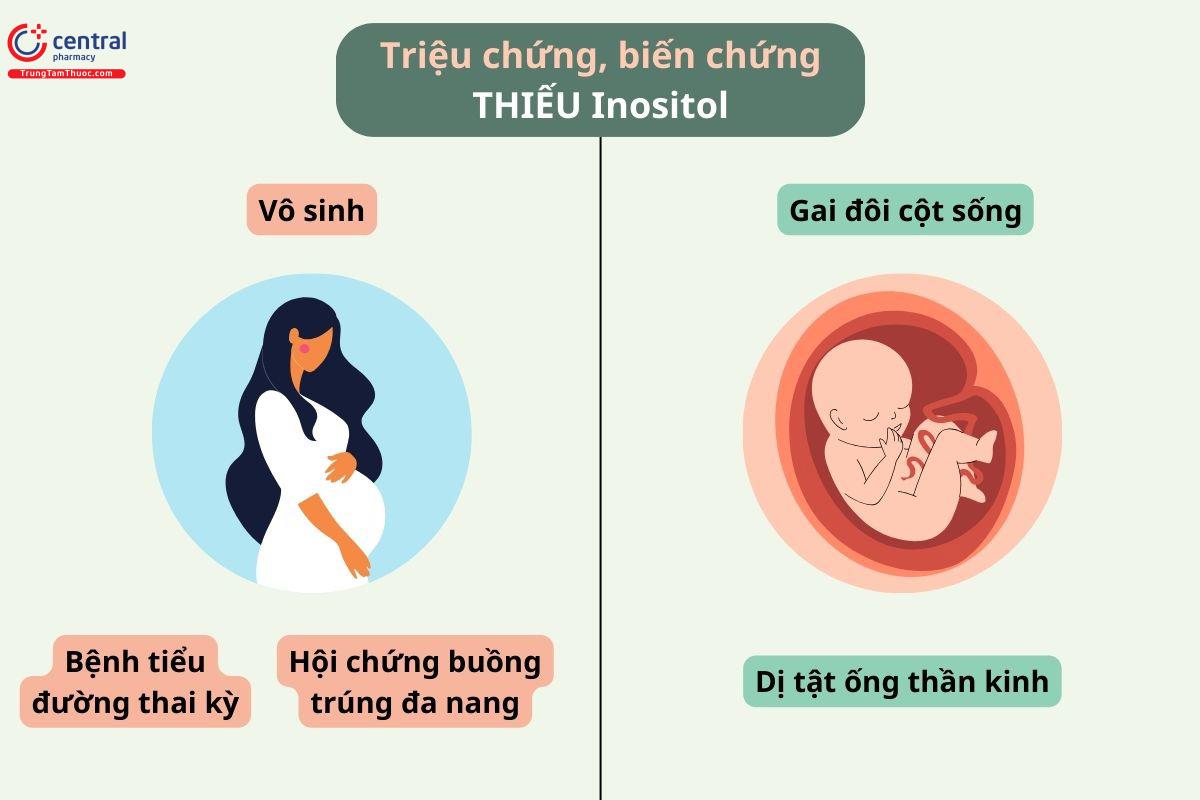
Có chín đồng phân lập thể khác nhau của inositol, trong đó myo-inositol là dạng tự nhiên phổ biến nhất. Bổ sung Myo-inositol (MI) 4 g mỗi ngày làm giảm đáng kể bệnh tiểu đường thai kỳ (GD) ở những phụ nữ có nguy cơ [ 210 ], đồng thời giảm insulin và đường huyết lúc đói ở những phụ nữ mắc bệnh tiểu đường thai kỳ [ 33 ].
Trong nghiên cứu trên chuột thiếu inositol, 70% chuột con mắc dị tật ống thần kinh, khiến các tác giả suy đoán rằng Myo-inositol đóng vai trò chính trong việc đóng ống thần kinh [ 113 ]. Một nghiên cứu đối chứng cho thấy những người phụ nữ có thai có nồng độ Myo-inositol huyết thanh thấp (< 13,2 nmol/L) có nguy cơ sinh ra con bị tật gai đôi đốt sống cao gấp 2,6 lần [ 211 ]. Một nghiên cứu quy mô lớn trên phụ nữ mang thai bị dị tật ống thần kinh (gồm 200 phụ nữ) so sánh với một nhóm chứng (gồm 320 phụ nữ) đã chỉ ra rằng nồng độ chất Myo-inositol trong huyết thanh của các phụ nữ trong nhóm bị dị tật ống thần kinh thấp hơn 7,1% so với nhóm chứng. Trong hai nghiên cứu nhỏ, những phụ nữ đã từng bị dị tật ống thần kinh trước đó (tổng cộng 31 phụ nữ) có nguy cơ cao tái phát bệnh đã được bổ sung MI (từ 500 mg đến 1000 mg) và axit folic (5 mg). Trong cả hai nghiên cứu, những phụ nữ sử dụng Myo-inositol kết hợp với bổ sung axit folic đều không gặp tình trạng tái phát dị tật ống thần kinh.
Ngoài ra, sử dụng Myo-inositol và axit folic cùng nhau có thể cải thiện chức năng và hoạt động của buồng trứng và khả năng sinh sản sau này ở phụ nữ mắc hội chứng buồng trứng đa nang [ 34 ]. Trong một nghiên cứu khác, phụ nữ mắc hội chứng buồng trứng đa nang (gồm 98 phụ nữ) đã được bổ sung 4g Myo-inositol kết hợp với 400 mcg axit folic hoặc chỉ sử dụng 1,5 mg axit folic để đánh giá tỷ lệ mắc bệnh tiểu đường trong thai kỳ. Kết quả cho thấy tỷ lệ mắc bệnh tiểu đường trong nhóm sử dụng Myo-inositol kết hợp axit folic là 17,4%, trong khi tỷ lệ này là 54% trong nhóm chỉ sử dụng axit folic [212]. Sự khác biệt này có ý nghĩa thống kê với p < 0,001. Một nghiên cứu khác trên 223 phụ nữ mang thai thừa cân nhưng không có tình trạng béo phì cho thấy liều 2000mg Myo-inositol/ngày giúp giảm đáng kể bệnh tiểu đường thai kỳ so với giả dược [ 213 ].
Một phân tích từ 3 nghiên cứu về việc bổ sung Myo-inositol ở phụ nữ có nguy cơ mắc bệnh tiểu đường trong thai kỳ đã chỉ ra rằng việc sử dụng 4000mg Myo-inositol mỗi ngày có tác dụng giảm đáng kể nguy cơ sinh non (3,4% so với 7,6%, p = 0,03), thai to (2,1% so với 5,3%, p = 0,04), thai quá lớn so với tuổi thai (4,8% so với 8,9%, p = 0,04) và bệnh tiểu đường trong thai kỳ (11% so với 25%, p < 0,001) [ 214 ].
4.16.2 Lượng tiêu thụ hàng ngày từ chế độ ăn so với nhu cầu dinh dưỡng RDA khuyến nghị
Nghiên cứu NHANES không bao gồm inositol và không có khuyến nghị cụ thể về lượng inositol cần thiết (RDA). Trung bình, người Mỹ tiêu thụ khoảng 650 mg inositol mỗi ngày trong chế độ ăn thông thường với 1800 kcal, và lượng này có thể dao động từ 225 mg đến 1500 mg mỗi ngày [ 215 ].
Ngoài ra, thận sản xuất khoảng 2g inositol/ngày/mỗi thận, do đó tổng cộng khoảng 4g inositol ở những người khỏe mạnh [ 215 ].
Đánh giá của nhiều nghiên cứu về inositol ở người cho thấy không có tác dụng phụ khi bổ sung dưới 6g mỗi ngày, và với nhiều thử nghiệm khác ở mức 6–18g mỗi ngày. Chỉ có một số trường hợp tiêu chảy nhẹ được báo cáo ở một số đối tượng dùng liều cao lên tới 18 g mỗi ngày. Do đó việc bổ sung ít hơn 6g có vẻ an toàn.
4.16.3 Bàn luận
Liều 4000 mg/ngày là đủ để giảm nguy cơ mắc bệnh đái tháo đường thai kỳ ở những phụ nữ có nguy cơ.
Liều 500–1000 mg là đủ để giảm nguy cơ mắc dị tật ống thần kinh.
Tuy nhiên, trong cả hai trường hợp, có thể chỉ cần dùng liều thấp hơn là đủ. Và Vẫn cần thêm nhiều nghiên cứu để xác định liều tối ưu của inositol trong thai kỳ.
4.16.4 Chất lượng của bằng chứng: Cao
4.16.5 Khuyến cáo mạnh mẽ về việc bổ sung vitamin A khi mang thai
Mạnh: cho phụ nữ có nguy cơ mắc bệnh tiểu đường thai kỳ, hội chứng buồng trứng đa nang PCOS hoặc dị tật ống thần kinh ở trẻ
4.16.6 Khuyến nghị đưa ra bởi các tác giả của nghiên cứu này
Đối với phụ nữ Hoa Kỳ, nhóm nghiên cứu khuyến nghị nên bổ sung khoảng 500mg Myo-inositol mỗi ngày trong thai kỳ.
Đối với một số phụ nữ có nguy cơ mắc bệnh tiểu đường thai kỳ hoặc đã từng sinh con có dị tật ống thần kinh cần tới 4000mg Myo-inositol mỗi ngày tùy theo chế độ ăn uống. 4000mg là một đơn vị khá lớn và có thể dùng dưới dạng bột trộn hoặc nghiền thành bột pha với nước trái cây vì inositol có vị hơi ngọt.
Khuyến nghị này dường như có thể làm giảm nguy cơ kháng insulin ở bệnh tiểu đường thai kỳ và dị tật ống thần kinh kháng folate, đồng thời cải thiện khả năng sinh sản ở phụ nữ mắc hội chứng buồng trứng đa nang.
4.16.7 Đánh giá các sản phẩm bổ sung vitamin và dưỡng chất dành cho bà bầu trên thị trường Mỹ
Inositol có trong 17% sản phẩm bổ sung cho bà bầu với hàm lượng trung bình là 10 mg (Q1: 10/Q3: 20). Không có sản phẩm nào đáp ứng hoặc vượt quá khuyến nghị của nhóm nghiên cứu.
5 Bàn luận
Vitamin là một thành phần dinh dưỡng quan trọng và cần thiết để hỗ trợ sức khỏe và phát triển của con người, đặc biệt là trong giai đoạn mang thai. Trong thời kỳ này, nồng độ của hầu hết các loại vitamin giảm đáng kể, bao gồm vitamin A, C, D, K, B1, B3, B5, B6, folate, biotin và B12. Điều này dẫn đến tăng nguy cơ mắc nhiều biến chứng khi mang thai và ảnh hưởng đến sức khỏe của trẻ sơ sinh.
Nhiều nghiên cứu đã chỉ ra rằng việc bổ sung vitamin trước khi sinh có thể giảm nguy cơ mắc các vấn đề này. Tuy nhiên, cần lưu ý rằng việc cải thiện chế độ ăn uống tổng thể cũng là một mục tiêu quan trọng để hỗ trợ sức khỏe chung. Bổ sung dinh dưỡng từ các nguồn bên ngoài (như các sản phẩm bổ sung vitamin có sẵn trên thị trường) không thể thay thế hoàn toàn chế độ ăn uống lành mạnh, mà chỉ nên được sử dụng để bổ sung khi cần thiết, đặc biệt là trong trường hợp mang thai khi nhu cầu vitamin tăng cao và không đáp ứng đủ từ chế độ ăn uống thông thường.
Hiện không có tiêu chuẩn quốc gia về lượng vitamin được khuyến nghị trong các sản phẩm bổ sung vitamin dành cho bà bầu, điều này dẫn đến sự khác biệt lớn về hàm lượng vitamin trong các sản phẩm này. Hầu hết các sản phẩm bổ sung dành cho bà bầu trên thị trường đều có hàm lượng thấp hơn đáng kể so với những gì được khuyến nghị trong nghiên cứu.
Như đã đề cập trong tài liệu, việc bổ sung dưới mức khuyến nghị của nghiên cứu này có thể không đáp ứng đủ nhu cầu dinh dưỡng của người mẹ và thai nhi. Vì vậy, các tác giả đề xuất rằng cần có các khuyến nghị cụ thể nhằm giảm tình trạng biến chứng và các vấn đề sức khỏe của thai kỳ và trẻ sơ sinh. Các biến chứng và vấn đề sức khỏe này được liệt kê trong Bảng 1 và Bảng 2
Cần nghiên cứu thêm về chủ đề này, nhưng các tác giả tin rằng những khuyến nghị được cung cấp ở nghiên cứu này là an toàn và có khả năng làm giảm đáng kể nguy cơ mắc nhiều biến chứng khi mang thai và các vấn đề về sức khỏe trẻ sơ sinh. Các khuyến nghị được đề xuất ở đây có thể sẽ thay đổi và cải thiện khi các nghiên cứu sâu hơn được tiến hành.
5.1 Mối liên quan giữa tình trạng sức khỏe và tình trạng vitamin
Mối liên quan giữa kết quả sức khỏe của bà mẹ hoặc trẻ sơ sinh và tình trạng vitamin/chất dinh dưỡng được tóm tắt trong Bảng 3 và 4. "Bằng chứng rõ ràng" được định nghĩa là một phân tích hoặc một đánh giá tổng hợp có ý nghĩa thống kê hoặc hai hay nhiều nghiên cứu có ý nghĩa thống kê về mối liên quan giữa chúng và tỷ lệ giữa các nghiên cứu có ý nghĩa thống kê : các nghiên cứu không có ý nghĩa là 2:1. "Bằng chứng còn hạn chế" được liệt kê khi có ít nhất một nghiên cứu có ý nghĩa thống kê và tỷ lệ giữa nghiên cứu có ý nghĩa và không có ý nghĩa thống kê lớn hơn hoặc bằng 1:1.
Mối liên quan giữa các biến chứng thai kỳ của mẹ với tình trạng vitamin được liệt kê trong Bảng số 3, trong khi mối liên hệ giữa các vấn đề sức khỏe ở trẻ sơ sinh với tình trạng thiếu vitamin của bà mẹ được liệt kê trong Bảng 4. Cả hai Bảng 5 và 6 liệt kê dữ liệu giống như Bảng 3 và 4 nhưng được sắp xếp theo tiêu chí các loại vitamin và chất dinh dưỡng.
Bảng 3. Mối liên quan giữa các vấn đề sức khỏe ở bà mẹ với tình trạng thiếu vitamin và dưỡng chất
Dấu " * " được thêm vào các nghiên cứu mang tính phân tích tổng hợp hoặc đánh giá có hệ thống
| Vấn đề sức khỏe của bà mẹ | Bằng chứng đáng kể | Bằng chứng hạn chế |
|---|---|---|
| Đau bụng | Vitamin C [20] | |
| Thiếu máu | Vitamin B2 (Riboflavin) [21, 22] Vitamin A [23] | |
| Mổ lấy thai | Vitamin D [24 ,25] | |
| Sâu răng | Vitamin B6 (Pyridoxine) [20] | |
| Trầm cảm | DHA [26 – 28] | |
| Sản giật | Vitamin A [29] Vitamin E [29] | |
| Tiểu đường thai kỳ | Vitamin B12 (Cobalamin) [30, 31] DHA [32] | Inositol [33] |
| Thay đổi mức đường huyết | Inositol [33, 34] | |
| Tăng tỷ lệ nhập viện | Vitamin C [35] | |
| Tăng đường huyết | Vitamin E [36] | |
| Tăng huyết áp | Vitamin D [20, 37] | Riboflavin [38] |
| Nhiễm trùng | Vitamin D [37] | |
| Vô sinh | Cobalamin [39 – 41] | Inositol [34, 42] |
| Kháng insulin | Vitamin E [36] | |
| Thiếu máu hồng cầu khổng lồ | Folate [ 43 ] * | |
| Buồn nôn/Nôn khi mang thai | Pyridoxine [44] | |
| Quáng gà | Riboflavin [45, 46] | Vitamin A [46] |
| Thiếu máu ác tính | Cobalamin [39, 40] | |
| Hội chứng buồng trứng đa nang | Inositol [34] | |
| Tiền sản giật | Cobalamin [47] Vitamin D [37, 48 – 50] DHA [51 – 53] * | Pyridoxine [54] Riboflavin [38] Vitamin A [29] Vitamin C [55] Vitamin E [29] |
| Vỡ ối non (PROM) | Vitamin C [56 – 61] * Vitamin E [56, 60] * | |
| Bệnh cường cận giáp thứ phát | Vitamin D [62] | |
| Nhiễm trùng đường tiết niệu | Vitamin C [63] |
Bảng 4. Mối liên quan giữa các vấn đề sức khỏe của trẻ sơ sinh và tình trạng vitamin của người mẹ trong thai kỳ
| Vấn đề sức khỏe ở trẻ sơ sinh | Bằng chứng đáng kể | Bằng chứng hạn chế |
|---|---|---|
| Bệnh Alzheimer | Choline [64] | |
| Hen suyễn/Khò khè | Vitamin D [65 – 67] Vitamin E [65] | Vitamin C [68] DHA |
| Tự kỷ | Folate [69] Vitamin D [70, 71] | Vitamin B12 [72, 73] |
| Nhẹ cân | Vitamin B5 (Axit Pantothenic) [74 – 77] Vitamin B6 [78, 79] Vitamin B12 [31, 80] | Vitamin C [74] Vitamin B1 (Thiamine) [81] Vitamin B3 (Niacin) [75] DHA [82] |
| Dị tật tim mạch | Pyridoxine [83] | |
| Dị tật tim bẩm sinh | Cobalamin [31, 84] | Vitamin A [84] Niacin [84] Riboflavin [84] |
| Hội chứng Down | Choline [ 64 ] | |
| Kéo dài thời gian mang thai | DHA [51, 82, 86–89, 90] | |
| Tăng bilirubin máu | DHA [32] | |
| Kháng insulin | Cobalamin [31] | |
| Chậm phát triển trí tuệ | DHA | Cobalamin [31] |
| Hạn chế tăng trưởng trong tử cung | Cobalamin [31] | Thiamine [91] |
| Khó khăn về ngôn ngữ | Vitamin D [92] Folate [93] | |
| Hạn chế chức năng phổi | Vitamin A [94] Vitamin C [68] | |
| Trí nhớ kém | Choline [95] Cobalamin [31] | |
| Sảy thai | Cobalamin [96, 97] | Vitamin D [98] |
| Các dị tật ống thần kinh | Cobalamin [31, 99 – 102] Folate [103 – 112] Inositol [113 – 116] | Choline Niacin Thiamine [84, 117, 118] |
| Rối loạn hành vi | Pyridoxine [119] | |
| Dị tật ở vùng miệng | Folate [111] | Vitamin A [120] Vitamin C [120] Vitamin E [120] Biotin [121] Pyridoxine [120] |
| Rối loạn khả năng học tập | Thiamine [122] | |
| Chết lưu | DHA [51] | |
| Sinh non | DHA [51, 82, 86 – 88, 90 ] Vitamin D [24, 37] Vitamin E [123] Cobalamin [80] | Pyridoxine [78] Folate [69] |
| Nguy cơ dị tật bẩm sinh nghiêm trọng | Folate [111] | Riboflavin [125] |
| Thai nhỏ hơn so với tuổi thai | Cobalamin [31] Folate [126] | |
| Chảy máu do thiếu vitamin K (Thường xuất huyết nội sọ) | Vitamin K [127] |
Bảng 5 Mối liên quan của thiếu vitamin với các vấn đề sức khỏe bà mẹ
| Vitamin | Bằng chứng cụ thể | Bằng chứng hạn chế |
|---|---|---|
| Vitamin A | Thiếu máu [ 23 ] | Quáng gà [ 46 ] Tiền sản giật [ 29 ] Sản giật [ 29 ] |
| Vitamin C | Vỡ ối non [56 - 59] | Đau bụng [20] Nhập viện [35] Tiền sản giật [55] Nhiễm trùng đường tiết niệu [63] |
| Vitamin D | Mổ lấy thai [24, 25] | Tăng huyết áp [20, 37] Nhiễm trùng [37] Bệnh cường tuyến cận giáp thứ phát [62] |
| Vitamin E | Vỡ ối non [56] | Sản giật [29] Tăng đường huyết [36] Kháng insulin [36] Tiền sản giật [29] |
| Vitamin B1 (Thiamin) | Rối loạn dung nạp glucose [81] | |
| Vitamin B2 (Riboflavin) | Thiếu máu [ 21, 22 ] Bệnh quáng gà [ 45, 46 ] | Tăng huyết áp [38] Tiền sản giật [38] |
| Vitamin B3 (Niacin) | ||
| Vitamin B6 (Pyridoxine) | Sâu răng Buồn nôn/Nôn mửa [44] Tiền sản giật | |
| Vitamin B7 (Biotin) | ||
| Vitamin B9 (Folate) | Thiếu máu hồng cầu khổng lồ [ 43 ] | |
| Vitamin B12 (Cobalamin) | Bệnh tiểu đường thai kỳ [30, 31] Vô sinh [ 39 – 41 ] Thiếu máu ác tính [ 39 , 40 ] Tiền sản giật [ 47 ] | |
| Cholin | ||
| DHA | Trầm cảm [ 26 – 28 ] Bệnh tiểu đường thai kỳ [32] Tiền sản giật [ 51 – 53 ] | |
| Inositol | Thay đổi nồng độ Glucose máu [ 33, 34] Vô sinh [ 34 , 42 ] | Hội chứng buồng trứng đa nang [ 34 ] Bệnh tiểu đường thai kỳ [33] |
Bảng 6. Mối quan hệ giữa tình trạng thiếu vitamin trong thai kỳ với các vấn đề sức khỏe của trẻ sơ sinh
| Vitamin | Bằng chứng đáng kể | Bằng chứng hạn chế |
|---|---|---|
| Vitamin A | Dị tật tim mạch [ 84 ] Dị tật vùng miệng [ 120 ] Chức năng phổi bị suy giảm [ 94 ] | |
| Vitamin C | Khò khè [ 68 ] Trẻ nhẹ cân [ 74 ] Khe hở vòm miệng [ 120 ] Chức năng phổi bị suy giảm [ 68 ] | |
| Vitamin D | Tự kỷ [ 70 , 71 ] Sinh non [ 24 , 128 ] Hen suyễn/Khò khè [65 – 67] | Sảy thai [ 98] Khó khăn về ngôn ngữ [92 ] |
| Vitamin E | Dị tật tim bẩm sinh [84 , 85] Khe hở vòm miệng [120] Sinh non [ 123 ] Nhau thai bong non [ 56 ] Khò khè [ 65 ] | |
| Vitamin K | Chảy máu do thiếu vitamin K (Thường xuất huyết nội sọ) [ 127 ] | |
| Vitamin B1 (Thiamin) | Bệnh não [ 117 ] Trẻ nhẹ cân [ 81 ] Chậm phát triển trong tử cung [ 91 ] Rối loạn khả năng học tập [122] | |
| Vitamin B2 (Riboflavin) | Trẻ nhẹ cân [ 74 ] Dị tật bẩm sinh [ 125 ] Dị tật tim bẩm sinh [ 84 ] | |
| Vitamin B3 (Niacin) | Gai đôi cột sống Dị tật tim bẩm sinh [ 84 ] | |
| Vitamin B5 (Axit Pantothenic) | Trẻ nhẹ cân [ 74 – 77 ] | |
| Vitamin B6 (Pyridoxine) | Dị tật vùng miệng (Krapels 2004) [ 120 ]; Rối loạn hành vi [ 119 ] Dị tật tim mạch [ 83 ] Sinh non [ 78 ] | |
| Vitamin B7 (Biotin) | Dị tật vùng miệng [ 121 ] | |
| Vitamin B9 (Folate) | Dị tật bẩm sinh sứt môi/vòm miệng [ 111 ] Dị tật tim bẩm sinh [ 111 ] Dị tật ở chi [ 111 ] Dị tật ống thần kinh [ 103 – 112 ] Tự kỷ [ 69 ] Thai nhỏ hơn so với tuổi thai [126] | Sinh non [ 69 ] Chậm phát triển ngôn ngữ nghiêm trọng [ 93 ] |
| Vitamin B12 (Cobalamin) | Dị tật tim bẩm sinh [31 , 84 ] Hạn chế tăng trưởng trong tử cung [ 31 ] Trẻ nhẹ cân [ 31 , 80 ] Sảy thai [ 96 , 97 ] Dị tật ống thần kinh [ 31 , 99 – 102 ] Sinh non [ 80 ] Thai nhỏ hơn so với tuổi thai [ 31 ] | Giảm trí nhớ [ 31 ] Kháng insulin [ 31 ] Bệnh tự kỷ [ 72 , 73 ] |
| Cholin | Bệnh Alzheimer [ 64 ] Hội chứng Down [ 64 ] Dị tật ống thần kinh [ 84 ] | |
| DHA | Ảnh hưởng quá trình phát triển não Kéo dài thời gian mang thai [51, 82, 86 – 90] Macrosomia (thai to) [ 32 ] Sinh non [51, 82, 86 – 88, 90] Tăng bilirubin máu [ 32 ] | |
| Inositol | Dị tật ống thần kinh [ 113 – 116 ] Gai đôi cột sống [ 114 ] |
Nhìn chung, có bằng chứng cho thấy nhiều vấn đề về sức khỏe trong thai kỳ của cả mẹ và bé có liên quan đến tình trạng thiếu vitamin/chất dinh dưỡng của bà mẹ trong thời kỳ mang thai, nhưng trong một số trường hợp, cần nghiên cứu thêm để xác minh mối liên quan. Điều này cho thấy tầm quan trọng của việc đảm bảo cung cấp đủ vitamin và chất dinh dưỡng cho phụ nữ mang thai và trẻ sơ sinh để giảm nguy cơ các vấn đề sức khỏe liên quan.
5.2 Bảng tóm tắt khuyến nghị của nhóm nghiên cứu
Bảng 7 liệt kê các khuyến nghị dựa trên bằng chứng của các tác giả về mức tối ưu của từng loại vitamin/chất dinh dưỡng để bổ sung trong quá trình mang thai và so sánh với RDA, lượng tiêu thụ trung bình hàng ngày từ chế độ ăn NHANES dành cho phụ nữ từ 20–39 tuổi ở Hoa Kỳ, giới hạn trên có thể chấp nhận được và loại vitamin/ chất dinh dưỡng giảm khi mang thai. So sánh RDA và NHANES cho thấy lượng Vitamin D, Choline và DHA trung bình hàng ngày thấp hơn nhiều so với RDA. Lưu ý rằng giá trị NHANES là giá trị trung bình, do đó giá trị thực tế của lượng tiêu thụ của nhiều phụ nữ sẽ thấp hơn.
Bảng 7 Khuyến nghị Lượng vitamin hàng ngày
| Vitamin/chất dinh dưỡng | Khuyến nghị liều bổ sung hàng ngày theo Khuyến nghị đưa ra bởi các tác giả trong nghiên cứu n | Hướng dẫn quốc gia về dinh dưỡng cho Phụ nữ có thai của Bộ Y Tế ban hành năm 2017 (đơn vị/ngày) | Khuyến nghị của RDA về tổng lượng vitamin/chất dinh dưỡng cần thiết cung cấp hàng ngày cho phụ nữ mang thai | Lượng vitamin/chất dinh dưỡng cung cấp hàng ngày từ chế độ ăn (Phụ nữ từ 20–39 tuổi) trên NHANES trừ khi có ghi chú khác | Liều tối đa có thể chấp nhận được đối với phụ nữ mang thai | Giảm đáng kể khi mang thai nếu không được bổ sung |
|---|---|---|---|---|---|---|
| Vitamin A | 1200 mcg vitamin A ở dạng hoạt động & 1000 mcg/ngày dưới dạng hỗn hợp carotenoids | 650 - 730 mcg | 770 mcg | 596 mcg | 3000 mcg | Đúng |
| Vitamin C | 200 mg | 100 - 110 mg | 85 mg | 78 mg | 2000 mg | Đúng |
| Vitamin D | 2000 IU | 800 IU | 600 IU | 156 IU | 4000 IU | Đúng |
| Vitamin E | 19 mg | 6,5 mg | 15 mg | 7 mg | 1000 | Không xác định |
| Vitamin K | 90 mcg | 150 mcg | 111 mcg | 90 mcg | Không được thiết lập | Không xác định |
| Vitamin B1 (Thiamin) | 6 mg | 1 - 1,2 mg | 1,4 mg | 1,5 mg | Không được thiết lập | Đúng |
| Vitamin B2 (Riboflavin) | 2 mg | 1,2 - 1,5 mg | 1,4 mg | 1,9 mg | Không được thiết lập | KHÔNG |
| Vitamin B3 (Niacin) | 35 mg | 18 mg | 23 mg | Không được thiết lập | Đúng | |
| Vitamin B5 (Axit Pantothenic) | 10 mg | 6 mg | 4 mg | Không được thiết lập | Đúng | |
| Vitamin B6 (Pyridoxine) | 10 mg | 1,9 mg | 1,9 mg | 1,9 mg | 100 mg | Đúng |
| Vitamin B7 (Biotin) | 100 mcg | 30 mcg | 40 mcg | Không được thiết lập | Đúng | |
| Vitamin B9 (Folate) | 400 mcg | 600 mcg | 600 mcg | 527 mcg | 1000 mcg | Đúng |
| Vitamin B12 (Cobalamin) | 25 mcg | 2,6 mcg | 4,54 mcg | 2,6 mcg | Không được thiết lập | Đúng |
| Cholin | 3 tháng đầu và 3 tháng giữa thai kỳ: 350 mg. 3 tháng cuối thai kỳ: 600 mg | 450 mg | 450 mg | 276 mg | 3500 mg/ngày | Nhu cầu tăng cao trong 3 tháng cuối thai kỳ |
| DHA | 600 mg | Không có RDA; NIH khuyến nghị 300 mg mỗi ngày | 62 mg | Không được thiết lập | Lượng DHA tăng nhưng tỉ số axit omega 3 so với axit omega 6 giảm | |
| Inositol | 500 mg | 2000 mg | Không xác định |
Các tài liệu được tóm tắt trong tổng quan này cho thấy rằng trong một số trường hợp, nhu cầu dinh dưỡng cần thiết theo khuyến cáo của RDA có thể quá thấp và cần phải sử dụng mức độ cao hơn để giảm nguy cơ biến chứng khi mang thai và các vấn đề về sức khỏe của trẻ sơ sinh. Và nồng độ của hầu hết các vitamin trong máu giảm đáng kể khi mang thai, vì vậy cần phải bổ sung. Các khuyến nghị trong Bảng 7 [142, 143] dường như có khả năng làm giảm đáng kể nhiều biến chứng khi mang thai và các vấn đề sức khỏe trẻ sơ sinh được liệt kê trong Bảng 3, 4, 5 và 6.
Bảng 8 là sự so sánh hàm lượng vitamin trong 188 sản phẩm bổ sung dành cho phụ nữ mang thai trên thị trường Hoa kỳ so với các khuyến nghị dựa trên bằng chứng của các tác giả trong nghiên cứu này.
Hầu hết tất cả các sản phẩm bổ sung dành cho phụ nữ có thai hiện có trên thị Hoa Kỳ trường đều bao gồm folate, theo sau đó là vitamin E, B6, B12, beta carotene, axit pantothenic, biotin và riboflavin và một số chứa vitamin K, A, C, thiamine, choline, DHA và inositol. Mặc dù phần lớn các sản phẩm bổ sung này có chứa tất cả hoặc một số loại vitamin/chất dinh dưỡng được khuyến nghị (Hình 1) nhưng nhiều thành phần không đáp ứng được hàm lượng theo khuyến nghị của nhóm nghiên cứu (Hình 2). Cụ thể, chỉ 61% đáp ứng khuyến nghị theo nghiên cứu này về hàm lượng vitamin E có trong sản phẩm bổ sung dành cho bà bầu, 52% đáp ứng khuyến nghị về hàm lượng riboflavin, 42% đáp ứng khuyến nghị về hàm lượng axit pantothenic,...
Nhìn chung, hầu hết phụ nữ mang thai đều cung cấp vitamin/chất dinh dưỡng ở mức thấp hơn so với mức khuyến nghị của các tác giả. Các tài liệu, nghiên cứu được đưa ra trong phần Tổng quan nghiên cứu ở trên, gợi ý mạnh mẽ rằng việc bổ sung vitamin ở mức khuyến nghị trong nghiên cứu này có thể làm giảm đáng kể nguy cơ mắc nhiều tình trạng sức khỏe thai kỳ và trẻ sơ sinh được liệt kê trong Bảng 3 và 4.
Bảng 8 So sánh các sản phẩm phẩm bổ sung vitamin/chất dinh dưỡng dành cho phụ nữ có thai trên thị trường Hoa Kỳ vs khuyến nghị trong nghiên cứu này
Vitamichất dinh dưỡng (Coo | Khuyến nghị liều lượng bổ sung hàng ngày của từng loại vitamin/chất dinh dưỡng đưa ra bởi các tá giả trong nghiên cứu này | Tỷ lệ Vitamin/chất dinh dưỡng đó có trong thành phần của các sản phẩm (%) (trong số 188 sản phẩm) | % hàm lượng vitamin/chất dinh dưỡng đó đạt hoặc vượt so với khuyến nghị của nghiên cứu này | Hàm lượng trung bình của vitamin/chất dinh dưỡng có trong tất cả sản phẩm | Hàm lượng trung bình của vitamin/chất dinh dưỡng có trong Những sản phẩm có chứa nó | % Hàm lượng trung bình của vitamin/chất dinh dưỡng trong tất cả sản phẩm chia cho khuyến nghị của nghiên cứu này | % Hàm lượng trung bình của vitamin/chất dinh dưỡng trong những sản phẩm có chứa nó chia cho khuyến nghị của nghiên cứu này | Phạm vi hàm lượng có trong sản phẩm (min - max) |
|---|---|---|---|---|---|---|---|---|
| Vitamin A dạng hoạt động (IU) | 4000 | 35% | 13% | 1014,3 ± 1660,2 | 2889,14 ± 1546,9 | 25% | 72% | 0—8000 |
| Beta Caroten (IU) | 3333 | 73% | 34% | 2408,2 ± 2311,6 | 3304,7 ± 2081,0 | 72% | 99% | 0—10.000 |
| Vitamin C (IU) | 200 | 96% | 8% | 108,8 ± 105,1 | 113,0 ± 104,6 | 54% | 57% | 0—10.000 |
| Vitamin D (IU) | 2000 | 98% | 6% | 708,6 ± 545,7 | 724.0 ± 539.9 | 35% | 36% | 0 – 4200 |
| Vitamin E (IU) | 28,5 | 94% | 61% | 40,5 ± 47,6 | 43,27 ± 47,8 | 142% | 152% | 0—200 |
| Vitamin K (mcg) | 90 | 31% | 16% | 23,5 ± 40,0 | 76,2 ± 33,7 | 26% | 85% | 0—200 |
| Vitamin B1 (Thiamin) (mg) | 6 | 85% | 16% | 4,1 ± 3,9 | 4,8 ± 7,2 | 68% | 81% | 0—50 |
| Vitamin B2 (Riboflavin) (mg | 2 | 84% | 52% | 4,3 ± 6,7 | 5,2 ± 7,0 | 216% | 257% | 0—50 |
| Vitamin B3 (Niacin) (mg) | 35 | 88% | 7% | 19,6 ± 12,1 | 22,1 ± 10,4 | 56% | 63% | 0 – 100 |
| Vitamin B5 (Axit Pantothenic) (mg) | 10 | 65% | 42% | 11,7 ± 23,0 | 17,8 ± 26,4 | 117% | 178% | 0—150 |
| Vitamin B6 (mg) | 10 | 97% | 41% | 10,8 ± 12,2 | 11,2 ± 12,1 | 108% | 112% | 0—50 |
| Vitamin B7 (Biotin) (mcg) | 100 | 72% | 43% | 165,2 ± 275,4 | 228,4 ± 299,8 | 165% | 228% | 0—3000 |
| Vitamin B9 (Folate) (mcg | 400 | 98% | 95% | 854,5 ± 295,6 | 873,1 ± 269,4 | 214% | 218% | 0 – 2000 |
| Vitamin B12 (mcg) | 25 | 97% | 23% | 34,5 ± 84,8 | 35,6 ± 85,8 | 138% | 142% | 0 - 800 |
| Cholin (mg) | 350 | 40% | 2% | 25,7 ± 71,4 | 64,3 ± 101,2 | 7% | 18% | 0 - 550 |
| DHA (mg) | 600 | 42% | 1% | 94,2 ± 150,4 | 224,1 ± 156,4 | 16% | 37% | 0 – 1000 |
| Inositol (mg) | 500 | 17% | 0% | 4,5 ± 19,7 | 26,5 ± 41,2 | 1% | 5% | 0 - 150 |
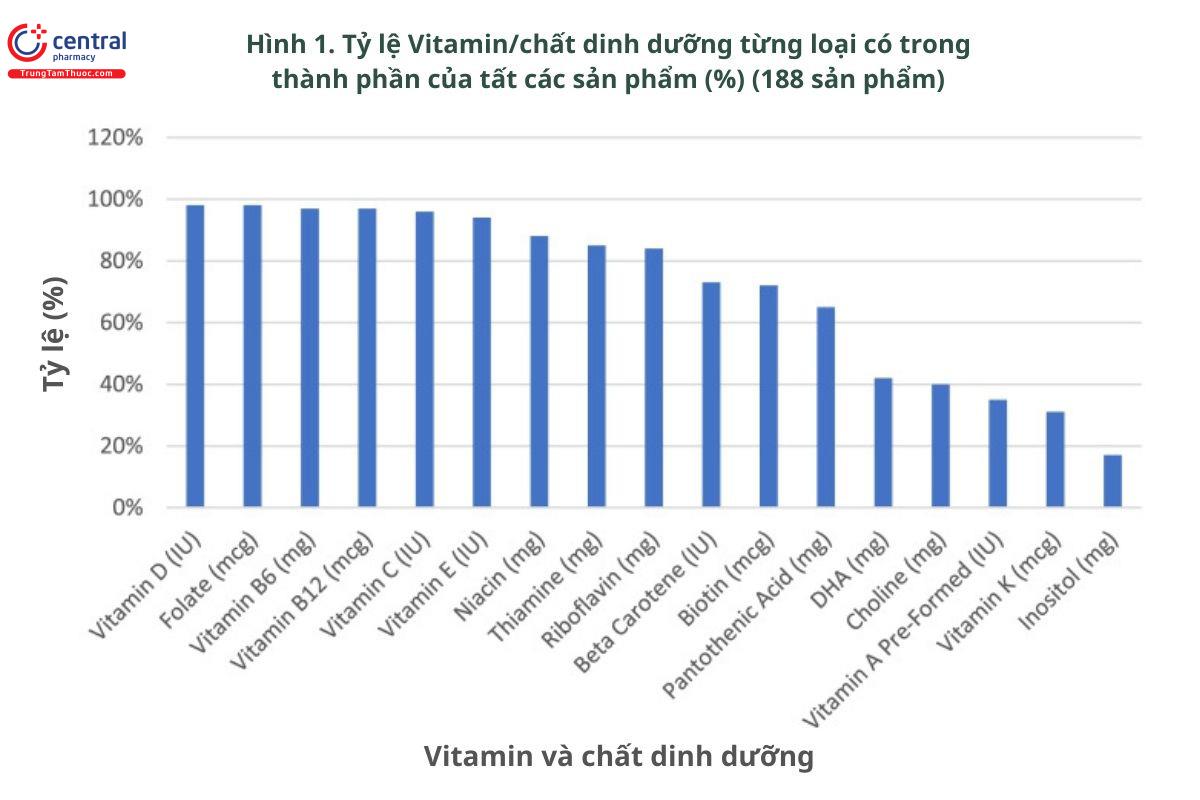
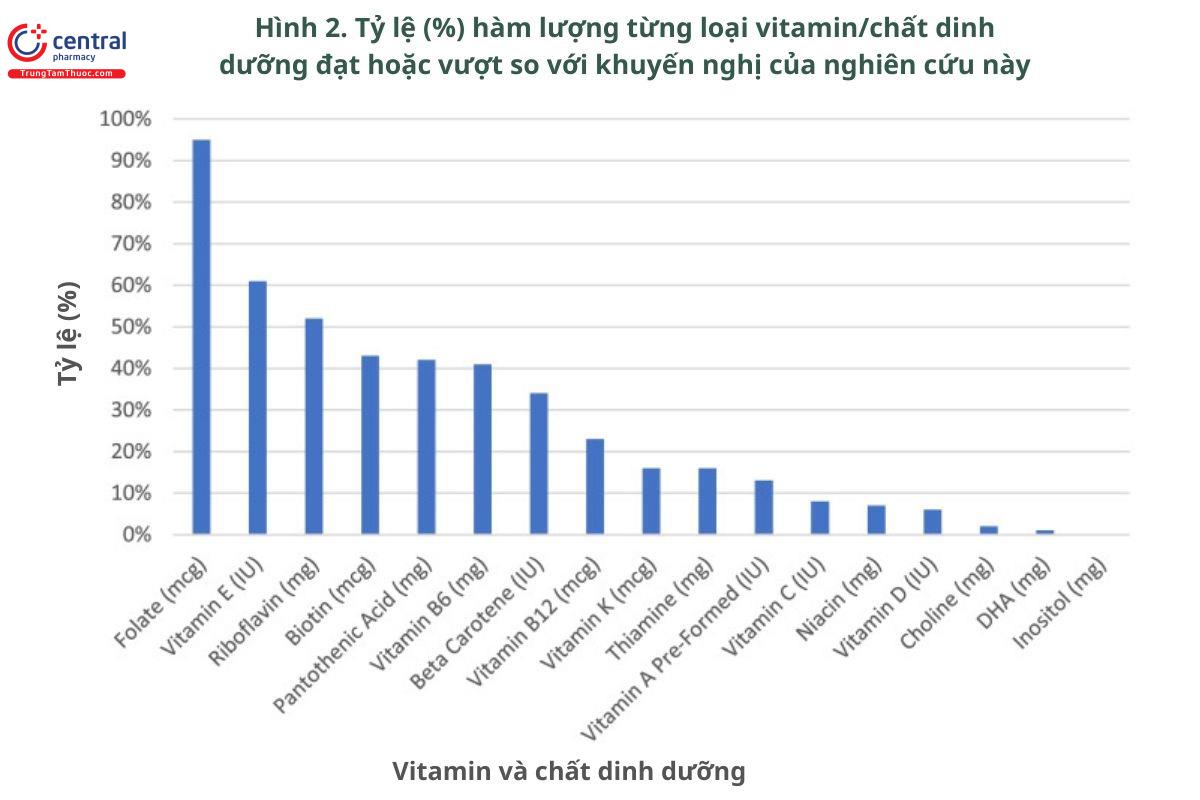
6 Hạn chế
- Bài nghiên cứu này cung cấp một bản tóm tắt chung các nghiên cứu về mức bổ sung tối ưu cho từng loại vitamin. Tuy nhiên, cần tiến hành đánh giá có hệ thống đối với từng loại vitamin để củng cố các khuyến nghị đưa ra tại đây.
- Có sự khác biệt đáng kể về lượng vitamin/chất dinh dưỡng được hấp thụ giữa phụ nữ ở Hoa Kỳ và các khuyến nghị của nhóm nghiên cứu. Điều này có thể do nhiều yếu tố, bao gồm chế độ ăn uống và tình trạng sức khỏe ban đầu của từng phụ nữ.
- Những phụ nữ có chế độ ăn uống kém hoặc có tình trạng sức khỏe không tốt từ trước đó có thể cần bổ sung thêm vitamin/chất dinh dưỡng qua các sản phẩm hoặc sử dụng cách bổ sung khác. Điều này giúp đảm bảo rằng họ nhận được đủ lượng vitamin và chất dinh dưỡng cần thiết cho sức khỏe của mình và thai nhi. Tuy nhiên, phụ nữ có chế độ ăn uống tốt và sức khỏe tốt có thể cần ít chất bổ sung hơn, vì chế độ ăn uống tổng thể của họ đã đáp ứng đủ nhu cầu dinh dưỡng.
- Các khuyến nghị hiện tại giả định rằng không cần tiến hành kiểm tra tình trạng dinh dưỡng của từng cá nhân. Tuy nhiên, việc đánh giá cá nhân hóa về chế độ ăn uống và các chỉ số sinh hóa liên quan đến tình trạng dinh dưỡng có thể được sử dụng để điều chỉnh các khuyến nghị cho từng cá nhân.
- Các sản phẩm bổ sung vitamin/chất dinh dưỡng trong thời kỳ mang thai thường được sử dụng như một phương tiện bổ sung, chứ không thể thay thế cho một chế độ ăn uống lành mạnh. Chế độ ăn uống lành mạnh vẫn được coi là yếu tố quan trọng nhất để đảm bảo cung cấp đủ dinh dưỡng cho sức khỏe của mẹ và sự phát triển của thai nhi.
- Hầu hết các nghiên cứu về tác dụng của việc bổ sung chất dinh dưỡng đều được bắt đầu sau khi thụ thai nghĩa là trong thai kỳ, trong khi dữ liệu về lợi ích của việc bổ sung chất dinh dưỡng trước khi thụ tinh (hay khi có ý định mang thai) vẫn còn hạn chế và cần thêm nghiên cứu.
- Hiện tại, hầu hết các nghiên cứu về bổ sung chất dinh dưỡng tập trung vào việc nghiên cứu một loại vitamin cụ thể. Tuy nhiên, cần thiết có các nghiên cứu bổ sung mà trong đó tác dụng của việc bổ sung vitamin tổng hợp được đánh giá trong một thử nghiệm lâm sàng quy mô lớn. Thử nghiệm này sẽ bao gồm đánh giá chế độ ăn uống, các chỉ số sinh hóa về tình trạng dinh dưỡng, đánh giá các biến chứng trong quá trình mang thai và khi sinh, và cả đánh giá ngắn hạn và lâu dài về sức khỏe của trẻ em.
7 Kết luận
Trong thời kỳ mang thai, nồng độ của hầu hết các vitamin/chất dinh dưỡng giảm đáng kể và việc thiếu hụt vitamin/chất dinh dưỡng có thể dẫn đến nhiều biến chứng về sức khỏe trong thai kỳ của cả mẹ và bé. Do đó, việc bổ sung các chất này trong thời kỳ mang thai rất quan trọng để ngăn ngừa những vấn đề về sức khỏe có thể gặp phải. Tuy nhiên, tính đến thời điểm hiện tại không có tiêu chuẩn quốc gia nào về hàm lượng các vitamin/chất dinh dưỡng trong các sản phẩm dành cho bà bầu. Vì vậy nghiên cứu này đưa ra các khuyến nghị dựa trên bằng chứng về hàm lượng vitamin tối ưu cần có trong sản phẩm bổ sung tròn thai kỳ hay lượng vitamin/chất dinh dưỡng cần thiết hàng ngày, nhằm giảm nguy cơ mắc các vấn đề về sức khỏe cho cả mẹ và bé.
Hy vọng rằng các khuyến nghị này sẽ giúp phụ nữ đang mang thai hay có ý định mang thai và các chuyên gia y tế, chuyên gia dinh dưỡng lựa chọn những sản phẩm bổ sung phù hợp cho thai kỳ. Ngoài ra, các tác giả cũng hy vọng rằng những khuyến nghị này sẽ thúc đẩy các nhà sản xuất sản phẩm bổ sung nâng cao chất lượng sản phẩm của họ. Cuối cùng, hy vọng rằng nghiên cứu này sẽ khuyến khích các nhà/nhóm nghiên cứu khác nghiên cứu và thảo luận sâu hơn về chủ đề này, từ đó đưa ra những khuyến nghị ngày càng tốt hơn trong tương lai.
8 Tài liệu tham khảo
1. Vinyard M, Zimmer M, Herrick KA, Story M, Juan W, Reedy J. Healthy eating index-2015 scores vary by types of food outlets in the United States. Nutrients. 2021;13(8):2717.
2. Gernand AD, Schulze KJ, Stewart CP, West KP Jr, Christian P. Micronutrient deficiencies in pregnancy worldwide: health effects and prevention. Nat Rev Endocrinol. 2016;12(5):274–89.
3. Prevention CfDCa. Reproductive health data and statistics. 2020.
4. American College of Obstetricians and Gynecologists. ACOG practice bulletin. Management of recurrent pregnancy loss. Number 24, February 2001. (Replaces Technical Bulletin Number 212, September 1995). American College of Obstetricians and Gynecologists. The official organ of the International Federation of Gynaecology and Obstetrics. Int J Gynaecol Obstet. 2022;78(2):179–90. https://doi.org/10.1016/s0020- 7292(02)00197-2.
5. Casagrande SS, Linder B, Cowie CC. Prevalence of gestational diabetes and subsequent Type 2 diabetes among U.S. women. Diabetes Res Clin Pract. 2018;141:200–8.
6. Force USPST. Screening for preeclampsia: US preventive services task force recommendation statement. JAMA. 2017;317(16):1661–7.
7. Gupta PM, Hamner HC, Suchdev PS, Flores-Ayala R, Mei Z. Iron status of toddlers, nonpregnant females, and pregnant females in the United States. Am J Clin Nutr. 2017;106(Suppl 6):1640s-s1646.
8. Prevention CfDCa. Births - method of delivery. 2021. Available from: https://www.cdc.gov/nchs/fastats/delivery.htm.
9. Prevention CfDCa. Pregnancy and infant loss. 2020. Available from: https://www.cdc.gov/ncbddd/stillbirth/features/pregnancyinfant-loss.html.
10. Prevention CfDCa. Birthweight and gestation. 2021.
11. Ko JY, Rockhill KM, Tong V, Morrow B, Farr S. Trends in postpartum depressive symptoms - 27 states, 2004, 2008, and 2012. 2017.
12. Prevention CfDCa. Data & statistics on autism spectrum disorder. 2020. Available from: https://www.cdc.gov/ncbddd/autism/data.html.
13. Prevention CfDCa. Birth defects. 2020. Available from: https://www.cdc. gov/ncbddd/birthdefects/facts.html.
14. Prevention CfDCa. Attention-Deficit/Hyperactivity Disorder (ADHD). 2020. Available from: https://www.cdc.gov/ncbddd/adhd/data.html.
15. Zablotsky B, Black LI, Blumberg S. Estimated prevalence of children with diagnosed developmental disabilities in the United States, 2014–2016.
2017. Available from: https://www.cdc.gov/nchs/products/databriefs/db291.htm#:~:text=During%202014%E2%80%932016%2C%20the%20prevalence%20of%20children%20ever%20diagnosed%20with,in%202016%20(Figure%201.
16. Prevenetion CfDCa. National center for health statistics asthma. 2021. Available from: https://www.cdc.gov/nchs/fastats/asthma.htm.
17. Jackson KD, Howie LD, Akinbami LJ. Trends in allergic conditions among children: United States, 1997–2011. NCHS Data Brief. 2013;121:1–8.
18. Prevention CfDCa. Prevalence of childhood obesity in the United States. 2021. Available from:https://www.cdc.gov/obesity/data/childhood.html#:~:text=Prevalence%20of%20Childhood%20Obesity%20in%20the%20United%20States&text=The%20prevalence%20of%20obe
sity%20was,to%2019%2Dyear%2Dolds.
19. Adams JBB, Sorenson JCC, Pollard ELL, Kirby JKK, Audhya T. Evidencebased recommendations for an optimal prenatal supplement for women in the U.S., part two: minerals. Nutrients. 2021;13(6):1849.
20. Rumbold A, Duley L, Crowther CA, Haslam RR. Antioxidants for preventing pre-eclampsia. Cochrane Database Syst Rev. 2008;2008(1):Cd004227.
21. Ma AG, Schouten EG, Zhang FZ, Kok FJ, Yang F, Jiang DC, et al. Retinol and riboflavin supplementation decreases the prevalence of anemia in Chinese pregnant women taking iron and folic acid supplements. J Nutr. 2008;138(10):1946–50.
22. Suprapto B, Widardo, Suhanantyo. Effect of low-dosage vitamin A and riboflavin on iron-folate supplementation in anaemic pregnant women. Asia Pac J Clin Nutr. 2002;11(4):263–7.
23. Thorne-Lyman AL, Fawzi WW. Vitamin A and carotenoids during pregnancy and maternal, neonatal and infant health outcomes: a systematic review and meta-analysis. Paediatr Perinat Epidemiol. 2012;26 Suppl 1(01):36–54.
24. Wagner CL, Baggerly C, McDonnell S, Baggerly KA, French CB, Baggerly L, et al. Post-hoc analysis of vitamin D status and reduced risk of preterm birth in two vitamin D pregnancy cohorts compared with South Carolina March of Dimes 2009–2011 rates. J Steroid Biochem Mol Biol. 2016;155(Pt B):245–51.
25. Merewood A, Mehta SD, Chen TC, Bauchner H, Holick MF. Associationn between vitamin D deficiency and primary cesarean section. J Clin Endocrinol Metab. 2009;94(3):940–5.
26. Lin PY, Chang CH, Chong MF, Chen H, Su KP. Polyunsaturated fatty acids in perinatal depression: a systematic review and meta-analysis. Biol Psychiatry. 2017;82(8):560–9.
27. Hibbeln JR. Seafood consumption, the DHA content of mothers’ milk and prevalence rates of postpartum depression: a cross-national, ecological analysis. J Affect Disord. 2002;69(1–3):15–29.
28. Zhang M-M, Zou Y, Li S-M, Wang L, Sun Y-H, Shi L, et al. The efficacy and safety of omega-3 fatty acids on depressive symptoms in perinatal women: a meta-analysis of randomized placebo-controlled trials. Transl Psychiatry. 2020;10(1):193.
29. Ziari SA, Mireles VL, Cantu CG, Cervantes M 3rd, Idrisa A, Bobsom D, et al. Serum vitamin A, vitamin E, and beta-carotene levels in preeclamptic women in northern nigeria. Am J Perinatol. 1996;13(5):287–91.
30. Yajnik CS, Deshpande SS, Jackson AA, Refsum H, Rao S, Fisher DJ, et al. Vitamin B12 and folate concentrations during pregnancy and insulin resistance in the offspring: the pune maternal nutrition study. Diabetologia. 2008;51(1):29–38.
31. Finkelstein JL, Layden AJ, Stover PJ. Vitamin B-12 and perinatal health. Adv Nutr. 2015;6(5):552–63.
32. Gao L, Lin L, Shan N, Ren CY, Long X, Sun YH, et al. The impact of omega-3 fatty acid supplementation on glycemic control in patients with gestational diabetes: a systematic review and meta-analysis of randomized controlled studies. J Matern Fetal Neonatal Med.
2020;33(10):1767–73.
33. Corrado F, D’Anna R, Di Vieste G, Giordano D, Pintaudi B, Santamaria A, et al. The effect of myoinositol supplementation on insulin resistance in patients with gestational diabetes. Diabet Med. 2011;28(8):972–5.
34. Papaleo E. Inositol effects on ovulation induction in patients with polycystic ovary syndrome. Fertil Steril. 95. United States2011. p. e47; author reply e9.
35. Hans U, Edward B. Regular vitamin C supplementation during pregnancy reduces hospitalization: outcomes of a Ugandan rural cohort study. Pan Afr Med J. 2010;5:15.
36. Ley SH, Hanley AJ, Sermer M, Zinman B, O’Connor DL. Lower dietary vitamin E intake during the second trimester is associated with insulin resistance and hyperglycemia later in pregnancy. Eur J Clin Nutr. 2013;67(11):1154–6.
37. Wagner CL, McNeil RB, Johnson DD, Hulsey TC, Ebeling M, Robinson C, et al. Health characteristics and outcomes of two randomized vitamin D supplementation trials during pregnancy: a combined analysis. J Steroid Biochem Mol Biol. 2013;136:313–20.
38. Elsen C, Rivas-Echeverría C, Sahland K, Sánchez R, Molma L, Pahl L, et al. Vitamins E, A and B(2) as Possible risk factors for preeclampsia - under consideration of the PROPER Study (“prevention of preeclampsia by high-dose riboflavin supplementation”). Geburtshilfe Frauenheilkd. 2012;72(9):846–52.
39. Jackson IM, Doig WB, McDonald G. Pernicious anaemia as a cause of infertility. Lancet. 1967;2(7527):1159–60.
40. Hall M, Davidson RJ. Prophylactic folic acid in women with pernicious anaemia pregnant after periods of infertility. J Clin Pathol. 1968;21(5):599–602.
41. Bennett M. Vitamin B12 deficiency, infertility and recurrent fetal loss. J Reprod Med. 2001;46(3):209–12.
42. Carlomagno G, Nordio M, Chiu TT, Unfer V. Contribution of myo-inositol and Melatonin to human reproduction. Eur J Obstet Gynecol Reprod Biol. 2011;159(2):267–72.
43. Lassi ZS, Salam RA, Haider BA, Bhutta ZA. Folic acid supplementation during pregnancy for maternal health and pregnancy outcomes. Cochrane Database Syst Rev. 2013;3:Cd006896.
44. Chittumma P, Kaewkiattikun K, Wiriyasiriwach B. Comparison of the effectiveness of ginger and vitamin B6 for treatment of nausea and vomiting in early pregnancy: a randomized double-blind controlled trial. J Med Assoc Thai. 2007;90(1):15–20.
45. Graham JM, Haskell MJ, Pandey P, Shrestha RK, Brown KH, Allen LH. Supplementation with iron and riboflavin enhances dark adaptation response to vitamin A-fortified rice in iron-deficient, pregnant, nightblind Nepali women. Am J Clin Nutr. 2007;85(5):1375–84.
46. Christian P, West KP Jr, Khatry SK, Katz J, LeClerq S, Pradhan EK, et al. Vitamin A or beta-carotene supplementation reduces but does not eliminate maternal night blindness in Nepal. J Nutr. 1998;128(9):1458–63.
47. Mardali F, Fatahi S, Alinaghizadeh M, Kord Varkaneh H, Sohouli MH, Shidfar F, et al. Association between abnormal maternal serum levels of vitamin B12 and preeclampsia: a systematic review and meta-analysis. Nutr Rev. 2021;79(5):518–28.
48. Bodnar LM, Catov JM, Simhan HN, Holick MF, Powers RW, Roberts JM. Maternal vitamin D deficiency increases the risk of preeclampsia. J Clin Endocrinol Metab. 2007;92(9):3517–22.
49. Baca KM, Simhan HN, Platt RW, Bodnar LM. Low maternal 25-hydroxyvitamin D concentration increases the risk of severe and mild preeclampsia. Ann Epidemiol. 2016;26(12):853-7.e1.
50. Haugen M, Brantsaeter AL, Trogstad L, Alexander J, Roth C, Magnus P, et al. Vitamin D supplementation and reduced risk of preeclampsia in nulliparous women. Epidemiology. 2009;20(5):720–6.
51. Middleton P, Gomersall JC, Gould JF, Shepherd E, Olsen SF, Makrides M. Omega-3 fatty acid addition during pregnancy. Cochrane Database Syst Rev. 2018;11:CD003402.
52. Bakouei F, Delavar MA, Mashayekh-Amiri S, Esmailzadeh S, Taheri Z. Efficacy of n-3 fatty acids supplementation on the prevention of pregnancy induced-hypertension or preeclampsia: a systematic review and meta-analysis. Taiwan J Obstet Gynecol. 2020;59(1):8–15.
53. Kulkarni AV, Mehendale SS, Yadav HR, Kilari AS, Taralekar VS, Joshi SR. Circulating angiogenic factors and their association with birth outcomes in preeclampsia. Hypertens Res. 2010;33(6):561–7.
54. Hillman RW, Cabaud PG, Schenone RA. The effects of pyridoxine supplements on the dental caries experience of pregnant women. Am J Clin Nutr. 1962;10:512–5.
55. Chappell LC, Seed PT, Kelly FJ, Briley A, Hunt BJ, Charnock-Jones DS, et al. Vitamin C and E supplementation in women at risk of preeclampsia is associated with changes in indices of oxidative stress and placental function. Am J Obstet Gynecol. 2002;187(3):777–84.
56. Rumbold A, Ota E, Nagata C, Shahrook S, Crowther CA. Vitamin C supplementation in pregnancy. Cochrane Database Syst Rev. 2015;9:Cd004072.
57. Ghomian N, Hafizi L, Takhti Z. The role of vitamin C in prevention of preterm premature rupture of membranes. Iran Red Crescent Med J. 2013;15(2):113–6.
58. Zamani M, Goodarzi MT, Lavasani NS, Khosravi A. Effects of ascorbic Acid on serum level of unconjugated Estriol and its relationship with preterm premature rupture of membrane: a double-blind randomized controlled clinical trial. Iranian J Med Sci. 2013;38(3):227–32.
59. Kiondo P, Wamuyu-Maina G, Wandabwa J, Bimenya GS, Tumwesigye NM, Okong P. The effects of vitamin C supplementation on preeclampsia in Mulago Hospital, Kampala, Uganda: a randomized placebo controlled clinical trial. BMC Pregnancy Childbirth. 2014;14:283-.
60. Rumbold A, Ota E, Hori H, Miyazaki C, Crowther CA. Vitamin E supplementation in pregnancy. Cochrane Database Syst Rev. 2015;9:Cd004069.
61. Casanueva E, Angulo ME, Goidberg S, Pfeffer F, Meza-Camacho C, Vadillo-Ortega F, et al. Bases to determine the dose of vitamin C in pregnancy. Gac Med Mex. 2005;141(4):273–7.
62. Yu CK, Sykes L, Sethi M, Teoh TG, Robinson S. Vitamin D deficiency and supplementation during pregnancy. Clin Endocrinol (Oxf ). 2009;70(5):685–90.
63. Ochoa-Brust GJ, Fernández AR, Villanueva-Ruiz GJ, Velasco R, TrujilloHernández B, Vásquez C. Daily intake of 100 mg ascorbic acid as urinary tract infection prophylactic agent during pregnancy. Acta Obstet Gynecol Scand. 2007;86(7):783–7.
64. Strupp BJ, Powers BE, Velazquez R, Ash JA, Kelley CM, Alldred MJ, et al. Maternal choline supplementation: a potential prenatal treatment for down syndrome and alzheimer’s disease. Curr Alzheimer Res. 2016;13(1):97–106.
65. Beckhaus AA, Garcia-Marcos L, Forno E, Pacheco-Gonzalez RM, Celedón JC, Castro-Rodriguez JA. Maternal nutrition during pregnancy and risk of asthma, wheeze, and atopic diseases during childhood: a systematic review and meta-analysis. Allergy. 2015;70(12):1588–604.
66. Zosky GR, Hart PH, Whitehouse AJ, Kusel MM, Ang W, Foong RE, et al. Vitamin D deficiency at 16 to 20 weeks’ gestation is associated with impaired lung function and asthma at 6 years of age. Ann Am Thorac Soc. 2014;11(4):571–7.
67. Wolsk HM, Harshfield BJ, Laranjo N, Carey VJ, O’Connor G, Sandel M, et al. Vitamin D supplementation in pregnancy, prenatal 25(OH)D levels, race, and subsequent asthma or recurrent wheeze in offspring: secondary analyses from the Vitamin D antenatal asthma reduction trial. J Allergy Clin Immunol. 2017;140(5):1423-9.e5.
68. McEvoy CT, Schilling D, Clay N, Jackson K, Go MD, Spitale P, et al. Vitamin C supplementation for pregnant smoking women and pulmonary function in their newborn infants: a randomized clinical trial. JAMA. 2014;311(20):2074–82.
69. Olsen SF, Halldorsson TI, Li M, Strøm M, Mao Y, Che Y, et al. Examining the effect of fish oil supplementation in Chinese pregnant women on gestation duration and risk of preterm delivery. J Nutr. 2019;149(11):1942–51.
70. Fernell E, Bejerot S, Westerlund J, Miniscalco C, Simila H, Eyles D, et al. Autism spectrum disorder and low vitamin D at birth: a sibling control study. Molecular Autism. 2015;6(1):3.
71. Vinkhuyzen AAE, Eyles DW, Burne THJ, Blanken LME, Kruithof CJ, Verhulst F, et al. Gestational vitamin D deficiency and autism-related traits: the Generation R Study. Mol Psychiatry. 2018;23(2):240–6.
72. Hollowood-Jones K, Adams JB, Coleman DM, Ramamoorthy S, Melnyk S, James SJ, et al. Altered metabolism of mothers of young children with autism spectrum disorder: a case control study. BMC Pediatr. 2020;20(1):557.
73. Raghavan R, Riley AW, Volk H, Caruso D, Hironaka L, Sices L, et al. Maternal multivitamin intake, plasma folate and Vitamin B(12) levels and autism spectrum disorder risk in offspring. Paediatr Perinat Epidemiol. 2018;32(1):100–11.
74. Haggarty P, Campbell DM, Duthie S, Andrews K, Hoad G, Piyathilake C, et al. Diet and deprivation in pregnancy. Br J Nutr. 2009;102(10):1487–97.
75. Baker H, Thind IS, Frank O, DeAngelis B, Caterini H, Louria DB. Vitamin levels in low-birth-weight newborn infants and their mothers. Am J Obstet Gynecol. 1977;129(5):521–4.
76. Lagiou P, Mucci L, Tamimi R, Kuper H, Lagiou A, Hsieh CC, et al. Micronutrient intake during pregnancy in relation to birth size. Eur J Nutr. 2005;44(1):52–9.
77. Watson PE, McDonald BW. The association of maternal diet and dietary supplement intake in pregnant New Zealand women with infant birthweight. Eur J Clin Nutr. 2010;64(2):184–93.
78. Ronnenberg AG, Goldman MB, Chen D, Aitken IW, Willett WC, Selhub J, et al. Preconception homocysteine and B vitamin status and birth outcomes in Chinese women. Am J Clin Nutr. 2002;76(6):1385–91.
79. Chang SJ. Adequacy of maternal pyridoxine supplementation during pregnancy in relation to the vitamin B6 status and growth of neonates at birth. J Nutr Sci Vitaminol (Tokyo). 1999;45(4):449–58.
80. Rogne T, Tielemans MJ, Chong MF, Yajnik CS, Krishnaveni GV, Poston L, et al. Associations of maternal vitamin B12 concentration in pregnancy with the risks of preterm birth and low birth weight: a systematic review and meta-analysis of individual participant data. Am J Epidemiol. 2017;185(3):212–23.
81. Bakker SJ, ter Maaten JC, Gans RO. Thiamine supplementation to prevent induction of low birth weight by conventional therapy for gestational diabetes mellitus. Med Hypotheses. 2000;55(1):88–90.
82. Carlson SE, Colombo J, Gajewski BJ, Gustafson KM, Mundy D, Yeast J, et al. DHA supplementation and pregnancy outcomes. Am J Clin Nutr. 2013;97(4):808–15.
83. Czeizel AE, Puhó E, Bánhidy F, Acs N. Oral pyridoxine during pregnancy : potential protective effect for cardiovascular malformations. Drugs R D. 2004;5(5):259–69.
84. Shaw GM, Carmichael SL, Yang W, Lammer EJ. Periconceptional nutrient intakes and risks of conotruncal heart defects. Birth Defects Res A. 2010;88(3):144–51.
85. Smedts HPM, de Vries JH, Rakhshandehroo M, Wildhagen MF, VerkleijHagoort AC, Steegers EA, et al. High maternal vitamin E intake by diet or supplements is associated with congenital heart defects in the offspring. BJOG. 2009;116(3):416–23.
86. Harris MA, Reece MS, McGregor JA, Wilson JW, Burke SM, Wheeler M, et al. The effect of omega-3 docosahexaenoic acid supplementation on gestational length: randomized trial of supplementation compared to nutrition education for increasing n-3 intake from foods. Biomed Res Int. 2015;2015:123078.
87. Ciesielski TH, Bartlett J, Williams SM. Omega-3 polyunsaturated fatty acid intake norms and preterm birth rate: a cross-sectional analysis of 184 countries. BMJ Open. 2019;9(4):e027249.
88. Olsen SF, Secher NJ, Tabor A, Weber T, Walker JJ, Gluud C. Randomised clinical trials of fish oil supplementation in high risk pregnancies. Fish Oil Trials In Pregnancy (FOTIP) Team. BJOG. 2000;107(3):382–95.
89. Smuts CM, Huang M, Mundy D, Plasse T, Major S, Carlson SE. A randomized trial of docosahexaenoic acid supplementation during the third trimester of pregnancy. Obstet Gynecol. 2003;101(3):469–79.
90. Miller S, Harris M, Baker S, Davalos D, Clark A, Mcgirr K. Intake of total omega-3 docosahexaenoic acid associated with increased gestational length and improved cognitive performance at 1year of age. J Nutr Health Food Eng. 2006;5(3):642–51.
91. Heinze T, Weber W. Determination of thiamine (vitamin B1) in maternal blood during normal pregnancies and pregnancies with intrauterine growth retardation. Z Ernahrungswiss. 1990;29(1):39–46.
92. Whitehouse AJ, Holt BJ, Serralha M, Holt PG, Kusel MM, Hart PH. Maternal serum vitamin D levels during pregnancy and offspring neurocognitive development. Pediatrics. 2012;129(3):485–93.
93. Roth C, Magnus P, Schjølberg S, Stoltenberg C, Surén P, McKeague IW, et al. Folic acid supplements in pregnancy and severe language delay in children. JAMA. 2011;306(14):1566–73.
94. Checkley W, West KP Jr, Wise RA, Baldwin MR, Wu L, LeClerq SC, et al. Maternal vitamin A supplementation and lung function in offspring. N Engl J Med. 2010;362(19):1784–94.
95. Boeke CE, Gillman MW, Hughes MD, Rifas-Shiman SL, Villamor E, Oken E. Choline intake during pregnancy and child cognition at age 7 years. Am J Epidemiol. 2013;177(12):1338–47.
96. Reznikoff-Etiévant M, Zittoun J, Vaylet C, Pernet P, Milliez J. Low Vitamin B12 level as a risk factor for very early recurrent abortion. Eur J Obstet Gynecol Reprod Biol. 2002;104:156–9.
97. Hübner U, Alwan A, Jouma M, Tabbaa M, Schorr H, Herrmann W. Low serum vitamin B12 is associated with recurrent pregnancy loss in Syrian women. Clin Chem Lab Med. 2008;46(9):1265–9.
98. Andersen LB, Jørgensen JS, Jensen TK, Dalgård C, Barington T, Nielsen J, et al. Vitamin D insufficiency is associated with increased risk of first-trimester miscarriage in the Odense Child Cohort. Am J Clin Nutr. 2015;102(3):633–8.
99. Ray JG, Wyatt PR, Thompson MD, Vermeulen MJ, Meier C, Wong PY, et al. Vitamin B12 and the risk of neural tube defects in a folic-acid-fortified population. Epidemiology. 2007;18(3):362–6.
100. Molloy AM, Kirke PN, Troendle JF, Burke H, Sutton M, Brody LC, et al. Maternal vitamin B12 status and risk of neural tube defects in a population with high neural tube defect prevalence and no folic Acid fortification. Pediatrics. 2009;123(3):917–23.
101. Mills JL, McPartlin JM, Kirke PN, Lee YJ, Conley MR, Weir DG, et al. Homocysteine metabolism in pregnancies complicated by neural-tube defects. Lancet. 1995;345(8943):149–51.
102. Wald NJ, Hackshaw AD, Stone R, Sourial NA. Blood folic acid and vitamin B12 in relation to neural tube defects. Br J Obstet Gynaecol. 1996;103(4):319–24.
103. Berry RJ, Li Z, Erickson JD, Li S, Moore CA, Wang H, et al. Prevention
of neural-tube defects with folic acid in China. China-U.S. collaborative project for neural tube defect prevention. N Engl J Med. 1999;341(20):1485–90.
104. Kirke PN, Daly LE, Elwood JH. A randomised trial of low dose folic acid to prevent neural tube defects. The Irish vitamin study group. Arch Dis Child. 1992;67(12):1442–6.
105. Laurence KM, James N, Miller MH, Tennant GB, Campbell H. Doubleblind randomised controlled trial of folate treatment before conception to prevent recurrence of neural-tube defects. Br Med J (Clin Res Ed). 1981;282(6275):1509–11.
106. MRC Vitamin Study Research Group. Prevention of neural tube defects: results of the Medical Research Council Vitamin Study. Lancet. 1991;338(8760):131–7.
107. Toriello HV, for the Professional Practice and Guidelines C. Folic acid and neural tube defects. Genet Med. 2005;7(4):283–4.
108. Vergel RG, Sanchez LR, Heredero BL, Rodriguez PL, Martinez AJ. Primary prevention of neural tube defects with folic acid supplementation: Cuban experience. Prenat Diagn. 1990;10(3):149–52.
109. Werler MM, Shapiro S, Mitchell AA. Periconceptional folic acid exposure and risk of occurrent neural tube defects. JAMA. 1993;269(10):1257–61.
110. Wilson RD, Audibert F, Brock JA, Carroll J, Cartier L, Gagnon A, et al. Pre-conception folic acid and multivitamin supplementation for the primary and secondary prevention of neural tube defects and other folic acid-sensitive congenital anomalies. J Obstet Gynaecol Can. 2015;37(6):534–52.
111. Ingrid Goh Y, Bollano E, Einarson TR, Koren G. Prenatal multivitamin supplementation and rates of congenital anomalies: a meta-analysis. J Obstet Gynaecol Can. 2006;28(8):680–9.
112. Czeizel AE, Dudás I. Prevention of the first occurrence of neural-tube defects by periconceptional vitamin supplementation. N Engl J Med. 1992;327(26):1832–5.
113. Greene ND, Leung KY, Copp AJ. Inositol, neural tube closure and the prevention of neural tube defects. Birth Defects Res. 2017;109(2):68–80.
114. Guan Z, Wang J, Guo J, Wang F, Wang X, Li G, et al. The maternal ITPK1 gene polymorphism is associated with neural tube defects in a highrisk Chinese population. PloS One. 2014;9(1):e86145. Available from: http://europepmc.org/abstract/MED/24465924 Available from: https://www.ncbi.nlm.nih.gov/pmc/articles/pmid/24465924/pdf/?tool=EBI Available from: https://www.ncbi.nlm.nih.gov/pmc/articles/pmid/
24465924/?tool=EBIAvailable from: https://doi.org/10.1371/journal.pone.0086145
Available from: https://europepmc.org/articles/PMC3896452
Available from: https://europepmc.org/articles/PMC3896452?pdf=render.
115. Greene ND, Leung KY, Gay V, Burren K, Mills K, Chitty LS, et al. Inositol for the prevention of neural tube defects: a pilot randomised controlled trial. Br J Nutr. 2016;115(6):974–83.
116. Cavalli P, Tonni G, Grosso E, Poggiani C. Effects of inositol supplementation in a cohort of mothers at risk of producing an NTD pregnancy. Birth Defects Res A. 2011;91(11):962–5.
117. Chandler AL, Hobbs CA, Mosley BS, Berry RJ, Canfield MA, Qi YP, et al. Neural tube defects and maternal intake of micronutrients related to one-carbon metabolism or antioxidant activity. Birth Defects Res A. 2012;94(11):864–74.
118. Groenen PM, van Rooij IA, Peer PG, Gooskens RH, Zielhuis GA, SteegersTheunissen RP. Marginal maternal vitamin B12 status increases the risk of offspring with spina bifida. Am J Obstet Gynecol. 2004;191(1):11–7.
119. McCullough AL, Kirksey A, Wachs TD, McCabe GP, Bassily NS, Bishry Z et al. Vitamin B-6 status of Egyptian mothers: relation to infant behavior and maternal-infant interactions. Am J Clin Nutr. 1990;51(6):1067–74.
120. Krapels IP, van Rooij IA, Ocké MC, West CE, van der Horst CM, SteegersTheunissen RP. Maternal nutritional status and the risk for orofacial cleft offspring in humans. J Nutr. 2004;134(11):3106–13.
121. Takechi R, Taniguchi A, Ebara S, Fukui T, Watanabe T. Biotin deficiency affects the proliferation of human embryonic palatal mesenchymal cells in culture. J Nutr. 2008;138(4):680–4.
122. Bell JM, Stewart CN. Effects of fetal and early postnatal thiamin deficiency on avoidance learning in rats. J Nutr. 1979;109(9):1577–83.
123. Bártfai L, Bártfai Z, Nedeczky I, Puho EH, Bánhidy F, Czeizel AE. Rate of preterm birth in pregnant women with vitamin E treatment: a population-based study. J Matern Fetal Neonatal Med. 2012;25(6):575–80.
124. Morales E, Guxens M, Llop S, Rodríguez-Bernal CL, Tardón A, Riaño I, et al. Circulating 25-hydroxyvitamin D<sub>3</sub> in pregnancy and infant neuropsychological development. Pediatrics. 2012;130(4):e913.
125. Robitaille J, Carmichael SL, Shaw GM, Olney RS & National Birth Defects Prevention Study. Maternal nutrient intake and risks for transverse and longitudinal limb deficiencies: data from the National Birth Defects Prevention Study, 1997-2003. Birth defects research. Part A, Clinical and molecular teratology. 2009;85(9):773–9. https://doi.org/10.1002/bdra.
20587.
126. Hodgetts VA, Morris RK, Francis A, Gardosi J, Ismail KM. Effectiveness of folic acid supplementation in pregnancy on reducing the risk of smallfor-gestational age neonates: a population study, systematic review and meta-analysis. BJOG. 2015;122(4):478–90.
127. Crowther CA, Henderson-Smart DJ. Vitamin K prior to preterm birth for preventing neonatal periventricular haemorrhage. Cochrane Database Syst Rev. 2001;1:Cd000229.
128. Ross RG, Hunter SK, McCarthy L, Beuler J, Hutchison AK, Wagner BD, et al. Perinatal choline effects on neonatal pathophysiology related to later schizophrenia risk. Am J Psychiatry. 2013;170(3):290–8.
129. Bruinse HW, van den Berg H. Changes of some vitamin levels during and after normal pregnancy. Eur J Obstet Gynecol Reprod Biol. 1995;61(1):31–7.
130. Cikot RJ, Steegers-Theunissen RP, Thomas CM, de Boo TM, Merkus HM, Steegers EA. Longitudinal vitamin and homocysteine levels in normal pregnancy. Br J Nutr. 2001;85(1):49–58.
131. Baker H, Frank O, Thomson AD, Langer A, Munves ED, De Angelis B, et al. Vitamin profile of 174 mothers and newborns at parturition. Am J Clin Nutr. 1975;28(1):59–65.
132. Baker H, DeAngelis B, Holland B, Gittens-Williams L, Barrett T Jr. Vitamin profile of 563 gravidas during trimesters of pregnancy. J Am Coll Nutr. 2002;21(1):33–7.
133. Organization WH. Prevalence of night blindness and number of individuals affected among preschool-age children and pregnant women in populations of countries at risk of vitamin A deficiency 1995–2005, globally and by WHO region. 2009. Available from: https://www.who.int/vmnis/database/vitamina/table3/en/.
134. Reifen R, Ghebremeskel K. Vitamin A during pregnancy. Nutr Health. 2001;15(3–4):237–43.
135. Underwood BA. Maternal vitamin A status and its importance in infancy and early childhood. Am J Clin Nutr. 1994;59(2 Suppl):517S-22S discussion 22S-24S.
136. U.S. Department of Agriculture ARS. Percent Reporting and Mean Amounts of Selected Vitamins and Minerals from Food and Dietary Supplements, by Family Income (as % of Federal Poverty Threshold) and Age. What We Eat in America: NHANES; 2012.
137. (US) IoM. Dietary reference intakes for vitamin D and calcium. 2011.
138. Kizer KW, Fan AM, Bankowska J, Jackson RJ, Lyman DO. Vitamin A–a pregnancy hazard alert. Western J Med. 1990;152(1):78–81.
139. Hampl JS, Taylor CA, Johnston CS. Vitamin C deficiency and depletion in the United States: the Third National Health and Nutrition Examination Survey, 1988 to 1994. Am J Public Health. 2004;94(5):870–5.
140. Xu H, Perez-Cuevas R, Xiong X, Reyes H, Roy C, Julien P, et al. An international trial of antioxidants in the prevention of preeclampsia (INTAPP). Am J Obstet Gynecol. 2010;202(3):239.e1-.e10.
141. Johnson DD, Wagner CL, Hulsey TC, McNeil RB, Ebeling M, Hollis BW. Vitamin D deficiency and insufficiency is common during pregnancy. Am J Perinatol. 2011;28(1):7–12.
142. U.S. Department of Agriculture ARS. Total Nutrient Intakes: Percent Reporting and Mean Amounts of Selected Vitamins and Minerals from Food and Beverages and Dietary Supplements, by Gender And Age. What We Eat in America. NHANES2017–2018.
143. National Academies of Sciences EaM, Health and Medicine D, Food and Nutrition B, Committee to Review the Dietary Reference Intakes for Sodium and P. The National academies collection: reports funded by National Institutes of Health. In: Oria M, Harrison M, Stallings VA, editors. Dietary reference intakes for sodium and potassium. Washington (DC):
National Academies Press (US) Copyright 2019 by the National Academy of Sciences; 2019. All rights reserved.
144. Spinnato JA 2nd, Freire S, Pinto ESJL, Cunha Rudge MV, Martins-Costa S, Koch MA, et al. Antioxidant therapy to prevent preeclampsia: a randomized controlled trial. Obstet Gynecol. 2007;110(6):1311–8.
145. Rumbold AR, Crowther CA, Haslam RR, Dekker GA, Robinson JS. Vitamins C and E and the risks of preeclampsia and perinatal complications. N Engl J Med. 2006;354(17):1796–806.
146. Greer FR. Are breast-fed infants vitamin K deficient? Adv Exp Med Biol. 2001;501:391–5.
147. American Academy of Pediatrics Committee on Fetus and Newborn. Controversies concerning vitamin K and the newborn. American Academy of Pediatrics Committee on Fetus and Newborn. Pediatrics. 2003;112(1 Pt 1):191–2.
148. Dituri F, Buonocore G, Pietravalle A, Naddeo F, Cortesi M, Pasqualetti P, et al. PIVKA-II plasma levels as markers of subclinical vitamin K deficiency in term infants. J Matern Fetal Neonatal Med. 2012;25(9):1660–3.
149. Witt M, Kvist N, Jørgensen MH, Hulscher JB, Verkade HJ. Prophylactic Dosing of Vitamin K to prevent bleeding. Pediatrics. 2016;137(5):e20154222.
150. Greer FR, Marshall SP, Foley AL, Suttie JW. Improving the vitamin K status of breastfeeding infants with maternal vitamin K supplements. Pediatrics. 1997;99(1):88–92.
151. Jans G, Guelinckx I, Voets W, Galjaard S, Van Haard PM, Vansant GM, et al.
Vitamin K1 monitoring in pregnancies after bariatric surgery: a prospective cohort study. Surg Obes Relat Dis. 2014;10(5):885–90.
152. Kazzi NJ, Ilagan NB, Liang KC, Kazzi GM, Grietsell LA, Brans YW. Placental transfer of vitamin K1 in preterm pregnancy. Obstet Gynecol. 1990;75(3 Pt 1):334–7.
153. Israels LG, Israels ED, Saxena SP. The riddle of vitamin K1 deficit in the newborn. Semin Perinatol. 1997;21(1):90–6.
154. Saxena SP, Israels ED, Israels LG. Novel vitamin K-dependent pathways regulating cell survival. Apoptosis. 2001;6(1–2):57–68.
155. Roman E, Fear NT, Ansell P, Bull D, Draper G, McKinney P, et al. Vitamin K and childhood cancer: analysis of individual patient data from six casecontrol studies. Br J Cancer. 2002;86(1):63–9.
156. Powers HJ, Bates CJ, Lamb WH. Haematological response to supplements of iron and riboflavin to pregnant and lactating women in rural Gambia. Hum Nutr Clin Nutr. 1985;39(2):117–29.
157. Bates CJ, Prentice AM, Paul AA, Sutcliffe BA, Watkinson M, Whitehead RG. Riboflavin status in Gambian pregnant and lactating women and its implications for recommended dietary allowances. Am J Clin Nutr. 1981;34(5):928–35.
158. Ishiguro K. Blood pantothenic acid content of pregnant women. Tohoku J Exp Med. 1962;78:7–10.
159. Cohenour SH, Calloway DH. Blood, urine, and dietary pantothenic acid levels of pregnant teenagers. Am J Clin Nutr. 1972;25(5):512–7.
160. Song WO, Wyse BW, Hansen RG. Pantothenic acid status of pregnant and lactating women. J Am Diet Assoc. 1985;85(2):192–8.
161. Schuster K, Bailey LB, Mahan CS. Effect of maternal pyridoxine X HCl supplementation on the vitamin B-6 status of mother and infant and on pregnancy outcome. J Nutr. 1984;114(5):977–88.
162. Ensiyeh J, Sakineh MA. Comparing ginger and vitamin B6 for the treatment of nausea and vomiting in pregnancy: a randomised controlled trial. Midwifery. 2009;25(6):649–53.
163. Wibowo N, Purwosunu Y, Sekizawa A, Farina A, Tambunan V, Bardosono S. Vitamin B
6 supplementation in pregnant women with nausea and vomiting. Int J Gynaecol Obstet. 2012;116(3):206–10.
164. Sahakian V, Rouse D, Sipes S, Rose N, Niebyl J. Vitamin B6 is effective therapy for nausea and vomiting of pregnancy: a randomized, doubleblind placebo-controlled study. Obstet Gynecol. 1991;78(1):33–6.
165. Matthews A, Haas DM, O’Mathúna DP, Dowswell T, Doyle M. Interventions for nausea and vomiting in early pregnancy. Cochrane Database Syst Rev. 2014;3:Cd007575.
166. de la Calle M, Usandizaga R, Sancha M, Magdaleno F, Herranz A, Cabrillo E. Homocysteine, folic acid and B-group vitamins in obstetrics and gynaecology. Eur J Obstet Gynecol Reprod Biol. 2003;107(2):125–34.
167. Salam RA, Zuberi NF, Bhutta ZA. Pyridoxine (vitamin B6) supplementation during pregnancy or labour for maternal and neonatal outcomes. Cochrane Database Syst Rev. 2015;6:Cd000179.
168. Mock DM, Quirk JG, Mock NI. Marginal biotin deficiency during normal pregnancy. Am J Clin Nutr. 2002;75(2):295–9.
169. Mock DM. Marginal biotin deficiency is common in normal human pregnancy and is highly teratogenic in mice. J Nutr. 2009;139(1):154–7.
170. Perry CA, West AA, Gayle A, Lucas LK, Yan J, Jiang X, et al. Pregnancy and lactation alter biomarkers of biotin metabolism in women consuming a controlled diet. J Nutr. 2014;144(12):1977–84.
171. Watanabe T, Endo A. Teratogenic effects of maternal biotin deficiency on mouse embryos examined at midgestation. Teratology. 1990;42(3):295–300.
172. Watanabe T. Teratogenic effects of biotin deficiency in mice. J Nutr. 1983;113(3):574–81.
173. Mock DM. Adequate intake of biotin in pregnancy: why bother? J Nutr. 2014;144(12):1885–6.
174. Murphy SP, Calloway DH. Nutrient intakes of women in NHANES II, emphasizing trace minerals, fiber, and phytate. J Am Diet Assoc. 1986;86(10):1366–72.
175. Willoughby ML, Jewell FJ. Investigation of folic acid requirements in pregnancy. BMJ. 1966;2(5529):1568–71.
176. Daly LE, Kirke PN, Molloy A, Weir DG, Scott JM. Folate levels and neural tube defects Implications for prevention. JAMA. 1995;274(21):1698–702.
177. Central Technical Co-ordinating Unit, ICMRCentral Technical Coordinating Unit, ICMR. Multicentric study of efficacy of periconceptional folic acid containing vitamin supplementation in prevention of open neural tube defects from India. Indian J Med Res.
2000;112:206–11.
178. Pfeiffer CM, Hughes JP, Lacher DA, Bailey RL, Berry RJ, Zhang M, et al. Estimation of trends in serum and RBC folate in the U.S. population from pre- to postfortification using assay-adjusted data from the NHANES 1988–2010. J Nutr. 2012;142(5):886–93.
179. Li W, Xu B, Cao Y, Shao Y, Wu W, Zhou J, et al. Association of maternal folate intake during pregnancy with infant asthma risk. Sci Rep. 2019;9(1):8347.
180. Li M, Francis E, Hinkle SN, Ajjarapu AS, Zhang C. Preconception and prenatal nutrition and neurodevelopmental disorders: a systematic review and meta-analysis. Nutrients. 2019;11(7):1628.
181. Raghavan R, Selhub J, Paul L, Ji Y, Wang G, Hong X, et al. A prospective birth cohort study on cord blood folate subtypes and risk of autism spectrum disorder. Am J Clin Nutr. 2020;112(5):1304–17.
182. McGowan EC, Hong X, Selhub J, Paul L, Wood RA, Matsui EC, et al. Association between folate metabolites and the development of food allergy in children. J Allergy Clin Immunol Pract. 2020;8(1):132-40.e5.
183. Bailey SW, Ayling JE. The extremely slow and variable activity of dihydrofolate reductase in human liver and its implications for high folic acid intake. Proc Natl Acad Sci U S A. 2009;106(36):15424–9.
184. Koebnick C, Heins UA, Dagnelie PC, Wickramasinghe SN, Ratnayaka ID, Hothorn T, et al. Longitudinal concentrations of vitamin B(12) and vitamin B(12)-binding proteins during uncomplicated pregnancy. Clin Chem. 2002;48(6 Pt 1):928–33.
185. Green R, Milner J, Joy EJM, Agrawal S, Dangour AD. Dietary patterns in India: a systematic review. Br J Nutr. 2016;116(1):142–8.
186. Fothergill A, Finkelstein J. Vitamin B12 status in women of reproductive age, NHANES 2013–2014. FASEB J. 2017;31(S1):lb439-lb.
187. Ray JG, Goodman J, O’Mahoney PR, Mamdani MM, Jiang D. High rate of maternal vitamin B12 deficiency nearly a decade after Canadian folic acid flour fortification. QJM. 2008;101(6):475–7.
188. Bae S, West AA, Yan J, Jiang X, Perry CA, Malysheva O, et al. Vitamin B-12 status differs among pregnant, lactating, and control women with equivalent nutrient intakes. J Nutr. 2015;145(7):1507–14.
189. Duggan C, Srinivasan K, Thomas T, Samuel T, Rajendran R, Muthayya S, et al. Vitamin B-12 supplementation during pregnancy and early lactation increases maternal, breast milk, and infant measures of vitamin B-12 status. J Nutr. 2014;144(5):758–64.
190. Caudill MA. Pre- and postnatal health: evidence of increased choline needs. J Am Diet Assoc. 2010;110(8):1198–206.
191. Yan J, Jiang X, West AA, Perry CA, Malysheva OV, Brenna JT, et al. Pregnancy alters choline dynamics: results of a randomized trial using stable isotope methodology in pregnant and nonpregnant women. Am J Clin Nutr. 2013;98(6):1459–67.
192. Jiang X, West AA, Caudill MA. Maternal choline supplementation: a nutritional approach for improving offspring health? Trends Endocrinol Metab. 2014;25(5):263–73.
193. Yan J, Jiang X, West AA, Perry CA, Malysheva OV, Devapatla S, et al. Maternal choline intake modulates maternal and fetal biomarkers of choline metabolism in humans. Am J Clin Nutr. 2012;95(5):1060–71.
194. Burdge GC, Wootton SA. Conversion of alpha-linolenic acid to eicosapentaenoic, docosapentaenoic and docosahexaenoic acids in young women. Br J Nutr. 2002;88(4):411–20.
195. Wilson NA, Mantzioris E, Middleton PT, Muhlhausler BS. Gestational age and maternal status of DHA and other polyunsaturated fatty acids in pregnancy: a systematic review. Prostaglandins Leukot Essent Fatty Acids. 2019;144:16–31.
196. Vlaardingerbroek H, Hornstra G. Essential fatty acids in erythrocyte phospholipids during pregnancy and at delivery in mothers and their neonates: comparison with plasma phospholipids. Prostaglandins Leukot Essent Fatty Acids. 2004;71(6):363–74.
197. Al MD, van Houwelingen AC, Kester AD, Hasaart TH, de Jong AE, Hornstra G. Maternal essential fatty acid patterns during normal pregnancy and their relationship to the neonatal essential fatty acid status. Br J Nutr. 1995;74(1):55–68.
198. Liao Y, Xie B, Zhang H, He Q, Guo L, Subramaniapillai M, et al. Efficacy of omega-3 PUFAs in depression: a meta-analysis. Transl Psychiatry. 2019;9(1):190.
199. Olsen SF, Hansen HS, Jensen B, Sørensen TI. Pregnancy duration and the ratio of long-chain n-3 fatty acids to arachidonic acid in erythrocytes from Faroese women. J Intern Med Suppl. 1989;731:185–9.
200. Olsen SF, Hansen HS, Sommer S, Jensen B, Sørensen TI, Secher NJ, et al. Gestational age in relation to marine n-3 fatty acids in maternal erythrocytes: a study of women in the Faroe Islands and Denmark. Am J Obstet Gynecol. 1991;164(5 Pt 1):1203–9.
201. Klebanoff MA, Harper M, Lai Y, Thorp J Jr, Sorokin Y, Varner MW, et al. Fish consumption, erythrocyte fatty acids, and preterm birth. Obstet Gynecol. 2011;117(5):1071–7.
202. Olsen SF, Halldorsson TI, Thorne-Lyman AL, Strøm M, Gørtz S, Granstrøm C, et al. Plasma concentrations of long chain n-3 fatty acids in early and mid-pregnancy and risk of early preterm birth. EBioMedicine. 2018;35:325–33.
203. Olsen SF, Sørensen JD, Secher NJ, Hedegaard M, Henriksen TB, Hansen HS, et al. Randomised controlled trial of effect of fish-oil supplementation on pregnancy duration. Lancet. 1992;339(8800):1003–7.
204. Olsen SF, Østerdal ML, Salvig JD, Weber T, Tabor A, Secher NJ. Duration of pregnancy in relation to fish oil supplementation and habitual fish intake: a randomised clinical trial with fish oil. Eur J Clin Nutr. 2007;61(8):976–85.
205. Harper M, Thom E, Klebanoff MA, Thorp J Jr, Sorokin Y, Varner MW, et al. Omega-3 fatty acid supplementation to prevent recurrent preterm birth: a randomized controlled trial. Obstet Gynecol. 2010;115(2 Pt 1):234–42.
206. Keenan K, Hipwell AE, Bortner J, Hoffmann A, McAloon R. Association between fatty acid supplementation and prenatal stress in African Americans: a randomized controlled trial. Obstet Gynecol. 2014;124(6):1080–7.
207. Carlson SE, Gajewski BJ, Alhayek S, Colombo J, Kerling EH, Gustafson KM. Dose-response relationship between docosahexaenoic acid (DHA) intake and lower rates of early preterm birth, low birth weight and very low birth weight. Prostaglandins Leukot Essent Fatty Acids. 2018;138:1–5.
208. Nordgren TM, Lyden E, Anderson-Berry A, Hanson C. Omega-3 fatty acid intake of pregnant women and women of childbearing age in the United States: potential for deficiency? Nutrients. 2017;9(3):197.
209. Kris-Etherton PM, Innis S, Ammerican Dietetic A, Dietitians of C. Position of the American dietetic association and dietitians of Canada: dietary fatty acids. J Am Diet Assoc. 2007;107(9):1599–611.
210. Matarrelli B, Vitacolonna E, D’Angelo M, Pavone G, Mattei PA, Liberati M, et al. Effect of dietary myo-inositol supplementation in pregnancy on the incidence of maternal gestational diabetes mellitus and fetal outcomes: a randomized controlled trial. J Matern Fetal Neonatal Med. 2013;26(10):967–72.
211. Groenen PMW, van Rooij IALM, Peer PGM, Ocké MC, Zielhuis GA, Steegers-Theunissen RgPM. Low maternal dietary intakes of iron, magnesium, and niacin are associated with spina bifida in the offspring. J Nutr. 2004;134(6):1516–22.
212. D’Anna R, Di Benedetto V, Rizzo P, Raffone E, Interdonato ML, Corrado F, et al. Myo-inositol may prevent gestational diabetes in PCOS women. Gynecol Endocrinol. 2012;28(6):440–2. 213. Vitale SG, Corrado F, Caruso S, Di Benedetto A, Giunta L, Cianci A,
D’Anna R. Myo-inositol supplementation to prevent gestational diabetes in overweight non-obese women: bioelectrical impedance analysis, metabolic aspects, obstetric and neonatal outcomes - a randomized and open-label, placebo-controlled clinical trial. Int J Food Sci Nutr. 2021;72(5):670–9. https://doi.org/10.1080/09637486.2020.1852191.
214. Santamaria A, Alibrandi A, Di Benedetto A, Pintaudi B, Corrado F, Facchinetti F, et al. Clinical and metabolic outcomes in pregnant women at risk for gestational diabetes mellitus supplemented with myo-inositol: a secondary analysis from 3 RCTs. Am J Obstet Gynecol. 2018;219(3):300. e1-.e6.
215. Croze ML, Soulage CO. Potential role and therapeutic interests of myoinositol in metabolic diseases. Biochimie. 2013;95(10):1811–27.
216. Zhang Z, Fulgoni VL, Kris-Etherton PM, Mitmesser SH. Dietary intakes of EPA and DHA omega-3 fatty acids among US childbearing-age and pregnant women: an analysis of NHANES 2001–2014. Nutrients. 2018;10(4):416.

