Các xét nghiệm chẩn đoán mang thai và quy trình chăm sóc tiền sản cho thai phụ

Nguồn: Giáo trình Sản phụ khoa - Tập 1: Sản khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
1 CHẨN ĐOÁN CÓ THAI VÀ XÁC ĐỊNH TUỔI THAI
1.1 CÁC TRIỆU CHỨNG LÂM SÀNG KHI CÓ THAI
1.1.1 Các triệu chứng trong ba tháng đầu thai kỳ
Giai đoạn này gồm các dấu hiệu hướng tới có thai:
Tắt kinh
Là dấu hiệu sớm để gợi ý, chẩn đoán có thai ở những phụ nữ có tiền sử kinh nguyệt đều đặn, không cho con bú và không sử dụng biện pháp tránh thai nội tiết. Một số trường hợp có thể bị tắt kinh khi có thay đổi về nội tiết tố do thay đổi về cân nặng, sang chấn tâm lý (stress), hội chứng buồng trứng đa nang, bệnh lý tuyến giáp hoặc do u tuyến chế tiết hormone.
Triệu chứng về tiêu hóa
Chán ăn hoặc thèm ăn. Buồn nôn và nôn (thường gọi là ốm nghén), gặp trong khoảng 70% thai kỳ, hay gặp ở những lần mang thai đầu tiên hơn là những lần sau, thường xuất hiện vào các buổi sáng và kéo dài trong vài giờ, có thể kèm theo táo bón hoặc tăng tiết nước bọt. Thường xuất hiện ngay sau khi trễ kinh và hiếm khi kéo dài sau 16 tuần. Có một số trường hợp buồn nôn và nôn quá mức (nôn nghén quá độ) có thể dẫn đến mất nước, sút cân, mất cân bằng điện giải.
Thay đổi về tiểu tiện
Trong giai đoạn đầu thai kỳ, tử cung to lên chèn ép vào bàng quang và gia tăng các mạch máu vùng chậu, niêm mạc bàng quang sung huyết, kèm theo sự thay đổi trong điều hòa thẩm thấu của người mẹ làm tăng cảm giác khát nước và đa niệu, gây ra tình trạng đi tiểu nhiều lần (tiểu rắt). Tình trạng này được cải thiện khi tử cung phát triển dần vào trong ổ bụng (sau tuần thứ 12) nhưng sẽ xuất hiện trở lại vào cuối thai kỳ khi ngôi thai di chuyển vào khung chậu và chèn ép lên bàng quang. Cần phân biệt với nhiễm trùng đường tiết niệu.
Triệu chứng thần kinh - nội tiết
Tính dễ bị kích thích, buồn ngủ hay mệt mỏi.
Thay đổi ở vú
Nhiều phụ nữ nhận biết được sự căng lên và thay đổi kích thước của vú khá sớm khi có thai. Sự thay đổi của vú thể hiện rõ trong khoảng thời gian từ 6 - 8 tuần. Vú lớn lên, các tĩnh mạch dưới da nổi nhiều, quầng vú thẫm màu, các hạt montgomery nổi rõ. Các thay đổi này thường rõ ở người con so. Tiết dịch đặc màu vàng nhạt (sữa non) có thể được biểu hiện sớm nhất là vào tuần thứ 12. Sự cương tức và tăng kích thước vú cũng có thể thấy ở những người sử dụng biện pháp tránh thai nội tiết và trong chu kỳ kinh nguyệt bình thường.

Tăng sắc tố ở da
Thường xuất hiện ở đường giữa dọc thành bụng, quầng vú và mặt. Những mảng sắc tố xuất hiện trên da mặt còn có thể thấy ở phụ nữ đang sử dụng estrogen ngoại sinh.
Những thay đổi của tử cung, cổ tử cung, âm đạo

Tử cung to lên, tròn ra (dấu hiệu Noble) và mềm ra sớm trong thời kỳ mang thai (khi thai được khoảng 6 tuần) và có thể sờ thấy các mạch đập ở bên tử cung khi khám âm đạo. Sự mềm hóa của đoạn ở giữa cổ tử cung và tử cung tạo nên cảm giác tách biệt giữa hai cấu trúc này (dấu hiệu Hegar). Niêm mạc âm đạo thay đổi thành màu tím với màu hồng bình thường (dấu hiệu Jacquemier).
1.1.2 Các triệu chứng trong ba tháng giữa thai kỳ
Giai đoạn này thai phụ thường cảm giác thoải mái nhất vì các triệu chứng của 3 tháng đầu thai kỳ đã biến mất và cảm giác khó chịu của 3 tháng cuối thai kỳ vẫn chưa xuất hiện.
Bụng lớn
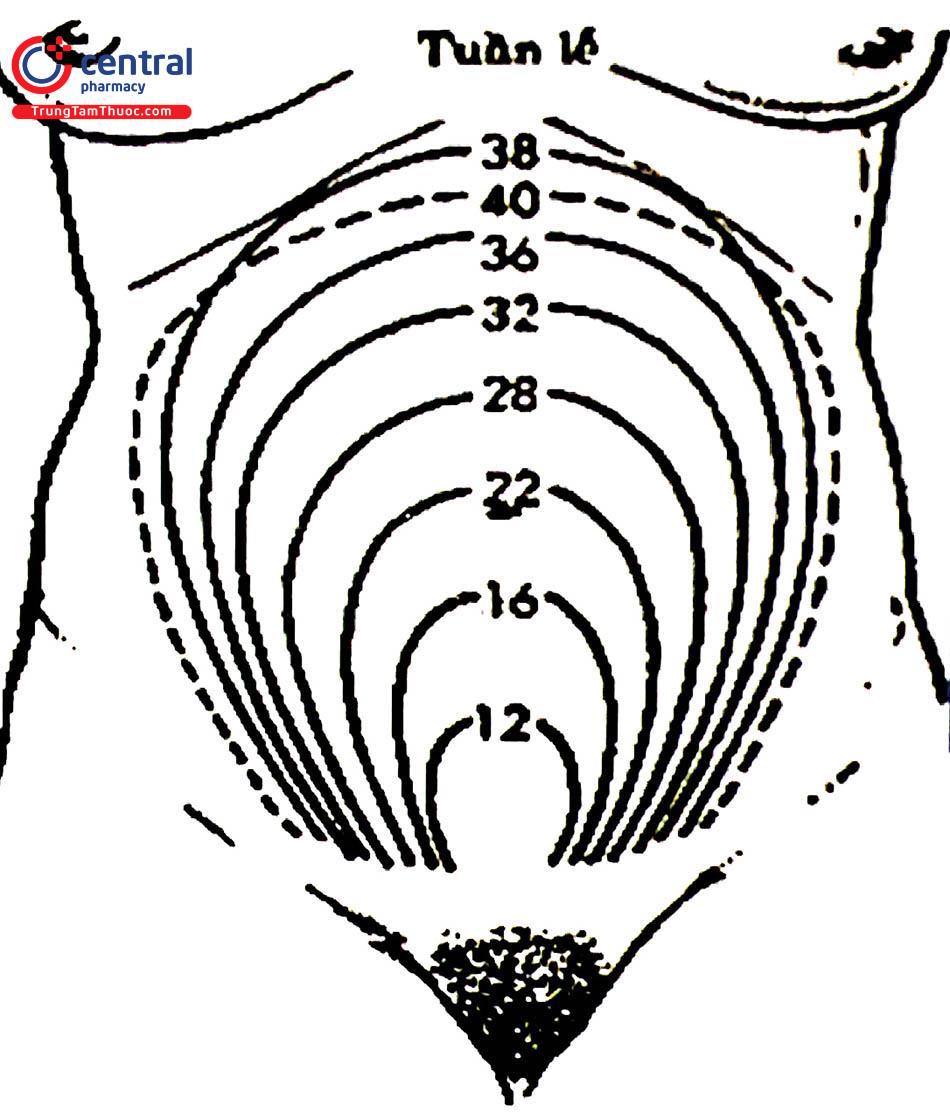
Từ tháng thứ ba trở đi, có thể sờ thấy tử cung qua thành bụng. Tử cung ngày càng lớn và bụng ngày càng to thêm.
Cảm giác căng vùng chậu
Khi tử cung lớn lên, các cấu trúc vùng chậu bị kéo căng và giãn ra. Đau dây chằng tròn khá thường gặp, là kết quả của việc kéo giãn các dây chằng tròn được bám từ bờ bên của tử cung ở mỗi bên tới thành chậu hông.
Cảm nhận thai máy
Từ tuần thứ 16 - 20 thai kỳ, phụ nữ bắt đầu cảm nhận được cử động của thai ở vùng bụng dưới, thường gọi là thai máy.
Các cơn gò tử cung Braxton Hicks
Có thể cảm nhận được bằng tay, cường độ nhẹ, không làm cho sản phụ đau, không có chu kỳ và xuất hiện rõ ràng hơn trong ba tháng cuối thai kỳ.
1.1.3 Các triệu chứng trong ba tháng cuối thai kỳ
Đau lưng và chân
Thường do tử cung và đầu thai nhi chèn ép lên cơ và các dây thần kinh. 1.3.2. Nặng tức bụng dưới
Xảy ra khi đầu thai nhi xuống thấp hoặc đi vào tiểu khung do sự thành lập đoạn dưới tử cung và giảm thể tích nước ối.
Ra nhầy hồng
Là sự tống xuất ra ngoài của nút nhầy có lẫn máu do xóa mở cổ tử cung, đây là một dấu hiệu chắc chắn của chuyển dạ.
Nắm được phần thai
Hướng dẫn sản phụ nằm ngửa hai chân gấp 45, dùng hai bàn tay nắn trên tử cung có thể thấy được cực đầu, cực mông của thai nhi; ở hai bên tử cung có thể sờ được các chi của thai nhi và có thể cảm nhận được cử động thai, phần thai bập bềnh trong nước ối.
1.2 CẬN LÂM SÀNG CHẨN ĐOÁN THAI
1.2.1 Các phản ứng thử thai
Xét nghiệm sự hiện diện của hCG trong huyết thanh của mẹ và sự bài tiết của hCG trong nước tiểu, được xác định bằng một số xét nghiệm miễn dịch và xét nghiệm sinh hóa. Xét nghiệm huyết thanh có độ nhạy cao hơn xét nghiệm nước tiểu.
Xét nghiệm định tính hCG
Các xét nghiệm định tính hCG trong nước tiểu có giá thành rẻ và thường có sẵn. Màu chỉ thị của que thử sẽ thay đổi sau 3 - 5 phút. Nếu chỉ có một vạch xuất hiện tức kết quả xét nghiệm âm tính, nếu xuất hiện 2 vạch tức kết quả dương tính. Những xét nghiệm hiện nay thường có độ nhạy rất cao, có thể phát hiện được với nồng độ hCG thấp ở mức từ 25 mIU. Dương tính giả rất ít xảy ra khi xét nghiệm sử dụng kháng thể đơn dòng đối với tiểu thể beta của hCG. Tuy nhiên, dương tính giả có thể xuất hiện đối với xét nghiệm sử dụng kháng thể dị dòng hoặc có u tuyến sản xuất hormone. m tính giả có thể xảy ra khi xét nghiệm ở giai đoạn quá sớm (trước khi trễ kinh) hoặc chưa đủ thời gian cần thiết cho xét nghiệm.
Xét nghiệm định lượng hCG
Xét nghiệm định lượng beta-hCG trong máu có thể phát hiện hCG ở nồng độ rất thấp (1 - 2 mIU/ml), khoảng 8 ngày sau khi thụ tinh. Trong thai kỳ bình thường, lượng hCG tăng lên ít nhất 66% trong vòng 48 giờ đầu và 100% trong vòng 72 giờ. Dương tính giả hiếm khi xảy ra, có thể do phản ứng chéo với hormone khác, có u hoặc một số thuốc trong quá trình điều trị vô sinh). m tính giả còn hiếm gặp hơn dương tính giả. phụ nữ không có thai nhưng đã có một lượng hCG trong cơ thể (một số phụ nữ dùng
Nồng độ hCG đạt đỉnh ở tuổi thai 8 - 10 tuần, trung bình là 60.000 – 90.000 mIU/ml có thể dao động từ 5.000 - 150.000 mUI/ml hoặc hơn); do đó, nồng độ hCG không hữu ích để ước tính tuổi thai, ngoại trừ trong một đến ba tuần đầu tiên sau khi thụ thai. Sau 8 - 10 tuần, nồng độ hCG giảm xuống đạt trung bình khoảng 12.000 mUI/ml ở tuần thứ 20 (2.000 - 50.000 mUI ml hoặc hơn), nồng độ hCG tương đối không đổi từ khoảng tuần thứ 20 cho đến khi đủ tháng.
Xác định nhịp tim thai
Với ống nghe gỗ ta có thể nghe được tim thai từ tuần lễ thứ 20 - 22, với tần số 120 - 160 nhịp/phút. Với máy Doppler, có thể nghe được tim thai từ tuần lễ thứ 10 - 12 trở đi. Khi nghe tim thai nên phân biệt với mạch mẹ, bằng cách vừa nghe tim thai vừa bắt mạch mẹ (động mạch quay).
1.2.2 Siêu âm
Đây là kỹ thuật được sử dụng phổ biến hiện nay, cho phép chẩn đoán thai sớm và chắc chắn. Siêu âm đường bụng cho phép quan sát túi thai vào thời điểm 5 - 6 tuần tính từ chu kỳ kinh cuối cùng bình thường (tương ứng nồng độ B-hCG trong khoảng 5.000 -6.000 mIU/ml).
Siêu âm qua đầu dò âm đạo có thể phát hiện túi thai sớm hơn vào 4 - 5 tuần của thai kỳ (tương ứng nồng độ B-hCG trong khoảng 1.000 - 2.000 mIU/ml). 5 - 6 tuần có thể quan sát được túi noãn hoàng và từ 5,5 - 6 tuần có thể quan sát được hoạt động - của tim thai.

Các số đo sinh trắc học (ví dụ: chiều dài đầu mông đường kính lưỡng đỉnh) được sử dụng để ước tính tuổi thai (tức là thời gian mang thai) và ngày dự sinh.
Khi siêu âm không xác định được túi thai trong tử cung nhưng hCG và các dấu hiệu khác nghi ngờ có thai thì phải nghĩ đến thai lạc chỗ. Có thể nghĩ đến thai trứng khi hình ảnh siêu âm cho thấy các túi hình tổ ong, có thể có hoặc không có thai nhi kèm theo.
Trường hợp thai lạc chỗ, siêu âm có thể thấy hình ảnh túi thai giả. Túi thai giả là cấu trúc túi dịch nằm ở giữa khoang nội mạc tử cung, được bao quanh bởi lớp phản âm dày của phản ứng màng rụng. Các đặc điểm để phân biệt túi thai thật với túi thai giả bao gồm:
Không có đường viền hồi âm.
Xu hướng nằm ở trung tâm lòng tử cung.
Có thể thay đổi hình dạng khi thay đổi hướng đầu dò.
Cấu trúc bên trong có thể hỗn hợp do có thể chứa máu.

1.2.3 X quang

Mặc dù có thể thấy được hình ảnh thai nhi khi xương thai đã được Canxi hóa nhưng xét nghiệm này cần hạn chế tối đa trong thai kỳ để tránh tiếp xúc với phóng xạ cho thai nhi.
1.3 CÁC PHƯƠNG PHÁP CHẨN ĐOÁN TUỔI THAI
1.3.1 Phương pháp lâm sàng
Tuổi thai được tính là số tuần từ thời điểm ngày đầu tiên của chu kỳ kinh cuối cùng cho đến thời điểm khám hiện tại. Theo đồng thuận, ngày dự sinh là lúc thai được 40 tuần (280 ngày).
Quy tắc Naegele
Là cách đơn giản nhất để tính toán ngày dự sinh, với giả định rằng các chu kỳ kinh thông thường kéo dài 28 ngày và ngày phóng noãn rơi vào ngày thứ 14 sau ngày đầu của chu kỳ, sẽ cho công thức sau: ngày dự sinh = (ngày +7, tháng -3). Ví dụ: nếu ngày đầu của kỳ kinh cuối là 01/02/2021 thì dự kiến ngày sinh sẽ là 08/11/2021.
Tính ngày dự sinh theo công thức Naegele đòi hỏi một số điều kiện:
Ngày phóng noãn trong cách tính này là ngày 14 của chu kỳ và hiện tượng thụ tinh cũng xảy ra tại thời điểm này.
Thai phụ không sử dụng tránh thai nội tiết gần thời điểm mang thai.
Cách tính này không áp dụng cho những trường hợp không nhớ chính xác ngày kinh cuối, chu kỳ kinh không đều.
Kích thước tử cung
Tử cung nằm trong tiểu khung đến tuần thứ 12 của thai kỳ, sau đó lớn dần vượt ra khỏi khung chậu. Đến tuần 16, đáy tử cung nằm giữa khớp vệ và rốn. Tuy nhiên, cần lưu ý một số trường hợp như u xơ tử cung, đa thai,... có thể ảnh hưởng kích thước tử cung và dẫn đến sai lệch trong chẩn đoán.
Xác định chính xác ngày đầu tiên của chu kỳ kinh cuối là điều rất quan trọng nhằm đảm bảo được độ chính xác của ước tính tuổi thai. Cần phân biệt ra máu giữa chu kỳ với thời điểm hành kinh. Trên thực tế, cách tính theo ngày kinh cuối chỉ có tính tương đối vì không biết chính xác ngày phóng noãn, ngày thụ tinh và ngày làm tổ của thai. Trong những trường hợp có thai sau điều trị vô sinh, hỗ trợ sinh sản có thể xác định tuổi thai chính xác vì biết được ngày phóng noãn hoặc chuyển phôi.
1.3.2 Siêu âm xác định tuổi thai
Có thể dùng siêu âm để xác định tuổi thai vì kích thước của phôi và thai phát triển tương ứng với tuổi thai. Sự khác biệt về sinh trắc học của phôi ở quý 1 ít hơn của thai ở quý 2 và quý 3 nên siêu âm trong quý 1 của thai kỳ (đến 13 tuần 6 ngày) là phương pháp chính xác nhất để định tuổi thai (+/- 5-7 ngày).
Siêu âm xác định tuổi thai quan trọng trong những trường hợp: Kinh nguyệt không đều, không nhớ chính xác ngày kinh cuối, có thai khi đang sử dụng thuốc tránh thai hay khi ước tính tuổi thai theo kích thước tử cung chênh lệch lớn so với khi dùng LMP.
Siêu âm trong 3 tháng đầu có thể được thực hiện qua siêu âm đường bụng hoặc siêu âm đường âm đạo. Siêu âm qua đường âm đạo có thể phát hiện túi thai trong buồng tử cung sớm hơn so với siêu âm đường bụng.
Theo đồng thuận hiện nay của Hiệp hội Siêu âm Sản Phụ khoa quốc tế (ISUOG), trong khoảng tuổi thai từ 11 đến 13 tuần + 6 ngày, với siêu âm đo chiều dài đầu mông (CRL: Crown Rump Length) là phương pháp tốt nhất để dự đoán tuổi thai. CRL được đo từ cực đầu đến cực đuôi của phôi, đo được tốt nhất khi CRL ≥ 10 mm. Khi CRL vượt quá 84mm (Khoảng 14 tuần + 0 ngày), tính tuổi thai dựa trên thông số CRL sẽ giảm độ chính xác, lúc đó nên dùng đường kính lưỡng đỉnh (BPD: Biparietal diameter) hoặc chu vi đầu (HC: Head Circumference).
Phương pháp xác định tuổi thai tối ưu nhất
Hầu hết các hiệp hội đều đồng thuận siêu âm quý 1 là cách xác định tuổi thai chính xác nhất (ngoại trừ thai kỳ IVF). Sau đây là một số quan điểm của các Hiệp hội Sản Phụ khoa trên thế giới:
ACOG: Siêu âm đo chiều dài phôi thai trong quý 1 (cho đến 13 tuần 6 ngày) là phương pháp tốt nhất để xác định tuổi thai.
ISUOG: Siêu âm từ 10 tuần đến 13 tuần 6 ngày là cách xác định tuổi thai chính xác nhất.
NICE: Để xác định tuổi thai nên siêu âm từ 11 tuần 2 ngày đến 14 tuần 1 ngày. SOGC: Nếu sản phụ siêu âm nhiều lần trong quý 1 (sẽ có nhiều giá trị MSD và CRL) nên lựa chọn kết quả siêu âm gần với thời điểm 7 tuần và CRL # 10 mm) để tính tuổi thai.
Cách xác định tuổi thai theo siêu âm:
Theo ACOG: Cách xác định tuổi thai theo ngày kinh cuối và theo siêu âm.
Nếu chênh lệch dưới 5/7/10/14/21 ngày (tương ứng với từng mốc thời gian ở cột ngoài cùng bên phải) thì chọn tuổi thai theo ngày kinh cuối.
Nếu chênh lệch hơn 5/7/10/14/21 ngày (tương ứng với từng mốc thời gian ở cột ngoài cùng bên phải) thì chọn tuổi thai theo siêu âm.
Hai tình huống lâm sàng đặc biệt cần chú ý khi tính tuổi thai:
(1) Song thai: Đối với các trường hợp song thai, nếu có sự khác biệt giữa các cặp song sinh trong các phép đo sinh trắc học, thì sự đồng thuận chung là ngày dự sinh được dựa trên các số đo thai nhi lớn hơn.
(2) Thai kỳ thụ tinh trong ống nghiệm (IVF): Đối với những trường hợp thụ thai bằng IVF, ngày dự sinh dựa vào ngày chuyển phôi và tuổi phôi tốt hơn dựa trên siêu âm và ngày kinh.
Hầu hết các hiệp hội đều khuyến cáo sử dụng ngày chuyển phôi và tuổi phôi để xác định tuổi thai nếu là thai kỳ IVF.
Tuổi thai | Phương pháp đo | Chênh lệch giữa tuổi thai theo siêu âm và ngày kinh cuối |
≤ 13 tuần 6 ngày +≤8 tuần 6 ngày + 9 tuần - 13 tuần 6 ngày | CRL |
>5 ngày >7 ngày |
14 tuần - 15 tuần 6 ngày | BPD, HC, AC, FL | >7 ngày |
16 tuần - 21 tuần 6 ngày | BPD, HC, AC, FL | >10 ngày |
22 tuần - 27 tuần 6 ngày | BPD, HC, AC, FL | >14 ngày |
>28 tuần | BPD, HC, AC, FL | >21 ngày |
2 QUY TRÌNH CHĂM SÓC TIỀN SẢN
2.1 ĐẠI CƯƠNG
Chăm sóc tiền sản là cộng tác chăm sóc trong quá trình mang thai với mục đích:
Chuẩn bị về tâm lý cho cha mẹ của trẻ, giáo dục cho người mẹ về những thay đổi trong thai kỳ và chuyển dạ, tránh tâm lý lo lắng.
Sàng lọc phát hiện các trường hợp thai kỳ nguy cơ cao.
Dự phòng và điều trị các biến chứng sớm của thai kỳ.
Đảm bảo đánh giá liên tục các trường hợp nguy cơ và chăm sóc sức khỏe dự phòng những bệnh lý cụ thể.
Chấm dứt thai kỳ sớm cho những trường hợp trẻ có đa dị tật hay dị tật lớn không thể sống được sau sinh.
Dự trù các phương pháp cụ thể để xử lý các dị tật sau sinh.
Chuẩn bị điều kiện để can thiệp, điều trị cho trẻ sau sinh với những trường hợp có thể điều trị.
Cần phân biệt chăm sóc tiền sản với chăm sóc tiền thai, là công tác chăm sóc, cải thiện sức khỏe cho các phụ nữ trong độ tuổi sinh sản trước khi mang thai với mục đích cải thiện, nâng cao chất lượng thai kỳ.
2.2 TẦM QUAN TRỌNG CỦA CHĂM SÓC TIỀN SẢN
Có nhiều bằng chứng cho thấy chăm sóc trước khi sinh mang lại nhiều lợi ích về chăm sóc sức khỏe trong thai kỳ. Dựa trên phân tích tổng hợp các thử nghiệm ngẫu nhiên về một hoặc nhiều thành phần của chăm sóc trước khi sinh, một số lợi ích đem lại như sau:
Hỗ trợ đặc biệt so với chăm sóc tiêu chuẩn Hỗ trợ đặc biệt có thể bao gồm hỗ trợ tinh thần, hỗ trợ vật chất (ví dụ: hỗ trợ trực tiếp, chăm sóc y tế tại nhà) và hỗ trợ thông tin. Một phân tích tổng hợp các thử nghiệm ngẫu nhiên cho thấy rằng các chương trình cung cấp hỗ trợ đặc biệt cho những người mang thai có nguy cơ sinh con nhẹ cân có thể có tác dụng thuận lợi so với chăm sóc trước khi sinh thông thường: giảm tỷ lệ trọng lượng sơ sinh dưới 2.500 g (RR: 0,94, KTC 95%: 0,86 - 1,04, 16 nghiên cứu, > 11.000 thai phụ, bằng chứng chất lượng trung bình), giảm tỷ lệ sinh < 37 tuần (RR: 0,92, KTC 95%: 0,84 - 1,01, 14 nghiên cứu, > 12.000 người tham gia, bằng chứng chất lượng trung bình).
Chứng trầm cảm sau khi sinh cũng có vẻ giảm nhẹ ở nhóm hỗ trợ đặc biệt, nhưng không thể thực hiện phân tích tổng hợp do có sự khác biệt về kết quả được báo cáo.
Số lần khám trước khi sinh giảm so với tiêu chuẩn: Trong một phân tích tổng hợp các thử nghiệm về cung cấp dịch vụ chăm sóc trước khi sinh cho các thai kỳ nguy cơ thấp, bệnh nhân trong nhóm các nước có thu nhập cao có 8 - 12 lần khám tiền sản, trong khi nhiều bệnh nhân trong nhóm các nước có thu nhập thấp và trung bình, giảm số lần thăm khám tiền sản. Những phát hiện chính của phân tích là:
Tử vong chu sinh - Khi so sánh với quy trình chăm sóc tiêu chuẩn ở thai kỳ nguy cơ thấp, việc giảm số lần thăm khám dường như làm tăng tử vong chu sinh (RR 1,14 KTC 95%: 1,00-1,31, năm thử nghiệm, > 56.000 trẻ sơ sinh, bằng chứng chất lượng trung bình). Trong phân tích phân nhóm, đối với các nước có thu nhập cao, số ca tử vong chu sinh là thấp (RR 0,90, KTC 95%: 0,45-1,80, hai thử nghiệm), trong khi đối với nhóm các nước có thu nhập thấp và trung bình, tử vong chu sinh cao hơn đáng kể (RR 1,15, KTC 95%: 1,01 - 1,32, ba thử nghiệm).
Chăm sóc trước khi sinh theo nhóm so với truyền thống - Trong một phân tích tổng hợp các thử nghiệm ngẫu nhiên so sánh bệnh nhân được chăm sóc trước khi sinh theo nhóm với những bệnh nhân được chăm sóc trước khi sinh truyền thống, cả hai nhóm đều có tỷ lệ tương tự:
Sinh non (RR 0,75, KTC 95%: 0,57 - 1,00).
Thai nhẹ cân (RR 0,92, KTC 95%: 0,68 - 1,23).
Tử vong chu sinh (RR 0,63, KTC 95%: 0,30 - 1,25).
Trong một nghiên cứu với gần 29 triệu ca sinh, nguy cơ sinh non, thai chết trong tử cung, tử vong sơ sinh sớm và muộn, và tử vong ở trẻ sơ sinh tăng tuyến tính khi chăm sóc trước khi sinh giảm (Partridge, 2012). Đánh giá hình thức chăm sóc, Ickovics và đồng nghiệp (2016) đã so sánh giữa chăm sóc trước sinh cá nhân và chăm sóc trước sinh theo nhóm, những thai phụ tham gia chăm sóc trước khi sinh theo nhóm có kết quả mang thai tốt hơn đáng kể. Các lớp giáo dục về mang thai và sinh con cũng được báo cáo là mang lại kết quả thai kỳ tốt hơn (Afshar, 2017).
Theo khuyến cáo Hiệp hội Sản Phụ khoa Hoa Kỳ (ACOG), số lần khám thai trong thai kỳ như sau:
Khám lúc 8 - 10 tuần hoặc sớm hơn, đặc biệt những trường hợp có nguy cơ thai ngoài tử cung.
Thăm khám mỗi 4 tuần đến tuần thai thứ 28.
Sau tuần thứ 28, thăm khám mỗi 2 tuần đến tuần thai thứ 36.
Thăm khám hàng tuần sau tuần thai thứ 36.
Tần suất khám thai có thể thay đổi trong trường hợp bệnh nhân xuất hiện các triệu chứng bất thường và nguy cơ kèm theo trong thai kỳ.
2.3 KHÁM THAI LẦN ĐẦU
Chăm sóc tiền sản nên được bắt đầu trong ba tháng đầu, lý tưởng nhất là khi thai được 10 tuần tuổi vì một số xét nghiệm chẩn đoán và sàng lọc trước sinh có thể được thực hiện ở tuổi thai này. Bắt đầu chăm sóc sớm rất hữu ích để thiết lập tuổi thai và các phép đo ban đầu sớm (ví dụ: BMI trước sinh, huyết áp, đánh giá trong phòng thí nghiệm của bệnh nhân mắc bệnh mãn tính) và cung cấp dịch vụ hỗ trợ và can thiệp sớm.
Tỷ lệ phần trăm bệnh nhân có thai được bắt đầu chăm sóc trước sinh trong ba tháng đầu là một trong những thước đo lâm sàng được sử dụng để đánh giá chất lượng chăm sóc sức khỏe bà mẹ. Tổ chức Y tế thế giới (WHO) ước tính rằng, 60% phụ nữ mang thai trên toàn thế giới bắt đầu chăm sóc trước khi sinh trước 12 tuần tuổi thai; tuy nhiên, sự chênh lệch về thu nhập và vùng miền đã được xác định. Dưới 50% người mang thai ở những vùng hạn chế về nguồn lực được khám thai sớm, so với hơn 80% ở những vùng có nhiều tài nguyên và hơn 4 trong số 5 người mang thai ở nhóm thu nhập cao nhất được khám thai sớm so với chỉ 1 trong 4 người mang thai ở nhóm thu nhập thấp nhất.
Lần khám thai đầu tiên nên được thực hiện sớm, không nên muộn quá vào quý 2 của thai kỳ. Thường được thực hiện vào tuần thứ 6 - 10 mất kinh với mục đích:
Ước tính sớm, chính xác tuổi thai.
Xác định các trường hợp mang thai có nguy cơ gia tăng bệnh tật và tử vong cho mẹ hoặc thai nhi.
Đánh giá liên tục về tình trạng sức khỏe của bà mẹ và thai nhi.
Dự đoán các vấn đề cần can thiệp, nếu có thể, để ngăn ngừa hoặc giảm thiểu bệnh tật.
Nâng cao sức khỏe, giáo dục, hỗ trợ và ra quyết định chung.
2.3.1 HỎI
2.3.1.1 Bản thân
Họ và tên.
Tuổi.
Nghề nghiệp, điều kiện lao động. Tư thế làm việc ngồi hay đứng, chế độ nghỉ ngơi, có tiếp xúc độc hại không.
Địa chỉ (chú ý vùng sâu, xa).
Dân tộc (chú ý dân tộc thiểu số).
Trình độ học vấn.
Điều kiện sống, kinh tế (chú ý hoàn cảnh đói nghèo...),
2.3.1.2 Sức khỏe
Hiện tại
Hiện mắc có dấu hiệu gì bất thường nếu có, mắc từ bao giờ, diễn biến thế nào, đã điều trị gì, kết quả điều trị, có ảnh hưởng gì đến sức khỏe, đang dùng thuốc gì.
Nếu không có gì bất thường cần hỏi thêm về giấc ngủ, ăn uống tình trạng đại tiểu tiện. Chú ý các bệnh nhiễm khuẩn đang lưu hành ở địa phương và các bệnh mãn tính.
Tiền sử bệnh
Mắc những bệnh gì? Lưu ý những bệnh phải nằm viện, phải phẫu thuật, phải truyền máu, các tai nạn, dị ứng, nghiện rượu, thuốc lá, ma túy, các bệnh đái tháo đường, tim mạch, tâm thần, nội tiết, bệnh về máu, gan, thận.
Cần khai thác thời gian khởi phát, khoảng thời gian kéo dài bệnh, mức độ bệnh, các thuốc đã sử dụng và tiến triển bệnh.
Tiền sử sản khoa (PARA)
Đã có thai bao nhiêu lần, ghi theo 4 số (không kể lần có thai này):
Số thứ nhất là số lần sinh đủ tháng.
Số thứ hai là số lần sinh non.
Số thứ ba là số lần sẩy thai hoặc phá thai.
Số thứ tư là số con hiện sống. Ví dụ: 2012: Đã sinh đủ tháng 2 lần, không sinh non, 1 lần sẩy hoặc phá thai, hiện 2 con sống.
Với từng lần có thai:
Tuổi thai khi kết thúc (để biết sinh non hay đủ tháng)
Nơi sinh: Bệnh viện, trạm xá, tại nhà, sinh rơi,...
Thời gian chuyển dạ.
Cách sinh: Thường, khó, phẫu thuật lấy thai...).
Các bất thường khi mang thai: ra máu, tiền sản giật...
Khi sinh: ngôi bất thường, sinh khó, thai dị dạng.
Sau sinh: chảy máu, nhiễm khuẩn.
Cân nặng con khi sinh.
Giới tính con.
Tình trạng con khi sinh ra: khóc ngay, ngạt, chết...
Hỏi về tiền sự phụ khoa
Có điều trị vô sinh, điều trị nội tiết, các bệnh nhiễm khuẩn đường sinh dục, bệnh lây truyền qua đường tình dục, thủ thuật ở cổ tử cung (đốt nhiệt, đốt điện, laser, áp lạnh) các khối u phụ khoa, sa sinh dục, các phẫu thuật phụ khoa...
Hỏi về các biện pháp tránh thai đã dùng
Loại biện pháp tránh thai sử dụng.
Thời gian sử dụng của từng biện pháp.
Lý do ngừng sử dụng.
Biện pháp tránh thai dùng ngay trước lần có thai này (nếu có dùng, lý do mang thai).
Hỏi về lần có thai này
Chu kỳ kinh nguyệt có đều không và ngày đầu của kỳ kinh cuối.
Các triệu chứng nghén.
Ngày thai máy.
Các dấu hiệu bất thường như đau bụng, ra máu, dịch tiết âm đạo tăng.
Mệt mỏi, uể oải, đau đầu, ăn kém ngon (dấu hiệu thiếu máu).
Nhức đầu, hoa mắt, đau thượng vị, nôn mửa (dấu hiệu tiền sản giật).
2.3.1.3 Gia đình
Sức khỏe, tuổi bố mẹ, anh chị còn sống hay đã chết (nếu chết, cho biết lý do).
Có ai mắc bệnh nội khoa: tăng huyết áp, đái tháo đường, tim mạch, gan, thận,...
Có ai mắc bệnh nhiễm khuẩn lao, bệnh lây truyền qua đường tình dục, HIV/AIDS...
Các tình trạng bệnh lý khác song thai, sinh con dị dạng, dị ứng...
Hỏi để sàng lọc bạo hành phụ nữ, nếu phát hiện, xử lý các bước theo hướng dẫn trong bài “Sàng lọc và đáp ứng của nhân viên y tế đối với bạo hành phụ nữ”.
2.3.1.4 Tiền sử hôn nhân
Lấy chồng năm bao nhiêu tuổi.
Họ tên, tuổi, nghề nghiệp, sức khỏe, bệnh tật của chồng.
2.3.1.5 Dự tính ngày sinh theo ngày đầu của kỳ kinh cuối
Tính đúng 40 tuần kể từ ngày đầu của kỳ kinh cuối.
Theo Dương lịch, lấy ngày đầu của kỳ kinh cuối cộng 7, tháng cuối cộng 9 (hoặc trù 3 nếu tổng số lớn hơn 12) dựa theo công thức Naegele đối với chu kỳ kinh 28 ngày.
Đối với những trường hợp có thai bằng kỹ thuật IVF, ngày đầu kỳ kinh cuối là 14 ngày trước khi chuyển phôi. Ví dụ: Ngày đầu của kỳ kinh cuối 15/9/2007, Ngày dự kiến sinh 22/6/2008.
Có thể sử dụng bảng quay tính ngày dự kiến sinh.
Nếu không nhớ ngày đầu của kỳ kinh cuối thì có thể dựa trên kết quả siêu âm để xác định tuổi thai (chính xác nhất là trong 3 tháng đầu của thai kỳ).
Nếu sản phụ không nhớ ngày dương lịch, chỉ nhớ ngày âm lịch thì cán bộ y tế dựa vào lịch mà chuyển ngày âm sang ngày dương.
Trong trường hợp bơm tinh trùng vào tử cung, chuyển phôi trong thụ tinh trong ống nghiệm thì ngày đầu của kỳ kinh cuối được tính là trước ngày bơm 14 ngày. Dự tính ngày sinh được tính như cách trên.
2.3.2 KHÁM TOÀN THÂN
Đo chiều cao cơ thể: chiều cao thấp thường liên quan đến tình trạng khung chậu hẹp.
Cân nặng: cần theo dõi vào những lần khám thai tiếp theo để đánh giá sự tăng giảm cân có liên quan đến các thai kỳ nguy cơ. Phụ nữ nhẹ cân và béo phì được tư vấn về những rủi ro cụ thể của họ trong thai kỳ.
Khám da, niêm mạc: đánh giá có phù hoặc thiếu máu hay không.
Khám vùng cổ: chú ý tĩnh mạch cổ, tuyến giáp và hạch cổ khi bất thường. Ghi nhận khoảng 50% trường họp lớn nhẹ tuyến giáp trong thai kỳ.
Đo huyết áp: nếu huyết áp nền tăng (tâm thu 120 - 129 mmHg và tâm trương < 80 mmHg) hoặc tăng huyết áp (tâm thu 2 130 mmHg hoặc tâm trương ≥ 80 mmHg), bác sĩ lâm sàng nên cố gắng tìm hồ sơ huyết áp trước khi mang thai để ghi lại xem bệnh nhân có bị tăng huyết áp mãn tính (xuất hiện từ trước).
Khám tim, phổi, gan, thận.
Khám vú: ghi nhận những thay đổi trong thai kỳ như nứt hay tụt núm vú và thay đổi màu sắc quầng vú, ngoài ra còn giúp phát hiện các trường hợp bất thường.
Khám các bộ phận khác khi có dấu hiệu bất thường.
2.3.3 KHÁM SẢN KHOA
Khám bụng
Xem có vết sẹo phẫu thuật bụng dưới hay khối thoát vị không.
Nắn trên mu xem đã thấy đáy tử cung chưa: đáy tử cung trên vệ khi thai từ 12 tuần trở đi.
Khám âm đạo
Đặt mỏ vịt xem cổ tử cung có viêm không nếu nghi ngờ viêm nhiễm đường
Khám sinh dục.
Chỉ thăm âm đạo nếu các dấu hiệu có thai chưa rõ, cần xác định thêm. Những trường hợp có tiền sử sảy thai liên tiếp, ra máu âm đạo thỉnh thoảng trong khi có thai thì cần khám trong để tránh bỏ sót. Tuy nhiên hiện nay, siêu âm có thể thay thế cho khám trong, bởi vì có khả năng ghi nhận được nhiều thông tin hơn và không có bất kỳ tác dụng phụ nào.
Nếu nghi ngờ có viêm nhiễm đường sinh dục nên quan sát âm đạo, cổ tử cung qua đặt mỏ vịt.
2.3.4 TIẾN HÀNH XÉT NGHIỆM VÀ CẬN LÂM SÀNG KHÁC
Thử huyết sắc tố
Sàng lọc kháng thể và loại ABO và Rh.
Phụ nữ có RhD âm nên được tiêm globulin miễn dịch kháng (D) dự phòng vào tuần thứ 28 và khi có chỉ định lâm sàng để ngăn ngừa hiện tượng tan máu ở thai nhi trong những thai kỳ sau.
Hematocrit hoặc hemoglobin và thể tích tiểu thể trung bình.
Thiếu máu được xác định bởi mức hemoglobin < 11 g/dL (hematocrit < 33%) trong ba tháng đầu và thường liên quan đến thiếu máu do thiếu sắt.
MCV < 80 fL trong trường hợp không thiếu Sắt gợi ý bệnh thalassemia; xét nghiệm điện di huyết sắc tố nên thực hiện sau đó.
Thử protein nước tiểu
Lấy nước tiểu buổi sáng giữa dòng.
Ở tuyến xã có thể dùng que thử protein (so với gam màu mẫu) hoặc dùng phương pháp đốt.
Thử nước tiểu cần làm cho mọi thai phụ vào mỗi lần thăm thai.
Nếu có sẵn que thử, nên hướng dẫn thai phụ tự làm.
Cấy nước tiểu thường xuyên được khuyến khích vì phụ nữ mang thai nhiễm trùng đường niệu không triệu chứng không được điều trị sẽ có nguy cơ cao bị viêm lộ bể thận và tăng nhẹ nguy cơ sinh non, và các xét nghiệm nhanh tìm vi khuẩn niệu không có đủ độ nhạy và độ đặc hiệu.
Các xét nghiệm khác
Xét nghiệm HIV, giang mai, viêm gan B, C và các bệnh lây truyền qua đường tình dục, bệnh lý nhiễm trùng khác nếu cần, càng sớm càng tốt.
Xét nghiệm khí hư (nếu nghi ngờ có nhiễm trùng đường sinh dục).
Tần suất tầm soát ung thư cổ tử cung không bị ảnh hưởng bởi việc mang thai, nhưng việc xử trí các bất thường đối với phụ nữ mang thai là khác nhau.
Siêu âm và các xét nghiệm sàng lọc trước sinh:
Siêu âm sàng lọc quý 1:
Xét nghiệm sàng lọc quý 1 kết hợp bao gồm siêu âm sàng lọc kết hợp các xét nghiệm sinh hóa. Độ mờ da gáy và chiều dài đầu mông 45 - 84 mm tương ứng với tuổi thai từ 11 tuần đến 13 tuần 6 ngày. Các xét nghiệm sinh hóa được phân tích bao gồm PAPP-A và free ß-hCG. Ngoài ra, test chẩn đoán tiền sản không xâm lấn NIPT trở nên phổ biến trong thời gian gần đây. Thai phụ sẽ được lấy máu xét nghiệm sau 10 tuần tuổi thai để phân tích các DNA tự do trong máu mẹ tiết ra từ bánh nhau. Phương pháp này có thể giúp đánh giá bộ gene của thai nhi với độ chính xác 99% trong trisomy 21 và 18, 80 - 90% trong trisomy 13.

Xét nghiệm huyết thanh sàng lọc lệch bội
Có hai test huyết thanh tầm soát lệch bội căn bản là Double test và Triple test. Double test được thực hiện trong quý 1 và Triple test được thực hiện trong quý 2.
Double test
Double test được thực hiện ở thời điểm từ 11 tuần +0 ngày đến 13 tuần + 6 ngày. Double test khảo sát 2 chỉ bảo là PAPP-A và free B-hCG. Trên thực hành, Double test hiếm khi được thực hiện đơn độc, mà kết hợp với siêu âm khảo sát NT. Bộ đôi này gọi là combined test. Combined test cải thiện rõ rệt khả năng phát hiện lệch bội Trisomy 21. Combined test có khả năng phát hiện có thể lên đến 85 - 90% với tỷ lệ dương tính giả 5%, nghĩa là có khoảng 10 - 15% thai trisomy 21 bị bỏ sót khi thực hiện bằng test tầm soát này.
Triple test
Triple test được thực hiện vào thời điểm 14 tuần đến 16 tuần 6 ngày. Triple test gồm 3 thành tố huyết thanh hCG, AFP và Estriol không liên hợp (uE3). Tuy vậy, trong một vài trường hợp vẫn có thể ứng dụng từ 15 - 22 tuần, khi đó hiệu quả sàng lọc có thể kém đi nhiều.
Bên cạnh khả năng tầm soát lệch bội, dựa vào các thông số trong Triple test có thể tiên đoán về kết cục của thai kỳ, ví dụ khi có AFP tăng cao, thai nhi có thể bị dị tật về thần kinh. Do khả năng phát hiện của Triple test không cao, tỷ lệ phát hiện khoảng 69% nên có hai xu hướng nhằm mục đích cải thiện:
Hoặc đưa thêm các thông số sinh hóa khác như Quadrupe test (Beta-hCG, AFP, uE3, inhibin A).
- Hoặc kết hợp kết quả quý 1 và quý 2 (NT, PAPP-A, Quadruple test) theo nhiều kiểu khác nhau, nhằm mục đích cải thiện khả năng phát hiện của test huyết thanh sàng lọc Stepwise sequential và contingent sequential là 2 ví dụ của xu hướng này.
Siêu âm sàng lọc lệch bội trong quý 1
Siêu âm 3 tháng đầu được thực hiện khi tuổi thai từ 11 tuần đến 13 tuần + 6/7 ngày nhằm các mục đích sau đây:
1. Đánh giá số đo sinh học và kết luận về tuổi thai.
2. Khảo sát chi tiết lần đầu hình thái học thai nhi.
3. Tầm soát lệch bội và bất thường ống thần kinh thông qua các dấu chỉ điểm siêu âm (soft-markers).
4. Tầm soát các bệnh lý thai phụ có thể xuất hiện trong thai kỳ (tiền sản giật).
Khảo sát các marker của lệch bội là mục tiêu trọng yếu của siêu âm 3 tháng đầu thai kỳ. NT (Nuchal Translucency) - Độ mở da gáy là chỉ báo có giá trị và thông dụng nhất.
Độ mờ da gáy là khoảng mờ dưới da lớn nhất giữa lớp da và lớp mô mềm nằm phía sau cột sống thai nhi ở vùng sau cổ. Sự gia tăng độ mờ da gáy không chỉ điểm sự bất thường thai nhi nhưng là một dấu hiệu làm gia tăng nguy cơ bất thường thai nhi. NT được đo ở mặt cắt dọc giữa chuẩn với chiều dài đầu mông CRL nằm trong khoảng 45 - 84mm. Nếu NT ≥ 3mm, nguy cơ lệch bội thể ít khả năng các xét nghiệm huyết thanh bình thường. Vì vậy, độ mờ da gáy tối thiểu 3mm hoặc vượt quá bách phân vị 99, bệnh nhân nên được tư vấn và đề nghị siêu âm sàng lọc tim thai nhi. Ngoài ra, thai phụ nên được đề nghị làm sàng lọc cell-free DNA và chẩn đoán trước sinh (ACOG, 2016).

Nguồn: Cunningham, Leveno, Bloom et al., "Prenatal care", Williams Obstetrics 25th Edition, Mc Graw Hill Education, Chapter 9, pp.388-430.
Nguy cơ lệch bội khi có các đặc điểm sau:
1. NT295 percentile so với CRL.
2. Bất sản hay thiểu sản xương mũi.
3. Góc hàm mặt > 90.
4. Dòng chảy phụt ngược trên phổ Doppler van 3 lá.
5. Sóng đảo ngược trên phổ doppler ống tĩnh mạch.
Tầm soát đái tháo đường: đối với người có nguy cơ cao (bố hoặc mẹ có bệnh tiểu đường, thai phụ béo phì...): trong 3 tháng đầu cần xét nghiệm đường huyết, HbA1c và làm nghiệm pháp dung nạp đường. Đối với những bệnh nhân có nhiều nguy cơ mắc bệnh đái tháo đường, có thể chẩn đoán ở lần khám thai đầu tiên nếu:
Đường huyết tương lúc đói ≥ 126 mg/dL (7,0 mmol/L) hoặc
A1C>6,5% (48 mmol / mol) sử dụng xét nghiệm tiêu chuẩn hóa hoặc
Đường huyết tương ngẫu nhiên ≥ 200 mg/dL (11,1 mmol/L) và các triệu chứng cổ điển của tăng đường huyết.
Nên xét nghiệm lại lần 2 khi thai 24 - 28 tuần (hoặc 3 tháng giữa) và lần 3 vào 3 tháng cuối của thai kỳ. Nếu xét nghiệm dung nạp đường dương tính cần khám chuyên ngành nội khoa kết hợp với thăm khám thai định kỳ.
Tầm soát các bệnh lý tuyến giáp
Cả cường giáp và suy giáp khi mang thai đều có thể có những tác động xấu đến mẹ và con. Những người mang thai có các dấu hiệu hoặc triệu chứng của bệnh tuyến giáp nên tiến hành đo nồng độ hormone kích thích tuyến giáp (TSH). Nếu TSH bất thường, nên đo T4 tự do hoặc toàn bộ.
Việc chẩn đoán cường giáp công khai trong thời kỳ mang thai chủ yếu dựa trên giá trị TSH huyết thanh (< 0.1 mIU/ L) hoặc không thể phát hiện được (< 0.01 mIU/ L) và T4 tự do và/ hoặc T3 tự do (hoặc tổng T4 và/hoặc tổng số T3) vượt quá giới hạn bình thường của thai kỳ.
Chẩn đoán suy giáp nguyên phát trong thai kỳ dựa trên TSH cao hơn giới hạn trên của quần thể và cụ thể ở ba tháng cuối bình thường, hoặc trên 4 mUI/L khi không có sẵn phạm vi tham chiếu cục bộ, kết hợp với giảm T4 tự do nồng độ (xét nghiệm dưới mức bình thường sử dụng phạm vi tham chiếu cho phụ nữ có thai).
Việc chẩn đoán suy giáp cận lâm sàng trong thai kỳ dựa trên nồng độ TSH huyết thanh đặc hiệu tăng cao và nồng độ T4 tự do bình thường.
2.4 KHÁM THAI NHỮNG LẦN SAU
Thông thường khoảng cách những lần khám thai là mỗi 4 tuần khi thai đến 28 tuần và mỗi 2 tuần khi thai đến 36 tuần và mỗi tuần khi đến lúc sinh. Ở các nước phát triển, WHO khuyến cáo rằng lần số lần khám thai ít nhất là 4: lần 1 vào quý 2 khoảng quanh 16 tuần, lần 2 vào giữa 24 - 28 tuần, lần 3 vào lúc 32 tuần và lần 4 lúc thai 36 tuần.
2.4.1 MỤC ĐÍCH
Đánh giá tình trạng sức khỏe của thai nhi.
Xác định ngôi, thế, số lượng thai.
Xác định thiếu máu, tiền sản giật, đa ối thiểu ối và thai giới hạn tăng trưởng trong tử cung.
Định hướng khám chuyên khoa cho các thai phụ có các bệnh lý như tim mạch, đái tháo đường, cường/suy giáp...
Lựa chọn thời gian để siêu âm sàng lọc thai nhi, chọc ối hay sinh thiết gai nhau đối với các trường hợp có chỉ định.
2.4.2 HỎI BỆNH
Cần khai thác về những triệu chứng mới xuất hiện khi có thai như đau đầu, thiểu niệu và thời gian nào triệu chứng xuất hiện rõ.
2.4.3 KHÁM BỆNH
2.4.3.1 Toàn thân
Tương tự mỗi lần khám thai.
2.4.3.2 Khám bụng
Ba tháng giữa
Đo chiều cao tử cung.
Nghe tim thai khi đáy tử cung đã đến rốn (tốt nhất là bằng máy nghe tim thai nếu có).
Cử động thai, số lượng thai, tình trạng ối.
Nếu nghi ngờ có viêm nhiễm đường sinh dục nên quan sát âm đạo, cổ tử cung qua đặt mỏ vịt.
Ba tháng cuối
Tốt nhất nên khám thai mỗi tháng một lần.
Đo chiều cao tử cung/vòng bụng.
Nắn ngôi, thế (từ thai 36 tuần tuổi).
Nghe tim thai.
Đánh giá độ xuống của đầu (trong vòng 1 tháng trước dự kiến sinh).
Cử động thai, số lượng thai, tình trạng ối.
Khi nằm nghỉ, ngủ nên nằm nghiêng và tốt hơn là nghiêng bên trái, hai chân kê gối hơi cao nếu có phù chân do ứ đọng.
Nếu nghi ngờ có viêm nhiễm đường sinh dục cần quan sát âm đạo, cổ tử cung qua đặt mỏ vịt.
2.4.4 XÉT NGHIỆM
Đánh giá nồng độ Hemoglobin lặp lại vào 28 tuần và 36 tuần.
Thử nước tiểu để kiểm tra protein niệu và đường niệu cần thực hiện ở mỗi lần khám thai.
Đối với người có nguy cơ thấp: Thai 24 - 28 tuần cần làm xét nghiệm dung nạp đường. Nếu kết quả dương tính cần khám chuyên ngành nội khoa kết hợp với thăm khám thai định kỳ.
Đối với người có nguy cơ cao (bố hoặc mẹ có bệnh tiểu đường, thai phụ béo phì... ): trong 3 tháng đầu cần xét nghiệm đường huyết, HbA1C và làm nghiệm pháp tăng đường huyết. Xét nghiệm lại lần 2 khi thai 24 tuần (hoặc 3 tháng giữa) và lần 3 vào 3 tháng cuối của thai kỳ.
Chẩn đoán sớm tiền sản giật bằng xét nghiệm chẩn đoán Elecsys sFlt-1/PIGF ở tuổi thai 25 - 28 tuần.
Siêu âm thai
Các soft marker thông dụng | LR+ | LR- |
1. Độ dày sau gáy (nuchal fold) 2. Động mạch dưới đòn phải bắt nguồn sai (aberrant right subclavian artery) 3. Xương mũi ngắn 4 Tăng phản âm ruột (hyperechoic bowel) 5 Nốt phản âm sáng ở tim (echogenic intracardiac focus) 6 Xương đùi ngắn (short femur) 7 Giãn não thất 8 Gián bể thận ( 4mm và 16 - 20 tuần) (pyelectasis) | 23,3 21,48 23,27 11,44 5,83 3,72 27,52 7,63 |
0,8 0,71 0,46 0,9 0,8 0,8 0,94 0,92 |
2.4.5 CHĂM SÓC TIỀN SẢN TRONG QUÝ 2 VÀ QUÝ 3 CỦA THAI KỲ
Tư vấn sàng lọc từ 15 đến 24 tuần tuổi thai
Khám sàng lọc dị tật ống thần kinh
Đối với những phụ nữ chọn khám sàng lọc dị tật ống thần kinh, kiểm tra alpha-fetoprotein huyết thanh của mẹ và siêu âm là cả hai phương pháp hiệu quả; kiểm tra siêu âm nói chung là cách tiếp cận ưa thích.
Tầm soát cổ tử cung ngắn
Chiều dài cổ tử cung ngắn (≤ 25mm) khi siêu âm qua đường âm đạo giữa 16 - 24 tuần tuổi thai có liên quan đến tăng nguy cơ sinh non tự phát. Chiều dài cổ tử cung có thể được đo khi bệnh nhân đi siêu âm phát hiện dị tật thai nhi. Không có đủ bằng chứng để bắt buộc chính sách kiểm tra chiều dài cổ tử cung định kỳ từ 16 - 24 tuần cho tất cả các trường hợp mang thai; tuy nhiên, trong các thử nghiệm ngẫu nhiên, các can thiệp như điều trị bằng Progesterone đặt âm đạo đã làm giảm tỷ lệ sinh non sau đó.
Tư vấn sàng lọc từ 24 đến 28 tuần tuổi thai
Tầm soát bệnh đái tháo đường thai kỳ
Tại Hoa Kỳ, khuyến cáo tầm soát toàn bộ bệnh đái tháo đường thai kỳ ở tuổi thai từ 24 đến 28 tuần. Cần xem xét sàng lọc sớm hơn ở những phụ nữ có các yếu tố nguy cơ đáng kể (ví dụ, đái tháo đường thai kỳ trong lần mang thai trước, tiền sử gia đình mắc bệnh đái tháo đường type 1).
Phương pháp tiếp cận dựa trên yếu tố nguy cơ để sàng lọc từ 24 đến 28 tuần được sử dụng ở một số quốc gia nhưng ít hiệu quả hơn.
Sử dụng globulin miễn dịch kháng D cho phụ nữ âm tính với RhD
Ở phụ nữ âm tính với RhD, việc kiểm tra kháng thể RBC được lặp lại khi thai được 28 tuần và tiêm globulin miễn dịch kháng D. Mặc dù đây là bằng chứng tốt cho thấy việc sử dụng globulin miễn dịch kháng D là hiệu quả về chi phí, không có dữ liệu xác định hiệu quả về chi phí của việc sàng lọc kháng thể lặp lại tại thời điểm này nếu việc sàng lọc kháng thể ban đầu là âm tính. Liều dự phòng anti-D 125 mcg nên được sử dụng thường quy lúc tuổi thai 28 tuần và 34 tuần. Ngoài ra, có thể dụng anti-D trong các trường hợp có chảy máu trước sinh, thực hiện xét nghiệm chọc ối hay thủ thuật ngoại xoay thai hay các chấn thương ngoài bụng.
Ở những phụ nữ dương tính với RhD đã được sàng lọc kháng thể RBC âm tính sớm trong thời kỳ mang thai, việc sàng lọc lại kháng thể RhD trong 3 tháng giữa thai kỳ không hiệu quả.
Tầm soát bệnh thiếu máu
Hematocrit nên được kiểm tra sớm trong quý 3 để tầm soát bệnh thiếu máu. Nhu cầu sắt và folate tăng trong thai kỳ có thể dẫn đến thiếu máu, thường có thể được điều chỉnh trước khi sinh bằng cách bổ sung thích hợp.
Tổ chức Y tế thế giới (WHO) định nghĩa thiếu máu ở phụ nữ mang thai là hemoglobin < 110 g/L hoặc hematocrit < 6,83 mmol/L hoặc 0,33 L/L (33%). Thiếu máu nặng trong thai kỳ được định nghĩa là hemoglobin <70 g/L và cần được truyền máu. Thiếu máu rất nặng được định nghĩa là hemoglobin <40 g/L và là một cấp cứu y khoa do nguy cơ suy tim sung huyết.
Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh (CDC) định nghĩa thiếu máu khi mức độ hemoglobin dưới 11 g/dL (hematocrit dưới 33%) trong ba tháng đầu và ba tháng cuối và dưới 10,5 g/dL (hematocrit dưới 32%)) trong quý 2.
Tư vấn sàng lọc từ 28 đến 36 tuần tuổi thai
Sàng lọc các bệnh nhiễm trùng lây truyền qua đường tình dục
HIV: Bệnh nhân được tư vấn về cách phòng ngừa lây truyền hoặc xác định bạn tình bị nhiễm bệnh. Việc lây truyền qua chu sinh có thể giảm đáng kể nếu có biện pháp can thiệp thích hợp (ví dụ: điều trị ARV trước và trong khi sinh, mổ lấy thai, tránh cho con bú sau sinh).
Bệnh giang mai: Cần thực hiện xét nghiệm huyết thanh để chẩn đoán bệnh giang mai và có thể được thực hiện bằng xét nghiệm treponema, tùy thuộc vào điều kiện của phòng thí nghiệm thực hiện xét nghiệm. Phương pháp chẩn đoán cũng giống như ở những người không mang thai. Vì chi phí xét nghiệm và tỷ lệ mắc bệnh giang mai thấp, nên việc phát hiện và điều trị bệnh khi mang thai cho cả mẹ và con là rất có giá trị.
Viêm gan B: Tất cả bệnh nhân mang thai đều được xét nghiệm tìm kháng nguyên bề mặt viêm gan B (HbsAg), bất kể tình trạng tiêm chủng trước đó, vì việc sàng lọc trước đó để loại trừ nhiễm vi rút viêm gan B (HBV) cấp tính hoặc mãn tính không được thực hiện phổ biến. Những thai phụ mang HbsAg có thể truyền HBV cho thai nhì, điển hình là trong khi chuyển dạ. Tiêm chủng chủ động và thụ động cho trẻ sơ sinh trong vòng 12 giờ sau khi sinh có thể làm giảm nguy cơ lây truyền HBV trên 95%. Những bệnh nhân có HbsAg âm tính và có nguy cơ cao bị nhiễm HBV (ví dụ: người tiêm chích ma túy, bạn tình hoặc tiếp xúc trong gia đình với HBV mãn tính) nên được xét nghiệm kháng thể bề mặt viêm gan B (anti-HBs) và kháng thể lõi viêm gan B (anti-HBc). Những người không có bằng chứng về việc nhiễm hoặc tiếp xúc với HBV trước đó (âm tính với anti-HBs và anti-HBc) nên được chủng ngừa.
Viêm gan C: Nên sàng lọc vi rút viêm gan C (HCV) cho tất cả các thai phụ vào lần khám thai đầu tiên. Lý do là tỷ lệ nhiễm HCV ngày càng tăng ở phụ nữ trong độ tuổi sinh sản. Xét nghiệm chẩn đoán nhiễm HCV mãn tính thường bắt đầu bằng xét nghiệm miễn dịch tìm kháng thể. Nếu xét nghiệm kháng thể không phản ứng thì khả năng nhiễm HCV mãn tính sẽ không xảy ra. Nếu xét nghiệm kháng thể HCV có phản ứng nên thực hiện định lượng HCV RNA: HCV RNA âm tính, về cơ bản không bị nhiễm HCV mãn tính; HCV RNA dương tính là bằng chứng của nhiễm HCV.
Năm 2020, Trung tâm Kiểm soát bệnh tật (CDC - Centers for Disease Control and Prevention) đã sửa đổi hướng dẫn dựa trên yếu tố nguy cơ trước đây và khuyến cáo tầm soát nhiễm virus viêm gan C (HCV) thường quy trong mỗi lần mang thai, ngoại trừ những vùng có tỷ lệ nhiễm HCV dưới 0,1%. Trong trường hợp không có sẵn dữ liệu về tỷ lệ hiện nhiễm HCV, khuyến cáo sàng lọc HCV thường quy cho đến khi tỷ lệ nhiễm HCV RNA dương tính trong dân số của họ là dưới 0,1%. Cùng năm, USPSTF (United States Preventive Services Task Force) khuyến cáo tầm soát HCV một lần cho người lớn không có triệu chứng từ 18 đến 79 tuổi (bao gồm cả người mang thai) mà không có tiền sử viêm gan. Năm 2021, ACOG và SMFM đã cập nhật hướng dẫn sàng lọc viêm gan C của họ để khuyến nghị sàng lọc HCV cho tất cả các thai phụ ở lần khám thai đầu tiên của mỗi thai kỳ.
Chlamydia: Tỷ lệ nhiễm Chlamydia liên quan nhiều đến tuổi tác và hành vi tình dục. Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh (CDC) và USPSTF khuyến nghị sàng lọc tất cả những thai phụ dưới 25 tuổi và từ 25 tuổi có các yếu tố nguy cơ lây nhiễm qua đường tình dục (tiền sử mắc các bệnh lây truyền qua đường tình dục, nhiều bạn tình, mại dâm...). Các xét nghiệm khuếch đại acid nucleic (NAATs) có độ nhạy cao và độ đặc hiệu cao để phát hiện Chlamydia trachomatis, vượt trội hơn so với nuôi cấy. Những bệnh nhân có kết quả xét nghiệm dương tính nên được điều trị. Trong thời kỳ mang thai, khả năng khỏi bệnh khoảng 3 - 4 tuần sau khi điều trị và cần được xét nghiệm kiểm tra lại sau 3 - 4 tháng.
Các biện pháp phòng ngừa các bệnh nhiễm trùng khác
Toxoplasmosis: Phòng ngừa nhiễm trùng nguyên phát dựa trên việc tránh các nguồn lây nhiễm, bao gồm ăn thịt hoặc các sản phẩm thịt bị ô nhiễm, nấu chưa chín hoặc chưa qua xử lý; trái cây hoặc rau bị nhiễm đất bẩn; hoặc nước bị ô nhiễm.
Cytomegalovirus: Phòng ngừa nhiễm trùng cytomegalovirus nguyên phát dựa trên vệ sinh cá nhân tốt trong suốt thai kỳ, đặc biệt là rửa tay bằng xà phòng sau khi tiếp xúc với tã lót hoặc dịch tiết từ miệng và mũi (đặc biệt với trẻ đang đi nhà trẻ), không hôn trẻ dưới 6 tuổi trên miệng hoặc má; không dùng chung đồ ăn, thức uống đồ dùng bằng miệng với trẻ nhỏ; và làm sạch đồ chơi, mặt bàn và các bề mặt khác tiếp xúc với nước tiểu hoặc nước bọt của trẻ em.
Varicella: Phòng ngừa dựa trên việc chủng ngừa trước khi mang thai và tránh tiếp xúc đáng kể với nhiễm thủy đậu, rất dễ lây lan. Ủy ban Cố vấn Hoa Kỳ về Thực hành Tiêm chủng khuyến cáo tiêm vaccine VariZIG, một chế phẩm globulin miễn dịch varicella-zoster, cho tất cả những người mang thai không bị nhiễm bệnh thủy đậu đã tiếp xúc với người bị bệnh thủy đậu.
Parvovirus: Trẻ nhỏ là nguồn lây chính của parvovirus B19 mắc phải qua đường hô hấp. Các biện pháp tốt nhất để ngăn ngừa lây nhiễm cho mẹ là thực hành tốt kiểm soát nhiễm trùng cá nhân, chẳng hạn như vệ sinh tay; không chạm vào mắt, miệng hoặc mũi; tránh tiếp xúc gần với những người bị bệnh; và dạy trẻ che miệng và mũi bằng tay hoặc khăn giấy khi hắt hơi hoặc ho. Nhiều người mang thai đã có sẵn globulin miễn dịch G (IgG) đối với virus này, cho thấy khả năng miễn dịch khỏi nhiễm trung trước đó; những người tiếp xúc hoặc có các triệu chứng của nhiễm parvovirus nền làm xét nghiệm huyết thanh để tìm kháng thể IgG và IgM, và nếu bị nhiễm nặng. phải được theo dõi các ảnh hưởng đến thai nhi.
Zika: Do có mối liên quan giữa việc tiếp xúc với vi rút Zika khi mang thai và tật đầu nhỏ bẩm sinh, những người mang thai nên cân nhắc hoãn việc đi du lịch đến các khu vực đang có muỗi truyền virus Zika. Những người phải đi du lịch nên đề phòng muỗi đốt, bao gồm mặc áo sơ mi và quần dài tay, ở những nơi có điều hòa nhiệt độ, ngủ dưới màn chống muỗi và sử dụng thuốc chống côn trùng đã được phê duyệt. Ngoài ra, những người mang thai có bạn tình đã đến các vùng bị ảnh hưởng nên kiêng sinh hoạt tình dục (quan hệ tình dục qua đường âm đạo, hậu môn và đường miệng) hoặc sử dụng bao Cao Su trong suốt thời gian mang thai.
Listeria và các bệnh nhiễm trùng do thực phẩm khác: Để giảm nguy cơ mắc bệnh do thực phẩm, điều quan trọng là người mang thai phải thực hiện vệ sinh cá nhân tốt (rửa tay thường xuyên); ăn thịt, cá và gia cầm (kể cả trứng) đã được nấu chín hoàn toàn; tránh các sản phẩm sữa chưa được tiệt trùng và nước ép trái cây/rau quả; rửa kỹ trái cây tươi và rau quả dưới vòi nước chảy (khoảng 30 giây) trước khi ăn; tránh ăn rau mầm sống (bao gồm cỏ linh lăng, cỏ ba lá, củ cải và đậu xanh); rửa tay, bề mặt chuẩn bị thực phẩm, thớt, bát đĩa và dụng cụ tiếp xúc với thịt sống, gia cầm hoặc cá bằng nước xà phòng nóng.
Hội chứng suy hô hấp nặng cấp tính coronavirus 2 (SARS-CoV-2): SARS CoV-2 là vi rút gây bệnh coronavirus 2019 (COVID-19). Những người mang thai nên tuân theo các khuyến nghị tương tự như những người không mang thai để tránh tiếp xúc với virus (ví dụ: cách ly xã hội, vệ sinh tay, khử trùng bề mặt, đeo khẩu trang, tiêm vaccine dự phòng theo hướng dẫn của Bộ Y tế).
Sàng lọc thai giới hạn tăng trưởng trong tử cung
Đánh giá lâm sàng liên tục về sự phát triển của thai nhi là một phần thường quy của chăm sóc trước khi sinh. Đánh giá siêu âm về sự phát triển của thai nhi được chỉ định trong quý 3 cho những thai kỳ có nguy cơ cao thai giới hạn tăng trưởng. Mặc dù việc xác định sớm các thai giới hạn tăng trưởng cho phép theo dõi chặt chẽ hơn và can thiệp sớm hơn trong trường hợp mất bù, việc sử dụng siêu âm sàng lọc trong quý 3 ở những phụ nữ có nguy cơ thấp không có hiệu quả trong việc phát hiện những thai nhi này một cách đáng tin cậy hoặc cải thiện kết quả.
Xác định cách tiếp cận phù hợp để theo dõi thai nhi trước sinh
Tất cả phụ nữ mang thai nên biết cách theo dõi cử động của thai nhi, có thể sử dụng phương pháp đếm số lần cử động thai nhi, và thông báo cho nhân viên y tế nếu cử động của thai nhi giảm.
Tư vấn sàng lọc từ tuổi thai từ 36 đến 41 tuần
Sàng lọc liên cầu tan máu beta nhóm B
Tại Hoa Kỳ, tất cả phụ nữ mang thai được kiểm tra khi thai được 36 - 37 tuần ngày để tìm vi khuẩn liên cầu tan máu beta nhóm B (GBS - Group B Staphylococus) bằng mẫu dịch âm đạo và trực tràng. Những bệnh nhân duy nhất bị loại trừ là những người có vi khuẩn GBS niệu trước đó trong thai kỳ hiện tại hoặc những người đã sinh con trước đó bị nhiễm GBS vì những phụ nữ này nên được điều trị bằng kháng sinh trong thai kỳ. Điều trị dự phòng bằng kháng sinh trong sinh ở những phụ nữ bị nhiễm GBS đã được chứng minh giúp giảm tỷ lệ nhiễm trùng sơ sinh do GBS khởi phát sớm.
Giáo dục bệnh nhân chuẩn bị cho chuyển dạ và rặn sinh
Xử trí cơn đau chuyển dạ.
Đường sinh.
Khởi phát chuyển dạ.
Mang thai sau sinh.
Nếu cổ tử cung hở và bệnh nhân mong muốn được can thiệp, việc lốc màng ối sau 39 tuần có thể đẩy nhanh quá trình chuyển dạ.
Đối với phụ nữ tuổi thai ≥41 tuần, có thể khởi phát chuyển dạ thay vì xử trí theo dự kiến.
Giáo dục bệnh nhân về các vấn đề hậu sản
Biện pháp tránh thai sau sinh.
Chăm sóc hậu sản và các biến chứng.
Cho con bú.
Lựa chọn và có thể gặp bác sĩ nhi khoa.
Cắt bao quy đầu ở trẻ sơ sinh.
An toàn và chăm sóc trẻ sơ sinh.
2.5 TƯ VẤN TIỀN SẢN
Mục đích:
Tư vấn cho thai phụ tầm quan trọng của khám thai định kỳ.
Duy trì và cải thiện tình trạng sức khỏe của thai phụ đến khi sinh thông qua chế độ ăn, thuốc và vệ sinh thai kỳ.
Cải thiện tâm lý để loại bỏ những lo lắng không cần thiết khi có thai.
2.5.1 GIÁO DỤC SỨC KHỎE
2.5.1.1 Dinh dưỡng
Chế độ ăn khi có thai:
Lượng tăng ít nhất % (tăng số bữa ăn và số lượng cơm, thức ăn trong mỗi bữa).
Tầng chất: Đảm bảo cho sự phát triển của mẹ và con (thịt, cá, tôm, sữa, trứng, đậu lạc, vừng, dầu ăn, rau quả tươi).
Uống ít nhất 02 lít nước mỗi ngày (sữa + nước hoa quả + nước lọc) cho đến hết thời kỳ cho con bú.
Không nên ăn mặn, nên thay đổi món để ngon miệng.
Không hút thuốc lá, uống rượu.
Không uống thuốc nếu không có chỉ định của thầy thuốc.
Tránh táo bón bằng chế độ ăn hợp lý, không nên dùng thuốc chống táo bón.
Phụ nữ có BMI trong giới hạn bình thường nên có chế độ ăn uống đầy đủ để đạt được cân nặng lý tưởng nhất (11kg), những phụ nữ quá cân với BMI khoảng 26 - 29 nên giới hạn cân nặng đạt được khi có thai (7kg) và thấp hơn đối với phụ nữ béo phì.
2.5.1.2 Chế độ làm việc khi có thai
Làm theo khả năng, xen kẽ nghỉ ngơi nhưng không quá nặng nhọc, tránh làm ban đêm (nhất là từ tháng thứ bảy).
Không làm việc vào tháng cuối để đảm bảo sức khỏe cho mẹ và để con tăng cân.
Không mang vác nặng trên đầu, trên vai.
Không để kiệt sức.
Không làm việc dưới nước hoặc trên cao.
Không tiếp xúc với các yếu tố độc hại.
Tránh đi xa, tránh xóc xe hay va chạm mạnh.
Quan hệ tình dục thận trọng.
Duy trì cuộc sống thoải mái, tránh căng thẳng.
Ngủ ít nhất 8 giờ mỗi ngày. Chú trọng ngủ trưa.
2.5.1.3 Vệ sinh khi có thai
Nhà ở phải thoáng khí sạch sẽ, tránh ẩm, nóng khói.
Mặc quần áo rộng và thoáng.
Tắm rửa thường xuyên, giữ sạch vú và bộ phận sinh dục hàng ngày.
Tránh bơm rửa trong âm đạo.
2.5.2 TIÊM PHÒNG UỐN VÁN
Đối với phụ nữ nếu chưa tiêm hoặc không rõ tiền sử tiêm vắc xin có thành phần uốn ván thì lịch tiêm vắc xin phòng bệnh uốn ván gồm 5 mũi như sau:
Lần 1: Tiêm sớm khi có thai lần đầu hoặc trong độ tuổi sinh sản.
Lần 2: Ít nhất 1 tháng sau lần 1.
Lần 3: Ít nhất 6 tháng sau lần 2 hoặc thời kỳ có thai lần sau.
Lần 4: Ít nhất 1 năm sau lần 3 hoặc thời kỳ có thai lần sau.
Lần 5: Ít nhất 1 năm sau lần 4 hoặc thời kỳ có thai lần sau.
Nếu khoảng thời gian giữa các liều tiêm bị chậm, vượt quá khoảng thời gian theo lịch tiêm chủng thì tiêm mũi tiếp theo mà không cần tiêm lại từ đầu.
2.5.3 CUNG CẤP THUỐC THIẾT YẾU
Các vitamin và khoáng chất:
Một loại vitamin tổng hợp chuẩn trước khi sinh kết hợp với sắt và acid folic đáp ứng nhu cầu vitamin và khoáng chất hàng ngày của hầu hết phụ nữ mang thai. Mặc dù việc sử dụng vitamin tổng hợp trước khi sinh chưa được chứng minh là có thể cải thiện kết quả của bà mẹ và trẻ sơ sinh ở các quốc gia có thu nhập cao như Vương quốc Anh.
Vitamin tổng hợp nên chứa 15 - 30 mg sắt để ngăn ngừa thiếu sắt; Trung tâm Kiểm soát và Phòng ngừa Dịch bệnh (CDC) khuyến nghị 30 mg/ngày cho người mang thai để ngăn ngừa thiếu máu thai kỳ. Rối loạn tiêu hóa thường gặp ở liều 45 mg/ngày.
Vitamin tổng hợp cũng nên chứa acid folic 0,4 - 0,8 mg để giảm nguy cơ dị tật ống thần kinh hở trong thời kỳ ống thần kinh đóng lại. Acid Folic có thể mang lại lợi ích khi mang thai không liên quan đến việc ngăn ngừa khuyết tật ống thần kinh, nhưng dữ liệu hiện có không đủ để hỗ trợ lợi ích rõ ràng.
Một số chuyên gia khuyên nên bổ sung Vitamin D liều cao (2.000 – 4.000 IU/ngày) cho những người mang thai có con được coi là có nguy cơ mắc bệnh hen suyễn cao (ví dụ: cả bố mẹ đều bị hen suyễn).
2.5.4 KẾT LUẬN - DẶN DÒ
Thông báo cho thai phụ biết kết quả của lần khám thai bình thường hay bất thường tình trạng mẹ và sự phát triển của thai, những điểm cần lưu ý cho đến lẫn khám tiếp theo. Khi phát hiện những dấu hiệu bất thường, cần xử trí nếu cơ sở đủ điều kiện. Ở trạm y tế xã hoặc những cơ sở chưa đủ điều kiện, cần tư vấn và chuyển sản phụ lên tuyến trên.
Tuần thai kỳ | Hoạt động |
Tuần 8 – 10 tuần hoặc sớm hơn | Đánh giá: tiền sử nội ngoại khoa, tiền sử gia đình và tiền sử sản khoa, đánh giá các vấn đề sử dụng thuốc, các chất kích thích (rượu, thuốc lá...), tiền sử dị ứng thuốc, các vấn đề liên quan đến di truyền trong gia đình và bản thân sản phụ. Xác định có thai. Khám toàn thân. Khám tiểu khung nếu có chỉ định. Tư vấn các xét nghiệm cần thiết phải làm trong quá trình khám thai, các mốc khám thai quan trọng, dinh dưỡng thể dục, chăm sóc vú, răng, vấn đề cho con bú, vấn đề kế hoạch hóa gia đình sau sinh. Xét nghiệm: Công thức máu; phân loại nhóm máu ABO/Rh; huyết thanh học các bệnh sởi, giang mai; sàng lọc đái tháo đường thai kỳ cho những bệnh nhân có nguy cơ cao về đái tháo đường thai kỳ; HIV; viêm gan B phân tích nước tiểu (protein/glucose/ máu; sàng lọc ung thư cổ tử cung chlamydia. Kê đơn thuốc: vitamin tổng hợp trước sinh, sắt nếu thấy cần thiết. |
| Từ tuần thứ 10: mỗi lần thăm khám đều cần đánh giá: dấu hiệu sinh tồn, cần nặng (chiều cao, cân nặng, BMI), đánh giá tim thai, do bề cao tử cung/vòng bụng, phân tích nước tiểu. |
Từ 11 - 13 tuần 6 ngày | Nếu sản phụ có tiền sử mổ lấy thai, cần tư vấn những nguy cơ có thể xảy trong quá trình mang thai, nguy cơ khi sinh đường âm đạo hay mổ lấy thai trong lần sinh này. Tư vấn sàng lọc nguy cơ bất thường lệch bội: siêu âm đo khoảng mờ da gáy, xét nghiệm PAPP-A, free B-hCG. Xác định nguy cơ và tư vấn kết quả cho sản phụ. Tư vấn sàng lọc tiền sản giật - sản giật. Tình huống sản phụ có tăng nguy cơ bất thường lệch bội, cần tư vấn xét nghiệm NIPT, sinh thiết gai nhau hoặc chọc ối từ tuần thai thứ 16. Xem lại các xét nghiệm đã thực hiện trong lần khám thai trước. |
Tuần 16 - 20 tuần | Xét nghiệm máu để phát hiện những trường hợp có nguy cơ hở ống thần kinh. Tư vấn xét nghiệm xâm lấn trong tình huống sản phụ có tăng nguy cơ bất thường lệch bội trong lần khám thai trước. Siêu âm hình thái học từ tuần thai thứ 18 - 20 tuần. Xem xét các dấu hiệu, triệu chứng của dọa sinh non. |
Tuần 24 - 28 | Sàng lọc đái tháo đường thai kỳ. Tư vấn sản phụ cách theo dõi cử động thai. Tư vấn các biện pháp tránh thai trong thời kỳ hậu sản, cho con bú. |
Tuần 28 | Lập lại test sàng lọc Rh(-) nếu xét nghiệm trước đó có kết quả Rh(-). Khuyến cáo Rh- immune globulin nếu Rh(-) và test Combs gián tiếp (-). Thảo luận về việc trữ máu cuống rốn nếu điều kiện cơ sở y tế cho phép. |
| Tuần 32-34 tuần | Thực hiện các xét nghiệm với sản phụ có các nguy cơ mắc các bệnh lý lây truyền qua đường tình dục: HIV, lậu cầu, chlamydia. Thảo luận sàng lọc Strep nhóm B và hướng xử trí. |
Tuần 36 | Xác định ngôi thai. Sàng lọc Strep nhóm B. Thảo luận cuộc sinh: pha tiềm tàng, vỡ ối, pha tích cực, giảm đau trong quá trình sinh |
Tuần 38 | Lập lại các tư vấn cho sản phụ trong giai đoạn chuyển dạ Lập lại các thảo luận về cuộc sinh sắp tới. |
Tuần 41 | Đánh giá sức khỏe thai: non-stress test, stress test, siêu âm, sinh trắc học thai nhi hoặc kết hợp các test này với nhau. Thảo luận các phương pháp khởi phát chuyển dạ. |
Thời kỳ hậu sản (Tái khám trong khoảng thời gian từ ngày 21 - 56 sau sinh) | Khám bụng, đặt mỏ vịt kiểm tra âm đạo, cổ tử cung. Sàng lọc trầm cảm sau sinh. Can thiệp nếu có chỉ định. Thảo luận về sinh hoạt tình dục và các biện pháp tránh thai. Thảo luận chế độ dinh dưỡng thể dục. Tư vấn các phương pháp nuôi trẻ (cho bú hay bú bình). |
Sản phụ có đái tháo đường thai kỳ cần sàng lọc đái đường trong khoảng tuần thứ 6 đến tuần thứ 12 sau sinh và nên được theo dõi sau đó.
3 TÀI LIỆU THAM KHẢO
1. American College of Obstetricians and Gynecologists. Committee Opinion No 700: Methods for Estimating the Due Date. Obstet Gynecol. 2017. 129:e150.
2. Beckmann RB, Casanova R, Chuang A, Frank LW. Preconception and Antepartum Care. In: Beckmann and Ling's Obstetrics and Gynecology 8th edition. 2019. Pp.142-182.
3. Dutta DC, Hiralal K et al. Diagnosic of Pregnancy. In: DC Dutta's text book of Obstetrics. 2016. Pp.73-84.
4. Committee on Obstetric Practice, the American Institute of Ultrasound in Medicine, and the Society for Maternal-Fetal Medicine. Committee Opinion No 700: Methods for Estimating the Due Date. Obstet Gynecol. 2017. 129:e150. Reaffirmed 2019.
5. Fries N, Dhombres F, Massoud M, et al. The impact of optimal dating on the assessment of fetal growth. BMC Pregnancy Childbirth. 2021. 21:167.
6. Jeanty P. Fetal biometry. In: Fleischer AC, Manning FA, Jeanty P, Romero R. Sonography in Obstetrics and Gynecology - Principles and Practice, 6th edition. McGraw-Hill. 2001.
7. Kevin PH. Diagnosis of pregnancy. In: Obstetrics illustrated. 2010. pp.57-63. 8. Khalil A, Rodgers M, Baschat A, et al. ISUOG Practice Guidelines: role of ultrasound in twin pregnancy. Ultrasound Obstet Gynecol. 2016. 47: 247-263
9. Morin L, Lim K, Bly S, et al. Ultrasound in Twin Pregnancies. Journal of Obstetrics and Gynaecology Canada. 2021. 33(6):643-656. doi:10.1016/s1701- 2163(16)34916-7.
10. Richardson A, Gallos I, Dobson S. Accuracy of first-trimester ultrasound in diagnosis of tubal ectopic pregnancy in the absence of an obvious extrauterine embryo: systematic review and meta-analysis. Ultrasound in Obstetrics & Gynecology. 2015. 47(1):28-37.
11. Salomon LJ, Alfirevic Z, Da Silva Costa F, et al. ISUOG Practice Guidelines: ultrasound assessment of fetal biometry and growth. Ultrasound Obstet Gynecol 2019. 53:715.
12. Bộ Y tế. Tư vấn và chăm sóc trước khi có thai. Hướng dẫn Quốc gia về các dịch vụ Chăm sóc sức khỏe sinh sản, 2017. Tr.39-46.
2. American Academy of Pediatrics, American College of Obstetricians and Gynecologists: Guidelines for perinatal care, 8th ed. Elk Grove Village, AAP. 2017.
3. American College of Obstetricians and Gynecologists: Update on immunization and pregnancy: tetanus, diphtheria, and pertussis vaccination. Committee Opinion No. 718. September 2017.
4. Cunningham, Leveno, Bloom et al. Prenatal care. In: Williams Obstetrics 25th Edition. Mc Graw Hill Education. 2018. Pp.388-430.
5. Kaelin Agten A, Xia J, Servante JA, et al. Routine ultrasound for fetal assessment before 24 weeks' gestation. Cochrane Database Syst Rev. 2021.
6. Linden K. Expanding the concept of safety in antenatal care provision. Lancet. 2021.398:4.
7. Malouf R, Redshaw M. Specialist antenatal clinics for women at high risk of preterm birth: a systematic review of qualitative and quantitative research. BMC Pregnancy Childbirth. 2017. 17:51.
8. Ota E, da Silva Lopes K, Middleton P, et al. Antenatal interventions for preventing stillbirth, fetal loss and perinatal death: an overview of Cochrane systematic reviews. Cochrane Database Syst Rev. 2020 12:CD009599.
9. Rink BD, Norton ME: Screening for fetal aneuploidy. Semin Perinatol. 2016. 40(1):35.
10. U.S. Preventive Services Task Force: Recommendation statement: clinical guidelines: folic acid for the prevention of neural tube defects. Ann Intern Med. 2009. 150:626.

