10 bệnh lây truyền qua đường tình dục phổ biến, nguy hiểm nhất

Nguồn: Giáo trình Sản phụ khoa - Tập 2: Phụ khoa.
Đại học Huế - Trường ĐH Y Dược
Đồng chủ biên:
GS.TS. Nguyễn Vũ Quốc Huy,
GS.TS. Cao Ngọc Thành,
PGS.TS. Lê Minh Tâm,
PGS.TS. Trương Thành Vinh,
Cùng nhiều tác giả tham gia biên soạn.
Bệnh lây truyền qua đường tình dục bao gồm nhiều bệnh khác nhau với biểu hiện rất đa dạng tiến triển phức tạp, khi rầm rộ, khi âm thầm. Bệnh có nhiều căn nguyên nhưng lây truyền do quan hệ tình dục nên gọi là bệnh lây truyền qua đường tình dục. Không kể HIV/AIDS đang được coi là đại dịch thế kỷ, hiện chưa có thuốc để chữa khỏi hoàn toàn, 10 bệnh lây truyền qua đường tình dục khác vẫn thường gặp trong đời sống đã có thể kiểm soát, những bệnh nhân vẫn cần nhiều hiểu biết hơn về chúng.
1 PHÂN LOẠI CÁC BỆNH LÂY TRUYỀN QUA ĐƯỜNG TÌNH DỤC
| Hội chứng
| Nhiễm khuẩn lây truyền qua đường tình dục Nhiễm khuẩn sinh sản | Tác nhân gây bệnh | Loại tác nhân gây bệnh | Lây truyền qua đường tình dục | Có chữa được/ không |
Loét sinh dục
| Giang mai | Treponema pallidum | Vi khuẩn | Có | Có |
Hạ cảm | Haemophilus ducreyi | Vi khuẩn | Có | Có | |
Herpes | Herpes simplex virus (HSV-2) | Virus | Có | Không | |
Bệnh u hạt bạch huyết hoa liễu (hay còn gọi là bệnh hột xoài) (Lymphogranuloma Venereum - LGV) | Chlamydia trachomatis | Vi khuẩn | Có | Có | |
U hạt bẹn (Granuloma Inguinale) (donovanosis) | Klebsiella granulomatis | Vi khuẩn | Có | Có | |
Tiết dịch âm đạo | Trùng roi âm đạo Lậu Chlamydia | Trichomonas vaginalis Neisseria Gonorrhoeae Chlamydia trachomatis | Đơn bào Vi khuẩn Vi khuẩn | Có Có Có | Có Có Có |
Các hội chứng khác | Sùi mào gà sinh dục | Virus hay u nhú ở người (Human Papilloma Virus - HPV) | Vi khuẩn | Có | Không |
Thông thường, các bệnh lây truyền qua đường tình dục không biểu hiện dấu hiệu rõ ràng cho dù là giới nam hay giới nữ, vì thế người mắc có thể không biết rằng mình đã bị mắc bệnh, nhưng vẫn có thể làm lây cho người khác. Bệnh lây truyền qua đường tình dục được xếp thành 3 nhóm: Hội chứng loét sinh dục, hội chứng tiết dịch âm đạo - niệu đạo và u nhú sinh dục.
2 HỘI CHỨNG LOÉT SINH DỤC
2.1 Bệnh giang mai
2.1.1 Đặc điểm sinh bệnh học
Giang mai là bệnh do xoắn trùng Treponema pallidum. Người là vật chủ duy nhất của thể bệnh này. Tại Việt Nam, tỷ lệ ước tính 4,2 trường hợp/100.000 người dân.
Xoắn trùng có nhiều ở trong các nốt loét giang mai, dịch đường sinh dục, trong máu và ở trong các tạng trong cơ thể
Xoắn trùng có thể qua nhau thai gây nên giang mai bẩm sinh, giang mai di truyền qua bổ mẹ.
Ngoài ra, bệnh lây truyền chủ yếu qua đường tình dục, hiếm khi qua tiếp xúc da hay niêm mạc.
Nếu phát hiện sớm bệnh giang mai, điều trị tích cực sớm, bệnh có thể khỏi.
2.1.2 Biểu hiện lâm sàng
Có 3 giai đoạn:
Thời kỳ ủ bệnh: kéo dài từ 2-10 tuần (trung bình 3 tuần).
Giang mai giai đoạn I: Tổn thương biểu hiện bằng dấu hiệu nổi ban đỏ (săng), xuất hiện khoảng 3 tuần sau lần giao hợp bị nhiễm bệnh. Săng là một vết loét tròn, bờ cúng, hơi gờ cao trên một nền đỏ, không đau, kèm với hạch bẹn. Xoắn trùng xâm nhập vào máu, vào các tạng. Nốt săng có thể xuất hiện ở vùng sinh dục, ở cổ, ở miệng, vùng hầu họng, gây triệu chứng giống viêm họng. Nốt săng này diễn biến khoảng 2-6 tuần rồi lành để lại những sẹo nhỏ, nhưng vẫn còn bệnh nếu không được điều trị.


Giang mai giai đoạn II: Giai đoạn này bệnh diễn biến từ khoảng 3 tuần đến 6 tháng sau tổn thương ban đầu. Lâm sàng biểu hiện những tổn thương chồi, sùi, tròn dính lại thành từng đám, bờ cúng, bề mặt ẩm, xuất tiết dịch màu xám, hoại tử. Bệnh nhân cảm thấy trong người khó chịu, sốt nhẹ, đồng thời thấy nổi nhiều hạch bẹn, có hạch to bằng quả cau, quả trúng và có thể có dấu hiệu rụng tóc. Có thể thấy thể Condylomata lata (ban dạng chấm không thấy được) quanh hậu môn. 40% các trường hợp có các ảnh hưởng lên hệ thần kinh bởi các dấu hiệu đau đầu nhiều.
Giang mai giai đoạn muộn: Bệnh biểu hiện từ 3-10 năm sau tổn thương ban đầu mà không được chẩn đoán, điều trị không đúng mức. Bệnh thường biểu hiện ở các tạng trong cơ thể. Lúc này rất khó chữa. Bệnh tiến triển đến các động mạch chủ và hệ thần kinh trung ương gây chứng liệt toàn thân, bệnh tabes và phình động mạch chủ.
2.1.3 Cận lâm sàng
Để chẩn đoán xác định:
Lấy dịch ở nốt sắng (ở âm đạo, âm hộ, cổ tử cung...) nhuộm gram tim xoắn trùng giang mai hay soi tươi trên kính hiển vi nền đen có thể thấy xoắn trung đang hoạt động.
Lấy máu tim kháng thể giang mai: phản ứng BW,
Sàng lọc giang mai có thể được thực hiện test VDRL sẽ phát hiện kháng thể cardiolipin. Test VDRL dương tính 5-6 tuần sau nhiễm. Tuy vậy, test này có thể dương tính giả ở các trường hợp sốt rét, tăng bạch cầu đơn nhân, lao, phong một số phản ứng viêm khác.
2.1.4 Tiến triển và biến chứng
Bệnh tiến triển muộn, thầm lặng khó chữa.
Bệnh có khả năng gây di chứng cho người bệnh và con của họ, thường để lại hậu quả nghiêm trọng. Khả năng lây nhiễm trên 90%. Trẻ sinh ra có các dấu hiệu của giang mai thứ phát, xuất hiện 2-12 tuần sau sinh: ban dạng chấm nhú, gan lách to, viêm phổi kẽ, viêm xương sụn và màng xương mũi dạng lưng yên ngựa, hoặc tam chứng Hutchinson (viêm giác mạc nhu mô, điếc tai trong răng Hutchinson và dày màng xương do viêm xương chày).
Gây vô sinh, quái thai, sinh non, thai chết lưu.
2.1.5 Điều trị
Hình 3. Răng Hutchinson
Dùng một trong các thuốc sau đây:
Benzathine Penicilling 2,4 triệu đơn vị tiêm bắp một lần duy nhất (1,2 triệu đơn vị mỗi bên mông). Có thể thay thế bằng ceftriaxone 1g x 2 tiêm bắp mỗi ngày trong 14 ngày nếu dị ứng với penicillin (giai đoạn I).
Procain Penicilling 1,2 triệu đơn vị tiêm bắp 1 lần/ngày trong 10 ngày liên tiếp, Doxycycline 100mg uống 2 lần/ngày trong 15 ngày.
Chú ý: Không dùng Doxycycline cho phụ nữ có thai và cho con bú, trẻ dưới 7 tuổi.
2.2 Bệnh hạ cam
Còn gọi là hạ cam mềm, bệnh do loại vi khuẩn hình que có tên là Hemophilus Durevi gây ra.
2.2.1 Triệu chứng
Ban đầu là một hoặc nhiều mụn mủ hoặc săng rồi nhanh chóng trở thành vết loét đau, mềm, bờ nham nhở, đáy thường có mủ và chất tiết bẩn, dễ chảy máu. Vị trí thường gặp ở nam là bao da quy đầu và rãnh quy đầu, ở nữ thường thấy ở môi lớn, môi nhỏ, âm vật. Vết loét ở trong âm đạo thường không đau mà chỉ thấy có mủ. Hạch một bên sưng to, đỏ và đau (gặp khoảng 50% bệnh nhân), bên trong đầy mủ, có thể vỡ tự nhiên để lại một vết loét lâu lành. Thời gian ủ bệnh 10 ngày, hậu quả gây tắc nghẽn niệu đạo, khó tiểu. có thể chữa khỏi bằng thuốc kháng sinh.
Tổn thương là vết loét mềm ở sinh dục xuất hiện 3-5 ngày sau khi lây bệnh. Khác với giang mai loét không đau và tự lành sau một thời gian, bệnh hạ cam các vết loét tồn tại nhiều tháng.
Săng là một sẩn mềm bao quanh bằng hồng ban. Sau đó, sẩn thành mủ rồi vỡ ra thành vết loét tròn, kích thước 1-2cm. Bờ vết loét rất rõ, bờ có thể tróc, bờ đối với 2 viền: Trong vàng, ngoài đỏ. Bề mặt vết loét có mủ màu vàng. Nếu rửa sạch mủ sẽ thấy đáy không bằng phẳng, lởm chởm, có những chồi thịt. Săng nằm trên vùng da phù nề mềm, đau nên gọi là hạ cam mềm.
Vết loét thường thấy ở môi lớn, môi nhỏ, âm vật, tiền đình âm đạo. Vết loét trong âm đạo không đau mà chỉ có mủ chảy ra. Vết loét có thể phát hiện ở các vị trí khác trên cơ thể.

2.2.2 Xét nghiệm
Nhuộm gram hoặc Giemsa: Trực khuẩn gram âm, ngắn, xếp thành chuỗi song như đàn cá bơi hoặc dải dài như đường tàu. Nuôi cấy khó khăn.
2.2.3 Điều trị
Điều trị cho bệnh nhân và bạn tình.
Phải xét nghiệm tìm các bệnh LQDTD khác như giang mai, lậu...
Ưu tiên sử dụng phác đồ:
Ceftriaxone 250mg TB liêu duy nhất, hoặc Azithromycin 1000mg đường uống liều duy nhất. Có thể sử dụng và an toàn trong thai kỳ.
Spectinomycin 2gr tiêm bắp liều duy nhất.
Erythromycin 500mg uống 4 lần/ngày trong 7 ngày. An toàn trong thai kỳ, tuy nhiên mức độ đáp ứng phụ thuộc vào từng bệnh nhân.
Hạch viêm cần chọc hút mủ.
2.3 Nhiễm herpes đường sinh dục
2.3.1 Sinh bệnh học qua da.
Bệnh do virus herpes gây ra, gồm 2 loại: Herpes simplex virus I, gây nhiễm ở nửa người trên và Herpes simplex virus II (HSV II) gây nhiễm và lây truyền virus qua đường sinh dục. Cách lây truyền có thể qua miệng, sinh dục hay vệ sinh cá nhân kém. Sau khi nhiễm virus, thể nhiễm trùng tiềm tàng sẽ được hình thành ở các hạch thần kinh cảm giác, từ đó virus được tái hoạt động và gây tái nhiễm ở dạ. Sự kích hoạt trạng thái hoạt động virus có thể do một số yếu tố như nắng, sốt, kích thích tâm lý, suy giảm miễn dịch.
2.3.2 Biểu hiện lâm sàng
Sau quan hệ tình dục, người bị nhiễm có cảm giác khó chịu và sốt kiểu cảm cúm. Xuất hiện những mụn nước ở vùng sinh dục, mụn nước mọc thành từng đám, rất đau, có thể kèm hạch bẹn, tiểu khó và rát. Ban đầu mụn nước trong sau đó mụn nước đục rồi vỡ ra trở thành các vết loét nhỏ, rất dễ bị bội nhiễm. Các mụn nước sẽ tự lành sau 2 tuần và không để lại sẹo chỗ có mụn nước.
Có hai hình thái gồm herpes sinh dục nguyên phát toàn bộ cơ quan sinh dục bị ảnh hưởng và herpes sinh dục tái phát chỉ một phần cơ quan sinh dục bị viêm.

2.3.3 Cận lâm sàng
Soi tươi dịch lấy từ tổn thương thấy có nhiều tế bào khổng lồ đa nhân với những tế bào mang nhiều ẩn thể trong nhân.
Cấy tế bào tìm virus herpes sinh dục II, nhưng khó và tốn kém.
Thử phản ứng ELISA.
2.3.4 Biến chứng cho thai kỳ
Herpes sinh dục nguyên phát có thể lây qua đường mẹ con lên đến 90% khi con đi qua đường sinh dục. Trong khi đó, herpes sinh dục thủ phát thì chỉ lấy truyền với tỷ lệ 0,5-3% do các kháng thể IgG từ mẹ truyền cho con.
Khi có thai, virus herpes có thể gây tổn thương thai, khả năng từ vong chu sản từ 30-50%, trẻ sống có thể bị tổn thương thần kinh. Virus herpes có khả năng gây ổi vỡ non, xâm nhập qua nhau vào buồng ối gây nhiễm herpes cho thai hoặc lây truyền khi sinh qua âm đạo,
Đối với trẻ sơ sinh bị nhiễm bệnh do lây qua từ người mẹ, có thể có các thể sau:
Bệnh lý lan tỏa với viêm gan, viêm phổi/bệnh lý đông máu nội mạch lan tỏa, viêm não (tử vong đến 80%).
Bệnh lý khu trú: có viêm não kèm theo các bệnh lý ở da, mắt, miệng; hoặc chỉ có dạng bọng nước ở viêm kết mạc mắt, da, miệng (tỷ lệ tử vong thấp hơn).
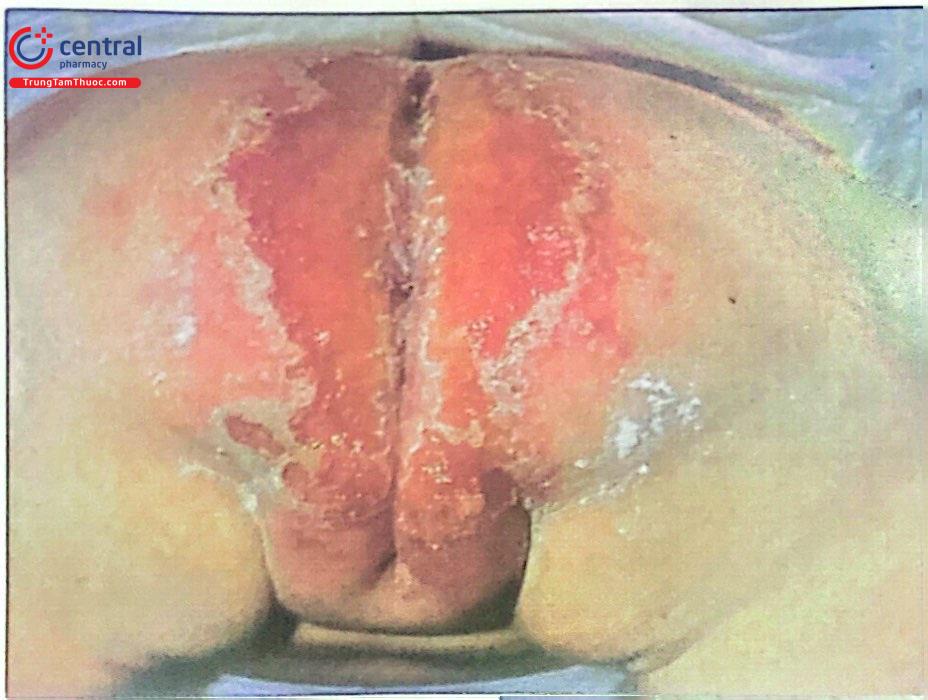

2.3.5 Chẩn đoán phân biệt
Cần phân biệt herpes sinh dục với:
Hội chứng Behcet’s: Liên quan đến miễn dịch, biểu hiện các nốt loét ở da niêm mạc và mắt.
Herpes Zoster: Không có biểu hiện trên cơ quan sinh dục.
U hạt mềm lây: Không đau hoặc có bờ đỏ.
Các chấn thương do giao hợp thô bạo.
2.3.6 Điều trị
Các thuốc điều trị herpes hiện nay không có khả năng diệt virus mà chỉ có hiệu quả làm giảm triệu chứng bệnh và giảm thời gian bị bệnh. Cần điều trị ngay càng sớm càng tốt cho trường hợp mới mắc herpes nguyên phát. Có thể dùng một trong các thuốc sau:
2.3.7 Acyclovir 400mg x 3 lần/ngày x 7-10 ngày (nếu mắc lần đầu), trong 5-10 ngày (với trường hợp tái phát).
2.3.8 Acyclovir 200mg x 5 lần/ngày x 7-10 ngày (nếu mắc lần đầu), trong 5-10 ngày (với trường hợp tái phát).
2.3.9 Famciclovir 250mg x 3 lần/ngày x 7 ngày (nếu mắc lần đầu), trong 5 ngày (với trường hợp tái phát).
2.3.10 Valacyclovir 1g x 2 lần/ngày x 7 ngày (nếu mắc lần đầu), trong 5 ngày (với trường hợp tái phát).
Chú ý: Ở thai phụ thời kỳ chuyển dạ, nếu chưa nhiễm vào ổi chỉ nhiễm ở âm đạo thì nên mổ lấy thai và không nên bấm ổi trước khi mổ sinh. Không có nghiên cứu chứng minh rằng, khoảng thời gian từ khi ối vỡ đến thời điểm mổ lấy thai có liên quan với khả năng lây truyền từ mẹ sang con.
2.4 Bệnh hột xoài
.jpg)
Bệnh hột xoài hay bệnh u lympho sinh dục do vi khuẩn Chlamydia trachomatis gây nên. Vi khuẩn này đi qua da và niêm mạc gây xây xát, vào các hạch bạch huyết, gây tắc nghẽn xung quanh hạch sau quan hệ tình dục với người mắc bệnh.
Thời gian ủ bệnh từ 3-30 ngày, ban đầu chỉ là vết trợt nhỏ, không gây đau xuất hiện ở bao quy đầu ở đàn ông; môi lớn, môi bé, thành âm đạo của phụ nữ, sau vài ba ngày, hạch xuất hiện, sung rồi vỡ mủ làm thành các lỗ rò. Đồng thời, vi khuẩn vào máu và lan tỏa theo đường máu. Sau nhiều tuần hoặc nhiều tháng, các lỗ rò thành sẹo làm tắc nghẽn hệ thống bạch mạch, gây phù nề, xơ hóa và hình thành các vết loét ở da và niêm mạc.
Cũng trong giai đoạn này, người bệnh cảm thấy đau khi đi tiểu, khó giao hợp, xuất hiện nhiều huyết trắng, cơ thể cảm thấy mệt mỏi, gầy sút. Nếu không được điều trị, một số người có thể tự khỏi sau 8-12 tuần; nhưng nhiều người có thể có biến chứng phủ dương vật, bìu, hội chứng hậu môn - sinh dục - trực tràng, rất khó chẩn đoán và thường đưa đến rò trực tràng - âm đạo, vô sinh, loét hoặc phù âm hộ... Biến chứng nặng nhất là hẹp hậu môn. Bệnh hột xoài có thể chữa khỏi nếu phát hiện kịp thời.
Điều trị:
Ưu tiên Doxycycline, liều 100mg x 2 lần/ngày, uống trong 21 ngày. Chưa được chứng minh rõ an toàn trong thai kỳ và cho con bú.
Có thể thay thế bằng: Erythromycin 500mg x 4 lần/ngày uống trong 21 ngày. Nếu bệnh quá nặng và đã để lại các biến chứng như hẹp hậu môn, rò trực tràng - âm đạo phải khắc phục bằng phẫu thuật.
2.5 U hạt bẹn

Là bệnh lý đường tình dục hiếm gặp, thường xuất hiện ở các nước ở Nam Phi, Ấn Độ, một phần ở các nước Đông Nam châu Á, Brazil, Tân Guinea. Nguyên nhân gây ra bởi trực trùng Gram (-) Donovania granulomatis, với thời gian ủ bệnh từ 8-80 ngày.
Lâm sàng: Ở thể điển hình, các sang thương ban đầu có dạng sẩn, sau đó bị loét và phát triển thành u màu đỏ có một lớp xám mỏng trên bề mặt. U hạt có thể lan đến các hạch lân cận hậu môn trực tràng trong nhiều tháng. Hạch bạch huyết to vừa, không đau và không tạo mủ. Cần phân biệt với bệnh hột xoài, hạ cam mềm.
Điều trị: Doxycycline 100mg x 2 viên/ngày, trong 3 tuần.
3 HỘI CHỨNG TIẾT DỊCH ÂM ĐẠO - NIỆU ĐẠO
3.1 Viêm âm đạo do Trichomonas vaginalis
3.1.1 Căn nguyên
Do ký sinh trùng có khả năng di chuyển Trichomonas vaginalis. Trùng roi Trichomonas có thể lây nhiễm từ 70-80% khi bạn tình nam mắc bệnh; do đó, viêm âm đạo Trichomonas là một bệnh lây truyền qua đường tình dục.
3.1.2 Biểu hiện lâm sàng
Viêm âm đạo Trichomonas là một nhiễm trùng đa ổ, liên quan đến biểu mô âm đạo, tuyến Skene, tuyến Bartholin và niệu đạo.
Nếu không được hỏi, 25-50% phụ nữ có thể không than phiền triệu chứng.
Hầu hết trường hợp biểu hiện khí hư nhiều, màu xanh và có bọt. Khí hư có thể có mùi hôi và kích ứng âm hộ hoặc ngứa.
3.1.3 Chẩn đoán
Khám thực thể: có thể thấy bằng chứng kinh điển của nhiễm trichomonas: - Khí hư màu xanh đặc trưng nổi bật.
Cổ tử cung nổi đỏ từng nốt, cổ điển gọi là “dâu tây”, chi thấy rõ ở 25% trường hợp.
Xét nghiệm:
Độ pH âm đạo thường từ 5.0-7.0.
Soi tươi dịch âm đạo thường thấy nhiều bạch cầu và các trùng roi trichomonas di chuyển mạnh (trong 75% trường hợp). Test whiff có thể dương tính với KOH 10%.
Việc nuôi cấy để chẩn đoán thường không cần thiết. Chỉ chỉ định khi chẩn đoán nghi ngờ nhưng không thể xác định được bằng soi tươi.
Phết tế bào cổ tử cung có thể xác định được hiện diện Trichomonas trong 65% trường hợp. Tuy nhiên, cần có kết quả soi tươi để khẳng định do tỷ lệ dương tính giả cao.
Có thể cùng xuất hiện viêm âm đạo không đặc hiệu.
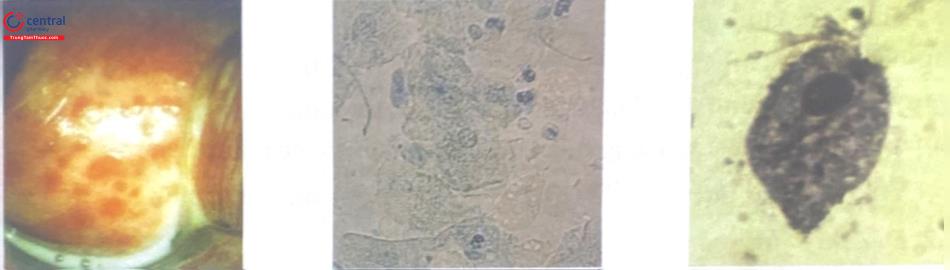
3.1.4 Điều trị
Do Trichomonas lây truyền qua đường tình dục, cần điều trị cả bạn tình
Điều trị tại âm đạo đơn thuần không hiệu quả vì có nhiều vị trí nhiễm khác Cần điều trị toàn thân.
Nếu bạn tình được điều trị đồng thời, tỷ lệ chữa khỏi đạt 90% với Metronidazole hoặc tinidazole. Bệnh nhân nên được cảnh báo kiêng sử dụng rượu trong khi điều trị.
Phác đồ ưu tiên là 2g uống một liều vì dễ thực hiện. Khoảng 10% bệnh nhân có thể bị nôn.
Lựa chọn thay thế là 500mg hai lần mỗi ngày trong 7 ngày.
Các trường hợp tái phát có thể được điều trị bằng metronidazole 500mg hai Tân mỗi ngày trong 7 ngày hoặc Tinidazole 2g uống trong một liều duy nhất. Nếu thất bại, chỉ định điều trị với liều duy nhất 2g hoặc dùng thêm 5 ngày.
Các trường hợp kháng thuốc có thể chỉ định nuôi cấy và làm kháng sinh đồ. Do kháng thuốc hiếm gặp, cần xem xét các nguyên nhân khác như do không tuân thủ điều trị, của bệnh nhân hoặc bạn tình.
Chống chỉ định Metronidazole trong ba tháng đầu của thai kỳ. Sau thời gian này, có thể được sử dụng Metronidazole để điều trị nhiễm Trichomonas.
Nhiễm Trichomonas cần được sàng lọc các bệnh lây truyền đường tình dục khác.
3.2 Bệnh lậu
3.2.1 Sinh bệnh học
Bệnh do Neisseria gonorrhoeae song cầu gram (-), hình hạt cà phê. Đây là một bệnh LTDTD tương đối phổ biến và cũng khó chữa vì vi trùng dễ kháng thuốc do lậu cầu tiết ra men penicilinase, ở Nam Phi có tỷ lệ bệnh lậu chiếm 8% các bệnh LTQDTD trong đó có 13% kháng thuốc. Tại Việt Nam, tỷ lệ này ở mức 8,6 trường hợp/100.000 người.
Bệnh lậu có hai loại: Cấp tính và mạn tính. Mạn tính điều trị khó.
Vi khuẩn lậu sao chép và nhân lên bên ngoài tế bào, thường gây viêm nhiễm nặng nề hơn Chlamydia trachomatis. Vi khuẩn phát triển ngược dòng trong biểu mô tuyến đường sinh dục, lan từ âm đạo qua cổ tử cung, buồng tử cung rồi đến cơ quan sinh dục cao vòi tử cung, phần phụ. Ngoài ra, có thể phát triển ra da và khớp.
Vi khuẩn lậu cầu có thể lây qua trẻ sơ sinh trong quá trình sinh.
3.2.2 Đặc điểm lâm sàng
Triệu chứng biểu hiện sớm nhất ở người phụ nữ sau khi quan hệ tình dục với người mắc bệnh lậu là ra nhiều khí hư, khí hư có lẫn mủ, âm đạo đau rát. Đi tiểu nóng rát, tiểu khó, nước tiểu có lẫn những vẫn trắng như mủ. Đôi khi âm hộ sưng đỏ do viêm tuyến Bartholin đau, ngứa, khó chịu, có khi sốt.
Nếu quan hệ tình dục qua miệng cũng có triệu chứng như viêm họng hầu, khạc ra đờm lẫn mủ, hoặc qua hậu môn cũng có dấu hiệu đau rát hậu môn và có nước trắng đục từ hậu môn chảy ra.
Đặt mỏ vịt thấy cổ tử cung đỏ, phù nề, chạm vào dễ chảy máu. Mủ chảy ra từ ống cổ tử cung. Có thể thấy lỗ niệu đạo đỏ, có mủ từ trong chảy ra hoặc có khi chỉ có dịch đục.

Đối với trẻ sơ sinh: Thường gây viêm kết mạc cấp với phù mí mắt nặng thường 2-5 ngày sau sinh. Có nguy cơ gây loét giác mạc, giảm thị lực nếu điều trị muộn.
Xét nghiệm: Lấy dịch âm đạo, dịch từ hậu môn hay lấy bệnh phẩm ở vùng họng hầu soi tươi có thể tìm thấy lậu cầu. Nhuộm gram thấy song cầu gram âm, hình hạt cà phê nằm trong nguyên sinh chất tế bào mủ. Trường hợp mạn tính có thể cấy tìm lậu cầu gây bệnh và làm kháng sinh đồ,
Lậu cầu rất nhạy cảm với môi trường. Do vậy, thời gian vận chuyển đến phòng thí nghiệm phải càng nhanh càng tốt.
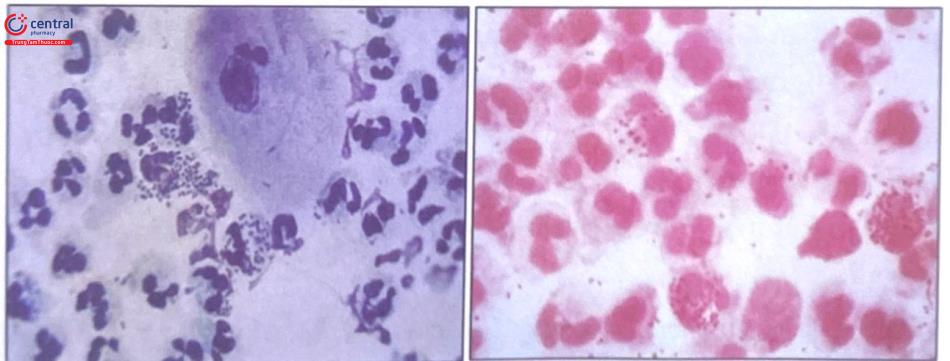
3.2.3 Biến chứng
Ngoài thai kỳ dễ gây viêm phần phụ dẫn đến vô sinh.
Khi có thai để gây sẩy thai, ối vỡ non, sinh non.
Khi chuyển dạ sinh dễ gây nhiễm lậu mắt trẻ sơ sinh, điều trị không kịp thời để gây mù mắt sơ sinh.
Thai cũng có khả năng nhiễm lậu trong tử cung do lậu cầu vào nước ối gây nhiễm trùng ối.
3.2.4 Điều trị

Điều trị kinh điển vẫn là penicillin với liều cao, điều trị sớm càng có hiệu quả, điều trị ngay khi có triệu chứng ban đầu. Thường dùng một liều duy nhất 4,8 triệu đơn vị Bipenicillin (gồm 2,4 triệu đơn vị Procaine Penicilling và 24 triệu đơn vị Benzathine Penicillin G).
Hiện nay, có rất nhiều loại kháng sinh mới như Cephalosporin thế hệ III điều trị lậu cầu, cho kết quả tốt. Chẳng hạn dùng Ciprofloxacin 1.000mg/ngày trong 5 ngày.
Hiện tại, đã có một số báo cáo lậu cầu đề kháng Cephalosporin. CDC 2011 khuyến cáo điều trị dự phòng các đợt nhiễm lậu cầu không biến chứng bằng Ceftriaxone 250mg 1 liều duy nhất tiêm bắp, phối hợp với azithromycin 2g đường uống.
Điều trị gọi là khỏi phải được đánh giá bằng xét nghiệm tìm lậu cầu nhiều lần, nhiều tháng. Tái nhiễm lậu cầu là tình trạng khá phổ biến. Một số khuyến cáo cho rằng nên xét nghiệm tìm lậu cầu lại sau 3 tháng điều trị.
Hậu quả lâu dài đối với phụ nữ: Viêm tuyến Skène, tuyến Bartholin, viêm vòi tử cung, buồng trứng, viêm hố chậu có thể gây thai lạc chỗ, vô sinh, viêm hậu môn, trực tràng. Viêm kết mạc ở trẻ sơ sinh-gây mù loà ở trẻ nếu không được phát hiện và điều trị sớm.
Đối với trẻ sơ sinh viêm kết mạc: Ceftriaxone 125mg tiêm bắp liều duy nhất kết hợp mỡ tra mắt bằng nitrat bạc 1% hoặc sử dụng erythromycin.
3.3 Nhiễm Chlamydia trachomatis
3.3.1 Đặc điểm sinh bệnh học
Chlamydia trachomatis là vi khuẩn lây truyền qua đường tình dục. Chlamydia có thể gây nhiễm trùng ở mắt, gây tổn thương hệ lympho bào và thường cùng gây bệnh với nhiễm trùng khác ở đường sinh dục (với lậu, giang mai, trichomonas, herpes). 20-30% các bệnh nhân có dấu hiệu phụ khoa phát hiện tình trạng nhiễm Chlamydia, bên cạnh đó 50% phụ nữ vô sinh có tắc vòi có test miễn dịch Chlamydia dương tính.
Chlamydia có thể lây qua trẻ sơ sinh nếu sinh qua đường âm đạo.
3.3.2 Biểu hiện lâm sàng và cận lâm sàng
Sau khi nhiễm người phụ nữ có thể không biểu hiện triệu chứng gì rõ, có thể ra khí hư âm đạo nhiều hơn.
Xét nghiệm làm phản ứng ELISA hay cấy dịch âm đạo tìm tác nhân gây bệnh có thể dương tính.
Phản ứng huỳnh quang trực tiếp từ bệnh phẩm cổ tử cung.
PCR từ bệnh phẩm cổ tử cung (nhanh, nhạy nhất, nhưng đắt hơn nhiều).
3.3.3 Biến chứng
Ngoài thai kỳ, nhiễm Chlamydia trachomatis có thể gây viêm mạn tính biểu mô tuyến niêm mạc tử cung – vòi tử cung. Lâu dài có thể dẫn đến viêm tắc vòi tử cung, vô sinh. Gây tình trạng dính khủng chậu.
Khi thai phụ bị nhiễm chlamydia trachomatis thường dễ sảy thai, sinh non, ổi vỡ non. Thai có thể bị nhiễm bệnh từ trong tử cung, sau sinh trẻ sơ sinh bị viêm phổi, viêm củng mạc, tỷ lệ mắc bệnh và tử vong chu sản cao.
20-30% trẻ sơ sinh sinh ra từ người mẹ nhiễm Chlamydia nguy cơ cao viêm kết mạc, 10% viêm phổi, Acc1
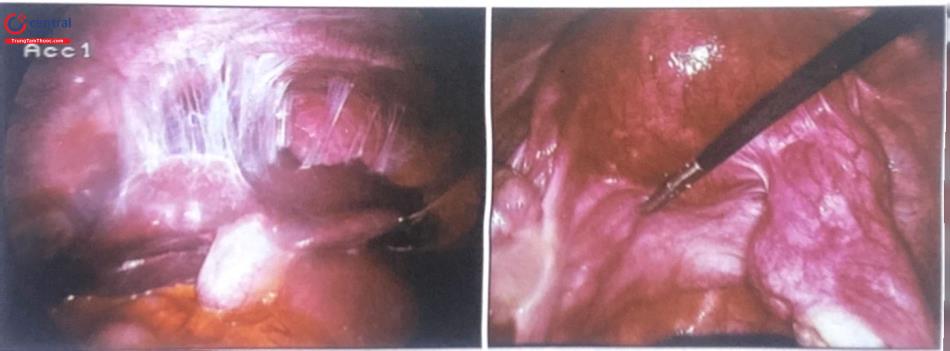
3.3.4 Điều trị
Cần điều trị chồng nếu bản thân phát hiện mắc chlamydia.
Điều trị đầu tay C. trachomatis là doxycycline và azithromycin.
Ngoài thai kỳ nên dùng doxycycline liều 100mg x 2 lần/ngày x 7 ngày.
Thay thế bằng Azithromycin dùng 1g duy nhất
4 U NHỎ SINH DỤC
Sùi mào gà là một trong những bệnh lây truyền qua đường tình dục. Biểu hiện là những nụ sùi nhỏ giống như mào gà, hoa lo ở âm hộ, âm đạo, cổ tử cung miệng, họng hoặc dương vật, đôi khi xung quanh lỗ hậu môn. Đó là những u nhú lành tính của tế bào do virus HPV (ví dụ HPV 6 và HPV 11), lây truyền chủ yếu qua giao hợp. Thời gian ủ bệnh từ vài tuần đến vài tháng. Sùi mào gà phát triển nhanh trong thai kỳ.

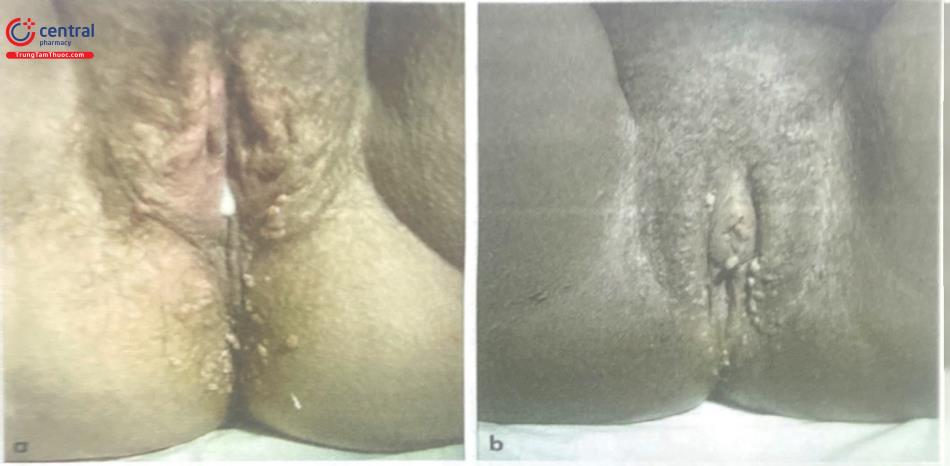
Trong các trường hợp sùi mào gà, cần tìm kiếm sự hiện diện của các type HPV nguy cơ cao khác có thể đồng nhiễm vi làm tăng nguy cơ ung thư cổ tử cung
Hầu hết sùi mào gà nhỏ và ít thường tự mất đi, có thể không cần chữa trị gì, nhưng cần thời gian dài. Những trường hợp nặng, nhiều thì cần chỉ định can thiệp, chủ yếu nhằm phá hủy tổn thương sùi chứ không thể tiêu diệt được virus.
Các phương pháp có thể sử dụng bao gồm sử dụng Acid trichloroacetic hoặc hóa hơi bằng laser.

5 ĐỀ PHÒNG CÁC BỆNH L Y TRUYỀN QUA ĐƯỜNG TÌNH DỤC
Vệ sinh và đảm bảo an toàn tình dục (sử dụng bao Cao Su).
Đi khám bệnh ngay khi có các biểu hiện nghi ngờ bệnh.
Cần phát hiện sớm và điều trị kịp thời, đúng bệnh, để hạn chế biến chứng và hậu quả.
Đảm bảo điều trị bạn tình đồng thời khi được chẩn đoán mắc bệnh LTĐTD.
6 TÀI LIỆU THAM KHẢO
1. Andreas C., Runge MH. Module 8: Infections in Pregnancy and Childbirth. Postgraduate Training and Research in Reproductive Health 2005.
2. Beckmann and Ling's Obstetrics and Gynecology, "Sexually Transmitted Infections", Obstetrics and Gynecology 8th Edition, Wolters Kluwer 2019, pp.618-648.
3. Fred F.F. Ferri's Clinical Advisor 2022. Elsevier 2022.
4. James G.H.Dinulos. Habif's Clinical Dermatology. Elsevier 2021. Chapter 10, 376-412.el.
5. Jeffry McKinzie. Rosen's Emergency Medicine: Concepts and Clinical Practice. 9th Edition. Elsevier 2019. Chapter 88; Sexually Transmitted Diseases; 1197-1208.e2.
6. Kimberly A.W, Laura H.B, et al. Sexually Transmitted Infections Treatment Guidelines, 2021.
7. McDonald, M. A.; Thomas, J. C.; Eng, E. When is Sex Safe? Insiders' Views on Sexually Transmitted Disease Prevention and Treatment. Health Education & Behavior 2001; 28(5), 624–642.
8. Neil H, Konstantin U. Sabiston Textbook of Surgery, 21 editition. Elsevier 2022.
9. Romero M. Atlas of Sexually Transmitted Diseases. Springer 2018.
10. Susan E.C, Catherine A.C, Monica G. Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases. Elsevier 2020.

