Sốc phản vệ ở người cao tuổi - Triệu chứng, nguyên nhân, chẩn đoán và làm thế nào để hạn chế biến chứng?

Đại học Y Dược Thành phố Hồ Chí Minh - Bộ môn Lão khoa
Chủ biên PGS.TS.BS. Nguyễn Văn Tân
PGS.TS.BS. Nguyễn Văn Trí
TS.BS. Nguyễn Thanh Huân
Các tác giả tham gia biên soạn
Hoàng Văn Quang
Nguyễn Thanh Vy
Nguyễn Ngọc Hoàn Băng
Phản vệ là phản ứng dị ứng cấp tính có thể gây ảnh hưởng đến tính mạng nếu không được xử lý kịp thời. Sốc phản vệ khiến hệ thống miễn dịch giải phóng một lượng lớn chất trung gian hóa học có thể gây sốc, huyết áp giảm đột ngột, bít hẹp đường thở, gây khó thở,.. các phản ứng này có thể xảy ra trong vài giây hoặc vài phút sau khi tiếp xúc với các chất dị ứng (dị nguyên). Trong bài viết này, Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc thông tin về Phản vệ ở người cao tuổi.
1 MỞ ĐẦU
Phản vệ là một phản ứng quá mẫn toàn thân cấp tính có khả năng đe dọa tính mạng, gây ra bởi sự giải phóng đột ngột các chất trung gian từ tế bào mast. Phản vệ thường là hậu quả của phản ứng qua trung gian immunoglobulin E (IgE) đối với thức ăn, thuốc và vết côn trùng đốt. Tuy vậy, bất kỳ tác nhân nào có khả năng kích thích giải phóng các vi hạt của các tế bào mast đột ngột và toàn thân đều có thể gây ra. Chẩn đoán phản vệ đôi lúc khó nhận biết và dễ nhầm lẫn với các chẩn đoán khác. Bài viết này sẽ trình bày đầy đủ các nội dung cơ sở về triệu chứng, bệnh học và điều trị của phản vệ đặc biệt trên đối tượng người cao tuổi.
2 DỊCH TỄ HỌC
Tỷ lệ phản vệ chưa được xác định chính xác vì định nghĩa và tiêu chuẩn chẩn đoán chưa thống nhất. Tỷ lệ hiện mắc ước tính 1-17% tổng dân số ở Hoa Kỳ. Nghiên cứu ở Bắc Mỹ, châu Âu và Úc cho thấy tỷ lệ dao động từ 0,05% đến 2%. Phản ứng dị ứng do thức ăn là nguyên nhân phản vệ thường gặp nhất ở trẻ nhỏ, trong khi đó penicillin và thuốc kháng viêm không steroid (NSAID) là nguyên nhân phổ biến gây phản vệ ở người lớn. Tại Hoa Kỳ, tỷ lệ bệnh nhân tử vong được điều trị phản vệ tại bệnh viện (do mọi nguyên nhân) ước tính từ 0,25 đến 0,33% với khoảng 63 đến 99 trường hợp tử vong mỗi năm. Tỷ lệ tử vong cao nhất ở nam giới cao tuổi và thấp nhất ở trẻ em.
3 NGUYÊN NHÂN
Tiếp xúc với tác nhân gây dị ứng (dị ứng nguyên) ở người nhạy cảm trước đó là nguyên nhân gây sốc phản vệ qua trung gian miễn dịch. Các tác nhân gây dị ứng phổ biến bao gồm thức ăn, thuốc và côn trùng đốt, trong khi gắng sức + tác nhân gây dị ứng cũng có thể là nguyên nhân gây ra. Đôi khi, cần có đồng yếu tố (chẳng hạn như NSAID, rượu hoặc thức ăn khác) để gây ra phản vệ liên quan đến thức ăn và gắng sức. Bảng 1 gồm các nguyên nhân phản ứng phản vệ tiềm ẩn, phân loại theo cơ chế gây bệnh.
| Bảng 1. Nguyên nhân phản vệ |
| Tác nhân gây dị ứng (cơ chế miễn dịch phụ thuộc IgE) |
| Thức ăn, đặc biệt là đậu phộng, hạt cây, động vật giáp xác, cả có vảy, sữa bò, trứng gà |
| Vết côn trùng đốt (nọc độc ong bắp cày) và vết côn trùng cắn (bọ xít). |
| Thuốc: kháng sinh, thuốc gây tê, NSAID, ức chế men chuyển, Aspirin, thuốc cản quang, chlorhexidin |
| Vật liệu sinh học, bao gồm liệu pháp miễn dịch gây dị ứng, kháng thể đơn dòng, thuốc hóa trị và vắc-xin* |
| Phụ gia thức ăn, bao gồm gia vị, chất tạo màu có nguồn gốc từ côn trùng (ví dụ: carmin) và Nhựa cây. Bụi (hiếm gặp; ví dụ: vầy lông ngựa, vảy da mèo, phấn hoa cỏ). |
| Các tác nhân gây dị ứng nghề nghiệp (ví dụ: côn trùng đốt, mủ Cao Su tự nhiên). |
| Các yếu tố kích hoạt miễn dịch (cơ chế độc lập với IgE) |
| Phụ thuộc IgG (hiếm; ví dụ: dextran trọng lượng phân tử cao, infliximab). |
| Kích hoạt hệ thống đông máu (ví dụ: heparin nhiễm tạp Chondroitin sulfate quá mức). |
| Sốc phản vệ chưa rõ nguyên nhân |
| Có thể do kích hoạt ẩn hoặc không xác định được nguyên nhân. |
| Có thể do xảy ra hội chứng kích hoạt tế bào mast, kể cả mastocytosis toàn thân. |
| Các tác nhân không miễn dịch (kích hoạt trực tiếp các tế bào mast và basophil) |
| Các yếu tố vật lý (gắng sức, lạnh, nhiệt). |
| Thuốc (opioids, NSAID). |
| Thuốc cản quang. |
| Rượu (ethanol, có thể là tác nhân góp phần, hiếm khi gây ra). |
Bất kỳ thức ăn, côn trùng đốt hoặc cắn, thuốc hoặc tác nhân sinh học nào đó đều có khả năng gây ra sốc phản vệ. Các tác nhân kích thích mới hoặc ít gặp bao gồm bột nhiễm nấm để lâu và nước bọt từ bọ xít, bao gồm muỗi, ve bồ câu, kiến xanh và kiến pharaoh và nọc độc từ sứa, bọ cạp và rắn. Các loại thuốc bao gồm taxan, platin và thuốc hóa trị liệu khác, thuốc sinh học, bao gồm kháng thể đơn dòng, chẳng hạn như Rituximab, cetuximab, infliximab và omalizumab (không phổ biến). Một số nguyên nhân khác như môi trường phóng xạ, nọc độc côn trùng và thuốc (ví dụ NSAID) có thể hoạt động thông qua nhiều cơ chế.
Chữ viết tắt: IgE: immunoglobulin E; NSAID: nonsteroidal antiinflammatory drug; IgG: immunoglobulin G.
Nguồn: UptoDate, 2022
3.1 Thức ăn
Khoảng 1/3 đến 1/2 phản ứng được kích hoạt bởi thức ăn. Nuốt phải hoặc hít phải vi hạt từ thức ăn (ví dụ: các hạt bụi đậu phộng được tạo ra trong quá trình chế biến, protein trong không khí liên quan đến sản phẩm chế biến từ động vật có vỏ hoặc bột trứng được sử dụng trong tiệm bánh) cũng như từ quá trình xử lý thức ăn (ví dụ: đậu phộng, hạt cây, trứng, sữa và cá) có thể gây ra phản ứng nghiêm trọng. Phản vệ do gắng sức, liên quan đến thức ăn xảy ra khi bệnh nhân gắng sức trong vòng 2 đến 4 giờ sau khi ăn một loại thức ăn cụ thể (ví dụ: lúa mì, Cần Tây, động vật giáp xác, mặc dù có thể sau khi ăn bất kỳ thức ăn nào)
Nhạy cảm với protein thức ăn là dạng dị ứng phổ biến nhất với thức ăn có nguồn gốc thực vật và động vật, nhưng sự nhạy cảm với các epitope carbohydrate trong thịt động vật có vú dẫn đến phản ứng dị ứng đã được mô tả. Dạng dị ứng thức ăn này liên quan đến Sự nhạy cảm với epitope carbohydrate galactose-alpha-1,3-galactose (alpha-gal). Alpha-gal là một moiety carbohydrate có mặt trên các tế bào và mô của tất cả các động vật có vú ngoại trừ các loài linh trưởng bậc cao hơn (bao gồm cả con người). Vết cắn của ve có thể dẫn đến sự nhạy cảm của con người với alpha-gal, và sau đó người bị ve cắn ăn thịt (ví dụ: thịt bò, thịt lợn, thịt cừu) sẽ xuất hiện phản ứng dị ứng muộn. Phản ứng thường xảy ra từ 3 đến 6 giờ sau khi ăn. Phản ứng chéo với cetuximab đã được báo cáo (alpha-gal có mặt trên phần Fab của chuỗi nặng cetuximab)
3.2 Côn trùng
Vết côn trùng đốt bộ Hymenoptera (ong bắp cày và ong mật) là nguyên nhân gây phản vệ phổ biến trên toàn cầu, trong khi vết cắn của kiến và nhện chủ yếu xảy ra trên vùng địa lý mà chúng tập trung sinh sống
3.3 Thuốc và vắc-xin
Phản ứng phản vệ do thuốc xảy ra trong môi trường bệnh viện và trong cộng đồng. Đối với người lớn, thuốc kháng sinh đặc biệt là penicillin và NSAID là nguyên nhân phổ biến gây phản vệ liên quan đến thuốc. Phản vệ trong quá trình gây mê ở người lớn thường do phản ứng với các thuốc ức chế thần kinh cơ, nhưng cũng có thể do phản ứng với thuốc gây mê tĩnh mạch, thuốc giảm đau opioid, NSAID, thuốc gây tê tại chỗ, keo dán, kháng sinh và hạt nhựa.
Nguy cơ sốc phản vệ sau khi tiêm vắc-xin khá thấp. Dữ liệu Vaccine Safety Datalink ước tính nguy cơ phản vệ sau khi tiêm chủng là 1,31 trên một triệu liều.
4 Yếu tố nguy cơ
4.1 Yếu tố nguy cơ phản vệ nặng
Các bệnh đi kèm và thuốc đang dùng có thể ảnh hưởng đến mức độ nặng của các triệu chứng và đáp ứng với điều trị ở bệnh nhân phản vệ (Bảng 2).
Các bệnh đi kèm
Hen phế quản, bệnh tim mạch, tuổi cao và thuốc đang dùng là những yếu tố quan trọng dẫn đến kết cục xấu do phản vệ. Các rối loạn khác cũng có thể làm tăng
nguy cơ.
- Hen phế quản dai dẳng là một yếu tố nguy cơ gây phản vệ 30,31. Hen phế quản làm tăng nguy cơ tử vong do phản vệ, đặc biệt ở thanh thiếu niên và thanh niên kiểm soát hen kém.
- Bệnh tim mạch là một yếu tố nguy cơ gây tử vong do phản vệ ở người ở độ tuổi trung niên trở lên
- Các bệnh về đường hô hấp khác (bệnh phổi tắc nghẽn mạn tính, bệnh phổi kẽ hoặc viêm phổi) cũng là những yếu tố nguy cơ gây phản vệ nặng hoặc gây tử vong ở người cao tuổi.
- Nhiễm trùng cấp tính như nhiễm khuẩn hô hấp trên, sốt, căng thẳng tâm lý, gắng sức, gián đoạn thói quen và tiền mãn kinh có thể làm tăng nguy cơ. Ngoại trừ gắng sức, các yếu tố khuếch đại này chưa được nghiên cứu một cách có hệ thống trong bệnh cảnh phản vệ.
4.2 Thuốc đang dùng
Sử dụng đồng thời một số loại thuốc, chẳng hạn như thuốc chẹn beta, thuốc ức chế men chuyển angiotensin (ACE) và thuốc chẹn alpha, có thể làm tăng khả năng phản vệ nặng hoặc tử vong. Những loại thuốc này cũng có thể cản trở khả năng đáp ứng điều trị và các phản ứng sinh lý bù trừ của bệnh nhân (Bảng 2)
Một nghiên cứu gộp các nghiên cứu quan sát cho thấy thuốc chẹn beta và thuốc ức chế men chuyển làm tăng mức độ nghiêm trọng của phản vệ. Tuy nhiên, bằng chứng thu được còn chưa cao và không thể hiệu chỉnh bệnh tim mạch đồng mắc. Về khía cạnh khác, lợi ích của các loại thuốc còn lớn hơn nguy cơ đối với mức độ nghiêm trọng của phản vệ.
- Thuốc chẹn beta đôi khi có liên quan đến phản vệ nặng và có thể làm cho phản vệ khó điều trị hơn. Chúng có thể gây ra các tác dụng alpha-adrenergic không được kiểm soát, dẫn đến tăng huyết áp kịch phát, cũng như làm giảm tác động dãn phế quản và đáp ứng tim mạch đối với kích thích beta-adrenergic bằng adrenalin nội sinh hoặc ngoại sinh.
- Thuốc chẹn alpha có thể làm giảm tác dụng của adrenalin nội sinh hoặc ngoại sinh tại các thụ thể alpha-adrenergic, làm cho phản vệ ít đáp ứng hơn với tác dụng alpha-adrenergic của adrenalin
- Thuốc ức chế men chuyển ngăn chặn tác dụng của angiotensin và ngăn chặn sự thoái hóa của kinin, trong khi đây là chất hoạt động mạnh trong việc tạo ra các triệu chứng và dấu hiệu của phản vệ
- Thuốc hạ huyết áp (thuốc chẹn beta, thuốc ức chế men chuyển, thuốc chẹn kênh canxi, thuốc chẹn thụ thể angiotensin hoặc thuốc lợi tiểu) ở bệnh nhân phản vệ làm tổn thương hệ cơ quan và tăng tỷ lệ nhập viện, không phụ thuộc vào độ tuổi, giới tính, nguyên nhân hoặc bệnh phổi từ trước.
- Một nghiên cứu sổ bộ ở một quốc gia khu vực châu u chứng minh rằng kết hợp giữa thuốc ức chế men chuyển và thuốc chẹn beta làm tăng nguy cơ phản vệ nặng hơn.
- Ethanol, thuốc kháng viêm không steroid (NSAID) và opioid có thể làm trầm trọng thêm các triệu chứng phản vệ thông qua kích hoạt tế bào mast không qua cơ chế miễn dịch.
| Bệnh đi kèm và thuốc có thể ảnh hưởng đến mức độ nặng và điều trị phản vệ |
| Bệnh đi kèm |
| Hen phế quản |
| Bệnh phổi khác (COPD, bệnh phổi mô kẽ) |
| Bệnh tim mạch (bệnh tim thiếu máu cục bộ, bệnh mạch máu do tăng huyết áp, bệnh cơ tim) |
| Rối loạn tế bào mast (bệnh tế bào mast hệ thống hoặc hội chứng kích hoạt tế bào mast |
| Thuốc dùng đồng thời |
| Thuốc chen beta |
| Thuốc chẹn Alpha |
| Thuốc ức chế men chuyển |
| Thuốc chẹn thụ thể angiotensin II |
| Thuốc chống trầm cảm |
| Thuốc ức chế monoamin oxisase |
| Thuốc điều trị ADHD (thuốc hướng thần như metylphenidat và amphetamin |
| Sử dụng cocain vì mục đích giá trí |
4.3 Yếu tố nguy cơ tử vong do phản vệ
- Hen phế quản.
- Trì hoãn hoặc không điều trị adrenalin.
- Bệnh tim phổi.
- Tư thế bệnh nhân thẳng đứng khi bị phản vệ
- Chẩn đoán ban đầu sai.
- Bệnh tế bào mast toàn thân.
- Tình trạng dị ứng khác.
- Phản vệ ở người cao tuổi
- Bất cẩn khi tiếp xúc với các tác nhân gây bệnh đã biết, đặc biệt là không đọc kỹ nhãn mác thức ăn và thuốc.
5 SINH LÝ BỆNH
5.1 Cơ chế
Cơ chế gây phản vệ ở người liên quan đến immunoglobulin E (IgE). Các cơ chế khác vẫn chưa được hiểu biết đầy đủ. Phơi nhiễm môi trường và các yếu tố di truyền phức tạp không được bàn luận trong bài viết này.
Thuật ngữ “phản vệ” theo kinh điển được dành riêng cho các biến cố phụ thuộc IgE, và thuật ngữ “phản ứng phản vệ” đã được sử dụng để mô tả các biến cố không phụ thuộc IgE, mặc dù hai từ ngữ này thường không thể phân biệt được về mặt lâm sàng. Tổ chức Dị ứng Thế giới (World Allergy Organization (WAO]) đã đề xuất loại bỏ danh pháp “phản ứng phản vệ” và phân loại phản vệ thành 2 nhóm là phản ứng liên quan miễn dịch hoặc không liên quan miễn dịch.
Phản vệ liên quan miễn dịch bao gồm:
+ Phản ứng trung gian IgE.
+ Phản ứng qua trung gian Immunoglobulin G (IgG) (chưa được xác định ở người).
+ Phản ứng thông qua phức hợp miễn dịch/trung gian bổ thể.
Phản vệ không liên quan miễn dịch: do các tác nhân hoặc biến cố làm giải phóng một lượng lớn các vi hạt của tế bào mast hoặc basophil đột ngột mặc dù không có globulin miễn dịch.
5.2 Phản vệ liên quan miễn dịch qua trung gian IgE
Cơ chế kinh điển liên quan đến bệnh dị ứng ở người được bắt đầu bằng một kháng nguyên (dị ứng nguyên) tương tác với immunoglobulin E (IgE) đặc hiệu với thụ thể Fc-epsilon-RI trên tế bào mast và/hoặc basophil. Các sự kiện dẫn đến sản xuất IgE đặc hiệu với dị ứng nguyên thì rất phức tạp. Các tế bào B được thúc đẩy để biệt hóa thành các tế bào sản xuất IgE thông qua hoạt động của tế bào T giúp đỡ loại 2 mang CD4 (tế bào Th2). Quá trình này phần lớn diễn ra trong các mô bạch huyết ngoại biên. Các cytokin interleukin-4 (IL-4) kèm các thụ thể của nó (IL-4R-ay-c và IL-4R-a/IL-13R-a-1) và interleukin-13 (IL-13) kèm thụ thể của nó (IL-4R-w/IL-13R-a-1) góp phần vào phản ứng IgE ở người. Việc sản xuất tạo IgE đặc hiệu với dị ứng nguyên rất chuyên sâu sẽ không được bàn luận ở bài viết này.
Sau khi được sản xuất, IgE đặc hiệu với dị ứng nguyên khuếch tán qua các mô, hệ mạch và gắn vào các thụ thể IgE ái lực cao (Fc-epsilon-RI) trên các tế bào mast và basophils. Khi tiếp cận tế bào mast hoặc basophil, dị ứng nguyên tương tác với IgE đặc hiệu tương ứng gắn trên bề mặt. Từ đó lần lượt hoạt hóa các thụ thể và khởi phát quá trình truyền tín hiệu nội bào. Nếu tín hiệu đủ mạnh, tế bào mast (hoặc basophil) sẽ được kích hoạt và phân rã, giải phóng các tiền chất trung gian, enzyme và cytokin (như histamin, tryptase và yếu tố hoại tử khối u (tumor necrosis factor [TNF]), tương ứng) và bắt đầu sản xuất thêm chất trung gian, cytokin và enzyme khác. Các chất trung gian này hoặc tác động trực tiếp lên các mô để gây ra các triệu chứng dị ứng hoặc hoạt hóa thêm các tế bào của phản ứng viêm, đặc biệt là bạch cầu ái toan 78. Các tế bào được hoạt hóa sẽ giải phóng nhiều chất trung gian hơn và kéo theo một “phản ứng dây chuyền” tối cấp của phản ứng viêm dị ứng.
5.3 Phản vệ không liên quan miễn dịch
Các trường hợp phản ứng phản vệ với các loại thuốc khác nhau đã cho thấy các tế bào mast và basophil có thể được kích hoạt mà không có bằng chứng vè sự liên quan của IgE, các kháng thể khác hoặc phức hợp miễn dịch.
Các cơ chế tiềm tàng này bao gồm:
- Hoạt hóa bổ thể trong trường hợp không có sự hình thành phức hợp miễn dịch, đã được đề xuất để giải thích cho các phản ứng với các loại thuốc được hòa tan trong Cremophor EL loãng, chẳng hạn như các chế phẩm cũ của Propofol và paclitaxel4950 Giả thuyết cho rằng trong điều kiện sinh lý, Cremophor EL đã hình thành các hạt micelle lớn với lipid và cholesterol huyết thanh, thúc đẩy sự hoạt hóa bổ thể. Một số tế bào mast ở người biểu hiện các thụ thể cho C3a và C5a với vai trò được gọi là “độc tố phản vệ” (anaphylatoxins), giải phóng histamin để đáp ứng khi tiếp xúc với các thành phần này của bổ thể. Các đại thực bào và basophils cũng có các thụ thể C3a, có thể tạo ra yếu tố hoạt hóa tiểu cầu (platelet-activating factor [PAF]) khi bị kích hoạt Cơ chế này có liên quan đến phản vệ do đậu phộng ở chuột, dù vậy tầm quan trọng của cơ chế này trong phản vệ ở người vẫn chưa được chứng minh.
- Kích hoạt trực tiếp các tế bào mast và/hoặc basophils do vancomycin, dẫn đến giải phóng histamin. Tình trạng này có liên quan đến hội chứng truyền nhanh Vancomycin gây tụt huyết áp và biểu hiện tương tự như phản vệ ở 15% bệnh nhân. Cơ chế bệnh sinh vẫn chưa rõ ràng.
- Thuốc opioid, meperidin và codein có thể gây giải phóng histamin từ quá trình giải phóng vi hạt của tế bào mast trực tiếp không qua trung gian cơ chế miễn dịch”. Phản ứng nhẹ là nổi mề đay, mặc dù phản ứng phản vệ đôi khi được báo cáo”. Trước đây, một số chuyên gia dị ứng đã sử dụng opioid làm đối chứng dương trong xét nghiệm da vì những tác nhân này tạo ra phản ứng khởi phát đặc trưng do giải phóng vi hạt trực tiếp của các tế bào mast trong da.
- Mề đay do lạnh là một rối loạn tái tạo (reproducible disorder) được đặc trưng bởi sự khởi phát nhanh chóng của ban đỏ, ngứa và phù nề sau khi tiếp xúc với lạnh (vi dụ: nước, không khí, thức ăn/đồ uống hoặc nguồn nhiệt độ lạnh khác). Khi cơ thể tiếp xúc với lạnh, như khi bơi lội hoặc tiếp xúc toàn bộ cơ thể với không khí lạnh, có thể gây giải phóng lượng lớn histamin và các chất trung gian khác, dẫn đến tụt huyết áp. Một số ca được đặc trưng bởi sự hiện diện của các protein bất thường như cryoglobulin hoặc cryofibrinogen, trong khi các protein này có thể ngưng kết hoặc kết tủa ở nhiệt độ thấp. Tuy nhiên, hầu hết các trường hợp nổi mề đay/phản vệ do lạnh là vô căn và không có protein bất thường lưu hành trong máu
- Tạp nhiễm chondroitin sulfate quá mức (oversulfated chondroitin sulfate [OSCS]), đây là trường hợp xảy ra trên heparin cung cấp trên toàn thế giới trong năm 2007 đến 2008, gây phản vệ thông qua kích hoạt trực tiếp con đường kinin-kallikrein, tạo ra bradykinin, C3a và C5a. Phản ứng phản vệ bao gồm tụt huyết áp, đau bụng, khó thở, tiêu chảy, đỏ bừng mặt và phù mạch. Tuy nhiên, các triệu chứng thường thấy của phản vệ như nổi mề đay hoặc ngứa ít gặp.
5.4 Các chất trung gian hóa học
Các chất trung gian hóa học của phản vệ qua cơ chế liên quan IgE ở người bao gồm các sản phẩm có hoạt tính sinh học của tế bào mast, basophils và bạch cầu ái toan, cũng như các thành phần huyết thanh từ bổ thể, đông máu và con đường kallikrein-kinin. Ngoài ra, các cytokin còn làm thay đổi độ nhạy cảm của các tế bào đích khác nhau với các chất trung gian này, có ảnh hưởng đến mức độ nghiêm trọng của phản vệ.
5.5 Tế bào mast và basophil
Quá trình giải phóng các vi hạt của các tế bào mast và basophil dẫn đến giải phóng các chất trung gian sinh hóa và hóa học khác nhau trong cơ thể, bao gồm:
- Histamin, tryptase, chymase và heparin, là tiền chất liên quan đến hạt nội bào.
- Yếu tố giải phóng histamin và các cytokin khác (TNF, interleukin-4 [IL-4], interleukin-13 [IL-13]).
- Các chất trung gian có nguồn gốc từ lipid mới được tạo ra, chẳng hạn như prosta- glandin D2 (PGD2), leucotrien B4, PAF và leucotrien cysteinyl, LTC4, LTD4 và LTE4.
5.5.1 Histamin
Nguồn gốc
Histamin là một amin sinh học được sản xuất và lưu trữ chủ yếu trong các tế bào mast và basophil ở người”. Đây là chất trung gian có tiềm lực mạnh, tác động trực tiếp vào quá trình co thắt cơ trơn và vận mạch, Histamin cũng có thể được sản xuất bởi bạch cầu trung tính, bạch cầu đơn nhân, tế bào lympho T, tế bào keratin và tế bào enterochromaffin vì các tế bào này có enzym nội bào histidine decarboxylase có khả năng phân cắt histidin de tao histamin
Chuyển hoá
Sau khi được giải phóng, trong vòng vài phút, phần lớn histamin sẽ chuyển hóa tuần tự thành N-methylhistamin và sau đó thành N-methylimidazole acetic acid nhờ histamin N-methyltransferase và monoamin oxidase hoặc thành imidazole acetic acid nhờ diamine oxidase. N-methylhistamin và N-methylimidazole acetic acid là các chất chuyển hóa chuyên biệt của histamin, trong khi imidazole acetic acid thì không. Nồng độ N-methylhistamin hoặc N-methylimidazole acetic acid có thể được đo trong huyết tương hoặc nước tiểu phản ánh nồng độ histamin toàn phần được giải phóng. Sau khi được tạo ra, những chất chuyển hóa này nhanh chóng được đào thải qua thận, bàng quang và có thể được phát hiện trong nước tiêu sau phản vệ vài giờ. Nồng độ N-methylhistamin trong nước tiểu tăng cao sau 6 giờ thử nghiệm gây phản vệ bằng cách cho côn trùng đốt.
Tác động
Histamin khi bị phóng thích cục bộ trong da chỉ gây nổi mề đay, tuy nhiên nếu một lượng lớn histamin bị giải phóng sẽ gây ra những thay đổi về huyết động, tim mạch và có thể không gây ra nổi mề đay. Nồng độ histamin huyết thanh tương quan với mức độ nghiêm trọng và sự tồn tại dai dẳng của các biểu hiện tim phổi trong các nghiên cứu về phản vệ ở người 62. Tác động toàn thân của histamin phụ thuộc vào liều. Nồng độ huyết tương cần thiết để gây ra các triệu chứng phản vệ.
- Ở nồng độ thấp, histamin làm tăng 30% nhịp tim.
- Ở nồng độ vừa phải, histamin gây đỏ bùng mặt và đau đầu.
- Ở nồng độ cao, histamin sẽ làm tăng 30% hiệu áp.
Hoạt động của histamin trong phản vệ thông qua trung gian gắn kết với các thụ thể HI và H2 trên các tế bào đích. Cả thụ thể H1 và H2 liên quan đến triệu chứng đỏ bừng mặt, tụt huyết áp và đau đầu, trong khi nhịp tim nhanh, ngứa, chảy nước mũi và co thắt phế quản chỉ liên quan đến thụ thể H1.
5.5.2 Tryptase
Tryptase là một Protease có nhiều trong tế bào mast của người. Tryptase tương đối đặc hiệu cho các tế bào mast, mặc dù basophils và các tế bào tiền thân dòng tủy cũng chứa một lượng nhỏ tryptase. Có nhiều cấu hình tryptase khác nhau trong đó beta tryptase (tryptase trưởng thành) có hoạt tính enzyme, tập trung ở các hạt bài tiết của tế bào mast và được giải phóng khi bị khử hạt. Tryptase có thể kích hoạt các con đường bổ thể và đông máu, cũng như hệ thống liên lạc kallikrein-kinin”. Hậu quả lâm sàng bao gồm tụt huyết áp, phù mạch, đông máu nội mạch lan tỏa trong phản vệ nặng.
Con đường tiếp xúc với dị ứng nguyên có ảnh hưởng đến nồng độ tryptase, tuy nhiên lý do giải thích tại sao vẫn còn chưa rõ. Phản vệ sau khi ăn thức ăn có thể không làm tăng hoặc tăng rất ít tryptase trong máu. Phân tích các trường hợp tử vong do phản vệ, khi tiêm (thuốc tiêm, nọc côn trùng) thì nồng độ tryptase trong huyết thanh cao hơn và nồng độ IgE đặc hiệu với kháng nguyên thấp hơn, trong khi nếu dùng đường uống các tác nhân gây dị ứng thì nồng độ tryptase thấp và nồng độ IgE đặc hiệu với kháng nguyên tương đối cao. Sự khác biệt về nồng độ tryptase có thể liên quan phân nhóm tế bào mast lần đầu tiên gặp gỡ kháng nguyên thủ phạm. Các tế bào mast chiếm ưu thế trong niêm mạc của ruột non và phổi chứa ít tryptase hơn so với các tế bào trong các mô liên kết. Nhìn chung, nồng độ tryptase thường tương quan với mức độ nghiêm trọng lâm sàng của phản vệ, ngoại lệ là các tác nhân gây dị ứng có nguồn gốc là thức ăn.
5.5.3 Yếu tố hoạt hóa tiểu cầu
Thuốc đối kháng thụ thể PAF có hiệu quả trong các mô hình phản vệ của loài gặm nhấm8,67. Ngược lại, vai trò của PAF và enzyme làm bất hoạt PAF (PAF acetylhydrolase) không được xác định rõ ràng trong phản vệ ở người, mặc dù dữ liệu có sẵn cho thấy PAF có thể có vai trò quan trọng. Các thụ thể PAF đã được xác định trong một số phân nhóm của tế bào mast ở người. Nghiên cứu tiến cứu trên 41 đối tượng (từ 15 đến 74 tuổi) và 23 người lớn không dị ứng làm đối chứng, nồng độ PAF trong huyết thanh tương quan thuận với mức độ nghiêm trọng của phản vệ, trong khi nồng độ PAF acetylhydrolase có tương quan nghịch”. Trong một phân tích hồi cứu, hoạt tính acetylhydrolase thấp hơn đáng kê ở 9 người tử vong vì phản vệ do đậu phộng so với bệnh nhân trong 5 nhóm đối chủng khác nhau. Tương tự, nồng độ PAF trong dân số nghiên cứu (n=41) tương quan tốt hơn với mức độ nghiêm trọng của các phản ứng dị ứng cấp tính so với nồng độ histamin hoặc tryptase trong huyết thanh.
5.5.4 Nitric oxide
Nitric oxide (NO) là một loại khi phân tử hoạt động như một chất truyền tin ở hầu hết các hệ thống cơ quan của con người. Ở thành mạch mẫu, NO có hoạt tính dãn mạch mạnh và trong điều kiện sinh lý, NO tham gia vào việc kiểm soát cân bằng nội môi về trương lực mạch máu và huyết áp. NO cũng tham gia vào tương tác phức tạp với các chất trung gian điều hòa và đối điều hòa trong quá trình hoạt hóa tế bào mast và có liên quan đến tụt huyết áp do nhiễm trùng huyết và phản vệ.
Bằng chứng trên các thí nghiệm thuốc ức chế NO ở chuột, thỏ và chó cho thấy NO thúc đẩy các phản ứng bảo vệ như dãn phế quản, dãn mạch vành và giảm giải phóng histamin. Tuy nhiên, tác dụng thực sự của NO trong phản vệ có thể gây bất lợi do tác động dãn cơ trơn mạch máu và tăng tính thấm thành mạch.
Khi histamin gắn vào thụ thể H1, sẽ khởi phát sự huy động Canxi phụ thuộc phospholipase C, chuyển đổi L-arginin thành NO thông qua hoạt động của nitric oxide synthase (NOS). Các đồng phân khác nhau của NOS đã được xác định, tùy thuộc vào mô mà chúng được phân lập lần đầu tiên. Các đồng phân như NOS nội mô (endothelial NOS [eNOS]) và NOS thần kinh (neuronal NOS [nNOS]) được cho là tạo ra một lượng NO thấp phục vụ các chức năng sinh lý và/hoặc chống viêm. Ngược lại, NOS phát khởi (inducible NOS [iNOS]) có liên quan đến viêm. iNOS tăng dẫn đến sản xuất thừa NO và kích hoạt guanylate cyclase. Cơ chế này làm tăng tỷ lệ biến chứng tim mạch và tử vong trong sốc nhiễm khuẩn cũng như trong phản vệ. Tuy nhiên, các nghiên cứu tiếp theo theo hình thức loại trực tiếp trên chuột đã chứng minh rằng phản vệ có thể xảy ra khi không có iNOS và trong phản vệ liên quan đến PAF, eNOS là chất trung gian quan trọng”. Còn rất ít dữ liệu ở người nhưng những phát hiện trong nước tiểu cho thấy NOS liên quan đến phản vệ có thể phức tạp hơn.
Sử dụng xanh methylen để điều trị phản vệ kháng trị với adrenalin cùng với dịch truyền tĩnh mạch, thuốc co mạch và bóng đối xung động mạch chủ”. Một báo cáo cho thấy sử dụng thành công thuốc này trên 1 bệnh nhân phản vệ kháng trị”. Xanh methylen tác dụng ức chế dãn cơ trơn mạch máu qua trung gian NO”. Tuy nhiên, xanh methylen có khả năng gây phản vệ ở một số đối tượng.
5.5.5 Arachidonic acid và các chất chuyển hóa liên quan
Arachidonic acid là một axit béo có nguồn gốc từ phospholipids màng, có thể được chuyển hóa thông qua các con đường lipoxygenase và cyclooxygenase để tạo ra các chất trung gian tiền viêm, như leukotrien, prostaglandin và PAF. Tác dụng của các chất chuyển hóa từ arachidonic acid bao gồm co thắt phế quản, tụt huyết áp và phát ban.
- Leukotrien B4 là một chất hóa ửng động, có thể góp phần vào hiện tượng phản vệ hai pha và kéo dài.
- Sản xuất quả mức leukotrien C4 làm tăng giải phóng các vi hạt tế bào mast
- Leukotrien D4 và E4 làm tăng tính thấm vi mạch, gây co thắt phế quản mạnh
- Prostaglandin D2 (PGD2) gây dãn mạch, tăng tính thấm thành mạch và co thắt cơ trơn phế quản. PGD2 cũng là chất hóa ứng động cho bạch cầu trung tính và kích hoạt bạch cầu ái toan. Nồng độ trong huyết thanh 9 alpha, 11-prostaglandin F2 (9,11B-PGF2), chất chuyển hóa của PGD2 có mối tương quan với mức độ nghiêm trọng của phản vệ lớn hơn so với nồng độ tryptase trong một nhóm 18 bệnh nhân Một nghiên cứu khác về nồng độ trong huyết tương của 9a, 11B-PGF2 cho thấy nồng độ chất này tăng lên ở 16 bệnh nhân dị ứng nọc độc côn trùng sau khi thử nghiệm kích thích nọc độc.
5.5.6 Các chất trung gian điều biển
Các chất trung gian khác có thể có tác dụng kháng viêm giúp hạn chế phản vệ. Ví dụ, chymase giúp chuyển angiotensin I thành angiotensin II, giúp chống lại tụt huyết áp trong phản vệ. Heparin đối kháng với quá trinh kích hoạt bổ thể, điều chỉnh hoạt động tryptase và ức chế đông máu, plasmin và kallikrein.
5.5.7 Eosinophils
Bạch cầu ái toan có thể là tế bào tiền viêm (ví dụ: thông qua việc giải phóng các protein liên quan đến hạt gây độc tế bào) hoặc kháng viêm (ví dụ: thông qua chuyển hóa của các chất trung gian vận mạch). Bạch cầu ái toan nếu hiện diện trong đường thở bị viêm mạn tính có thể tham gia vào đáp ứng giai đoạn đầu khi tiếp xúc với dị ứng nguyên, cũng như trong phản ứng dị ứng giai đoạn muộn. Những cơ chế này chưa được nghiên cứu trong phản vệ ở người.
5.5.8 Các yếu tố huyết thanh và con đường gây viêm khác.
Phản vệ nặng có sự kích hoạt đồng thời bổ thể, các con đường đông máu và hệ thống liên lạc kallikrein-kinin. Phần lớn bằng chứng thu được từ các thử nghiệm cho côn trùng đốt. Giảm C4, C3 và tạo ra C3a đã được quan sát thấy trong phản vệ. Hoạt hóa con đường đông máu trong phản vệ nặng bao gồm giảm yếu tố V, yếu tố VIII, fibrinogen và DIC gây tử vong trong một số trường hợp. Phân tích 202 trường hợp tử vong do phản vệ trong thời gian 10 năm ở Anh quốc đã xác định 8% trường hợp tử vong là do DIC3. Điều trị thành công bằng Tranexamic acid đã được báo cáo .
Giảm kininogen trọng lượng phân tử cao và hình thành các phức hợp ức chế kallikrein-C1 và yếu tố XIIa-C1 cho thấy sự kích hoạt hệ thống liên lạc này61,95 Kích hoạt kallikrein không chỉ tạo ra bradykinin mà còn kích hoạt yếu tố XII. Bản thân yếu tố XII có thể gây đông máu và ly giải cục máu đông thông qua sự hình thành plasmin, đồng thời cũng dẫn đến kích hoạt bổ thể. Trong các mô hình phản vệ ở chuột, PAF dường như là một chất trung gian quan trọng trong sự xuất hiện của DIC%
6 DIỄN TIẾN
Phản vệ thường được đặc trưng bởi sự khởi phát nhanh chóng các triệu chứng trong khoảng thời gian vài phút đến vài giờ sau khi tiếp xúc với dị ứng nguyên.
6.1 Các yếu tố ảnh hưởng đến thời gian diễn tiến
Có một số yếu tố quyết định phản vệ xảy ra nhanh hay chậm:
- Con đường mà dị ứng nguyên xâm nhập vào cơ thể quyết định tốc độ xuất hiện các triệu chứng. Các dị ứng nguyên được tiêm hoặc truyền tĩnh mạch có xu hướng khởi phát triệu chứng trong vài giây đến vài phút, trong khi nếu ăn vào thì gây ra triệu chứng chậm hơn, trong vài phút đến 1 hoặc 2 giờ.
- Loại tác nhân gây dị ứng. Trong phản vệ qua trung gian IgE được kích hoạt bởi các tác nhân gây dị ứng là protein, các triệu chứng thường bắt đầu trong vòng 2 giờ. Ngược lại, đối với các tác nhân gây dị ứng là carbohydrate, triệu chứng thường xuất hiện từ 4 đến 6 giờ sau khi tiếp xúc.
- Cường độ tiếp xúc với tác nhân gây dị ứng, cường độ tiếp xúc càng cao thì phản úng càng nhanh và càng nghiêm trọng, mặc dù mỗi bệnh nhân có thể có một mức ngưỡng khác nhau.
+ Liều lượng các loại hạt là khoảng 1 gram thường liên quan đến tử vong do phản vệ, trong khi liều lượng các loại thức ăn khác là khoảng 10 gram
+ Hầu hết các trường hợp tử vong do côn trùng đốt là do 1 vết chích duy nhất
+ Hầu hết các trường hợp tử vong do thuốc khi dùng liều thông thường.
6.2 Mức độ nặng
Mức độ của phản vệ có thể là nhẹ và tự khỏi do sản xuất nội sinh của các chất trung gian bù trừ (ví dụ: adrenalin, angiotensin II, endothelin, và các chất khác) hoặc có thể nghiêm trọng và tiến triển trong vòng vài phút dẫn đến suy hô hấp hoặc ngưng tim và tử vong. Theo Phác đồ của Bộ Y tế Việt Nam, phản vệ được phân thành 4 mức độ:
- Nhẹ (độ I): Chỉ có các triệu chứng da, tổ chức dưới da và niêm mạc như mày đay, ngứa, phù mạch.
- Nặng (độ II): có từ 2 biểu hiện ở nhiều cơ quan:
+ Mày đay, phù mạch xuất hiện nhanh.
+ khó thở nhanh nông, tức ngực, khàn tiếng, chảy nước mũi.
+ Đau bụng, nôn, tiêu chảy.
+ Huyết áp chưa hạ hoặc tăng, nhịp tim nhanh hoặc loạn nhịp.
- Nguy kịch (độ III): biểu hiện ở nhiều cơ quan với mức độ nặng hơn:
+ Đường thở: tiếng rít thanh quản, phù thanh quản.
+ Thở: thở nhanh, khò khè, tím tái, rối loạn nhịp thở.
+ Rối loạn ý thức: vật vã, hôn mê, co giật, rối loạn cơ tròn.
+ Tuần hoàn: sốc, mạch nhanh nhỏ, tụt huyết áp
- Ngừng tuần hoàn (độ IV): Biểu hiện ngừng hô hấp, ngừng tuần hoàn.
6.3 Kiểu diễn tiến
Các triệu chứng phản vệ thường gặp sẽ đi theo diễn tiến bao gồm xuất hiện, tăng dần, đạt định và giảm dần (phản về đơn pha), tuy nhiên phản vệ vẫn có những diễn tiến khác không điển hình và nguy hiểm hơn.
- Phản vệ đơn pha (uniphasic anaphylaxis): thường gặp nhất, chiếm 80-94%. Phản vệ đơn pha thường đạt đỉnh trong vòng vài giờ sau khi khởi phát triệu chứng và sau đó tự thoái lui hoặc nhờ điều trị, thường là trong vòng vài giờ.
- Phản vệ hai pha (biphasic anaphylaxis): phản vệ hai pha là sự tái phát của các triệu chứng đáp ứng các tiêu chuẩn chẩn đoán phản vệ tiến triển trong vòng 1 đến 48 giờ sau đợt phản vệ ban đầu thoái lui và bệnh nhân không tiếp xúc thêm với dị ứng nguyên. Xảy ra trong khoảng 5% trường hợp. Các triệu chứng tái phát thường xảy ra trong vòng 12 giờ sau khi các triệu chứng ban đầu thuyên giảm. Phản vệ mức độ nặng ở pha đầu và cần dùng nhiều hơn 1 liều adrenalin có thể là yếu tố nguy cơ gây phản vệ hai pha.
- Phản vệ kéo dài (protracted anaphylaxis): phản ứng phản vệ kéo dài hoặc dai dẳng hàng giờ đến hàng ngày hoặc thậm chí hàng tuần trong những trường hợp nặng và không thoải lui rõ ràng hoàn toàn.
- Phản vệ kháng trị (refractory anaphylaxis): phản vệ kháng trị là sự tồn tại dai dẳng của phản vệ sau khi dùng với 3 liều adrenalin thích hợp trở lên hoặc bắt đầu truyền adrenalin tĩnh mạch cùng với điều trị nội khoa dựa trên triệu chứng.
- Phản vệ trì hoãn (delayed anaphylaxis): khởi phát phản vệ có thể bị trì hoãn (nghĩa là bắt đầu vài giờ thay vì vài phút sau khi tiếp xúc với dị ứng nguyên), ví dụ trong các trường hợp hội chúng alpha-gal, một dị ứng thức ăn
- Phản vệ gây tử vong (fatal anaphylaxis): phản vệ hiếm khi gây tử vong. Các yếu tố nguy cơ như dị ứng nguyên, tuổi cao, bệnh nền tim mạch và sử dụng adrenalin trễ. Nguyên nhân tử vong ngay lập tức thường là ngưng thở do tắc nghẽn đường hô hấp trên hoặc dưới hoặc ngưng tim. Tử vong do phản vệ có thể xảy ra trong vòng vài phút. Trong báo cáo loạt ca 164 trường hợp, thời gian trung bình từ lúc khởi phát các triệu chứng đến lúc ngừng hô hấp hoặc ngừng tim là 5 phút (thường là do thuốc gây mê, thuốc tiêm tĩnh mạch và chất cản quang), 15 phút trong phản vệ do nọc độc của côn trùng chích và 30 phút trong phản vệ do thức ăn.
7 TỔN THƯƠNG HỆ CƠ QUAN TRONG PHẢN VỆ
Các yếu tố quyết định một cơ quan bị sốc cụ thể bao gồm những thay đổi về miễn dịch, vị trí của cơ trơn và sự phân bố, tốc độ thoái hóa và khả năng đáp ứng với các chất trung gian hóa học. Ở người, các cơ quan bị sốc chiếm ưụ thế là tim, hệ mạch và phổi, và các trường hợp tử vong được phân nhóm vào ngưng tuần hoàn và ngưng hô hấp. Sốc phản vệ ở người theo kinh điển được coi là một dạng sốc phân phối đặc trưng bởi sự dãn mạch, tương đồng với sốc nhiễm khuẩn và hội chứng sốc nhiễm độc. Ngoài ra, sốc phản vệ cũng có các đặc điểm của sốc giảm thể tích, với sự thoát dịch gây giảm hồi lưu tĩnh mạch, cũng như suy giảm chức năng cơ tim.
7.1 Hệ tim mạch
Tim là nơi có thể bị ảnh hưởng trong phản vệ. Một báo cáo đã mô tả 2 bệnh nhân khỏe mạnh trước đây không có bệnh tim tiềm ẩn rõ ràng, trong thời gian bị phản vệ, chức năng cơ tin bị giảm đi rõ rệt. Siêu âm tim, hình học hạt nhân và thông số huyết động cho thấy có rối loạn chức năng cơ tim trong phản vệ. Theo đó, bóng đối xung động mạch chủ đã được sử dụng để hỗ trợ huyết động ngoài điều trị phản vệ tiêu chuẩn. Can thiệp này được sử dụng kéo dài lên đến 72 giờ vì rối loạn chức năng cơ tim dai dẳng, mặc dù các dấu hiệu làm sàng khác của phản vệ đã được giải quyết. Cả 2 bệnh nhân đã hồi phục mà không có bằng chứng sau đó về rối loạn chức năng cơ tim.
Trên lâm sàng, phản vệ có liên quan với thiếu máu cục bộ cơ tim, cũng như các khiếm khuyết dẫn truyền bao gồm rối loạn nhịp nhĩ, nhịp thất và các bất thường sóng T. Chụp động mạch vành đã ghi nhận hình ảnh co thắt mạch vành, đôi khi nặng có thể gây nhồi máu cơ tim (hội chứng Kounis), bệnh cơ tim do stress (hội chứng Takotsubo) có thể xảy ra nhưng chủ yếu xảy ra ở phụ nữ sau mãn kinh.
7.1.1 Ảnh hưởng của các chất trung gian
- Histamin hoạt động ở thụ thể H1 gây dãn mạch và tăng tính thấm của mạch vành, ở thụ thể H2 làm tăng inotropy nhĩ và thất, chronotropy tâm nhĩ và dãn mạch vành. Sự tương tác giữa kích thích thụ thể H1 và H2 dẫn đến giảm huyết áp tâm trương và tăng hiệu áp.
- Yếu tố kích hoạt tiểu cầu (PAF) làm giảm lưu lượng vành, trì hoãn dẫn truyền nhĩ thất và có tác dụng inotropic âm tính với tim
- Peptide liên quan dén gen Calcitonin (Calcitonin gene-related peptide, CGRP) là một chất dẫn truyền thần kinh cảm giác phân bố rộng rãi trong các mô tim mạch và được giải phóng trong quá trình phản vệ, có thể giúp chống lại co thắt vành CGRP làm dãn cơ trơn mạch máu và có tác dụng bảo vệ tim mạch trong các mô hình phản vệ ở động vật.
- Nồng độ enzyme liên quan đến chuyển hóa bradykinin, enzyme chuyển angiotensin (ACE) và aminopeptidase P(APP). Trong số 122 bệnh nhân dị ứng đậu phộng, 46 người bị phù họng từ trung bình đến nặng, 36 người bị co thắt phế quản từ trung bình đến nặng và số còn lại không có triệu chứng. Bệnh nhân phù họng nặng có nồng độ ACE trong huyết thanh thấp hơn so với những bệnh nhân không bị phù họng. Phân tích đa biến cho thấy bệnh nhân có nồng độ ACE trong huyết thanh thấp có nguy cơ bị phù họng nặng gấp 10 lần so với những bệnh nhân có nồng độ ACE cao hơn. Tuy nhiên, những bệnh nhân này ít có khả năng bị suy giảm ý thức, co thắt phế quản hoặc nổi mề đay. Nồng độ APP trong huyết thanh không tương quan với mức độ nghiêm trọng lâm sàng.
7.1.2 Tải phân bố dịch
Đáp ứng bù trừ bao gồm giải phóng catecholamin nội sinh, angiotensin II và endothelin. Một số bệnh nhân có tăng sức cản mạch máu ngoại biên bất thường (co mạch tối đa) kem theo giảm thể tích nội mạch. Bệnh cảnh này không đáp ứng với thuốc co mạch và cần hồi sức dịch với thể tích lớn. Một số khác bị giảm sức cản mạch máu toàn thân mặc dù nồng độ catecholamin tăng cao. Bệnh cảnh này có thể đáp ứng với điều trị bằng
thuốc co mạch.
Tư thế của bệnh nhân trong phản vệ có thể ảnh hưởng đến kết cục lâm sàng. Nghiên cứu hồi cứu về 10 trường hợp tử vong do phản vệ trước khi nhập viện ở Anh quốc, 4 trong trường hợp tử vong có liên quan đến tư thế đứng thẳng hoặc ngồi". Phát hiện hoạt động điện vô mạch và “tâm thất rỗng” do sự hồi lưu tĩnh mạch không đầy đủ thứ phát sau dãn mạch và giảm thể tích nội mạch.
7.1.3 Nhịp nhanh, nhịp chậm
Nhịp tim nhanh, chậm là rối loạn nhịp tim phổ biến nhất nhằm đáp ứng với tình trạng tụt huyết áp, suy giảm thể tích nội mạch và catecholamin nội sinh, giống như trong các dạng sốc khác. Tuy nhiên, một số bệnh nhân có biểu hiện nhịp chậm hoặc nhịp chậm tương đối (nghĩa là nhịp cơ bản là nhịp nhanh, khi bị phản vệ tần số tim giảm đi trong khi huyết áp vẫn tụt). Hiện tượng xảy ra trong phản vệ do côn trùng đốt cũng như ở bệnh nhân chấn thương
Hai giai đoạn của đáp ứng sinh lý về nhịp chậm:
- Giai đoạn ban đầu: tăng biểu hiện giao cảm của tim qua trung gian thụ thể áp suất đồng thời giảm biểu hiện phế vị làm nhịp nhanh và co mạch ngoại biên.
- Giai đoạn thứ hai: khi thể tích máu động mạch giảm từ 20 đến 30%, biểu hiện là giảm co mạch, nhịp tim chậm tương đối hoặc tuyệt đối, tăng vasopressin, giải phóng catecholamin hơn nữa khi trục thượng thận trở nên hoạt động nhiều hơn và tụt huyết áp. Tụt huyết áp trong trường hợp này không phụ thuộc vào nhịp tim chậm, ngay cả khi được dùng atropin.
Rối loạn dẫn truyền và thuốc ức chế giao cảm như thuốc chẹn beta có thể gây nhịp tim chậm ở bệnh nhân phản vệ. Ứ trệ máu tĩnh mạch quá mức kèm hồi lưu tĩnh mạch giảm có thể kích hoạt các thụ thể cảm giác nhạy cảm với stress ở thành sau dưới của thất trái, dẫn đến phản xạ ức chế tim (Bezold-Jarisch) kích thích dây thần kinh phế vị và gây nhịp chậm.
Khoảng 29% bệnh nhân tụt huyết áp bị nhịp chậm có tỷ lệ tử vong thấp hơn so với những người có nhịp tim nhanh sau khi hiệu chỉnh các yếu tố gây tử vong khác. Do đó, có thể có một vai trò bù trừ của nhịp tim chậm trong các bệnh cảnh này.
7.1.4 Thúc đẩy đợt cấp các bệnh tim nền
Có mối quan hệ nhân quả giữa phản vệ và các biến cố mạch vành cấp tính" như hội chứng vành cấp, do nhiều lý do:
- Các tế bào mast cư trú tại vị trí của mảng xơ vữa động mạch vành, quá trình giải phóng các vi hạt của tế bào mast thúc đẩy sự nứt vỡ mảng xơ vữa
- Co thắt mạch vành và giảm thể tích nội mạch dẫn đến hội chứng mạch vành cấp trên nền bệnh tim mạch xơ vữa động mạch.
- PAF gây kết tập tiểu cầu và kích hoạt các con đường đông máu.
7.2 Hệ hô hấp
Các triệu chứng hô hấp trên bao gồm hắt hơi, chảy nước mũi, khó nuốt, phù và tắc nghẽn thanh quản hoặc phù mạch hầu họng. Các biểu hiện phản vệ ở đường hô hấp dưới bao gồm ho, khò khè, ứ khí phổi quá mức, phù, xuất huyết, tăng tiết đàm, suy hô hấp hoặc ngừng hô hấp. Một nghiên cứu cho thấy 40% đến 60% có triệu chứng viêm mũi, khó thở và phù mạch đường hô hấp trên lần lượt là 20%, 50% và 60%. Đối với những trường hợp tử vong thì 50% do ngạt bởi co thắt đường hô hấp dưới, phù mạch đường hô hấp trên hoặc do cả hai, xảy ra ở những người bị hen phế quản từ trước. Những trường hợp tử vong “ngay lập tức” trong vòng 1 giờ thường do phù nề đường hô hấp trên.
7.3 Chuyển hóa kỵ khí
Chuyển hóa kỵ khí làm nặng thêm tình trạng phản vệ. Giảm lưu lượng máu ngoại vi để bảo tồn tưới máu cho các cơ quan quan trọng như não, tim và thận. Trong sốc nhiễm khuẩn, tụt huyết áp là hậu quả của giảm sức cản mạch máu ngoại biên. Ở cấp độ tế bào, tiêu thụ oxy của cơ xương bị suy giảm mặc dù áp suất riêng phần của oxy tăng lên, dẫn đến chuyển hóa kỵ khí.
8 LÂM SÀNG
8.1 Triệu chứng lâm sàng
- Triệu chứng của da và niêm mạc xảy ra trong 90% trường hợp, bao gồm nổi mề đay toàn thân, ngứa hoặc đỏ bừng mặt, sưng môi-lưỡi-lưỡi gà, phù quanh hốc mắt hoặc sưng kết mạc. Các triệu chứng này có thể thoái lui trước khi đến cơ sở y tế, vì vậy cần phải hỏi về những triệu chứng trên da khi bắt đầu phản ứng.
- Triệu chứng hô hấp xảy ra ở 85% trường hợp, bao gồm chảy nước mũi, nghẹt mũi, hắt hơi, ngứa họng và ống tai, thay đổi giọng nói, cảm giác nghẹt thở, thở rít, khô khè hoặc ho.
- Triệu chứng đường tiêu hóa xảy ra ở 45% trường hợp, bao gồm buồn nôn, nôn, tiêu
chảy và đau bụng quặn cơn.
- Triệu chứng tim mạch xảy ra ở 45% trường hợp, bao gồm tụt huyết áp, nhịp tim nhanh, ngất, chóng mặt.
| Bảng 3. Triệu chứng cơ năng và thực thể của phản vệ |
Da |
| Miệng Ngứa hoặc râm ran môi, lưỡi hoặc vòm miệng. Phù môi, lưỡi, lưỡi gà, cảm giác vị kim loại. |
| Hô hấp Mũi: ngứa, nghẹt mũi, chảy nước mũi và hắt hơi. Thanh quản: ngứa và "căng" trong họng, khó đọc, khàn giọng, thở rít. Đường hô hấp dưới; khó thở, tức ngực, họ, khò khè và tím tái. |
| Tiêu hoá Buồn nôn, đau bụng, nôn ói, tiêu chảy và khó nuốt. |
| Tim mạch Cảm giác chóng mặt, ngất, thay đổi ý thức, đau ngực, đánh trống ngực, nhịp nhanh, nhịp chậm hoặc rối loạn nhịp tim khác, tụt huyết áp, nghe kém, tiêu tiểu không tự chủ và ngưng tim. |
| Thần kinh Lo âu, e sợ, cảm giác sắp chết, co giật, đau đầu và lú lẫn |
| Mắt Ngứa, phát ban quanh hốc mắt, phù nề, sung huyết kết mạc. |
| Nguồn: Simons FER, 2010 |
8.2 Đánh giá ban đầu
- Đáp ứng bình thường khi hỏi hoặc kích thích (nếu bệnh nhân bất tỉnh) cho thấy đường thở thông thoáng và não được tưới máu.
- Những câu trả lời ngắn báo hiệu vấn đề về hô hấp.
- Không đáp ứng cho thấy bệnh nguy kịch
Chẩn đoán phản vệ dựa trên ba tiêu chí sau:
1- Khởi phát đột ngột và tiến triển nhanh các triệu chứng, thường trong vài phút đến tối đa 1 giờ sau khi tiếp xúc. Bệnh nhân lo lắng và có cảm giác sắp chết.
- Tử vong do dùng thuốc tiêm tĩnh mạch xảy ra phổ biến nhất trong vòng 5 phút
- Sốc do côn trùng đốt thường gây tử vong trong vòng 10 đến 15 phút
- Suy hô hấp tử vong do dị ứng thức ăn thường xảy ra sau 30 đến 35 phút
2- Có vấn đề về hô hấp và/hoặc tuần hoàn đe dọa tính mạng
Airway (Đường thở)
- Họng và lưỡi sưng lên kèm khó thở và khó nuốt; bệnh nhân cảm thấy cổ họng đang bị “đóng lại”.
- Khàn giọng.
- Thở rít
Breathing (Hô hấp)
- Thở nhanh.
- Khò khè.
- Lú lẫn do thiếu oxy (SpO, <92%).
- Mệt mỏi.
- Xanh tím (thường là một dấu hiệu muộn).
- Ngừng hô hấp (có thể là biểu hiện chính).
Circulation (Tuần hoàn): dấu hiệu sốc
- Nhịp tim nhanh.
- Huyết áp tụt (huyết áp tâm thu <90 mmHg hoặc giảm >30% so với mức nền) với cảm giác chóng mặt hoặc ngất
- Giảm hoặc mất ý thức (do tưới máu não kém).
- Đau ngực kèm có những thay đổi bất thường trên ECG (ngay cả khi động mạch vành bình thường).
- Nhịp tim chậm và ngừng tim.
3- Sự thay đổi da và/hoặc niêm
- Đỏ bừng mặt, nổi mề đay hoặc phủ mạch xảy ra ở 80% bệnh nhân
- Hầu hết có thay đổi da theo kiểu dị ứng không tiến triển thành phản vệ
8.3 Đánh giá sâu hơn
Sau khi xác định được phản vệ bằng cách sử dụng ba tiêu chí ở trên, hãy tiếp tục với các yếu tố D và E của đánh giá ABCDE.
Disability (Mất khả năng)
- Rối loạn hô hấp và tuần hoàn có thể dẫn đến lú lẫn, kích động và mất ý thức. Các rối loạn thần kinh này có thể được kích hoạt do sử dụng adrenalin, nhưng thường có thoái lui khi các triệu chứng dị ứng khác có xu hướng giảm bớt.
- Các triệu chứng tiêu hóa (đau bụng, buồn nôn, nôn, không tự chủ) có thể xảy ra cùng lúc hoặc đơn lẻ, gợi ý do nuốt phải tác nhân gây dị ứng
Exposure (Bộc lộ)
- Thay đổi da/niêm thường là biểu hiện đầu tiên và xảy ra trong hơn 80% phản ứng phản vệ.
- Ban đỏ (dạng mảng hoặc toàn thân) và nổi mề đay (nổi mề đay, nổi sẩn có hình dạng/kích cỡ khác nhau) ở bất kỳ đâu trên cơ thể (thường rất ngứa) có liên quan đến phản vệ.
- Phù mạch liên quan đến sưng các mô sâu hơn bao gồm mí mắt, môi, miệng và cổ họng.
8.4 Hỏi bệnh
Tìm kiếm thông tin sau từ bệnh nhân hoặc từ người chăm sóc của họ nếu bệnh nhân không thể giao tiếp vì triệu chứng nghiêm trọng.
| Bảng 4. Các mẫu câu hỏi ngắn gọn cần hỏi trong phản vệ | ||
| Câu hỏi | Thông tin thêm | Hành động |
Bạn có bị dị ứng với yếu tố nào đã biết hay không? | Hỗ trợ chẩn đoán. Dị ứng hạt liên quan đến tăng nguy cơ phản ứng nghiêm trọng. | Nếu có vấn đề về dấu hiệu của ABC tiến triển, hãy cho adrenalin. Nếu không, hãy cho thuốc kháng histamin và quan sát cẩn thận. |
| Có tiền căn phản vệ trước đây không? | Mức độ nghiêm trọng của phản ứng dị ứng trong mỗi lần bị thường không thể đoán trước được | Ngưỡng quyết định cho adrenalin thấp hơn nếu bạn biết bệnh nhân có tiền sử sốc phản vệ đã được chứng minh với một tác nhân cụ thể |
| Adrenalin đã được sử dụng vào những lần trước đó chưa? Bệnh nhân có xu hướng phản ứng lại với dị ứng nguyên như thế nào? | Cung cấp thông tin về mức độ nghiêm trọng của các phản ứng dị ứng trước đó. Một số bệnh nhân có phản ứng da nghiêm trọng, nhưng không cần adrenalin. Tuy nhiên, sự tiến triển của các triệu chứng không lường trước được, do đó nhu cầu adrenalin là không thể dự đoán. | Ngưỡng quyết định cho adrenalin thấp hơn nếu bạn biết bệnh nhân có tiền sử sốc phản vệ đã được chứng minh với một yếu tố kích gợi cụ thể. |
| Vụ việc xảy ra ở đâu và khi nào? | Vị trí của bệnh nhân khi các triệu chứng bắt đầu có thể cung cấp manh mối. Ví dụ, nhà hàng gợi ý dị ứng thức ăn), vườn gợi ý côn trùng đốt. Tiền sử cấp tính kèm sự tiến triển triệu chứng nhanh, đe dọa tính mạng chỉ điểm phản vệ. | Loại bỏ bất kỳ thức ăn nào có thể vẫn còn trong miệng của bệnh nhân, nhưng không gây nôn. Loại bỏ ngòi chích (ong); loại bỏ quan trọng hơn phương pháp loại bỏ |
| Có dấu hiệu nào khác của cơ địa dị ứng bao gồm cả hen, chàm và viêm mũi dị ứng hay không? | Hỗ trợ nhưng không xác định chẩn đoán. | Nếu bệnh nhân có tiền sử hen phế quản, ngưỡng quyết định cho adrenalin thấp hơn nếu có các dấu hiệu đe dọa tính mạng khác. Lưu ý rằng hen phế quản được kiểm soát kém làm tăng nguy cơ tử vong do phản vệ. |
| Có bất kỳ bệnh lý đồng mắc và đang dùng thuốc nào không? | Đặc biệt thận trọng; bệnh tim mạch đồng mắc làm tăng nguy cơ phản vệ gây tử vong. Thuốc chẹn beta có thể làm cho việc điều trị phản vệ khó khăn hơn vì chúng ngăn chặn tác dụng của adrenalin. Tìm kiếm lời khuyên từ bác sĩ tim mạch, nhưng đừng trì hoãn việc cho adrenalin khi tình trạng phản vệ đe dọa tính mạng cần adrenalin. Rối loạn tế bào mast làm tăng mức độ nghiêm trọng và tử vong. Hãy khẩn trương tìm kiếm lời khuyên từ bác sĩ lâm sàng nhiều kinh nghiệm. | Xin ý kiến của bác sĩ lâm sàng |
| Có đồng yếu tố có khả năng không? Ví dụ: gắng sức, sốt, nhiễm trùng cấp, tiền mãn kinh, stress, NSAID, rượu. | Các đồng yếu tố có thể xuất hiện ở 20% những người trẻ tuổi. Chúng có thể làm tăng nguy cơ phản ứng dị ứng xảy ra hoặc có thể làm cho phản ứng nghiêm trọng hơn. | Đặc biệt thận trọng và quan sát bệnh nhân cần thận để theo dõi các triệu chứng đe dọa tính mạng. |
8.5 Khám lâm sàng
Đánh giả và khám lâm sàng ban đầu trong phản vệ nhằm phát hiện tình trạng đe dọa tính mạng cấp tính. Đặc điểm đe dọa tính mạng bao gồm tắc nghẽn đường thở (A-airway obstruction), co thắt phế quản (B-bronchospasm) và rối loạn chức năng tuần hoàn (C-circulatory dysfunction)
8.5.1 Tắc nghẽn đường thở (4-airway obstruction)
- Tìm dấu tắc nghẽn đường thở.
+ Thở rít
+ Di động ngực-bụng nghịch thường, co kéo cơ hô hấp phụ.
+ Không có tiếng thở, luồng khí hít vào giảm dần hoặc luồng khi thở ra ồn ào.
- Nguyên nhân là do phù nề đường thở cần đặt nội khí quản sớm, có thể khó khăn về mặt kỹ thuật.
8.5.2 Co thắt phế quản (B-bronchospasm)
- Nhận biết co thắt phế quản nặng cấp tính.
+ Suy hô hấp được biểu hiện bằng tăng nhịp thở (bình thường 12-20 lần/phút), đổ
mồ hôi, tím trung ương, co kéo cơ hô hấp phụ và thở bụng.
+ Thở khò khè.
+ Độ bão hòa oxy (SpO,) <92% cho thấy thiếu oxy nặng. Mệt mỏi vì tăng công hô hấp, lú lẫn do thiếu oxy.
8.5.3 Rối loạn chức năng tuần hoàn (C-circulatory dysfunction)
- Bệnh nhân chóng mặt, thậm chí có thể ngất.
- Bàn ngón tay chân xanh xao, nhợt nhạt, lạnh và nổi bông.
- Thời gian đổ đầy mao mạch kéo dài (bình thường <2 giây).
- Các tĩnh mạch có thể xẹp khi có giảm thể tích tuần hoàn.
- Nhịp tim nhanh, có thể không sờ thấy mạch.
- Huyết áp tâm thu có thể bình thường hoặc thấp (<90 mmHg).
- Rối loạn ý thức.
8.5.4 Các dấu hiệu khác
- Đánh giá tác động của phản ứng phản vệ đến ý thức (D-Disability): bất tỉnh có thể do thiếu oxy hoặc do tăng CO2. Tưới máu não giảm do tụt huyết áp.
- Kiểm tra niêm mạc và da trên cơ thể để xác định các phản ứng da (E-Exposure) bao gồm:
+ Ban đỏ (phát ban dạng mảng hoặc toàn thân).
+ Mề đay (nổi mề đay, sẩn, cục có hình dạng và kích cỡ khác nhau) thường
rất ngứa.
+ Phù mạch, sưng các mô sâu hơn bao gồm mí mắt, môi, miệng và cổ họng. + Viêm mũi và viêm kết mạc mắt hai bên.
8.6 Cạm bẫy chẩn đoán
Phản vệ không phải lúc nào cũng dễ nhận biết trên lâm sàng. Cơ quan bị tổn thương rất thay đổi và có thể khác nhau giữa các bệnh nhân, cũng như giữa các lần phản vệ ở cùng một bệnh nhân. Phản vệ có thể không được chẩn đoán và báo cáo đầy đủ vì nhiều lý do.
- Một số bác sĩ miễn cưỡng chẩn đoán phản vệ khi không bị tụt huyết áp hoặc sốc, mặc dù không cần thay đổi huyết áp để chẩn đoán theo tiêu chí 1 hoặc tiêu chí 2. Điều quan trọng là phải nhận ra phản vệ ở giai đoạn đầu vì một khi sốc đã tiến triển, phản vệ có thể sẽ khó điều trị hơn nhiều.
- Tụt huyết áp có thể không được phát hiện khi đo huyết áp ở giai đoạn quá sớm do bù trừ bằng nhịp tim nhanh, hoặc đo huyết áp sau khi dùng adrenalin hoặc khi sử dụng băng quấn huyết áp nhỏ không phù hợp.
- Nhiều dấu hiệu liên quan đến thiếu oxy và tụt huyết áp trong phản vệ không đặc hiệu như khó thở, thở rít, khò khè, lú lẫn, giảm nhận thức và không tự chủ.
- Các triệu chứng và dấu hiệu của da hoặc niêm mạc (nổi mề đay, ngứa, đỏ bừng mặt và phù mạch) rất hữu ích trong chẩn đoán nhưng không có hoặc không được nhận biết ở 10% trường hợp vì đã dùng thuốc kháng histamin H1. Bệnh nhân cũng có thể bị bỏ sót nếu không thể khai ngứa hoặc không cởi quần áo để thăm khám đầy đủ hoặc ở những bệnh nhân ngoại khoa phải che chắn trong quá trình phẫu thuật.
- Phản vệ có thể khó nhận biết hoặc không nghĩ đến trong một số tình huống lâm sàng mà sự thay đổi sinh lý đột ngột đang xảy ra (ví dụ: chạy thận nhân tạo, phẫu thuật) hoặc bệnh nhân không nói được các triệu chứng sớm (ví dụ: gây mê, an thần, hoặc bất tỉnh) cản trở nhận biết phản vệ kịp thời.
- Phản vệ ở bệnh nhân hen phế quản có thể bị nhầm lẫn với cơn hen cấp nếu có các dấu hiệu da đi kèm như ngứa, nổi mề đay, phù niêm mạc lưỡi hoặc môi, chóng mặt gợi ý sốc sắp xảy ra, bị bỏ qua
- Bệnh nhân bị phản vệ lần đầu tiên có thể không nhận ra các triệu chứng là của phản vệ. Do đó, có thể không báo cáo đầy đủ các triệu chứng hoặc có thể tập trung vào một triệu chứng nổi bật. Ví dụ nôn ói có thể không khai báo xảy ra trước triệu chứng ngứa toàn thân.
- Suy giảm nhận thức đặc biệt có vấn đề về thần kinh, tâm thần hoặc tâm lý hoặc những người dùng thuốc hoặc các chất như thuốc kháng histamin H1 có tác dụng an thần, Ethanol hoặc ma tuý khó nhận biết các triệu chứng phản vệ
9 CẬN LÂM SÀNG
Phản vệ được chẩn đoán dựa vào triệu chứng lâm sàng mà không cần làm xét nghiệm. Chẩn đoán hồi cứu bằng xét nghiệm nồng độ các chất trung gian trong phản ứng phản vệ
9.1 Nhóm xét nghiệm các chất trung gian
Các tế bào mast và basophil bị kích hoạt sẽ giải phóng các vi hạt chứa các chất trung gian. Các chất trung gian đặc trưng nhất cho phản vệ là tryptase và histamin. Tăng tryptase và histamin đôi khi có thể được phát hiện trong các mẫu máu ngay sau khi xuất hiện các triệu chứng. Ngoài ra, chất chuyển hóa của histamin (N-methylhistamin và N-methylimidazole acetic acid), prostaglandin D2 (PGD2) [11-beta-PGF2-alpha, 2,3-dinor-11-beta-PGF2-alpha, hoặc 2,3,18,19-tetranor-11-beta-PGF2-alpha (PGD-M)] và leukotrien C4 (LTC4) [leukotrien E4 (LTE4)], có thể được đo trong nước tiểu hoặc là trong huyết thanh trong một số trường hợp.
Xét nghiệm
- Tryptase (huyết thanh/huyết tương).
- Histamin (huyết tương, nước tiểu).
- N-methylhistamin (huyết tương, nước tiểu).
- 11-beta-PGF 2-alpha (huyết thanh/huyết tương, nước tiểu).
- LTE, (nước tiểu).
Yếu tố hoạt hóa tiểu cầu (PAF), PGD,, chymase, và carboxypeptidase A3 tế bào mast trong huyết thanh đang được nghiên cứu dưới dạng dấu ấn sinh học của phản vệ.
9.1.1 Tryptase
Định lượng nồng độ tryptase giúp xác nhận chẩn đoán phản vệ tại phòng khám dị ứng và giúp xác định nguyên nhân gây tử vong ở người đã mất
Diễn tiến thời gian
Khi phản vệ xảy ra, tryptase bắt đầu tăng sau 15 phút, và đạt định lúc 1 giờ. Do đó, thời gian lấy mẫu tối ưu từ 30 phút đến 2 giờ. Các mẫu thu thập <15 phút hoặc >3 giờ sau khi khởi phát ít có khả năng cung cấp thông tin do độ nhạy giảm. Tuy nhiên, nồng độ tryptase liên quan đến tụt huyết áp có thể tăng từ 3 đến 7 giờ (1 đến 3 chu kỳ bán rã), do đó nếu lấy mẫu sau 3 giờ vẫn có thể cung cấp phần nào thông tin.
Các dòng xét nghiệm
Hai xét nghiệm miễn dịch cho tryptase:
- Xét nghiệm ELISA định lượng tryptase toàn phần: xét nghiệm này đã được Tổ chức Y tế Thế giới và Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ phê duyệt để sử dụng trong chẩn đoán phản vệ.
- Xét nghiệm ELISA định lượng tryptase trưởng thành chỉ được thực hiện tại phòng xét nghiệm của tác giả tại Đại học Virginia Commonwealth (Richmond, Virginia).
Khuyến cáo
- Đo nồng độ tryptase trong máu ở người >16 tuổi trong hoặc ngay sau khi hồi sức
- Không trì hoãn hồi sức ban đầu hoặc điều trị phản vệ để lấy máu xét nghiệm nồng độ tryptase
Cách lấy mẫu
- Lý tưởng nhất là lấy 3 mẫu ở 3 thời điểm sau:
+ Càng sớm càng tốt sau khi hồi sức.
+ 30 phút đến 2 giờ sau khi bắt đầu các triệu chứng (nhưng không muộn hơn 4 giờ).
+ Sau 24 giờ hoặc tại phòng khám dị ứng để biết nồng độ cơ bản (một số người có mức cơ bản tăng). Ngoài ra, có thể sử dụng máu được thu thập trước khi biến cố xảy ra (ví dụ: lấy từ mẫu huyết thanh hoặc huyết tương được làm lạnh hoặc trữ đông được thu thập cho một xét nghiệm khác) để định lượng nồng độ cơ bản.
- Đối với bệnh nhân tử vong, lấy máu từ động mạch hoặc tĩnh mạch đùi, không lấy
từ tim.
- Trong thực hành, nếu bệnh nhân có tiền sử phản vệ với các tác nhân cụ thể, có thể không cần đo tryptase huyết thanh lặp đi lặp lại.
Biện luận kết quả
Nồng độ bình thường
- Nồng độ tryptase trong huyết thanh thường không thể phát hiện được (<1 nanogram/ mL) ở những người khỏe mạnh chưa bị phản vệ trong những giờ trước đó.
- Nồng độ tryptase cơ bản đo được nằm trong khoảng từ 1 đến 11,4 ng/ml, trung bình từ 3 đến 5 ng/mL. Giới hạn trên 11,4 ng/mL được khuyến cáo bởi nhà sản xuất, mặc dù tăng cấp tính so với mức ban đầu nhưng trong phạm vi bình thường cũng có thể có ý nghĩa mặt lâm sàng. Nồng độ tryptase toàn phần cơ bản của một người ít thay đổi theo thời gian và yếu tố quyết định chính là do di truyền, không phải môi trường
- Không sử dụng nồng độ tryptase nằm trong giới hạn bình thường để loại trừ chẩn đoán lâm sàng phản vệ. Bệnh sử quan trọng hơn kết quả xét nghiệm. Ví dụ, ở những người bị phản vệ do thức ăn, nồng độ tryptase hiếm khi tăng cao dù điều kiện lấy mẫu đã được tối ưu hóa
Nồng độ tăng
- Tryptase có thể tăng trong 6 giờ đầu sau khi xuất hiện các triệu chứng với nồng độ tăng <100 nanogram/mL. Nồng độ về bình thường trong 6 đến 8 giờ.
- Nồng độ tryptase tăng cao trong phản vệ do côn trùng đốt hoặc do thuốc và có liên quan đến tụt huyết áp
- Nồng độ tryptase có thể tăng trong các tình trạng không phản vệ như mastocytosis toàn thân, rối loạn tăng sinh tủy và sốc không phản vệ 36,37, là đặc điểm phân biệt phản vệ không tăng tryptase như phản ứng dẫn mạch do phế vị, sốc nhiễm khuẩn, sốc tim, động kinh, bốc hỏa lành tính hoặc hội chứng carcinoid. Do đó cần đo nồng độ tryptase lần thứ 3 sau khi bệnh nhân đã hồi phục.
- Nếu tryptase còn tăng sau 24 giờ khi các triệu chứng đã thoái lui thì cần đánh giá khả năng bệnh tế bào mast toàn thân hoặc bệnh alpha-tryptasemia di truyền (HaT). Bệnh nhân bị rối loạn tế bào mast có thể có phản ứng tụt huyết áp sau khi côn trùng đốt, ngay cả khi không có dị ứng qua trung gian IgE 38 Bệnh alpha-tryptasemia di truyền (HaT) là do bất thường số lượng bản sao các gen mã hóa alpha-tryptase, gặp ở 5% người khỏe mạnh. HaT có thể là yếu tố nguy cơ gây phản vệ nghiêm trọng
| Bảng 5. Nồng độ tryptase trưởng thành và toàn phần | |||
| Tình trạng lâm sàng | Nồng độ Tryptase (ng/mL) | Tỷ số tryptase toàn phần/ trường thành | |
| Toàn phần | Trưởng thành | ||
| Bình thường | 1-11,4 | <1 | Không áp dụng |
| Phản vệ toàn thân (cấp) | >1,2 giá trị nền +2 | >1 | <10 |
| Bệnh tế bào mast toàn thân | >20 | <1 | >20 |
| Bệnh alpha-tryptasemia di truyền | >8 | <1 | Không áp dụng |
| Nguồn: UptoDate, 2022 | |||
9.1.2 Histamin huyết tương
Diễn tiến thời gian
Nồng độ histamin trong huyết tương đạt đinh từ 5 đến 10 phút sau khi khởi phát, nồng độ trở lại mức ban đầu sau 15 đến 30 phút 1,42. Do đó, các mẫu máu nên được lấy càng sớm càng tốt, tốt nhất là 2 đến 15 phút khi có các triệu chứng. Các chất chuyển hóa histamin có thời gian tồn tại trong máu lâu hơn và có thể xuất hiện trong nước tiểu trong 30 đến 60 phút sau khi phản vệ. Có thể phát hiện trong nước tiểu được lưu trữ nhiều giờ tại bàng quang.
Cách lấy mẫu
Đối với mẫu máu, nên sử dụng huyết tương thay vì huyết thanh để tránh histamin giải phóng từ basophils có thể xảy ra trong quá trình đông máu. Mẫu máu nên được lấy bằng kim 20G hoặc lớn hơn, khi rút máu cần kéo xilanh dưới áp lực nhẹ vì máu qua lỗ kim hẹp dưới áp lực lớn có thể kích hoạt basophil hoặc phá vỡ ex vivo dẫn đến sai lệch nồng độ histamin. Mẫu máu chống đông sau đó cần đặt lên đá lạnh và ly tâm để tách huyết tương khỏi tế bào càng sớm càng tốt và sau đó trữ đông đến khi dùng phân tích.
Đối với mẫu nước tiểu, đo nồng độ histamin trong nước tiểu 24 giờ. Việc thu thập nước tiểu nên bắt đầu càng sớm càng tốt sau biến cố cấp tính. Nồng độ histamin trong nước tiểu <30 ng/mL được coi là bình thường. Mẫu thứ hai sau 24 giờ khi các dấu hiệu và triệu chứng của phản vệ đã hết.
Biện luận kết quả
Tương tự như tryptase, nồng độ histamin tăng trong huyết tương hoặc trong nước tiểu đều phù hợp với phản vệ, tuy nhiên nồng độ bình thường không loại trừ chẩn đoán. Tốt nhất, nồng độ cấp tính nên được so sánh với nồng độ cơ bản.
Tăng histamin tương quan với mức độ nghiêm trọng của phản vệ. Nồng độ histamin trong huyết tương có độ nhạy cao hơn tryptase. Do thời gian bán hủy của histamin trong huyết tương ngắn, khó khăn trong xử lý mẫu nên làm giảm tiện ích của xét nghiệm này trong lâm sàng
Các nguyên nhân khác gây tăng histamin trong huyết tương hoặc nước tiểu:
- Vi khuẩn sản xuất histamin trong đường niệu sinh dục hoặc đường tiêu hóa.
- Ăn thực phẩm giàu histamin bao gồm một số loại cá, pho mát lâu năm, số cô la, rượu vang đỏ và rau, chẳng hạn như cà tím, rau bina và cà chua.
- Bệnh Scombroidosis do ăn cá có nồng độ histamin cao vì không bảo quản đúng cách.
- Tăng histamin máu cấu thành (constitutive hyperhistaminemia).
- Bệnh tế bào mast toàn thân.
9.2 Các xét nghiệm khác
- Điện tâm đồ: ST thay đổi không đặc hiệu, phổ biến sau dùng adrenalin. ECG có thể cho thấy thiếu máu cục bộ cơ tim ngay cả động mạch vành bình thường.
- Urê và điện giải: Bình thường trong pha đầu phản vệ, nếu không có bệnh đồng mắc. Khí máu động mạch: Kiềm chuyển hóa tiến triển có thể xảy ra, tăng lactate gợi ý giảm
tưới máu mô.
- X quang ngực: chụp X quang ngực nếu có dấu hiệu bệnh lý hoặc cần loại trừ bệnh lý vùng ngực. Các dấu hiệu liên quan đến phản vệ bao gồm: Ứ khí nếu có co thắt phế quản và phù mô kẽ.
10 CHẨN ĐOÁN
Chẩn đoán phản vệ chủ yếu dựa vào triệu chứng lâm sàng, xảy ra cấp tính trong vòng vài phút đến vài giờ. Nhận biết các biểu hiện không điển hình là rất quan trọng để điều trị adrenalin, cũng như giảm phụ thuộc vào các loại thuốc hàng thứ 2 như thuốc kháng
histamin và corticoid

Nguồn: BMJ Best Practice, 2022
Phản vệ có biểu hiện lâm sàng khác nhau với các triệu chứng không đặc hiệu. Tuy nhiên, một số tổ hợp triệu chứng nhất định giúp tăng khả năng chẩn đoán. Chẩn đoán phản vệ dựa vào lâm sàng vì không thể chờ đợi xét nghiệm.
Cân nhắc các chẩn đoán phân biệt nghiêm trọng và tìm kiếm sự trợ giúp cấp cao sớm nếu bạn không chắc chắn về chẩn đoán.
- Hen phế quản nặng cũng có thể có biểu hiện thở khò khè, họ và khó thở. Tuy nhiên, liên quan đến ngứa, nổi mề đay, phù mạch, đau bụng và hạ huyết áp gợi ý nhiều hơn về phản vệ.
- Nhiễm trùng huyết có thể biểu hiện huyết áp tâm trương thấp. Tuy nhiên, những thay đổi liên quan đến da có nhiều khả năng là xuất huyết hoặc ban xuất huyết trong nhiễm trùng huyết, so với hồng ban (ban đỏ dạng mảng hoặc toàn thân) hoặc nổi mề đay liên quan đến phản vệ.
10.1 Tiêu chuẩn chẩn đoán
10.1.1 Hội Hồi sức Anh Quốc
Có 3 tiêu chuẩn chẩn đoán phản vệ:
- Khởi phát đột ngột và tiến triển nhanh các triệu chứng.
- Triệu chứng về đường thở và/hoặc hô hấp và/hoặc tuần hoàn đe dọa tính mạng.
- Thay đổi da và/hoặc niêm mạc (đỏ bừng mặt, nổi mề đay, phù mạch). + - Có tiếp xúc với một tác nhân gây dị ứng.
Những điểm cần lưu ý:
- Chỉ có thay đổi da hoặc niêm mạc không phải là dấu hiệu của phản ứng phản vệ.
- Thay đổi da và niêm mạc có thể không có hoặc kín đáo trong 20% phản ứng (một số bệnh nhân chi tụt huyết áp).
- Có thể có triệu chứng tiêu hóa (nôn mửa, đau bụng, không tự chủ).
10.1.2 Viện Quốc gia về Dị ứng và bệnh truyền nhiễm Hoa Kỳ và Hệ thống giám sát phản vệ và dị ứng thức ăn (National Institute of Allergy and Infectious Diseases/Food Allergy and Anaphylaxis Network [NIAID/FAAN])
Năm 2006, các chuyên gia quốc tế, đại diện 13 tổ chức chuyên nghiệp, chính phủ và giáo dân đã đưa ra tiêu chuẩn nhằm giúp các bác sĩ lâm sàng nhận biết dấu hiệu phản vệ. Có 3 tiêu chuẩn chẩn đoán phản vệ, mỗi tiêu chuẩn phản ánh một biểu hiện lâm sàng. Phản vệ khi có bất kỳ 1 trong 3 tiêu chuẩn sau:
Tiêu chuẩn 1
Khởi phát cấp tính (vài phút đến vài giờ) gồm triệu chứng da, niêm mạc, hoặc cả hai (xuất hiện 90% phản vệ gồm nổi mề đay toàn thân, ngứa hoặc đỏ bừng, sưng môi-lưỡi- lưỡi gà) và ít nhất một trong những rối loạn sau đây:
- Tổn thương hô hấp (khó thở, khò khè/co thắt phế quản, thở rít, giảm lưu lượng đỉnh khí thở ra, giảm oxy máu).
Hoặc
- Tụt huyết áp hoặc có các dấu hiệu liên quan giảm tưới máu cơ quan đích (giảm trương lực, ngất, không tự chủ).
Tiêu chuẩn 2
Có >2 triệu chứng sau khi tiếp xúc với dị ứng nguyên (vài phút đến vài giờ):
- Triệu chứng da-niêm mạc (nổi mề đay, ngứa-đỏ bừng, sưng môi-lưỡi-lưỡi gà).
- Tổn thương hô hấp (khó thở, khò khè/co thắt phế quản, thở rít, giảm lưu lượng đỉnh khi thở ra, thiếu oxy máu).
- Tụt huyết áp hoặc các có dấu hiệu liên quan giảm tưới máu cơ quan đích (đứng không vững, ngất, không tự chủ).
- Triệu chứng tiêu hóa (đau quặn bụng, nôn mửa).
Tiêu chuẩn 3
Tụt huyết áp sau khi tiếp xúc với dị ứng nguyên (vài phút đến vài giờ): Tụt huyết áp ở người lớn khi huyết áp tâm thu <90 mmHg hoặc giảm hơn 30% so với giá trị huyết áp nền.
Lưu ý rằng tiêu chí 3 nhằm phát hiện phản vệ trong đó chỉ có một hệ cơ quan có tổn thương và được áp dụng cho những bệnh nhân đã tiếp xúc với một chất được biết là dị ứng với họ (ví dụ hạ huyết áp hoặc sốc sau khi bị côn trùng đốt).
Sẽ có những bệnh nhân không đáp ứng bất kỳ tiêu chí nào trong số này nhưng việc sử dụng adrenalin là phù hợp. Ví dụ, sẽ là thích hợp để sử dụng adrenalin cho bệnh nhân có tiền sử phản vệ nặng đối với đậu phộng có biểu hiện nổi mề đay và đỏ bừng mặt tiến triển trong vòng vài phút sau khi đã biết hoặc nghi ngờ nuốt phải đậu phộng.
Trong một nghiên cứu tiến cứu trên 174 trẻ em và người lớn đến khoa cấp cứu với các phản ứng dị ứng hoặc nghi ngờ phản vệ, các tiêu chí trên có độ nhạy là 95% và độ đặc hiệu là 71%
10.1.3 Tổ chức Dị ứng Thế giới (World Allergy Organization [WA0])
Vào năm 2020, Tổ chức dị ứng thế giới đề xuất sửa đổi các tiêu chuẩn với mục đích đơn giản hóa chẩn đoán bằng cách gộp 3 tiêu chuẩn trên thành 2 tiêu chuẩn. Phản vệ xảy ra khi đáp ứng một trong 2 tiêu chuẩn sau:
Tiêu chuẩn 1
Khởi phát cấp tính (vài phút đến vài giờ) với biểu hiện trên da, niêm mạc hoặc cả 2 (nổi mề đay toàn thân, ngứa hoặc đỏ bừng, sưng môi-lưỡi-lưỡi gà) và ít nhất một trong những triệu chứng sau đây:
- Tổn thương hô hấp (khó thở, khò khè-co thắt phế quản, thở rít, giảm lưu lượng đỉnh khí thở ra, giảm oxy máu).
- Tổn thương tuần hoàn: tụt huyết áp hoặc các triệu chứng giảm tưới máu cơ quan đích (đứng không vững, ngất, không tự chủ).
- Triệu chứng tiêu hóa (đau bụng quặn, nôn ói), đặc biệt là sau khi tiếp xúc với các dị ứng nguyên không phải là thức ăn.
Tiêu chuẩn 2
Khởi phát cấp tính tụt huyết áp hoặc co thắt phế quản hoặc tổn thương thanh quản (thở rít, thay đổi giọng nói, nuốt đau) sau khi tiếp xúc với dị ứng nguyên (vài phút đến vài giờ), ngay cả khi không có tổn thương da.
- Tụt huyết áp khi huyết áp tâm thu giảm >30% so với giá trị nền. Đối với người lớn và trẻ em trên 10 tuổi, tụt huyết áp là khi huyết áp tâm thu <90 mmHg.
- Triệu chứng hô hấp dưới do hít các dị ứng nguyên
10.2 Chẩn đoán phân biệt
Sốc nhiễm khuẩn
- Không tiếp xúc và không có phản ứng với dị ứng nguyên.
- Dấu hiệu nhiễm trùng: sốt, bạch cầu tăng.
- X quang ngực có gợi ý viêm phổi.
Sốc tim
- Tuổi cao, có yếu tố nguy cơ bệnh động mạch vành, tiền căn đau thắt ngực, không có tiền sử dị ứng, không tiếp xúc với tác nhân gây dị ứng, các triệu chứng điển hình ở tim (đau ngực khi gắng sức).
- Phản ứng phản vệ nặng có thể gây ra các biến cố tim.
- Men tim tăng (CK và troponin). ECG có dấu hiệu thiếu máu cục bộ cơ tim (ST chênh hoặc sóng T đảo ngược).
- X quang ngực thấy các dấu hiệu của suy tim sung huyết (phù phổi, bóng tim to)
Sốc giảm thể tích
- Mất nước do tiếp xúc với nhiệt, đổ mồ hôi nhiều, mất máu, nôn mửa và tiêu chảy.
- Bệnh nhân than khát nước và nước tiểu giảm. Phản vệ là một dạng sốc giảm thể tích thứ phát do thoát dịch sau dẫn mạch.
- Giảm Hct gợi ý mất máu.
- Tỷ lệ BUN/creatinin huyết thanh >20 gợi ý thiếu dịch.
Phản ứng thần kinh phế vị
- Đặc điểm là tụt huyết áp kèm xanh xao, buồn nôn, nôn và toát mồ hôi.
- Khởi phát đột ngột, ngưng tim và bất tỉnh là những đặc điểm điển hình của phản vệ.
- Có thể phân biệt do không có biểu hiện ở da, không có tiền sử dị ứng, nhịp tim chậm lại thay vì nhịp tim nhanh.
Hen phế quản
Không tiếp xúc với dị ứng nguyên, không có thay đổi về da/tiêu hóa hoặc tụt huyết áp, tiền sử có hen phế quản.
Khởi phát nhanh đột ngột gợi ý phản vệ.
Đợt cấp bệnh phổi tắc nghẽn mạn tính (COPD)
- Không tiếp xúc với dị ứng nguyên.
- Không có triệu chứng da hoặc tiêu hóa. Có tiền sử bệnh phổi mạn tính.
Phù mạch di truyền/trung gian bradykinin
- Đặc trưng bởi các đợt tái phát phù mạch tiến triển chậm ở da, niêm mạc và mô dưới niêm mạc có thể kèm theo đau bụng.
- Không nổi mề đay, tụt huyết áp hoặc tiền sử tiếp xúc với dị ứng nguyên.
- Tiền sử gia đình có người bị phù mạch.
- Phản vệ ở người cao tuổi
- Đợt cấp của bệnh có thể do uống ức chế men chuyển.
- Không đáp ứng với adrenalin.
- Thiếu hụt hoặc giảm hoạt tính của enzyme ức chế C1 esterase.
- Huyết thanh bổ thể C4 và CH50 thấp.
Hội chứng rối loạn chức năng dây thanh
- Không có dấu hiệu da, tiêu hóa, tụt huyết áp và tiếp xúc với dị ứng nguyên.
- Nội soi hầu họng cho thấy rối loạn chức năng dây thanh âm, không phù nề thanh quản.
Hit dị vật ngoại lai
- Không có tiền sử tiếp xúc với dị ứng nguyên, không có thay đổi ở da hoặc tiêu hóa, nhưng có tiền sử hít phải dị vật.
- Hình ảnh học và nội soi phế quản được sử dụng để xác định vị trí dị vật. Nếu dị vật cản quang (đồng xu nhỏ), chụp X quang ngực có thể thấy vị trí của dị vật đó.
Ngộ độc monosodium glutamate (MSG)
- Xảy ra sau khi tiếp xúc với MSG
- Nhóm các triệu chứng bao gồm:
+ Cảm giác nóng rát ở phía sau cổ, cẳng tay và ngực.
+ Tê ở phía sau cổ, lan ra cánh tay và lưng.
+ Ngứa ran, ấm và yếu ở mặt, thái dương, lưng trên, cổ và cánh tay.
+ Nặng hoặc căng mặt.
+ Đau ngực.
+ Đau đầu.
+ Buồn nôn.
+ Nhịp tim nhanh.
+ Co thắt phế quản.
+ Buồn ngủ, yếu tứ chi.
- Không nổi mề đay, phù mạch hoặc hạ huyết áp.
- Nồng độ histamin huyết thanh và tryptase không tăng.
Hội chứng carcinoid
- Khám có âm thổi tim phải.
- Phân tích nước tiểu cho thấy nồng độ axit axetic hydroxy indole cao
Bốc hỏa sau mãn kinh
- Bốc hỏa xuất hiện nhiều lần trong ngày và kéo dài trong 4 đến 5 phút.
- Không có triệu chứng đường hô hấp và không có tụt huyết áp.
Hội chứng Redman
- Xuất hiện trong vòng 4 đến 10 phút khi bắt đầu hoặc sau khi kết thúc truyền vancomycin.
- Đặc điểm là đỏ bừng mặt và/hoặc phát ban đỏ ở mặt, cổ và thân trên.
- Tụt huyết áp và phù mạch có thể xảy ra nhưng ít gặp.
Rối loạn hoảng loạn
- Ở một số người, thở rít chức năng tiến triển do rối loạn chức năng dây thanh âm, tuy nhiên, không có nổi mề đay, phù mạch hoặc hạ huyết áp.
Ngộ độc thức ăn nhiễm scombrotoxin
- Các triệu chứng giống như dị ứng thức ăn qua trung gian IgE, nhưng nổi bật nhất
ở thân trên và mặt.
- Phát ban đỏ, nhưng không nổi mề đay.
- Không điều trị thoái lui trong vòng 12 giờ.
- Xét nghiệm da đối với dị ứng hải sản âm tính.
- Nồng độ histamin khi ăn cá tăng cao.
11 ĐIỀU TRỊ
11.1 Ngưng hô hấp tuần hoàn
Nếu ngưng hô hấp tuần hoàn, hãy bắt đầu hồi sinh tim phổi cơ bản và nâng cao
- Lưu ý không nên tiêm bắp adrenalin sau khi ngừng tim vì tuần hoàn đến cơ bị giảm khiến tiêm bắp adrenalin là không đủ
- Bệnh nhân hồi phục tuần hoàn sau ngưng tim cần nhập ICU
11.2 Quản lý ban đầu
- Loại bỏ các dị ứng nguyên (ngừng truyền loại thuốc nghi ngờ).
- Gọi trợ giúp (triệu tập nhóm hồi sức trong bệnh viện hoặc gọi 115 hoặc số dịch vụ y tế khẩn cấp trong cộng đồng).
- Tiêm bắp adrenalin sớm nhất, sau đó tiêm bắp bổ sung hoặc đường tĩnh mạch khi cần thiết.
- Đặt bệnh nhân ở tư thế nằm ngửa và kê cao chỉ dưới, trừ khi có phù nề đường hô hấp trên thì đặt tư thế đầu cao. Nếu nôn ói, cho bệnh nhân nằm đầu cao và kê cao
chi dưới.
- Liệu pháp oxy.
- Hồi sức dịch.
Thứ tự các bước được thiết kế cho chỉ một người cấp cứu, nếu có nhiều nhân viên cứu hộ thì nên thực hiện nhiều động tác đồng thời
Kêu gọi trợ giúp
Hãy gọi trợ giúp ngay lập tức, đặt bệnh nhân ở tư thế phù hợp, loại bỏ dị ứng nguyên và tiêm bắp adrenalin
- Hội hồi sức Anh quốc khuyến cáo nên kêu gọi sự hỗ trợ ngay lập tức, trong khi Viện hàn lâm dị ứng và miễn dịch lâm sàng châu Âu (European Academy of Allergy and Clinical Immunology [EAACIJ) khuyến cáo nên tiêm bắp adrenalin trước khi gọi hỗ trợ.
- Trong thực hành, nếu cần cho adrenalin, hãy gọi hỗ trợ khi bệnh nhân xấu đi. Trong bệnh viện, nên gọi giúp đỡ đồng thời sử dụng adrenalin ngay.
Tư thế bệnh nhân
Đặt bệnh nhân ở tư thế thoải mái, nằm ngửa hoặc nằm đầu cao kèm kê cao chân để tối ưu hóa tưới máu các cơ quan sinh tồn. Nếu bệnh nhân:
- Không đứng vững: Đặt bệnh nhân nằm, không ngồi hoặc đứng dậy vì có thể gây ngừng tim.
- Có triệu chứng hô hấp: đặt vị trí nằm đầu cao, nên đặt bệnh nhân ở tư thế thoải mái nhất kèm kê cao chân.
- Có triệu chứng tuần hoàn: nằm ngửa có hoặc không cần kê cao chân.
- Bất tỉnh: nằm đầu cao.
- Tránh thay đổi tư thế đột ngột từ nằm sang đứng hoặc ngồi thẳng có thể gây ngưng tim và tử vong trong vòng vài giây (hội chứng thất rỗng), ngoài ra cũng gây giảm hồi lưu tĩnh mạch về tim làm giảm thêm cung lượng tim và giảm tưới máu cơ tim
Loại bỏ dị ứng nguyên
Loại bỏ càng sớm càng tốt.
- Ngừng bất kỳ loại thuốc gây phản vệ (thuốc, các chế phẩm máu).
- Loại bỏ sớm ngòi chích sau khi đốt.
Adrenalin
Cơ chế hoạt động
Adrenalin ức chế giải phóng các chất trung gian từ tế bào mast, ngăn ngừa hoặc đảo
ngược tắc nghẽn đường hô hấp trên và dưới, đồng thời đảo ngược suy tuần hoàn
- Tác dụng chủ vận al-adrenergic: tăng co mạch, tăng sức cản mạch máu ngoại biên, và giảm phù nề niêm mạc.
- Tác dụng chủ vận B1-adrenergic: tăng co bóp cơ tim theo thời gian.
- Tác dụng chủ vận B2-adrenergic: dãn phế quản và giảm giải phóng các chất trung gian gây viêm từ tế bào mast và basophil.
Thời điểm cho adrenalin
- Dùng adrenalin sớm
- Dùng adrenalin trễ làm tăng tỷ lệ tử vong
Tác dụng phụ
Adrenalin liều điều trị thường gây ra tác dụng dược lý nhẹ thoáng qua như lo âu, bồn chồn, đau đầu, chóng mặt, đánh trống ngực, xanh xao và run'53. Adrenalin hiếm khi gây rối loạn nhịp thất, đau thắt ngực, nhỗi máu cơ tim, phù phổi, tăng huyết áp đột ngột và xuất huyết nội sọ. Bản thân phản vệ có thể dẫn đến đau thắt ngực, nhồi máu cơ tim và rối loạn nhịp tim khi chưa dùng adrenalin ngoại sinh
Chống chỉ định và thận trọng
Không có chống chỉ định tuyệt đối với việc sử dụng adrenalin trong phản vệ. Nguy cơ tử vong hoặc di chứng thần kinh là do thiếu oxy não. Hội đồng Hồi sức Anh Quốc, EAAC, wao cho thấy dùng adrenalin tiêm bắp mà không có chống chỉ định tuyệt đối. Bệnh nhân có nguy cơ cao bị tác dụng phụ bao gồm: (1) Bệnh nhân quá trẻ hoặc cao tuổi, (2) bệnh nhân mắc các bệnh tim mạch như tăng huyết áp, bệnh mạch máu ngoại biên, bệnh tim thiếu máu cục bộ, (3) bệnh nhân dùng thuốc ức chế monoamin oxidase (ngăn chặn chuyển hóa adrenalin) hoặc thuốc chống trầm cảm ba vòng (kéo dài thời gian tác dụng của adrenalin), (4) bệnh nhân có tiền căn phẫu thuật nội sọ gần đây, phình động mạch chủ, cường giáp không điều trị hoặc tăng huyết áp không kiểm soát được, (5) bệnh nhân dùng thuốc chẹn beta và (6) bệnh nhân dùng thuốc hưng thần (amphetamin hoặc methylphenidate) hoặc cocain. Hội chẩn tim mạch càng sớm càng tốt, nhưng đừng trì hoãn cho adrenalin
Hiệu quả
- Adrenalin là thuốc tốt nhất trong phản vệ, mặc dù các thử nghiệm ngẫu nhiên, có đối chứng giả dược về adrenalin ở người phản vệ chưa bao giờ được thực hiện vì lý do đạo đức.
- Không sử dụng adrenalin sớm có liên quan với tử vong do phản vệ
- Đồng thuận rằng khi có phản ứng toàn thân nhẹ, nên điều trị ngay lập tức bằng adrenalin giúp ngăn chặn sự tiến triển nghiêm trọng hơn
Đường dùng adrenalin ban đầu
Tiêm bắp adrenalin được ưu tiên hơn tiêm dưới da để điều trị phản vệ. Adrenalin có tác dụng dãn mạch trong cơ xương giàu mạch máu. Sau khi tiêm bắp vào giữa đùi trước, adrenalin nhanh chóng được hấp thu đến tuần hoàn trung tâm. Khi bệnh nhân bị ngừng tim, adrenalin tiêm bắp không được khuyến cáo vì không được hấp thụ nên không hiệu quả. Đường tiêm dưới da hoặc đường hít adrenalin cho thấy kém hiệu quả hơn. Adrenalin bolus tĩnh mạch quá nhanh, hoặc liều cao gây rối loạn nhịp tim, nhồi
máu cơ tim.
Vị trí và kỹ thuật tiêm
- Vị trí tiêm: tiêm bắp vào mặt trước ngoài của 1/3 giữa đùi, sử dụng kim đủ dài để đâm qua cơ
- Yêu cầu kim tiêm; chiều dài của kim khoảng 25 mm (màu xanh 23G hoặc màu
cam 25G) là tốt nhất và phù hợp với mọi lứa tuổi16, có thể cần kim 38 mm (21G màu xanh lá cây) ở một số người lớn
- Kỹ thuật tiêm: kéo căng da và tiêm góc 90° với da
Liều lượng tiêm bắp
- Liều khuyến cáo của adrenalin cho bệnh nhân ở mọi lứa tuổi là 0,01 mg/kg (liều tối đa 0,5 mg) cho mỗi liều. Sử dụng ống tiêm 1 mL và chế phẩm adrenalin 1 mg/mL. Nên sử dụng bơm tiêm điện hoặc bảng ước tính liều.
+ >25 đến 50 kg: dùng liều 0,3 mg hoặc rút ra 0,3 mL từ dung dịch 1 mg/mL.
+ >50 kg: dùng liều 0,5 mg bằng cách rút ra 0,5 mL từ dung dịch 1 mg/mL.
Đánh giá đáp ứng với adrenalin tiêm bắp
- Hầu hết đáp ứng với liều adrenalin tiêm bắp duy nhất nếu dùng kịp thời sau khi khởi phát các triệu chứng. Tuy nhiên, khi dùng adrenalin ở ngoài bệnh viện, cần đưa bệnh nhân đến bệnh viện để đánh giá thêm.
- Adrenalin tiêm bắp có thể được lặp lại sau 5 đến 15 phút nếu không có đáp ứng hoặc đáp ứng không đầy đủ hoặc thậm chí sớm hơn nếu có chỉ định lâm sàng.
- Khi cần thêm liều tiêm bắp, thường cần một hoặc hiếm khi 2 liều bổ sung (ví dụ: ở những bệnh nhân phản vệ nặng và những người không thể tiếp cận dịch vụ chăm sóc khẩn cấp kịp thời). Liều thứ hai là cần thiết trong 12 đến 36% các trường hợp. Bệnh nhân có tiền sử phản vệ và những người có biểu hiện đỏ bừng mặt, toát mồ hôi hoặc khó thở thì cần nhiều liều adrenalin để kiểm soát các triệu chứng
- Bệnh nhân tiếp tục bị tụt huyết áp sau khi dùng adrenalin tiêm bắp ban đầu, cần truyền dịch tĩnh mạch
11.3 Phản vệ kháng trị
Nếu các triệu chứng hô hấp hoặc tim mạch không cải thiện sau hai liều adrenalin tiềm bắp (phản vệ kháng trị), thì bắt đầu truyền adrenalin đường tĩnh mạch liều thấp 27 Bolus dịch nhanh, duy trì hồi sức dịch đi kèm với liệu pháp adrenalin.
11.3.1 Adrenalin bolus tĩnh mạch chậm (tránh hoặc sử dụng thận trọng)
Adrenalin bolus tĩnh mạch có biến cố tim mạch bất lợi nhiều hơn so với adrenalin tiêm bắp. Truyền tĩnh mạch chậm, liên tục nếu không đáp ứng với adrenalin tiêm bắp. Khi ngưng tim hoặc ngưng tim sắp xảy ra sau khi đã dùng adrenalin tiêm bắp, hổi sức dịch, dung dịch truyền adrenalin không có sẵn, thì sử dụng adrenalin bolus tĩnh mạch chậm 0,05 đến 0,1 mg (0,5 đến 1 mL dung dịch adrenalin 0,1 mg/mL adrenalin). Sau đó, theo dõi từ 3 đến 10 phút. Nếu bệnh nhân vẫn bị tụt huyết áp hoặc kém đáp ứng về nhịp tim, thì tiêm liều thứ hai. Sau đó chuyển sang adrenalin truyền tĩnh mạch liên tục.
11.3.2 Adrenalin truyền tĩnh mạch liên tục
Chuẩn bị dung dịch truyền liên tục
Với bơm tiêm điện 50 mL và chế phẩm adrenalin 1 mg/mL. Pha 5 ống adrenalin 1 mg/mL sẽ có dung dịch 0,1 mg/mL tương đương 100 mcg/ml.
Tốc độ truyền ban đầu
Ở người lớn, bắt đầu truyền adrenalin tĩnh mạch liều 0,1 mcg/kg/phút (0,05 đến 0,2 mg/kg/phút) và tăng 0,05 mcg/kg/phút sau mỗi 2 đến 3 phút cho đến khi huyết áp tăng lên và tưới máu cải thiện. Khi huyết áp tăng từ 10 đến 15%, tốc độ truyền nên được giữ nguyên trong 3 đến 5 phút để xem liệu sự cải thiện có tiếp tục hay không, sau đó mới điều chỉnh cho phù hợp. Liều tối đa khác nhau đối với từng bệnh nhân, nhưng hiếm khi vượt quá 1 mcg/kg/phút. Ở những bệnh nhân có ngưng tim sắp xảy ra hoặc tiến triển thành sốc, có thể dùng liều ban đầu cao hơn 0,2 mcg/kg/phút.
Ưu tiên sử dụng adrenalin qua đường truyền trung tâm. Khi không có đường truyền tĩnh mạch trung tâm, adrenalin có thể được dùng tạm qua tĩnh mạch ngoại biên.
11.3.3 Thuốc vận mạch khác
Bổ sung một thuốc vận mạch khác như noradrenalin và dopamin nếu tiếp tục tụt huyết áp mặc dù đã điều trị bằng adrenalin và bù dịch tối đa. Cơ chế là do bão hòa hoặc giải mẫn cảm của các thụ thể adrenergic
11.3.4 Xanh methylen
Dãn mạch nặng (liệt mạch máu) có thể xảy ra trong phản vệ kháng trị. Sử dụng xanh methylen (một chất ức chế nitric oxide synthase và guanylate cyclase) điều trị phản vệ nặng, chủ yếu trong chu phẫu. Hiệu quả và liều lượng lý tưởng của xanh methylen vẫn chưa rõ. Trong phẫu thuật tim, xanh methylen với liều bolus duy nhất từ 1 đến 2 mg/kg trong hơn 20 đến 60 phút, cho thấy liệt mạch máu được cải thiện (tăng sức cản mạch máu toàn thân, giảm liều thuốc vận mạch) trong vòng 1 đến 2 giờ. Không dùng thuốc này cho bệnh nhân tăng áp phổi, thiếu men G6PD tiềm ẩn (glucose-6-phosphate dehydrogenase), tổn thương phổi cấp tính, điều trị các thuốc serotonergic. Xanh methylen và các thuốc nhuộm quan trọng khác cũng hiếm khi là nguyên nhân gây phản vệ chu phẫu
11.3.5 Oxy hóa màng ngoài cơ thể (ECMO [Extracorporeal membrane oxygenation)
Bệnh nhân bị phản vệ kháng trị đã được hồi sức tích cực nên điều trị bằng oxy hóa màng ngoài cơ thể (ECMO) hoặc phẫu thuật bắc cầu tim phổi173,174. Chỉ định sớm ECMO trước khi có nhiễm toan tiến triển nặng, thiếu máu cục bộ không thể phục hồi.
11.3.6 Thiết lập đường thở
Nếu có tắc nghẽn đường thở, cần làm các thao tác để duy trì đường thở ngay lập tức.
- Đặt nội khí quản nếu có thở rít hoặc suy hô hấp do tổn thương đường hô hấp trên. Đặt nội khí quản sớm nếu có bất kỳ tổn thương đường thở hoặc phù nề nặng của lưỡi, mô hầu họng bao gồm lưỡi gà, hoặc nếu có thay đổi giọng nói diễn tiến nhanh. Phù nề sớm đường hô hấp trên gợi ý tổn thương đường thở tiến triển nhanh.
- Có thể mở khí quản nếu không đặt được nội khí quản.
Liệu pháp oxy
- Phản vệ ở người cao tuổi
- Cung cấp oxy nồng độ cao bằng mask túi >10 L/phút hoặc HFNC (nồng độ oxy 70-100%). Mục tiêu đạt SpO2, từ 94% đến 98% nếu suy hô hấp giảm oxy máu
Dãn phế quản
- Nếu có thở rít thì phun khí dung adrenalin kết hợp adrenalin tiêm bắp 127,150 Cho thuốc đồng vận beta-2 tác dụng ngắn (SABA) phun khí dung như Salbutamol để làm giảm co thắt phế quản hoặc nếu có khò khè/27,150
- Nếu bệnh nhân dùng thuốc dãn phế quản dạng khí dung như adrenalin, SABA thì duy trì SpO, bằng cách cho thở oxy cannula, mặt nạ sau khi kết thúc khí dung|27,175. Nếu có các dấu hiệu co thắt phế quản dai dẳng (không rõ hen phế quản từ trước hay không), hãy xem xét lại chẩn đoán cơn hen phế quản.
11.3.7 Dịch truyền
11.3.8 Đường truyền và tốc độ truyền
11.3.9 - Lập 2 đường truyền tĩnh mạch kim lớn càng sớm càng tốt (14-16G. Nếu không lấy được đường truyền, hãy tiêm nội xương.
11.3.10 - Truyền nhanh và sớm dịch qua đường tĩnh mạch (500 đến 1.000 ml trong 15 phút) khi cỏ tụt huyết áp hoặc sốc, hoặc đáp ứng kém với liều đầu adrenalin tiêm bắp. Dùng dịch tinh thể không chứa glucose, có nồng độ natri từ 130 đến 154 mmol/L (130 đến 154 mEq/L) để bù lại thể tích dịch bị rò rỉ qua mao mạch
11.3.11 Loại dịch truyền
Nước muối sinh lý (Natrichloride 9%% hoặc Lactate ringer). Hai loại dịch này cho thấy không có sự khác biệt về nguy cơ mắc tổn thương thận cấp, tử vong nội viện, sau 30 ngày, 90 ngày. Bệnh nhân suy gan khi truyền Ringer lactat có thể gây tăng nồng độ lactate giả tạo.
11.3.12 Thuốc hỗ trợ
Các thuốc điều trị hỗ trợ trong phản vệ bao gồm:
- Thuốc kháng histamin H1.
- Thuốc kháng histamin H2.
- Thuốc dãn phế quản.
- Corticoid.
Thuốc kháng histamin
Bằng chứng và lợi ích
Thuốc kháng histamin ức chế giải phóng histamin từ các tế bào mast và basophil trong phản ứng dị ứng cấp tính. Thuốc kháng histamin (thuốc kháng H1) không ngăn ngừa hoặc làm giảm tắc nghẽn đường hô hấp trên, tụt huyết áp hoặc sốc.
Khuyến cáo
Không trì hoãn sử dụng adrenalin và dịch truyền tĩnh mạch để dùng thuốc kháng
histamin.
Thuốc kháng histamin điều trị để giảm ngứa, đỏ bừng mặt, nổi mề đay, phù mạch, các triệu chứng ở mũi và mắt sau khi hồi sức ban đầu.
Thuốc kháng histamin tiêm tĩnh mạch có thể gây tụt huyết áp, do đó chỉ khuyến cáo bằng đường uống
Sử dụng thuốc kháng histamin H2 (ranitidin, cimetidin) trong phản vệ không được khuyến cáo
Lựa chọn và liều dùng
Thuốc kháng H1
Thuốc kháng histamin H1 thế hệ thứ 2 (cetirizin) có ưu điểm là ít tác dụng an thần hơn các thuốc thế hệ 1 (diphenhydramin, hydroxyzin). Cetirizin có dạng tiêm tĩnh mạch và uống, trong khi các thuốc kháng histamin không an thần khác (levocetirizin, loratadin, desloratadin, fexofenadin) chỉ có dạng uống.
Đường dùng ban đầu là đường tĩnh mạch. Nếu chưa lấy được đường truyền tĩnh mạch, bệnh nhân tỉnh táo không có nguy cơ hít sặc, cân nhắc sử dụng đường uống.
Cetirizin: người lớn dùng liều 10 mg, tiêm tĩnh mạch chậm trong 1 đến 2 phút. Thời gian tác dụng 24 giờ.
Diphenhydramin: người lớn dùng liều 25 đến 50 mg tiêm tĩnh mạch chậm trong 5 phút, có thể lặp lại sau mỗi 4 đến 6 giờ, liều tối đa là 400 mg mỗi 24 giờ. Tiêm tĩnh mạch quá nhanh có thể làm tụt huyết áp. Diphenhydramin có thể gây an thần.
Thuốc kháng H2
Thuốc kháng histamin H2 (famotidin) dùng cùng với thuốc kháng histamin H1 có thể giúp giảm nổi mề đay, phát ban'85 Ở người lớn, famotidin dùng liều 20 mg tiêm tĩnh mạch chậm trong ít nhất 2 phút. Hiệu quả thuốc kháng histamin H2 còn rất hạn chế.
Corticoid
Thời gian bắt đầu có tác dụng của corticoid khoảng vài giờ nên không làm giảm các triệu chứng ban đầu của phản vệ. Sử dụng corticoid là để ngăn chặn phản ứng hai pha hoặc phản ứng kéo dài xảy ra trong một số trường hợp phản vệ.
Khuyến cáo
- Không ưu tiên corticoid hơn adrenalin 27
- Không sử dụng corticoid thường qui để điều trị phản vệ 2
- Cân nhắc sử dụng corticoid khi phản vệ kháng trị với hồi sức ban đầu hoặc hen phế quản hoặc sốc đang diễn ra.
Liều lượng
- Methylprednisolon 1 đến 2 mg/kg/ngày trong 1-2 ngày.
- Có thể ngưng corticoid sau đó mà không cần giảm liều.
Thuốc khác Atropin
Tiêm tĩnh mạch atropin nếu nhịp tim chậm.
Hội chẩn với bác sĩ tim mạch.
Glucagon
- Truyền glucagon đường tĩnh mạch nếu bệnh nhân đang dùng thuốc chẹn beta và không đáp ứng với truyền adrenalin cũng như hồi sức dịch đầy đủ. Tham khảo ý kiến bác sĩ tim mạch.
- Ở người lớn: liều từ 1 đến 5 mg bolus tĩnh mạch chậm trong 5 phút. Có thể truyền tĩnh mạch bổ sung 5 đến 15 mcg/phút và điều chỉnh liều.
- Truyền glucagon tốc độ nhanh có thể gây nôn.
12 BIẾN CHỨNG
Ngưng tim do phản vệ: nếu chẩn đoán sớm và điều trị kịp thời làm giảm biến chứng ngưng tim. Tuy nhiên, giảm tưới máu não có thể để lại di chứng nghiêm trọng. Tiên lượng phụ thuộc vào các bệnh đi kèm và tuổi của bệnh nhân.
Nhồi máu cơ tim: nhồi máu cơ tim trong phản vệ thì hiếm gặp, tuy nhiên thiếu máu cơ tim cục bộ có thể xảy ra do tụt huyết áp. Tăng huyết áp và nhịp tim nhanh thường xảy ra sau khi sử dụng adrenalin.
Phản vệ tái phát: bệnh nhân có tiền căn phản ứng phản vệ thường có nguy cơ tái phát cao hơn”. Mức độ nghiêm trọng của phản ứng trước đó không giúp dự đoán mức độ nghiêm trọng của phản ứng tiếp theo. Sử dụng adrenalin sớm giúp cải thiện kết cục và tiên lượng của phản vệ tái phát
Nếu không rõ dị ứng nguyên, cần thực hiện các xét nghiệm để xác định nguyên nhân. Tư vấn cho bệnh nhân tránh các tác nhân dị ứng này trong tương lai.
13 PHẢN VỆ HAI PHA
13.1 Dịch tễ học
Phản ứng hai pha được đặc trưng bởi một phản ứng ban đầu đáp ứng tiêu chuẩn của phản vệ, tiếp theo là một khoảng thời gian không có triệu chứng ít nhất 1 giờ, sau đó xuất hiện trở lại các triệu chứng của phản vệ mà không tiếp xúc thêm với dị ứng nguyên, Phản ứng hai pha do nhiều dị ứng nguyên, bao gồm thức ăn, thuốc tiêm và truyền tĩnh mạch hoặc vô căn'90. Khoảng thời gian từ phản ứng đầu tiên thoái lui và bắt đầu phản ứng thứ hai có thể dao động từ 1 giờ đến tối đa 48 giờ.
Tỷ lệ mắc phản vệ hai pha thay đổi từ 0,4 đến 23%92,193 Tỷ lệ trung bình là 5% với thời gian trung bình là 11 giờ 4. Những bệnh nhân có tụt huyết áp hoặc có dị ứng nguyên không xác định thường có nguy cơ cao bị phản vệ hai pha
13.2 Cơ chế giả thuyết bệnh sinh
Dòng thác của tế bào viêm
Trong phản ứng ban đầu, các tế bào mast giải phóng nhiều yếu tố hóa học và cytokin từ các vi hạt tạo ra một dòng thác tế bào viêms. Từ 2 đến 8 giờ xuất hiện một dòng thác tế bào viêm khác, bao gồm bạch cầu ái toan, basophils và tế bào lympho. Những tế bào này gây sưng nề chậm tại vị trí xét nghiệm da và gây phản ứng hơn giai đoạn muộn. Xét nghiệm cho thấy có tăng nồng độ interleukin 6 (IL-6), interleukin 10 (IL-10), và các thành phần bổ thể C3a và C4a163,192,1%, tương quan với nồng độ tryptase tế bào mast, histamin và cytokin IL-6, IL-10 và thụ thể TNF
Tuy nhiên, giả thuyết trên có những hạn chế: không giải thích được sự đa dạng của phản ứng phản vệ hai pha. Các triệu chứng tái phát có thể xảy ra sớm nhất là 1 giờ và muộn nhất là 3 ngày sau phản ứng đầu tiên và khoảng thời gian này rất khác nhau giữa các bệnh nhân. Các xét nghiệm mô học trên tử thiết chỉ có bạch cầu ái toan mà không thấy có thâm nhiễm các tế bào viêm đặc trưng.
Làn sóng thứ hai của quá trình giải phóng các vi hạt từ tế bào mast
Đáp ứng hai pha có thể do tế bào mast giải phóng các vi hạt lần thứ hai do dị ứng nguyên đường uống!”. Thời gian định giải phóng các chất trung gian là lúc 30 phút và 72 giờ sau khi nuốt dị nguyên. Tuy nhiên, giả thuyết này không giải thích được các trường hợp phản vệ hai pha xảy ra nhanh chóng (tức là 1 đến 8 giờ sau khi phản ứng đầu tiên thoái lui).
Sản xuất yếu tố hoạt hóa tiểu cầu muộn
Tổng hợp muộn của PAF là nguyên nhân gây ra phản ứng chậm thứ hai!. Nguyên nhân một phần là do sự ức chế của TNF-a được giải phóng từ các tế bào mast trong phản ứng ban đầu dẫn đến phản ứng giai đoạn cuối và tăng PAF muộn. Nồng độ PAF trong huyết thanh tăng cao ở người bị phản vệ nặng hoặc tử vong”.
Ảnh hưởng của “hao mòn” điều trị
Phản ứng hai pha không do một cơ chế bệnh sinh duy nhất mà chỉ là đại diện cho một biến cố kéo dài từ sự thuyên giảm tạm thời và sau đó là tái phát trở lại khi các phương pháp điều trị hoặc cơ chế chống trả - điều tiết nội sinh bị “hao mòn”. Giả thuyết này không giải thích được đợt phản vệ xảy ra muộn hơn sau 24 giờ.
Hấp thu kháng nguyên không đồng đều
Cơ chế bệnh sinh khác của phản vệ hai pha liên quan đến sự hấp thụ kháng nguyên không đồng đều. Một số báo cáo cho rằng phản ứng hai pha phổ biến hơn sau khi tiếp xúc với dị ứng nguyên đường uống, mặc dù các kháng nguyên tiêm tĩnh mạch cũng gây ra phản ứng hai pha.
13.3 Yếu tố nguy cơ
Không thể dự đoán bệnh nhân nào sẽ tiến triển phản ứng hai pha. Các yếu tố nguy cơ của phản ứng hai pha bao gồm:
- Phản vệ ban đầu nghiêm trọng.
- Phản vệ ban đầu cần nhiều hơn 1 liều adrenalin.
- Trì hoãn sử dụng adrenalin (>30-60 phút kể từ khi khởi phát triệu chứng).
- Tiền sử phản ứng hai pha trước đó.
Triệu chứng ban đầu nặng và cần dùng nhiều hơn một liều adrenalin
Sử dụng >1 liều adrenalin (OR 4,82, CI 95% 2,70-8,58) và các triệu chứng ban đầu nghiêm trọng như tụt huyết áp (OR 2,11, C1 95% 1,23-3,61) là 2 yếu tố nguy cơ mạnh cho phản ứng hai pha”. Nghiên cứu hồi cứu 9000 trường hợp phản vệ được điều trị tại châu Ấu và Brazil cho thấy mức độ nghiêm trọng của triệu chứng và tổn thương đa cơ quan là các yếu tố nguy cơ tiềm ẩn đối với phản ứng hai pha
Sử dụng adrenalin không đầy đủ hoặc chậm trễ
- Thời gian trung bình từ khi khởi phát phản vệ đến khi dùng adrenalin ban đầu chậm hơn đối với bệnh nhân hai pha so với đơn pha (78 phút so với 45 phút)
- Một số yếu tố làm tăng nguy cơ xuất hiện phản ứng hai pha: phản vệ do đậu phộng/hạt cây hoặc dị ứng nguyên không xác định; gắng sức; nổi mề đay mạn tính; thời gian từ khi tiếp xúc với dị ứng nguyên đến khi xuất hiện các triệu chứng chính kéo dài; điều trị kháng histamin có hoặc không có corticoidi.
Mức độ nặng của triệu chứng
Mức độ nặng của triệu chứng đợt tái phát không thể dự đoán được và không nhất thiết phải giống với pha đầu. Các nghiên cứu cho thấy triệu chứng tái phát thường ít nghiêm trọng hơn các triệu chứng ban đầu'82.192. Nổi mề đay là phổ biến trong triệu chứng thứ hai và thường là triệu chứng duy nhất. Giai đoạn thứ hai có thể nghiêm trọng hơn hoặc thậm chí gây tử vong, mặc dù tỷ lệ tử vong rất thấp.
Thời điểm triệu chứng tái phát
Thời gian từ khi xuất hiện triệu chứng của phản vệ pha đầu đến khi khởi phát các triệu chứng tái phát rất thay đổi. Các nghiên cứu cho thấy thời gian không có triệu chứng từ 1 đến 30 giờ. Phản ứng hai pha xảy ra sau 72 giờ từ khi các triệu chứng ban đầu thuyên giảm là một ngoại lệ so với báo cáo trước
13.4 Quản lý và phòng ngừa
Quản lý bệnh nhân có phản ứng hai pha tương tự như phản ứng phản vệ ban đầu!33. Điều trị kịp thời bằng adrenalin là cách hiệu quả nhất để ngăn ngừa phản vệ hai pha. Kháng histamin và corticoid chưa được chứng minh là ngăn ngừa các triệu chứng tái phát.
Thuốc kháng histamin
Thuốc kháng histamin có tác dụng giảm ngứa và nổi mề đay trong phản vệ cấp tính. Tuy nhiên, không nên được dùng trước hoặc thay thế adrenalin. Thuốc kháng histamin H1, H2 không ngăn ngừa được phản vệ 2 pha (OR 0,71; CI 95% 0,47-1,06). Thuốc kháng histamin được dùng trong những ngày sau phản vệ để ngăn ngừa hoặc điều trị nổi mề đay.
Corticoid
Corticoid không có tác dụng giảm triệu chứng cấp tính bởi vì các tế bào mast tương đối kháng với tác dụng của corticoid cũng như thời gian khởi phát tác dụng của nhóm thuốc này tương đối chậm (4 đến 6 giờ). Corticoid có thể ngăn ngừa phản ứng hai pha bằng cách ngăn chặn những thay đổi viêm sau phản vệ pha đầu, tuy vậy chưa được chứng minh. Do đó, không khuyến cáo sử dụng corticoid với mục đích ngăn ngừa phản vệ tái phát Corticoid đôi khi được dùng cho những bệnh nhân sau phản vệ có tiến triển phù mạch ở mặt hầu họng hoặc các triệu chứng hen nặng nhằm đẩy nhanh cải thiện các triệu chứng này trong những ngày tiếp theo.
14 THEO DÕI VÀ XUẤT VIỆN
14.1 Vấn đề cần theo dõi
- Các dấu hiệu sinh tồn: SpO2, điện tim, huyết áp.
- Các dấu hiệu quá tải dịch: giảm hoặc ngừng truyền dịch.
- Phản ứng hai pha
- Tác dụng phụ của adrenalin: nhịp tim nhanh, rối loạn nhịp tim, tăng huyết áp để giảm tốc độ truyền adrenalin hoặc dừng lại.
14.2 Thời gian theo dõi
- Chưa có thống nhất thời gian quan sát tối ưu cho bệnh nhân đã được điều trị. Mối quan tâm chính là phản ứng hai pha có thể xảy ra, mặc dù tỷ lệ khoảng 5%
- Phối hợp giữa bệnh viện địa phương để theo dõi sau ra viện.
Viện Chăm sóc Sức khỏe Quốc gia (The National Institute for Health and Care Excellence-NICE)
NICE khuyến cáo theo dõi bệnh nhân nghỉ ngờ phản vệ trong 6 đến 12 giờ kể từ khi xuất hiện các triệu chứng, tùy thuộc vào đáp ứng của họ với điều trị khẩn cấp'33. Hướng dẫn cũng khuyến cáo nên cân nhắc thời gian theo dõi ngắn hơn nếu phản ứng được kiểm soát dễ dàng. Tuy nhiên, khuyến cáo này có thể bỏ sót hơn 50% phản ứng hai pha
Hội đồng Hồi sức Anh Quốc
Ít nhất 2 giờ sau khi cải thiện các triệu chứng xem xét xuất viện sớm, nếu đạt tất cả các điều kiện sau
- Đáp ứng tốt (trong 5-10 phút) chỉ một liều adrenalin duy nhất trong vòng 30 phút sau khi bắt đầu phản ứng.
- Cải thiện hoàn toàn các triệu chứng.
- Bệnh nhân có bơm tiêm tự động adrenalin và đã được đào tạo cách sử dụng chúng.
- Có sự giám sát đầy đủ sau khi xuất viện.
Ít nhất 6 giờ sau khi cải thiện các triệu chứng nếu
- Dùng 2 liều adrenalin tiêm bắp.
- Có tiền căn phản ứng hai pha trước đó.
- Một số bệnh nhân có thể được xuất viện sau 2 giờ mặc dù cần 2 liều adrenalin tiêm bắp, ví dụ sau một thử thách dị ứng có giám sát tại cơ sở chuyên khoa.
Ít nhất 12 giờ sau khi cải thiện các triệu chứng cho bệnh nhân có
- Phản ứng nghiêm trọng cần >2 liều adrenalin.
- Hen hoặc phản ứng nặng liên quan đến tổn thương hô hấp nghiêm trọng.
- Khả năng tiếp tục hấp thu dị ứng nguyên (thuốc giải phóng chậm).
- Nhập viện vào đêm khuya.
- Có thể không có khả năng điều trị khi lâm sàng xấu đi.
- Khó tiếp cận dịch vụ chăm sóc khẩn cấp
14.3 Trước xuất viện
Trước khi xuất viện, hướng dẫn cho bệnh nhân quay lại bệnh viện nếu các triệu chứng tái phát. Khuyên ăn một số thức ăn ít nhất 1 giờ trước khi xuất viện để giảm nguy cơ mắc các triệu chứng sau khi xuất viện
Tất cả bệnh nhân phản vệ hồi phục khi xuất viện cần được giáo dục:
- Cách nhận biết phản ứng phản vệ, cách sử dụng bơm tiêm tự động adrenalin và
gọi dịch vụ cấp cứu nếu xảy ra phản ứng phản vệ.
- Được trang bị sẵn ít nhất 1 bơm tiêm tự động adrenalin hoặc kê toa thuốc 2 bơm
tiêm tự động adrenalin và hướng dẫn mua thuốc ngay lập tức.
- Phản ứng hai pha.
- Cách tránh các yếu tố kích ứng.
- Giấy giới thiệu đến khám bác sĩ dị ứng.
Bơm tiêm adrenalin tự động
- Kê toa bơm tiêm tự động adrenalin cho bệnh nhân nghi ngờ có phản ứng phản vệ
như một giải pháp tạm thời trước khi đến phòng khám dị ứng của bệnh viện.
- Nên mang theo bơm tiêm tự động adrenalin mọi lúc
- Bơm tiêm có chiều dài kim tiêm phù hợp để đảm bảo adrenalin được tiêm bắp thay
vì tiêm dưới da.
- Hiểu kỹ cách thức và thời điểm sử dụng của các loại bơm tiêm
- Khuyến khích những người bị dị ứng và người chăm sóc họ thực hành tốt kỹ thuật sử dụng kim tiêm tự động adrenalin.
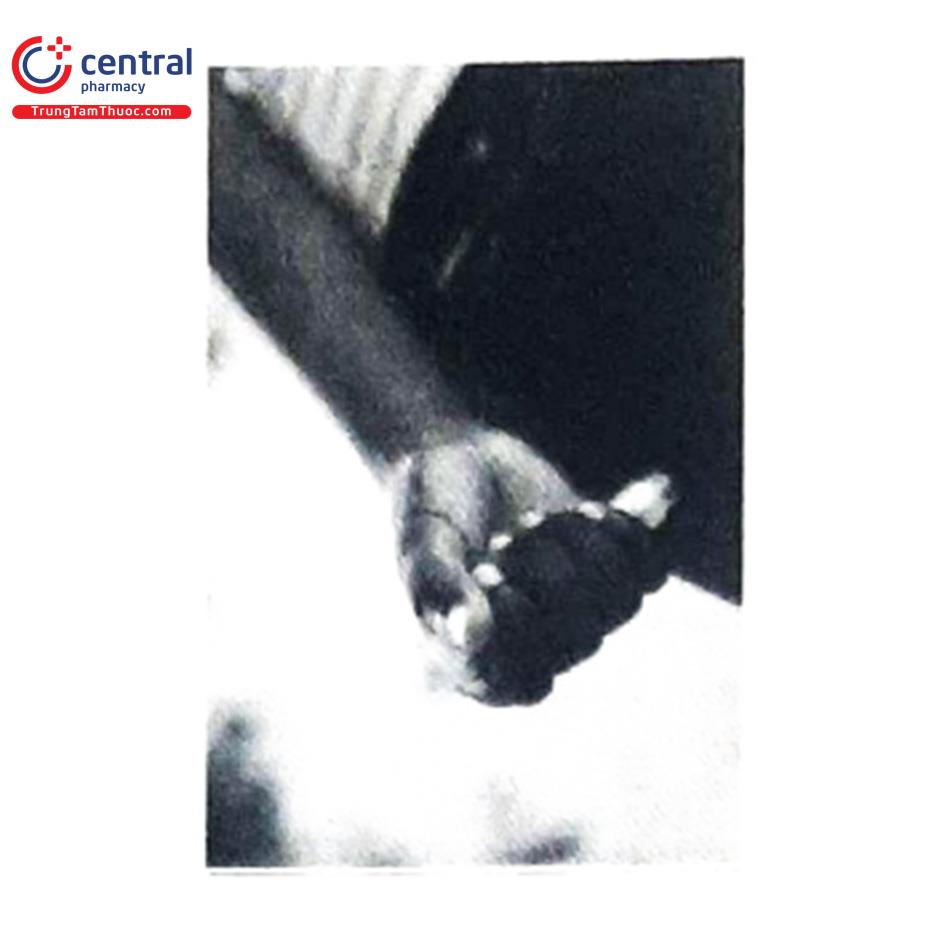
15 QUẢN LÝ DÀI HẠN
Quản lý phản vệ tập trung vào việc nhận biết và điều trị biến cố cấp tính. Điều trọng là chăm sóc lâu dài bệnh nhân đã bị phản vệ, thực hiện các biện pháp phòng ngừa và điều trị phản vệ tái phát trong cộng đồng.
Giảm thiểu nguy cơ dài hạn bao gồm các yếu tố sau:
- Giáo dục về cách nhận biết và điều trị kịp thời các đợt phản vệ trong tương lai.
- Quản lý tối ưu các bệnh đi kèm (hen phế quản hoặc bệnh tim mạch), đánh giá lợi ích và nguy cơ của thuốc đang dùng (thuốc chẹn beta hoặc thuốc ức chế men chuyển).
- Tránh tuyệt đối các tác nhân gây dị ứng.
- Các biện pháp can thiệp chuyên biệt để giảm hoặc ngăn ngừa phản vệ tái phát từ một số tác nhân gây dị ứng (phản vệ do côn trùng như ong mật, ong bắp cày và ong vò vẽ, và giải mẫn cảm cho những người bị phản vệ do một số loại thuốc).
15.1 Giáo dục bệnh nhân
Bệnh nhân có khả năng nhận biết các triệu chứng của phản vệ và bắt đầu điều trị nhanh chóng và hiệu quả. Giáo dục về nhận biết và quản lý phản vệ là một quá trình liên tục, lâu dài khi tái khám với bác sĩ chuyên khoa dị ứng, ít nhất 1 lần/năm khi vẫn còn nguy cơ phản vệ.
Giáo dục bao gồm các nội dung sau đây (Bảng 6)
- Adrenalin là phương pháp điều trị đầu tiên và tốt nhất và nên được tiêm càng sớm càng tốt ngay sau khi phản ứng xảy ra. Cần thảo luận trong khi khám bệnh nếu kê đơn bơm tiêm tự động adrenalin nhưng không mua được, hoặc không sử dụng được, hoặc không có sẵn bơm tiêm điện vào thời điểm bị bệnh.
- Thuốc kháng histamin H1 làm giảm ngứa và nổi mề đay, và thuốc hít cho hen phế quản (alburerol) làm giảm khò khè và họ, nhưng những loại thuốc này không ngăn ngừa hoặc làm giảm tắc nghẽn đường hô hấp trên, tụt huyết áp hoặc sốc, do đó không phải là thuốc cứu mạng.
- Mức độ nặng của các đợt phản vệ trước đó không dự đoán được mức độ nặng của các đợt phản vệ trong tương lai.
- Người có nguy cơ bị phản vệ (gia đình hoặc người chăm sóc) phải luôn có sẵn bơm tiêm tự động adrenalin để có thể dùng ngay khi cần.
| Bảng 6. Các thông điệp quan trọng trong giáo dục về phản vệ |
| Ai là người có nguy cơ? Bất cứ ai, đặc biệt là những người dị ứng với thức ăn, chẳng hạn như đậu phộng, hạt cây, động vật giáp xác, cá, sữa hoặc trứng hoặc côn trùng đốt hoặc cắn, thuốc hoặc mủ cao su tự nhiên. |
| Khi nào có thể xảy ra? Trong vòng vài phút, bất cứ lúc nào người có cơ địa dị ứng tiếp xúc với chất (tác nhân gây dị ứng) gây phản vệ. |
| Được nhận biết như thế nào? Một số triệu chứng xảy ra cùng lúc, chẳng hạn như khởi phát đột ngột ngứa, nổi mề đay, đỏ bừng mặt, khàn giọng, khó thở, nôn ói, tiêu chảy, chóng mặt, lú lẫn hoặc sốc. |
| Có thể xảy ra ở đâu? Bất cứ nơi nào, ở nhà, nhà hàng, trường học, ô tô, xe buýt hoặc máy bay. |
| Người chứng kiến hoặc người ngoài cuộc nên làm gì? Tiêm adrenalin, gọi 115 hoặc số dịch vụ y tế khẩn cấp tại địa phương và thông báo cho gia đình của bệnh nhân! Hành động nhanh chóng. Phản vệ có thể nhẹ hoặc có thể gây tử vong. |
| Tại sao cần được theo dõi? Phản vệ có thể tái phát. Yếu tố gợi ý cần được xác nhận và cần thực hiện chiến lược phòng ngừa dài hạn |
| Nguồn: Simons FER, 2006 |
15.2 Chuẩn bị cho những lần phản vệ tái phát
Bệnh nhân đã từng bị phản vệ cần được trang bị thuốc, kiến thức để điều trị các đợt tái phát có thể xảy ra trong cộng đồng. Luôn mang theo bơm tiêm adrenalin và đem theo giấy tờ tùy thân y tế.
Tự tiêm adrenalin
Bất kỳ bệnh nhân nào đã từng bị phản vệ cần được cung cấp một hoặc nhiều bơm tiêm tự động adrenalin, cần được đào tạo về lý do tại sao, khi nào, làm thế nào để tiêm adrenalin. Đối với người cao tuổi đã bị phản vệ, gia đình và người chăm sóc nên được đào tạo.
Các vấn đề quan trọng liên quan đến tiêm adrenalin bao gồm tiêm kịp thời, khi nào cần tiêm liều thứ hai, sử dụng đúng cách và an toàn bơm tiêm tự động.
Đơn thuốc cho bom tiêm adrenalin nên được cho lại trước ngày bơm tiêm hết hạn. Tuy nhiên, hiệu quả của thuốc có thể duy trì đến 4 năm sau ngày hết hạn và thuốc hết hạn nên được sử dụng nếu là thuốc duy nhất có sẵn.
Một số lý do khiến bệnh nhân có thể không sử dụng adrenalin mặc dù phản vệ như đã sử dụng thuốc kháng histamin H1 hoặc thuốc hít điều trị hen phế quản hoặc không có sẵn bơm tiêm adrenalin tự động.
Giáo dục nên tập trung vào những điều sau đây:
- Các trường hợp sử dụng bơm tiêm tự động.
- Tầm quan trọng của việc sử dụng bơm tiêm.
- Sử dụng ngay cả khi bơm tiêm đã hết hạn và phải luôn có sẵn bơm tiêm bên mình.
- Các nhà cung cấp dịch vụ nên liên tục đào tạo bệnh nhân và người chăm sóc.
- Bệnh nhân/người chăm sóc có thể thực hành với một hướng dẫn trên chính bản thân hoặc trên một quả cam.
Kế hoạch hành động cấp cứu phản vệ
Bất kỳ bệnh nhân nào đã trải qua phản vệ nên được lập một kế hoạch hành động khẩn cấp: nhận biết các triệu chứng của phản vệ, hướng dẫn tiêm adrenalin kịp thời, chuyển bệnh nhân đến khoa cấp cứu gần nhất.
Giấy tờ tùy thân y tế
Bệnh nhân được khuyên nên đeo phụ kiện nhận dạng y tế, liệt kê các nguyên nhân đã biết gây ra phản vệ, các bệnh đi kèm và thuốc đang dùng. Các phụ kiện gồm vòng đeo tay nhận dạng y tế và ghi nhận tình trạng dị ứng trước đây.
Chuyển chuyên khoa dị ứng/miễn dịch
Được chỉ định trong các trường hợp phản vệ hoặc nghi ngờ phản vệ46. Mục tiêu khi đến khám bác sĩ chuyên khoa bao gồm:
- Xác định chẩn đoán.
- Xác định nguyên nhân.
- Đánh giá các đồng yếu tố góp phần gây ra đợt bệnh như gắng sức, uống rượu hoặc
NSAID.
- Xác định các yếu tố khác làm nặng thêm phản vệ (bệnh đi kèm, thuốc đang dùng), có thể thay đổi để giảm nguy cơ mắc đợt phản vệ nghiêm trọng tiếp theo.
- Xác định xem bệnh nhân có phù hợp với liệu pháp miễn dịch trong trường hợp dị
ứng do côn trùng chích hay không, để giảm nguy cơ tái phát phản vệ lâu dài.
- Giáo dục bệnh nhân/gia đình/người chăm sóc về các biện pháp phòng tránh, nhận biết và quản lý các đợt tái phát.
16 KẾT LUẬN
Bệnh nhân bị phản vệ nên được đánh giá và điều trị càng nhanh càng tốt, vì ngừng thở hoặc ngừng tim và tử vong có thể xảy ra trong vòng vài phút. Nên tiêm adrenalin ngay
khi phát hiện phản vệ để ngăn chặn sự tiến triển của phản ứng phản vệ. Không có chống chỉ định tuyệt đối đối với việc sử dụng adrenalin, cần đảm bảo đúng đường dùng và liều lượng adrenalin. Do thoát dịch nhiều qua mao mạch trong phản vệ, bệnh nhân bị mất thăng bằng tư thế, tụt huyết áp hoặc không đáp ứng với adrenalin nên được hồi sức dịch đầy đủ. Nên cung cấp oxy và dùng thuốc dãn phễ quản cho những bệnh nhân có triệu chứng hô hấp vẫn tồn tại sau khi sử dụng adrenalin. Chỉ định nhập viện cho tất cả các bệnh nhân bị phản vệ nặng (có các triệu chứng nghiêm trọng về hô hấp hoặc tim mạch), cũng như những bệnh nhân không đáp ứng với adrenalin tiêm bắp, vì có nguy cơ gây ra phản ứng hai pha. Bệnh nhân được điều trị phản vệ thành công nên được xuất viện với tọa thuốc mua bơm tiêm tự động adrenalin, thông tin bằng văn bản về phản vệ và cách điều trị, đồng thời giới thiệu thăm khám bác sĩ chuyên khoa dị ứng. Điều quan trọng là phải xác định dị ứng nguyên để giảm nguy cơ tái phát.
17 Tài liệu tham khảo
1. Nguyễn Văn Tân, Nguyễn Văn Trí, Nguyễn Thanh Huân (2023). “Bệnh thận do thuốc cản quang ở người cao tuổi”, Cấp cứu các bệnh thường gặp ở người cao tuổi. Nhà xuất bản Y học, trang 526- 583. Tải bản PDF tại đây
2. Cardona V, Ansotegui IJ, Ebisawa M, et al. World allergy organization anaphylaxis guidance 2020. World Allergy Organ J. Oct 2020;13(10):100472.
3. Yu JE, Lin RY. The Epidemiology of Anaphylaxis. Clin Rev Allergy Immunol. Jun 2018;54(3):366-374.
4. LoVerde D, Iweala OI, Eginli A, Krishnaswamy G. Anaphylaxis. Chest. Feb 2018;153(2):528-543.
5. Sampson HA, Muñoz-Furlong A, Campbell RL, et al. Second symposium on the definition and management of anaphylaxis: summary report--Second National Institute of Allergy and Infec- tious Disease/Food Allergy and Anaphylaxis Network symposium. J Allergy Clin Immunol. Feb 2006;117(2):391-7.
6. Campbell RL, Hagan JB, Manivannan V, et al. Evaluation of national institute of al- lergy and infectious diseases/food allergy and anaphylaxis network criteria for the di- agnosis of anaphylaxis in emergency department patients. J Allergy Clin Immunol. Mar 2012;129(3):748-52.
7. Lieberman P, Nicklas RA, Randolph C, et al. Anaphylaxis--a practice parameter update 2015. Ann Allergy Asthma Immunol. Nov 2015;115(5):341-84. doi:10.1016/j.anai.2015.07.019
8. Neugut AI, Ghatak AT, Miller RL. Anaphylaxis in the United States: an investigation into its epidemiology. Arch Intern Med. Jan 8 2001;161(1):15-21.
9. Lieberman P, Camargo CA, Jr., Bohlke K, et al. Epidemiology of anaphylaxis: findings of the American College of Allergy, Asthma and Immunology Epidemiology of Anaphylaxis Working Group. Ann Allergy Asthma Immunol. Nov 2006;97(5):596-602.
10. Umasunthar T, Leonardi-Bee J, Turner PJ, et al. Incidence of food anaphylaxis in people with food allergy: a systematic review and meta-analysis. Clin Exp Allergy. Nov 2015;45(11):1621-36.
11. Sue MA, Noritake DT, Klaustermeyer WB. Penicillin anaphylaxis: fatality in elderly patients without a history of penicillin allergy, Am J Emerg Med. Sep 1988;6(5):456-8.
12. Worm M. Epidemiology of anaphylaxis. Chem Immunol Allergy. 2010;95:12-21.
13. Gelincik A, Demirtürk M, Yılmaz E, et al. Anaphylaxis in a tertiary adult allergy clinic: a retrospective review of 516 patients. Ann Allergy Asthma Immunol. Feb 2013;110(2):96-100.
14. Aun MV, Blanca M. Game LS, et al. Nonsteroidal anti-inflammatory drugs are major causes of drug-induced anaphylaxis. J Allergy Clin Immunol Pract. Jul-Aug 2014;2(4):414-20.
15. Ma L, Danoff TM, Borish L. Case fatality and population mortality associated with anaphy- laxis in the United States. J Allergy Clin Immunol. Apr 2014:133(4):1075-83
16. Castells MC, Horan RF, Sheffer AL. Exercise-induced Anaphylaxis. Curr Allergy Asthma Rep. Jan 2003;34(1):15-2
17. Simons FE. Anaphylaxis. J Allergy Clin Immunol. Feb 2010;125(2 Suppl 2):S161-81.
18. Worm M, Eckermann O, Dölle S, et al. Triggers and treatment of anaphylaxis: an anal- ysis of 4,000 cases from Germany, Austria and Switzerland. Dtsch Arztebl Int. May 23 2014;111(21):367-75.
19. Ellis AK. Anaphylaxis: Confirming the diagnosis and determining the cause(s). Uptodate blog, 2022
20. Sampson HA, Mendelson L, Rosen JP. Fatal and near-fatal anaphylactic reactions to food in children and adolescents. N Engl J Med Aug 6 1992;327(6):380-4.

