Đợt gout cấp ở người cao tuổi có nguy hiểm không, xử trí thế nào cho tốt?

Đại học Y Dược Thành phố Hồ Chí Minh - Bộ môn Lão khoa
Chủ biên PGS.TS.BS. Nguyễn Văn Tân
PGS.TS.BS. Nguyễn Văn Trí
TS.BS. Nguyễn Thanh Huân
Các tác giả tham gia biên soạn
Cao Thanh Ngọc
Nguyễn Minh Đức
Trần Tiến Trung
Gout không còn là căn bệnh xa lạ với chúng ta nữa. Gout có thể cấp và thể mạn, gout cấp gây đau đớn, khó chịu cho người mắc phải. Người cao tuổi, nhất là nam giới thường gặp phải căn bệnh này do rối loạn chuyển hóa. Trong bài viết này, Trung Tâm Thuốc Central Pharmacy (trungtamthuoc.com) xin gửi đến bạn đọc thông tin về cấp cứu đợt cấp viêm khớp gout ở người cao tuổi.
1 Mở đầu
Gút là một bệnh lý rối loạn chuyển hóa acid uric thường gặp, dẫn đến lắng đọng các tinh thể monosodium urat ở tổ chức (bao hoạt dịch khớp, các tổ chức quanh khớp, ống thận và nhu mô thận). Viêm khớp gút cấp là tình trạng viêm khớp cấp gây đau dữ dội, thường bị một khớp duy nhất nhưng cũng có thể gặp ở hai hoặc nhiều khớp. Mục tiêu của điều trị trong đợt viêm khớp gút cấp là chấm dứt cơn đau nhanh chóng và an toàn. Nếu không điều trị, viêm khớp gút cấp thường khỏi hoàn toàn trong vòng vài ngày đến vài tuần, đặc biệt là ở giai đoạn đầu của bệnh. Tuy nhiên, việc chẩn đoán và điều trị sớm, đúng cách giúp các triệu chứng cải thiện nhanh hơn cũng như dự phòng tái phát viêm khớp gút cấp, ngăn ngừa phát triển viêm khớp mạn và hình thành hạt tophi.
2 Dịch tễ
Các nghiên cứu trên dân số từ châu Á, châu u và Bắc Mỹ cho thấy tỷ lệ mới mắc trong khoảng từ 0,6 đến 2,9 trên 1.000 người-năm, và tỷ lệ hiện mắc trong khoảng từ 0,68% đến 3,90% ở người lớn. Tỷ lệ hiện mắc bệnh gút tăng đều trong thế kỷ 20, có thể là do thay đổi cấu trúc tuổi của dân số và tỷ lệ hội chứng chuyển hóa và các bệnh lý liên quan ngày càng tăng. Tuy nhiên, tỷ lệ lưu hành bệnh gút dường như đã ổn định ở các quốc gia phát triển. Trên thế giới, tỷ lệ hiện mắc bệnh cao nhất ở Châu Đại Dương, nơi nồng độ urat huyết thanh ban đầu đặc biệt cao ở người bản địa. Bệnh gút phổ biến ở nam giới hơn phụ nữ, ở châu u và Bắc Mỹ, tỷ lệ nam/nữ nằm trong khoảng từ 2:1 - 4:1, trong khi ở châu Á vào khoảng 8:1. Tuổi càng cao, tỷ lệ nam/nữ càng giảm. Tỷ lệ mới mắc và tỷ lệ hiện mắc bệnh gút cũng tăng theo tuổi. Bệnh thường khởi phát ở nam giới tuổi từ 40-60 tuổi và ở phụ nữ sau mãn kinh. Bệnh gút hiếm gặp ở phụ nữ trước mãn kinh và gút ở phụ nữ có liên quan đến bệnh lý đồng mắc cao hơn ở nam giới.
3 Yếu tố nguy cơ và cơ chế bệnh sinh
3.1 Các yếu tố nguy cơ của bệnh gút
Nồng độ acid uric huyết thanh tăng kéo dài là yếu tố nguy cơ chính phát triển bệnh gút. Do đó, các yếu tố khác nhau gây tăng acid uric huyết thanh, chẳng hạn như bệnh nền, béo phì, các yếu tố lối sống và thuốc, đều có liên quan đến nguy cơ phát triển bệnh gút. Tăng acid uric huyết thanh do sản xuất quá mức urat có thể xảy ra ở những người bị rối loạn quá trình đổi mới tế bào như bệnh vẩy nến và rối loạn tăng sinh tủy. Ăn nhiều thực phẩm giàu purin (chẳng hạn như rượu) hoặc những thức ăn làm tăng mức purin (chẳng hạn như Fructose) cũng có thể góp phần làm tăng acid uric huyết thanh. bệnh thận mạn, hội chứng chuyển hóa và dùng thuốc lợi tiểu có thể góp phần làm giảm bài tiết urat ở thận và do đó dẫn đến tăng acid uric huyết thanh. Ở những bệnh nhân đã mắc bệnh gút, nồng độ acid uric huyết thanh tăng cao cũng là một yếu tố nguy cơ dẫn đến bùng phát viêm khớp gút cấp trong tương lai. Ngoài ra, viêm khớp gút cấp có thể được kích hoạt do chấn thương khớp, bệnh nội khoa cấp tính hoặc phẫu thuật, ăn nhiều purin, uống nhiều rượu và mất nước.
Giới tính và tuổi cao cũng là những yếu tố nguy cơ quan trọng đối với bệnh gút. Nam giới có nhiều khả năng mắc bệnh gút hơn nữ giới. Bệnh gút hiếm gặp ở phụ nữ trước tuổi mãn kinh, và ở phụ nữ sau mãn kinh dùng liệu pháp thay thế hormon có giảm nguy cơ mắc bệnh gút. So với nam giới, phụ nữ mắc bệnh gút có tuổi khởi phát muộn hơn và có nhiều khả năng mắc các bệnh đi kèm, đặc biệt là bệnh thận mạn, tăng huyết áp và thường dùng thuốc lợi tiểu.
3.2 Cơ chế bệnh sinh
Bệnh gút diễn tiến qua 4 giai đoạn (Hình 1): tăng acid uric huyết thanh, lắng đọng tinh thể urat, viêm khớp gút cấp do phản ứng viêm cấp với tinh thể urat lắng đọng và bệnh gút mạn đặc trưng bởi các nốt tophi. Một số bệnh nhân có thể có gút mạn mà không có các đợt viêm khớp gút cấp trước đó.

3.2.1 Tăng acid uric huyết thanh
Urat là sản phẩm thoái giáng cuối cùng nucleotid nhân purin. Tăng acid uric huyết thanh đóng vai trò quan trọng trong quá trình phát triển bệnh gút. Tăng acid uric huyết thanh là tình trạng nồng độ acid uric trong máu vượt quá ngưỡng hòa tan. Trong trường hợp tăng acid uric huyết thanh mà không có các cơn viêm được kích hoạt bởi các tinh thể urat (đợt viêm khớp gút cấp) thì được gọi là tăng acid uric không triệu chứng. Theo Trường môn Khớp học Hoa Kỳ (ACR), tăng acid uric không triệu chứng được định nghĩa là nồng độ acid uric huyết thanh 26,8 mg/dL, không có đợt cấp viêm khớp gút trước đó hoặc hạt tophi dưới da. Bệnh nhân có bằng chứng lắng đọng urat trên hình ảnh học có thể vẫn được coi là tăng acid uric không có triệu chứng nếu chưa từng có đợt cấp viêm khớp gút trước đó hoặc hạt tophi.
Khả năng mắc gút và tuổi khởi phát tương quan với thời gian và mức độ tăng acid uric huyết thanh. Tuy nhiên, phần lớn những người bị tăng acid uric huyết thanh không bị bệnh gút. Trong một nghiên cứu, những người có nồng độ acid uric huyết thanh từ 7,0 đến 8,0 mL/dL có tỷ lệ mắc bệnh gút tích lũy trong 5 năm là 3%, so với 22% ở những người có nồng độ acid uric huyết thanh >9,0 mL/dL. Tăng acid uric huyết thanh được coi là điều kiện cần nhưng chưa đủ cho sự phát triển của bệnh gút.
Urat được bài tiết qua thận và ruột, tăng acid uric huyết thanh có thể do tăng sản xuất hoặc giảm đào thải, hoặc kết hợp cả hai. Giảm đào thải là nguyên nhân chính gây tăng acid uric huyết thanh trong đa số bệnh nhân. Khoảng 2/3 sự bài tiết urat xảy ra ở thận qua một nhóm kênh vận chuyển urat xuyên màng ở ống lượn gần, phần còn lại qua đường ruột. Tầm quan trọng của các kênh vận chuyển xuyên màng ở thận và ruột đã được chứng minh qua sự ảnh hưởng lên nồng độ acid uric huyết thanh do tính đa hình các gen mã hóa các kênh vận chuyển.
- Nguyên nhân gây tăng sản xuất acid uric huyết thanh: rối loạn enzyme liên quan con đường chuyển hóa acid uric, tiêu thụ quá mức thức ăn giàu purin, các bệnh gây tăng tạo purin và urat (thiếu máu tán huyết, lymphoma, đa u tủy, bạch cầu cấp, hội chứng ly giải u).
- Nguyên nhân gây giảm đào thải acid uric huyết thanh: rối loạn di truyền mã hóa kênh vận chuyển urat, suy thận, toan hóa máu, mất nước, các thuốc ức chế bài tiết urat ở ống thận hoặc tăng tái hấp thu urat ở ống thận. Một số thuốc gây tăng acid uric huyết thanh: lợi tiểu, Aspirin liều thấp, pyrazynamide, ethambuton, Cyclosporine, Ethanol.
- Nguyên nhân vừa gây tăng sản xuất và giảm đào thải acid uric huyết thanh: dùng bia rượu, thiếu men Glucose-6-phosphatase, thiếu men Fructose-1-phosphate-aldolase.
3.2.2 Lắng đọng tinh thể urat
Mặc dù tăng acid uric huyết thanh có ở hầu hết bệnh nhân bệnh gút, nhưng tăng acid uric huyết thanh không đủ cho sự phát triển của gút vì hầu hết những người bị tăng acid uric huyết thanh không có triệu chứng và không mắc bệnh gút. Ngay cả ở những người tăng acid uric huyết thanh nặng (≥0,60 mmol/L; 10 mg/dL), khoảng dưới 50% những người này sẽ mắc bệnh gút trong khoảng thời gian 15 năm. Tinh thể urat lắng đọng ở những người tăng acid uric huyết thanh được coi là giai đoạn tiếp theo tiến triển đến bệnh gút có biểu hiện lâm sàng; khoảng 25% người tăng acid uric huyết thanh có tinh thể urat lắng đọng có thể được phát hiện thông qua các phương tiện hình ảnh, đặc biệt là ở khớp bàn ngón 1. Nồng độ urat là yếu tố quan trọng nhất cho sự hình thành tinh thể urat. Tuy nhiên, nhiệt độ thấp, pH sinh lý từ 7 đến 10, nỗng độ cao ion natri, và các thành phần hoạt dịch và sụn cũng thúc đẩy lắng đọng tinh thể urat.
3.2.3 Viêm khớp gút cấp
Inflammasome NLRP3 là con đường chính mà các tinh thể urat kích hoạt phản ứng viêm trong các đợt viêm khớp gút cấp. NLRP3 được chuẩn bị trước khi kích hoạt. Quá trình chuẩn bị này được thực hiện qua các con đường kích hoạt NF-kB, chẳng hạn như các con đường được kích hoạt bởi thụ thể Toll-like. Tín hiệu này thúc đẩy biểu hiện các thành phần chức năng của inflammason NLRP3. Các tinh thể urat khi được thực bào bởi các đại thực bào sẽ cung cấp tín hiệu thứ hai thúc đẩy quá trình lắp ráp và kích hoạt NLRP3. Caspase-1 được chiêu mộ và điều hòa kích hoạt các cytokin viêm IL-1B và IL-18. Sự phóng thích IL-1B qua trung gian inflammason trong bệnh gút là một bước quan trọng trong phản ứng viêm, làm dãn mạch và thu hút bạch cầu trung tính đến vị trí lắng đọng tinh thể. Đây cũng là đích điều trị chính đối với liệu pháp kháng viêm như anakinra (đối kháng thụ thể IL-1) và colchicin.
4 Lâm sàng và cận lâm sàng
4.1 Cơn điển hình
Cơn viêm khớp gút cấp đầu tiên thường xảy ra ở nam giới tuổi từ 40-60 và phụ nữ sau mãn kinh. Các đợt viêm khớp gút cấp ban đầu thường chỉ ảnh hưởng một khớp. Ở một nửa số bệnh nhân, cơn đầu tiên liên quan đến khớp bàn ngón 1. Các khớp khác thường bị ảnh hưởng trong giai đoạn đầu của bệnh gút là mặt lưng bàn chân, mắt cá chân, gót chân và đầu gối. Cổ tay, ngón tay và khuỷu tay cũng có thể bị ảnh hưởng, nhưng các khớp chi trên thường không bị cho đến khi bệnh nhân bị nhiều đợt viêm khớp gút cấp ở chi dưới. Một ngoại lệ là ở phụ nữ sau mãn kinh, những người có thể bị bệnh gút ở các khớp liên đốt xa, thường nằm trong nốt Heberden, mà không có bất kỳ tiền sử bệnh viêm khớp gút cấp nào.

Yếu tố khởi phát viêm khớp gút cấp: cơn thường xuất hiện tự phát, hoặc sau bữa ăn nhiều protid, gắng sức, căng thẳng, nhiễm lạnh, chấn thương, phẫu thuật, sau khi uống rượu bia. Các loại thuốc có thể thúc đẩy viêm khớp gút cấp bằng cách làm tăng hoặc giảm acid uric huyết thanh. Tiền triệu: một số bệnh nhân có thể tự nhận biết thấy một số triệu chứng trước khi khởi phát viêm khớp gút cấp như: cảm giác tê, ngứa, dị cảm hoặc cứng khớp ở ngón chân cái hoặc tại khớp sẽ bị viêm sau đó; hoặc một số triệu chứng khác không đặc hiệu như mệt mỏi, đau bụng, rối loạn đi tiểu. Đây là thời điểm tốt để điều trị phòng ngừa xuất hiện viêm khớp gút cấp.
Viêm khớp gút cấp đầu tiên thường khởi phát đột ngột vào ban đêm, và trong vài giờ đầu sau khi khởi phát khớp viêm sẽ sưng, nóng, đỏ và tăng nhạy cảm đau. Ở các khớp lớn như khớp cổ chân, khớp gối thường kèm theo tràn dịch khớp. Đau khớp tăng tối đa trong 24 giờ và thường đau dữ dội khiến bệnh nhân thức giấc. Triệu chứng kèm theo có thể sốt, ớn lạnh và mệt. Sưng đỏ da có thể vượt ra ngoài khớp liên quan và giống hình ảnh viêm mô tế bào. Bong tróc da thường xảy ra khi hết đợt viêm cấp. Viêm khớp gút cấp thường tự khỏi hoàn toàn sau 3-10 ngày, và bệnh nhân bước vào giai đoạn giữa các đợt cấp không có triệu chứng. Ban đầu, cơn cấp không thường xuyên và khoảng thời gian giữa các đợt viêm cấp thay đổi từ vài tháng đến vài năm. Tuy nhiên, nếu không được điều trị thì càng về sau những đợt cấp sẽ xuất hiện thường hơn, cơn kéo dài hơn, ảnh hưởng nhiều khớp hơn (cả khớp chi trên), tính chất khớp viêm sẽ không còn điển hình như lúc đầu. Khám lâm sàng trong đợt viêm cấp đầu tiên nhằm phát hiện số khớp viêm, tính chất viêm (sưng, nóng, đỏ, đau rõ và giới hạn vận động khớp), tràn dịch khớp.
4.2 Cơn không điển hình
Biểu hiện viêm nhiều khớp cấp tính, không đối xứng, thường ở chi dưới. Thể này thường gặp ở giai đoạn tiến triển của bệnh, chỉ khoảng 3-14% cơn gút đầu tiên xảy ra ở nhiều khớp. Biểu hiện viêm khớp bán cấp, tính chất viêm không dữ dội, tràn dịch khớp chiếm ưu thế, dễ chẩn đoán nhầm với lao khớp, hoặc thoái hóa khớp. Triệu chứng viêm tại khớp rất mờ nhạt, mà nổi bật là triệu chứng toàn thân với mệt mỏi, ăn kém, suy kiệt, dễ chẩn đoán nhầm là ung thư. Biểu hiện viêm cạnh khớp là chính với viêm gân, viêm bao hoạt dịch có thể đơn độc hoặc kèm theo triệu chứng viêm khớp.
4.3 Cận lâm sàng
Cho dù biểu hiện lâm sàng rất gợi ý gút, chẩn đoán cần được khẳng định bằng chọc dịch khớp viêm hay nốt tophi tìm tinh thể urat. Viêm khớp nhiễm trùng cấp tính, các bệnh lý khớp do tinh thể và viêm khớp vảy nến có thể có biểu hiện lâm sàng tương tự. Trong viêm khớp gút cấp, tinh thể urat thường thấy ở cả nội bào và ngoại bào. Dưới kính hiển vi ánh sáng phân cực, các tinh thể urat có dạng lưỡng chiết âm. Dịch khớp màu đục, có bạch cầu tăng 2.000-60.000/pL. Khi có nhiều tinh thể, dịch khớp sẽ có tính chất sệt dính, có cặn. Nhiễm khuẩn có thể cùng tồn tại với tinh thể urat trong dịch khớp, nếu nghi ngờ viêm khớp nhiễm trùng, cần cấy dịch khớp.

Tinh thể urat có thể hiện diện trong khớp bàn ngón chân I và khớp gối mà không có viêm khớp gút cấp. Chọc dịch những khớp này là kỹ thuật hữu ích để chẩn đoán gút giữa các đợt cấp. Nồng độ acid uric huyết thanh có thể bình thường hoặc thấp ở thời điểm xảy ra viêm khớp gút cấp, vì các cytokin gây viêm làm tăng bài xuất acid uric nước tiểu hoặc do hiệu quả của liệu pháp hạ acid uric huyết thanh. Điều này giới hạn giá trị acid uric huyết thanh trong chẩn đoán bệnh gút. Tuy nhiên, nồng độ urat huyết thanh hầu như luôn luôn tăng cao vào một thời điểm nào đó và rất quan trọng để theo dõi quá trình điều trị hạ acid uric huyết thanh. Định lượng acid uric niệu 24 giờ trong một số trường hợp, có thể hữu ích trong việc đánh giá nguy cơ tạo sỏi, làm sáng tỏ cơ chế sinh bệnh là tình trạng sản xuất quá mức hay giảm thải trừ acid uric và quyết định việc sử dụng thuốc tăng bài xuất acid uric có thích hợp hay không. Bài tiết >800 mg acid uric mỗi 24 giờ với một chế độ ăn thông thường gợi ý nguyên nhân của việc sản xuất quá nhiều purin.
Tổng phân tích nước tiểu, creatinin huyết thanh, hemoglobin, bạch cầu (WBC), VS, CRP, xét nghiệm chức năng gan và bilan lipid là những cận lâm sàng cần thiết vì có thể thay đổi do hậu quả của bệnh gút và các bệnh lý liên quan khác cần điều trị và làm thông số nền để theo dõi tác động bất lợi có thể xảy ra của điều trị gút. X quang khớp giai đoạn sớm có thể bình thường hay sưng nề phần mềm, giai đoạn muộn có thể thấy hủy xương, gai xương, biến dạng khớp. Siêu âm khớp, CT scan năng lượng kép có thể giúp đánh giá sự lắng đọng của tinh thể urat trong khớp.
4.4 Chẩn đoán phân biệt
Các bệnh cần chẩn đoán phân biệt bao gồm: viêm khớp nhiễm trùng, viêm mô tế bào quanh khớp, giả gút (pseudogout), lao khớp và thoái hóa khớp.
5 Tiêu chuẩn chẩn đoán
Tiêu chuẩn vàng để chẩn đoán gút là chọc hút dịch khớp trong đợt viêm cấp, phân tích dịch khớp và soi tìm tinh thể monosodium urat dưới kính hiển vi. Tuy nhiên, khi không thể chọc hút dịch khớp, chẩn đoán gút có thể dựa trên kết hợp lâm sàng, xét nghiệm sinh hóa và hình ảnh học.
5.1 Tiêu chuẩn chẩn đoán của Bennett và Wood năm 1968
(a) Tìm thấy tinh thể urat trong dịch khớp lúc khớp đang viêm cấp hoặc cặn lắng urat trong tổ chức (tophi, sỏi thận).
(b) Hoặc có ít nhất 2 trong số các tiêu chuẩn sau:
a. Có tiền sử chắc chắn và/hoặc quan sát thấy trên hai đợt sưng đau cấp ở một khớp, bắt đầu đột ngột, đau dữ dội và hoàn toàn mất đi trong vòng hai tuần.
b. Có tiền sử chắc chắn và/hoặc quan sát thấy một cơn viêm cấp đáp ứng tiêu chuẩn 1 ở khớp bàn ngón ngón chân cái.
c. Có hạt tophi ở vành tai, quanh khớp.
d. Sự công hiệu đặc biệt của colchicin (trong vòng 48 giờ), được quan sát thấy hoặc hỏi trong tiền sử.
Chẩn đoán xác định khi có tiêu chuẩn (a) hoặc >=2 tiêu chuẩn nhỏ trong tiêu chuẩn (b). Độ nhạy 70% và độ đặc hiệu 82,7%. Tiêu chuẩn đã có từ rất lâu, tuy nhiên ưu điểm là đơn giản, dễ nhớ và dễ áp dụng. Nên được áp dụng phổ biến trong thực hành lâm sàng của các bác sĩ tổng quát, bác sĩ gia đình ở nhiều nước.
5.2 Tiêu chuẩn chẩn đoán gút năm 2015 của Trường môn Khớp học Hoa Kỳ (ACR), và Liên đoàn Hợp tác Chống bệnh khớp châu u (EULAR)
Vào năm 2015, ACR/EULAR đã công bố tiêu chuẩn chẩn đoán mới; tuy nhiên, tiêu chuẩn này nhằm xác định những người đủ điều kiện tham gia vào thử nghiệm lâm sàng, phục vụ mục tiêu nghiên cứu hơn là được sử dụng để chẩn đoán bệnh gút trên lâm sàng.
Tiêu chuẩn này gồm có 3 bước chẩn đoán:
Bước 1: Tiêu chuẩn đưa vào: Ít nhất có một lần sưng, đau khớp ngoại biên.
Bước 2: Tiêu chuẩn vàng: Tìm thấy tinh thể urat trong dịch khớp hoặc tophi sẽ chẩn đoán xác định bệnh gút.
Bước 3: Nếu không thấy tinh thể urat trong dịch khớp hoặc tophi sẽ tiến hành bước 3.
| Các dấu hiệu lâm sàng và cận lâm sàng | Tiêu chuẩn | Điểm |
| Vị trí khớp viêm trong đợt cấp | Khớp cổ chân/Khớp bàn ngón chân (ngoại trừ khớp bàn ngón I) | 1 |
| Khớp bàn ngón chân I | 2 | |
| Tính chất đợt viêm cấp | ||
Đỏ da vùng khớp bị ảnh hưởng | 1 đặc điểm | 1 |
| Không thể chịu được khi sở chạm, hay đè ép vào khớp viêm | 2 đặc điểm | 2 |
| Khó khăn khi đi lại hay vận động khớp | 3 đặc điểm | 3 |
Đặc điểm thời gian: Có >=2 đặc điểm sau, bất kể có điều trị kháng viêm
| Một đợt cấp điển hình >=2 đợt cấp điển hình | 1 2 |
Hạt tophi Nốt, dưới da trong suốt thường nằm phía trên mạch máu. Vị trí: cổ điển là khớp, tai, mỏm khuỷu, ngón tay, gân cơ. | Hiện diện | 4 |
| Xét nghiệm acid uric huyết thanh | <4 mg/dL 4 - <6 mg/dL 6- <8 mg/dL 8 - <10 mg/dL ≥10 mg/dL | -4 0 2 3 4 |
Phân tích dịch khớp có triệu chứng (nên được đánh giá bởi những người đã được đào tạo) | Tinh thể urat âm tính | -2 |
| Chẩn đoán hình ảnh học | ||
Siêu âm: dấu hiệu đường đôi Hoặc DECT: bắt màu đặc biệt chứng tỏ có sự tích tụ tinh thể urat | Có | 4 |
| X quang: hình ảnh bào mòn xương ở bàn tay hoặc bàn chân | Có | 4 |
| Chẩn đoán xác định bệnh gút | TỔNG ĐIỂM | ≥8 |
Các tiêu chuẩn hình ảnh và xét nghiệm tinh thể urat nếu không thực hiện được thì cho điểm 0. Điểm <4 loại trừ gút, điểm 28 cho thấy rất có thể mắc bệnh gút và điểm 4-8 không chắc chắn để chẩn đoán (với bệnh gút xác định ở khoảng 30% bệnh nhân). Trong tình huống này, chọc hút dịch khớp được khuyến cáo để chẩn đoán xác định. Tiêu chuẩn chẩn đoán này đã được chứng minh tính giá trị qua nhiều nghiên cứu Tiêu chuẩn này có độ nhạy và độ đặc hiệu khá cao: độ nhạy 92% và độ đặc hiệu 89%.
Chẩn đoán dựa vào lâm sàng và tiêu chuẩn chủ yếu chính xác ở những bệnh nhân có biểu hiện lâm sàng điển hình của bệnh gút, nhưng ở những bệnh nhân bệnh gút lâu năm, cả chẩn đoán lâm sàng và tiêu chuẩn chẩn đoán dường như kém chính xác hơn so với tiêu chuẩn vàng.
6 Điều trị
6.1 Nguyên tắc điều trị viêm khớp gút cấp
Mục tiêu của điều trị viêm khớp gút cấp là nhanh chóng giảm đau và phục hồi vận động khớp. Nếu không điều trị, viêm khớp gút cấp có thể tự giới hạn trong vòng vài ngày đến vài tuần, đặc biệt trong giai đoạn đầu của bệnh. Tuy nhiên, triệu chứng nhanh chóng cải thiện khi có điều trị với thuốc kháng viêm.
Một số nhóm thuốc kháng viêm có hiệu quả trong điều trị viêm khớp gút cấp, bao gồm glucocorticoid toàn thân và tại chỗ, thuốc kháng viêm không steroid (NSAID), colchicin, và các thuốc sinh học ức chế hoạt động của interleukin-1 beta (IL-1 beta). Các nguyên tắc chung có vai trò quan trọng trong việc kiểm soát hiệu quả viêm khớp gút cấp, bất kể loại thuốc kháng viêm nào được sử dụng:
Điều trị sớm - Điều trị nên bắt đầu càng sớm càng tốt khi bệnh nhân thấy bắt đầu có viêm khớp gút cấp, tốt nhất là trong vòng vài giờ sau khi bắt đầu có triệu chứng. Điều trị càng sớm, triệu chứng càng cải thiện nhanh hơn, đặc biệt khi điều trị thuốc kháng viêm đủ liều theo khuyến cáo. Bệnh nhân nên được tiếp tục điều trị trong suốt thời gian bùng phát và giảm liều khi đã giảm đáng kể các triệu chứng.
Thời gian điều trị - Có thể ngừng điều trị viêm khớp gút cấp một cách an toàn trong vòng hai đến ba ngày kể từ khi hết hoàn toàn triệu chứng viêm khớp gút cấp; tuy nhiên, trong trường hợp dùng glucocorticoid đường uống, đôi khi cần giảm tốc độ chậm hơn để giảm nguy cơ tái phát.
Thời gian điều trị cho viêm khớp gút cấp có thể chỉ từ vài ngày (ví dụ: ở bệnh nhân được điều trị trong vòng vài giờ sau khi khởi phát triệu chứng) đến vài tuần (ví dụ: ở bệnh nhân bắt đầu điều trị sau bốn hoặc năm ngày có triệu chứng). Thông thường điều trị kháng viêm cho viêm khớp gút cấp không quá 5 đến 7 ngày nếu bắt đầu điều trị trong vòng 12 đến 36 giờ kể từ khi khởi phát triệu chứng.
Dự phòng viêm khớp gút cấp - Thường nên tiếp tục điều trị kháng viêm liều thấp trong những tháng đầu điều trị hạ acid uric huyết thanh ở những bệnh nhân có chỉ định điều trị hạ acid uric huyết thanh. Mục đích của phương pháp này là giảm nguy cơ tái phát viêm khớp gút cấp, thường xảy ra sớm trong quá trình dùng thuốc hạ acid uric huyết thanh.
Tiếp tục điều trị hạ acid uric huyết thanh trong thời gian viêm khớp gút cấp - Ở những bệnh nhân đã được điều trị hạ acid uric huyết thanh tại thời điểm bùng phát viêm khớp gút cấp (ví dụ: Allopurinol, Febuxostat, probenecid, lesinurad, benzbromarone hoặc pegloticase), nên tiếp tục dùng thuốc hạ acid uric huyết thanh,
Bệnh đồng mắc - Các bệnh đi kèm (và các thuốc đang điều trị) thường gặp ở bệnh nhân gút có thể ảnh hưởng đến tính an toàn và hiệu quả của thuốc kháng viêm, đặc biệt ở bệnh nhân cao tuổi. Việc cân nhắc những trường hợp này rất quan trọng trong việc lựa chọn kháng viêm cho viêm khớp gút cấp. Các yếu tố sau đây có tầm quan trọng đặc biệt trong việc lựa thuốc kháng viêm:
- Chức năng thận
- Bệnh tim mạch, bao gồm suy tim, tăng huyết áp kiểm soát kém và bệnh mạch vành
- Bệnh đường tiêu hóa, bao gồm loét dạ dày tá tràng
- Đa thuốc
- Đái tháo đường, đặc biệt nếu kiểm soát kém
- Dị ứng hoặc không dung nạp
- Đang nhiễm trùng
Các điều trị hỗ trợ - Không có biện pháp hỗ trợ nào được chứng minh có hiệu quả, nhưng thường được sử dụng để giảm triệu chứng, bao gồm chườm lạnh khớp bị ảnh hưởng, bất động khớp và dùng thuốc giảm đau (ví dụ: Acetaminophen hoặc opioid). Nếu cần điều trị opioid thì thuốc này nên được sử dụng với liều thấp nhất và trong thời gian ngắn nhất có thể. Tuy nhiên, các biện pháp này không thể thay thế cho điều trị kháng viêm hiệu quả đối với viêm khớp gút cấp.
6.2 Khuyến cáo ACR 2020 trong điều trị viêm khớp gút cấp
| Khuyến cáo | Chứng cứ | ||
Sử dụng colchicin, NSAIDs, hoặc glucocorticold là phác đồ đầu tay điều trị cơn gút cấp hơn là thuốc ức chế II–1 hoặc ACTH. | Cao | ||
| Khi lựa chọn colchicin, nên sử dụng liều thấp tốt hơn liều cao vì hiệu quả như nhau và ít tác dụng phụ | Cao | ||
| Nếu các thuốc kháng viêm (colchicin, NSAIDs hoặc glucocorticoid) không hiệu quả hoặc CCĐ cân nhắc sử dụng thuốc ức chế IL-1 thay vì không sử dụng phác đồ nào (ngoài điều trị hỗ trợ giảm đau). | Trung bình | ||
Ở BN không thể dùng thuốc đường uống, sử dụng glucocorticoid tiêm (tiêm bắp, tiêm tĩnh mạch hoặc tiêm nội khớp) tốt hơn là dùng thuốc ức chế [L-1 hoặc ACTH | Cao | ||
| Chườm lạnh tại chỗ cho BN đang bị cơn gút cấp. | Thấp | ||
Khuyến cáo của ACR về việc sử dụng colchicin, NSAID hoặc glucocorticoid là liệu pháp đầu tay được dựa trên những dữ liệu thử nghiệm chứng minh hiệu quả đáng kể, chi phí tương đối thấp (so với thuốc ức chế IL-1 và ACTH) và khả năng dung nạp của các thuốc này trong kiểm soát viêm khớp gút cấp, đặc biệt khi được dùng sớm sau khi khởi phát triệu chứng. Ở bệnh nhân không thể dùng thuốc đường uống, sử dụng glucocorticoid tiêm (tiêm bắp, tiêm tĩnh mạch hoặc tiêm nội khớp) tốt hơn là dùng thuốc ức chế IL-1 hoặc ACTH. Liều lượng và thời gian sử dụng nên được dựa vào mức độ nghiêm trọng của đợt viêm cấp tính. Đối với colchicin, nên sử dụng liều thấp tốt hơn liều cao vì hiệu quả như nhau và ít tác dụng phụ. Do hiệu quả giữa các thuốc đầu tay tương tự nhau, sự lựa chọn thuốc kháng viêm nào dựa trên các yếu tố khác như bệnh lý đi kèm và tương tác với thuốc bệnh nhân đang điều trị.
Nếu một bệnh nhân không thể dung nạp hoặc có chống chỉ định với các điều trị đầu tay, ACR khuyến cáo sử dụng thuốc ức chế IL-1 tùy điều kiện, cần cân nhắc đến khả năng tiếp cận của bệnh nhân do chi phí. Với ít bằng chứng ủng hộ, ACR cũng khuyến cáo chườm lạnh tại chỗ như một liệu pháp hỗ trợ cho các đợt viêm.
6.3 Các thuốc điều trị viêm khớp gút cấp
Kiểm soát nhanh chóng và hiệu quả các đợt viêm cấp tính là cơ sở của việc điều trị viêm khớp gút cấp. Kháng viêm non-steroid, colchicin và corticosteroid, đơn trị hoặc kết hợp, được khuyến cáo bởi ACR 2020 và EULAR 2016 vì có hiệu quả tương tự. Sự lựa chọn thuốc kháng viêm nào dựa trên các bệnh lý đi kèm và tương tác với thuốc bệnh nhân đang điều trị.
6.3.1 Kháng viêm non – steroid (NSAIDs)
Là thuốc được ưu tiên lựa chọn ở hầu hết bệnh nhân gút mà không có các bệnh lý khác đi kèm. Chọn loại NSAIDs có tác dụng nhanh, không dùng aspirin vì làm tăng acid uric và có khả năng làm kéo dài và nặng viêm khớp gút cấp. Tuy nhiên, ACR không khuyến cáo ngưng aspirin liều thấp nếu thuốc này đang dùng vì có chỉ định phòng ngừa biến cố tim mạch. Thuốc ức chế COX-2 (cyclooxygenase-2) được sử dụng rất thành công và ít tác dụng phụ trên đường tiêu hóa và hầu như không ảnh hưởng đến quá trình kết tập tiểu cầu.
Thông thường, tổng thời gian điều trị NSAID cho viêm khớp gút cấp là 5 đến 7 ngày. Chi ngừng sử dụng NSAIDs sau khi đã hết triệu chứng của viêm khớp gút cấp tối thiểu 2 ngày. Có thể ngắn hơn ở những bệnh nhân được điều trị trong vòng 24 giờ đầu tiên kể từ khi khởi phát triệu chứng và dài hơn ở những bệnh nhân chưa khởi động điều trị sau khi khởi phát triệu chứng vài ngày. NSAID có hiệu quả nhất khi bắt đầu điều trị trong vòng 48 giờ sau khi bắt đầu xuất hiện các triệu chứng. Có thể giảm liều sau khi đã giảm đáng kể các triệu chứng, nhưng thuốc nên được duy trì tiếp trong vài ngày để đạt hiệu quả kháng viêm tối ưu. Liễu NSAID điều trị viêm khớp gút cấp là 500 mg naproxen hai lần mỗi ngày, 50 mg Indomethacin ba lần mỗi ngày, hoặc 120 mg Etoricoxib mỗi ngày. Các NSAID không chọn lọc các loại đều rẻ tiền, sẵn có (một số loại không cần đơn thuốc), và có vẻ hiệu quả, an toàn như các thuốc khác trong điều trị viêm khớp gút cấp. Các NSAID dùng đường uống khác có thể được sử dụng, bao gồm Ibuprofen (800 mg ba lần mỗi ngày), Diclofenac (50 mg hai đến ba lần mỗi ngày), Meloxicam (15 mg mỗi ngày) và Celecoxib (200 mg hai lần mỗi ngày; hoặc một số chuyên gia khuyến cáo liễu ban đầu 400 mg, sau đó 200 mg hai lần mỗi ngày).
Tránh dùng NSAIDs ở những bệnh nhân có tiền sử viêm loét dạ dày hoặc xuất huyết đường tiêu hóa, suy thận, có bất thường chức năng gan, bệnh nhân đang dùng Warfarin (riêng nhóm ức chế chọn lọc COX-2 vẫn có thể được dùng) và những bệnh nhân nằm tại khoa săn sóc đặc biệt mà có nguy cơ viêm loét dạ dày. Cân nhắc sử dụng NSAIDs ở những bệnh nhân đái tháo đường mà đang dùng ức chế men chuyển.
6.3.2 Glucocorticoid
Sử dụng ở những bệnh nhân gút mà không thể dùng được NSAIDs hoặc colchicin do không dung nạp hoặc có chống chỉ định. Một số chuyên gia về khớp học thích sử dụng glucocorticoid hơn NSAIDs hoặc colchicin để điều trị viêm khớp gút cấp vì khả năng dung nạp tốt hơn. Glucocorticoid có thể dùng tại chỗ (tiêm nội khớp), đường toàn thân (dạng uống và tiêm) hoặc gián tiếp qua hormon adrenocorticotropic (ACTH). Glucocorticoid có hiệu quả cao vì có tác dụng kháng viêm nhanh. Đường dùng được lựa chọn phụ thuộc vào một số yếu tố, bao gồm số lượng khớp viêm, sự ưa thích của bệnh nhân, kinh nghiệm của bác sĩ lâm sàng với kỹ thuật tiêm khớp, khả năng uống thuốc của bệnh nhân. Vì những lý do này, cũng như lợi ích/nguy cơ nói chung của việc sử dụng glucocorticoid đường uống, glucocorticoid được sử dụng bằng đường uống phổ biến hơn nhiều so với đường tiêm.
Glucocorticoid nên được sử dụng thận trọng và theo dõi sát ở bệnh nhân suy tim, tăng huyết áp kiểm soát kém, hoặc không dung nạp Glucose, nhưng có thể được sử dụng cho bệnh nhân suy thận từ trung bình đến nặng. Một số thử nghiệm ngẫu nhiên so sánh glucocorticoid đường uống (hoặc trong một trường hợp là glucocorticoid tiêm bắp) với liệu pháp NSAID cho viêm khớp gút cấp cho thấy glucocorticoid it nhất cũng có hiệu quả như NSAID và có ít tác dụng phụ nghiêm trọng hơn. Điều trị bằng glucocorticoid có nhiều đường dùng thích hợp cho một số bệnh nhân khi không dùng được đường uống hoặc cho những bệnh nhân có thể hưởng lợi từ liệu pháp glucocorticoid tiêm khớp.
- Glucocorticoid toàn thân
Dạng uống - Glucocorticoid đường uống (prednison hoặc prednisolon) có thể chỉ định cho hầu hết bệnh nhân viêm khớp gút cấp, đặc biệt đối với những người không thích hợp cho việc tiêm glucocorticoid nội khớp vì bệnh ảnh hưởng nhiều khớp. Prednison (hoặc glucocorticoid tương đương) với liều 30-40 mg một lần mỗi ngày hoặc chia làm hai lần cho đến khi hết viêm khớp gút cấp, sau đó giảm liều glucocorticoid, thường trong 7 đến 10 ngày. Viêm khớp gút cấp bùng phát trở lại tương đối phổ biến sau khi ngừng sử dụng glucocorticoid, đặc biệt là ở những bệnh nhân đã từng bị một số đợt bùng phát trước đó, mà thời gian giữa các đợt bùng phát dần dần rút ngắn và những người không được điều trị dự phòng; ở những nhóm bệnh nhân này, nên giảm liều glucocorticoid chậm hơn với kéo dài thời gian giảm liều 14 hoặc thậm chí 21 ngày,
Đường tiêm - Ở những bệnh nhân không thể dùng thuốc qua đường uống và không thích hợp để tiêm glucocorticoid nội khớp, có thể điều trị bằng glucocorticoid tiêm tĩnh mạch hoặc tiêm bắp. Việc lựa chọn glucocorticoid và đường dùng phụ thuộc bối cảnh lâm sàng:
Ở những bệnh nhân có biểu hiện viêm nhiều khớp, không có chống chỉ định với glucocorticoid, có thể tiêm tĩnh mạch glucocorticoid. Liều thông thường là 20 mg methylprednisolon được tiêm tĩnh mạch hai lần mỗi ngày, giảm dần một nửa liều khi bắt đầu cải thiện và chuyển nhanh sang prednison đường uống (30 đến 40 mg mỗi ngày) hoặc một glucocorticoid đường uống khác tương đương.
Tiêm bắp glucocorticoid được báo cáo là có hiệu quả để kiểm soát viêm khớp gút cấp, thường là với liều ban đầu triamcinolon acetate (40 đến 60 mg; hoặc liều tương đương của methylprednisolon) có thể cần lặp lại một lần hoặc hai lần (trong khoảng thời gian ít nhất 48 giờ) nếu tác dụng giảm dần hoặc nếu viêm khớp gút cấp không thoái lui.
- Glucocorticoid tại chỗ (tiêm nội khớp)
Chọc dịch khớp và tiêm glucocorticoid nội khớp để giảm thiểu tác dụng phụ toàn thân cho những bệnh nhân chỉ có một hoặc hai khớp viêm hoặc không thể dùng thuốc uống mà khả năng nhiễm trùng được loại trừ. Không nên tiêm khớp glucocorticoid ở những bệnh nhân chưa có chẩn đoán bệnh gút trước đó hoặc bệnh sử và khám lâm sàng cho thấy có khả năng nhiễm trùng khớp. Để phân biệt được tình huống này, nên tiến hành chọc hút dịch khớp để nhuộm Gram và nuôi cấy vi khuẩn, đếm số lượng tế bào và số lượng bạch cầu, tìm tinh thể urat hoặc các tinh thể khác có tính bệnh lý dưới kính hiển vi ánh sáng phân cực.
Điều quan trọng là viêm khớp nhiễm trùng và viêm khớp gút cấp có thể cùng tồn tại; do đó, ngay cả khi gút đã được chẩn đoán trước đây, cần thận trọng khi sử dụng glucocorticoid tiêm khớp nếu bệnh cảnh lâm sàng hiện tại không chắc chắn dù bệnh nhân đã được chẩn đoán gút. Bằng chứng về lợi ích của tiêm glucocorticoid nội khớp chỉ giới hạn trong các thử nghiệm nhỏ, nhãn mở, tuy nhiên tiêm glucocorticoid thường có hiệu quả cao và tác dụng nhanh chóng trong vòng 24 giờ. Bằng chứng gián tiếp ủng hộ việc sử dụng tiêm glucocorticoid nội khớp trong bệnh gút là lợi ích có được từ việc tiêm glucocorticoid trong điều trị viêm khớp dạng thấp và thoái hóa khớp.
ACTH tiêm bắp giúp kích thích vỏ thượng thận sản sinh corticosteroid nội sinh. Tiêm bắp ACTH liều 40-80 IU có thể cắt viêm khớp gút cấp, thường phải lập lại mỗi 24-72 giờ. Tuy nhiên, theo ACR, ưu tiên sử dụng glucocorticoid hơn ACTH khi bệnh nhân không thể dùng thuốc đường uống.
6.3.3 Colchicin
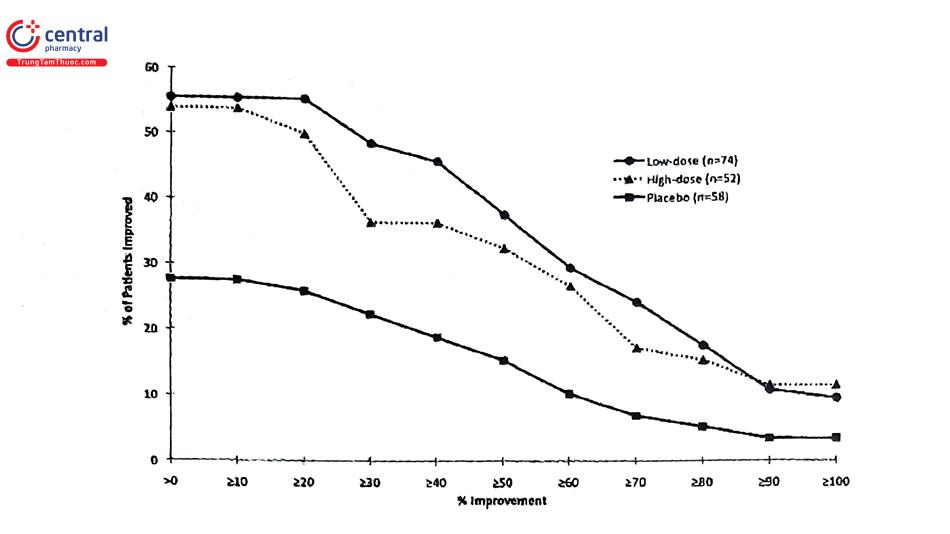
Khi sử dụng với phác đồ cổ điển trong mỗi giờ để cắt cơn gút, colchicin gây ra những tác dụng phụ trên đường tiêu hóa, đặc biệt tiêu chảy và nôn ói gặp ở khoảng >80% bệnh nhân. Do đó, colchicin liều thấp được ưu tiên lựa chọn so với liều cao hơn vì cửa sổ trị liệu hẹp, ít tác dụng phụ hơn nhưng lợi ích tương tự (Hình 4). Colchicin được chỉ định điều trị viêm khớp gút cấp khởi phát trong 36 giờ kể từ khi có triệu chứng. Không sử dụng colchicin đường tĩnh mạch do độc tính cao.
Các cách sử dụng liều thấp:
Khởi đầu 1,2 mg Khởi đầu 1 mg — 1h sau: 0,5 mg, sau 12h: 0,5 mg. Sau đó 0,5-1 mg/ngày
1h sau: 0,6 mg, sau 12h: 0,6 mg. Sau đó 0,6-1,2 mg/ngày
Colchicin có thể cần giảm liều hơn nữa ở những bệnh nhân bị suy giảm chức năng thận hoặc ở những bệnh nhân dùng thuốc ức chế cytochrome P450 3A4 (CYP3A4) hoặc P-glycoprotein.
Việc sử dụng colchicin ở bệnh nhân suy thận hoặc gan hoặc có khả năng tương tác thuốc cần chú ý những điểm sau:
- Chống chỉ định với colchicin: colchicin bị chống chỉ định khi có suy thận hoặc suy gan bất kỳ mức độ ở những bệnh nhân đang dùng chất ức chế P-gp (kháng sinh macrolide Azithromycin, Clarithromycin, Erythromycin, cyclosporin, Tacrolimus, amiodaron, quinidin, thuốc chống nấm azole, Verapamil) hoặc thuốc làm giảm mạnh tính khả dụng của CYP3A4 (Thuốc ức chế Protease HIV, chất tăng cường dược động học như thuốc được sử dụng trong điều trị HIV (ritonavir, cobicistat), clarithromycin, thuốc kháng nấm nhóm azole). Tránh dùng colchicin ở những bệnh nhân có suy tạng vừa mới điều trị trong vòng 14 ngày với P-gp hoặc chất ức chế CYP3A4 mạnh.
- Chỉ giảm liều colchicin nếu không có lựa chọn điều trị nào khác: ở một số ít bệnh nhân không có lựa chọn điều trị thay thế nào khác, có thể giảm liều hoặc giảm số lần dùng thuốc colchicin để điều trị viêm khớp gút cấp và theo dõi chặt chẽ.
Ở những bệnh nhân có nguy cơ đặc biệt cao, với nhiều yếu tố có khả năng làm tăng nồng độ colchicin vượt mức an toàn, dùng colchicin không quá 0,3 mg vào ngày bùng phát và liều này không được lặp lại trong 3-7 ngày hoặc hơn ở những bệnh nhân này, tùy thuộc vào các yếu tố bệnh nhân. Các nhóm nguy cơ đặc biệt cao này bao gồm:
- Bệnh nhân đang điều trị dự phòng bằng colchicin trong vòng 14 ngày qua, có chức năng gan và thận bình thường, nhưng đã dùng thuốc ức chế CYP3A4 mạnh hoặc thuốc ức chế P-gp trong vòng 14 ngày qua.
- Bệnh nhân đang điều trị dự phòng bằng colchicin trong vòng 14 ngày qua, bị suy thận hoặc suy gan, đã dùng chất ức chế CYP3A4 trung bình trong vòng 14 ngày qua.
- Bệnh nhân bất kể sử dụng colchicin gần đây, người bị suy thận hoặc suy gan nặng (CrCl <30 mL/phút hoặc xơ gan Child-Pugh loại C) đang không dùng bất kỳ loại thuốc tương tác nào.
Ngoài ra, còn các yếu tố có thể ảnh hưởng đến việc dùng thuốc, giảm liều và số lần sử dụng hoặc tránh dùng colchicin hoàn toàn bao gồm:
- Tương tác thuốc bổ sung ngoài những tương tác được ghi nhận từ các thuốc ức chế CYP3A4 hoặc P-gp vừa phải hoặc mạnh (ví dụ: độc tính cộng thêm với việc sử dụng kết hợp statin và colchicin).
- Tuổi cao.
- Suy yếu nặng
- Sử dụng nhiều hơn một loại thuốc có thể tương tác với colchicin.
- Sự kết hợp của nhiều yếu tố, một số yếu tố đơn lẻ có thể không gây hại nhưng kết hợp với nhau có thể làm tăng nguy cơ tích tụ colchicin.
Đáp ứng về mặt lâm sàng đối với colchicin thì không phải đặc trưng cho bệnh gút mà có thể gặp ở những bệnh nhân giả gút (pseudogút), bệnh khớp sarcoid, viêm khớp vảy nến hoặc viêm gân vôi hóa.
6.3.4 Chất ức chế interleukin-1
Anakinra và canakinumab là thuốc hàng hai trong điều trị viêm khớp gút cấp. ACR khuyến cáo ức chế interleukin-1 (IL-1) thay vì không điều trị (ngoài điều trị hỗ trợ giảm đau) cho những bệnh nhân đang có viêm khớp gút cấp mà kháng với điều trị hoặc có chống chỉ định với các thuốc kháng viêm khác.
- Anakinra
Anakinra, một chất đối kháng thụ thể IL-1 tái tổ hợp, được cho là không thua kém so với điều trị thông thường (colchicin, naproxen hoặc prednisolon) trong điều trị viêm khớp gút cấp. Ở những bệnh nhân dùng NSAID và colchicin không hiệu quả hoặc có chống chỉ định, điều trị bằng anakinra hoặc triamcinolon corticosteroid có hiệu quả làm giảm cơn đau tương tự nhau trong vòng 72 giờ. Anakinra không được dán nhãn cho điều trị bệnh gút ở Mỹ và châu u.
- Canakinumab
Là kháng thể đơn dòng ức chế IL-1-beta. Kết quả tổng hợp từ hai thử nghiệm mù đôi, ngẫu nhiên cho thấy những bệnh nhân dùng một liều canakinumab trong viêm khớp gút cấp giảm đau nhanh và hiệu quả so với bệnh nhân dùng triamcinolon và giảm 56% nguy cơ viêm khớp gút cấp mới trong khoảng thời gian 24 tuần (23 0,44; P ≤0,0001).
Canakinumab được Cơ quan Dược phẩm châu u phê duyệt để điều trị triệu chứng ở bệnh nhân thường xuyên bị viêm khớp gút cấp (ít nhất ba đợt trong 12 tháng trước đó) mà NSAID và colchicin bị chống chỉ định, không được dung nạp hoặc không hiệu quả, và những người mà corticosteroid lặp đi lặp lại là không thích hợp.
6.4 Điều trị ngoài đợt cấp
Để điều trị gút hiệu quả bệnh nhân cần được giải thích rõ ràng về bệnh, xem đây là một bệnh lý mạn tính cần phải điều trị suốt đời, cần theo dõi quản lý thường xuyên, điều trị một cách toàn diện kiểm soát chặt chẽ bệnh lý này ngoài việc điều trị đợt viêm khớp cấp:
- Dự phòng các đợt bùng phát cấp
- Hạ acid uric huyết thanh dưới mục tiêu (thay đổi lối sống/thuốc)
- Theo dõi, kiểm soát, điều trị biến chứng và các bệnh lý phối hợp
6.4.1 Điều trị hạ acid uric máu
Mấu chốt của kiểm soát bệnh gút là giảm được nồng độ acid uric huyết thanh. Khi đưa nồng độ acid uric về mức bình thường có thể ngăn ngừa viêm khớp gút cấp tái phát, ngoài ra còn có thể làm đảo ngược tiến triển của bệnh và làm biến mất các hạt tophi đã hình thành. Do đó, có thể nói đây là điều trị cơ bản có thể làm thay đổi tiên lượng của bệnh. Điều trị hạ acid uric huyết thanh có thể bằng thay đổi lối sống hoặc điều trị bằng thuốc.
Khuyến cáo ACR 2020 về thay đổi lối sống và bệnh đồng mắc:
- Đối với bệnh nhân gút, bất kể mức độ hoạt động của bệnh
- Hạn chế rượu
- Hạn chế thức ăn giàu purin
- Hạn chế si rô ngô giàu fructose
- Giảm cân ở người thừa cân béo phì
- Không khuyến cáo bổ sung Vitamin C để điều trị gút
- Không ngưng aspirin liều thấp (nếu có chỉ định)
- Không khuyến cáo thêm hay chuyển sang fenofibrate
- Lựa chọn Losartan làm thuốc hạ áp khi có thể
- Chuyển Hydrochlorothiazide sang thuốc hạ áp khác nếu có thể
6.4.2 Thay đổi lối sống và điều trị các bệnh kèm theo
Sinh hoạt: trong giai đoạn khớp đang viêm cấp thì bệnh nhân nên để khớp nghỉ ngơi, hạn chế đi lại. Qua đợt cấp bệnh nhân sinh hoạt điều độ, tránh stress, tập thể dục đều đặn để duy trì BMI trong giới hạn bình thường. Chế độ ăn uống: hạn chế các thức ăn chứa nhiều purin như phủ tạng động vật, các loại thịt đỏ, các loại hải sản, đậu hạt do có hàm lượng đạm cao. Đặc biệt nên tránh sử dụng rượu, bia. Ăn nhiều rau xanh, trái cây. Nên uống nhiều nước, đặc biệt là nước khoáng có kiềm. Điều trị các bệnh kèm theo như tăng huyết áp, rối loạn lipid máu, đái tháo đường, viêm loét dạ dày tá tràng.
7 Bệnh gút ở người cao tuổi
Ở người cao tuổi, có các triệu chứng lâm sàng riêng biệt so với đặc điểm điển hình của bệnh. Một số đặc điểm của gút người cao tuổi khác với người trẻ:
- Biểu hiện thường không điển hình xảy ra ở nhiều khớp, cả ở chi trên với đặc điểm từ bán cấp tới mạn tính, ít đau, hay tái phát. Các đợt cấp thường ít xảy ra hơn, tiến triển âm thầm. Khó chẩn đoán.
- Có thể liên quan với sử dụng lợi tiểu, aspirin liều thấp kéo dài, tăng huyết áp, tổn thương thận. Ít có tính di truyền.
- Tăng acid uric hầu như do thận giảm thải acid uric
- Tăng tỷ lệ có hạt tophi đặc biệt ở khuỷu và khớp tay.
- Có nhiều bệnh đồng mắc, chức năng gan thận suy giảm gây khó khăn trong việc lựa chọn thuốc điều trị và kiểm soát bệnh.
Điều trị viêm khớp gút cấp ở người cao tuổi cũng có một số điểm lưu ý:
Quản lý viêm khớp gút cấp ở bệnh nhân cao tuổi rất phức tạp do tình trạng đa bệnh và đa thuốc và giảm chức năng thận liên quan đến lão hóa, tuy nhiên, tất cả các thuốc kháng viêm được đề cập trên đây đều có thể có hiệu quả ở bệnh nhân cao tuổi.
Những lo ngại về an toàn làm giảm tỷ lệ bệnh nhân được ưu tiên sử dụng NSAID hoặc colchicin, mặc dù những thuốc này có thể được sử dụng khi không có chống chỉ định. Tuy nhiên, tránh sử dụng indomethacin ở người cao tuổi vì nguy cơ tác dụng phụ của thuốc này cao hơn so với các NSAID khác, phù hợp với Tiêu chuẩn Beers đối với sử dụng thuốc không thích hợp ở người cao tuổi. Glucocorticoid thường dung nạp khi sử dụng ngắn hạn cho các viêm khớp gút cấp ở những bệnh nhân mà NSAID hoặc colchicin có thể làm tăng nguy cơ tác dụng ngoại ý. Chống chỉ định sử dụng NSAID được quan tâm đặc biệt ở người cao tuổi bao gồm suy tim, suy thận hoặc bệnh lý đường tiêu hóa. Chống chỉ định với colchicin bao gồm tác dụng phụ đường tiêu hóa, giảm liều ở bệnh nhân rối loạn chức năng thận và gan, tương tác thuốc. Bệnh cơ do colchicin và bệnh thần kinh ngoại biên do colchicin có thể nhẹ hơn ở người cao tuổi. Nếu bệnh nhân có tình trạng yếu cơ và suy giảm hoạt động chức năng trong khi dùng colchicin, bác sĩ lâm sàng cần phải thăm khám hệ thần kinh cẩn thận, xét nghiệm creatine kinase huyết thanh và ngưng thuốc.
8 Kết luận
Viêm khớp gút cấp là tình trạng viêm khớp cấp thường gặp gây đau dữ dội, do phản ứng viêm cấp với tinh thể urat lắng đọng ở tổ chức. Nếu không điều trị, viêm khớp gút cấp có thể tự giới hạn trong vòng vài ngày đến vài tuần, đặc biệt trong giai đoạn đầu của bệnh. Tuy nhiên, việc chẩn đoán và điều trị sớm, đúng cách giúp các triệu chứng cải thiện nhanh hơn cũng như dự phòng tái phát viêm khớp gút cấp, ngăn ngừa phát triển viêm khớp mạn và hình thành hạt tophi. Mục tiêu của điều trị viêm khớp gút cấp là nhanh chóng giảm đau và phục hồi vận động khớp bằng các thuốc kháng viêm. Trong đó, colchicin, NSAID và corticosteroid, được khuyến cáo sử dụng đầu tay bởi ACR 2020 và EULAR 2016 vì có hiệu quả tương tự. Việc lựa chọn thuốc kháng viêm nào cần thận trọng, dựa trên các bệnh lý đi kèm và tương tác với thuốc bệnh nhân đang điều trị, đặc biệt ở bệnh nhân cao tuổi do tình trạng đa bệnh và đa thuốc, chức năng gan thận suy giảm gây khó khăn trong việc lựa chọn thuốc điều trị và kiểm soát bệnh.
9 Tài liệu tham khảo
- Nguyễn Văn Tân, Nguyễn Văn Trí, Nguyễn Thanh Huân (2023). “Đợt cấp viêm khớp gút ở người cao tuổi”, Cấp cứu các bệnh thường gặp ở người cao tuổi. Nhà xuất bản Y học, trang 743-762. Tải bản PDF tại đây.
- Afinogenova Y, Danve A, Neogi T. (2022) Update on gout management: what is old and what is new. Curr Opin Rheumatol..
- Dalbeth N, Choi HK, Joosten LAB, et al. (2019) Gout. Nature Reviews Disease Primers.
- Drivelegka P, Sigurdardottir V, Svärd A, Jacobsson LTH, Dehlin M. (2018) Comorbidity in gout at the time of first diagnosis: sex differences that may have implications for dosing of urate lowering therapy. Arthritis Res Ther..
- Kuo CF, Grainge MJ, Zhang W, Doherty M. (2015) Global epidemiology of gout: prevalence, incidence and risk factors. Nat Rev Rheumatol..
- Dalbeth N, Gosling AL, Gaffo A, Abhishek A. (2021)Gout. Lancet..
- Shiozawa A, Szabo SM, Bolzani A, Cheung A, Choi HK. (2017)Serum Uric Acid and the Risk of Incident and Recurrent Gout: A Systematic Review. J Rheumatol..
- Johnson BE. (2020) Arthritis: Osteoarthritis, Gout, & Rheumatoid Arthritis. In: South-Paul JE, Matheny SC, Lewis EL, eds. CURRENT Diagnosis & Treatment: Family Medicine, 5e. McGraw Hill; 2020.
- Schumacher* HR, Chen LX. (2018) Gout and Other Crystal-Associated Arthropathies. In: Jameson JL, Fauci AS, Kasper DL, Hauser SL, Longo DL, Loscalzo J, eds. Harrison's Principles of Internal Medicine, 20e. McGraw-Hill Education.
- Bongartz T, Dingle JA. Gout. In: Knoop KJ, Stack LB, Storrow AB, Thurman RJ, eds. (2021) The Atlas of Emergency Medicine, 5e. McGraw-Hill.
- Burns CM, Wortmann RL. (2017) Chapter 95 - Clinical Features and Treatment of Gout. In: Firest- ein GS, Budd RC, Gabriel SE, McInnes IB, O'Dell JR, eds. Kelley and Firestein's Textbook of Rheumatology (Tenth Edition). Elsevier.
- Neogi T, Jansen TL, Dalbeth N, et al. (2015) 2015 Gout classification criteria: an American Col- lege of Rheumatology/European League Against Rheumatism collaborative initiative. Ann Rheum Dis..
- Janssens H, Fransen J, Janssen M, et al. (2017) Performance of the 2015 ACR-EULAR classifica- tion criteria for gout in a primary care population presenting with monoarthritis. Rheumatology (Oxford)..
- Lee KH, Choi ST, Lee SK, Lee JH, Yoon BY. (2015) Application of a Novel Diagnostic Rule in the Differential Diagnosis between Acute Gouty Arthritis and Septic Arthritis.
- J Korean Med Sci. FitzGerald JD, Dalbeth N, Mikuls T, et al. (2020) 2020 American College of Rheumatology Guideline for the Management of Gout. Arthritis Care Res (Hoboken).
- Hui M, Carr A, Cameron S, et al. (2017) The British Society for Rheumatology Guideline for the Management of Gout. Rheumatology (Oxford)..
- Janssen CA, Oude Voshaar MAH, Vonkeman HE, et al. (2019) Anakinra for the treatment of acute gout flares: a randomized, double-blind, placebo-controlled, active-comparator, non-inferiority trial. Rheumatology (Oxford).
- Pillinger MH, Mandell BF.(2020) Therapeutic approaches in the treatment of gout. Semin Arthritis Rheum.
- Richette P, Doherty M, Pascual E, et al. 2018 updated European League Against Rheumatism evidence-based recommendations for the diagnosis of gout. Ann Rheum Dis. Jan.
- Richette P, Doherty M, Pascual E, et al. (2017) 2016 updated EULAR evidence-based recommendations for the management of gout. Ann Rheum Dis..
- Schlesinger N, Alten RE, Bardin T, et al. (2012) Canakinumab for acute gouty arthritis in patients with limited treatment options: results from two randomised, multicentre, active-controlled, double-blind trials and their initial extensions. Ann Rheum Dis.
- Terkeltaub RA, Furst DE, Bennett K, Kook KA, Crockett RS, Davis MW. (2010) High versus low dosing of oral Colchicine for early acute gout flare: Twenty-four-hour outcome of the first multicenter, randomized, double-blind, placebo-controlled, parallel-group, dose-comparison colchicine study. Arthritis Rheum..
- Wechalekar MD, Vinik O, Schlesinger N, Buchbinder R. (2013) Intra-articular glucocorticoids for acute gout. Cochrane Database Syst Rev.
- Singer M, Deutschman CS, Seymour CW, et al. (2016)The third international consensus definitions for sepsis and septic shock (Sepsis 3). JAMA..
- American Geriatrics Society 2019 Updated AGS Beers Criteria® for Potentially Inappropriate Medication Use in Older Adults. J Am Geriatr Soc.
- Fravel MA, Ernst ME.(2011) Management of gout in the older adult. Am J Geriatr Pharmacother.
- Singh H, Torralba KD. (2008) Therapeutic challenges in the management of gout in the elderly. Geriatrics.
- Stamp LK, Jordan S.(2011) The challenges of gout management in the elderly. Drugs Aging.

