Định nghĩa, chẩn đoán, điều trị Sepsis và Septic shock - Sepsis-3 và SSC 2021

Trungtamthuoc.com - Sepsis là một hội chứng bao gồm các bất thường gây nên bởi nhiễm trùng. Septic shock được xem là một phân nhóm của Sepsis. Đây là bệnh lí đặc biệt nguy hiểm, ngay cả khi được điều trị tối ưu, tỷ lệ tử vong vẫn rất cao. Bài viết dưới đây sẽ giúp bạn đọc tiếp cận để hiểu cách chẩn đoán và điều trị hội chứng bệnh này.
Mức khuyến cáo | Độ mạnh bằng chứng | ||
I | Cao | A | Mạnh |
II | Thấp | B | Trung bình |
BPS | Best Practial Statement | C | Thấp |
|
| D | Rất thấp |
1 TỔNG QUAN
Sepsis là một hội chứng bao gồm các bất thường sinh lý, bệnh lý và sinh hóa, gây nên bởi nhiễm trùng. Đây là bệnh lí đặc biệt nguy hiểm.
Tần suất chẩn đoán Sepsis ngày càng tăng cao. Ngay cả khi được điều trị tối ưu, tỷ lệ tử vong của Sepsis là > 10% và của Septic shock là >40%.
Truyền dịch và cho kháng sinh sớm là mấu chốt trong xử trí Sepsis và Septic shock.
2 ĐỊNH NGHĨA
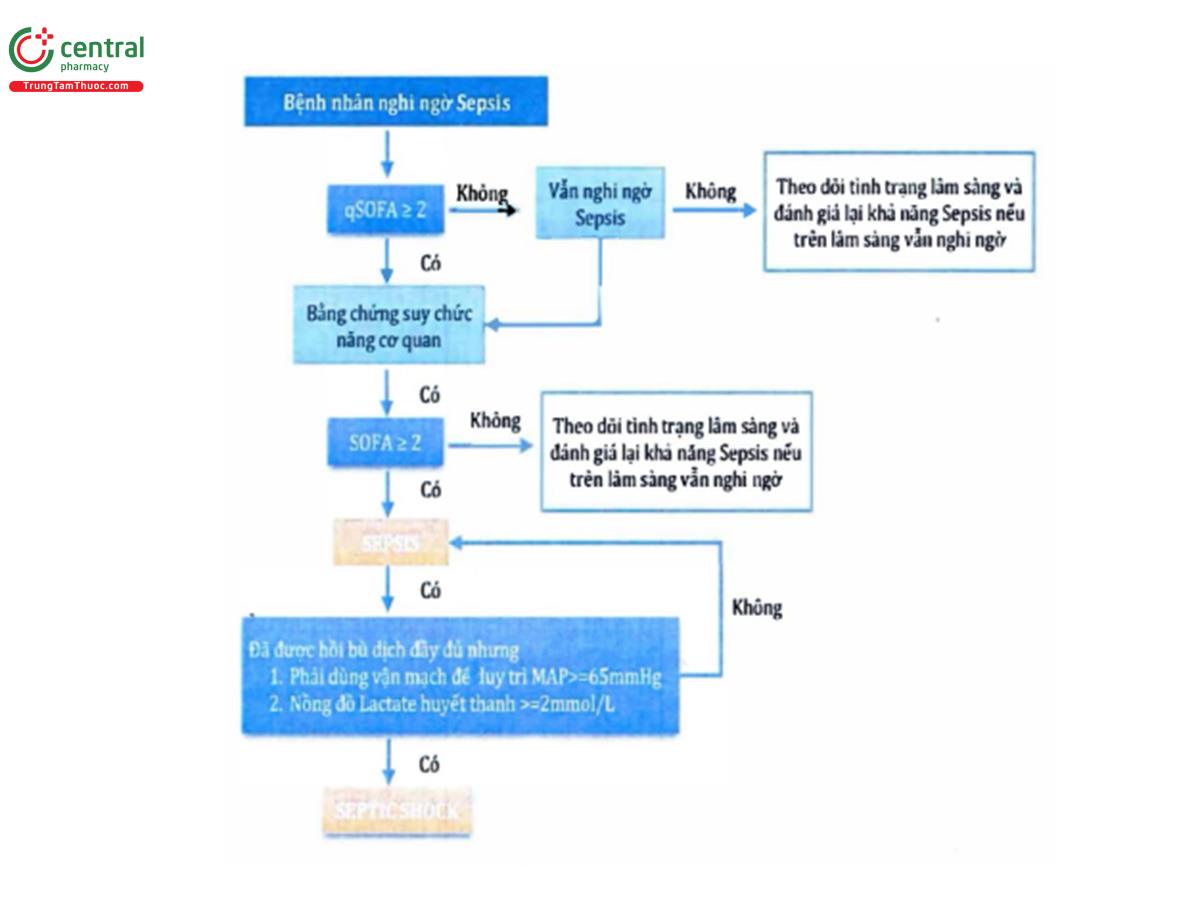
Theo hội nghị Đồng thuận Quốc tế lần thứ 3, Sepsis-3
Sepsis được định nghĩa là một rối loạn chức năng cơ quan đe dọa tính mạng do đáp ứng không được điều phối của cơ thể đối với nhiễm trùng.
Rối loạn chức năng cơ quan có thể được xác định là một sự thay đổi ít nhất 2 điểm SOFA một cách cấp tính do hậu quả của nhiễm trùng.
Điểm SOFA nền thường là 0 điểm nếu bệnh nhân không có những rối loạn chức năng cơ quan (cấp hoặc mạn) đã biết trước thời điểm nhiễm trùng.
Bệnh nhân có điểm SOFA ≥2 có nguy cơ tử vong khoảng 10% trong nhóm bệnh nhân nằm viện có nhiễm trùng.
Bàn luận về định nghĩa mới:
Định nghĩa mới này nhấn mạnh đến tầm quan trọng của đáp ứng mất cân bằng của cơ thể đối với nhiễm trùng, nguy cơ tử vong cao hơn một cách rõ rệt so với các nhiễm trùng thông thường khác và tầm quan trọng của việc nhận biết sớm Sepsis. Chỉ cần có rối loạn chức năng cơ quan mức độ nhẹ ở một bệnh nhân nghi ngờ nhiễm trùng thì tỉ lệ tử vong nội viện cũng đã vượt quá 10%. Chính vì vậy mà hội chứng này cần phải được nhận biết nhanh chóng và điều trị thích hợp.
Các tiêu chuẩn của Hội chứng đáp ứng viêm hệ thống (SIRS) không đặc hiệu như sốt, tăng bạch cầu trung tính vẫn tiếp tục là công cụ giúp chẩn đoán nhiễm trùng. Những dấu hiệu này hỗ trợ chẩn đoán cho các biểu hiện của nhiễm trùng đặc hiệu (ví dụ ban da, đông đặc phối, tiểu khó, viêm phúc mạc). Những biểu hiện đặc hiệu này giúp hướng sự chú ý của thấy thuốc đến các tiêu điểm nhiễm trùng cũng như giúp định hướng tác nhân gây nhiễm trùng.
Tuy nhiên SIRS có thể chỉ đơn giản phản ánh một đáp ứng thích hợp của cơ thể và đây thường là một cơ chế thích nghi. SEPSIS liên quan đến rối loạn chức năng cơ quan chứng tỏ quá trình sinh bệnh học phức tạp hơn nhiều so với nhiễm trùng cộng với một đáp ứng viêm đơn thuần.
Việc nhấn mạnh đến rối loạn chức năng cơ quan đe dọa tính mạng trong khuyến cáo này phù hợp với thực tế là những khiếm khuyết ở mức độ tế bào đóng vai trò chủ đạo trong các bất thường sinh lý và sinh hóa bên trong các hệ thống cơ quan đặc hiệu. Theo hướng đó thì thuật ngữ Sepsis nặng (severe Sepsis) trở nên dư thừa. Bản thân SEPSIS tự nó đã cảnh báo chúng ta cần phải có một thái độ theo dõi và can thiệp mạnh mẽ bao gồm việc chuyển bệnh nhân vào các đơn vị hói sức hoặc chăm sóc tích cực hơn.
Một hạn chế của định nghĩa này là không thể xác định rối loạn chức năng cơ quan có thật sự là hậu quả nhiễm khuẩn hay không. Do vậy, cần phải phối hợp lâm sàng, xét nghiệm, X-quang, sinh lý và vi sinh để chẩn đoán Sepsis và Septic Shock.
Chẩn đoán theo kinh nghiệm thường được thực hiện ngay tại giường chủ yếu dựa vào biểu hiện lâm sàng, tiền sử bệnh lý (ví dụ, cấy máu dương tính ở bệnh nhân viêm nội tâm mạc) hoặc đáp ứng với điều trị kháng sinh.
3 TẦM SOÁT BỆNH NHÂN CÓ KHẢ NĂNG SEPSIS
YẾU TỐ NGUY CƠ
|
Trong trường hợp ngoại viện, tại phòng cấp cứu hay tại giường bệnh ở các bệnh viện đa khoa thì một bệnh nhân người lớn có nghi ngờ nhiễm trùng sẽ được nhanh chóng xác định là có nguy cơ của Sepsis hay không khi có biểu hiện của ít nhất hai trong số các tiêu chuẩn lâm sàng của thang điểm qSOFA (quick SOFA).
THANG ĐIỂM QSOFA Tần số thở ≥ 22 lần/phút Thay đổi tri giác (Glasgow < 15) Huyết áp động mạch tâm thu ≤ 100mmHg. |
Tiêu chuẩn qSOFA có thể được sử dụng để bác sĩ lâm sàng đánh giá kỹ hơn về rối loạn chức năng cơ quan, khởi đầu điều trị tích cực và quyết định chuyển bệnh nhân vào đơn vị hồi sức để theo dõi. Ngoài ra, QSOFA dương tính cũng có thể xem xét tìm kiếm dấu hiệu nhiễm trùng ở bệnh nhân nếu trước đó chưa phát hiện.
Sàng lọc Sepsis và Septic Shock
• Không khuyến cáo chỉ sử dụng thang điểm qSOFA so với các thang điểm SIRS, NEWS hoặc MEWS để sàng lọc Sepsis hoặc Septic Shock. (IB)
• Khuyến cáo đo Lactate huyết thanh đối với bệnh nhân nghi ngờ Sepsis. (IIC)
4 SEPTIC SHOCK
Định nghĩa: Septic shock được xem là một phân nhóm của Sepsis, trong đó những bất thường về tuần hoàn và chuyển hóa tế bào đủ nặng để có thể làm tăng một cách đáng kể tỉ lệ tử vong.
Tiêu chuẩn lâm sàng: Bệnh nhân Sepsis kèm hạ huyết áp dai dẳng cần phải sử dụng thuốc vận mạch để duy trì huyết áp động mạch trung bình 265mmHg và Lactate huyết thanh >2 mmol/L (18mg/dL) dù đã được bồi hoàn thể tích đầy đủ.
Tiêu chuẩn lâm sàng để chẩn đoán Septic shock đã được phát triển dựa trên hạ huyết áp kèm với tăng nồng độ Lactate huyết thanh chứ không phải đơn độc một trong hai biến số này vì sự kết hợp này phản ánh hai cấu phần trong Septic shock là rối loạn chức năng tế bào và suy giảm chức năng tim mạch.
Nếu bệnh nhân có đủ tiêu chuẩn chẩn đoán thì tỉ lệ tử vong nội viện >40%.
Thang điểm SOFA (Sequential (Sepsis-related) Organ Failure Assessment score)
Điểm SOFA | 0 | 1 | 2 | 3 | 4 |
Hô hấp PaO2/FiO2 | ≥400 | <400 | <300 | <200 có hỗ trợ hô hấp | <100 có hỗ trợ hô hấp |
Đông máu Tiểu cầu (103/mm3) | ≥150 | <150 | <100 | >50 | <20 |
Gan Bilirubin (mg/dL) | <1,2 | 1,2-1,9 | 2,0-5,9 | 6,0-11,9 | >12,0 |
Tim mạch Hạ huyết áp (mmHg) Liều Catecholamine mcg/kg/phút | MAP 270 | MAP <70 | Dopamine ≤ 5 hoặc Dobutamine (liều bất kì) | Dopamine 5,1-15 hoặc Epinephrine ≤0,1 hoặc Noradrenaline < 0,1 | Dopamine >15 hoặc Epinephrine >0,1 hoặc Noradrenaline >0,1 |
Thần kinh TW Điểm hôn mê Glasgow | 15 | 13-14 | 10-12 | 6-9 | <6 |
Thận Creatinine mg/dL) hoặc nước tiểu ml/ngày) | <1,2 | 1,2-1,9 | 2,0-3,4 | 3,5-4,9 hoặc <500 | >5,0 hoặc <200 |
5 ĐIỀU TRỊ
Dựa theo SSC: Chiến lược toàn cầu về kiểm soát Sepsis và Septic Shock 2021
Hồi sức ban đầu
• Sepsis và septic shock được xem là cấp cứu nội khoa, phải bắt đầu việc điều trị và hồi sức ngay lập tức. (BPS)
• Đối với bệnh nhân sepsis có giảm tưới máu hoặc septic shock, cần truyền ít nhất 30ml/kg dịch tinh thể trong 3 giờ đầu hồi sức. (IIC)
• Sau hồi sức bù dịch ban đầu, bệnh nhân vẫn có thể cần thêm dịch, lượng dịch bù tiếp theo cần dựa vào các đánh giá về tình trạng huyết động. (BPS)
Chú ý: Đánh giá huyết động dựa vào lâm sàng và sự thay đổi các chỉ số huyết động: nhịp tim, huyết áp, nồng độ bão hòa oxy máu động mạch, nhịp thở, nhiệt độ, lượng nước tiểu và các chỉ số khác.
Sử dụng đơn độc CVP để hướng dẫn bù dịch hồi sức không còn được nhắc đến trong các nghiên cứu, bởi khả năng dự đoán tình trạng đáp ứng với bù dịch của CVP khi trị số CVP nằm trong giới hạn bình thường (8-12 mmHg) là rất hạn chế.
• Đối với bệnh nhân người lớn sepsis hoặc septic shock, khuyến cáo đo thông số huyết động để chỉ định hồi sức dịch hơn là chỉ khám lâm sàng hoặc các thông số tính (static parameter). (IIC)
Các chỉ số động được sử dụng để đánh giá tình trạng dịch của bệnh nhân (sau 30ml/kg dịch ban đầu, cần đánh giá lại xem bệnh nhân có cần thêm dịch hay không) bao gồm: nâng chân, test bù dịch theo chỉ số thể tích nhát bóp, biến thiên huyết áp tâm thu, hay biến thiên thể tích nhát bóp theo biến thiên áp suất trong lồng ngực ở bệnh nhân thở máy.
• Khuyến cáo hồi sức dịch để làm giảm nồng độ lactate máu ở bệnh nhân có nồng độ lactate tăng. (IIC)
Trong quá trình hồi sức dịch, nên đánh giá nồng độ lactate dựa vào bối cảnh lâm sàng và các nguyên nhân khác gây tăng lactate.
• Đối với septic shock, khuyến cáo sử dụng thời gian đổ đầy mao mạch (capilarry refill) bên cạnh các thông số khác để hướng dẫn hồi sức dịch. (IIC)
• Ở những bệnh nhân septic shock cần sử dụng thuốc vận mạch, khuyến cáo đặt mục tiêu huyết áp động mạch trung bình ban đầu là 65mmHg. (IB)
• Đối với bệnh nhân cần nhập ICU để điều trị, khuyến cáo cần chuyển bệnh nhân vào khoa ICU trong vòng 6h. (IIC)
Chẩn đoán
• Bệnh nhân nghi ngờ Sepsis hoặc Septic shock nhưng chưa xác định được nhiễm trùng, cần đánh giá liên tục và tìm các chẩn đoán khác, ngừng kháng sinh theo kinh nghiệm nếu tìm thấy chẩn đoán khác hoặc nghi ngờ nhiều đến nguyên nhân khác. (BPS)
• Các mẫu nuôi cấy thường quy cần phải được chỉ định trước khi bắt đầu liệu pháp kháng sinh ở những bệnh nhân nghi ngờ Sepsis hay Septic Shock khi mà việc lấy mẫu sẽ không làm trì hoãn điều trị kháng sinh. (BPS)
Lấy thường quy tối thiểu hai mẫu bệnh phẩm (cho vi khuẩn kỵ khí và không kỵ khí).
Bệnh phẩm đem cây có thể bao gồm: máu, dịch não tủy, nước tiểu, dịch tiết từ vết thương, chất tiết hô hấp và các loại dịch cơ thể khác.
Ở những bệnh nhân Sepsis đang có một catheter TM đã đặt >48h, tiêu điểm nhiễm trùng chưa rõ ràng và nghi ngờ nhiễm khuẩn từ catheter, thì phải có ít nhất một mẫu cấy máu được lấy từ catheter (cùng với mẫu khác lấy ngoại vi). Sau khi đã lấy máu từ catheter, phải cân nhắc rút bỏ catheter đó ngay lập tức.
Liệu pháp kháng sinh
• Đối với bệnh nhân có thể có Septic shock hoặc có khả năng Sepsis cao, khuyến cáo dùng kháng sinh ngay lập tức, lý tưởng là trong vòng 1h. (Septic shock: (IC), Sepsis: (ID))
• Bệnh nhân có thể sepsis mà không có shock, đánh giá nhanh nguyên nhân có thế gây nhiễm trùng. (BPS)
Đánh giá nhanh bệnh sử, thăm khám lâm sàng, cận lâm sàng cho nguyên nhân nhiễm trùng và không nhiễm trùng, điều trị ngay lập tức đối với tình trạng bệnh cấp tính giống Sepsis. Điều này nên được hoàn thành trong vòng 3h và nhanh chóng điều trị kháng sinh nếu khả năng Sepsis cao.
Cứ mỗi giờ chậm sử dụng kháng sinh, tỷ lệ tử vong lại tăng lên đáng kể.
Đôi khi bệnh nhân cần hai đường truyền TM, vì liệu pháp kháng sinh cũng quan trọng và cần bắt đầu sớm như là liệu pháp truyền dịch. Đường truyền trong xương dễ đặt (kể cả ở người lớn) có thể được sử dụng để truyền nhanh liều kháng sinh đầu tiên.
Các kháng sinh có thể dùng đường tiêm bắp: một vài Beta-lactamase lựa chọn đầu tay bao gồm: Imipenem/Cilastatin, Cefepime, Ceftriaxone, và Ertapenem.
• Xem xét thăm khám trong khoảng thời gian giới hạn và nếu mối lo nhiễm trùng vẫn còn, sử dụng kháng sinh trong vòng 3h kể từ khi sepsis được đặt ra. (IID) • Bệnh nhân có khả năng nhiễm trùng thấp và không có Shock, xem xét trì hoãn kháng sinh và theo dõi sát bệnh nhân. (IID)
• Bệnh nhân nghi ngờ Sepsis hoặc Septic shock, không khuyến cáo sử dụng procalcitonin kết hợp đánh giá lâm sàng để quyết định thời điểm bắt đầu dùng kháng sinh. (IID)
• Bệnh nhân nghi ngờ Sepsis hoặc Septic shock có nguy cơ cao nhiễm MRSA, khuyến cáo sử dụng kháng sinh theo kinh nghiệm bao phủ được MRSA. (BPS)
• Bệnh nhân Sepsis hoặc Septic shock có nguy cơ thấp nhiễm MRSA, không khuyến cáo sử dụng kháng sinh theo kinh nghiệm bao phủ được MRSA. (IIC)
• Xem xét sử dụng 2 loại kháng sinh theo kinh nghiệm bao phủ được vi khuẩn Gram âm ở bệnh nhân Sepsis hoặc Septic shock có nguy cơ cao nhiễm vi khuẩn đa kháng. (IID)
• Bệnh nhân Sepsis hoặc Septic shock có nguy cơ thấp nhiễm vi khuẩn đa kháng, không khuyến cáo sử dụng cùng lúc 2 loại kháng sinh theo kinh nghiệm có khả năng bao phủ vi khuẩn Gram âm. (IID)
• Trên bệnh nhân Sepsis hoặc Septic shock mà tác nhân gây bệnh và tính nhạy cảm kháng sinh đã biết, không khuyến cáo sử dụng 2 loại kháng sinh bao phủ vi khuẩn Gram âm. (IID)
• Bệnh nhân Sepsis hoặc Septic shock, xem xét sử dụng kháng sinh beta-lactam đường tĩnh mạch kéo dài để duy trì (sau khi sử dụng liều bolus). (IIB)
• Tối ưu hóa chiến lược liều kháng sinh dựa trên dược động, dược lực và đặc tính cụ thể của thuốc ở bệnh nhân Sepsis hoặc Septic shock. (BPS)
• Xem xét cần đánh giá hàng ngày để xuống thang điều trị kháng sinh ở bệnh nhân Sepsis hoặc Septic shock. (IID)
• Bệnh nhân với chẩn đoán ban đầu là Sepsis hoặc Septic shock có kiểm soát được nguồn nhiễm trùng, xem xét sử dụng liệu pháp kháng sinh trong thời gian ngắn. (IID)
• Bệnh nhân với chẩn đoán ban đầu là Sepsis hoặc Septic shock có kiểm soát được nguồn nhiễm trùng, xem xét sử dụng procalcitonin và đánh giá lâm sàng để quyết định thời điểm để ngưng kháng sinh. (IID)
Liệu pháp kháng nấm và virus
• Khuyến cáo sử dụng liệu pháp kháng nấm theo kinh nghiệm đối với bệnh nhân nguy cơ cao nhiễm nấm. (IIC)
• Không khuyến cáo sử dụng liệu pháp kháng nấm theo kinh nghiệm đối với bệnh nhân nguy cơ thấp nhiễm nấm ở bệnh nhân Sepsis hoặc Septic shock. (IIC)
• Chưa có đủ bằng chứng để đưa ra khuyến cáo sử dụng thuốc khán, virus.
Các thuật ngữ quan trọng trong các khuyến cáo về kháng sinh | |
Liệu pháp kháng sinh theo kinh nghiệm (Empiric therapy) | Liệu pháp đầu tiên bắt đầu khi khi không nhận dạng được vi sinh vật gây bệnh. Liệu pháp kháng sinh theo kinh nghiệm có thể là đơn, phối hợp, phố rộng hay đa thuốc. |
Liệu pháp kháng sinh trúng đích (Targeted/definitive therapy) | Nhắm trúng bệnh nguyên cụ thể (thường sau khi đã nhận dạng được vi khuẩn). Liệu pháp kháng sinh trúng đích có thể là đơn, phối hợp nhưng không phải là phổ rộng. |
Liệu pháp kháng sinh phổ rộng (Broad - spectrum therapy) | Dùng một hoặc nhiều loại kháng sinh có phổ cụ thể với các chủng vi sinh vật nghi ngờ, thường được dùng trong điều trị theo kinh nghiệm |
Liệu pháp đa kháng sinh (Multidrug therapy) | Dùng nhiều loại kháng sinh để có phó rộng theo kinh nghiệm (khi tác nhân chưa biết) hoặc để nhanh chóng loại bỏ bệnh nguyên (đã biết hoặc đang nghi ngờ). Định nghĩa này bao gồm cả liệu pháp phối hợp |
Liệu pháp phối hợp kháng sinh (Combination therapy) | Dùng nhiều loại kháng sinh khác nhóm với phố đặc hiệu cho bệnh nguyên đã biết hoặc đang nghi ngờ để nhanh chóng loại bỏ bệnh nguyên hơn là phổ rộng. Tác dụng khác của phối hợp kháng sinh là ức chế sản xuất độc tố vi khuẩn hoặc điều hòa miễn dịch. |
Kiểm soát ổ nhiễm khuẩn
• Khuyến cáo tìm kiếm, kiểm soát và can thiệp ổ nhiễm khuẩn (cơ quan nhiễm khuẩn) nhanh nhất có thể song song với điều trị nội khoa ngay khi chẩn đoán được xác định. (BPS)
• Khuyến cáo nhanh chóng loại bỏ đường truyền tĩnh mạch bị nghi ngờ là nguồn Sepsis hay Septic Shock, ngay sau khi đặt một đường truyền tĩnh mạch khác. (BPS)
• Các ổ nhiễm khuẩn có khả năng kiểm soát được bao gồm: áp xe ổ bụng, thủng dạ dày-ruột, thiếu máu ruột, xoắn ruột, viêm đường mật, viêm túi mật, viêm thận bể thận liên quan tới tắc nghẽn hay ổ áp xe, nhiễm khuẩn hoại tử phần mềm, các nhiễm khuẩn sâu khác (viêm mủ màng phổi, hay viêm khớp nhiễm khuẩn) và viêm các thiết bị cấy ghép
Truyền dịch
• Khuyến cáo tiếp tục thực hiện test bù dịch khi các chỉ số về huyết động vẫn tiếp tục chuyển biến tốt trong lúc bệnh nhân được bù dịch. (BPS)
• Khuyến cáo sử dụng dịch tinh thể là liệu pháp đầu tay cho hồi sức dịch ở bệnh nhân Sepsis hoặc Septic shock. (IB)
• Ở bệnh nhân Sepsis hoặc Septic shock, khuyến cáo sử dụng dịch tinh thể đã cân bằng các thành phần (balanced crystalloids) thay vì sử dụng nước muối sinh lý cho hồi sức. (IIC)
• Trên bệnh nhân Sepsis hoặc Septic shock mà đã được bù lượng lớn dịch tinh thể, khuyến cáo sử dụng Albumin trên bệnh nhân thay vì chỉ sử dụng dịch tinh thể. (IIB)
• Không khuyến cáo sử dụng dung dịch HES (Hydroxyethyl starches) cho hồi sức ở bệnh nhân Sepsis hoặc Septic shock. (IIA)
• Không khuyến cáo sử dụng gelatin cho hồi sức cho bệnh nhân Sepsis hoặc Septic shock. (IIB)
• Trên bệnh nhân sepsis và septic shock vẫn còn triệu chứng của giảm tưới máu mô và thiếu dịch sau khi hồi sức ban đầu, hiện tại vẫn chưa đủ bằng chứng để đưa ra khuyến cáo sử chiến lược truyền dịch một cách hạn chế hoặc tự do trong hồi sức 24h đầu
Chỉ nên thực hiện hồi sức dịch nếu bệnh nhân có dấu hiệu của giảm tưới máu.
Thuốc vận mạch và tăng co bóp
• Khuyến cáo mạnh sử dụng norepinephrine như là thuốc vận mạch đầu tay so với các thuốc vận mạch khác. [Mức độ bằng chứng: Dopamine (A); Vasopressin (B); Epinephrine (C); Selepressin (C); Angiotesin II (D)]
Trong trường hợp Norepinephrine không có sẵn, Epinephrine hoặc Dopamine có thể được sử dụng để thay thế. Cần chú ý những bệnh nhân có nguy cơ cao rối loạn nhịp khi sử dụng Epinephrine và Dopamine.
• Bệnh nhân Septic shock đang sử dụng Norepinephrine nhưng không đạt huyết áp động mạch mục tiêu, khuyến cáo thêm vasopressin thay vì tăng liều Norepinephrine. (IIB)
Trong thực hành lâm sàng, thường bắt đầu thêm vasopressine khi nồng độ Norepinephrine ở mức 0,25-0,5 µg/kg/min.
• Trên bệnh nhân Septic shock mà huyết áp động mạch trung bình không đạt mục tiêu dù đã sử dụng Norepinephrine và Vasopressin, khuyến cáo sử dụng thêm Epinephrine. (IIC)
• Bệnh nhân Septic shock, không khuyến cáo sử dụng Terlipressin. (IIC)
• Trên bệnh nhân Septic shock có rối loạn chức năng cơ tim kèm tụt huyết áp kéo dài dù đã được bù đủ dịch và duy trì huyết áp mục tiêu thích hợp, khuyến cáo sử dụng Dobutamine bên cạnh dùng Norepinephrine hoặc chỉ sử dụng Epinephrine. (IIC)
• Không khuyến cáo sử dụng levosimendan ở bệnh nhân Septic shock có rối loạn chức năng cơ tim kèm tụt huyết áp kéo dài dù đã được cân bằng dịch và duy trì huyết áp mục tiêu thích hợp. (IIC)
• Ở bệnh nhân Septic Shock, xem xét theo dõi huyết áp động mạch xâm lấn (nếu có thể) hơn là theo dõi không xâm lấn càng sớm càng tốt. (IID)
• Xem xét bắt đầu thuốc vận mạch ở ngoại biên để duy trì huyết áp động mạch trung bình thày vì đợi đến khi tiếp cận được tĩnh mạch trung tâm. (IID)
• Khi sử dụng thuốc vận mạch ở ngoại biên, nên sử dụng trong khoảng thời gian ngắn, trên một tĩnh mạch, và vị trị ở hoặc gần hố khuỷu.
Corticosteroid
• Trên bệnh nhân Septic shock mà đang sử dụng thuốc vận mạch, khuyến cáo sử dụng corticosteroids đường tĩnh mạch. (IIB)
Corticosteroids thường được dùng ở bệnh nhân Septic shock là Hydrocortisone đường tĩnh mạch 200 mg/ngày (50 mg tiêm tĩnh mạch mỗi 6h hoặc truyền tĩnh mạch liên tục), nên bắt đầu sau khi dùng norepinephrine hoặc epinephrine ≥ 0,25 mcg/kg/phút ít nhất 4h.
Chế phẩm máu
• Trên bệnh nhân Sepsis hoặc Septic shock, khuyến cáo chiến lược truyền máu hạn chế hơn là tự do. (IB)
Ngưỡng truyền máu hạn chế khi nồng độ Hb ≤ 70 g/L; tuy nhiên, không nên chỉ dựa vào nồng độ Hb mà cần đánh giá tình trạng lâm sàng tổng thể của bệnh nhân và xem xét truyền máu với ngưỡng cao hơn trong các bối cảnh như: nhồi máu cơ tim, giảm oxy máu nặng hoặc xuất huyết cấp tính (nếu cần).
• Khuyến cáo không sử dụng Erythropoietin trong điều trị thiếu máu liên quan đến Sepsis. (IB)
• Xem xét không sử dụng huyết tương tươi đông lạnh để điều trị rối loạn đông máu trong trường hợp không chảy máu và không có kế hoạch thực hiện các can thiệp xâm lấn. (IID)
• Xem xét truyền tiểu cầu để phòng chảy máu khi tiểu cầu <10.00/mm3 ở những bệnh nhân không có chảy máu và <20.000/mm3 ở những bệnh nhân có nguy cơ chảy máu cao, <50.000/mm3 khi có đang có chảy máu, phẫu thuật hay cần thực hiện thủ thuật xâm lấn. (IID)
Globulin miễn dịch (Immunoglobulins)
• Không khuyến cáo sử dụng Immunoglobulin tĩnh mạch ở bệnh nhân Sepsis hoặc Septic Shock. (IIC)
Chống đông
• Khuyến cáo không sử dụng Antithrombin trong điều trị Sepsis và Septic Shock. (IB)
• Không khuyến cáo liên quan đến sử dụng Thrombomodulin hay Heparin trong điều trị Sepsis và Septic shock.
Mục tiêu oxy và Liệu pháp oxy qua mũi lưu lượng cao
• Hiện tại vẫn chưa đủ bằng chứng để đưa ra khuyến cáo về mục tiêu oxy trên bệnh nhân suy hô hấp do Sepsis.
• Bệnh nhân suy hô hấp do Sepsis, xem xét sử dụng liệu pháp oxy qua mũi lưu lượng cao hơn là thở máy không xâm nhập. (IIC)
• Chưa có đủ bằng chứng để đưa ra khuyến cáo sử dụng thông khí không xâm nhập so với thông khí xâm nhập ở bệnh nhân suy hô hấp do Sepsis.
Thở máy
• Khuyến cáo sử dụng VT mục tiêu là 6ml/kgPBW hơn là 12ml/kgPBW ở bệnh nhân ARDS do Sepsis. (IA)
• Khuyến cáo sử dụng mức Plateau tối đa 30 cm H₂O cho ARDS nặng do Sepsis ở người lớn. (IB)
• Xem xét sử dụng PEEP ở mức cao hơn là mức PEEP thấp ở những bệnh nhân ARDS do Sepsis mức độ vừa và nặng. (IIB)
• Xem xét sử dụng biện pháp huy động phế nang ở bệnh nhân ARDS mức độ trung bình đến nặng do Sepsis. (IIB)
• Trên bệnh nhân ARDS mức độ trung bình đến nặng do Sepsis, xem xét thở máy bệnh nhân ở tư thế nằm sấp hơn 12h/ngày. (IB)
• Xem xét sử dụng thuốc giãn cơ truyền tĩnh mạch ngắt quãng hơn là liên tục ở bệnh nhân ARDS mức độ trung bình đến nặng do sepsis. (IIC)
• Bệnh nhân ARDS mức độ nặng do sepsis, khi thở máy thất bại xem xét sử dụng ECMO tĩnh mạch tại các trung tâm có kinh nghiệm và đầy đủ cơ sở vật chất. (IIC)
• Xem xét sử dụng thuốc giãn cơ trong khoảng thời gian ít hơn 48h ở những bệnh nhân ARDS do Sepsis có P/F <150. (IIB)
• Khuyến cáo giữ trạng thái cân bằng âm dịch vào ra (hoặc ít nhất là không để cân bằng dương tức là dịch vào > dịch ra) ở những bệnh nhân ARDS do Sepsis khi bệnh nhân không có dấu hiệu giảm tưới máu mô. (IB)
• Khuyến cáo không sử dụng cường 32 cho điều trị bệnh nhân ARDS do Sepsis khi không có co thắt phế quản. (IB)
• Khuyến cáo không sử dụng catheter ĐM phối thường quy ở bệnh nhân ARDS do Sepsis. (IA)
• Xem xét sử dụng VT thấp hơn là VT cao ở những bệnh nhân suy hô hấp không phải ARDS do Sepsis. (IIB)
• Khuyến cáo những bệnh nhân Sepsis được thông khí nhân tạo cần được giữ đầu giường cao 30-45° để tránh nguy cơ sặc phối, và phòng viêm phối liên quan thở máy. (IIC)
• Khuyến cáo sử dụng các nghiệm pháp tự thở cho những bệnh nhân đã sẵn sàng cai máy. (IA)
• Khuyến cáo sử dụng Protocol cai thở máy cho những bệnh nhân thở máy do suy hô hấp liên quan đến Sepsis mà có thể thích ứng được với quá trình cai. (IB)
Gây mê và giảm đau
• Khuyến cáo các thuốc gây mê và giảm đau nên được hạn chế đến mức tối thiếu khi chỉ định cho những bệnh nhân Sepsis thở máy, và phải được chỉnh xuống liều tối thiểu mà vẫn đạt được mức độ đáp ứng mong muốn. (BPS)
Kiểm soát đường máu
• Trên bệnh nhân Sepsis hoặc Septic shock, khuyến cáo bắt đầu liệu pháp Insulin khi Glucose ≥ 180 mg/dL (10 mmol/L. (IB)
Mục tiêu đường máu thường được duy trì ở mức 144-180 mg/dL (8-10 mmol/L).
• Truyền Insulin đã ổn định thì chuyến xuống theo dõi 4h/lần. (BPS)
• Khuyến cáo nên cẩn trọng với test thử đường máu mao mạch vì giá trị đường máu mao mạch không đánh giá chính xác lượng đường trong huyết thanh hay máu động mạch. (BPS)
• Xem xét sử dụng máu động mạch hơn là máu mao mạch để test trên máy thử đường máu khi bệnh nhân đã có catheter động mạch. (IIC)
Liệu pháp thay thế thận
• Bệnh nhân Sepsis hoặc Septic shock có tổn thương thận cấp (AKI), khuyến cáo lọc máu liên tục hoặc ngắt quãng (IIC).
• Trên bệnh nhân Sepsis hoặc Septic shock có AKI mà không có chỉ định bắt buộc lọc máu, không khuyến cáo điều trị. (IIB)
• Xem xét sử dụng lọc máu tiên tục ở bệnh nhân có huyết động không ổn định để kiểm soát sự cân bằng dịch. (IID)
Truyền Bicarbonate
• Bệnh nhân Septic Shock và nhiễm toan lactic do giảm tưới máu, không khuyến cáo dùng natri bicarbonate để cải thiện huyết động hoặc để giảm nhu cầu sử dụng các thuốc vân mach. (IIC)
• Bệnh nhân Septic Shock có toan chuyến hóa nặng (pH s 7,2) và tổn thương thận cấp (điểm AKIN 2 hoặc 3), khuyến cáo sử dụng natri bicarbonate. (IIC)
Dự phòng huyết khối tĩnh mạch
• Khuyến cáo sử dụng (nếu không có chống chỉ định) các thuốc dự phòng huyết khối tĩnh mạch (Heparin không phân đoạn hoặc Heparin trọng lượng phân tử thấp). (IB)
• Khuyến cáo ưu tiên tiên sử dụng Heparin trọng lượng phân tử thấp hơn Heparin không phân đoạn để dự phòng huyết khối tĩnh mạch. (IB)
• Xem xét sử dụng biện pháp cơ học để dự phòng huyết khối tĩnh mạch khi thuốc có chống chỉ định. (IIC)
• Bệnh nhân sepsis hoặc septic shock, không khuyến cáo dự phòng huyết khối tĩnh mạch bằng biện pháp cơ học kết hợp với thuốc. (IIC)
Dự phòng loét dạ dày-tá tràng do stress
• Khuyến cáo dự phòng loét dạ dày-tá tràng do stress ở bệnh nhân Sepsis hoặc Septic Shock có yếu tố nguy cơ của xuất huyết tiêu hóa. (IIB)
• Xem xét sử dụng PPI hoặc thuốc kháng H2 nếu có chỉ định dự phòng loét đường tiêu hóa. (IIC)
• Khuyến cáo không dự phòng loét dạ dày-tá tràng cho những bệnh nhân không có yếu tố nguy cơ xuất huyết tiêu hóa. (BPS)
Dinh dưỡng
• Khuyến cáo đặt mục tiêu chăm sóc sớm (trong vòng 72h) ở bệnh nhân Sepsis hoặc Septic Shock. (IIC)
• Bệnh nhân Sepsis hoặc Septic Shock có thể nuôi dưỡng bằng đường ruột, khuyến cáo nuôi dưỡng bằng đường ruột sớm (trong vòng 72h). (IIC)
• Khuyến cáo không chỉ định dinh dưỡng ngoài ruột sớm, đơn độc hoặc kết hợp với dinh dưỡng ngoài ruột với tại ruột (nhưng có thể dinh dưỡng tại ruột sớm) ở những bệnh nhân Sepsis hoặc Septic Shock. (IB)
• Khuyến cáo không chỉ dinh dưỡng ngoài ruột đơn độc hoặc kết hợp với dinh dưỡng tại ruột (nhưng có thể truyền Glucose kết hợp với dinh dưỡng tại ruột tăng cường) quá 7 ngày ở bệnh nhân Sepsis hoặc Septic Shock mà không thể cho ăn sớm. (IB)
• Xem xét chỉ định cho ăn sớm hơn nhịn ăn hoàn toàn hoặc chỉ dùng Glucose tĩnh mạch ở bệnh nhân Sepsis hoặc Septic shock mà có thể ăn uống được. (IIC)
• Xem xét dinh dưỡng đường ruột ít calo sớm hoặc đầy đủ calo ở bệnh nhân Sepsis hoặc Septic Shock. Nếu bắt đầu bằng dinh dưỡng đường ruột ít calo, tăng dần mức calo theo sự dung nạp của bệnh nhân. (IIB)
• Khuyến cáo không sử dụng acid Omega 3 như là thuốc hỗ trợ miễn dịch ở bệnh nhân Sepsis hoặc Septic Shock. (IC)
• Xem xét không theo dõi thường quy thể tích dạ dày tồn dư ở những bệnh nhân Sepsis hoặc Septic shock. Tuy nhiên, xem xét đo thể tích tồn dư dạ dày ở bệnh nhân không dung nạp khi nuôi ăn hoặc ở những bệnh nhân có nguy cơ cao của hít dịch vị. (IID)
• Xem xét sử dụng các thuốc tăng nhu động ở những bệnh nhân Sepsis hoặc Septic Shock mà không dung nạp khi nuôi ăn. (IIC)
• Xem xét đặt ống sonde sau môn vị để nuôi ăn ở bệnh nhân không dung nạp khi nuôi ăn hoặc ở những bệnh nhân có nguy cơ cao của hít dịch vị. (IIC)
• Khuyến cáo không sử dụng Selenium tĩnh mạch, Glutamate, Carnitine, để điều trị Sepsis hoặc Septic Shock. (IB)
• Không khuyến cáo dùng Vitamin C tĩnh mạch ở bệnh nhân Sepsis hoặc Septic Shock. (IIC)
• Bệnh nhân ổn định sau điều trị Sepsis hoặc Septic Shock mà có sử dụng máy thở > 48h hoặc nằm ICU > 72h, khuyến cáo chuyển đến chương trình phục hồi chức năng. (IID)

